Газовая флегмона и гангрена
Анаэробная инфекция (газовая гангрена, газовая флегмона, злокачественный отек) представляет собой тяжелое заболевание, вызванное патогенными анаэробами и характеризующееся быстро наступающим некрозом тканей с образованием газов, тяжелой интоксикацией организма и отсутствием воспалительных явлений. Возбудителями анаэробной инфекции являются патогенные клостридии: CL. perfringens, сl. fedematiens, cl. septicum, cl. hystolytteum, cl. Sordellii. При исследовании раневого содержимого установлено, что креме анаэробов в ране обнаруживаются различные ассоциации микробной флоры, в том числе и возбудители гнойной инфекции: стафилококки, стрептококки, синегнойная палочка и др.
Выделение форм газовой гангрены:
1. Преимущественное поражение мышц (клостридиальный миозит или классическая форма);
2. Преимущественное поражение подкожной и соединительной клетчатки (клостридиальный целлюлит или отечно-токсическая форма);
3. Смешанная форма, когда все виды тканей относительно одинаково вовлечены в патологический процесс.
При всех формах имеют место газообразование, прогрессирующее омертвение тканей и распространение патогенной микрофлоры за пределы раны по межтканевым щелям, лимфатическим и кровеносным путям. Следует подчеркнуть, что лечебные мероприятия (хирургические или медикаментозные), направленные на прекращение дальнейшего развития инфекции, эффективны лишь в начальной стадии заболевания. Под действием токсинов и ферментов, вырабатываемых анаэробной флорой, мышцы теряют красный цвет, при дальнейшем прогрессировании заболевания превращаются в кашицеобразную массу с пузырьками газа. Отек увеличивается также за счет выпотевания плазмы крови, нарушается тканевое дыхание, нарастает ацидоз. В результате развития анаэробной инфекции значительным изменениям подвергаются капилляры: чаще всего они приобретают извилистую форму, просвет значительно сужен. Так же отмечаются значительные изменения в паренхиматозных органах, обусловленные токсическим действием анаэробной флоры.
Классификация по клиническому течению:
2. Быстро прогрессирующее.
При молниеносном течении преобладают явления общей интоксикации: язык сухой, выражена тахикардия и гипертермия. Отек в области раны быстро увеличивается и распространяется во всех направлениях. Мышцы приобретают черно-зеленый цвет, из раны выделяется жидкость цвета мясных помоев. Нарастающий токсикоз сопровождается тромбозом мелких сосудов в результате чего развивается гангрена тканей, появляется трупный запах. При быстро прогрессирующей форме отек тканей в области раны переходит в некроз тканей и газообразование. При надавливании на края раны выделяются пузырьки газа, рана сухая без выраженной воспалительной перифокальной реакции. Кожа вокруг раны холодная, через нее просвечиваются расширенные сосуды. Больные жалуются на сильную боль в пораженной конечности.
Торпидное течение характеризуется сравнительно медленным нарастанием признаков заболевания: вначале развиваются местные изменения в ране (мышцы становятся бледными, набухшими, по ходу сосудисто-нервного пучка отмечается образование студенистой массы, кожа блестящая, холодная на ощупь) и лишь после этого нарастают признаки интоксикации.
Предрасполагающие факторы к развитию анаэробной инфекции
1. Ранения конечностей с обширными участками размозжения тканей, ушибом и загрязнением землей, обрывками одежды;
2. Расстройство кровообращения;
3. Снижение общей сопротивляемости организма;
6. Вторичная травма при недостаточной транспортной иммобилизации.
Профилактика анаэробной инфекции должна быть комплексной:
а) Неспецифической (ПХО раны, устранение анемии, оксигенация раны, использование антисептиков из группы окислителей местно, антибиотики).
б) специфической (профилактическое введение одной дозы про-тивогангренозной поливалентной сыворотки - 30 тыс. ME).
Лечение проводится только в условиях стационара и включает и себя хирургические методы;
1. Санация раневого очага, устранение бактериального фактора;
3. Иссечение пораженных тканей, прежде всего мышц;
4. Ампутация (экзартикуляция) конечности.
Лечебная доза противогангреиозной сыворотки 150000АЕ - по 30000 против трех основных возбудителей - cl, perfringens, cl. oedematiens, cl. septicum.
1. Дезинтоксикационная терапия
2. Антибактериальная терапия.
3. Гипербарическая оксигенация.
4. Симптоматическая корригирующая терапия.
5. Экстракорпоральная детоксикация.
Гнилостная инфекция вызывается неспорообразующими анаэробами (протей, кишечная палочка и т д.), характеризуется обилием некротических тканей в ране, наличием обильного гнойного содержимого грязно-серого цвета с капельками жира, выраженными признаками тяжелой интоксикации без характерного изменения мышц.
Трудность правильной диагностики гнилостной инфекции обусловлена также изменяющимся видом и характером микробной флоры в различные периоды раневого процесса, характером раны, ее локализацией, реактивностью организма, общим состоянием пострадавшего.
В клинике: процессы распада тканей сопровождаются выделением обильного геморрагического экссудата и большого количества зловонного газа, усиливаются процессы брожения, распада белков.
Прочитайте:
|
Вид гнилостной анаэробной инфекции, вызываемой специфическими возбудителями: B. perbringens, B. оedematiensmaligni,Vibrionsepticus и др. Одним из наиболее грозных осложнений всякой раны является анаэробная инфекция. Заражение происходит в том случае, если в рану попадает земля, особенно унавоженная, где большое количество анаэробов и их спор.
Инкубационный период газовой инфекции от нескольких часов до нескольких дней. Редко, находясь в дремлющем состоянии, вспыхивает через несколько месяцев под влиянием травмы или операции.
Изменения в тканях характеризуются некрозом и распадом тканей с образованием газов при слабой воспалительной реакции окружающих тканей. Подкожная клетчатка и мышцы омываются серозной или серозно-кровянистой жидкостью с пузырьками газа. Под действием токсинов гемоглобин крови разлагается, сосуды закупориваются, ткани омертвевают. Если процесс развивается в подкожной клетчатке, то течение сходно с течением флегмоны (газовые флегмоны). Распространение процесса в глубокие мышечные слои вызывает прогрессирующий гнилостный распад тканей: мышцы дрябнут, имеют вид вареного мяса, покрываются грязным фибринозным налетом. Заболевание протекает по типу влажной гангрены (газовой гангрены). Анаэробной инфекцией поражаются преимущественно нижние конечности, богатые мышцами.
Клиника. Одним из важных симптомов является отек, в начале в окружности раны, а затем и по всей конечности. Повязка, наложенная свободно, начинает оказывать давление. В области раны появляется сильная боль. Конечность становится бледной и холодной; затем кожа в области раны окрашивается в медно-красный, сине-багровый или бронзовый цвет; на ней появляются серозные пузыри. Эти явления быстро распространяются по всей пораженной конечности; из раны выделяется гной с пузырьками газа. При пальпации определяется под пальцами хруст (крепитация), что указывает на наличие газа в подкожной клетчатке.
Общее состояние больного тяжелое, наблюдается картина прогрессирующей интоксикации: пульс 120-160 в мин, температура 39-40 °С, язык сухой, сознание подавлено.
В тяжелых случаях больной умирает на 2-3 сутки от начала болезни, в более легких -- процесс развивается преимущественно в подкожной клетчатке и больной постепенно выздоравливает.
Лечение. Газовая инфекция особенно легко развивается в больших ранах с отслоенными, лишенными питания тканями (мышцами), в загрязненных ранах с большими карманами. Поэтому первичная хирургическая обработка ран является надежным средством профилактики газовой анаэробной инфекции. Хорошие результаты дает припудривание раны сульфаниламидными препаратами (стрептоцидом) и профилактическое применение антигангренозных сывороток. Отечные ткани вокруг раны разрезаются вплоть до здоровых тканей. Рану широко раскрывают для доступа кислорода, губительно действующего на анаэробы. По показаниям производят ампутацию конечности.
Кроме местного лечения широко применяют лечебные сыворотки.
Имеется сыворотка против 4-х возбудителей и специфическая для одного анаэроба. Кроме того, назначают сульфаниламидные препараты и антибиотики.
Газовая гангрена – это анаэробная инфекция, которая развивается вследствие обширных повреждений ткани. Как правило, ее вызывают: огнестрельные ранения, рвано-ушибленные раны, открытые переломы и отрывы конечностей, ранения толстого кишечника, другие тяжелые травмы. Чем больше масштаб повреждений тканей тела и чем больше они загрязнены, тем благоприятнее условия для развития инфекции. Возбудитель газовой гангрены – аэробные микробы, которые питаются омертвевшими клетками, находящимися в ране. В процессе размножения эти микробы выделяют специфический газ. Он не только является одним из характерных симптомов наличия инфекции, но и вызывает обширную интоксикацию жизненно-
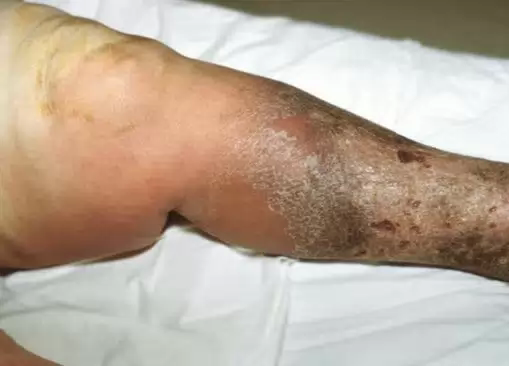
важных систем организма. Как правило, инфекция развивается в течение первых суток с момента травмы, но в некоторых случаях признаки заболевания появляются значительно позднее. Отметим также, что при диагнозе газовая гангрена лечение должно проводиться в максимально сжатые сроки, поскольку болезнь крайне опасна и нередко приводит к гибели пациента.
Газовая гангрена – симптомы и клиническая картина
В настоящее время врачи выделяют 4 формы заболевания газовой гангрены.
Классическая газовая гангрена характеризуется местным отеком поврежденных тканей, который постепенно переходит в омертвение и сопровождается интенсивным газообразованием. Кожа вокруг раны становится бледной, покрывается бурыми пятнами. При пальпации из нее выделяются пузырьки газа и сукровичная жидкость. Поврежденные ткани приобретают серо-зеленый оттенок и через несколько часов окончательно отмирают с выделением трупного запаха. Классическая газовая гангрена не сопровождается выделением гноя.
Отечно-токсическая форма заболевания газовой гангреной. Вокруг области повреждения появляется обширный отек, который постепенно расширяется на еще здоровые ткани. Гноя – нет, газообразование – слабое. Отек распространяется крайне быстро. Как следствие, некроз мышечных тканей проявляется практически сразу после получения травмы.
Флегмозная газовая гангрена – симптомы, в отличие от остальных форм, выражены слабо. В большинстве случаев омертвение тканей ограничивается небольшим участком, но сам процесс сопровождается выделением гноя и газообразованием. Температура кожного покрова не снижается, пятен на коже и отеков – нет.
Гнилостная форма гангрены. Развивается очень бурно с интенсивным распадом тканей. Омертвений мышц наступает крайне быстро с отделением гнойного содержимого и выделением газа. Скорость развития инфекции объясняется симбиозом аэробных и гнилостных бактерий. При этом возбудитель газовой гангрены выделяет токсины, которые разрушают белки тканей и стенок сосудов, что влечет за собой появление вторичных эрозивных кровотечений. Имеется и еще один характерный признак: если предыдущие формы заболевания чаще всего локализуются на конечностях, то гнилостная газовая гангрена в основном распространяется в области средостения и прямой кишки.
Что касается общих симптомов заболевания, то можно выделить ряд наиболее типичных признаков газовой гангрены:
· снижение артериального давления;
· подавленность или, наоборот, чересчур сильное возбуждение;
· повышение температуры тела до 38-39 градусов;
Газовая гангрена – лечение и профилактика
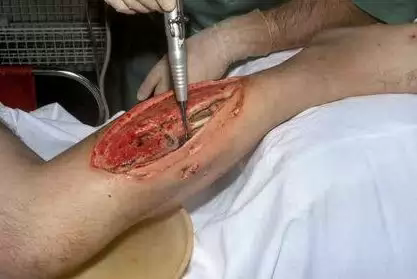
При малейших подозрениях на наличие инфекции необходимо начинать активное хирургическое лечение. Врач должен провести широкое вскрытие каждого поврежденного участка и иссечь омертвевшие ткани. При этом обеспечивается и правильное дренирование для отвода гнойного содержимого раны. По краям поврежденного участка вводятся антибиотики широкого спектра действия. Если имеется подтвержденный диагноз газовая гангрена, лечение заключается в немедленной ампутации конечности с последующей гипербарической оксигенацией (больной регулярно помещается в камеру с установленным высоким давлением (не более 3 атм).
Сразу после выявления газовой гангрены пациенту назначается интенсивная инфузионная терапия с использование плазмы, альбумина, белков и растворов электролитов. Если развивается газовая гангрена, симптомы которой свидетельствуют о появлении анемии, больным проводится переливание крови с одновременным введением антибиотиков.
Если возбудитель газовой гангрены выявлен, врачи используют моновалетные противогангренозные сыворотки. Если же нет, то пациентам вводятся поливалентные сыворотки широко спектра действия.
Что касается общих мероприятий. Больные с диагнозом газовая гангрена изолируются от других пациентов. Возле них организуется круглосуточный сестринский пост. Все инструменты и постельное белье тщательно обрабатываются. Заметим, что споры бактерий погибают только при повторном кипячении, поэтому для дезинфекции лучше использовать воздушную или паровую стерилизацию с использованием специального оборудования.
Соблюдение правил предосторожности при лечении газовой гангрены относится и к медицинским работникам. Все процедуры они должны проводить в резиновых перчатках. Последние регулярно дезинфицируются. Перевязочные и прочие расходные материалы уничтожаются сразу после окончания перевязки.
Дата добавления: 2015-01-18 | Просмотры: 1307 | Нарушение авторских прав
В начале заболевания в области раны появляется сильная боль с нарастающим холодным безболезненным отеком. Кожа в зоне отека становится напряженной, сквозь нее выступают расширенные шнуры вен на фоне сине-багровых и зеленых пятен непигментированной кожи. Через несколько часов к отеку присоединяется газовая крепитация. Рана сильно зияет, отделяемое незначительное, грязно-серого или коричнево-красного цвета, с неприятным кислым запахом. При смешанной инфекции отделяемого больше, оно имеет цвет мясных помоев, с гнилостным запахом. Рассеченные ткани отечны, окрашены в желтовато-зеленый цвет. Пораженные мышцы цвета вареного мяса в дальнейшем приобретают черно-бурую окраску. Вырезанные кусочки тканей плавают в воде или 10%-ном растворе натрия хлорида.
Во время сбривания волос в области отека слышится металлический звук. Животное резко угнетено, отказывается от корма, имеет высокую общую температуру, частый аритмичный, слабый пульс, учащенное, неправильное дыхание, желтушные слизистые оболочки. В тех случаях, когда в ассоциацию микробов входит Cl. hystoliticus, к описанным признакам присоединяется быстрое расплавление соединительной ткани, фасций, связок, мышц. Последние вначале имеют цвет ветчины, затем по мере распада превращаются в крошковатую красно-бурую массу. В крови наблюдается уменьшение эритроцитов при резко выраженной лейкопении, в лейкоцитарной формуле устанавливается резкий сдвиг влево, эозинофилы и моноциты отсутствуют.
Диагноз при выраженных клинических признаках установить; довольно легко. Прогноз сомнительный или неблагоприятный, спасти живота ное можно только в начале болезни.

Вызывается теми же возбудителями, что и газовая гангрена, но в ассоциации со стрептококками и стафилококками. При флегмоне поражается преимущественно рыхлая клетчатка, тогда как при газовой гангрене — главным образом мышцы. Газовая флегмона может быть подкожной, подфасциальной и межмышечной.
Газовая флегмона обычно возникает при ранах со значительной зоной повреждения, реже при колотых. В зоне раны в отличие от газовой гангрены появляется горячая, болезненная, быстро прогрессирующая припухлость. Газовая флегмона вначале напоминает диффузную гнойную флегмону; так же, как и при ней, достаточно интенсивно проявляется воспалительная реакция с выраженным фагоцитозом. Однако вскоре эта реакция подавляется в центральной части припухлости, где развивается гангренозный распад тканей и накапливаются газы. Не достигнув необходимой интенсивности, воспалительный процесс как бы оттесняется от центра к периферии. В связи с быстрой анатомической генерализацией газовой флегмоны грануляционный барьер не успевает сформироваться или совсем не образуется.
Все это способствует диффузному распространению газовой флегмоны. Под влиянием гангренозного распада тканей и обильного образования газов центральная часть припухлости становится холодной, баллонообразной и крепитирующей; при перкуссии слышится тимпанический звук; болевая реакция и местная температура устанавливаются только по периферии, в зоне прогрессирующего отека. Раневое отделяемое мутное, гноевидное, пенистое (примесь газов). В начале развития флегмоны отмечается значительное угнетение животного, повышается температура тела, учащаются пульс, дыхание, появляется желтушность слизистых оболочек. В дальнейшем общее состояние еще больше ухудшается. В случае присоединения гнилостных микроорганизмов к ассоциации микробов, вызывающих анаэробную газовую флегмону, она приобретает газово-гнилостный характер. При этом появляется обильный, пенистый, зловонный, коричнево-красный экссудат цвета мясных помоев.
Наблюдающаяся в начале развития газовой флегмоны слабая воспалительная реакция свидетельствует о способности организма вести борьбу с микробным фактором.
Прогноз при анаэробной газовой флегмоне более благоприятный, чем при газовой гангрене. Своевременно проведенное комплексное лечение может привести к выздоровлению животного.
Анаэробная инфекция является одним из самых тяжелых осложнений ран. Причинами развития данной инфекции наиболее часто являются огнестрельные ранения, обширные повреждения тканей. Помимо этого анаэробная инфекция может возникнуть после хирургических вмешательств, инвазивных врачебных манипуляций, инъекций. Число заболевших резко возрастает в условиях военных действий.
Возбудителями анаэробной инфекции являются микробы, жизнедеятельность которых происходит вне доступа кислорода. В зависимости от вида возбудителя и особенностей клинической картины выделяют клостридиальную и неклостридиальную анаэробную инфекцию.
Анаэробная клостридиальная инфекция.
В большинстве случаев возбудителями анаэробной клостридиальной инфекции являются: Cl. perfringens /до 80% наблюдений/, Cl. oedematiens, Cl. septicum, Cl. hystoliticum – спорообразующие палочки, широко распространенные во внешней среде. В большом количестве перечисленные микроорганизмы содержатся в кишечнике млекопитающих. Споры возбудителей указанной инфекции отличаются высокой устойчивостью к воздействию внешних факторов, однако сами микробы не могут долго существовать в условиях кислородной среды. Возбудители анаэробной клостридиальной инфекции выделяют экзотоксины, вызывающие некроз жировой клетчатки, соединительной ткани, мышц; гемолиз и тромбоз сосудов. Экзотоксины поражают также миокард, печень, почки, нервную ткань.
Риск развития анаэробной инфекции значительно повышается при значительных повреждениях мышц, костей, особенно при затруднении доступа кислорода в глубину раневого канала (огнестрельные ранения). Предрасполагающими факторами являются травматизация раны при транспортировке, нарушение кровоснабжения тканей, снижение иммунобиологической резистентности организма.
Для анаэробной клостридиальной инфекции характерны газообразование в области патологического очага, отек и некроз тканей. Газ является одним из продуктов жизнедеятельности анаэробов. Основными компонентами, входящими в его состав являются водород и углекислота. Отек приводит к повышению давления внутри фасциальных футляров, что вызывает ишемию мышц с последующей их некротизацией. Газ и отечная жидкость, вместе с токсинами и микробами, быстро распространяются по межмышечной и периваскулярной клетчатке. Пропитывая кожу, отечная жидкость отслаивает эпидермис с формированием пузырей, заполненных серозно-геморрагическим содержимым. В зависимости от особенностей течения раневой инфекции в одних случаях наблюдается преимущественное поражение мышечной ткани (клостридиальный миозит), в других – подкожная жировая клетчатка (клостридиальный целлюлит). Гемолизированная кровь вместе с продуктами распада мышц имбибирует подкожную клетчатку, что визуально определяется в виде появления на коже пятен бурого или голубоватого цветов. Попадание в системный кровоток токсинов и продуктов распада тканей приводит к развитию выраженной общей интоксикации организма и полиорганной недостаточности.
Классификация. По скорости течения патологического процесса выделяют молниеносные, быстро прогрессирующие и медленно прогрессирующие формы инфекции; по характеру местных изменений – формы с преобладанием газообразования (газовые), формы с преобладанием отека (злокачественный отек) и смешанные формы; по глубине процесса – субфасциальные (глубокие) и эпифасциальные (поверхностные).
Клиника. Продолжительность инкубационного периода зависит от форм заболевания и продолжается от нескольких часов (при молниеносных формах) до нескольких суток, при этом, как правило, чем раньше начинается заболевание, тем тяжелее оно протекает. Заболевание часто начинается с возникновения сильных распирающих болей в области раны. Характерной является жалоба больного на появление ощущения тесноты от наложенной ранее повязки, что связано с быстрым нарастанием отека пораженных тканей. Общее состояние пациента быстро ухудшается. Пострадавшего беспокоят общая слабость, потеря аппетита, нарушение сна, жажда, тошнота. В ряде случаев пациенты проявляют беспокойство. При осмотре обращает на себя внимание бледность кожных покровов, иногда с желтушным или землистым оттенком; повышение температуры тела от субфебрильной до значительных цифр; тахикардия; снижение артериального давления; заострившиеся черты лица. При пальпации и перкуссии пораженной области можно определить крепитацию и тимпанический звук (подкожная эмфизема). При наличии газа в раневом канале при перевязке можно наблюдать мелкие пузырьки в экссудате.
Диагностика. При клинико-лабораторных исследованиях в общем анализе крови отмечается снижение эритроцитов и гемоглобина, наблюдается лейкоцитоз со сдвигом лейкоцитарной формулы влево (в особо тяжелых случаях наблюдается лейкопения, что является неблагоприятным критерием); в моче определяются белок и цилиндры, диурез снижается. Важным методом диагностики является рентгенологическое исследование, позволяющее в ранние сроки выявить газообразование в мягких тканях (на рентгенограммах определяются зоны просветления неправильной формы).
Во всех случаях необходимо выполнять бактериологическое исследование экссудата и пораженных тканей. Полное бактериологическое исследование материала с идентификацией возбудителя занимает 5-7 суток. При бактериоскопическом исследовании подтверждением анаэробной инфекции служит наличие в препарате большого количества микробных палочек среди расфрагментированных мышечных волокон.
Лечение анаэробной инфекции может быть только комплексным. Основной его составляющей является хирургическое вмешательство, которое в большинстве случаев выполняется согласно одному из трех вариантов: широкое рассечение тканей в области патологического процесса (лампасные разрезы); широкое рассечение в сочетании с иссечением нежизнеспособных тканей; ампутации и экзартикуляции конечностей. Разрезы выполняются в продольном направлении через весь пораженный сегмент конечности, при этом рассекают кожу, подкожную клетчатку, фасции, а, при необходимости, мышцы. Этим достигается декомпрессия фасциальных футляров, создаются условия для доступа воздуха в зону патологического очага и адекватного оттока экссудата. В большинстве случаев производят 2-3 разреза, при этом один из разрезов должен проходить через рану, раскрывая её на всю глубину.
Показаниями к ампутациям конечностей при анаэробной инфекции являются: молниеносные формы анаэробной инфекции; обширные разрушения конечности; распространение патологического процесса на два и более сегмента конечности с явлениями выраженной токсемии; распространенные формы анаэробной инфекции при огнестрельных переломах, осложненных повреждением магистральных сосудов; прогрессирование анаэробного процесса после выполненных ранее операций (лампасные разрезы с иссечением некротизированных тканей).
Консервативная терапия при анаэробной инфекции должна быть направлена на подавление жизнедеятельности патогенной микрофлоры; детоксикацию; коррекцию функций жизненно важных органов; повышение иммунобиологической резистентности макроорганизма. При проведении антимикробной терапии назначают имипенем в сочетании с циластином натрия; амоксицилин в комбинации с клавулановой кислотой и др. Объем инфузионной терапии при лечении анаэробной инфекции может достигать 4 литров и более, что обеспечивает адекватное восполнение потерь жидкости и выраженный детоксикационный эффект. По показаниям используют методы форсированного диуреза, экстракорпоральной детоксикации, насыщение организма кислородом под повышенным давлением, путем помещения больного в барокамеру (ГБО).
Назнают средства, улучшающие микроциркуляцию, способствующие предупреждению развития тромбофлебитических осложнений и синдрома диссеминированного внутрисосудистого свертывания крови.
Одним из компонентов интенсивной терапии является специфическое лечение противогангренозными сыворотками (поливалентная смесь сывороток антиперфрингенс, антиэдематиенс, антисептикум по 50 000 МЕ; суммарная лечебная доза – 150 000 МЕ).
Питание больного должно быть высококалорийным, содержать достаточное количество белков, витаминов.
В профилактике анаэробной клостридиальной инфекции существенное значение имеет адекватность и своевременность оказания пострадавшим с открытой травмой первой и доврачебной помощи (противошоковые мероприятия, наложение полноценной асептической повязки, правильное использование кровоостанавливающего жгута, транспортная иммобилизация). Основная роль принадлежит первичной хирургической обработке раны, при которой необходимо широко рассечь раневой канал и тщательно удалить все нежизнеспособные ткани, являющиеся благоприятной средой для развития клостридиальной анаэробной микрофлоры.
Анаэробная клостридиальная инфекция является условно-контагиозной. В связи с этим, лечение данной категории пациентов должно сопровождаться соблюдением соответствующих эпидемиологических мероприятий (пациенты должны находиться в отдельных палатах; манипуляции и перевязки производятся в отдельной перевязочной; персонал, контактирующий с больным, проходит полную или частичную санитарную обработку; помещение, где находился пациент, и все предметы, с которыми он соприкасался, подлежат дезинфекции).
Анаэробная неклостридиальная инфекция.
Возбудителями анаэробной неклостридиальной инфекции являются анаэробные микроорганизмы, которые не производят спор и являются представителями нормальной аутофлоры человека. Они относятся к условно патогенным микробам и способны вызывать инфекционный процесс только при определенных условиях (травмы, хирургические вмешательства и др.).
Среди неклостридиальной микробной флоры наибольшее значение для клиницистов имеют бактероиды (B. fragilis, B. melaninogenicus/, Fusobacterium – грамотрицательные палочки; грамположительные кокки – Peptococcus, Peptostreptococcus; грамположительные палочки –Actinomyces, Eubacterium, Propionibacterium, Bifidobacterium, Arachnia; грамотрицательные кокки - Veilonella. Как правило, развитие анаэробной неклостридиальной инфекции носит полимикробный характер с участием нескольких видов анаэробов и аэробов (гемолитический стрептококк, энтеробактерии, стафилококки и др.), действующие синергично.
Данная инфекция может поражать легкие (абсцессы), брюшную полость (анаэробный перитонит), мягкие ткани.
Выделяют 4 разновидности неклостридиальной анаэробной инфекции: анаэробный неклостридиальный целлюлит, анаэробный неклостридиальный фасциит, анаэробный неклостридиальный миозит и смешанную форму.
Заболевание может развиваться постепенно не сопровождаясь на ранних стадиях выраженными нарушениями общего состояния больного. На поздних стадиях заболевания характерны симптомы тяжелой интоксикации, вплоть до развития полиорганной недостаточности. Больные предъявляют жалобы на общую слабость, отсутствие аппетита, гипертермию. Общие симптомы опережают местные проявления патологического процесса. Больных беспокоят боли в области раны. При осмотре области поражения обращает на себя внимание отек тканей, бледность кожных покровов. Как правило, динамика нарастания отека менее выражена в сравнении с анаэробной клостридиальной инфекцией. Нередко классические признаки воспаления не определяются. Жизнедеятельность некоторых видов неклостридиальных анаэробных микроорганизмов может сопровождаться газообразованием, но в целом, это не является характерным для данного вида инфекции.
При анаэробном неклостридиальном целлюлите кожа в области поражения изменяется незначительно – несколько отечна, гиперемирована. В большинстве случаев изменения кожи не соответствуют степени вовлечения в патологический процесс подкожной клетчатки.
При развитии анаэробного неклостридиального фасциита отмечаются более выраженные местные симптомы. Кожа отечна, гиперемирована, на её поверхности появляются темные пятна, обусловленные тромбозом мелких сосудов и развитием некроза. В ране определяются участи некротизированных фасций. Раневой экссудат буроватого цвета имеет резкий неприятный запах. Нередко анаэробный неклостридиальный фасциит осложняется тромбофлебитом поверхностных и глубоких вен.
В клинической практике наиболее часто встречается сочетанное поражение подкожной клетчатки, фасций и мышц. В данном случае характерным является быстрое распространение патологического процесса по межфасциальным пространствам, что следует учитывать при выполнении оперативного лечения.
При проведении анализа крови у больных с анаэробной неклостридиальной инфекцией выявляются изменения, характерные для гнойно-воспалительных заболеваний (лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ). Для анаэробной неклостридиальной инфекции характерно снижение числа эритроцитов и уровня гемоглобина. Подтвердить диагноз анаэробной неклостридиальной инфекции можно только с помощью бактериологического исследования, занимающий 5-7 суток. Для экспресс-диагностики можно использовать метод газожидкостной хроматографии. Метод основан на обнаружении с помощью хроматографа продуктов жизнедеятельности анаэробных микроорганизмов. Длительность проведения анализа не превышает 40-50 минут. Кроме того, в комплексе диагностики анаэробной инфекции используют рентгенологические методы, компьютерную и магнитно-резонансною томографию.
Основным методом лечения анаэробной неклостридиальной инфекции мягких тканей является хирургический. Операция заключается в радикальной хирургической санации патологического очага, с обязательным иссечением всех нежизнеспособных тканей. Эффективность оперативного лечения может быть повышена за счет использования ультразвуковой кавитации; обработки тканей высоконапорным потоком антисептика; воздействии на раневую поверхность воздушно-плазменным потоком, содержащим оксид азота; вакуумирования раневой поверхности).
При наличии анаэробного неклостридиального миозита с вовлечением в патологический процесс нескольких групп мышц возникают показания к ампутации конечности.
Общее лечение анаэробной неклостридиальной инфекции включает проведение антибактериальной, дезинтокационной, нутритивной, иммунотерапии, коррекцию нарушений водно-электролитного баланса, функцию жизненно важных органов.
Профилактика своевременной радикальной хирургической обработки ран, полноценной санации брюшной полости при острой хирургической патологии, осложненной перитонитом, соблюдении правил асептики при выполнении любых хирургических вмешательств и инвазивных манипуляций.
Пациенты с указанной патологией могут находиться в условиях общехирургического стационара.
Читайте также:


