Глубокие микозы и псевдомикозы

Микозы - группа инфекционных заболеваний, возбудителем которых является какой-либо вид паразитических грибов (грибков).
Грибы (грибки) - растительные паразиты. Известно несколько сотен видов грибов, способных вызывать инфекционные заболевания у человека и животных. Грибы могут поражать кожу, подкожную клетчатку, кости, внутренние органы. Большинство видов грибов принадлежат к условно-патогенным возбудителям и вызывают заболевание микоз лишь в случае выраженного снижения защитных сил организма (при иммунодефиците).
Классификация микозов
Классификация микозов основывается на виде возбудителя, месте локализации, степени негативного воздействия.
К этой группе микозов относятся узловатая трихоспория, разноцветный (отрубевидный) лишай. При этих заболеваниях грибы размножаются в роговом слое эпидермиса или на поверхности кутикулы волоса.
К этой группе микозов относятся руброфития, эпидермофития паховая, эпидермофития стоп, микроспория, трихофития, фавус. Заболевания вызывают нитчатые грибы, способные поражать эпидермис, дерму, ногти и волосы.
К этой группе микозов относятся кандидоз поверхностный, кандидоз висцеральный, кандидоз хронический, кандидоз генерализованный.
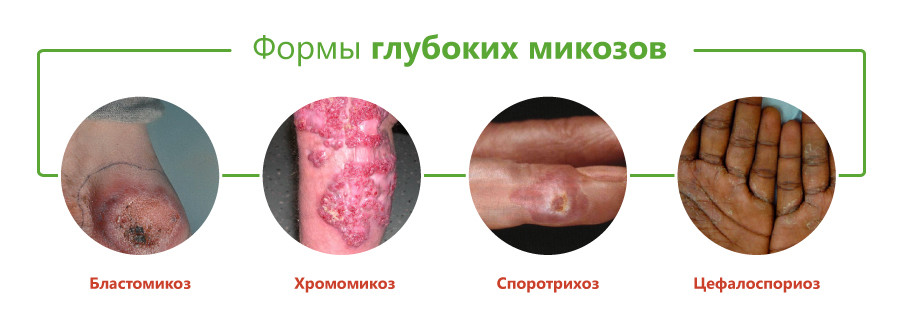
К этой группе микозов относятся бластомикозы, кокцидиоидоз, хромомикоз, гистоплазмоз, аспергиллез, споротрихоз, мукороз и др.
К группе псевдомикозов относятся поверхностные формы (эритразма, подмышечный трихомикоз) и глубокие формы (актиномикоз, микромоноспороз, нокардиоз, мицетомы). Включение в эту классификацию псевдомикозов (как и само название) является малооправданным и представляет собой в большой степени дань традиции, так как эритразма представляет собой инфекционное заболевание, вызываемое коринебактериями, а патогенные актиномицеты являются в отличие от грибов прокариотами и близко лежат к пропионовым бактериям, микобактериям туберкулеза и коринебактериям. В культуре и тканях человека они, однако, имеют определенное сходство с грибами, так как образуют тонкий ветвящийся мицелий.
Симптомы микозов
Симптомы микозов достаточно разнообразны, но чаще всего пораженные участки кожи начинают шелушится, иногда на них появляются болезненные гнойные пузырьки. На поверхности ног наблюдаются опрелости, эпидермис грубеет, развиваются так называемые натоптыши. При микозах волосы и ногтевые пластинки тускнеют, приобретают желтоватый оттенок, утолщаются и расслаиваются, становятся ломкими. Иногда перечисленные признаки сопровождаются зудом.
Признаки и проявления микозов
Внешние проявления и тяжесть микоза зависят от состояния иммунной системы и вида паразитического грибка. Некоторые из них постоянно обитают на кожных покровах и являются условно патогенными микроорганизмами. Снижение защитных сил организма провоцирует усиление негативных симптомов, а отсутствие своевременного лечения переводит болезнь в хроническую форму. Как правило, очаги микоза локализуются на кистях рук или стопах ног, поражая волосы и ногтевые пластинки. Иногда они отмечаются в области наружных половых органов, слизистых оболочках рта, пищевода и верхних дыхательных путей.
Причины микозов
Заражение микозами происходит в результате попадания грибковых спор в эпидермис или более глубокие слои кожи вследствие микротравм, а также оседания их на слизистых оболочках рта, глаз, дыхательных путей, в том числе бронхов и легких. Инфицирование микозом может произойти в результате непосредственного контакта с больным человеком, а также через общие предметы - одежду, обувь, банные и маникюрные принадлежности. Нередко появление болезни связано с посещением бассейна или сауны. Росту грибка способствует несоблюдение правил личной гигиены и повышенная влажность среды, например, при излишней потливости ног.
Наиболее распространенные виды микозов
Микоз - разноцветный лишай (отрубевидный лишай) - хроническое рецидивирующее заболевание, вызываемое грибами Pityrosporum orbiculare, проявляющееся невоспалительными розоватыми, переходящими в коричневый цвет шелушащимися пятнами на коже плеч, спины, груди и живота. Отпавшие при шелушении или поскабливании чешуйки напоминают отруби.
Микоз - паховая эпидермофития - заболевание, которому подвержены преимущественно мужчины, вызываемое грибами Epidermophyton floccosum. Паховая эпидермофития поражает крупные складки кожи (паховые, межъягодичную, под грудными железами у женщин), реже - ногти. Проявляется заболевание островоспалительными очагами в виде четко отграниченных пятен округлой формы, розовой окраски. В центре очагов развивается шелушение.
Микоз - эпидермофития стоп - хроническое заболевание, вызываемое грибами Trichophyton mentagrophytes, поражающее кожу сводов и межпальцевых складок стоп, ногтевых пластинок. Эпидермофития стоп может проявляться в виде сквамозной, интертригинозной или дисгидротической форм. При сквамозной форме образуется покраснение и шелушение кожи свода стопы, могут появляться участки утолщения кожи по типу омозоленности. При интертригинозной форме вначале в третьих или четвертых межпальцевых складках стоп появляется слабое шелушение, которое переходит в опрелости и трещины, роговой слой эпидермиса в этих местах может отслаиваться, а на его месте появляются эрозии с мокнущей поверхностью. При дисгидротической форме на сводах или других соприкасающихся поверхностях пальцев стоп появляются группы пузырьков с толстой роговой покрышкой и прозрачным содержимым. На месте вскрывшихся пузырей образуются эрозии.
Микоз - руброфития - хроническое заболевание, вызываемое грибами Trichophyton rubrum, с преимущественным поражением кожи стоп, ногтевых пластинок кистей и стоп, крупных складок. Руброфития может проявляться шелушением кожи и трещинами в межпальцевых складках, узелками, пузырьками, эрозиями и даже обширными поражениями крупных складок.
Микоз - микроспория - заболевание кожи и волос, вызываемое грибами рода микроспорум. Очаги поражения гладкой кожи четко очерченные, имеют округлую форму, покрыты чешуйками, пузырьками или узелками по периферии. Если очаги располагаются на волосистой части головы, они мелких сливаются, шелушатся.
Микоз - кандидоз - заболевание кожи, слизистых оболочек и внутренних органов, вызываемое грибами рода кандида. Чаще всего встречается поверхностный кандидоз слизистых оболочек. Поражение слизистой щек, десен, языка, неба имеет вид точечных налетов, пленок белого цвета, после их снятия образуется розовая, кровоточащая поверхность. При кандидозном вульвовагините появляются беловатые, крошковидные выделения из половых органов.
Микоз - кокцидиоидоз - системный эндемический глубокий микоз, при котором может поражаться кожа, подкожная клетчатка, легкие и другие органы. Острая форма кокцидиоидоза протекает в виде катара верхних дыхательных путей по типу гриппа, бронхита. Также может быть поражение костей, высыпания на коже, по внешнему виду схожие с крапивницей, узловатой эритемой. При хронической форме в глубоких слоях кожи развиваются гранулематозные очаги, может поражаться желудочно-кишечный тракт, головной мозг.
Микоз - аспергиллез - заболевание, вызываемое грибами рода Aspergillus, проявляющееся поражением слизистых оболочек, кожи, глаз, ушей, легких и других внутренних органов. Кожная форма аспергиллеза протекает в виде везикулезной или папулезной сыпи, хронических язвенных, абсцедирующих пиодермий. Поражение бронхолегочной системы при аспергиллезе по своему течению напоминает бронхит, пневмонию. Может развиваться аспергиллезный отит, поражение глаз, придаточных пазух носа.
Микоз - гистоплазмоз - одно из самых тяжелых грибковых заболеваний, системный микоз, с преимущественным поражением внутренних органов, элементов ретикулоэндотелиальной системы. Вначале заболевание протекает в виде легкой респираторной инфекции. Затем могут развиваться изменения в легких, которые по своему течению симулируют туберкулез. Поражение слизистых оболочек и кожи имеет вид папул, язв, гранулематозных опухолей.
Иванов О.Л. - Кожные и венерические болезни
Клиническая картина. Различают следующие формы кандидоза: кандидоз полости рта, кандидоз урогенитальный, кандидоз углов рта, кандидозный хейлит, кандидоз складок кожи, гладкой кожи, кандидозные онихия и паронихия, хронический генерализованный кандидоз.
Кандидоз полости рта (стоматит кандидозный, молочница) часто встречается у детей грудного возраста. Заболевание возникает в первые недели жизни, как правило, у недоношенных, переношенных и ослабленных детей, а также рожденных в патологических родах. Заражение новорожденных происходит от больной матери в антенатальный (до родов), интернатальный (при прохождении плода через родовые пути) и постнатальный (до 7 дней после рождения) периоды. В последующие периоды детства источником заражения могут служить лица из окружения ребенка, предметы обихода и продукты питания. Кандидоз полости рта начинается с гиперемии и отечности десен, слизистой оболочки щек, языка, реже твердого и мягкого неба, дужек и миндалин, захватывая со временем обширные участки; возможно тотальное поражение. Затем на этом фоне появляются величиной 1—3 мм изолированно расположенные творожистые налеты беловатого цвета, состоящие из вегетации грибов. Со временем их количество возрастает, они увеличиваются в размерах и, сливаясь, образуют пленки различной величины и очертаний блестящего белого, сероватого или желтоватого цвета. Пленки относительно легко удаляются без повреждения подлежащей слизистой оболочки, сохраняющей гладкую поверхность и красный цвет. Кандидозный стоматит протекает без общих нарушений, температурных реакций, регионарного лимфаденита и субъективных ощущений. Течение болезни у детей чаще острое, реже хроническое. При хроническом течении поражение может распространиться на слизистые оболочки носа (кандидозный ринит), голосовых связок (голос становится охрипшим, возможна афония), губ, глотки, пищевода и даже желудка.
Кандидоз урогенитальный проявляется чаше в виде кандидозного баланита или вульвовагинита (острого или хронического). Кандидозный баланит часто сочетается с кандидозным уретритом и возникает в результате заноса возбудителя нередко из прямой кишки, полости рта. Слизистая оболочка головки полового члена становится красной, блестящей с эрозиями, мелкими пустулами и творожистым белесоватым налетом. Вульвовагинит кандидозный характеризуется творожистыми выделениями из половых путей, зудом, жжением. Влагалище, его преддверие и вульва гиперемированы с наличием белесоватых пятен и мелких пустулезных сателлитов по периферии очагов гиперемии.
Кандидоз углов рта (заеда кандидозная) возникает в результате распространения заболевания со слизистой оболочки рта, однако может быть изолированным; в развитии заболевания значительную роль играет недостаточность витаминов, особенно рибофлавина. Поражаются, как правило, оба угла рта. Слизистая оболочка в области переходной складки незначительно инфильтрирована, имеет серовато-белую окраску, в глубине складки почти всегда расположена розово-красная эрозия или трещина. Границы четкие. Поражение может распространяться на участки кожи, прилежащие к углам рта, что приводит к их инфильтрации, розово-красному окрашиванию и шелушению. По периферии очага выражена бахрома отслаивающегося рогового слоя. Заеды обычно наблюдаются у детей, преимущественно в возрасте от 2 до 6 лет. У взрослых встречается редко, главным образом у пожилых ослабленных женщин.
Хейлит кандидозный (кандидоз губ) характеризуется отечностью и синюшностью красной каймы губ и скудным ее шелушением, тонкими пластинчатыми чешуйками сероватого цвета со свободно приподнятыми краями. Кожа губ истончается и собирается в нежные радиарные складки. Субъективно отмечаются небольшое жжение, иногда болезненность. Кандидозный хейлит имеет хроническое рецидивирующее течение, встречается, как правило, у детей старшего возраста и взрослых; нередко сочетается с заедами.
Кандидоз складок кожи характеризуется появлением в глубине складок мелких пузырьков с тонкой дряблой покрышкой; вскоре они вскрываются с предварительной пустулизацией или без нее. Образовавшиеся эрозии стремительно увеличиваются в размерах и, сливаясь, формируют обширные эрозивные участки, которые могут полностью занимать соприкасающиеся поверхности складок. Клиническая картина кандидоза складок в этой стадии весьма типична: эрозивные участки имеют малиновый цвет с синюшным или ливидным оттенком; их влажная поверхность отличается характерным лаковым блеском. Эрозии четко отграничены от окружающей здоровой кожи, проходящей по их периферии узкой бахромой отслаивающегося эпидермиса белого цвета. В крупных кожных складках (межъягодичной, пахово-бедренных и др.) эрозивные участки нередко чередуются с участками мацерированного эпидермиса, отличающегося белым цветом и заметным утолщением. Эрозирование и мацерация эпидермиса ограничиваются, как правило, соприкасающимися поверхностями складок. На прилежащей к основным очагам поражения здоровой коже почти всегда можно обнаружить в том или ином количестве отсевы в виде мелких пузырьков, пустул или эритематозно-сквамозных высыпании. Часто поражаются межпальцевые складки кистей. Эта разновидность кандидоза встречается, за редким исключением. у взрослых, причем, как правило, у женщин, много занимающихся домашним хозяйством или работающих на пищевых предприятиях по переработке овощей и фруктов, а также на кондитерских предприятиях. Обычно поражается одна межпальцевая складка, чаще на правой руке. У женщин кандидоз межъягодичной и пахово-бедренных складок обычно сочетается с поражением гениталий и сопровождается мучительным зудом.
Паронихия и онихия кандидозная (кандидоз ногтевых валиков и ногтей) возникает в результате местной травматизации, влажности и мацерации. Вначале поражается ногтевой валик. На месте внедрения гриба, обычно у края валика, на границе с ногтем, отмечаются гиперемия и отечность, которые становятся все более интенсивными и охватывают весь валик. Клинически на этом начальном этапе он представляется розово-красным и утолщенным, на ощупь пастозным и болезненным. Со временем острые явления стихают и паронихия принимает хроническое течение, исчезает эпонихиум (ногтевая надкожица), при надавливании на ногтевой воспаленный валик гнойных выделений нет (в отличие от стрептококковой пароннхии). Ноготь становится тусклым и утолщенным, покрытым поперечными коричневатыми бороздками.
Кандидоз гладкой кожи развивается, как правило, вторично, при распространении процесса с кожных складок слизистых оболочек или околоногтевых валиков, отличается большим разнообразием клинических проявлений. При типичных вариантах заболевание начинается чаще всего с появления обильных мелких пузырьков с вялой покрышкой, отличающихся большей стойкостью, чем аналогичные пузырьки при локализации процесса в складках. В последние годы описаны многочисленные атипичные варианты кандидоза гладкой кожи. Его проявления носят совершенно необычный характер: фолликулиты, папиллярные папулы и др.
Кандидоз хронический генерализованный (гранулематозный) развивается в детском возрасте. Особое значение при этом имеют недостаточность иммунной защиты (особенно Т-клеточной, что в свою очередь связано с отсутствием или резким снижением антикандидозных IgА в слюне, а также нарушением функции нейтрофилов м макрофагов, участвующих в фагоцитозе и уничтожении грибов рода Candida, эндокринные нарушения (гипопаратиреоз, гипотиреоз, сахарный диабет), что приводит к генерализованному характеру поражения с развитием своеобразной реакции на кандидозную инфекцию типа гранулемы. Процесс начинается обычно с поражения кандидозом слизистой оболочки полости рта, затем в процесс вовлекаются губы, волосистая часть головы, половые органы, кожа бедер, область лобка, ногтевые валики, ногти и др. Характерно образование инфильтрированных эритематозно-сквамозных очагов, напоминающих псориаз или пиодермию. Возможно развитие висцерального кандидоза в виде кандидозной пневмонии, поражения почек, печени, глаз, сердца и кандидозного сепсиса с летальным исходом.
Диагноз кандидоза ставят на основании клинических данных, обнаружения при микроскопии характерного псевдомицелия и большого количества почкующихся клеток (бластоспор) в нативных препаратах или мазках (окраска по Романовскому-Гимзе, Граму, Цилю– Нильсену), приготовленных из белесоватых налетов со слизистой оболочки и кожи. Культуральное исследование используется для уточнения видовой принадлежности грибов. Идентификация штаммов С. albicans проводится также с помощью ПЦР. О наличии кандиданосительства свидетельствует изоляция более 10 КОЕ из 1 мл первой порции мочи.
Для диагностики кандидоза также используют серологические реакции: реакцию агглютинации (РАГ), реакцию связывания комплемента (РСК), реакцию преципитации (РП), реакцию пассивной гемагглютинации (РПГА). Во влагалищных смывах у женщин с помощью иммуноферментного анализа (ИФА) определяют IgЕ против С. albicans.
Лечение: устранение факторов, способствующих развитию кандидоза; диета с исключением сладостей, ограничением углеводов, богатая белками; витамины В2, В6, С и РР. При легких вариантах кандидоза кожи и слизистых оболочек ограничиваются наружными лекарственными средствами: крем, суспензия пимафуцина, кремы и мази – микозолон, миконазол, эконазол, ламизил; раствор клотримазола; 5—20 % растворы тетрабората натрия (бура) в глицерине, 1—2 % водные и спиртовые растворы анилиновых красителей (бриллиантовый зеленый, метиленовый синий, генцианвиолет), микосептин, нистатиновая мазь и др. Препараты следует наносить на очаги поражения 2 раза в день (кремы и мази слегка втирать) до полного регресса клинических проявлений, затем, сократив аппликации до 1 в 2—3 дня, продолжить лечение еще 2—3 нед. При лечении острых форм урогенитального кандидоза также обычно ограничиваются местными лекарственными средствами.
Лечение хронического рецидивирующего урогенитального кандидоза должно быть комплексным: наряду с местным лечением, иммуно-, витаминотерапией (группа В) назначают один из системных антимикотиков: кетоконазол (низорал, ороназол 0,2 г) по 1 таблетке 2 раза в сутки 5 дней; итраконазол (орунгал) по 200 мг в сутки 3 дня; флуконазол (дифлюкан – капсулы по 0,05 г; 0,15 г; 0,1 г; 0,2 г, раствор для внутривенного введения применяют однократно в дозе 150 мг); натамицин (пимафуцин 0,1 г) по 1 таблетке 4 раза в сутки в течение 7—12 дней; иногда местное лечение (1% крем батрафен) сочетают с приемом внутрь одной капсулы (150 мг) флуконазола. При распространенном кандидозе, тяжелом и упорном его течении, а также при неудачах наружной терапии показано системное лечение. Используют три группы противогрибковых препаратов: триазолы, имидазолы и полиеновые антибиотики. Из триазолов применяют флуконазол (дифлюкан) в дозе 50—100 мг/сут (в виде желатиновых капсул, сиропа или раствора для внутривенного введения, содержащего 2 мг/мл флуконазола) или траконазол по 100 мг/сут в течение 7—14 дней. При распространенном (системном) кандидозе суточная доза составляет 400 мг флуконазола в 1-й день и 200 мг в последующие дни. Широко применяют низорал – по 200 мг/ сут, при упорных формах суточную дозу увеличивают до 400 мг. Лечение продолжают до выздоровления. Полиеновые антибиотики нистатин и леворин назначают соответственно по 10 000 000-12 000 000 и 5 000 000-6 000 000 ЕД в сутки в 3-4 приема в течение 2—4 нед, повторные курсы проводят с интервалами в 8—10 дней. Хорошие результаты дает тербинафин (ламизил) как при общем (250 мг однократно в сутки), так и при местном (1% крем) применении. Наиболее активен орунгал.
Профилактика кандидоза заключается в предупреждении его развития у лиц, входящих в группу риска,– больных с иммунодефицитными состояниями, болезнями крови, новообразованиями и другой тяжелой патологией, а также получивших ионизирующее излучение, прошедших массивное лечение антибиотиками, кортикостероидными гормонами и другими иммунодепрессантами. При обнаружении у них миконосительства назначают в течение 3—4 нед по 2 000 000 ЕД нистатина или 100 мг низорала в сутки. Особое внимание уделяется коррекции дисбактериоза кишечника, лечению половых партнеров при генитальном кандидозе, выявлению и лечению кандидоза у беременных и детей грудного возраста, исключению соответствующих вредностей на производстве.
Глубокие микозы
Группа глубоких микозов включает заболевания, которые в основном распространены в странах Южной Америки, Африке, США, на территории Европы, в том числе и в России встречаются лишь спорадические немногочисленные случаи заболеваний этой группы, за исключением актиномикоза, который в настоящее время отнесен к псевдомикозам.
В группу глубоких микозов входят бластомикоз североамериканский, бластомикоз келоидный, споротрихоз, хромомикоз и целый ряд других. Характерной чертой глубоких микозов можно считать их слабую контагиозность, распространение возбудителей этих заболеваний в почве, на растениях как сапрофитов, преимущественно в тропическом климате.
Заражение возникает при инфицировании травм кожи, царапин, трещин. В клинической картине глубоких микозов превалируют морфологические элементы типа бугорков, узлов, склонных к распаду с образованием язв и поражением глубоких слоев кожи, подкожной клетчатки, подлежащих мышц, костей, внутренних органов, что определяет разнообразие клинической картины и подчас тяжелую общую симптоматику, не исключающую летальный исход.
Бластомикоз североамериканский (син. бластомикоз Гилкриста) – глубокий микоз, вызываемый Blastomyces dermatitidis, характеризуется торпидно текущими язвенно-гранулематозными поражениями кожи, слизистых оболочек, реже костей и внутренних органов. Клиническая картина характеризуется вначале узелково-пустулезными элементами, которые быстро сливаются и изъязвляются с образованием вегетирующих язв ярко-красного цвета нередко с бородавчатым компонентом, язвы чаше локализуются на конечностях. Со дна язвы выделяется вязкий кровянисто-гнойный экссудат, который ссыхается в корки. На месте язв остаются глубокие рубцы.
Диагноз подтверждается бактериоскопически и культурально.
Лечение: амфотерицин В, препараты йода, орунгал, флуконазол.
Бластомикоз келоидный (болезнь Лобо) – глубокий микоз, вызываемый Clenosporella loboi, характеризуется сравнительно доброкачественным течением с глубоким поражением кожи чаще в области стоп, голеней, реже лица. Вначале на месте внедрения инфекции возникают небольшие синюшно-красного цвета бугорковые элементы, превращающиеся постепенно в сливные узлы со склонностью к некрозу и изъязвлению. Язвы покрываются гнойным налетом и бородавчатыми разрастаниями. На месте них образуются болезненные грубые келоидные рубцы. Диагноз подтверждается бактериологически и культурально.
Лечение – амфотерицин В. низорал, орунгал, флуконазол, хирургическое иссечение очагов.
Диагноз подтверждается бактериоскопически и культурально.
Лечение: препараты йода, амфотерицин В, орунгал, низорал, флуконазол.
Хромомикоз – глубокий микоз, вызываемый грибами рода Hormodendron с относительно доброкачественным течением. Характеризуется поражением преимущественно нижних конечностей, где на месте внедрения возбудителя появляется насыщенно красного цвета бугорок, который медленно растет, сопровождаясь появлением новых элементов (бугорковая форма), не сливающихся друг с другом. В случае их слияния на коже образуется глубокий инфильтрат в виде конгломерата бугорков, которые резко возвышаются над кожей, изъязвляются с формированием обширных папилломатозных разрастаний, чередующихся с участками некроза, отделяющих кровянисто-гнойную жидкость (сосочково-язвенная форма). Реже наблюдается образование узлов (гуммозная форма).
Диагноз подтверждается бактериоскопически и культурально.
Лечение: криотерапия, хирургическое иссечение, электрокоагуляция, внутрь препараты йода, амфотерицин В в виде обкалывания очагов, орунгал.
Профилактика глубоких микозов заключается в предупреждении и своевременной санации микротравм.
Псевдомикозы
Псевдомикозы включают эритразму и актиномикоз, которые ранее относились к грибковым процессам, но более детальное изучение возбудителей позволило отнести их к особым микроорганизмам, занимающим промежуточное положение между грибами и бактериями.
Эритразма
Эритразма – очень распространенное заболевание кожных складок.
Этиология и патогенез. Возбудитель эритразмы – Corynebacterium minutissum, ее выявляют в чешуйках эпидермиса в виде тонких слабоветвящихся септированных нитей, между которыми располагаются кокковидные клетки. Развитию заболевания способствует повышенная потливость, несоблюдение правил личной гигиены, а также высокая температура и влажность окружающей среды. Болеют преимущественно мужчины. Контагиозность невелика.
Клиническая картина. Наиболее часто поражаются пахово-бедренные складки, подмышечные ямки, соприкасающиеся поверхности под молочными железами у женщин. Вместе с тем очаги эритразмы могут быть на туловище, конечностях (включая межпальцевые складки и своды стоп) и даже на крайней плоти и головке полового члена. У мужчин обычной и весьма характерной локализацией являются участки внутренней поверхности бедер, прилежащие к мошонке (мошонка почти никогда не поражается). В указанных зонах появляются резко отграниченные пятна невоспалительного характера, цвет которых варьирует от желтовато-красного до красно-коричневого. Пятна округлые, размером от точечных до величины монет различного достоинства; при слиянии пятен образуются крупные – до ладони и более – очаги с фестончатыми контурами. Поверхность начальных высыпаний гладкая; со временем присоединяется слабое шелушение мелкими чешуйками.
Субъективные ощущения отсутствуют. Под влиянием повышенной влажности, трения и присоединения вторичной инфекции очаги эритразмы в области складок, особенно летом, осложняются воспалительными явлениями (гиперемия, отечность, отторжение рогового слоя) вплоть до формирования опрелости, сопровождающемся зудом.
Системные, или глубокие микозы – группа инфекционных заболеваний, вызванных грибковым поражением не только кожи, но и других органов. Некоторые из них (кокцидиоидоз и гистоплазмоз) относятся к особо опасным инфекциям, в связи с их высокой заразностью и тяжестью клинических проявлений.
Системное поражение организма грибками может проявляться патологией кожи, органов пищеварения, дыхания, лихорадкой, снижением веса, психическими расстройствами и многими другими признаками.
Большинство системных микозов вызвано грибками, которые в норме живут во внешней среде и на коже человека, не приводя к патологии. Однако при снижении защитных сил организма возбудитель активизируется, проникает в кровоток и вызывает поражение внутренних органов.

В последние годы глубокие микозы встречаются все чаще. Это связано с распространением факторов риска инфекции:
- химиотерапия и облучение у онкологических больных;
- применение иммунодепрессантов и глюкокортикоидов;
- длительное лечение антибиотиками;
- ВИЧ-инфекция и СПИД;
- аутоиммунные болезни (склеродермия, псориаз, ревматоидный артрит, сахарный диабет, синдром Рейно и другие).
Заболевание имеет хронический характер, его признаки развиваются постепенно. На ранних стадиях возможно бессимптомное течение.
Виды глубоких микозов
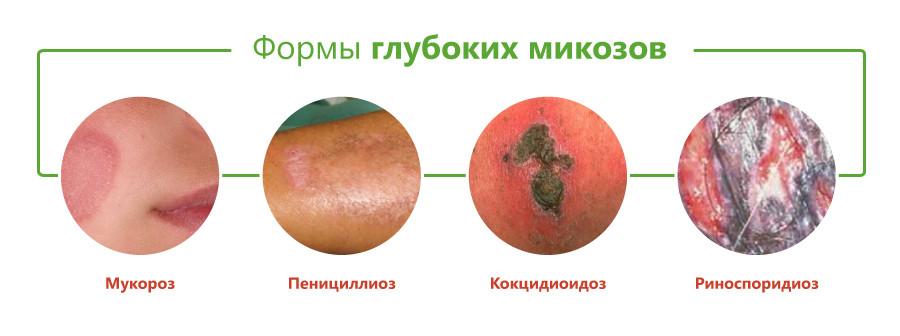
Классификация глубоких микозов основана на виде возбудителя и включает следующие формы:
- бластомикоз и криптококкоз;
- гистоплазмоз;
- кокцидиоидоз;
- споротрихоз;
- мукороз;
- аспергиллез;
- пенициллиоз;
- хромомикоз;
- риноспоридиоз;
- цефалоспориоз;
- кладоспориоз;
- келоидный микоз;
- мицетомы грибковой природы.
К глубоким псевдомикозам относятся актиномикоз и нокардиоз.
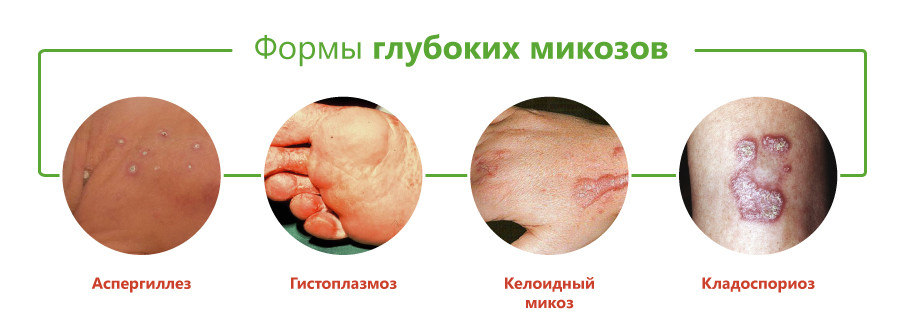
Принято считать, что возбудители большинства этих заболеваний вызывают глубокий эндемический микоз, то есть встречаются только на отдельных участках территории Земли. К ним относятся бластомикоз, кокцидиоидоз, паракокцидиоидоз, гистоплазмоз, пенициллиоз, хромомикоз. Они встречаются в некоторых регионах Америки, Юго-Восточной Азии, Африки, Австралии. Однако в связи с увеличением миграции населения эти болезни могут возникать и у жителей других районов.
Симптомы глубокого микоза не всегда зависят от его причины. У больных появляется кашель, лихорадка, боль в костях и суставах, боль в груди, правом подреберье, увеличение лимфатических узлов. При поражении мозга и его оболочек нарушается сознание и развивается кома.
Причины возникновения
Возбудители системных микозов часто живут в почве эндемичных участков. При контакте с пылью и землей они попадают в дыхательные пути человека. При последующей миграции населения инфекция распространяется в более благополучные страны.

В окружающей среде такая форма грибка трансформируется в мицелиальную. При проникновении ее с пищей, водой или воздухом она способна вызвать заболевание у другого человека.
Во многих случаях для активации грибков в организме необходимо снижение иммунной защиты человеческого организма. Эти условия возникают при длительном и необоснованном приеме антибиотиков, цитостатиков, противовоспалительных гормонов. На этом фоне может не только развиться инфекция, попавшая извне, но и внутренние сапрофитные грибки, безвредные для здорового человека (актиномицеты, аспергиллы, кандида, плесневые грибки).
Одна из главных причин развития системных микозов в нашей стране – синдром приобретенного иммунодефицита. В таком случае инфекция протекает очень тяжело, плохо поддается лечению и нередко служит причиной неблагоприятного исхода.
Кроме того, встречаются случаи заражения персонала лабораторий, работающего с культурой грибков.
Способы диагностики микозов
Эти инфекции встречаются в общей практике нечасто, поэтому диагностика обычно затруднена. Кроме того, эти заболевания имеют схожие внешние признаки с другими поражениями кожи, разнообразные общие проявления и нередко сочетаются с кожным туберкулезом и пиодермиями.
Основа диагностики – распознавание тканевой формы грибка, имеющей особенности у каждого возбудителя. Для этого необходимо получить срез ткани, например, при биопсии, окрасить его специальными веществами и изучить под микроскопом.
Получение культуры возбудителя, то есть выращивание его на питательной среде, крайне затруднено и проводится лишь в специализированных лабораториях.
Дополнительные методы диагностики:
- биопсия кожи;
- определение антигенов и антител к грибку в сыворотке крови;
- рентгенография легких и костей;
- люмбальная пункция;
- пункция костного мозга.
Лечение
Терапия системных грибковых инфекций зависит от общего состояния пациента, вида возбудителя, формы и тяжести течения болезни, сопутствующих заболеваний, переносимости лекарств.
Лечение глубоких микозов основано на применении фунгицидных препаратов.
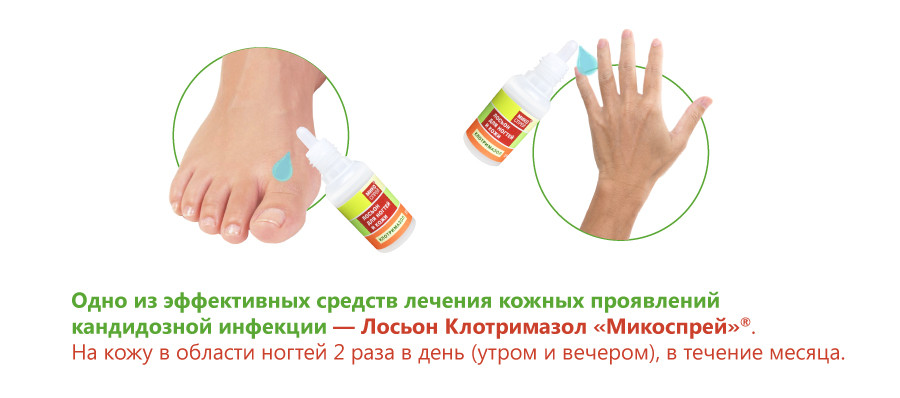
При системном кандидозе применяется амфотерицин В. Иногда лечение дополняется флуцитозином. При одновременном грибковом поражении кожи назначаются местные формы кетоконазола. Одно из эффективных средств лечения кожных проявлений кандидозной инфекции – лосьон Клотримазол для кожи и ногтей. Этот препарат для лечения микозов обладает высокой эффективностью, безопасностью и имеет доступную стоимость. Заказать его можно в нашем интернет-магазине fitosila.ru.
Кетоконазол может использоваться внутрь и в виде лосьона или других наружных форм для профилактики кандидоза у больных с иммунодефицитом. При кандидозном эндокардите может понадобиться хирургическая операция – замена пораженного клапана на искусственный.
Лечение аспергиллеза проводят, используя амфотерицин В и итраконазол. При аллергическом варианте болезни, сопровождающемся приступами бронхиальной астмы, дополнительно назначаются глюкокортикоидные гормоны. При тяжелом поражении легких, сопровождающемся кровохарканьем, выполняют операцию – удаление доли или всего легкого.
Амфотерицин В или кетоконазол используются для лечения гистоплазмоза, криптококкоза, кокцидиоидомикоза, паракокцидиоидомикоза, бластомикоза. Только амфотерицин В применяется в терапии мукоромикоза и споротрихоза.
Дополнительно проводится патогенетическая и симптоматическая терапия, направленная на снятие интоксикации и поддержание жизненных функций организма:
- инфузии солевых растворов, гемодеза, плазмы;
- витамины и общеукрепляющие средства;
- бронхолитики;
- обезболивающие и другие.
В случае тяжелой дыхательной недостаточности, вызванной грибковой пневмонией, показана кислородотерапия или искусственная вентиляция легких.
Профилактика глубоких микозов
Способы предупреждения системных микозов можно разделить на 3 группы.
Находясь в эндемичных районах Америки, Юго-Восточной Азии или Африки, следует соблюдать правила личной гигиены. Путешествуя в природных условиях, нужно избегать контакта с пылью или водой из рек и прудов. Если после возвращения на родину человек почувствовал ухудшение самочувствия, у него появился кашель, боли в груди, лихорадка, нужно обязательно проконсультироваться у инфекциониста, сообщив ему о районе своей поездки.
Чтобы повысить сопротивляемость организма к грибковой инфекции, следует избегать необоснованного применения антибиотиков и гормональных препаратов. Во время лечения по поводу злокачественной опухоли нужно соблюдать все предписания врачей по профилактике инфекций.
ВИЧ-инфицированным людям нужно регулярно наблюдаться у инфекциониста и получать при необходимости антиретровирусную терапию.
Читайте также:


