Гнойно септические осложнения после инъекций
Инфильтрат — наиболее распространенное осложнение после подкожной и внутримышечной инъекций — рассматривается как внутрибольничная инфекция. Чаще всего инфильтрат возникает, если: а) инъекция выполнена тупой иглой; б) для внутримышечной инъекции используется короткая игла, предназначенная для внутрикожных или подкожных инъекций. Некоторые лекарственные средства при внутримышечном введении короткой иглой вызывают сильное химическое раздражение тканей, длительно всасываются, что в совокупности приводит к образованию инфильтратов. Неточный выбор места инъекции, частые инъекции в одно и то же место, нарушение правил асептики также являются причиной появления инфильтратов.
Инфильтрат характеризуется образованием уплотнения в месте инъекции, которое легко определяется при пальпации (ощупывании).
Абсцесс — гнойное воспаление мягких тканей с образованием полости, заполненной гноем и отграниченной от окружающих тканей пиогенной мембраной.
Причины образования абсцесса те же, что и инфильтратов. При инфильтрате и абсцессе происходит инфицирование мягких тканей в результате нарушения правил асептики. Эти осложнения относятся к группе внутрибольничных инфекций.
Поломка иглы во время инъекции возможна при использовании старых изношенных игл, а также при резком сокращении мышц ягодицы во время внутримышечной инъекции, если с пациентом не проведена перед инъекцией психопрофилактическая беседа или инъекция сделана больному в положении стоя.
Медикаментозная эмболия (греч. Embolia — вбрасывание) может произойти при инъекциях масляных растворов подкожно или внутримышечно (внутривенно масляные растворы не вводят) и попадании иглы в сосуд. Масло, оказавшись в артерии, закупорит ее и это приведет к нарушению питания окружающих тканей, их некрозу. Признаки некроза: усиливающиеся боли в области инъекции, отек, покраснение или красно-синюшное окрашивание кожи, повышение местной и общей температуры. Если масло окажется в вене, то с током крови оно попадет в легочные сосуды. Симптомы эмболии легочных сосудов: внезапный приступ удушья, кашель, посинение верхней половины туловища (цианоз), чувство стеснения в груди.
Воздушная эмболия при внутривенных инъекциях и вливаниях является таким же грозным осложнением, как и масляная. Признаки воздушной эмболии те же, что и масляной, но появляются они очень быстро (в течение минуты), так как локтевая вена крупная и анатомически расположена близко от легочных сосудов.
Ошибочное введение лекарственного препарата также следует рассматривать как осложнение инъекции. В подобных случаях следует немедленно ввести в место инъекции и вокруг него 0,9-процентный раствор натрия хлорида, всего 50 — 80 мл. Это снизит концентрацию введенного ошибочно препарата и уменьшит его раздражающее действие на ткани. С этой целью на место инъекции можно положить пузырь со льдом.
Вводить антагонист ошибочно введенного лекарственного средства можно только по назначению врача.
Если препарат введен (ошибочно) подкожно, то прежде чем вводить изотонический раствор натрия хлорида, следует наложить жгут выше места инъекции (при этом замедляется всасывание лекарственного средства).
Повреждение нервных стволов может произойти при внутримышечных и внутривенных инъекциях, либо механически (при неправильном выборе места инъекции), либо химически, когда депо лекарственного средства оказывается рядом с нервом (при внутривенной инъекции часть лекарственного средства может оказаться под кожей), а также при закупорке сосуда, питающего нерв. Тяжесть осложнения может быть различна — от неврита (воспаления нерва) до паралича (выпадение функции) конечности.
Тромбофлебит — воспаление вены с образованием в ней тромба — наблюдается при частых венепункциях одной и той же вены, или при использовании недостаточно острых игл. Признаками тромбофлебита являются боль, гиперемия кожи и образование инфильтрата по ходу вены. Температура тела может быть субфебрильной.
Некроз (омертвение) тканей может развиться при неудачной венепункции и ошибочном введении под кожу значительного количества раздражающего средства. Попадание лекарственного средства под кожу при венепункции возможно вследствие:
• непопадания в вену изначально.
Чаще всего это случается при неумелом внутривенном введении 10-процентного раствора кальция хлорида. Если раствор все-таки попал под кожу, следует действовать так же, как и при ошибочном введении лекарственного средства, только пузырь со льдом в данном случае не накладывают, так как 10-процентный раствор кальция хлорида опасен только местным раздражающим действием, а не резорбтивным.
Гематома (кровоизлияние под кожу) также может возникнуть во время неумелой венепункции: под кожей при этом появляется багровое пятно, так как игла проколола обе стенки вены и кровь проникла в ткань. В этом случае пункцию данной вены следует прекратить и прижать ее на несколько минут ватой (салфеткой) со спиртом. Назначенную пациенту внутривенную инъекцию в этом случае делают в другую вену, а на область гематомы кладут местный согревающий (полуспиртовой) компресс.
Сепсис (генерализованная форма инфекции) может возникнуть при грубейших нарушениях правил асептики во время внутривенной инъекции или вливании, а также при использовании нестерильных растворов. Сепсис также относится к группе ВБИ.
К отдаленным осложнениям, которые возникают через 2—4 мес. после инъекции, можно отнести вирусный гепатит В, Д, ни А, ни В (сывороточный гепатит), С, Д — инфекционное заболевание, инкубационный период которого длится 2—6 мес. а также ВИЧ-инфекция, при которой инкубационный период составляет от 6—12 нед. до нескольких месяцев. Эти осложнения являются ВБИ.
Аллергические реакции на введение того или иного лекарственного средства путем инъекции могут протекать в виде крапивницы, острого насморка, острого конъюнктивита, отека Квинке. Самая грозная форма аллергической реакции анафилактический шок.
При введении некоторых препаратов внутривенно наблюдают местную аллергическую реакцию. О развитии у пациента аллергической реакции надо немедленно сообщить врачу и приступить к оказанию экстренной помощи.
Анафилактический шок развивается в течение нескольких секунд или минут с момента введения лекарственного препарата. Чем быстрее развивается шок, тем хуже прогноз. Молниеносное течение шока заканчивается летально. Чаще всего анафилактический шок характеризуется следующей последовательностью признаков: общее покраснение кожи, сыпь, приступы кашля, выраженное беспокойство, нарушение ритма дыхания, снижение артериального давления, аритмия сердцебиения. Симптомы могут появляться в различных сочетаниях. Смерть обычно наступает от острой дыхательной недостаточности вследствие бронхоспазма и отека легких, острой сердечнососудистой недостаточности.

Среди пациентов с гнойно-некротическими поражениями нижних конечностей отдельную клиническую группу представляют больные с постинъекционными осложнениями парентеральной наркомании. За последние годы число больных, страдающих наркотической зависимостью, возросло в 8–13 раз [6, 11] и на настоящий момент достигает 6 млн. [2].
С увеличением числа парентеральных наркоманов неуклонно растет и количество пациентов с гнойно-септическими постинъекционными осложнениями, которое за последние годы выросло с 0,8% до 9,3% от общего количества пролеченных пациентов [7]. Это связано с увеличением числа больных, применяющих кустарно изготовленные смеси из маковой соломки, эфедрина и других веществ с использованием высокоагрессивных растворителей, в частности, ацетона, уксусной кислоты, растворителя – 480 и других токсичных веществ [9]. Введение подобных препаратов приводит не только к склерозированию сосудистой стенки и острым тромбозам, но и к тяжелому поражению паравазальных тканей.
Растёт и количество смертей в результате употребления наркотиков, в последнее десятилетие оно увеличилось в 12 раз [3]. Частота летальных исходов составляет 5,2-26%, а при развитии тяжелого сепсиса в 9% наблюдений возрастает до 67%. Число случаев ампутации конечностей достигает 5,8-27,3% [1, 10, 13, 14].
Несмотря на определенные успехи в области изучения патогенеза, клиники и лечения гнойно-септических заболеваний у наркозависимых больных постинъекционные гнойно-воспалительные поражения нижних конечностей остаются малоизученными [5]. Их разнообразие и отсутствие общепринятой систематизации нередко создают значительные трудности при установлении диагноза и назначении рационального лечения [8]. До настоящего времени не до конца изучены особенности их клинического течения, нет четких критериев выбора оптимальных методов антибактериальной терапии, восстановления кровообращения и местного лечения в зависимости от локализации и распространенности гнойно-некротического процесса, вида и степени нарушения магистрального кровотока в конечности, уровня нарушения иммунитета и вида наркотической зависимости [2, 4, 12]. В связи с этим представляются актуальными дальнейшие исследования, посвященные выработке рациональной тактики лечения постинъекционных гнойно-септических поражений нижних конечностей у наркозависимых больных.
Цель: разработать адаптированную клиническую классификацию гнойно-септических постинъекционных осложнений у больных парентеральной наркоманией.
Материалы и методы
Результаты и обсуждение
При анализе эпидемиологических данных выявлен неуклонный рост числа больных с гнойно-септическими осложнениями парентеральной наркомании. Если в 2008 году доля этих пациентов среди всех пролеченных больных с гнойно-септическими поражениями мягких тканей составляла 1,3%, то к 2012 этот показатель возрос до 3,2%. При этом количество больных с поражениями нижних конечностей также имеет тенденцию к росту (рис. 1).
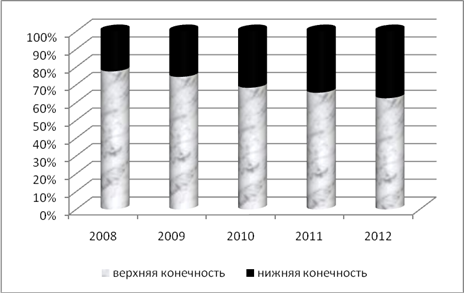
Рис. 1- Постинъекционные поражения верхних и нижних конечностей у больных парентеральной наркоманией
Среди препаратов, вызывающих постинъекционные осложнения у наркозависимых пациентов, наиболее часто встречался коаксил (31,5%) и другие кустарно изготовленные смеси из эфедрина или других веществ и героин – 18,5% (рис. 2).
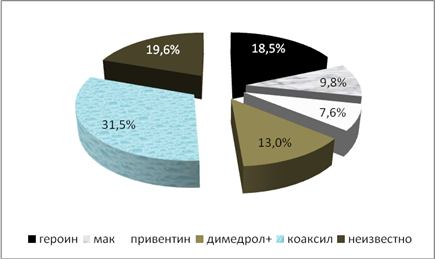
Рис. 2 - Виды вводимых препаратов у больных с постинъекционными осложнениями парентеральной наркомании
В 13% случаев применялись смеси раствора димедрола с другими веществами, в 9,8% – привентина. В 19,6% наблюдений пациенты не знали точный состав вводимого препарата. Такая ситуация представляет значительные сложности при назначении медикаментозного лечения в связи с возможными побочными проявлениями или осложнениями неизвестных лекарственных средств.
Наиболее частым местом введения препаратов на нижних конечностях являлась область верхней трети бедра – 35 (38%) случаев как самая доступная для самостоятельных инъекций, а также паховая область в 27 (29,3%) наблюдениях (рис. 3).
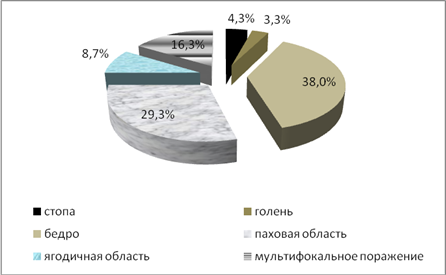
Рис. 3 - Локализация гнойно-септических очагов на нижней конечности у больных
Изолированные поражения стоп встретились у 4 (4,3%) больных, голеней у 3 (3,3%) пациентов. У 15 (16,3%) больных выявлен мультифокальный характер поражения, когда гнойно-некротические очаги локализовались в разных сегментах нижних конечностей. Обращает на себя внимание появление постинъекционных осложнений у наркоманов в ягодичной области (8,7%), что раньше встречалось крайне редко. Характерным признаком для данной локализации гнойно-некротического процесса является выраженное поражение венозной системы на всем протяжении нижней конечности, что практически исключало возможность внутрисосудистых инъекций, парентеральной наркоманией.
По данным бактериологических исследований, монокультура возбудителей гнойно-септического процесса была выделена у 67 (72,8%) пациентов, в 25 (27,2%) случаях выделены ассоциации 2 и более микроорганизмов. Обращает на себя внимание то, что в раневом отделяемом, полученном при хирургической обработке гнойного очага у 83 (90,2%) пациентов, обнаружено значительное увеличение концентрации жирных кислот. Уровень содержания уксусной кислоты в раневом отделяемом составил 18,7±4,7 мг/л, масляной – 0,88±0,2 мг/л, пропионовой – 7,3±2,4 мг/л. Это служит косвенным доказательством присутствия в составе возбудителей неклостридиальной анаэробной флоры в подавляющем большинстве случаев постинъекционных гнойно-септических осложнений у больных парентеральной наркоманией.
По результатам бактериологических исследований, монокультура выделена у 62 (67,4%) больных, ассоциации двух и более микроорганизмов – у 30 (33,6%) пациентов (рис. 4). Наиболее часто монокультура была представлена стафилококками – 37 (40,2%). Из них в 7 (18,9%) случаях получены коагулазотрицательные штаммы St. epidermidis, St. lentus, St. sciuri, St. capitis, St. intermedius (рис. 2). Грамотрицательные возбудители семейства энтеробактерий, выделены у 16 (17,4%) пациентов, псевдомонады – 6 (6,5%) . Среди энтеробактерий преобладали представители рода E. сoli – 7 (7,6%) штаммов, Klebsiella – 5 (5,4%) штаммов, Proteus – 3 (3,3%) штаммов и Enterobacter – 1 (1,1%) штамма. В 3 наблюдениях (3,3%) выделены штаммы Vibrio parahaemolyticus, Micrococcus lylae, Aerococcus viridans.
Ассоциации из двух микроорганизмов были представлены энтеробактериями в сочетании со стафилококком – 19 (20,7%) случаев, в том числе энтеробактерия + St. aureus – 15 (16,3%), энтеробактерия + коагулазотрицательный штамм стафилококка – 4 (4,3%). Ассоциация синегнойная палочка + золотистый стафилококк выявлена у 2 больных (2,2%). У 4 (4,3%) пациентов выделены ассоциации 3 микроорганизмов: стафилококк и 2 энтеробактерии у 2 (2,2%) больных, псевдомонада, энтеробактерия и стафилококк в 7 (12,1%) случаях, Proteus vulgaris + Vibrio + St. xylosus у 1 (1,1%) больного. Уровень микробной обсемененности на момент хирургической обработки составил в среднем 7,7±0,2×107 КОЕ/г ткани.
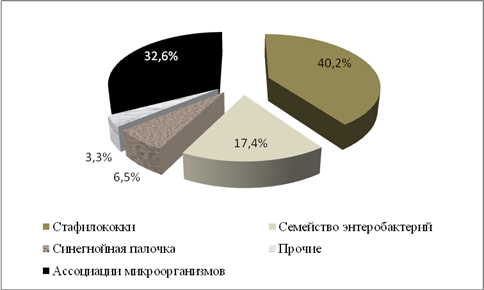
Рисунок 4 -Структура аэробных возбудителей у больных с гнойно-некротическими процессами нижних конечностей на фоне сахарного диабета
В структуре гнойно-септических осложнений у парентеральных наркоманов преобладали глубокие поражения мягких тканей нижних конечностей. Изолированные поверхностные гнойно-септические процессы в виде абсцессов кожи, поверхностных инфицированных колотых ран, трофических язв встретились лишь у 4 (4,3%) пациентов. Постинъекционные абсцессы и флегмоны подкожной жировой клетчатки диагностированы у 12 (13%) больных. Глубокие внутримышечные и межмышечные абсцессы и флегмоны нижних конечностей осложнили течение парентеральной наркомании в 19 (20,7%) случаях. В 57 (62%) наблюдениях постинъекционные осложнения были представлены паравазальными флегмонами, флегмонами глубоких клетчаточных пространств конечности и таза.
Локализация гнойно-некротического процесса во многом определяла и характер сосудистых повреждений. Нарушения магистрального кровотока и лимфообращения различной степени выраженности обнаружены у 89 (96,7%) больных. У 29 (31,5%) пациентов при обследовании выявлены изолированные нарушения венозного кровотока в нижних конечностях. Тромбозы и склеротические повреждения поверхностных и глубоких вен с проявлениями ХВН, соответствующим классам С1-С5 по классификации СЕАР, выявлены в 17 (18,5%) случаях, с проявлениями ХВН, соответствующим классу С6 по классификации СЕАР, – у 12 (13%) пациентов. Нарушения лимфатического дренажа нижних конечностей в виде поверхностного и глубокого лимфангоита, регионарной и отдаленной лимфаденопатии и лимфедемы отмечены у 14 (15,2%) пациентов. У 48 (52,2%) больных нарушения венозного и лимфатического оттока сочетались с поражением магистральных артерий, которые были представлены острыми тромбозами артерий, стенозами и окклюзиями магистральных артерий, ложными аневризмами артерий и артериовенозными фистулами. Ложная аневризма общей бедренной артерии диагностирована у 19 (20,79%) пациентов, ложная аневризма с артерио-венозной фистулой между общей бедренной артерией и веной — у 15 (16,3%), Ложная аневризма поверхностной артерии бедра с бедренной веной выявлена у 3 (3,3%) больных. Острые тромбозы общей бедренной артерии диагностированы в 7 (7,6%) случаях, критические стенозы и окклюзии в 4 (4,3%) наблюдениях.
У подавляющего числа пациентов с постинъекционными осложнениями парентеральной наркомании отмечалось наличие двух и более признаков системного воспалительного ответа при доказанном наличии гнойно-септического процесса, что позволяло классифицировать их как больных с ангиогенным сепсисом. Клинические проявления сепсиса без признаков органной дисфункции были выявлены у 58 больных. У 16 пациентов установлено наличие тяжелого сепсиса с признаками органной дисфункции. В 9 случаях больные поступали с явлениями септического шока. Только в 9 наблюдениях не обнаружено выраженной системной воспалительной реакции, что при наличии запущенного гнойно-септического процесса на фоне длительного употребления наркотиков может быть связано с иммунологическими нарушениями и снижением общей резистентности организма.
Тяжесть состояния пациентов с гнойно-некротическими постинъекционными поражениями нижних конечностей усугублялась наличием сопутствующих гемоконтактных инфекций. Гепатит В диагностирован у 12 (13%) больных, гепатит В и С – у 18 (19,6%), гепатит С – у 44 (47,8%). Наличие ВИЧ-инфекции в сочетании с гепатитом С выявлено в 5 (5,4%) случаях. Не выявлено сопутствующих гемоконтактных инфекций у 13 (14,1%) пациентов
На основании анализа данных обследования и полученного опыта лечения больных в клинике создана и применяется адаптированная классификация гнойно-септических постинъекционных осложнений у больных парентеральной наркоманией, учитывающая глубину гнойно-некротического процесса, характер и уровень поражения сосудов, наличие признаков ангиогенного сепсиса и сопутствующих гемоконтактных инфекций (AVLSH).
Адаптированная клиническая классификация постинъекционных гнойно-септических осложнений у больных с наркозависимостью
ПО ГЛУБИНЕ ПОРАЖЕНИЯ
I Поверхностные (абсцессы кожи, поверхностные инфицированные колотые раны, гранулемы, трофические язвы, стигмы, петехии и т.д.)
II Абсцессы и флегмоны подкожной жировой клетчатки
III Внутримышечные абсцессы и межмышечные флегмоны
IV Паравазальные флегмоны, флегмоны глубоких клетчаточных пространств конечности, таза
ПО ВИДУ СОСУДИСТОГО ПОРАЖЕНИЯ И СТЕПЕНИ НАРУШЕНИЯ МАГИСТРАЛЬНОГО КРОВОТОКА
А – нарушения артериального кровотока
А0 – нарушений магистрального артериального кровотока нет
А1 – гемодинамически незначимые стенозы и окклюзии артерий, аневризмы и артериовенозные свищи
А2 – гемодинамически значимые стенозы и окклюзии артерий, аневризмы и артериовенозные свищи без явлений критической ишемии конечности
А3 - стенозы и окклюзии артерий, аневризмы и артериовенозные свищи с явлениями критической ишемии конечности
V – нарушения венозного кровотока
V0 – нарушений венозного кровотока нет
V1 – тромбозы и склеротическое поражение поверхностных вен
V2 - тромбоз, склероз центральных вен с проявлениями ХВН, соответствующим классу C1-C5 по классификации СЕАР.
V3 – тромбоз, склероз центральных вен с проявлениями ХВН, соответствующим классу С6 по классификации СЕАР.
L- поражения лимфатической системы
L0 – нарушений лимфатического оттока нет
L1 – поверхностный лимфаденит, лимфангоит
L2 – лимфангоит с вовлечением магистральных лимфатических сосудов, выраженная регионарная и отдаленная лимфаденопатия
L3 – лимфостаз, лимфедема, синдром Абеля
ПО ПРИЗНАКАМ ХРОНИЧЕСКОГО АНГИОГЕННОГО СЕПСИСА
S0 – отсутствие клинических признаков ангиогенного хрониосепсиса
S1 – признаки сепсиса без органной дисфункции
S2 – клинические признаки тяжелого сепсиса с органной дисфункцией
S3 – септический шок
ПО НАЛИЧИЮ СОПУТСТВУЮЩИХ ГЕМОКОНТАКТНЫХ ИНФЕКЦИЙ
H0 – нет клинических признаков сопутствующих гемоконтактных инфекций (гепатит В, С, D, ВИЧ-инфекция).
H1 – имеются клинические признаки сопутствующих гемоконтактных инфекций (гепатит В, С, D, ВИЧ-инфекция).
Лечение парентеральных наркоманов с постинъекционными гнойно-септическими поражениями нижних конечностей представляет серьезную медицинскую и социальную проблему, сопряжено со значительными материальными затратами и большим количеством осложнений. Многообразие клинических проявлений, связанных с глубиной поражения, характером и уровнем нарушения магистрального кровообращения в конечности, наличием сопутствующих гемоконтактных инфекций и других факторов, определяет разницу в тактических подходах к лечению этой категории больных. Предложенная адаптированная клиническая классификация постинъекционных гнойно-септических поражений нижних конечностей у больных с наркозависимостью может помочь осуществить выбор рациональной тактики лечения в зависимости от локализации гнойно-септического процесса, вида сосудистого поражения, степени тяжести сепсиса.
Рецензенты:
Оноприев А.В., д.м.н., профессор, профессор кафедры ФПК и ППС № 1 ГБОУ ВПО КубГМУ Минздрава России, г. Краснодар.
Шапошников В.И., д.м.н., профессор, профессор кафедры госпитальной хирургии ГБОУ ВПО КубГМУ Минздрава России, г. Краснодар.
Причины возникновения постинъекционных осложнений, их виды. Опасность нарушения санитарно-эпидемиологических требований выполнения инвазивных медицинских манипуляций. Рекомендации по снижению риска осложнений парентеральных введений лекарственных веществ.
| Рубрика | Медицина |
| Вид | реферат |
| Язык | русский |
| Дата добавления | 28.10.2013 |
| Размер файла | 12,9 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Постинъекционные осложнения и их профилактика
Введение
постинъекционный осложнение медицинский
Увеличение объема медицинской помощи, оказываемой населению, повышение ее доступности, появление новых лекарственных препаратов сопровождаются постоянным увеличением количества выполняемых инъекций.
Наряду с необходимым лечебным эффектом отмечаются и нежелательные последствия, осложнения инъекционных вмешательств - абсцессы и флегмоны, количество которых возрастает.
При этом статистика свидетельствует, что и после введения в практику одноразовых шприцев, применения высокоэффективных антибиотиков и сульфаниламидов, антисептиков, дезинфектантов и стерилянтов, количество постинъекционных осложнений, требующих оперативного вмешательства, не уменьшилось.
Каждой медицинской сестре в ее практической деятельности приходится делать инъекции, но, как показывает анализ работы, часто медсестры не владеют правильной техникой их выполнения, недостаточно хорошо знают механизмы развития постинъекционных осложнений и соответственно пути их предупреждения. Повышение внимания к патогенезу различных вариантов постинъекционных осложнений позволяет более четко определить возможности профилактики последних.
Глава 1: Причины возникновения постинъекционных осложнений
Одна из главных причин постинъекционных абсцессов и флегмон является нарушение правил асептики при выполнении инъекций (так называемая инокуляция инфекции). Патогенный возбудитель может вноситься в ткани с плохо обработанной кожи в месте инъекции, с игл, шприцев при их недостаточно тщательной обработке, инфицировании инъекционных инструментов в процессе работы, реже - из инфицированного лекарства. Соблюдение всех требований асептики при выполнении инъекционных манипуляций - один из важнейших аспектов профилактики постинъекционных осложнений.
Нередко абсцесс в месте инъекции развивается и при должном выполнении правил асептики, когда возбудитель воспаления поступает в эту область по эндогенным путям из очагов острой или хронической инфекции. Возможна даже ситуация порочного круга при недостаточно внимательном анализе причины постинъекционного осложнения. Например, больной получает антибиотики по поводу острой пневмонии; у него развивается нераспознанный постинъекционный абсцесс, однако повышение температуры тела у больного относят за счет основного заболевания и назначают дополнительные инъекции антибиотиков и других препаратов, что поддерживает воспаление в тканях в месте введения.
Наряду с этим следует помнить, что существуют и другие механизмы возникновения постинъекционных абсцессов и флегмон. Среди них - неправильная техника введения лекарств, осложнения, вызванные самим лекарством либо состоянием ткани, предрасполагающим к развитию абсцессов, которые могут быть асептичными, т. е. не содержать гноеродной патогенной флоры.
Чаще всего инъекции делают в ягодичные мышцы, соответственно именно здесь отмечается наибольшее количество абсцессов (по данным различных авторов, до 60% всех постинъекционных осложнений). В область плеча инъекции делаются реже, соответственно и возникновение абсцессов наблюдается только в 25% случаев, а в других местах - еще реже.
Недостаточное внимание к требованиям техники выполнения инъекционных вмешательств заключается в том, что иглы подбираются без учета толщины подкожного жирового слоя, топографии сосудисто-нервных пучков данной области, того, что лекарства вводятся в одно и то же место. Описано несколько случаев тяжелых невритов после инъекций различных препаратов в точки ягодичной области, расположенные рядом с проекцией седалищного нерва. После этих манипуляций больных длительное время беспокоили расстройство чувствительности и слабость в нижних конечностях, боли по ходу седалищного нерва, что приводило к снижению трудоспособности, требовало дополнительного лечения. К осложнениям после инъекций может привести и привычка массировать место введения лекарственных препаратов, что нередко вызывает развитие эмболии сосудов в области депо лекарства и впоследствии некроз мышечной ткани.
Ягодичная область, по данным различных авторов, содержит до 30 точек для инъекций. Следует избегать введения лекарств в одно и то же место, чаще менять стороны инъекции, так как многократное введение лекарственных препаратов в одну точку интенсивно травмирует ткани мышц (иглой, лекарством) и может привести к развитию абсцесса даже при должном соблюдении правил асептики. Доза препарата, безвредная при однократном введении, при повторном введении в одно и то же место может вызвать некроз ткани даже при стерильной технике инъекции.
Следует помнить, что медикаменты, предназначенные для введения внутримышечно, при инъекции под кожу вызывают асептический некроз ткани в месте введения. К таким веществам относятся глюконат кальция, многие антибиотики, витамины группы В. Лекарства в подкожной жировой клетчатке всасываются значительно хуже, так как она бедна кровеносными сосудами и препарат задерживается в ней значительно дольше, чем в мышечной ткани с ее богатой кровеносной системой и высокой дренажной способностью.
Нередко постинъекционные осложнения развиваются у ослабленных, истощенных больных, при нарушении кровообращения в тканях, дистрофических процессах различной этиологии, даже если соблюдается правильная техника введения. Воспалительный процесс в этих случаях носит асептический характер.
Кроме того, частой причиной постинъекционных абсцессов и флегмон является неоправданно широкое применение концентрированных и масляных растворов, особенно при неправильной технике инъекций. Среди концентрированных растворов лекарств, являющихся источниками постинъекционных осложнений, следует назвать 25% раствор сернокислой магнезии, 50 раствор анальгина, 24% раствор эуфиллина, 25% раствор кордиамина, а также масляные растворы - 20% раствор камфоры 2% раствор синэстрола, 1,72% и 3,44% растворы ретинола ацетата (витамина А), 2,5% раствор прогестерона. Концентрированные растворы нельзя вводить подкожно, а масляные растворы не следует вводить внутримышечно. Даже однократное неправильное введение препарата может явиться причиной возникновения абсцесса.
Нередки постинъекционные осложнения при внутривенном введении, проявляющиеся флебитами и флеботромбозами, связанные как с внесением инфекции при выполнении этих манипуляций, так и с самим препаратом, раздражающим сосудистую стенку (калия хлорид, некоторые антибиотики и др.).
Таким образом, в качестве основных причин развития постинъекционных осложнений следует назвать неправильную методику введения лекарств и неудачный выбор места инъекции, применение коротких игл, подкожное введение лекарств, предназначенных для введения внутримышечно, применение концентрированных и масляных растворов, нарушение правил асептики. Знание механизмов возникновения и развития постинъекционных абсцессов, соблюдение методических требований в выполнении инъекционных вмешательств позволяют проводить эффективную профилактику этих осложнений.
Глава 2: Виды постинъекционных осложнений
Пирогенные реакции. Сопровождаются резким повышением температуры и потрясающим ознобом. Это происходит при использовании препаратов с итёкшим сроком годности, введение некачественно приготовленных растворов;
1) Жировая эмболия лёгочных сосудов. Возникает при ошибочном введении в вену препаратов, предназначенных для внутреннего или подкожного введения, например раствор камфары в масле. Жировая эмболия проявляется внезапными болями в области сердца, удушьем, кашлем, посинением лица, верхней половины грудной клетки;
2) Воздушная эмболия сосудов лёгких. Получается при попадании своевременно не удаленных из шприца или систем для переливания крови пузырьков воздуха;
3) Головокружение, коллапс, нарушение ритма сердца. Могут быть следствием слишком быстрого введения лекарственного препарата;
4) Инфильтрат. Образуется при попадании лекарства в подкожную клетчатку. Это происходит в случае сквозной перфорации вены. Попадание под кожу таких препаратов как эуфиллии, кальция хлорида очень болезненно. Если это произошло, на область локтевого сгиба рекомендуется поставить полуспиртовой или сухой компресс;
5) Гематома. Чаще образуется у больных с нарушенной свёртываемостью крови или повышенной проницаемостью сосудов. Профилактикой этого осложнения является длительное (3-5 мин.) и плотное прижатие места и инъекции;
6) Сепсис. Может развиться при нарушении правил эсептики и анти септики;
7) Флебит. Воспаление вены вызванное химическим или физическим раздражением, часто сопровождается тромбированием поражённого сосуда;
8) Аллергические реакции. Могут возникать при применении большинства лекарственных препаратов. Проявляются они виде зуда кожи, кожных высыпаний, отёка Квинки. Наиболее опасной формой аллергической реакции является анафилактический шок (одышка, тошнота, зуд кожи, снижение Артериального давления, потеря сознания, посинение кожи). При появлении у больного любого из указанных симптомов следует немедленно прекратить введение лекарства и срочно оказать экстренную помощь. Анафилактический шок развивается в течение нескольких секунд или минут с момента введения лекарственного препарата. Чем быстрее развивается шок, тем хуже прогноз. Основные симптомы анафилактического шока: ощущение жара в теле, чувство стеснения в груди, удушье, головокружение, головная боль, беспокойство, резкая слабость, снижение артериального давления, нарушения сердечного ритма. В тяжелых случаях к этим признакам присоединяются симптомы коллапса, а смерть может наступить через несколько минут после появления первых симптомов анафилактического шока. Лечебные мероприятия при анафилактическом шоке должны проводиться немедленно по выявлении ощущения жара в теле. Отдаленными осложнениями, которые возникают через два-четыре месяца после инъекции, являются вирусный гепатит В, Д, С, а также ВИЧ-инфекция;
9) Абсцесс - гнойное воспаление мягких тканей с образованием полости, заполненной гноем. Причины образования абсцессов те же, что и инфильтратов. При этом происходит инфицирование мягких тканей в результате нарушения правил асептики.
10) Повреждение нервных стволов может произойти при внутримышечных и внутривенных инъекциях, либо механически (при неправильном выборе места инъекции), либо химически, когда депо лекарственного средства оказывается рядом с нервом, а также при закупорке сосуда, питающего нерв. Тяжесть осложн-ния может быть различна - от неврита до паралича конечности.
11) Тромбофлебит - воспаление вены с образованием в ней тромба - наблюдается при частых венепункциях одной и той же вены, или при использовании тупых игл. Признаками тромбофлебита являются боль, гиперемия кожи и образование инфильтрата по ходу вены. Температура может быть субфебрильной.
12) Некроз тканей может развиться при неудачной пункции вены и ошибочном введении под кожу значительного количества раздражающего средства. Попадание препаратов по ходу при венепункции возможно вследствие: прокалывания вены "насквозь"; непопадания в вену изначально. Чаще всего это случается при неумелом внутривенном введении 10 % раствора кальция хлорида. Если раствор все-таки попал под кожу, следует немедленно наложить жгут выше места инъекции, затем ввести в место инъекции и вокруг него 0,9 % раствор натрия хлорида, всего 50-80 мл (снизит концентрацию препарата).
Глава 3: Профилактика постинъекционных осложнений
Основными принципами на которых должна строиться профилактика постинъекционных осложнений являются:
- Неукоснительное соблюдение правил санитарно-эпидемиолгического режима;
- Соблюдение алгоритмов внутримышечных и внутривенных инъекций.
- Соблюдение алгоритмов внутримышечных и внутривенных инъекций.
Читайте также:


