Халязион из за гемолитического стрептококка
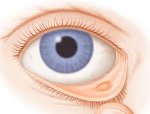
Халязион – это доброкачественное опухолевидное уплотнение (градина) в толще века, развивающееся на фоне закупорки и хронического воспаления мейбомиевой железы. Халязион проявляется наличием узелка и припухлости на веке, давлением на глазное яблоко, раздражением оболочек глаза, иногда – нагноением и самопроизвольным вскрытием. Диагностика халязиона обычно не требует проведения дополнительных инструментальных исследований и основывается на наружном осмотре века. Лечение халязиона может быть консервативным (инстилляции лекарственных средств, закладывание мазей, инъекции в образование) или хирургическим (удаление халязиона).
МКБ-10
Общие сведения
Халязион (от греч. - узелок, градинка) характеризуется хроническим пролиферативным воспалением века вокруг мейбомиевой железы, развивающимся при закупорке ее выводного канала и скоплении в ней секрета. В клинической офтальмологии халязион является широко распространенной проблемой и составляет в общей структуре патологии век 7,4%. Заболевание может поражать людей всех возрастов, однако чаще встречается среди взрослых лиц, преимущественно в возрасте 30-50 лет.

Причины халязиона
Причиной развития халязиона служит закупорка протока мейбомиевой (сальной) железы века. Нередко формирование халязиона происходит на фоне предшествующего ячменя, особенно в случаях неполного излечения или рецидива последнего. К развитию халязиона предрасполагают:
Способствующими факторами могут выступать стрессы, переохлаждения, ОРВИ, гиповитаминозы, попадание инфекции в глаз при нарушениях правил личной гигиены, некорректном обращении с контактными линзами.
Патогенез
Мейбомиевы железы расположены в толще хряща, имеют трубчатое строение и открываются своими выходными протоками на внутреннюю поверхность века. В каждом веке находится порядка 50-70 желез, которые вырабатывают наружный (липидный) слой слезной пленки. Функция мейбомиевых желез заключается в сохранении увлажненности глазного яблока и предотвращении испарения слезы с поверхности глаза.
В результате обтурации мейбомиевой железы образуемый липидный секрет не имеет оттока наружу и скапливается в просвете выводного протока. Этот механизм приводит к воспалению тканей вокруг железы, инкапсуляцией очага и образованию доброкачественного узелкового уплотнения на веке. Микроскопически халязион образован грануляционной тканью и большим количеством эпителиоидных и гигантских клеток.
Симптомы халязиона
При развитии халязиона под кожей нижнего или верхнего века появляется плотное округлое образование. Этот узелок расположен в толще хряща, не спаян с кожей, безболезненный при пальпации. Образование склонно к медленному увеличению и может достигать размера 5-6 мм. По мере увеличения халязион становится заметен со стороны кожи, образуя припухлость и видимый косметический дефект. Со стороны конъюнктивы при осмотре выявляется участок локальной гиперемии с центральной зоной сероватого цвета. Возможно образование нескольких халязионов одновременно на верхнем и нижнем веке.
В некоторых случаях халязион сопровождается зудом и слезотечением, повышенной чувствительностью к прикосновению. Растущий халязион может надавливать на роговицу, вызывая астигматизм и искажение зрения. Не вскрывшийся халязион, существующий длительное время, превращается в кисту со слизистым содержимым.
Осложнения
Течение халязиона может осложняться абсцедированием и формированием флегмоны века. При нагноении халязиона появляются симптомы воспаления: местное покраснение кожи, отек, пульсирующая боль, размягчение узелка. Возможен подъем температуры тела и развитие блефарита. Халязион может самопроизвольно вскрываться на поверхность конъюнктивы с выделением гнойного секрета. При этом образуется свищевой ход, вокруг которого разрастаются грануляции. Кожа век становится сухой, покрасневшей, покрытой засохшими корочками отделяемого.
Диагностика
Распознавание халязиона производится врачом-офтальмологом при наружном осмотре видоизмененного века. Основными признаками образования служат выявление уплотнения в толще век размером с просяное зерно или небольшую горошину, не спаянного с окружающими тканями. При выворачивании века отмечается локальная гиперемия конъюнктивы. При движении пораженное веко отстает от здорового и реже совершает мигательные движения.
Проведение инструментальной диагностики при халязионе, как правило, не требуется. Рецидивирующие и быстрорастущие халязионы требуют дифференциальной диагностики с аденокарциномой мейбомиевой железы. С этой целью может потребоваться проведение гистологического исследования биоптата образования.
Лечение халязиона
На ранних стадиях халязиона применяются консервативные методы. Назначаются инстилляции дезинфицирующих глазных капель, закладывание за веко ртутной мази. Для лечения халязиона могут использоваться сухие тепловые компрессы, УВЧ-терапия, массаж века и закупоренной железы. Противопоказанием к проведению тепловых процедур служит воспаление халязиона, поскольку прогревание может способствовать распространению воспаления на близлежащие ткани с развитием абсцесса или флегмоны века.
Хорошим лечебным эффектом обладают инъекции в халязион кортикостероидных препаратов (бетаметазона, триамцинолона). Кортикостероиды вводятся в полость халязиона тонкой иглой и приводят к постепенному рассасыванию новообразования.
Радикальное лечение халязиона проводится хирургическим путем. Операция носит амбулаторный характер, проводится под местной анестезией через трансконъюнктивальный или кожный разрез. В ходе операции халязион вылущивают вместе с капсулой. При образовании свищевого хода операционный разрез выполняется по всей его длине, после чего измененные ткани иссекаются. После удаления халязиона на веко накладывают швы, а на глаз - тугую давящую повязку. В послеоперационном периоде в течение 5-7 дней рекомендуется применение противовоспалительных глазных капель или мазей.
Альтернативой классическому хирургическому методу служит лазерное удаление халязиона. В этом случае производится рассечение капсулы лазером, удаление содержимого халязиона с последующим испарением капсулы лазерным излучением. Лазерное удаление халязиона менее травматично, не требует наложения швов и позволяет исключить рецидив заболевания. Для предупреждения травмирования роговицы послеоперационным рубцом в течение нескольких дней пациенту рекомендуют носить мягкую контактную линзу.
Прогноз и профилактика
Исход заболевания обычно благоприятный. После неполного удаления капсулы халязиона возможен рецидив заболевания. Для недопущения развития халязиона необходимо проведение полного объема лечения мейбомиита, блефарита, соблюдение требований гигиены при использовании контактных линз, повышение общей реактивности организма.
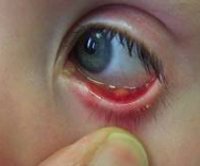
Одним из неприятных осложнений ячменя является халязион на глазу, лечение которого сложнее и дольше. Из-за смазанной симптоматики эти два заболевания часто путают. Разрешением патологии становиться шишка на веке глаза, которая, кроме косметического дефекта, не предъявляет никаких жалоб со стороны пациента. Это способствует перетеканию процесса в хроническое состояние, после которого единственным выходом считается хирургическое удаление.

Что такое халязион на глазу
Халязион – это закупорка сальных желез верхнего или нижнего века. Скапливание выделяемого секрета образует припухлость, которая со временем капсулизируется и увеличивается в размерах. Мейбомиевы (сальные) железы нужны для смазывания поверхности глаз и век, что препятствует их пересыханию и трению.
При нарушении оттока из этой железы секрет не находит себе выход, постоянно накапливаясь внутри протока. Образуется плотная на ощупь капсула внутри века, на первых стадиях небольшого размера. Если к процессу присоединяется инфекция, то опухоль воспаляется. Хроническое течение сопровождается периодами воспаления и ремиссии.
В начале халязион очень схож с ячменем – это образование в виде небольшой отечной припухлости, сопровождающееся покраснением, слезотечением, зудом, болезненностью. Через 1-2 дня воспалительные симптомы проходят, остается только опухолевидное уплотнение в толще века, которое никак не беспокоит пациента.
С течением времени бугорок растет и уплотняется, четко определяется его структура и подвижность. Если на этом этапе, около первых двух недель, не назначается адекватное лечение, далее процесс возможно вылечить только радикально, хирургическим путем.

Халязион можно прогревать домашними или аппаратными методами во время лечения. Это стимулирует работу железы, расширение ее протоков и способствует возможному частичному отхождению секрета. В сочетании с массажем тепло нередко помогает полностью освободить проток.
Но если проводимая терапия не помогает, посчитайте, как долго заболевание не проходит. Все домашние методы эффективны только в течение первых двух недель.
Онкология часто схожа с халязионом. Главное отличие – свободная подвижность сформировавшейся капсулы под кожей века. Кожа легко смещается над опухолью, а с увеличением ее размеров внутренняя сторона века утончается и отчетливо просвечивается желтовато-красное содержимое капсулы.
Образование абсолютно незаразно, эта патология не является инфекционным заболеванием. Передача воспаления невозможна, так оно развивается внутри организма. Например, вследствие нарушения гормонального фона при беременности или половом созревании, при сахарном диабете, снижении защитных функций иммунитета.
В некоторых случаях халязион может пройти сам или рассосаться. Если заболевание вовремя дифференцировано и назначено правильное лечение, опухоль рассосется, а сколько для этого нужно времени – вопрос индивидуальный, как правило, около двух недель.
Отличие ячменя (фурункула) от халязиона:
- Ячмень – это поверхностное воспаление волосяного фолликула ресницы бактериального происхождения. Халязион же развивается внутри века, благодаря застойным процессам в мейбомиевой железе. Присоединение инфекции при опухоли вторично.
- Ячмень протекает остро, с ярко выраженной симптоматикой, и разрешается примерно за 5-7 дней. Халязиону же характерно длительное, латентное, безболезненное течение. Симптоматика с ячменем схожа только на первых порах заболевания.
- Халязион не может быть на поверхности века, как, например, наружный ячмень. Это пролиферативное (продуктивное) воспаление хряща в нижнем или верхнем веке с формированием плотной горошины.
- Капсула опухоли со временем увеличивается и уплотняется, без гнойных крышечек.

Классификация
Если вы сомневаетесь, какая именно у вас болезнь глаз, ячмень или халязион, советуем сходить на прием к врачу-офтальмологу. Специалист сделает осмотр, поможет с постановкой диагноза, назначит правильное лечение.
- Хронический халязион – характеризуется длительным, стабильным течением, имеет сформировавшуюся капсулу с плотным содержимым.
- Абсцедирующий – когда к хронической форме присоединяется инфекция. Содержимое капсулы воспаляется, веко отекает, появляется зуд, болезненность, раздражение.
- Запущенный недуг – представлен большого размера опухолью в толще века, больше 1 см, которая становится болезненной, мешает при моргании и зрении.
По локализации халязион бывает:
Стадии течения заболевания:
- Появление опухоли. Симптоматика схожа с ячменем.
- Увеличение опухоли в размерах. На этом этапе проводится четкая дифференциация заболевания и назначается этиологическое лечение.
- Воспаление опухоли на глазу. В случае отсутствия лечения и присоединения инфекции.
- Рассасывание или хирургическое удаление.
- Этап осложнений. Перерождение в кисту или онкологию. При пропуске пунктов 2, 3, 4.
Частые рецидивы заболевания могут привести к образованию нескольких опухолей на одном глазу. Если процесс запущен или осложнен, не занимайтесь самостоятельным лечением, обратитесь за помощью к доктору.
От чего появляется образование
Как уже было сказано выше, основной причиной развития патологии является закупорка мейбомиевой железы. При этом сама опухоль на глазу состоит из жирового секрета, который накапливается и может воспаляться. Рассматривать необходимо причины возникновения нарушения оттока.

- Анатомическое строение канала железы, глазного яблока, век. Излишняя извитость или суженные протоки, перекрытие оттока соседними структурами глаза.
- Нарушение работы сальных желез. Выделение густого секрета, склонного к застою, формированию пробок.
- Нарушение остроты зрения, которое не скорректировано очками или линзами. Частое прищуривание, перенапряжение глаз ведет к механическому перекрытию желез.
- Системные, общие заболевания организма, связанные с нарушением обмена веществ и гормональным фоном. Сахарный диабет, иммунодефицит, онкология, дисбактериоз, эндокринные нарушения, половое созревание, беременность.
- Неблагоприятные условия труда, связанные с переохлаждением организма или обветриванием лица. Работа рядом с кондиционером.
- Хронические воспаления глаз, блефарит, конъюнктивит, демодекоз.
- Аллергические реакции – себорея, аллергический конъюнктивит, поллиноз, розацеа.
- Несоблюдение правил личной гигиены при ношении контактных линз, накладных ресниц, использовании декоративной косметики и кремов для лица.
- У детей частой причиной развития халязиона на глазу являются грязные руки, ОРВИ.
- Недолеченный или неправильно леченый ячмень, частым осложнением которого является халязион.
- Авитаминоз, плохое питание, вредные привычки.
- Психосоматика – стресс, депрессия, нарушение психического здоровья, нервозность, – которая сопровождается частым тактильным контактом с органом зрения.
Симптомы и диагностика
Сложность при домашней диагностике халязиона возможна только на ранних стадиях заболевания. Первые три дня признаки путают с другой глазной болезнью – ячменем. Дальнейшая клиническая картина разная, что помогает установить правильный диагноз. Если сразу обратиться к врачу-офтальмологу, то после осмотра доктор легко отличит ячмень от опухоли на любой стадии.

Халязион, основные симптомы:
- формирование опухоли на глазу может происходить бессимптомно, пациент случайно обнаруживает плотную горошину в толще века с внутренней стороны;
- с увеличением размеров дефект становится заметным, сопровождается ощущением соринки в глазу;
- капсула подвижна, не спаяна с соседними тканями, легко смещается под кожей;
- при воспалении появляется отечность, краснота, болезненность, слезоточивость, зуд;
- размеры капсулы могут превышать 1 см, при этом происходит давление на глаз, затрудняется моргание, механически перекрывается поле зрения.
Как лечить халязион на глазу
Народные методы лечения и медикаментозная терапия эффективны только до момента формирования плотной капсулы, это первые две-три недели. На этом этапе механический массаж века, размягчающие препараты, антибиотики, прилив крови за счет прогревания, улучшенное питание тканей способствуют разрушению опухоли на глазу у взрослых и детей.
Народные средства отлично помогают избавиться от халязиона. Самомассажи и прогревания, используемые в домашних условиях, способны эффективно бороться и быстро вылечить недуг дома.
Для прогревания используются компрессы, примочки из отваров ромашки, семян укропа, календулы, алтея, листьев березы. Сухое прогревание осуществляется с помощью вареного яйца, картофеля, жареной морской соли, разогретых семян льна. Хорошим вытягивающим действием обладает сок алоэ, его часто используют при лечении глазных болезней.
Массаж делается круговыми движениями по поверхности кожи век, снизу вверх, от места крепления века к периферии, по ходу оттока секрета сальной железы. Массаж необходимо продолжать около 15 минут, три раза за сутки.
Следующим этапом в лечении халязиона без операции является применение эффективных препаратов. Особенно показано лечение лекарственными средствами на этапе воспаления содержимого капсулы. Тут необходимы антибиотики, которые обладают бактерицидным действием, уничтожая вредную микрофлору.
Что делать, если капсула лопнула? Отлично, это один из благоприятных исходов заболевания. Промойте глаз антисептическим раствором, проведите массаж глаз, чтобы полностью очистить капсулу. Закапайте глазные капли с антибиотиком, а на ночь можно заложить мазь, ее действия хватит до утра.
Хирургическое удаление халязиона на глазу – это последний, радикальный этап лечения. Его используют при сформировавшейся капсуле и увеличении ее размеров. Операция проводится амбулаторно, в течение 15 минут, под местной анестезией.
- Микрохирургический путь – в этом случае все манипуляции проводятся руками хирурга под контролем микроскопа.
- Лазерный метод – отличие от предыдущего способа только в том, что сам разрез производится не скальпелем, а лазером. Все остальные этапы также осуществляются вручную.
Доступ к опухоли на глазу выбирает доктор по показаниям. Разрез может быть снаружи, на коже, или внутри, со стороны слизистой, при этом веко выворачивают специальным инструментом. Опухоль на глазу не вскрывается, а удаляется вместе с капсулой, это помогает избежать ненужного инфицирования соседних тканей. После удаления накладывается маленький шов, который впоследствии не оставляет никакого косметического дефекта. Чтобы после удаления глаз не начал гноится, продолжайте терапию антибиотиками.

Чем опасен халязион на глазу у взрослого
Помимо внешнего дефекта и механического неудобства, халязион провоцирует воспалительные процессы на веке, способствует скоплению инфекции. Большие размеры опухоли давят на роговицу, нарушая нормальное функционирование глазного аппарата.
Халязион может переродиться в кисту, а затем в онкологию. Хронический, длительный очаг воспаления нередко приводит к инвалидизации, потере зрения или ампутации самого глазного яблока. Также не забывайте, что рядом с глазами находится головной мозг. Распространение инфекции на соседние органы и ткани приводит к сепсису или даже менингиту, что является угрозой для жизни.
Профилактика
Халязион легче предупредить, чем лечить. Соблюдение несложных правил в повседневной жизни поможет предотвратить повторное заболевание.
- Не запускайте все хронические инфекции в организме: тонзиллит, гайморит, кариес, синусит.
- Соблюдайте правила личной гигиены и режим дня. Чередуйте зрительную нагрузку с отдыхом.
- Раз в день делайте массаж век, это предотвратит застой в протоках железы.
- Если у вас часто воспаляются глаза, болят, сильно устают – найдите причину. Возможно, это плохое освещение рабочего места или сквозняки от кондиционера.
- Халязион часто является лишь осложнением. Обследуйтесь на предмет сахарного диабета и других эндокринных нарушений.
- Правильно питайтесь, употребляйте достаточное количество витаминов, избавьтесь от вредных привычек.
Расскажите о своем опыте лечения халязиона в комментариях, что помогло вам? Сохраните статью в закладки, поделитесь ею с друзьями в социальных сетях, ведь многие до сих пор путают халязион с ячменем. Будьте здоровы!
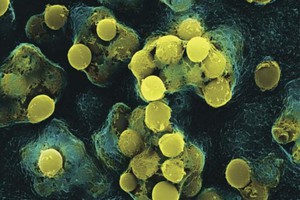
Микроорганизмы, провоцирующие возникновение болезней, в организм человека могут попадать под воздействием неблагоприятных факторов. Стрептококки являются наиболее частой причиной возникновения болезней инфекционной этиологии. Довольно часто вследствие попадания этих патогенных организмов у человека возникают болезни верхних дыхательных путей. Кроме этого, стрептококки провоцируют развитие ангины, фарингита, а наряду с ними тонзиллита и скарлатины.
Описание гемолитического стрептококка
Гемолитический стрептококк (streptococcus haemolyticus) относится к группе грамположительных патогенных микроорганизмов. Специалисты причисляют его к семейству лактобацилл. Характерной особенностью этих бактерий является округлая форма. Процесс их размножения происходит парами. Или же эти микроорганизмы в процессе своей жизнедеятельности образовывают колонии.
При обследовании больных людей чаще всего эту бактерию обнаруживают на слизистой носа, горла, а также в мочеполовых органах дыхательных путях и толстом кишечнике. Сначала зараженный человек не испытывает от присутствия бактерий никакого дискомфорта. При нормальном состоянии здоровья у каждого человека в небольшом количестве присутствует эта бактерия. Однако, когда иммунная система человека слабеет, или его организм переохлаждается, то это провоцирует активизацию деятельности данных микроорганизмов.
В настоящий момент специалисты выделяют сразу несколько видов стрептококков:
- альфа-гемолитический;
- бета-гемолитический;
- гамма-гемолитический.
Наибольшую угрозу для здоровья человека представляет бета-гемолитический стрептококк. Характерной особенностью бактерий этого типа является их высокая стойкость к химическому воздействию. Они могут существовать под воздействием температуры в 70 градусов в течение 2 часов. Эти бактерии устойчивы к низким температурным режимам и могут находиться в засохшей крови или гное, не теряя своей жизнеспособности, в течение продолжительного временного отрезка.
В большинстве случаев эти бактерии попадают в организм человека через слизистую дыхательных путей. Часто больной человек является главным источником инфекции. Кроме этого, заражение здорового может произойти, если он использует личные вещи, а также предметы обихода больного человека. Подхватить инфекцию рискуют люди, которые общаются с человеком, страдающим от фарингита или болеющим ангиной.

Бактерия streptococcus haemolyticus может передаваться через немытые или продукты не первой свежести. Гемолитический стрептококк может поселяться в молочных продуктах, а также в мясных полуфабрикатах, у которых истек срок годности. Инфекция способна проникать в организм и при царапинах на коже. Оказаться на кожном покрове она может и при получении ссадин или вследствие укуса насекомого.
Половой путь является одним из способов передачи инфекции. Женщина, которая является ее носительницей, может заразить партнера во время полового акта. Специалисты заявляют о наличии серьёзной вероятности передачи инфекции от матери к ребенку.
Если в организм человека попал бета-гемолитический стрептококк, то это может привести к возникновению следующих болезней:
- ангина;
- отит;
- фарингит;
- рожистое воспаление;
- скарлатина;
- менингит.
Осуществляя свою жизнедеятельность в организме человека, бактерии производят определенные токсины, которые, оказавшись в кровяном русле, становятся главной причиной, провоцирующей возникновение специфических симптомов.
Симптомы
При заражении гемолитическим стрептококком латентный период длится около 4 дней. Симптоматика может быть различной и во многом зависит от возраста пациента. После заражения первые дни больной жалуется на возникающий озноб, а также появляющееся недомогание. Позднее к этим симптомам добавляются другие.
Стрептококковая инфекция, возникшая у детей до полугода, может проявляться такими симптомами, как рвота и тошнота. Из носа появляются выделения желтого или зеленого цвета. Малыш становится капризным и отказывается от груди и прикорма.
У детей более старшего возраста, а также у взрослых могут появляться следующие симптомы:
- першение и болезненные ощущения в горле;
- покашливание;
- повышение температуры;
- увеличение миндалин;
- отек горла.
Появление данных симптомов указывает на возникновение у человека стрептококковой ангины. При развитии осложнений болезни в виде гнойных процессов происходит резкое ухудшение самочувствия больного. Возникают признаки, указывающие на интоксикацию организма.
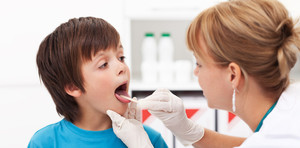
При фарингите слизистая оболочка приобретает состояние отечности, цвет меняется на красноватый. Кроме этого появляется насморк, а на поверхности слизистой врач может обнаружить налет сероватого света.
Со скарлатиной чаще всего сталкиваются дети в возрасте от 2 до 10 лет. В большинстве случаев это заболевание возникает только один раз. После излечения недуга у детей формируется устойчивый иммунитет к этой болезни. Высокая температура является характерным признаком при скарлатине. Кроме неё у больного может появляться тошнота, рвота, а также понос. На коже появляются мелкие папулы. Язык становится обложенным, а кожа обретает состояние сухости и меняет свой оттенок на белый. Вдобавок к этому воспаляются миндалины.
Характерными признаками рожистого воспаления является поражение кожи с яркой окраской и возникновением четкой границы. В дополнение к этому происходит развитие лихорадки, появляется озноб, состояние слабости и мышечная боль.
Развитие остеомиелита происходит в очень редких случаях. Характерной особенностью болезни является то, что возникший воспалительный процесс при течении недуга переходит на костный мозг.
На фоне гемолитического стрептококка развитие сепсиса связано с распространением инфекции по всему организму с током крови. Эта патология представляет большую опасность для здоровья человека, поскольку может завершиться летальным исходом.
Диагностика
При обнаружении симптомов, присущих для ангины, фарингита или других заболеваний, спровоцированных гемолитическим стрептококком, необходимо незамедлительно обратиться к врачу для постановки точного диагноза и назначения адекватного лечения. Для того, чтобы определить причину заболевания, врачи обычно назначают проведение анализа мочи и крови.

Для того чтобы был установлен вид возбудителя, который вызвал болезнь, назначается бактериологическое исследование. Материал берут из инфекционных очагов — на кожном покрове, с миндалин, мокроты. Его направляют на исследование, и по результатам врач ставит точный диагноз. Для того чтобы определить вид патогенов, который вызвал болезнь, также берут мазок из влагалища, из уретры собирают слизь.
Собранный материал на сутки помещается в питательную среду, где он находится при температурном режиме 37 градусов. Далее специалист с помощью микроскопа оценивает полученные результаты и выявляет колонию появившихся бактерий.
Если патогенов было обнаружено больше нормы, то в этом случае назначается антибиотикопрограмма для того, чтобы определить, насколько чувствительны к лекарственным средствам бактерии, попавшие в организм больного.
Использование этого метода дает врачу возможность определить список антибиотиков, прием которых больным человеком позволяет предотвратить рост численности микроорганизмов. Однако, исследование чувствительности длится в течение нескольких дней. А за это время инфекция будет прогрессировать, и состояние больного заметно ухудшится.
Для того чтобы определить антитела к гемолитическому стрептококку streptococcus haemolyticus в крови, проводится диагностика, благодаря которой можно установить их количество. Экспресс-методами диагностики стрептококковой инфекции являются глютен реакция, латекс-агглютинация и иммуноферментный анализ.
Медикаментозное лечение инфекции
Лечение болезней, спровоцированных стрептококком streptococcus haemolyticus, заключается в применении препаратов, обладающих антибактериальным эффектом.
Для устранения недугов в основном назначают антибиотики пенициллинового ряда. Врачи делают выбор именно в их пользу, поскольку бактерии не демонстрируют высокой стойкости к компонентам, которые содержатся в этих препаратах. К числу таких лекарственных средств относятся Ампициллин, Бензилпенициллин, а также Амоксициллин, Амоксиклав.
Если у больного при лечении указанными выше препаратами возникает аллергическая реакция, то в этом случае используют ряд эритромициновых препаратов: Эритромицин, Олеандомицин и другие.
При лечении болезней, спровоцированных стрептококками streptococcus haemolyticus, тетрациклины не применяют. Они только снимают симптомы болезни, при этом человек продолжает оставаться распространителем инфекции. Длительность лечения при помощи антибиотиков не должна превышать 10 дней. Даже если после 3 дней приема лекарственного средства состояние улучшилось, то и в этом случае не следует прекращать курс терапии. Его нужно довести до конца. Если прием лекарственных средств завершить раньше времени, то это может привести к возникновению рецидива или же спровоцировать возможные осложнения.
Для лечения горла используют препараты местного действия. Врачи прописывают спреи антисептики, а также растворы, предназначенные для полоскания. Чаще всего назначают Биопарокс, Гексорал, Хлоргексидин и другие. Средство Биопарокс отличается широким спектром действия. Этот препарат применяется в форме ингаляций и обладает сильным противомикробным эффектом. Применять его необходимо сразу же, как только были обнаружены первые симптомы.
Для облегчения симптомов болезни горла можно использовать спиртовые настойки календулы или ромашки. Эти составы обладают сильными антисептическими свойствами. Лекарства можно приобрести в аптеке или приготовить в домашних условиях. Они применяются в качестве дополнения к основной терапии.
По завершении применения антибиотиков необходимо пройти курс пробиотиков. Это необходимо для того. Чтобы привести в норму микрофлору кишечника. Нужно принимать следующие препараты: Бактисубтил, Линекс, Бифиформ и другие.
В тяжелых случаях развития болезни назначается стрептококковый бактериофаг. Этот вирус создается искусственным способом с единственной целью — уничтожить поселившиеся в организме стрептококки.
Для того чтобы полностью исключить попадание стрептококковой инфекции в организм, необходимо придерживаться определенных правил личной гигиены.
Если говорить о мерах профилактики против стрептококка, то к числу основных можно отнести следующие:
- необходимо регулярно проводить уборку помещений, осуществлять влажную уборку и не забывать проветривать комнату;
- периодически проводить процедуры, направленные на закаливание организма;
- вести здоровый образ жизни;
- вести борьбу с вредными привычками;
- своевременно проводить обработку кожных покровов антисептиками;
![]()
питание должно быть полноценным и сбалансированным в плане витаминов и микроэлементов;- в периоды, на которые приходится пик заболеваемости респираторными инфекциями, рекомендуется в их избежание носить специальную маску, а кроме этого обрабатывать посуду и другие поверхности, куда могли бы попасть микроорганизмы, при помощи специальных составов;
Если человек соблюдает все профилактические меры, то заметно снижается риск заражения стрептококком.
Заключение
Стрептококки являются патогенным микроорганизмом, попадание которого в организм приводит к заражению человека и возникновению различных недугов. При появлении первых симптомов болезненного состояния не стоит заниматься самолечением, а лучше обратиться к врачу. Специалист проведет осмотр и назначит серию анализов, результаты которых позволят точно поставить диагноз и назначить соответствующее лечение.
Следует отметить, что стрептококки являются патогеном, который провоцирует многие заболевания. Чаще всего он является причиной появления скарлатины, менингита, а также ангины и других недугов. Для устранения симптомов заболевания назначают широкий круг медикаментов. Многие из лекарственных препаратов, которые предназначены для лечения болезней, вызванных стрептококками, довольно быстро снимают симптомы болезни.
Однако, несмотря на это, приём лекарственных лекарств прекращать не стоит. Если пройти курс терапии не до конца, то по прошествии некоторого времени может возникнуть рецидив заболевания. Для того чтобы полностью вылечить болезнь и больше с ней не сталкиваться, необходимо провести лечение в соответствии с рекомендациями врача.
Читайте также:



