Кто нибудь вылечил микобактериоз легких

Микобактериоз легких — воспаление легочной ткани с изменением структуры и функциональной активности органа, вызванное атипичными (нетуберкулезными) микобактериями. Недостаточность сведений о возбудителе, отсутствие чувствительных методов диагностики ограничивают возможности точного отслеживания распространенности данного заболевания среди населения. Возбудитель все чаще определяется у лиц, страдающих от ВИЧ-инфекции. Что такое микобактериоз легких с клинической точки зрения? Как его выявить и чем лечить?
Причины и классификация
Код заболевания по МКБ-10 — А31. Причиной микобактериоза легких является нетуберкулезная микобактерия, относящаяся к порядку Actinomycetales. Микроорганизм считается условно-патогенным возбудителем. Насчитывается около 60 видов микобактерий. Инфекция определяется в окружающей среде повсеместно, естественный резервуар — почва и вода. Источником также может стать зараженная домашняя птица.
Существует классификация по Раньону, согласно которой атипичные микобактерии делятся на четыре группы:
- фотохромогенные (M. kansasii, М. marinum, М ulcerans, М simiae, М. szulga) — вызывают туберкулезоподобные изменения в легких, дополнительно – лимфадениты, поражения кожи и подкожной клетчатки;
- скотохромогенные (М scrofulaceum, М aquae, М flavescens) — реже являются причиной воспаления в легких;
- нефотохромогенные (М avium, М. intracellular) — опасны для больных с иммунодефицитом, особенно при ВИЧ-инфекции;
- быстрорастущие (M.fortuitum, М. friedmanii, М. malmoense, М. smegmatis, М. phlei) — причастны к возникновению абсцессов.
Отдельным перечнем выделяют предрасполагающие факторы, увеличивающие риск развития микобактериоза. К таким факторам относится работа на вредном производстве, регулярный контакт с химическими испарениями и сельскохозяйственными животными, наличие в анамнезе хронических заболеваний легких (ХОБЛ, микоз, бронхоэктазия). Значение имеют изменения в пищеводе, рост злокачественных новообразований, курение.
Диагностика
Микобактериоз органов дыхания чаще встречается у взрослых пациентов, у детей патологию обнаруживают редко. У большинства больных фиксируются в анамнезе деструктивные и обструктивные поражения бронхолегочной системы. Клиника схожа с симптомами туберкулеза, атипичные микобактерии могут вызывать у человека:
- длительный кашель с выделением небольшого количества мокроты;
- затруднение дыхания, одышку;
- кровохарканье;
- боли в области грудной клетки;
- повышение температуры тела до 37,5°С;
- слабость, потерю аппетита и прочие признаки интоксикации.

На рентгенограмме иногда видны каверны с тонкой стенкой, отсутствием очагов диссеминации и незначительной инфильтрацией вокруг. На КТ (компьютерной томографии) органы визуализируются гораздо лучше, врач определяет структурные изменения, очаги инфекции. Отмечаются грубые плевральные нарушения, совпадающие с местом поражения, в то время как основная плевра не имеет специфических фокусов. Выпот в плевральную полость практически не встречается.
Основным критерием при постановке диагноза считается выделение культуры микобактерий и их подробное описание. Здесь есть несколько нюансов:
- при подозрении на наличие микобактериоза проводится трехкратное исследование биологического материала на наличие возбудителя;
- при отрицательном результате во всех трех случаях проводят КТ; если очаги присутствуют, пациента направляют на бронхоскопию;
- если один из трех тестов положительный, больному также назначают компьютерную томографию и решают вопрос о выполнении бронхоскопии;
- при выявлении на двух образцах и более одного и того же вида бактерии встает вопрос о назначении химиотерапии.

Определить по 1-2 анализам, развивается у пациента туберкулез или микобактериоз, практически невозможно. Каждый специалист проводит дифференциальную диагностику, ориентируясь на множество критериев. Подробности ниже в таблице.
| Туберкулез | Микобактериоз |
| Анамнез | |
| Социально дезадаптированные пациенты | Социально сохраненные пациенты |
| Пребывание в местах лишения свободы | |
| Контакт с больными туберкулезом | Отсутствие подобного контакта |
| Изменения на рентгенограмме | |
| Внутригрудная аденопатия с массивной лимфогематогенной диссеминацией в легочной ткани | Незначительное нарушение структуры органа |
| Выпот в плевральной полости | Отсутствие или редкое появление плеврального выпота |
| Распространенное легочное поражение | Изолированное вовлечение внутригрудных лимфоузлов |
| Возможная анемия | Анемия тяжелого течения |
| Микобактерии в биологическом материале при положительном ПЦР на микобактерию туберкулеза | Микобактерии в биологическом материале при отрицательном ПЦР на микобактерию туберкулеза |
Важен для диагностики результат гистологического изучения ткани, где при туберкулезе легких виден казеозный некроз. Подобных нарушений при микобактериозе не бывает.
Лечение
Терапия этого заболевания представляет нелегкую задачу из-за устойчивости нетуберкулезной микобактерии к основной части антибиотиков и развития целого комплекса нежелательных эффектов на фоне использования лекарственных препаратов.
Кроме того, лечение атипичного микобактериоза легких при ВИЧ-инфекции должно дополнительно включать применение антиретровирусных веществ, имеющих собственное побочное действие. В итоге к симптомам воспаления, вызванного M. avium, присоединяется поражение печени и почек. Обо всех перечисленных факторах должен помнить врач перед тем, как начать лечить пациента.
Предпочтение отдается антибактериальным средствам широкого спектра действия. План лечения подбирается с учетом возбудителя патологии. Примеры указаны ниже в таблице.
| Вид инфекции | Медикамент |
| M. avium, M. intracellulare | Кларитромицин |
| Рифабутин | |
| Этамбутол | |
| М. kansasii | Изониазид |
| Рифампицин | |
| Этамбутол | |
| M. fortuitum | Ципрофлоксацин |
| Сульфаниламиды | |
| Кларитромицин | |
| Амикацин | |
| Доксициклин | |
| Имипенем/Циластатин | |
| M. abscessus, M. fortuitum | Цефокситин |
Согласно клиническим рекомендациям, длительность лечения легочных форм микобактериоза в России должна составлять не менее 12 месяцев после обнаружения возбудителя. В процессе терапии проводится мониторинг:
- микробиологический — анализ мокроты каждые 4-12 недель, при ее отсутствии — проведение бронхоскопии с получением материала для исследования;
- рентгенологический — спиральная компьютерная томография назначается дважды: до приема лекарств и в конце их применения;
- клинический — оценка изменений общего состояния, самочувствия, симптоматики, получение данных о весе, функции внешнего дыхания.
Хирургическое вмешательство представляет собой существенный, иногда главный этап комплексного устранения микобактериоза органов дыхания. Операция показана в том случае, если назначенные медикаменты не оказывают должного влияния на возбудителя, определен локализованный очаг инфекции и нет противопоказаний к хирургическому лечению.
Лечение народными средствами при подобных патологиях неэффективно и порой даже опасно. Игнорирование врачебных рекомендаций ведет к ухудшению самочувствия, прогрессированию заболевания и формированию множества осложнений.
Полезное видео
В видео рассказывается о лечение микобактериоза у людей с ВИЧ.
Заключение
Микобактериоз легких — недостаточно изученное заболевание, которое сложно выявить и при этом не спутать с туберкулезом легких. При диагностике учитывается симптоматика, данные лабораторно-инструментального обследования. Лечение назначает врач в индивидуальном порядке с учетом состояния пациента и вида возбудителя.
Анна Сергеевна, добрый день!
Нужна Ваша Консультация по моей истории болезни. О себе: мужчина, 39 лет.
В декабре 2010 года обратился в больницу по поводу 3-х недельного сухого кашля без температуры. Был выполнен рентген грудной клетки, поставлен диагноз пневмония S6 левого легкого, проведен 10-дневный курс терапии какими-то антибиотиками в условиях стационара. после которого был выписан.
В течении года беспокоил сухой кашель, поэтому повторно обратился в мае 2011 года в ту же больницу. Был выполнен рентген грудной клетки, который патологии не выявил.
В течении лета 2011 года начал терять вес, в августе снова обратился с этой проблемой и продолжающимся сухим кашлем в больницу. Так как причину снижения веса определить не смогли, погнали по большому кругу: УЗИ всего чего можно, ФГДС, колоноскопия. Все что нашли - высокий показатель ЩФ и снижены CD8 (это у иммунолога) и синдром раздраженного кишечника, рекомендовали иммуномодуляторы и диету.
В декабре 2012г. кашель стал мокрым. мокрота прозрачная. После того как в мокроте появился сгусток крови снова обратился в больницу, сделали рентген и обнаружили полость в S6 25 мм, отправили на КТ, где подтвердилось наличии полости с тяжами на плевру. Срочно направили в ПТД где сделали Манту, диаскин-тест, взяли мокроту на микроскопию и посев: манту 7 мм, диаскин - 0, микроскопия мокроты - КУМ+.
В феврале 2012 г был госпитализирован в городскую противотуберкулезную больницу с диагнозом фиброзно-кавернозный туберкулез S6, было назначено лечение по 1-ряду + аминокликозиды, с марта 2012 - пневмоперитонеум. В апреле - первый контрольный снимок. Результат - слабая положительная динамика.
Учитывая, что диаскин-тест был отрицательным в апреле 2012 г. обратился за консультацией в ЦНИИТ РАМН, где взяли мокроту на ПЦР. ПЦР - отрицательна.
В конце апреля 2012 г. - сильное кровохарканье, после чего врачами больницы было принято решение о хирургическом вмешательстве по удалению каверны.
В мае 2012 г. поступили результаты посева февральской мокроты - выросли НТМБ, врачи больницы списали на загрязнение материала. В середине мая сделана предоперационная КТ - отрицательная динамика с появлением новых очагов в S6 и S10. Изменена схема лечения с отменой изониазида и рифампицина и введением ПАСК и Моксифлоксацина (после изменения терапии наконец-то закончился кашель). Операция отложена до получения положительной динамики. Повторно сделан диаскин-тест, результат - 0мм.
В конце мая повторно обратился в ЦНИИТ РАМН, где выполнили бронхоскопию с забором тканей каверны для проведения ПЦР и Бактека. Результат ПЦР - отрицательно, Бактек - ничего не выросло. В ЦНИИТ РАМН напросился на операцию.
В июле 2012 была проведена ВАТС с удалением S6 и части S10. Результаты анализа стенки каверны: микроскопия - КУМ+, ПЦР - отрицательно, БАКТЕК - ничего не выросло.
В августе 2012 г. переведен на дневной стационар со сменой терапии: авелокс, циклосерин. капреомицин, паск. амоксиклав.
В ноябре 2012 г. контрольная КТ. Результат - динамика отрицательная с появлением очагов в S2, S8. Консультация в ЦНИИТ РАМН - предварительная смена диагноза - возможно микобактериоз?. Назначена терапия - клацид, рифабутин, ПАСК, пиразинамид.
В декабре 2012 г. контрольная КТ - динамика положительная, очаги S2, S8 либо не визуализируются, либо уплотняются. Из терапии исключены ПАСК и пиразинамид.
В январе 2013 г. выписан на работу. В период январь - июнь 2013 г. ежедневно принимал клацид и рифабутин. В июне 2013 г. по результатам контрольной КТ выписан в 3-ю группу учета.
За все время болезни перечитал кучу информации, но остались некоторые вопросы, на которые я хотел бы услышать Ваше мнение:
1. Наличие 2 отрицательных диаскин-тестов и 3 отрицательных ПЦР - есть ли основания и гарантия исключения туберкулеза?
2. Есть ли основания ставить диагноз микобактериоз при наличии НТМБ в первом посеве (до начала терапии), но при отрицательных результатах последующих посевов и 2-х БАКТЕКов?
3. Если есть основания для постановки микобактериоза, то есть ли какие рекомендации по противорецидивирующим курсам и какова статистика рецидивов по этому заболеванию?
4. Правильно ли я понимаю, что наличие микобактериоза - это результат сильного "провала" иммунной системы? Если да, то что к этому могло привести? (ВИЧа, гепатитов, сифилиса нет).
5. После года лечения появилась проблема - очень сильная потливость спины и головы при малейшей физической нагрузке. Это последствия терапии или хирургического вмешательства? Или это не связано?
7. Сейчас у меня снова уже 3 недели появился кашель. Очень сильный приступообразный, почти до рвоты. Есть немного прозрачной вязкой мокроты, температуры нет. Врач послушала легкие, посмотрела флюрографию, сказала, что все в порядке, и закрыла больничный. Между приступами кашля самочувствие нормальное, но сами приступы выворачивают наизнанку, после кашля очень трудно вдохнуть, текут слезы. Делаю ингаляцию с физраствором, применяю биопарокс, но результатов пока нет. Не хочу паниковать, но уже напрягает. Характерны ли эти симптомы для туберкулеза?
Заранее благодарен за то, что уделили внимание, и за ответы.
Микобактериозы
Микобактериозы– заболевания человека, вызываемые потенциально патогенными (атипичными) микобактериями, отличающиеся от них более быстрым ростом на питательных средах и некоторыми другими свойствами (способностью к пигментообразованию, активностью некоторых ферментов). . Микобактерии, способные при определенных условиях вызывать заболевания человека, называются потенциально патогенными микобактериями, или атипичными, в отличие от типичных микобактерий туберкулеза (МБТ).
Существует более 50 видов микобактерий, они делятся на:
- безусловно патогенные (опасные) для человека и животных (m.bovis - вызывают заболевания у крупного рогатого скота, m.leprea- вызывают проказу у человека;
- условно (потенциально) патогенные микобактерии, которые при определенных условиях могут вызвать заболевания у человека: m. avium, m.kanssasii, m. xenopi, m.fortuitum, m.chelonai, m.malmoense, m.intracellulare;
- сапрофитные микобактерии (безопасные для человека): m.terrae, m.phlea, m.gastri и др.
Частота выделения атипичных микобактерий в отдельных странах колеблется от 0,1 до 24,2% всех выделяемых культур микобактерий.
В соответствии с классификацией, предложенной Раньоном в 1959 г., атипичные микобактерии делятся на 4 группы:
I группа: фотохромогенные микобактерии – культуры приобретают желто-оранжевую окраску, если во время роста находились на свету. Представители: M. kansasii, М. marinum, М. ukerans.
II группа: скотохромогенные микобактерии – культуры окрашены в ярко-оранжевые тона независимо от того, выращивались они на свету или в темноте. Представители: M. scrofulaceum, M. aque, M. gordonae, M. flavescens.
III группа: нефотохромогенные микобактерии – культуры могут быть неокрашенными или иметь желтовато-оранжевые оттенки. Пигментация не зависит от экспозиции на свету. Представители: М. avium, M. intrаcellulare.
IV группа: быстрорастущие микобактерии – в течение 7 дней при 25 и 37 °C заканчивают рост, образуя зрелые колонии. Представитель – M. fortuitum.
Все виды рода микобактерий, в том числе сапрофиты, обладают свойствами кислотоустойчивости.
Микобактериозы не передаются от человека к человеку. Потенциально патогенные микобактерии обнаруживаются в организмах растений и животных, домашней и дикой птицы, рыб, они распространены в воде рек, озер, морей, водопроводной воде. Методы очистки воды не всегда уничтожают микобактерии. Попадая в организм человека из внешней среды, атипичные микобактерии могут не вызывать заболеваний, сохраняясь, например, в составе микрофлоры полости рта. Поэтому для подтверждения диагноза микобактериоза необходимо повторное выделение атипичных микобактерий из одного и того же патологического материала (мокрота, смывы бронхов, гистологический материал) при наличии соответствующей клинико-рентгенологической симптоматики.
Развитию микобактериоза способствуют:
• профессиональная пылевая вредность (шахтеры, литейщики, каменщики, электросварщики);
• факторы, резко снижающие общий иммунитет: алкоголизм, сахарный диабет, рак, иммуносупрессивная терапия, тяжелые оперативные вмешательства, гастрэктомия, пересадка органов, СПИД;
• нарушение местного иммунитета вследствие заболеваний легких: хронические бронхиты, бронхоэктазы, посттуберкулезные изменения, пневмонии, бронхиальная астма.
Клиникамикобактериозов разнообразна. По локализации микобактериозы делятся на легочные, внелегочные, диссеминированные. Наиболее часто встречается легочная форма, напоминающая туберкулез. Из внелегочных локализаций наиболее часто встречается поражение периферических лимфатических узлов.
Клиническая картина микобактериоза зависит от конкретного вида возбудителя.
Фотохромогенные:
• M. kansasii – имеет близкое генетическое родство с M. Tuberculosis, поэтому является причиной поражения легких, сходных с туберкулезом, реже поражаются печень, селезенка, суставы, лимфоузлы.
• M. marinum – описан как паразит рыб. У людей вызывает гранулематозные заболевания кожи рук и ног. Заражение происходит через воду.
• M. ulcerans – возбудитель кожных язв у жителей тропических стран. Вызываемые M. ulcerans и M. marinum поражения близки к лепре.
Скотохромогенные:
• M. scrofulaceum – имеет наибольшее значение в патологии человека. Эти микобактерии выделены при шейных и подчелюстных лимфаденитах у детей.
Нефотохромогенные:
• M. avium (птичий) – наиболее распространенный вид среди атипичных микобактерий, вызывающих заболевания человека и животных.
Является возбудителем легочных заболеваний людей.
• M. avium и M. intracellulare часто объединяют в комплекс M. аviumintracellulare, а также объединяют вместе с M. scrofulaceum в единый комплекс MАIS как три вида атипичных микобактерий, наиболее часто вызывающих заболевания человека. Представители комплекса MAIS вызывают три типа заболеваний: 1) шейные лимфоаденопатии; 2) прогрессирующие легочные поражения; 3) диссеминированные заболевания с вовлечением костей на фоне иммуносупрессивных состояний.
Быстрорастущие:
• M. fortuitum – является причиной абсцессов, возникающих после инъекций лекарств и после хирургических вмешательств.
Клиническое течение микобактериозов легких
Заболевание наиболее часто протекает под маской туберкулеза, пневмонии, хронического или затянувшегося бронхита. Клиника развивается, как правило, малосимптомно, постепенно. Появляются кашель с небольшим количеством мокроты, слабость, повышается температура. При более поздних сроках заболевания присоединяются одышка, боли в грудной клетке, увеличивается количество мокроты, нарастают симптомы интоксикации. Наряду с описанным встречается и острое течение микобактериоза (особенно когда возбудителем является M. аvium). Характерной особенностью микобактериозов является тенденция к распаду фокусов воспаления в легочной ткани и образованию каверн (у 76–83% больных), выраженность фиброзных изменений.
Микобактериоз и СПИД
У каждого второго больного СПИДом возникают поражения плевры, бронхов и особенно часто – легочной паренхимы. Возбудителем пневмопатий при СПИДе наиболее часто являются пневмоцисты, цитомегаловирус, М. tuberculosis и M. avium-intracellulare. Таким образом, микобактериозы, так же как и туберкулез, относятся к СПИД-ассоциированным заболеваниям. У таких больных необходим целенаправленный поиск M. avium-intracellulare в различном материале, в том числе в посевах крови и пунктатах костного мозга. Критерием диссеминированной инфекции M. avium-intracellulare считается выделение этих микобактерий из двух или более очагов, один из которых внелегочный.
У больных с сочетанием микобактериоза и СПИДа в очагах инфекции обычно не образуется гранулем. В легких и других органах обнаруживаются массивные гистиоцитарные инфильтраты и многочисленные внутриклеточно расположенные микобактерии.
Диагностика основана на клинико-рентгенологической симптоматике в сочетании с бактериологическими исследованиями. Гистологическое исследование при микобактериозе обнаруживает гранулемы, сходные с туберкулезными. Диагноз может быть поставлен только при наличии роста культуры микобактерий после ее идентификации. Без идентификации культуры провести дифференциальную диагностику между туберкулезом и микобактериозом невозможно. Материал для исследования берут из различных органов и тканей, чаще всего – бронхиальные смывы. Установления факта кислотоустойчивости микобактерий недостаточно для постановки диагноза туберкулеза или микобактериоза.
Для посева используются стандартные яичные среды (Левенштейна – Йенсена, Финна, Аникина). Все лица, входящие в группу риска, с жалобами на одышку, лихорадку, кашель, боли в груди, слабость, снижение массы тела должны быть в первую очередь обследованы рентгенологически, что позволяет заподозрить определенное заболевание, прежде всего – туберкулез, реже – микобактериоз. Также необходимо провести бактериологическое исследование.
Бактериологическая идентификация микобактерий проводится по следующей схеме (табл. 7).
Таблица 7.Бактериологическая идентификация микобактерий
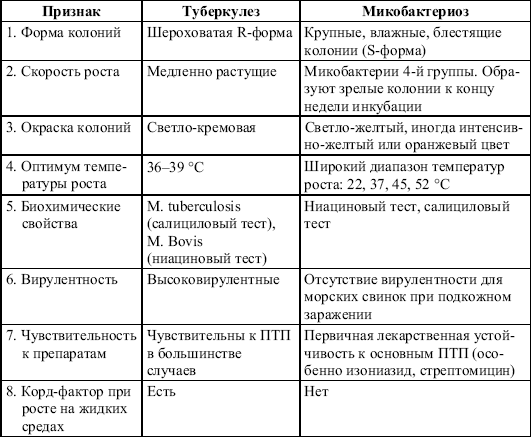
Лечение микобактериоза
Лечение достаточно сложное и длительное. В схеме используются традиционные противотуберкулезные препараты. Все чаще стали применять хирургическое лечение – резекции.
Используются в лечении фторхинолоны (офлоксацин, ципрофлоксацин), но их активность не всегда эффективна для уничтожения микобактерий. Наиболее эффективным препаратом из практики является левафлоксоцин. Положительные результаты наблюдаются при приеме этамбутола, рифампицина. Микобатериозы считаются устойчивыми к стрептомицину и в 60% случаев к изониазиду. Используют в лечении карбопенем (имепенем), цефалоспорины и аминогликозиды.
Заболевание изучается сравнительно недавно, поэтому нет единого мнения о его лечении и диагностике.
Преимущество идет за стационарным лечением, для подбора препаратов, доз и систематического наблюдения. Лечение может занять от нескольких месяцев до года. Необходимо принимать гепатопротекторы в связи с влиянием антибиотиков на функцию печени.
Диета и образ жизни с микобактериозом
Рекомендуется вести правильный образ жизни, исключив курение и алкоголь. Высокобелковая диета (мясо, яйца). Не ограничивать себя в еде, не худеть в период лечения. Избегать длительного пребывания на солнце, переохлаждения, бань, саун.
Звучит страшно. Расшифруйте, пожалуйста, для меня, что это значит? Действительно ли это туберкулез или может быть что-то другое?
Заранее спасибо за ответ!
Светлана

Данных за активный туберкулез в Вашем тексте нет. Посетите
фтизиатрическое учреждение более высокого
уровня. Вероятно, у Вас состояние после перенесенного туберкулеза, не требующее
лечения.
Для предметного заочного суждения информации нет. Нет снимков,
флюорокадров и диска КТ. Большинству виртуальных респондентов лень не то, что
снимки выложить, лень даже на дополнительные вопросы отвечать. А Вам?
С уважением, Александр Юрьевич.

Микобактериоз?? Не, такой диагноз медицине неизвестен. Представители рода микобарий вызывают ряд заболевений среди которых лепра и туберкулез. Микобактериоз науке неведом.
Получилось! ))
Фотика нет, так что фотала на телефон
Снимок большой, поэтому четырьмя кусками )








Позвонили из НИИ, перезаписали только на понедельник
Вот и не знаю, начинать пить таблетки от туберкулеза или нет. По сути, я должна была уже их пол недели пить, но очень сомневаюсь в необходимости это делать.Вот и тяну.
Я спросила врача, зачем мне пить таблетки от туб., если его у меня нет? Она ответила, что на снимках изменения именно там, где обычно при туб. и такие, как обычно при туб. А лечене диагностическое, посмотрят через 2 месяца, будут ли изменения на снимках в лучшую сторону. И что туб. сейчас коварный, прячется
А таблеточки эти очень токсичные, с кучей неслабых побочных.
Вот голова моя кругом и идет
Нет, это не то. Совсем не то.
Нужны качественные фото всех снимков и всех предыдущих флюр. А диск КТ нужен в виде архива. Диск у Вас есть?
Возьмите диск там, где делали КТ.
А Вы спрашивали? На Украине пленочные кадры хранятся три года, цифровые сохраняются всегда. Старый кадр на вес золота! Выцарапывайте!
Пожалуйста! Но для реализации этой попытки необходимо Ваше деятельное участие.
Я вообще не могу понять контекст ситуации. Как Вы на КТ попали, если жалоб нет?










Вот видите, как получается: Вы сказали, что прежня флюша была три года тому назад, а теперь выясняется, что она была совсем недавно.
Я настоял – пациент раскошелился. Сделали КТ – признаки туберкулеза… Я не унялся. Связался с фтизиатром, попросил созвать консилиум по данному случаю с участием кафедры. Созвали консилиум, вердикт: данных за активный туберкулез нет – старые рубцы. Он уже больше года после этого делает контрольные снимки – процесс стабильный, я был прав. Консилиум тоже.
Судьбоносную роль в этом случае играли старые флюши, там были изменения.
А если бы я не занял активную позицию, то у этого пациента давно бы печень отлетела от ненужных ему противотуберкулезных препаратов!
Мораль сей басни Вам понятна? Вы желаете обсуждать предметно? Подробно рассказать, что для этого нужно?
Для консультации в НИИ или в ПТД Вам нужны все доступные предыдущие снимки (рентген флюша) в оригинале. Если флю(рентген)аппарат цифровой, добивайтесь переноса снимков на диск – никаких распечаток!
Мне для заочного суждения достаточно качественных фото.
Статья 31 закона «ОСНОВЫ ЗАКОНОДАТЕЛЬСТВА РОССИЙСКОЙ ФЕДЕРАЦИИ
ОБ ОХРАНЕ ЗДОРОВЬЯ ГРАЖДАН гласит:
Дело в том, что нашему медицинскому брату бывает просто лень. Вам скажут, что нет снимков или нельзя выдавать просто, потому что лень зад от стула оторвать. Поэтому Вам надо проявить напористость, расшевелить лентяев при необходимости и реализовать свое законное право. Начинайте с зав. рентгенотделением. Елейным голосом попросите снимки, если не дают - к главному врачу с письменным заявлением. Главный идет в отказ – обращайтесь в горздрав. Это Ваше здоровье! За него надо побороться.
На предприятие где раньше работали, обратитесь – вдруг там есть снимки, вдруг они цифровые были.
Вот, к сожалению, отдавать не обязаны, а дать возможность пофоткать обязаны. Но Вы выпрашивайте снимки для консультации НИИ.
Давайте решать проблемы по мере их поступления. Вы сначала покажите мне всё доступное.
Фиброз – рубец, он лечения не требует.
Фиброз, как исход туберкулезного воспаления может быть у любого человека. Возраст здесь не при чем. А перенесли туберкулез на ногах многие люди, не зная об этом.
А на старых снимках могут быть те же тени, что и на последних. Так бывает.
Мне для суждения нужно все! ВСЕ снимки, флюши, томограммы. Последнюю флюшку не забудьте выцарапать.
Читайте также:


