На латинском газовая гангрена
Глава 35. Возбудители газовой гангрены
Газовая гангрена - это полимикробная инфекция, т. е. вызывается группой микроорганизмов. Они относятся к семейству Bacillaceae, роду Clostridium.
Основные представители: C. perfringens, C. novyi, C. septicum, C. histolyticum, C. sordellii. Обычно заболевание возникает в результате попадания в рану одного или нескольких представителей рода Clostridium и часто в сочетании с аэробами - стафилококками и стрептококками.
C. perfringens открыт в 1892 г. Уэлчем и Неттолмом.
Морфология. C. perfringens - крупные полиморфные палочки в среднем 3-9 × 0,9-1,2 мкм. Неподвижны. Свежевыделенные из организма культуры имеют капсулу. При попадании в неблагоприятные условия образуют споры овальной формы, располагающиеся центрально или субтерминально. Грамположительны. Старые культуры утрачивают способность окрашиваться по Граму.
Культивирование. C. perfringens - анаэробы, но не очень чувствительны к кислороду воздуха. Они хорошо и быстро растут на питательных средах, приготовленных из гидролизатов мяса или казеина: 3-8 ч при температуре 37-42° С и рН среды 7,2-7,4. Рост сопровождается бурным газообразованием и снижением рН в кислую сторону. На плотных питательных средах C. perfringens образуют шероховатые R, гладкие S и слизистые М колонии. В некоторых условиях появляются колонии смешанного О-варианта. В глубине агара столбиком колонии имеют вид чечевичных зерен. В жидких средах рост характеризуется равномерным помутнением и газообразованием. На кровяных средах C. perfringens образуют зону гемолиза.
Ферментативные свойства - C. perfringens сбраживают лактозу, глюкозу, сахарозу, мальтозу с образованием кислоты и газа. Протеолитические свойства - свертывают молоко, медленно (2-7 дней) разжижают желатин. Свертывают лакмусовое молоко с образованием сгустка кирпичного цвета и полного просветления молочной сыворотки. Восстанавливают нитраты в нитриты, индол не образуют.
C. perfringens продуцируют лецитиназу, гиалуронидазу, желатиназу, коллагеназу и другие ферменты патогенности.
Токсинообразование. C. perfringens выделяют сложный токсический комплекс, состоящий из нескольких токсинов, которые обозначаются греческими буквами α, θ, β и др. Кроме того, они образуют энтеротоксин. Основным токсическим комплексом является α-токсин, обладающий большой и всесторонней биологической активностью.
Антигенная структура. C. perfringens разделяют на пять сероваров, которые обозначаются большими латинскими буквами А, В, С, D и Е. Эти серовары отличаются друг от друга по антигенным и биохимическим свойствам своих токсинов.
Серовар А является обитателем кишечника в естественных условиях, но может вызвать пищевые токсикоинфекции у людей. Серовар В вызывает кишечные явления у ягнят. Серовар С вызывает некротический энтерит у людей и заболевания у крупного рогатого скота. Серовар D вызывает энтеротоксемию у животных.
Устойчивость к факторам окружающей среды. Вегетативные формы C. perfringens не очень устойчивы: на них губительно действуют дезинфицирующие вещества в обычных, применяемых в лабораториях концентрациях.
Споры некоторых штаммов выдерживают кипячение в течение нескольких минут. Наиболее устойчивы микробы серовара А.
Восприимчивость животных. В естественных условиях C. perfringens вызывают заболевания у домашних животных. Из экспериментальных животных к ним чувствительны морские свинки, кролики, голуби, мыши. У зараженных животных на месте введения токсина возникает некроз ткани. В крови могут находиться клостридии.
C. novyi обнаружен Нови в 1884 г.
Морфология. C. novyi - крупные, прямые или слегка изогнутые палочки 4-22 × 1,4-1,6 мкм. Часто располагаются цепочками. Подвижны - перитрихи. Во внешней среде образуют овальные споры, располагающиеся субтерминально (ширина спор может быть несколько шире клетки). Капсул не имеют. Грамположительны. Старые культуры могут быть грамотрицательными.
Культивирование. C. novyi - строгие анаэробы. Высокочувствительны к кислороду воздуха. Растут на казеиновых, углеводных и мясопептонных средах при температуре 37-43° С и рН среды 7,4-7,6. На плотных питательных средах через 48 ч вырастают круглые, полупрозрачные колонии с зернистой поверхностью и бахромчатыми краями. В агаровом столбике они образуют хлопьевидные, в виде комка колонии с компактным центром. На жидких питательных средах растут с накоплением газа и выпадением пленок в осадок. На кровяном агаре вокруг колоний наблюдается зона гемолиза.
Ферментативные свойства. C. novyi менее активны, чем C. perfringens. Они сбраживают только глюкозу и мальтозу с образованием кислоты и газа. Протеолитические свойства: молоко медленно свертывают, желатин медленно разжижают. Индол и сероводород не образуют.
Из ферментов патогенности обнаружена фосфолипаза.
Антигенная структура. C. novyi подразделяют на четыре серовара: А, В, С, D, различающихся по антигенным свойствам и синтезируемых ими токсинам.
Токсинообразование. C. novyi синтезируют несколько токсинов, обозначаемых греческими буквами α, β, γ и др.
Экзотоксины обладают некротическим, гемолитическим и летальным действиями. Кроме того, они нарушают проницаемость стенок кровеносных сосудов, что приводит к образованию желеобразного отека.
Устойчивость к факторам окружающей среды. Вегетативные формы C. novyi малоустойчивы. Споры сохраняются во внешней среде в течение многих (25-30) лет. Кипячение убивает их через 40-60 мин, прямые солнечные лучи - через сутки. Обычные концентрации дезинфицирующих растворов губят их через 15-20 мин.
Восприимчивость животных. К C. novyi чувствительны млекопитающие и птицы (голуби). Из экспериментальных животных: морские свинки, кролики, мыши. При подкожном введении культуры C. novyi у них возникает студенистый желеобразный отек, иногда с газообразованием. Животное погибает через 24 ч.
Clostridium septicum обнаружены Л. Пастером в 1877 г.
Морфология. С. septicum - полиморфная палочка величиной 3-4 × 1,1-1,6 мкм (встречаются нитевидные формы до 50 мкм в длину). Палочки подвижны - перитрихи. Споры располагаются субтерминально, иногда центрально. Капсулу не образуют. Грамположительны. Старые культуры могут окрашиваться грамотрицательно.
Культивирование. C. septicum - строгие анаэробы. Хорошо растут на мясных и казеиновых средах с добавлением 0,5% глюкозы при температуре 37-43° С и рН среды 7,4-7,6. На глюкозокровяном агаре образуют колонии в виде переплетающихся нитей, вокруг которых имеется небольшая зона гемолиза. В глубине столбика сахарного агара - колонии с уплотненным центром и отходящими от краев нитями. В МПБ образуют равномерное помутнение с последующим выпадением рыхлого осадка и газообразования.
Ферментативные свойства. C. septicum обладают сахаролитическими свойствами: расщепляют глюкозу, лактозу, мальтозу с образованием кислоты и газа. Не ферментируют маннит и глицерин. Протеолитические свойства: разжижают желатин, молоко свертывают медленно. Переводят нитраты в нитриты, расщепляют белки с выделением сероводорода и аммиака. Не образуют индол (см. табл. 51).
Антигенная структура. C. septicum имеют О- и Н-антигены. По Н-антигенам при помощи реакции агглютинации у них установлено 6 сероваров.
Токсинообразование. Экзотоксин C. septicum состоит из нескольких субстанций: β, θ, γ и др. Основная субстанция - α-токсин обладает летальным, некротическим и гемолитическим свойством. Кроме того, в фильтратах культур C. septicum обнаружен фибринолизин и коллагеназа. Все эти факторы играют большую роль в патогенезе.
Устойчивость к факторам окружающей среды. Вегетативные формы быстро погибают в присутствии кислорода воздуха. Споры менее устойчивы, чем споры других клостридий.
Восприимчивость животных. В естественных условиях болеют домашние животные: крупный и мелкий рогатый скот.
Из экспериментальных животных болеют морские свинки. После внутримышечного введения в лапку культуры C. septicum на месте инъекции развивается интенсивный отек, который распространяется по всей передней стенке живота и животное через 24-48 ч погибает. Из пораженной ткани при надавливании выделяется кровянисто-пенистая жидкость.
C. histolyticum выделен Вейнбергом в 1916 г.
Морфология. Небольшие палочки 1,6-3,1 × 0,6-1 мкм. Подвижны - перитрихи. Образуют споры, расположенные субтерминально. Грамположительны.
Культивирование. С. histolyticum - факультативные анаэробы. Растут на мясных и казеиновых средах. На кровяном агаре они образуют небольшие блестящие колонии с ровными краями. Вокруг колоний небольшая зона гемолиза.
Ферментативные свойства. C. histolyticum не обладают сахаролитическими свойствами. Протеолитические свойства выражены: разжижают желатин, лизируют кусочки мяса, помещенные в жидкую питательную среду, при этом образуется сероводород (см. табл. 51).
Токсинообразование. В фильтратах C. histolyticum обнаруживают α-токсин, обладающий летальным и некротическим свойствами. Кроме того, в фильтратах обнаружен β-фактор, разрушающий коллаген (коллагеназа). Этот токсин избирательно действует на клетки поджелудочной железы. Значение C. histolyticum в патологии человека окончательно не выяснено.
C. sordellii впервые выделены и изучены Сорделли в 1922 г.
Морфология. C. sordellii - палочки 3-4 × 1,1-1,5 мкм. Подвижны - перитрихи. Споры - овальные, располагаются субтерминально или овально. Грамположительны.
Культивирование. C. sordellii - факультативные анаэробы. На поверхности плотных питательных сред образуют серовато-белые, несколько выпуклые колонии. На кровяном агаре дают узкую зону гемолиза. В глубине агара колонии имеют форму чечевиц. В жидких мясных и казеиновых питательных средах быстро растут, образуя слизь.
Ферментативные свойства. C. sordellii обладают сахаролитическими свойствами: расщепляют глюкозу, мальтозу, фруктозу, не расщепляют лактозу и сахарозу. Протеолитические свойства выражаются в медленном разжижении желатина и свернутой сыворотки, они образуют индол, сероводород и уреазу (см. табл. 51).
C. sordellii образуют лецитиназу, гиалуронидазу, гемолизин, фибринолизин.
Токсинообразование. C. sordellii выделяют высокоактивный токсин, обладающий летальными свойствами, похожими по действию на α-токсин C. novyi.
Устойчивость к факторам окружающей среды. Вегетативные формы не обладают устойчивостью. Споры устойчивы и длительно сохраняются в почве.
Восприимчивость животных. У экспериментальных животных C. sordellii вызывает заболевание, похожее на газовую гангрену.
Источники инфекции. * В окружающую среду клостридии газовой гангрены попадают из кишечника животных, чаще травоядных (при плохих санитарно-гигиенических условиях их можно обнаружить на коже человека).
* ( Нижеизложенный материал относится ко всем рассмотренным представителям рода Clostridium.)
Пути передачи и входные ворота. При повреждении тканей, особенно при обширных рваных ранах, и попадании в рану комков земли, обрывков одежды, осколков снарядов может развиться заболевание. В мирное время газовая гангрена может возникнуть после операции, инъекций лекарств, внебольничных абортов и т. д.
Патогенез. Попавшие в рану споры или вегетативные формы клеток размножаются и выделяют экзотоксин. В процессе размножения клостридии некротизируют здоровую ткань. Особенно интенсивно процесс развивается в мышечной ткани, так как там находится большое количество гликогена, который является хорошей средой для развития анаэробов. Наиболее часто инфекция возникает при глубоких ранах, когда образуются "слепые карманы", которые плохо снабжаются кислородом и создаются благоприятные условия для развития клостридии. Выделяющиеся экзотоксины вызывают явления интоксикации.
Клостридии часто бывают в ассоциации: совместное действие токсинов C. perfringens и C. novyi вызывает более тяжелую реакцию, чем действие раздельных токсинов. В патогенезе анаэробной инфекции большое значение имеет сопутствующая флора (стафилококки, стрептококки и др.), а также реактивность макроорганизма.
Иммунитет. Антитоксический и антибактериальный, однако ведущая роль принадлежит антитоксину. У человека имеется естественный иммунитет, который возникает в результате наличия в кишечнике клостридии. После перенесенного заболевания остается непрочный иммунитет. Более стойкий иммунитет создается при иммунизации анатоксином.
Профилактика осуществляется хирургической обработкой раны (иссечение, разрезы). Для специфической профилактики используют адсорбированный полианатоксин, содержащий анатоксины всех представителей газовой гангрены. Для серопрофилактики при ранениях (чаще в военное время) вводят противогангренозную сыворотку: по 10000 ME C. perfringens, C. novyi, C. septicum, т. е. всего 30000 ME. Используют также смесь анаэробных фагов.
Лечение. Для специфического лечения применяют антитоксическую сыворотку по 50000 ME каждого из клостридии, т. е. всего 150000 ME. Сыворотку вводят внутривенно. Используют также антибиотики: пенициллин и сульфамидные препараты и оксигенотерапию.
Цель исследования: выявление анаэробных возбудителей, их токсина.
Вокруг нас обитают различные микроорганизмы – они участвуют в беспрерывных процессах преобразования окружающей среды. С участием микробов происходит образование почвы, поддержание постоянного состава воздуха. Одновременно в окружающей среде обитают бактерии, которые вызывают инфекционные болезни.
Что такое газовая гангрена
При травмах существует опасность возникновения тяжелого осложнения – на поврежденном участке тела может развиться анаэробная гангрена (мионекроз). Благоприятную среду для развития возбудителя болезни представляют глубокие травмы, раневые карманы. Особенностью возбудителя заболевания является то, что микробы активизируются только при отсутствии кислорода. Инфекционная болезнь характеризуется быстрым развитием. В первые сутки рана изменяется, наблюдается отечность вокруг поврежденных мягких тканей и ухудшение состояния здоровья больного.
Причины
Вызывает заболевание клостридиальная микрофлора. Живут микроорганизмы в кишечнике травоядных животных, а в окружающую среду попадают с фекалиями. В воздухе под воздействием кислорода болезнетворные бактерии исчезают, но в почве и уличной пыли сохраняются их споры. Причиной развития заболевания становится плохо обработанная рана. Инфекция попадает на поврежденный участок с грязной одежды, с пылью. Преимущественно поражаются конечности, но встречается поражение кишечника, легкого, матки.
В патогенезе заболевания задействован возбудитель газовой гангрены – бактерия рода клостридий. Из изображений на фото видно, что они имеют веретенообразную форму, по центру размещена спора. Клостридия имеет несколько разновидностей – clostridium:
Болезнетворные бактерии выделяют газообразующие токсины - экзотоксины, которые вызывают распад ткани вокруг пораженного участка. Продукты жизнедеятельности анаэробной инфекции гемолизины разрушают эритроциты и вызывают гемолитическую анемию, могут послужить причиной развития почечной недостаточности.
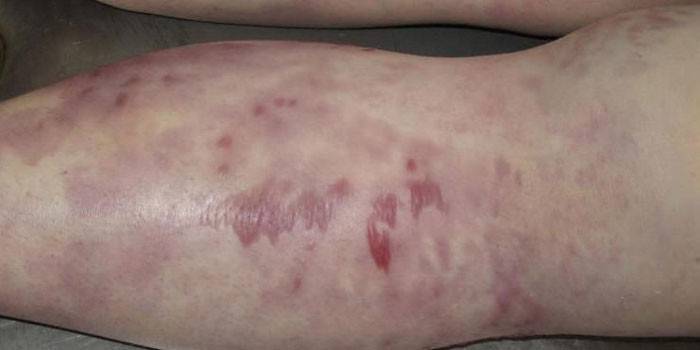
Признаки газовой гангрены
Болезнь сопровождается повышением температуры тела, появляется отек и боль в области повреждения в первые шесть часов после травмы. Бывают случаи скрытого периода течения заболевания до трех суток. Симптомы газовой гангрены нарастают стремительно. Наблюдаются нарушения общего состояния:
- снижение артериального давления;
- тахикардия;
- бледная кожа с бурыми пятнами;
- лихорадка;
- изменение поведения пациента (возбужденность или апатия);
- анемия;
Наблюдаются местные признаки: поверхность раны сухая, при надавливании ощущается характерный хруст (крепитация) и выделяются пузырьки газа с запахом гнили. В ране окраска мышц становится серого цвета, они напоминают вареное мясо. По мере омертвения мышечной ткани увеличивается общая интоксикация организма продуктами жизнедеятельности клостридии: падает гемоглобин, нарушается функция почек.
Формы газовой гангрены
Характер развития заболевания зависит от разновидности возбудителя инфекции – клостридии. Различают виды газовой гангрены:
- Классическая форма. Характеризуется наличием большого количества газа, отсутствием гнойных выделений и умеренной отечностью. С увеличением поражения мышц конечность приобретает бурый цвет. Нарастание интоксикации вызывает исчезновение пульса на местных периферических артериях.
- Отечно-токсическая форма. Отек развивается моментально, газовых выделений мало, гнойные выделения отсутствуют. Подкожная клетчатка приобретает зеленоватый оттенок, исчезает пульс на местных периферических артериях.
- Флегмонозная форма. Самая легкая форма. Отличается небольшим отеком, выделением гноя с пузырьками газа. Мышцы в области повреждения розовые с небольшими участками некроза. Кожа теплая без изменения окраски, пульс сохранен.
- Путридная (гнилостна) форма. Название произошло через присоединение к возбудителю инфекции анаэробной клостридии – гнилостных микроорганизмов. Характеризуется высокой степенью поражения, бурным течением – мгновенно распространяется на клетчатку и мышцы, развивается обширный некроз. С гноем из раны выделяются куски некрозных тканей. Разрушение артерий сопровождается кровотечением.
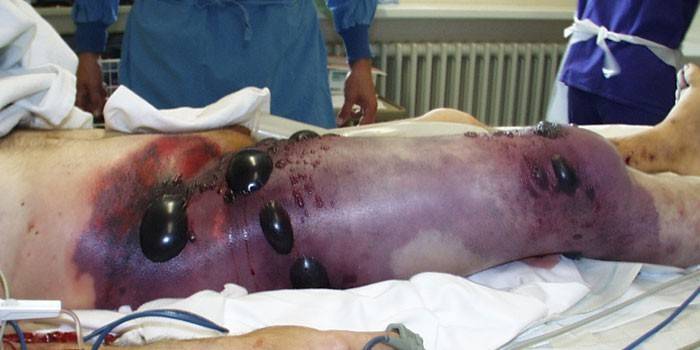
Заразна ли газовая гангрена
Больные мионекрозом заразные и представляют угрозу окружающим – для исключения передачи инфекции их нужно изолировать от других пациентов. В открытом пространстве клостридии становятся нежизнеспособными, но передаваться инфекция может спорами микроорганизмов. Необходима обработка одежды больного и инструментов, стерилизация на воздухе в жарочном шкафу, повторное кипячение. Перевязочный материал больного заразный – его сжигают. Пути передачи газовой гангрены – раны. Опасность заражения существует для людей после травмы, инъекции, операции, аборта.
Лабораторная диагностика
От быстрого определения диагноза зависит течение болезни. Диагностика газовой гангрены включает осмотр раны и пострадавшего, лабораторные исследования. Микробиологическая диагностика газовой гангрены (флегмоны) предполагает исследование выделений из раны. Микробиология призвана определить присутствие клостридий под микроскопом. Определяют болезнь по характерным патогномоничным симптомам. Различают:
- Симптом Краузе. Определяется рентгенологическим способом наличие газовых образований между мышцами. На снимке наблюдается скопление газа в виде елочек.
- Симптом лигатуры. При наложении нити (лигатуры) на конечность через 15 минут нить впивается в кожу.
- Симптом пробки шампанского. При снятии тампона с раны наблюдается хлопок через выделения газов.
- Симптом шпателя. Слышно хруст при постукивании металлическим шпателем по пораженной области.
Лечение газовой гангрены
Заболевание развивается быстро, существуют риски возникновения осложнений (почечной недостаточности, кровотечения), шока, смертельного исхода. Лечение инфицированных больных проводится в хирургическом гнойном отделении. Начинать лечить газовую гангрену необходимо из вскрытия раны глубокими лампасными разрезами, которые захватывают кожу, подкожную клетчатку и фасцию.
После этого удаляют участки омертвевшей ткани. Очищенную рану промывают жидкостью, которая выделяет кислород – перекисью водорода или раствором перманганата калия. Рану оставляют открытой и делают дренаж для оттока гноя. Первые три сутки перевязки проводят несколько раз в день. После неотложных мероприятий назначают противовирусную терапию.

Газовая гангрена – чрезвычайно тяжелая инфекция, которая является осложнением раневого процесса и вызывается анаэробными (размножающимися без доступа воздуха) микроорганизмами из рода клостридий. Как правило, развивается при обширных ранах с размозжением тканей (рваных, рвано-ушибленных или огнестрельных). Вероятность возникновения увеличивается при массивном разрушении мышц, а также при загрязнении раневой поверхности землей, пылью или обрывками одежды. Газовая гангрена сопровождается отечностью тканей, зловонным отделяемым, отхождением пузырьков газа и выраженной интоксикацией организма продуктами тканевого распада. В случае газовой гангрены показано срочное оперативное лечение – вскрытие раны лампасными разрезами, при быстром прогрессировании процесса производят ампутацию.
Газовая гангрена
Газовая гангрена – это очень тяжелый инфекционный процесс, который развивается в результате инфицирования ран анаэробными бактериями, обитающими в земле и уличной пыли. Особенно предрасположены к возникновению газовой гангрены пациенты с обширными ранами, сопровождающимися массивным размозжением мышечной ткани, возникновением карманов и участков с плохим кровоснабжением.
Причины развития
Заболевание вызывается бактериями из рода клостридий, которые в норме обитают в кишечнике травоядных домашних животных, откуда попадают в землю, уличную пыль, на одежду и т. д. В отдельных случаях обнаруживаются в фекалиях и на коже здоровых людей. Размножаются только в безкислородной среде, но в присутствии кислорода могут длительное время сохраняться в виде спор.
В 90% случаев возбудителем газовой гангрены является Clostridium perfringens, остальные приходятся на долю Cl. histolitycum, Cl. oedematiens, Cl. septicum, Cl. novii, Cl. fallax и т.д. Обычно газовая гангрена развивается в результате обширных размозженных ран и травматических отрывов конечностей, реже – в результате ранений толстого кишечника и попадания инородных тел. В отдельных случаях причиной возникновения могут стать даже небольшие раны (особенно – загрязненные обрывками одежды или частицами почвы).
Симптомы газовой гангрены
Для газовой гангрены характерно раннее бурное начало. Симптомы обычно появляются на 1-3 день после травмы. Ткани вокруг раны отекают, появляется зловонное отделяемое с пузырьками газа. Отек стремительно распространяется на соседние участки, состояние больного быстро ухудшается, отмечаются признаки отравления организма продуктами распада тканей. Без специализированной медицинской помощи смерть наступает в течение 2-3 суток с момента начала болезни.
Особенности местных и общих проявлений зависят от вида возбудителя. Для Clostridium perfringens характерно фибринолитическое, токсико-гемолитическое и некротическое течение, для Clostridium septicum – серозно-кровянистый отек тканей, малое количество выделяемого газа и интенсивное разрушение эритроцитов. Clostridium oedematiens, напротив, образует большое количество газа и при этом также оказывает гемолитическое воздействие на организм. Clostridium histolitycum отличается особой агрессивностью по отношению к живым тканям. Всего в течение 10-12 часов она способна разрушить соединительную и мышечную ткань настолько, что будут видны кости.
Температура тела повышена до 38-40°С, отмечается снижение артериального давления, тахикардия, учащенное дыхание, жажда, озноб, мучительная бессонница, головная боль, ломота в мышцах. Пациент возбужден, говорлив или, напротив, подавлен. Постепенно развивается вначале олигурия (уменьшение количества выделяемой мочи), а затем и анурия (отсутствие мочи). В тяжелых, прогностически неблагоприятных случаях возможно понижение температуры тела и гематурия.
Разрушение эритроцитов становится причиной быстро развивающейся анемии и гемолитической желтухи. В анализах крови выявляется снижение количества эритроцитов, снижение уровня гемоглобина, лейкоцитоз со сдвигом формулы влево и преобладанием юных форм нейтрофилов. К числу наиболее постоянных местных симптомов относится отек окружающих тканей, образование газа, разрушение мышечной ткани и отсутствие классических признаков воспаления.
С учетом местных проявлений выделяют четыре формы газовой гангрены.
Классическая или эмфизематозная форма. Наблюдается умеренный отек, постепенно сменяющийся омертвением тканей с выделением большого количества газа. Гной отсутствует. Раневая поверхность сухая, выявляются обширные очаги некроза. Грануляций нет, на дне виднеется омертвевшая серо-зеленая, не кровоточащая мышечная ткань с трупным запахом. При надавливании из раны выделяется газ и сукровичная жидкость. Кожа в зоне поражения холодная, бледная, покрытая буроватыми пятнами. По мере прогрессирования инфекции боли в ране сначала резко усиливаются, затем чувствительность теряется. Пульс на периферических артериях исчезает, конечность приобретает бурую окраску и омертвевает.
Отечно-токсическая форма. Сопровождается обширным, быстро распространяющимся отеком, нарастающим буквально в течение каждой минуты. Рана без гнойного отделяемого, газ выделяется в малых количествах или отсутствует. Из-за быстро нарастающего отека мышцы сдавливаются и выбухают из раны. Подкожная клетчатка зеленоватая, желеобразная, мышечная ткань бледная, кожные покровы вокруг раны холодные, блестящие, резко напряженные. По мере развития воспаления периферический пульс исчезает, конечность становится бурой, развивается омертвение.
Флегмонозная форма. Протекает более благоприятно, может быть развиваться на ограниченном участке. Отек окружающих тканей умеренный или незначительный, на дне раны – розовые мышцы с участками некроза. Из раны выделяется гной и пузырьки газа. Кожа вокруг раны теплая, без пятен. Пульс на периферических артериях сохранен.
Гнилостная или путридная. Развивается в результате симбиоза анаэробных и гнилостных микроорганизмов. В отличие от других форм чаще возникает не на конечностях, а на туловище. Характеризуется молниеносным течением с бурным распадом тканей. Инфекция быстро распространяется по клетчаточным пространствам, вызывая омертвение клетчатки, мышц и фасций. Из раны выделяется газ и зловонное гнилостное отделяемое с кусочками разрушенных тканей. Присоединение гнилостной инфекции обуславливает разрушение стенок сосудов, поэтому при этой форме газовой гангрены часто наблюдаются вторичные кровотечения.
Диагностика газовой гангрены
Диагноз выставляется на основании клинической картины и подтверждается дополнительными исследованиями. При изучении раневого отделяемого под микроскопом обнаруживаются клостридии. Рентгенологическое обследование подтверждает наличие газа в тканях.
В процессе дифференциальной диагностики исключают фасциальную газообразующую флегмону, при которой не наблюдается разрушения мышц.
Лечение газовой гангрены
Лечение включает в себя неотложное оперативное лечение в сочетании с активной общей терапией. Рану широко вскрывают лампасными разрезами (широкими продольными разрезами на протяжении всего сегмента, включающими в себя разрез кожи, подкожной клетчатки и собственной фасции). Все нежизнеспособные ткани иссекают, рану промывают раствором перекиси водорода. При наличии подозрительных участков на соседних сегментах там также производят лампасные разрезы.
Раны обязательно оставляют открытыми и рыхло дренируют марлей, пропитанной раствором марганцовки или перекиси водорода. В течение первых 2-3 суток перевязки производятся 2-3 раза в день, в дальнейшем – ежедневно.
При быстром прогрессировании, вовлечении в процесс всех мягких тканей и омертвении конечности выполняется ампутация или экзартикуляция. Ампутация проводится гильотинным способом, с отсечением всех слоев на одном уровне. Рану оставляют открытой, на культе выполняют лампасные разрезы, раны дренируют, используя марлю, смоченную в растворе перманганата калия или перекиси водорода.
Сразу после постановки диагноза начинают массивную инфузионную терапию с использованием плазмы, альбумина, растворов белков и электролитов. При анемии проводят переливание крови. Антибиотики вводят в высоких дозах внутриартериально или внутривенно. В послеоперационном периоде пациентам назначают гипербарическую оксигенацию. Выполняют внутривенное введение противогангренозной сыворотки. При установленном возбудителе используют моновалентную сыворотку, при неустановленном – поливалентную.
Профилактика газовой гангрены
Основным средством профилактики газовой гангрены является адекватная своевременная первичная обработка раневой поверхности и назначение антибиотиков широкого спектра действия. В процессе обработки должны быть иссечены все нежизнеспособные ткани, а также дно и края раны. Следует помнить, что антибиотикотерапия обязательна при любых обширных ранах, особенно – обильно загрязненных и сопровождающихся размозжением тканей. Профилактическое использование противогангренозных сывороток недостаточно эффективно и может стать причиной развития анафилактического шока.
Пациентов с газовой гангреной изолируют, выделяют им отдельный сестринский пост, перевязочный материал немедленно сжигают, инструменты и белье подвергают специальной обработке. Споры клостридий обладают высокой устойчивостью к кипячению, поэтому инструмент следует обрабатывать в условиях повышенного давления в паровом стерилизаторе либо в сухожаровом шкафу. Любые медицинские мероприятия необходимо проводить в резиновых перчатках, которые по окончании процедуры сжигают или погружают в дезинфицирующий состав (лизол, карболовую кислоту, хлорамин).
Классификация газовой гангрены
I. По клинико-морфологическим проявлениям:
• клостридиальный миозит;
• клостридиальный целлюлит;
• некротический фасциит;
• смешанная форма
II. По распространенности:
• локализованная форма;
• распространенная форма
III. По клиническому течению:
• молниеносная форма;
• быстро прогрессирующая форма;
• медленно прогрессирующая форма
К развитию анаэробной инфекции в ране предрасполагают:
• ранения нижних конечностей с обширным размозжением, ушибом тканей и выраженным загрязнением раны землей, обрывками одежды и др.;
• расстройства кровообращения, обусловленные ранением, перевязкой магистральных сосудов, сдавлением сосудов жгутом, тугой повязкой;
• факторы, снижающие общую сопротивляемость организма: шок, кровопотеря, анемия, переохлаждение, длительное голодание, авитаминоз, вторичная травма при недостаточной иммобилизации.
Возбудители газовой гангрены начинают размножаться в глубине раны в некротических тканях. Они бурно выделяют экзотоксины (миотоксин, гемолизин, невротоксин и др.), которые вызывают прогрессирующий некроз тканей. Резкий отек тканей усугубляет расстройство кровообращения, отек внутри фасциальных футляров способствует ишемии и некрозу. Гемолиз в тканях, распад мышц приводят к имбибиции клетчатки и кожи продуктами гемолиза с образованием голубых, бронзовых пятен.
Газообразование является характерным, но не обязательным признаком газовой гангрены, оно встречается чаше при инфекции Сl. perfringens. Всасывание бактериальных токсинов, продуктов распада тканей и гемолиза вызывает быстро прогрессирующую интоксикацию. Довольно часто присоединяется распад тканей из-за вторичного инфицирования раны гноеродной микробной флорой.
Клостридиальная анаэробная инфекция может развиваться в гнойной ране, как вторичная инфекция. В подобных случаях заболевание развивается незаметно, без характерных симптомов на фоне нагноения раны. Газовую гангрену в таких случаях, как правило, диагностируют с большим запозданием, когда в процесс уже вовлечены окружающие ткани. Нередко диагноз вторичной анаэробной инфекции гнойной раны устанавливают на вскрытии. Вторичная анаэробная инфекция является осложнением огнестрельных ран.
По материалам Великой Отечественной войны, она наблюдалась у 0,7 % выздоровевших раненых и 19 % раненых, умерших спустя 10 дней после ранения. У раненых, умерших в первые 10 дней, основной причиной смерти была анаэробная инфекция. Следует подчеркнуть, что вторичная анаэробная инфекция — более грозное осложнение, чем первичная, и летальность при ней очень высока.
Ранними симптомами анаэробной инфекции ран являются неадекватное поведение больного (беспокойство, возбуждение или, наоборот, заторможенность, адинамия), повышение температуры тела, частый пульс, распирающие боли в ране, болезненность по ходу сосудистого пучка конечности, ощущение давления повязкой.
Пальпаторное определение газа в тканях (симптом крепитации), металлический звук при постукивании инструментом по коже (симптом шпателя) или при бритье волос (симптом бритвы) делают диагноз бесспорным. Образование газа, как правило, начинается с глубоких слоев тканей, и в начальном периоде заболевания определить его трудно. В этих случаях можно применить рентгенологический метод для определения газа в глубоких слоях тканей, параоссально; с помощью повторных исследований можно выявить нарастание газообразования.
Боль в ране, высокая температура тела, увеличение объема конечности свидетельствуют о начале газовой гангрены и служат показанием к немедленной ревизии раны.
Различают медленно и быстро прогрессирующую анаэробную инфекцию. Медленное прогрессирование свойственно локальному, местному поражению, которое проявляется через несколько дней после ранения. Болезнь развивается постепенно, боль мало выражена, интоксикация умеренная, вокруг раны отмечается скопление газа, раневое отделяемое серозно-гнилостное, с неприятным запахом. Такая локализованная анаэробная инфекция протекает по типу клостридиального целлюлита, клостридиального некротического фасциита.
При быстро развивающейся, бурно протекающей газовой гангрене инкубационный период длится от нескольких часов до 2 сут. Затем быстро нарастает отек конечности, кожа растягивается, складки сглаживаются. Кожные покровы бледно-желтушные, на этом фоне на конечности появляются пятна бронзового или бронзово-зеленовато-голубого цвета. Эпидермис отслаивается в виде пузырей с прозрачным или мутным содержимым.
В жировой клетчатке и мышцах определяется скопление газа. Мышцы серого цвета, выбухают из раны. Быстро нарастает интоксикация. Такой вид анаэробной инфекции называют клостридиальным некротическим миозитом. Причина столь бурного развития инфекции окончательно не выяснена. Клостридиальный некротический миозит встречается реже, чем клостридиальный целлюлит, и при нем часто приходится прибегать к ампутации конечности.
Крайне редко встречаются одновременно явления целлюлита, фасциита и некротического миозита (смешанная форма газовой гангрены).
При развившейся гангрене определяется выбухание мышц в ране, которые могут быть восковидными, а затем приобретать вид вареного мяса. Рана покрыта грязно-серым налетом. При надавливании на ее края выделяются пузырьки газа. Грануляции отсутствуют, отделяемое скудное, от светло-желтого до грязно-бурого цвета, иногда желеобразное. При присоединении вторичной инфекции появляется запах разлагающихся тканей.
Изменение экссудата, уменьшение его количества, сухость тканей прогностически неблагоприятны. Увеличение количества серозного отделяемого указывает на стихание процесса. Появление густого гнойного отделяемого говорит о присоединении вторичной гнойной инфекции, отечные края раны с гиперемией окружающей кожи свидетельствуют о тяжелой неспецифической инфекции.
Подтвердить диагноз при соответствующей клинической картине помогает бактериоскопия мазков-отпечатков раны, окрашенных по Граму (выявление крупных грамположительных палочек указывает на клостридиальную инфекцию). Бактериологическое исследование для срочной диагностики значения не имеет, но с учетом его результатов можно корректировать специфическую терапию.
Комплексная профилактика анаэробной инфекции ран включает оказание ранней медицинской помощи, предупреждение и лечение шока, анемии, а также раннюю первичную хирургическую обработку ран (неспецифическая профилактика). Первичная хирургическая обработка должна включать в себя полное иссечение некротизированных тканей, вскрытие карманов. Огнестрельные, размозженные раны не ушивают.
Очень важную роль играет тщательная как транспортная, так и лечебная иммобилизация конечности. Важное значение эти мероприятия имеют при массовых ранениях. В случае обширных повреждений или выраженного загрязнения ран проводят и специфическую профилактику поливалентной противогангренозной сывороткой. Средняя профилактическая доза сыворотки 30000 АЕ (по 10000 АЕ против основных возбудителей инфекции — CI. peifringens, CI. oedematiens, CI. septicum).
Лечение
Раненые подлежат изоляции в боксы или отдельные палаты. Показана экстренная операция — широкое раскрытие раны, рассечение фасциальных футляров, иссечение некротизированных тканей, особенно мышц. При вовлечении в процесс сегмента конечности (бедра, голени) выполняют широкую фасциотомию вдоль всего сегмента и иссечение некротизированных мышц. Раны рыхло тампонируют марлевыми тампонами с раствором перманганата калия или перекиси водорода.
В тяжелых случаях, при необратимых изменениях, прибегают к ампутации конечностей (без наложения жгута и швов), в особо тяжелых случаях производят ампутацию и широкое вскрытие фасциальных футляров культи. Показанием к высокой ампутации или экзартикуляции служат тотальное поражение всей конечности, безуспешность предшествующих операций, ранение магистральных сосудов или обширное повреждение кости при огнестрельном ранении.
Рану после операции обрабатывают растворами химических антисептических средств — окислителей (перекись водорода, перманганат калия). Конечность при переломах костей иммобилизуют с помощью скелетного вытяжения, гипсовых лонгет (не применяют циркулярных гипсовых повязок!).
Специфическое лечение начинают сразу же. Во время операции под общим обезболиванием вводят внутривенно капельно медленно (1 мл/мин) лечебную дозу сыворотки (150000 АЕ: по 50000 АЕ против CI. perfringens, CI. oedematiens, CI. septicum). Сыворотку разводят в 100-400 мл изотонического раствора хлорида натрия. Одновременно внутримышечно вводят 5 профилактических доз сыворотки. При установлении возбудителя применяют соответствующую сыворотку.
Перед введением сыворотки выполняют пробу на индивидуальную чувствительность к чужеродному белку: вводят внутрикожно из тест-ампулы 0,1 мл сыворотки в разведении 1:100. К положительному результату пробы относят диаметр папулы 10 мм и более с гиперемией вокруг. При отрицательной внутрикожной пробе вводят 0,1 мл сыворотки подкожно; если через 30 мин реакция отсутствует, всю дозу сыворотки вводят внутривенно или внутримышечно.
Важное место в комплексном лечении занимает дезинтоксикационная трансфузионная терапия — жидкость в количестве до 4 л/сут (полионные растворы, кровезамещающие жидкости дезинтоксикационного действия — гемодез, неокомпенсан; препараты, улучшающие микроциркуляцию — реополиглюкин и др.; растворы глюкозы, белковые кровезамещающие жидкости). Больному необходимо обеспечить покой, полноценное питание, симптоматическое лечение.
Из антибактериальных препаратов применяют антибиотики: карбопенемы, тиенам, ванкомицин; химические антисептики: диоксидин, метронидазол.
В комплексе лечебных мероприятий используют гипербарическую оксигенацию — лечение в барокамере при давлении 2,5—3 атм. Она дает детоксикационный эффект, но при этом основные принципы комплексной терапии и хирургического лечения остаются неизменными.
Успех лечения определяет комплексный поход: активная хирургическая тактика, специфическая антибактериальная, дезинтоксикационная терапия, симптоматическое лечение.
Читайте также:


