Пенициллин при менингококковом менингите
ГлавнаяБолезни головного мозгаМенингит Антибиотики при менингите: перечень препаратов, показания, профилактика
Менингит – это острое инфекционное заболевание, которое характеризуется возникновением воспалительного процесса в оболочках головного мозга. Патология имеет прогрессирующее течение и быстро приводит к возникновению осложнений. Поэтому при появлении симптомов заболевания требуется экстренное проведение лечения. Наиболее эффективным методом являются антибиотики при менингите, которые влияют на причину возникновения заболевания.
Как развивается менингит?
Менингит представляет собой инфекционное заболевание, этиологическим фактором в развитии которого является патогенные микроорганизмы. Частицы возбудителя проникают в кровеносное русло и через артерии доходят до головного мозга, где оседают на его оболочках.

Размножение патогена запускает активную реакцию местного иммунитета, что приводит к локальному отеку тканей и экссудации защитных элементов. Это способствует развитию воспалительного процесса, что внешне проявляется клинической картиной менингита.
Часто возникновение симптомов провоцируют вирусные инфекции. К ним относятся:
- Флавивирусы;
- Энтеровирусы;
- Цитомегаловирусы, вирус Эпштейн-Барра;
- В редких случаях – вирус иммунодефицита человека, вирусы энцефалита, простого герпеса, вирус варицелла-зостер.
Другим возбудителем заболевания является бактериальная инфекция, при этом в развитии патологии могут участвовать следующие микроорганизмы:
- Менингококки;
- Гемолитические стрептококки;
- Синегнойные палочки;
- Золотистый или эпидермальный стафилококк;
- Кишечная палочка;
- Нейссерии;
- Листерии.
Кроме того, из бактериальных возбудителей можно особо отметить патогенную микобактерию туберкулеза. Она проникает в ткани оболочек мозга из очагов в легких или других органах. Менингит такой этиологии отличается особенно тяжелым течением и достаточно плохо поддается лечению.
Бактериальная или вирусная инфекция проникает в организм на фоне угнетения активности иммунитета. Это состояние провоцируется факторами риска, среди которых можно выделить постоянные воспалительные процессы в организме, переохлаждение, неполноценное питание.

Особенно тяжело заболевание протекает у пожилых пациентов, а также в детском и подростковом возрасте.
Способы заражения
Распространение основных возбудителей заболевания происходит по аэрогенному механизму, воздушно-капельным путем. Переносчиком и распространителем патологии могут быть только больные люди или бактерионосители. У пациента с менингитом имеется кашель, при котором в воздух выделяются микрочастицы мокроты. Если рядом имеется незараженный человек, то в его дыхательные пути могут попасть эти элементы, содержащие менингокок или другие бактерии.

Несмотря на такой механизм передачи инфекции, риск заражения менингококком достаточно низкий. Микроорганизм воспринимается только с близкого расстояния в случае длительного или даже постоянного контакта. Особенно это касается пребывания в местах большого скопления народа. Поэтому пациенты, зараженные бактерией, должны обязательно изолироваться от других людей.
Чем лечить?
Основным методом лечения бактериального менингита является этиотропная терапия антибактериальными лекарственными средствами. Для купирования симптомов воспаления и подавления размножения микроорганизмов требуется массивное и длительное лечение антибиотиками. Если у пациента заболевание вирусной природы, то назначаются противовирусные препараты.
Помимо этиотропной терапии, направленной на устранение причины заболевания, больному назначается патогенетическое и симптоматическое лечение, направленное на улучшение общего состояния человека. С этой целью используются:
- Дезинтоксикационные растворы – препараты, снимающие симптомы интоксикации и способствующие снижению температуры;
- Стероидные противовоспалительные средства и диуретики – лекарства, необходимые для профилактики отека мозга;
- Противосудорожная терапия – препараты, купирующие тонико-клонические сокращения мышц.
По показаниям схема дополняется другими средствами, необходимыми для профилактики и лечения осложнения.
Антибиотики при менингите
Антибиотики составляют основу терапевтического воздействия при менингите. Они должны назначаться как можно раньше – сразу после установки предварительного диагноза. При этом до использования противомикробных средств необходимо взять кровь и спинномозговую жидкость на бактериологический анализ. Это исследование позволяет определить точного возбудителя заболевания и подобрать оптимальные препараты для его лечения.
Несмотря на высокую информативность бакпосева, сроки его выполнения достаточно продолжительные – результаты исследования будут готовы через несколько недель. Поэтому изначально антибактериальная терапия назначается эмпирическим путем – на основании предположения о возможной природе возбудителя. Подбор осуществляется на основании распространенности тех или иных микроорганизмов в регионе, а также особенностей клинической картины и состояния больного.
Наиболее эффективными лекарственными средствами для лечения менингита являются:
- Пенициллины – амоксициллин, амоксиклав, оксациллин, ампициллин;
![]()
- Карбапенемы – имипенем, меропенем;
- Ванкомицин и его аналоги;
- Аминогликозиды – амикацин, тобрамицин;
- Фторхинолоны – левофлоксацин, ципрофлоксацин, моксифлоксацин.
Антибиотики при лечении менингита должны соответствовать нескольким условиям: быть малотоксичными, хорошо переноситься пациентом, иметь широкий противомикробный спектр. Важно учитывать и способность проникновения тех или иных препаратов через гематоэнцефалический барьер в сосуды головного мозга. Без такой активности антибактериальный препарат не будет работать в полной мере, и его действие не сможет полностью купировать размножение бактериальных микроорганизмов.
Другим важным свойством антибиотиков является удобство применения. Предпочтение отдается тем лекарствам, которые имеют продленное действие. Кроме того, наиболее оптимальными считаются средства с парентеральным (внутривенным) методом введения, что обеспечивает им быстрое воздействие.
Подобрать препарат, удовлетворяющий всем перечисленным требованиям, достаточно сложно. Однако оптимальным средством по данным показателям являются цефалоспорины третьего и четвертого поколений (цефтриаксон, цефазолин, цефпиром). Препараты вводятся 1 раз в сутки, они оказывают быстрое бактерицидное действие, купируя воспалительный процесс в мозговых оболочках. Цефалоспорины наиболее активны против менингитов, вызываемых менингококком, синегнойной палочкой, стрептококками, золотистым стафилококком и некоторыми другими палочками.

В качестве дополнительного препарата, расширяющего спектр действия цефалоспоринов, рассматривается ампициллин – лекарство из группы пенициллинов. Это лекарство особо хорошо ингибирует размножение листерий, которые часто могут способствовать развитию менингита. Средство рекомендовано для применения как у взрослых, так и у детей.
Альтернативными препаратами, используемыми при тяжелых бактериальных менингитах, являются лекарственные средства из группы фторхинолонов. В данную группу входят офлоксацин, пефлоксацин и ципрофлоксацин. Они активно проникают через гематоэнцефалический барьер в сосуды головного мозга и адсорбируются на мозговых оболочках. На фоне действия антибиотиков снижается выраженность воспаления и улучшается состояние пациента.
Фторхинолоны активны против следующих групп микроорганизмов:
- Стрептококки;
- Стафилококки;
- Синегнойная палочка;
- Кишечная палочка;
- Клебсиеллы.
Таким образом, ципрофлоксацин и офлоксацин работают как против типичной, так и против атипичной флоры. Это позволяет добиться оптимального эффекта от антибактериальной терапии.
Помимо внутривенного использования, лекарственные средства могут вводиться эндолюмбально – непосредственно в спинномозговую жидкость. Такой метод применяется при особо тяжелых формах заболевания, а также при наличии у пациента иммунодепрессии или при повторном случае менингита. Для эндолюмбального введения рекомендованы препараты из группы аминогликозидов – тобрамицин, амикацин. На фоне лечения достигается быстрое клиническое выздоровление.
Эффективность антибиотиков при менингите оценивается спустя 3-4 дня после начала лечения. Если у больного не снижается выраженность интоксикации и сохраняется риск развития осложнений, то препараты, назначенные ранее, заменяются на альтернативные. После проведения бактериологического исследования ликвора точно определяется возбудитель заболевания. Это дает возможность подобрать оптимальные антибиотики, которые точно будут подавлять размножение бактериальных частиц.
Профилактические меры
Для предотвращения бактериального менингита используется специфическая и неспецифическая профилактика. К специфическим мероприятиям относится вакцинация против пневмококка и менингококка. Она проводится в раннем возрасте, если у ребенка имеется высокий риск развития инфекционного процесса.
В спектр специфического воздействия входит постэкспозиционная химиопрофилактика – применение антибактериальных препаратов после контакта с больным, страдающим менингитом. Она предполагает однократное введение цефтриаксона (250 мг) или ципрофлоксацина (500-750 мг). Профилактика рекомендована тем пациентам, которые долго пребывали в одном помещении с инфицированным – в интернатах, казармах, больницах.

К мероприятиям по неспецифическому предотвращению менингита относится:
- Своевременное лечение простудных и вирусных патологий;
- Профилактика переохлаждений;
- Нормальное полноценное питание с достаточным поступлением витаминов и необходимых минеральных веществ;
- Адекватная физическая нагрузка;
- Использование маски в случае контакта с больными.
Перечисленные мероприятия способствуют поддержанию нормальной активности иммунитета. Благодаря хорошей работе защитной системы организма снижается риск развития инфекционного процесса.
Таким образом, менингит – это острое заболевание, которое требует проведения массивной антибактериальной терапии.

Лечение менингита является достаточно сложной задачей, поэтому оно проводится исключительно под контролем специалистов в стационарных условиях.
1. Наиболее частые сроки развития менингеальных знаков при пневмококковом менингите:
а) первые часы болезни
б) 1-2 день болезни
в) 3-4 день болезни
г) позже 5 дня болезни
2. Реакция латексной агглютинации применяется для диагностики гнойных менингитов:
3. Самый надежный метод расшифровки этиологии бактериального менингита:
4. Наиболее тяжелый и неблагоприятный по прогнозу менингит:
5. Самое частое осложнение бактериального гнойного менингита в остром периоде:
а) субдуральный выпот
в) отек головного мозга
6. О наличии отека головного мозга свидетельствует:
а) выраженная интоксикация
б) менингеальные симптомы
в) нарушение сознания, судороги
г) очаговые симптомы поражения ЦНС
7. О развитии эпендиматита свидетельствует:
б) менингеальные симптомы
8. О развитии блока ликворпроводящих путей свидетельствует:
а) повышенная температура
б) воспалительные изменения в анализе крови
в) проведение ликвородинамических проб: Квеккенштедта, Стуккея, Пуссепа
9. Стартовая антибактериальная терапия при бактериальном гнойном менингите проводится:
10. При менингококковом менингите назначается доза пенициллина:
11. Кратность введения пенициллина при менингококковом менингите:
а) 2 раза в сутки
б) 4 раза в сутки
в) 6 раз в сутки
12. Основной критерий для отмены антибиотика при бактериальном гнойном менингите:
а) нормализация температуры
б) исчезновение менингеальных знаков
в) нормализация анализа крови
г) нормализация цитоза в ликворе
13. Курс антибактериального лечения при менингококковом менингите составляет:
14. Для предупреждения спаечного процесса в ликворпроводящих путях назначают:
б) сосудистые препараты
в) мочегонные средства
г) рассасывающую терапию
15. Какой антибиотик назначите при стафилококковом гнойном менингите?
16. Какой антибиотик назначите при синегнойном менингите:
17. Какой антибиотик выберите при гемофильном гнойном менингите
18. Самые частые последствия бактериального гнойного менингита:
в) снижение зрения
г) гипертензионно - гидроцефальный синдром
19. При проведении антибиотикотерапии гнойного менингита не используется:
а) высокая доза антибиотика
б) большая кратность введения
в) снижение доза и кратности при улучшении состояния больного
г) отмена антибиотика при восстановлении нормального состава ликвора
20. При отеке головного мозга усиливается терапия:
21. При эпендиматите в лечение усиливается терапия:
22. Диспансерное наблюдение после перенесенного бактериального гнойного менингита проводится:
23. При выявлении цереброастенического синдрома у перенесших бактериальный гнойный менингит назначают:
а) дегидратационную терапию
в) сосудистые и ноотропные средства
24. Дегидратационную терапию назначают после перенесенного гнойного менингита в случае выявления:
а) цереброастенического синдрома
б) гипертензионно - гидроцефального синдрома
25. Какая вакцина не может быть использована для предупреждения бактериальных гнойных менингитов:
а) менингококковая А,С
26. Для подтверждения диагноза менингококкового менингита используют ниже перечисленные методы исследования цереброспинальной жидкости:
а) определение цитограммы
б) определение уровня глюкозы
в) выделение культуры вируса
27. У детей грудного возраста, больных менингококковым менингитом, отмечаются:
д) выбухание большого родничка
28. Клиническими симптомами менингококкового менингита являются:
а) острое начало болезни
б) менингеальные симптомы
д) парез конечностей
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.


Папиллярные узоры пальцев рук - маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.

Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
Все больные с менингококковой инфекцией и при подозрении на нее немедленно госпитализируются в специальное отделение или в бокс. При подозрении на менингококковой инфекцию начинают безотлагательно лечение большими дозами Пенициллина, как наиболее эффективного до сих пор антибиотика при этой инфекции.
Вводят калиевую соль бензилпенициллина внутримышечно из расчета 200-300 тыс. ЕД/кг массы тела в сутки (взрослым 24 млн. ЕД в сутки) через каждые 3 ч (8 раз в сутки). Пенициллин хорошо проникает через гематоэнцефалический барьер и терапевтическая концентрация его при внутримышечном введении через 3 часа достаточная. В связи с этим введение антибиотиков другими способами, включая эндолюмбальное, нецелесообразно. Лечение пенициллином проводят, не снижая дозы до полного окончания курса (5-8 дней).
Лечебный эффект виден через 10-12 ч от начала пенициллинотерапии. Перед отменой пенициллинотерапии проводят контрольную эндолюмбальную пункцию и, если цитоз в СМЖ не превышает 100 клеток в 1 мл и он имеет преимущественно лимфоцитарный характер, лечение им прекращают.
Сочетать пенициллин с другими антибиотиками не рекомендуется, т.к. при этом результаты лечения не улучшаются. При непереносимости пенициллина назначают левомицетин сукцинат натрия в дозе 50-100 мг/кг массы тела в сутки (в 3-4 приема); лечение продолжают 6-8 дней. Возможно лечение ампициллином, тетрациклином, роцефином и др. антибиотиками, но эффективность их уступает пенициллину и левомицетину.
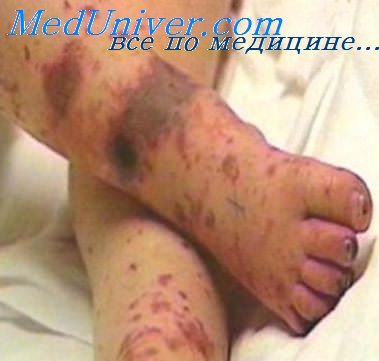
При инфекционно-токсическом шоке больного переводят в реанимационное отделение, внутривенно назначают преднизолон по 5-10 мг/кг в сутки. С целью коррекции кислотно-щелочного состояния вводят раствор бикарбоната натрия; назначают свежезамороженную плазму, альбумин, реополиглюкин; при необходимости - глюкозополяризующую смесь. Показана оксигенотерапия.
Необходим постоянный контроль КЩС, электролитов, газов крови. В тяжелых случаях проводят плазмаферез и ультрафильтрацию плазмы.
Для борьбы с отеком - набуханием мозга, проводимое лечение дополняют форсированным диурезом, применяют глюкокортикоиды (дексаметазон в дозе 0,25-0,5 мг/кг в сутки), ингаляции 30% кислородно-воздушной смеси.
При дыхательной недостаточности, судорожном синдроме, коме показана ИВЛ, противосудорожное лечение, антиоксиданты, антигипоксанты. Назначают препараты, улучшающие микроциркуляцию (трентал). При синдроме Уотерхауса-Фридрихсена внутривенно вводят глюкокортикоиды (преднизолон и др.), при продолжающемся падении АД - допамин в дозах, контролирующих уровень АД.
Источником инфекции являются больные менингококковой инфекцией и менингококковыделители. Путь передачи инфекции воздушно-капельный. Наиболее опасны больные менингококко-выми назофарингитами при общении с ними на близком расстоянии (менее 0,5 м). Наибольшее число заболеваний менингококковой инфекцией регистрируется в зимне-весенний период (особенно в феврале-марте). Периодичность эпидемических вспышек- 10-15 лет. Наиболее восприимчивы дети раннего возраста.
Во время эпидемических вспышек заболеваемость менингококковой инфекцией сдвигается в сторону старших групп, болеют и взрослые. Выписку больных из стационара проводят после отрицательного бактериологического результата на носительство менингококка, проведенного не ранее 3 дней после окончания антибактериального лечения. Допускают детей в детские учреждения при отрицательном исследовании на менингококк и не ранее 5 дней после выписки из стационара.
Лица, общавшиеся с больными менингококковой инфекцией, наблюдаются в течение 10 дней. Носителям менингококка проводят санацию левомицетином или ампициллином по 0,5 г 4 раза в день в течение 4 дней амбулаторно.
Проведения дезинфекции в эпидемическом очаге не требуется в связи с малой устойчивостью возбудителя во внешней среде.
Важное значение в профилактике менингококковой инфецкии имеют общие санитарно-гигиенические мероприятия. Введение гамма-глобулина (3 мл) с профилактической целью возможно, но эффективность этого метода нуждается в дополнительном изучении. Для создания активного иммунитета предлагаются различные вакцины. Обнадеживающие данные получены при использовании полисахаридных антигенов менингококка группы В, соединенных с типом С, а также группы А, соединенных с типом С (дивакцины). Показанием к их применению служат четкие сведения о циркуляции типа возбудителя в данном регионе и повышенная заболеваемость МИ (2 и более случаев на 100 тыс. населения). Плановая вакцинация в отсутствие пандемии нецелесообразна.
Основные факты
Возбудителями менингита являются различные микроорганизмы, включая бактерии, грибок и вирусы. Менингококковый менингит — это бактериальная форма менингита, серьезная инфекция, поражающая оболочки мозга. Он может приводить к тяжелому поражению мозга, а при отсутствии лечения в 50% случаев заканчивается смертельным исходом.
Бактерия Neisseria meningitidis, вызывающая менингококковый менингит, особенно опасна из-за способности провоцировать масштабные эпидемии. Выявлено 12 серогрупп N. meningitidis, 6 из которых (A, B, C, W, X и Y) могут вызывать эпидемии.
Масштабы поражения менингококковым менингитом варьируются от спорадических случаев и небольших кластеров до масштабных эпидемий во всем мире при сезонных колебаниях. Заболеть может любой человек любого возраста, но в основном эта болезнь поражает младенцев, детей дошкольного возраста и молодых людей.
Передача инфекции
Бактерия Neisseria meningitidis инфицирует только людей, животного резервуара не существует. Бактерия передается от человека человеку через капли выделений из дыхательных путей или горла носителя. Курение, а также тесный и продолжительный контакт, такой как поцелуй, чихание или кашель в сторону другого человека или проживание в непосредственной близости с инфицированным человеком-носителем, способствует распространению болезни. Массовые мероприятия (свежий пример — паломничество мусульман (хадж) и народные гуляния) облегчают передачу бактерии N. meningitidis.
Бактерии могут переноситься в горле, и иногда, подавляя защитные силы организма, инфекция попадает через кровоток в мозг. Считается, что в любой момент времени 1%–10% населения являются носителями N.meningitidis в горле. Однако в эпидемических ситуациях число носителей может быть выше (от 10% до 25%).
Симптомы
Обычно инкубационный период длится четыре дня, но может варьироваться от 2 до 10 дней. Самыми распространенными симптомами являются ригидность затылочных мышц, высокая температура, чувствительность к свету, спутанность сознания, головная боль и рвота. У младенцев также часто наблюдается выбухание родничка и вялость. Менее распространенной, но еще более тяжелой (часто смертельной) формой менингококковой инфекции является менингококковый сепсис, для которого характерны геморрагическая сыпь и быстро развивающийся циркуляторный коллапс. Даже в случае диагностирования и надлежащего лечения на ранних стадиях болезни 8%–15% пациентов умирают, как правило, через 24–48 часов после появления симптомов. При отсутствии лечения менингококковый менингит в 50% случаев заканчивается смертельным исходом. У 10%–20% выживших людей бактериальный менингит может приводить к повреждению мозга, потере слуха или инвалидности.
Диагностика
Первоначальный диагноз менингококкового менингита может быть поставлен при клиническом осмотре с последующим проведением спинномозговой пункции для выявления гнойной спинномозговой жидкости. Иногда бактерии можно увидеть при исследовании спинномозговой жидкости под микроскопом. Диагноз поддерживается или подтверждается путем выращивания бактерий из образцов спинномозговой жидкости или крови на основе реакции агглютинации или полимеразной цепной реакции (ПЦР). Для определения мер по борьбе с инфекцией важно идентифицировать серогруппы и провести тестирование на чувствительность к антибиотикам.
Эпидемиологический надзор
Эпидемиологический надзор — от выявления случаев заболевания до их расследования и лабораторного подтверждения — крайне важен для борьбы против менингококкового менингита.
Основные цели эпиднадзора:
- обнаружение и подтверждение вспышек заболевания;
- обнаружение и подтверждение вспышек заболевания;
- оценка бремени болезни;
- мониторинг профилей устойчивости к антибиотикам;
- мониторинг циркуляции, распространения и эволюции отдельных менингококковых штаммов (клонов);
- оценка эффективности стратегий по контролю над менингитом, в частности, программ профилактического вакцинирования.
Лечение
Менингококковая инфекция потенциально смертельна и всегда должна рассматриваться как медицинская чрезвычайная ситуация. Пациента необходимо госпитализировать в больницу или центр здравоохранения, но изолировать его необязательно. Соответствующее лечение антибиотиками необходимо начинать как можно раньше, в идеале сразу же после проведения спинномозговой пункции в случае, если такая пункция может быть выполнена незамедлительно. В случае лечения, начатого до проведения спинномозговой жидкости, выращивание бактерий из спинномозговой жидкости и подтверждение диагноза может быть затруднено. Однако необходимость подтверждения диагноза не должна являться причиной промедления с лечением.
Инфекцию можно лечить с помощью целого ряда антибиотиков, включая пенициллин, ампициллин и цефтриаксон. В условиях эпидемий в районах Африки со слабой инфраструктурой здравоохранения и ограниченными ресурсами предпочтительным препаратом является цефтриаксон.
Профилактика
Уже более 40 лет для борьбы с менингококковой инфекцией используются лицензированные вакцины. В течение этого времени произошло три серьезных улучшения с точки зрения охвата штаммов и доступности вакцин, однако универсальная вакцина против менингококкового менингита до сих пор не разработана. Вакцины эффективны против конкретных серогрупп, а срок действия их защиты различен.
Существует три типа вакцин:
Полисахаридные вакцины используются в основном в Африке в ответ на вспышки заболевания:
Они бывают двухвалентными (группы А и С), трехвалентными (группы А, С и W) или четырехвалентными (группы А, С, Y и W).
Полисахаридные вакцины не действуют на детей в возрасте до 2 лет.
Срок действия вакцины — три года, но вакцинация не приводит к формированию коллективного иммунитета.
Конъюгированные вакцины используются для профилактики (включены в календарь профилактических прививок и в кампании профилактической иммунизации) и для реагирования на вспышки заболевания:
Такие вакцины позволяют сформировать длительный иммунитет (свыше 5 лет), предотвращают перенос инфекции и приводят к формированию коллективного иммунитета.
Кроме того, они могут быть использованы для вакцинации детей старше одного года.
Доступны следующие вакцины:
моновалентная (группа С),
моновалентная (группа А),
четырехвалентная (группы A, C, Y, W).
Вакцина на основе белков против N. meningitidis B. Данная вакцина была включена в календарь профилактических прививок (в одной стране по состоянию на 2017 г.) и также используется для реагирования на вспышки заболевания.
Незамедлительное профилактическое назначение антибиотиков лицам, находившимся в тесном контакте с больным, снижает риск передачи инфекции.
Предпочтительным антибиотиком является ципрофлоксацин, а альтернативным — цефтриаксон.
Меры реагирования в области глобального общественного здравоохранения: успешное введение конъюгированной вакцины против менингококковой инфекции серогруппы А в Африке
ВОЗ содействует реализации стратегии, предусматривающей обеспечение готовности к эпидемиям, проведение профилактики и принятие ответных мер. В основе обеспечения готовности лежит эпиднадзор — от выявления случаев заболевания до их расследования и лабораторного подтверждения. Профилактика включает иммунизацию всех людей из возрастных групп, подверженных наибольшему риску инфицирования, конъюгированной вакциной против соответствующей серогруппы. Ответные меры включают безотлагательное и надлежащее ведение случаев заболевания, а также последующую массовую вакцинацию еще неохваченного населения.
Эпидемии менингита в африканском менингитном поясе ложатся тяжелым бременем на системы общественного здравоохранения. В декабре 2010 г. в Африке была проведена массовая кампания вакцинации новой конъюгированной вакциной против менингококка группы А для целевой группы в возрасте от одного года до 29 лет. По состоянию на ноябрь 2017 г. в 21 стране из менингитного пояса было вакцинировано свыше 280 миллионов человек.
Эта вакцина намного безопаснее и дешевле по сравнению с остальными вакцинами (примерно 0,60 долл. США за одну дозу; цена других менингококковых вакцин колеблется от 2,50 до 117,00 долл. США за одну дозу(1)). Кроме того, ее термостабильность позволяет использовать ее в условиях систем с регулируемой температурой (СТС). Вакцина продемонстрирована высокую эффективность с точки зрения сокращения заболеваемости и эпидемиологической опасности: на 58% сократилась заболеваемость менингитом и на 60% — риск возникновения эпидемий. В настоящее время данная вакцина используется при плановой иммунизации детей. Ожидается, что при сохранении широкого охвата вакцинации, эпидемии менингококковой инфекции А в этом регионе Африки будут ликвидированы. Однако другие менингококковые серогруппы, такие как W, X и C, продолжают вызывать эпидемии и около 30 000 случаев заболеваний ежегодно в менингитном поясе. ВОЗ намерена ликвидировать менингококковые заболевания как проблему общественного здравоохранения.
(1) Ориентировочные цены в государственном и частном секторах, согласно данным ЮНИСЕФ, ПАОЗ и Центров США по контролю и профилактике заболеваний.
Читайте также:



