Помогает ли переливание крови при сепсисе
Сепсис—тяжелое заболевание, развивается при заражении крови гноеродными микробами или их токсинами, когда происходит срыв иммунных механизмов. Если при этом в крови обнаруживают большое количество микробов, то такое состояние называют септицемией. Если же такое состояние обусловлено не септицемией, а нахождением в крови только продуктов их жизнедеятельности — токсинов, то говорят о токсемии. Если общая интоксикация сопровождается образованием гнойных очагов в различных тканях и органах, то такое состояние называют септикопиемией.
Симптомы, течение. Высокая температура со значительными колебаниями и ознобами. Тяжелое общее состояние больного, частый пульс малого наполнения, резко выраженная общая слабость, иногда проливной пот, истощение больного. В крови высокий лейкоцитоз со значительным сдвигом белой формулы влево. Гнойные раны становятся вялыми, кровоточат, отделение гноя уменьшается, рана становится сухой.
Лечение. Основной гнойный очаг (или очаги), послуживший причиной общей инфекции организма, должен быть широко вскрыт, обработан антисептическими веществами и дренирован или тампонирован. Абсолютный покой и тщательный уход за больным. Внутрь назначают сульфаниламидные препараты по схеме, широко применяют антибиотики широкого спектра действия с учетом чувствительности микрофлоры к ним. Вводят большое количество жидкостей (обильное питье, в/в и п/к вливания, капельные клизмы). Концентрированная, легко усвояемая, богатая витаминами пища (молоко, крепкий бульон, яичные желтки и т. д.), вино (коньяк, портвейн, шампанское), свежезаваренный чай с большим количеством сахара, лимон.
Профилактика. Своевременное и адекватное лечение различных острых гнойных процессов. Раннее оперативное лечение гнойных очагов и антибиотики.
Септический шок - это опасное для жизни состояние, которое является результатом попадания в кровь инфекционных вирусов (сепсис), обычно бактерий. Воспаление как ответная реакция организма на инфекционные агенты или их ядовитые выделения приводит к выработке веществ, которые вызывают расширение кровеносных сосудов, уменьшение минутного сердечного выброса и просачивание жидкости из мелких кровеносных сосудов в ткани. Кровяное давление резко снижается (септический шок), и клетки организма начинают испытывать кислородное голодание и отмирать.
Повреждение клеток может быстро привести к массовой недостаточности систем органов - печени, легких, мозга, почек и сердца. Недостаточность любого из жизненных органов может быть фатальной. Септический шок чаще происходит у госпитализированных пациентов, особенно с серьезными инфекционными заболеваниями. Необходимо раннее выявление признаков возможного шока и немедленное лечение.
• Бактериальная инфекция является наиболее обычной причиной септического шока. Колотые раны, глубокие порезы, ожоги, хирургические процедуры или использование мочевого катетера могут привести к попаданию бактерий в кровь.
• Иногда вирусные или грибковые инфекционные заболевания вызывают септический шок.
• Факторы риска для развития септического шока и для возникновения более серьезных последствий включают также другие заболевания, например, сахарный диабет, поздние стадии рака и цирроза печени; сильную травму или ожоги; серьезные операции; ослабленную иммунную систему из-за СПИДа или лечения рака. Новорожденные и пожилые люди также подвержены более высокому риску заболевания.
Наблюдается чаще при септических выкидышах, особенно в поздние сроки, реже при инфицированных родах. Возникает преимущественно в случаях массового лизиса грамотрицательных бактерий (группа кишечной палочки, протей, синегнойная палочка), при разрушении оболочки которых освобождается эндотоксин. Реже наблюдается при инфекции, вызванной стафилококками или стрептококками. В основе септического шока лежат острые расстройства гемодинамики. Нередко сопровождается нарушением свертываемости крови. Возникает опасность кровотечения от гипо- и афибриногенемии. Выражены гипоксия и ацидоз.
Симптомы, течение. Заболевание начинается внезапно ознобом и очень высокой температурой. Отмечаются тахикардия, гиперемия, гипотония. Через несколько часов АД резко падает, пульс становится частым, слабого наполнения. При диагностике важно, что падение АД не связано с кровотечением. На этом фоне может развиться острая почечная недостаточность, выражающаяся сначала олигурией (мочи выделяется меньше 400 мл в сутки). Возникают парестезии, гипотония, расстройство сердечной деятельности (нарушение ритма, бради- или тахикардии, блокада сердца), ступорозное состояние, одышка, рвота. Через 5—6 дней постепенно восстанавливается диурез, наступает полиурия.
Сепсис — заболевание, к которому особенно предрасположены новорожденные. Возбудителем могут быть самые разнообразные микроорганизмы и их сочетания. В последнее время особенно часто выделяется стафилококк. Инфицирование возможно внутриутробно, во время родов и чаще внеутробно. Источником инфекции является больная мать; персонал, ухаживающий за ребенком, может быть носителем инфекции; имеют значение загрязненные предметы ухода, а также пища ребенка и вдыхаемый воздух. Входными воротами инфекции могут быть кожные покровы, слизистые оболочки, желудочно-кишечный тракт и дыхательные пути; самыми частыми воротами инфекции является пупок. Сепсис не имеет определенных сроков инкубации; при внутриутробном заражении он может начаться на 1-й .неделе жизни, в других случаях — на 2-й и даже 3-й неделе. По течению различают две основные формы заболевания — септицемию и септикопиемию.
Общие начальные проявления сепсиса — ухудшение самочувствия, вялое сосание, срыгивания, рвота, прекращение прибавки в массе или небольшое снижение массы тела. Может быть высокая лихорадка, низкий субфебрилитет и даже нормальная температура. Кожные покровы с сероватым оттенком.
Септицемия чаще наблюдается у недоношенных и ослабленных детей, протекает более бурно, злокачественно. Часто начинается остро с резкой интоксикации, нарушений водно-минерального обмена, с развитием диспепсических явлений, желтухи, геморрагического синдрома, быстрой потерей массы. Наблюдаются тахикардия, приглушение сердечных тонов, токсическое дыхание. Иногда превалируют симптомы поражения нервной системы (беспокойство, расстройство сознания, судороги). Отмечаются увеличение печени, селезенки, анемия, лейкоцитоз, нейтрофилез, повышение СОЭ. В моче могут обнаруживаться лейкоциты, эритроциты, цилиндры.
Септикопиемия, т. е. сепсис с метастазами, вторичными гнойными очагами, протекает более доброкачественно, чаще наблюдается у доношенных детей, с лучшей реактивностью организма. Начинается с появления гнойничков на коже, иногда развиваются абсцессы, фурункулы. Возможны гнойные очаги в плевре, перикарде, в легких, а также гнойный отит, менингит и др. При пупочном сепсисе в случаях, когда входными воротами инфекции был пупок, кроме общих явлений, могут наблюдаться омфалит, периартериит пупочной артерии и флебит пупочной вены.
Лечение. Тщательный уход, вскармливание грудным молоком. Немедленное назначение антибиотиков широкого спектра действия, пенициллин применяют в суточной дозе до 200 000 ЕД/кг массы тела. Целесообразно вводить антибиотики в месте поражения (внутриплеврально, в полость абсцесса и т. д.). В тяжелых случаях показана комбинация антибиотиков с сульфаниламидными препаратами из расчета 0,2 г/кг массы тела в сутки. Проводят стимулирующую терапию — прямое переливание крови, введение плазмы (до 10 мл/кг массы тела каждые 3—4 дня) и гамма-глобулина направленного действия (1,5— 3 мл через день, всего 3—5 раз). Кортикостероиды назначают коротким курсом только в остром периоде сепсиса при выраженных общих токсических явлениях (1 мг/кг массы тела в сутки). Рекомендуются витамины, ферменты, местное лечение септических очагов (медикаментозное, хирургическое, физиотерапевтическое). Прогноз благоприятный при своевременном и активном лечении.
Септицемия — септическое поражение всего организма, при котором микробы, попадая в кровь и размножаясь в ней, разносятся по всему организму, вызывая интоксикацию его. При септикопиемии микробы, попадая с током крови в разные органы, образуют в них метастатические очаги септической инфекции, которые обычно подвергаются нагноению.
Симптомы, течение. Заболевание начинается на 2—4-й день после родов резким повышением температуры тела, учащением пульса, ознобом. Общее состояние родильницы тяжелое. Язык сухой, обложен, живот умеренно вздут. Кожные покровы имеют землистожелтушный цвет, головная боль, жажда, сухость во рту. Матка дрябловата, плохо сокращена, несколько чувствительна при пальпации, значительные кровянисто-ихорозные выделения. В моче белок, в крови лейкоцитоз и повышенная СОЭ. В дальнейшем могут возникать метастатические очаги в разных органах. В зависимости от их локализации в клинической картине преобладают нарушения сердечной деятельности (поражение миокарда, эндокарда), органов дыхания (метастатическая пневмония), почек (очаговый нефрит). При обратном развитии метастатического очага инфекции наступает некоторое улучшение общего состояния со снижением температуры. Однако при возникновении нового очага вновь повышается температура, появляются озноб и симптомы, обусловленные поражением того или иного органа.
Лечение. Все лечебные мероприятия следует проводить на фоне тщательного ухода за больной (рациональное питание, обильное питье, соблюдение чистоты тела). Основное значение в лечении септицемии и септикопиемии имеют антибиотики, назначаемые в больших дозах (не менее 6 000 000 ЕД в сутки) и в разных сочетаниях. Необходимо определение чувствительности микрофлоры к антибиотикам. Эффективны полусинтетические пенициллины (метициллин и оксациллин), сочетание олеандомицина с тетрациклином, олететрин, сигмамицин. Из сульфаниламидов большое значение имеют препараты длительного действия (сульфапиридазин, сульфадиметоксин, мадрибон). Необходимо одновременно во избежание кандидоза назначать противогрибковые препараты (нистатин, леворин, декамин) .
Лечение антибиотиками сочетают с введением анатоксина, гамма-глобулина, переливанием крови, инфузиями полиглюкина, гемодеза и назначением витаминов. Лечение сепсиса проводит только врач.
Сепсис отогенный (тромбофлебит сигмовидного синуса) осложнение острого и хронического гнойного среднего отита. Возникает при переходе воспалительного процесса на стенку сигмовидной, реже поперечной венозной пазухи. В результате инфекции возникает тромб в пазухе, который в дальнейшем нагнаивается. Оторвавшиеся частички гнойного тромба могут заноситься током крови в легкие, суставы, мышцы, подкожную клетчатку, почки и т. д.
Симптомы. Скачущая температура с повышением до 40—41 °С, потрясающим ознобом и падением до нормы с проливным потом. Реже сепсис протекает с постоянной высокой температурой (обычно у детей). Тяжелое общее состояние, частый пульс слабого наполнения. При исследовании крови обнаруживаются типичные для сепсиса изменения.
Лечение. Операция на ухе с вскрытием сигмовидного синуса и удалением тромба. Инъекции пенициллина (по 250 000 ЕД 6— 8 раз в сутки), стрептомицина (по 500 000 ЕД 2 раза в сутки), сульфаниламиды (6— 10 г/сут). У детей соответственно меньшие дозы. Антикоагулянты (гепарин, неодикумарин), сердечные средства.
Сепсис риногенный — осложнение острого или хронического гнойного воспаления пазухи носа.
Симптомы и лечение те же, что и при отогенном сепсисе (операцию производят на придаточных пазухах носа).



Что такое сепсис?
Наиболее частые возбудители, которые приводят к заражению, это бактерии стафилококки, стрептококки, кишечная палочка, а также различные грибы.
Причины сепсиса у взрослых
Наиболее частая причина сепсиса – это попадание в кровь вредных микроорганизмов – бактерий, грибков и вирусов. И чем сильнее заражается организм, тем тяжелее протекает заболевание. Особенно это касается тех случаев, когда инфицирование происходит сразу несколькими видами возбудителей.
Сепсис часто может развиваться на фоне ослабленной иммунной системы. Это происходит при онкологических заболеваний, при ВИЧ, при приеме препаратов, ослабляющих иммунную систему, при лучевой терапии и других факторах.
В ряде случаев сепсис может развиваться при распространении бактерий, которые полезны для организма. Например, кишечных бактерий, которые помогают переваривать пищу. При ослабленном иммунитете эти бактерии становятся опасными. При их попадании в кровь развивается интоксикация.
Виды сепсиса у взрослых
Сепсис может развиваться на фоне различных инфекционных заболеваний. Например:
- Тяжелая ангина;
- Пневмония;
- Онкологические заболевания;
- СПИД;
- Перитонит;
- Воспаление среднего уха (отит);
- Другие тяжелые раны и инфекции.
Различают три фазы развития сепсиса:
-
Токсемия – начальная фаза заболевания, при которой возбудитель выходит из первичного очага инфекции. Сопровождается активизацией иммунной системы в ответ инфицирование;
-
Септицемия – ухудшение общего состояния пациента, в результате проникновения в кровь микроорганизмов или их токсинов;
Септикопиемия – при этой форме сепсиса вместе с общей интоксикацией в организме образуются метастатические абсцессы (гнойные очаги). Они могут находится в различных тканях и органах.
- Молниеносный сепсис с быстрым развитием септического шока и летальным исходом через 1-2 дня;
- Острый сепсис с острой воспалительной реакцией в течение 5-28 суток;
- Подострый – заболевание длится около 3-4 месяцев;
- Хронический – может продолжаться до нескольких лет.
Симптомы сепсиса у взрослых
Симптомы заболевания могут различаться в зависимости от расположения первичного очага инфекции. Однако имеются и общие симптомы, которые встречаются у всех типов заболевания. Обычно это резкое повышение температуры, жар может периодически сменяться ознобом.
Когда заболевание начинает прогрессировать, меняется внешний вид пациента, заостряются черты и меняется цвет лица, на коже появляются высыпания (гнойники). Если заболевание протекает остро у больного может развиться истощение, обезвоживание организма и пролежни. К другим симптомам сепсиса относят:
- Вялость, заторможенность сознания;
- Слабый пульс, аритмию;
- Дыхательную недостаточность;
- Чередующиеся запоры и понос;
- Нарушение мочеиспускания из-за развития токсического нефрита;
- Мутные выделения из ран.
Диагностика сепсиса у взрослых
Лечение сепсиса у взрослых
Возможен ли благополучный исход такой грозного заболевания как сепсис? Согласно статистике, около 50% случаев сепсиса заканчиваются летальным исходом. Однако вылечить заболевание все же можно, если вовремя поставить диагноз и начать лечение.
Обычно таких больных помещают в палату интенсивной терапии, где под контролем специалистов проводят антибактериальную, дезинтоксикационную, симптоматическую терапию. При необходимости поддерживают работу важных органов, назначают иммуностимулирующие средства.
Удалить очаг инфекции можно только хирургическим способом, полностью удалив гнойник. В наиболее тяжелых случаях приходится удалять целиком орган.
Для того, чтобы уничтожить возбудителя инфекции внутривенно вводят антибиотики, к которым наиболее чувствительны микроорганизмы, вызвавшие заболевание.
Длительность лечения сепсиса составляет около 2 недель. Больного можно считать выздоровевшим после полной нормализации температуры и отсутствии возбудителей в двух посевах крови.
Сепсис , заражение крови, которое протекает в острой форме. Заболевание имеет воспалительный и гнойный характер.
Лечение нужно начинать при появлении первых симптомов, в противном случае могут возникнуть серьезные осложнения и смерть.
Что это такое?
Сепсис , тяжелая инфекционная патология. Инфекция распространяется по всему организму по кровеносной системе. Чаще всего причиной развития такого состояния выступают пневмококки, кишечная палочка, стафилококки или стрептококки.
Справка! Такое отклонение возникает на фоне угнетенной иммунной системы.
Это может произойти вследствие следующих заболеваний:
- онкология,
- СПИД,
- ВИЧ-инфекция,
- врожденные патологии иммунной системы.
Риск развития сепсиса присутствует при приеме противоопухолевых препаратов или проведении лучевой терапии.
Посмотрите фрагмент медицинской передачи, в котором рассказывается что такое сепсис крови:
Последствия заражения крови
Последствия сепсиса могут быть серьезными и необратимыми.
Важно! При отсутствии необходимого лечения у пациента поднимается температура, возникают проблемы с кровообращением, наблюдается одышка, недержание мочи и нарушенное сознание.
Недуг имеет следующие опасные последствия:
- воспаление легких и почек,
- кровотечение,
- пролежни,
- воспалительный процесс внутренней части сердца,
- почечная недостаточность.
Чтобы избежать таких осложнений необходимо начать лечение при возникновении первых признаков патологического процесса.
Симптомы и признаки у взрослых
Точная симптоматика заболевания зависит от следующих факторов:
- формы и длительность заболевания,
- места локализации очагов поражения.
Распространенный признак , скачки температуры тела до 39-40 градусов, которые сменяются нормальной температурой.
Наблюдается следующая симптоматика:
- озноб,
- обильное потоотделение,
- апатия,
- заторможенность,
- бледный и желтушный оттенок кожи,
- учащенный пульс,
- сыпь в виде кровяных пузырьков,
- точечные кровоизлияния,
- герпес на губах,
- кровоточивость слизистой оболочки ротовой полости.
Сепсис имеет множество проявлений в зависимости от диагноза, который был поставлен пациенту.
Такое состояние всегда сопровождается высокой температурой тела, потливостью и ознобом.
Формы недуга
В зависимости от локализации микроба и размещения первичного очага поражения выделяются следующие формы заболевания:
- чрескожный,
- акушерско-гинекологический,
- тонзиллярный,
- одонтогенный,
- отогенный,
- криптогенный.
Чрезкожный тип сепсиса возникает при попадании бактерий через кожу, на которой присутствуют раны, царапины и другие травмы. После родов или проведения аборта у женщины может возникнуть акушерско-гинекологический сепсис.
Тонзиллярная разновидность возникает в том случае, если первичная инфекция локализуется в ротовой полости. Это возможно при осложнениях стафилококковой или стрептококковой ангины.
При возникновении инфекционного поражения зубов с осложнением развивается одонтогенный сепсис.
Отогенный тип , инфекция располагается в области уха.
Криптогенный сепсис диагностируется в том случае, если причину развития патологии не удалось установить.
В зависимости от клинического течения заболевания выделяются следующие стадии:
- Молниеносная. Заболевание протекает бурно и быстро, при этом поражается целая система органов. Летальный исход наступает через 1-2 дня.
- Острый. Продолжается около 4 недель.
- Подострый. Может длиться от 3 до 4 месяцев.
- Рецидивирующий. Возникает в виде периодических обострений. Такое состояние может наблюдаться максимум 6 месяцев.
- Хронический. Длится от 1 года.
По возбудителю, что спровоцировал развитие патологии, выделяется стафилококковый, пневмококковый, анаэробный и сальмонеллезный сепсис.
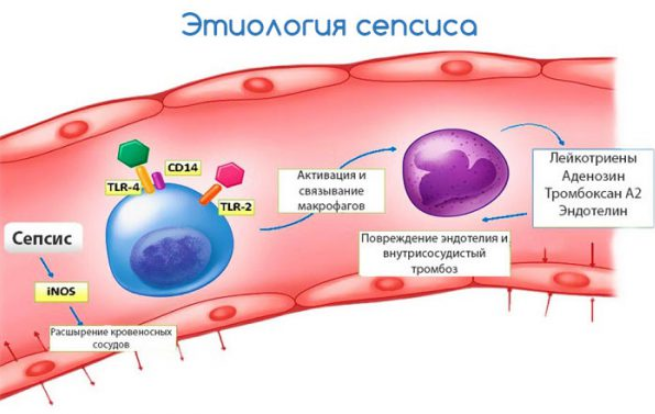
Анализ
Сепсис предполагает гнойное воспаление крови. В нормальном состоянии кровь полностью стерильна, в ней отсутствуют микроорганизмы и продукты их жизнедеятельности.
Когда возбудители преодолевают гематологический барьер они проникают в кровяное русло и потом распространяются по всему организму. За счет такого процесса изменяется соотношение всех элементов крови, оно становится патологическим.
Важно! Для диагностики проводится бактериологический и биохимический анализ крови.
При помощи этих анализов можно установить степень воспалительного процесса, а также определить какой антибиотик необходимо принимать для лечения.
О методах диагностики сепсиса крови рассказывается на видео:
Лечение
Основная терапевтическая задача , устранение инфекции, что попала в организм. Врач должен назначить необходимые лекарственные препараты и скорректировать питание пациента. При лечении заражения крови важную роль играет витамин В2.
Он активно принимает участие в обменных процессах, а также стимулирует работу иммунной системы. Назначается переливание крови.
Если присутствует рана, врач должен действовать по следующему алгоритму:
- удаление омертвевшего участка кожи,
- вскрытие гнойных затеканий,
- устранение гнойных отделений,
- обработка раны при помощи антисептиков и антибиотиков.
Терапия сепсиса предполагает проведение антибактериалього лечения с применением антибиотиков. Такие препараты устраняют инфекционный процесс. Они могут останавливать развитие и рост бактерий или же полностью уничтожать их.

Перед назначением антибиотика врач проводит микробиологическое исследование и тест на чувствительность к препарату.
Единственный минус такой процедуры заключается в длительном проведении. У пациента с сепсисом нет времени ждать, так как патология прогрессирует очень быстро. Смерть может наступить уже через 1-2 суток.
На начальных этапах врач назначает прием антибиотика с широким спектром действия. Эффективность таких препаратов ниже, но они могут замедлить инфекционный процесс.
Важно! После получения результатов анализа назначается второй курс терапии антибиотиками.
Его цель , устранение возбудителя заболевания. Опасность антибиотических препаратов с широким действием заключается в том, что они оказывают антибактериальное воздействие на все микроорганизмы, что присутствуют в организме.
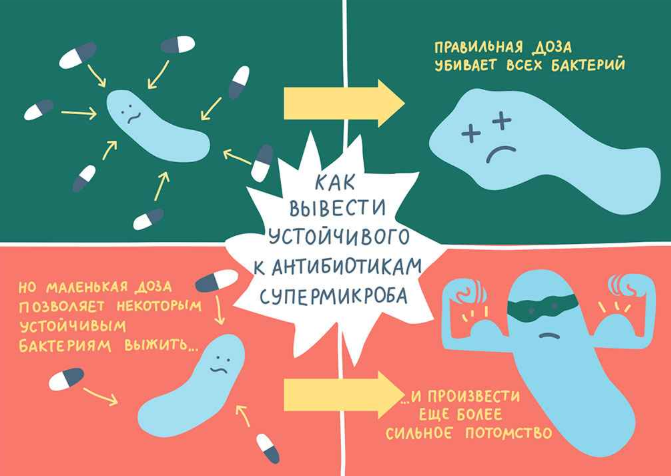
Вследствие этого убивается нормальная микрофлора человека и возникает ряд побочных эффектов. При назначении препарата врач должен учитывать, что некоторые бактерии могут мутировать и вырабатывать иммунитет к определенным препаратам.
Справка! Антибиотики не назначаются для профилактики.
В противном случае это приведет к развитию дисбактериоза и формированию устойчивых штаммов. Исключение , послеоперационное состояние. Они помогают защитить организм, так иммунная система ослаблена.
Лечение должно начинаться с самого слабого антибиотика. Если он не помог, то можно будет переходить на более сильные препараты.
О методах лечения сепсиса крови рассказывается на видео:
Профилактические меры
Чтобы минимизировать риск развития сепсиса, необходимо придерживаться простых профилактических мер. Важно соблюдать все правила гигиены и своевременно и квалифицированно проводить обработку ран, ссадин и повреждений.
При проведении оперативного вмешательства врач должен создать асептические условия, а также своевременно устранять местные гнойные очаги.
Сепсис , опасное патологическое состояние, которое без своевременного вмешательства может привести к серьезным осложнениям и смерти. Л
ечение должен проводить только квалифицированный врач. Самолечение запрещено.
Китайские врачи заявили об обнаружении эффективного способа лечения пневмонии, вызванной новым коронавирусом 2019-nCoV. Речь идет о переливании больным плазмы крови выздоровевших пациентов. Эксперты выяснили, что в плазме некоторых переболевших людей были обнаружены антитела, которые помогают в борьбе с коронавирусом. Этот метод уже успешно применили для лечения нескольких пациентов, сообщает газета Global Times.

Почему врачи советуют лечить пациентов с коронавирусом с помощью переливания плазмы?
В четверг, 13 февраля, Китайская национальная биотехнологическая группа заявила об обнаружении нового способа борьбы с коронавирусом. По словам представителей организации, введение больным плазмы выздоровевших пациентов приводит к существенному улучшению их состояния. Свое утверждение медики подкрепили результатами лечения 11 больных, находившихся в критическом состоянии. Первыми новую терапию получили три пациента, поступившие в больницу города Уханя 8 февраля. Уже спустя 12-24 часа после введения плазмы у них было зафиксировано существенное снижение уровня воспаления. По данным газеты Taiwan News, у больных повысился уровень лимфоцитов в крови, а также смягчились симптомы заболевания.
Результат лечения объясняется тем, что у большинства пациентов с коронавирусом вырабатываются специфические антитела, которые могут помочь в борьбе с вирусом после их выздоровления. Китайские медики заявляют, что введение плазмы позволит снизить смертность от нового коронавируса, которая на сегодняшний день составляет 2,2%. Они планируют продолжить применять плазму для лечения пациентов с коронавирусом, поэтому призывают выздоровевших сдавать кровь. Донорами могут стать люди в возрасте от 18 до 60 лет.
Что за метод лечения с помощью плазмы?

Данная методика перестала быть передовой после появления на рынке новых антибиотиков и противовирусных препаратов, а также вакцин. Однако этот способ до сих пор используется в тех случаях, когда нет более специфических видов лечения. Только за последние годы были проведены исследования, призванные установить снижение смертности после введения цельной крови или плазмы выздоровевших больных пациентам с коронавирусом SARS, вирусами гриппа H1N1 и H5N1.
Ученые вернулись к исследованию этого метода в 2014 году, во время эпидемии лихорадки Эбола, охватившей некоторые части Западной Африки. Тогда Всемирная организация здравоохранения (ВОЗ) призвала врачей оценить и внедрить реконвалесцентные методы в механизмы лечения этого вируса, против которого не было вакцин и лекарств.
Действительно ли лечение плазмой выздоровевших пациентов очень эффективно?
На сегодняшний день эффективность и безопасность реконвалесцентного метода не доказана.
По данным ВОЗ, для лечения вируса Эбола этот метод был впервые использован в Конго в 1976 году. Тогда одну молодую женщину лечили плазмой крови человека, который выздоровел после заражения родственным марбургским вирусом. В результате у нее было меньше кровотечений, чем у других больных, однако через несколько дней больная скончалась.
Во время другой вспышки Эболы в Конго в 1995 году лечение с помощью реконвалесцентного метода прошли восемь пациентов, из них семь выздоровели. Однако в ВОЗ напоминают, что это исследование, как и многие другие, проводилось без контрольной группы. Поэтому ученые не могут с уверенностью сказать, что данный метод действительно как-либо повлиял на состояние здоровья пациентов.

В других случаях выздоровления, включая случаи в 2014 году, больные одновременно с плазмой или цельной кровью поправившихся пациентов получали другое экспериментальное лечение и поддерживающую терапию. Все эти факторы также не позволили врачам удостовериться в эффективности метода. Некоторые исследования также показали его неэффективность для снижения смертности от Эболы.
Пока большинство ученых сходятся во мнении, что реконвалесцентный метод может быть использован для лечения или профилактики некоторых инфекционных заболеваний, но в сочетании с другой терапией. Также его рекомендуют применять в качестве единственной терапии в тех случаях, когда специфические методы лечения недоступны.
Как в России рекомендуют лечить коронавирус?
Специалисты во всем мире пока так и не нашли препарат, который может гарантированно вылечить больных новым коронавирусом. Пока все предписания экспертов носят рекомендательный характер.
В начале февраля в Минздраве РФ подготовили список из нескольких препаратов, которые могут быть использованы для лечения больных с новой коронавирусной инфекцией. Это сильнодействующие лекарства, которые принимают больные с такими серьезными недугами, как ВИЧ и гепатит. В ведомстве отмечают, что имеющиеся на сегодняшний день сведения о результатах лечения с применением данных препаратов не позволяют сделать однозначный вывод об их эффективности. Поэтому их использование допустимо по решению врачебной комиссии в том случае, если возможная польза для пациента превысит риск.

Некоторым пациентам также необходимы жаропонижающие препараты, терапия ринита и бронхита.
Читайте также:


