Сап и мелиоидоз диагностика
Цель занятия. Ознакомить студентов со свойствами возбудителей и лабораторной диагностикой сапа, мелиоидоза, псевдомоноза норок и биопрепаратами.
Сап. Это инфекционная, хронически протекающая болезнь однокопытных животных (лошади, ослы, мулы, лошаки); восприимчивы представители семейства кошачьих и человек. Характеризуется возникновением в легких, на слизистой оболочке носа и различных участках кожи специфических узелков, склонных к распаду с образованием гноящихся язв.
Возбудитель сапа — бактерия Pseudomonas mallei, род Pseudomonas, семейство Pseudomonadaceae.
Лабораторная диагностика сапа основана на результатах серологических исследований (РСК); бактериологическое исследование проводят в исключительных случаях.
Бактериологическое исследование включает в себя обнаружение возбудителя в исходном материале методом световой микроскопии и биопробы, выделение чистой культуры посевом на питательные среды и идентификацию возбудителя по культурально-морфологическим и ферментативным свойствам.
Материал для исследования. В лабораторию направляют кровь, гнойное отделяемое язв, носовые выделения, пунктат лимфатических узлов, гной из абсцессов; от убитых животных берут участки пораженной ткани легких, печени, селезенки, лимфатических узлов, носовой перегородки, трахеи, бронхов и др.
Микроскопия препаратов из исходного материала. В мазках из материала, окрашенных по Граму, возбудитель обнаруживают в виде прямых или слегка изогнутых, с закругленными концами грамотрицательных палочковидных бактерий размером (1,4. 4) х 0,5 мкм, без спор и капсул (рис. 108). При окраске метиленовым синим Леффлера в клетках видна зернистость.
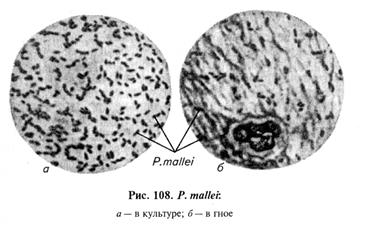
Выделение и идентификация культуры возбудителя. Возбудитель сапа —аэроб, температурный оптимум 37. 38 °С, рН 6,8. 7, лучше растет на средах с добавлением глицерина (2. 4 %). Исследуемый материал высевают на глицеринизированных МПА и в МПБ. Рост возбудителя появляется на первые-вторые сутки, иногда позже.
В МПБ возбудитель растет с помутнением среды, на дне пробирки образуется серо-белый слизистый осадок, на поверхности бульона может появляться пленка. На МПА возбудитель формирует гладкие, полупрозрачные, серовато-белые, с перламутровым оттенком колонии, постепенно сливающиеся в слизистый налет. Из выросших культур делают мазки, окрашивают по Граму, при микроскопии обнаруживают грамотрицательные полиморфные палочки; в бульонных культурах клетки возбудителя короче — вплоть до кокковидных.

Биопроба. Готовят тканевую суспензию на стерильном физиологическом растворе (соотношение 1:10) и вводят в объеме 0,5. 1 мл подкожно в область шеи золотистым хомячкам или в объеме 3. 5 мл морским свинкам. Стерильно взятым материалом (пунктат) заражают животных внутрибрюшинно. В положительных случаях на месте подкожной инъекции образуется язва с уплотненными краями, развивается конъюнктивит, ринит, у зараженных внутрибрюшинно самцов морских свинок — орхит (феномен Штрауса). Гибель хомячков наступает на 5. 7-е сутки, морских свинок — на 8. 15-е сутки или же болезнь переходит в хроническую форму. Павших и убитых животных подвергают бактериологическому исследованию.
Серологическая диагностика основана на результатах РСК. Диагностическим титром сыворотки считают разведение 1:10 при задержке гемолиза на четыре или три креста; задержку гемолиза на один, два креста при разведении сыворотки 1 : 10 и на три, четыре креста при разведении сыворотки 1:5 оценивают как сомнительный результат.
Аллергическая диагностика. Метод, применяемый в хозяйствах для контроля за благополучием лошадей по сапу (ставят офтальмопробу или внутрикожную пробу с маллеином).
Биопрепараты. Маллеин — диагностический сапной аллерген. При его изготовлении выращивают культуру возбудителя в глицеринизированном бульоне в течение четырех месяцев, стерилизуют автоклавированием, фильтруют через фильтр Зейтца, контролируют на стерильность, безвредность на белых мышах, специфичность — на здоровых лошадях, стандартизуют по активности в единицах действия на лабораторных животных.
Сапной антиген для РСК готовят следующим образом: агаровую культуру возбудителя смывают фенолизированным физиологическим раствором, стерилизуют автоклавированием, отстаивают. В качестве антигена используют свободную от клеток культу-ральную жидкость, проверенную на стерильность, специфичность и активность.
Позитивная сапная сыворотка предназначена для определения активности антигена (РСК) и в качестве контроля при постановке РСК. Получают гипериммунизацией лошадей.
Мелиоидоз (ложный сап, болезнь Уитмора). Инфекционное заболевание животных (лошади, собаки, кролики, мелкий рогатый скот) и человека, протекающее в форме острой или хронической септицемии или септикопиемии.
Возбудитель — бактерия Pseudomonas pseudomallei, род Pseudomonas, семейство Pseudomonadaceae.
Лабораторная диагностика мелиоидоза основана на результатах бактериологического исследования.
Бактериологическое исследование включает в себя обнаружение возбудителя в исходном материале методом световой микроскопии и биопробы, выделение чистой культуры посевом на питательные среды и идентификацию возбудителя по культурально-морфологическим, ферментативным и серологическим свойствам.
Материал для исследования. В лабораторию направляют кровь, мокроту, мочу, гнойное отделяемое из абсцессов, участки пораженных органов.
Микроскопия препаратов из исходного материала. Возбудитель представляет собой полиморфную грамотрицательную палочку размером (1,5. 6) х (9,5. 10) мкм, с закругленными концами, спор и капсул нет; лофотрих. В мазках-отпечатках из органов располагается одиночно или компактными скоплениями.
Выделение и идентификация культуры возбудителя. Возбудитель — аэроб, температурный оптимум 37 ºС, рН 6,8. 7,0, к питательным средам нетребователен. Исследуемый материал высевают на агар и в бульон с глицерином. При загрязнении материала посторонней микрофлорой его обрабатывают пенициллином (1000 ЕД/мл).
На плотных средах через 24 ч инкубирования возбудитель формирует мелкие, прозрачные, позднее мутнеющие беловатые колонии с металлическим блеском, могут появляться колонии Я-формы и крупные (до 7 мм) М-формы. На кровяном агаре, глицеринизированных средах растет с образованием колоний кремово-оранжевого цвета. На жидких средах через 24. 48 ч вызывает помутнение среды, образование пленки, которая после добавления нейтрального красного приобретает оранжево-красный цвет. Для бульонных культур характерен затхлый запах. Возбудитель в мазках из чистых культур располагается одиночно, парами, короткими цепочками или скоплениями по 5. 7 штук.
У культур с типичными для P. pseudomallei культурально-морфологическими признаками исследуют ферментативные свойства. Возбудитель ферментирует с образованием кислоты глюкозу, сахарозу, лактозу, мальтозу, галактозу, дульцит; декстрин, не образует индол и сероводород, медленно разжижает желатину, свертывает и пептонизирует молоко, гидролизует аргинин.
Выделенные культуры также идентифицируют в серологических реакциях: РА, РНГА, РП.
Биопроба. Суспензией из материала заражают внутрибрюшинно (0,5. 1,0 мл) крыс и морских свинок. В положительных случаях животные погибают в зависимости от вирулентности штамма на 3. 15-е сутки. У самцов морских свинок может развиться феномен Штрауса.
В качестве признаков для дифференциации P. mallei и P. pseudomallei используют морфологические критерии (см. табл.32), а также способность P.pseudomallei синтезировать на кровяном агаре кремово-оранжевый пигмент, пептонизировать молоко, гидролизировать желатину, при заражении вызывать гибель крыс.
Псевдомоноз норок. Остро протекающее инфекционное заболевание. Характеризуется геморрагической пневмонией, призна ками сепсиса. Кроме норок восприимчивы лисицы, песцы; у животных других видов возбудитель может служить причиной пневмоний, послеродовых, постхирургических осложнений.
Возбудитель псевдомоноза норок — бактерия Pseudomonas aeruginosa, род Pseudomonas, семейство Pseudomonadaceae.
Лабораторная диагностика псевдомоноза норок основана на результатах бактериологического исследования.
Бактериологическое исследование включает в себя обнаружение возбудителя в исходном материале методом световой микроскопии, выделение чистой культуры посевом на питательные среды и идентификацию возбудителя по культурально-морфологическим, ферментативным и серологическим свойствам.
Материал для исследования. В лабораторию направляют пораженные участки легких, регионарные лимфатические узлы, селезенку, печень, почки.
Микроскопия препаратов из исходного материала. P. aeruginosa в мазках, окрашенных по Граму, обнаруживают в форме прямых или изогнутых грамотрицательных палочек длиной 0,5. 1,4 мкм, шириной 0,2. 0,4 мкм, без капсул и спор; образует жгутики. Располагается в виде одиночных клеток, коротких цепочек.
Выделение и идентификация культуры возбудителя. Возбудитель — аэроб, температурный оптимум 35. 37 °С, к питательным средам нетребователен. Исследуемый материал высевают на МПА, в МПБ.
Через 24 ч рост P. aeruginosa в МПБ проявляется помутнением среды, образованием поверхностной пленки и серовато-белого осадка, за счет пигмента среда окрашена в сине-зеленый цвет, по мере старения культуры цвет колоний становится бурым. На МПА возбудитель формирует в основном два типа колоний: крупные (диаметр 2. 5 мм), полупрозрачные, сероватые, гладкие, с плоскими краями и приподнятым центром, а также мелкие шероховатые. Штаммы, выделенные из респираторного и мочеполового тракта, могут образовывать слизистые колонии. Среда вокруг колоний окрашена за счет пигмента в сине-зеленый цвет. Возбудитель синтезирует четыре типа пигмента: пиоцианин (сине-зеленый или желто-зеленый), флуо-ресцеин, пиорубин и черно-бурый пигмент. Для культивирования P. aeruginosa при первичной изоляции из исследуемого материала используют специальные селективные среды с антибиотиками.
У выделенных культур изучают ферментативные свойства. Для P. aeruginosa характерны следующие признаки: образование аргининдигидролазы, оксидазы, гидролиз желатины, расщепление глюкозы, бета-аланина, D-, L-аспарагина, денитрификация и способность к росту при 4l °С.
Вид гетерогенен по соматическим О-антигенам. Для идентификации на уровне О-серогруппы используют РА на стекле, причем исследуют только культуры, у которых отмечены минимум два из трех физиологических признаков, характерных для вида: образование пигмента пиоцианина, расщепление глюкозы, рост при 41. 42°С. Используют набор из трех поливалентных и одиннадцати моновалентных сывороток. Антигеном служит 18. 20-часовая агаровая культура P. aeruginosa, инактивированная кипячением в водяной бане в течение 1,5 ч [концентрация (3. 5)*10 9 /мл]. Антиген первоначально исследуют с поливалентными сыворотками, при получении положительного результата — с моновалентными, входящими в состав той или иной поливалентной сыворотки. Результат учитывают через 3. 6 мин.
Биопрепараты. Моновалентную формолквасцовую вакцину против псевдомоноза норок готовят следующим образом: культуру вакцинного штамма (Шестой серотип) выращивают на питательной среде, инактивируют формалином, адсорбируют на квасцах, контролируют на стерильность, безвредность, активность.
Диагностические О-агглютинирующие сыворотки для серо-групповой идентификации P. aeruginosa включают в себя три поливалентные сыворотки: № 1 (03, 04, 05, 06, 07), № 2 (02, 08, 09), № 3 (010, 011, 012) и одиннадцать соответствующих моновалентных сывороток. Предназначены для идентификации P. aeruginosa на уровне О-серогруппы.
ЗАДАНИЯ ДЛЯ САМОСТОЯТЕЛЬНОЙ РАБОТЫ
1. Ознакомиться с биопрепаратами для серологической и аллергической диагностики сапа.
2. Изучить морфологические, тинкториальные, культуральные и ферментативные свойства P. aeruginosa.
3. Ознакомиться с биопрепаратами для специфической профилактики и диагностики псевдомоноза норок.
1. Каково значение бактериологического исследования для лабораторной диагностики сапа?
2. Какие иммунологические методы применяют для диагностики сапа?
3. Каковы биологические свойства возбудителя псевдомоноза норок?
4. Какие биопрепараты применяют для специфической профилактики псевдомоноза норок и серологической идентификации возбудителя?
5. В чем заключается бактериологическое исследование на мелиоидоз?

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Мелиоидоз (или болезнь Витмора) относится к острым инфекционным заболеваниям бактериальной этиологии; часто проявляется как внебольничная пневмония или сепсис; отличается высоким уровнем летальности. Бактерии широко распространены в почве и воде в тропиках. Они попадает в организм человека при непосредственном контакте с загрязненным источником, особенно во время сезона дождей.

[1], [2], [3], [4], [5], [6], [7]
Код по МКБ-10
Эпидемиология
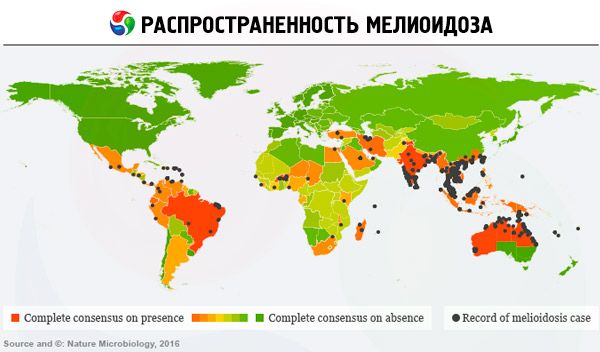
Особенности распространения или эпидемиология мелиоидоза хорошо изучена: инфекция является эндемичной в Юго-Восточной Азии. Так, в Таиланде на 100 тыс. приходится 36 заболевших мелиоидозом. В Австралии эту бактерию подхватывают в зонах тропического климата – на севере континента. Во многих азиатских странах бактерия B. pseudomallei настолько распространена, что ее обнаруживают даже на лабораторных культурах. Около 75% зарегистрированных случаев мелиоидоза выявляется в сезоны тропических дождей.
Сейчас мелиоидоз все чаще диагностируется в странах Латинской Америки, отдельные случаи (среди туристов и иммигрантов) отмечаются в США, Африке, на Ближнем Востоке.
Пути заражения B. pseudomallei включают непосредственный контакт с водой и почвой и попадание инфекции через повреждения кожи (ссадины, прорезы и т.д.), употребление зараженной воды, вдыхание пыли. Сезонные муссонные ливни значительно увеличивают аэрозолизацию бактерий, в результате чего они также попадают через верхние дыхательные пути. Были зарегистрированы несколько случаев передачи инфекции от человека к человеку.

[8], [9], [10], [11]
Причины мелиоидоза
Причины мелиоидоза – инфицирование человека бактерией буркхольдерия псевдомолли (Burkholderia pseudomallei), которая причисляется к типу Proteobacteria, классу Betaproteobacteria.
Возбудитель мелиоидоза является патогенной грамотрицательной бактерией-аэробом палочковидной формы. Данная бактерия внутриклеточная, благодаря наличию филамента (нитевидного жгутика) достаточно подвижна.
Burkholderia pseudomallei – сапротроф, то есть обитает в переувлажненной почве и воде, где получает питательные вещества из гниющей органики. Бактерии могут поражать многих животных (в том числе сельскохозяйственных и домашних) и птиц, и их испражнения дополнительно заражают почву и воду. Не так давно эту протеобактерию обнаружили у дельфинов и морских львов в океонариуме Гонконга Ocean Park.

[12], [13], [14], [15], [16]
Факторы риска
Заболевание обычно развивается на четвертом и пятом десятилетии жизни, особенно среди тех, кто имеет хронические сопутствующие заболевания, такие как сахарный диабет, алкоголизм, иммуносупрессию и почечную недостаточность.

[17], [18], [19], [20], [21]
Патогенез
Патогенез данного инфекционного заболевания связан с поражением бактерией В. pseudomallei тканевых макрофагов и подавлением вырабатываемых фагоцитами иммунных С-белков, в частности, бетаглобулина C3b. И таким образом бактерии удается нейтрализовать атакующий (лизирующий) мембрану комплекс и, более того, уничтожить мембраны эндоцитарных фаголизосом, которые образуются для обезвреживания антигенов.
Кроме того, В. pseudomallei способна полимеризировать структурный белок актин и распространяться от клетки к клетке с образованием гигантских многоядерных клеток. Гематогенным и лимфогенным путем возбудитель мелиоидоза попадает в различные органы и приводит к развитию воспаления и некрозу.
Медики выявили основные факторы риска заболеть мелиоидозом: диабет, хроническая почечная недостаточность, высокое потребление алкоголя, патологии печени (цирроз), талассемия, хронические легочные заболевания, ВИЧ и другие иммуносупрессивные состояния.

[22], [23], [24], [25], [26], [27], [28], [29], [30]
Симптомы мелиоидоза
Инкубационный период мелиоидоза варьируется в зависимости от числа попавших в организм бактерий и пути заражения и может колебаться от нескольких часов до 14-28 дней. Гораздо быстрее первые признаки болезни проявляется при наличии факторов риска (перечисленных выше).
Заболевание имеет невероятно разнообразный перечень клинических проявлений, включая такие симптомы мелиоидоза, как: лихорадка, озноб, кашель, затрудненное дыхание, головная боль, сонливость, боли в груди и животе, потеря веса, судороги, увеличение селезенки и печени, воспаления мочевого пузыря, предстательной железы, суставов, мягких тканей, регионарных лимфоузлов и др.
Формы
Инфекционисты выделяют такие виды мелиодоза (точнее клинические формы его проявления): локализованный, легочный, септический. Также есть острая, подострая, хроническая, рецидивирующая и латентная (скрытая) формы данного заболевания.
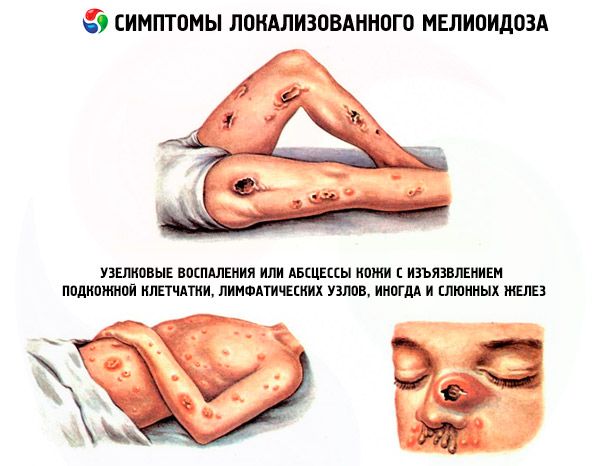
Проявления локализованного (местного) мелиодоза: язвы, узелковые воспаления или абсцессы кожи с изъязвлением подкожной клетчатки, лимфатических узлов, иногда и слюнных желез. Первые признаки – лихорадка и боль в мышцах в области поражения. При этом подострая инфекция (как правило, очаговая) может повлиять практически на любую систему органов и быть источником для последующей бактериемии.
Симптомы мелиоидоза наиболее распространенной легочной формы – это все признаки гнойной бронхопневмонии, вплоть до легочных абсцессов и гнойного плеврального выпота. Характерные проявления включают высокую температуру с лихорадкой, головную боль и боли в области грудной клетки, кашель (непродуктивный или с мокротой), потерю аппетита, болезненность мышц.
При септической форме – системной инфекции в крови – развивается угрожающая жизни клиническая картина сепсиса и септикоцемии, часто вызывая сопутствующие пневмонии и абсцессы печени и селезенки. Заражение может распространяться в кости, суставы, кожу, мягкие ткани. При данной форме болезни особенно быстро инфекция приводит к терминальной стадии, которая в течение 7-10 дней после появления симптомов завершается септическим шоком и смертью.
Несмотря на то, что для данного заболевания наиболее характерны острые формы, немало случаев скрытой инфекции, протекающей бессимптомно, с реактивацией в течение года. А при латентном мелиоидозе симптомы могут проявиться через несколько лет после заражения, обычно в сочетании с изменением иммунного статуса. Исследователи считают, что бактерии В. рseudomallei длительное время могут сохраняться в макрофагах в неактивном состоянии.

[31], [32], [33], [34], [35], [36], [37], [38], [39]
Сап и мелиоидоз относятся к группе бактериальных зоонозов из класса инфекционных болезней с контактным механизмом передачи. Сегодня заболевания распространены среди людей, профессии которых связаны с работой с животными (лошади, верблюды, ослы): конюхи, жокеи, животноводы и др. Преимущественно встречается в странах Африки, Азии или Австралии и Океании. Болезнь начинается остро с повышения температуры, озноба, слабости и головной боли. Наиболее характерный симптом - сыпь на коже в виде пустул, которые со временем превращаются в язвы или абсцессы. Наиболее часто поражается кожа лица и различные внутренние органы. При затяжном периоде возможно развитие осложнений в виде пневмонии, сепсиса и гнойных артритов.
Сап и мелиоидоз (ложный сап) – острые зоонозные инфекционные заболевания с преимущественно контактным механизмом передачи. Животные (верблюды, лошади, ослы) и инфицированная вода и грунт выступают основным очагом заболевания для человека. Характерные симптомы: пустулезная сыпь и язвы на коже, повышение температуры тела, головная боль, поражение лимфатических узлов, выделения из носа, кашель с гнойной мокротой. Характерная особенность мелиоидоза – развитие тяжелого сепсиса у человека и образование в органах множественных абсцессов.

Возбудитель сапа - короткая грамотрицательная палочка – Burkholderia mallei. Не образует спор и капсул. При кипячении гибнет, в почве может храниться до двух месяцев, в выделениях больных – до 3-х недель. При действии дезинфицирующих средств гибнет моментально.

Источник инфекции – больное животное (лошади, верблюды, ослы, мул). Большой и малый рогатый скот и другие животные к сапу не чувствительны. Человек не может быть источником инфекции.
Основной механизм передачи - контактный. Человек заражается при непосредственном контакте с больным сапом животным, при попадании выделений животных (мокрота или гной) на поврежденную кожу человека.
Возбудитель мелиоидоза – бацилла Уитмора или Pseudomonas pseiidomallei. Аэробная подвижная палочка с жгутиками. Приспособлена выживать во внешней среде: во влаге хранится до 30 дней, в воде – больше месяца. Существует два антигенных типа: азиатский (распространен по всему миру) и австралийский (встречается преимущественно в Австралии или на островах). Последний более агрессивный и чаще вызывает осложнения.

Источник болезни – зараженный испражнениями больных животных грунт или вода. Наиболее часто встречается среди крыс, кроликов, кенгуру, кошек и собак.
Основной механизм передачи - контактный. Человек заражается при непосредственном попадании зараженного грунта или воды на поврежденную кожу. Или при употреблении инфицированной воды.
Сап и мелиоидоз – заболевания, которые редко встречаются сегодня. Несмотря на этот факт, можно выделить несколько факторов, как внешней среды (экзогенные), так и внутри организма человека (эндогенные), которые способствуют развитию сапа у людей.
К факторам внутри организма человека относят:
- Снижение защитных свойств организма.
- Нарушение правил личной гигиены.
- Работа без защитной формы.
- Наличие хронических очагов заболеваний в организме.
Основными факторами внешней среды могут быть:
- Нарушение правил содержания скота.
- Нарушение ветеринарных осмотров.
- Робота человека, которая связана с непосредственным контактом с животными (лошади, верблюды, ослы).
- Наличие больных животных в окружении человека.
- Нарушение правил дезинфекции в местах обитания скота.
Больное животное выделяет возбудитель с мокротой, гноем или экскрементами. Далее бактерия проникает с грунтом или водой через повреждения на кожном покрове и распространяется по всему организму с помощью лимфатической системы (развивается поражение, как лимфатических сосудов – лимфангит, так и узлов – лимфаденит). Проникая в кровь, возбудитель попадает во внутренние органы, кожу и мышцы человека. В этих органах формируются характерные структуры – гранулемы и абсцессы. Внешне это проявляется появление сыпи, переходящей в язвы, выделениями из носа, кашлем с мокротой, повышением температуры и слабостью. При развитии патологического процесса могут развиваться осложнения: абсцессы легких, полиартриты и сепсис.
В деятельности практического врача наиболее часто используют такие классификации:
По наличию осложнений:
- Без осложнений.
- С осложнениями (сепсис, полиартрит, абсцессы внутренних органов).
По длительности заболевания:
В клинической картине мелиоидоза выделяют такие формы:
Инкубационный период при сапе составляет от одного до пяти дней. Заболевание начинается остро с развитием характерных симптомов:
- Повышение температуры тела.
- Головная боль.
- Слабость.
- Пустулезная сыпь на коже (со временем переходит в язвы).
- Выделения из носа.
- Снижение артериального давления.
- Кашель с выделением мокроты.
При сапе основной и наиболее характерный симптом - изменение на коже в виде сыпи, которая со временем преобразовывается в язвы. Сапная язва имеет специфический вид: кратерообразной формы, с характерным сальным дном, окружена маленькими узелками по периферии.
При прогрессировании процесса состояние больного ухудшается: температура повышается до сорока градусов Цельсия, сап развивается во всех внутренних органах с образованием гнойных очагов, абсцессов и развитием осложнений.

Важно! При возникновении вышеперечисленных жалоб, стоит срочно обратиться за медицинской помощью или вызвать скорую помощь
Инкубационный период при мелиоидозе составляет от одного до трех дней. Заболевание начинается остро с развитием характерных форм:
- Септическая – начинается с появления инфильтрата в месте проникновения возбудителя (поврежденная кожа), повышается температура и быстро развивается сепсис. Может быть возникновение инфекционно–токсического шока. Проявляется повышением температуры тела до сорока градусов по Цельсию, сильной слабостью, недомоганием, потерей аппетита и сознания.
- Легочная - возникает повышение температуры тела, кашель с выделением гнойной мокроты в больших количествах, болью в груди, истощением.
- Латентная характеризируется незначительным повышением температуры, слабостью, головной болью, недомоганием, кашлем без мокроты, болезненностью лимфатических узлов.
- Рецидивирующая – часто возбудитель может долгое время находиться в организме человека без проявления симптомов. С ослаблением защитных сил, бактерия попадает в кровь или лимфатическую систему и вызывает возникновение основных симптомов заболевания (развитие сепсиса, повышение температуры, слабость, недомогание, кашель с выделением гнойной мокроты, потере аппетита).
При быстром развитии болезни или у людей со сниженными защитными силами организма могут развиваться осложнения в виде:
- Долевой пневмонии.
- Абсцесса легких или других внутренних органов.
- Сепсиса.
- Резкое снижение артериального давления.
- Обильное кровотечение язв.
- Кахексия.
- Флегмоны.
- Пневмосклероз.
- Гнойный менингит.
- Постоянная и изнурительная лихорадка.
После комплексного лечения пациенты имеют неблагоприятный прогноз для жизни и трудоустройства в дальнейшем. Болезнь переходит в осложненную форму. При мелиоидозе бактерия может длительное время находиться в организме человека без признаков своего присутствия и только после снижения иммунитета, возбудитель снова попадает в кровь и вызывает развитие болезни с ее осложнениями.
Основные диагностические критерии:
- Жалобы и состояние больного.
- Осмотр пациента врачом.
- Эпидемиологический анамнез.
Основные лабораторные показатели:
- Общий анализ крови.
- Серологические реакции (связывания комплемента, агглютинации, пассивной гемагглютинации).
- Бактериологическое исследование крови, гноя из язв, выделений из носовой полости.
- Аллергическая проба с маллеином
- Биологическая проба.
- Рентгенография органов грудной полости.
- Компьютерная томография.
При возникновении основных симптомов (повышение температуры, головная боль, пустулезная сыпь на коже, появление выделений из носа, кашель с выделением мокроты, слабость), нужно обратиться за квалифицированной медицинской помощью к терапевту или семейному врачу. После консультации специалиста больной направляется в инфекционное отделение медицинского учреждения, где и проводится основное лечение.
Терапия сапа и мелиоидоза включает в себя:
- Режим – строго палатный (больной находится в изолированной палате).
- Диета – сбалансированное питание с исключением большого количества углеводов и жиров, жареной и острой пищи. В состав меню должны входить продукты с оптимальным содержанием белков, жиров, углеводов, витаминов и минералов. Рекомендуется применять пищу пять–шесть раз в сутки маленькими порциями. Воду разрешено пить в неограниченном количестве. Исключить спиртные напитки, кофе, крепкий чай.
- Медикаментозное лечение.
Продолжительность лечения от двух до трех недель.
При лечении сапа используют сульфаниламидные препараты и общеукрепляющую терапию (витаминотерапия, оксигенотерапия, переливание плазмы).
При присоединении другой бактериальной флоры используют антибиотики широкого спектра действия.
При терапии мелиоидоза применяют Левомицетин, Бисептол или тТтрациклины.
При возникновении осложнений применяются глюкокортикостероиды.
- Хирургическое лечение – при образовании абсцессов, длительно прогрессирующей язве или наличии других осложнений.
Совет врача! Лечение заболевания должно быть комплексным и обязательно включать все пункты терапии. Строго запрещено нарушать схему лечения или добавлять препараты
Общая профилактика направлена на санитарно–ветеринарный контроль (тщательная дезинфекция мест обитания скота, раннее выявление и уничтожение больных животных, периодические их осмотры). На эндемических территориях проводят уничтожения грызунов. Строго запрещено употреблять некипяченую воду и купание в водоемах со стоячей водой. Также профосмотры проходят люди, которые непосредственно связаны с животными (конюхи, жокеи, фермеры).

Особое внимание нужно уделять ранней диагностике болезни, госпитализации больного и комплексному лечению пациента. После выписки из стационара пациенты находятся под диспансерным наблюдением в течение месяца с обязательной сдачей основных анализов и осмотром врача.
Лица, которые были в контакте с больными животными, но без признаков заболевания, подлежат наблюдению в течение двадцати одного дня. Им проводится экстренная профилактика Сульфатиазолом в течение пяти–шести дней. Врач должен ежедневно осматривать контактируемых людей. Рекомендуют проводить бактериологическое исследование выделений из носа или мокроты.
Специфическая профилактика сапа и мелиоидоза не разработана.
Читайте также:


