Сепсис из за холецистита
Одним из самых опасных осложнений холецистита считается гнойный холецистит. Нужно в срочном порядке приступить к лечению, но сначала пройти обследования. Чтобы добиться положительной динамики, больной должен соблюдать рекомендации врача и отказаться от самолечения, которое может привести к летальному исходу.
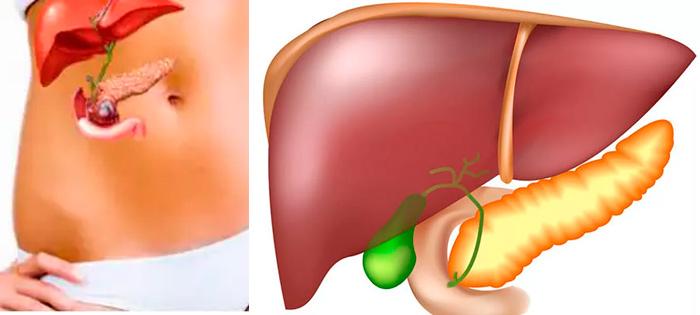
Что такое гнойный холецистит?
Это серьезная болезнь, опасная осложнениями. В процессе болезни происходит скопление гнойного экссудата в области, где расположен желчный пузырь, что опасно перитонитом, панкреатитом или сепсисом.
Заболевание сложно диагностировать, поскольку симптомы схожи с признаками других болезней. Зачастую пациенты не могут описать жалобы, а свое тяжелое состояние списывают на патологию в послеоперационный период. Эта болезнь встречается в 3% случаях. Женщины намного чаще подвержены ей.
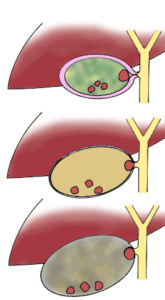
Болезнь развивается так быстро, что ее порой не успевают диагностировать. В правой половине брюшины скапливается гной, развивается интоксикация организма. Выделяют 3 формы холецистита:
Диагностика сложна даже в острый период, поскольку присутствуют дополнительные факторы. При пальпации боль становится сильнее и растекается по брюшной полости. Это первый признак того, что воспаление поразило большую часть брюшины. Печень и желчный пузырь увеличиваются в размерах.
Причины появления
Пациенты задаются вопросом, почему возникает это серьезное заболевание. Причин появления болезни много:
- снижение кровоснабжения пузырных стенок. Это происходит в случае потери крови и обезвоживания;
- нервные потрясения;
- хроническая сердечная недостаточность;
- опухоль;
- камни в почках или печени;
- сахарный диабет;
- атеросклероз;
- длительный прием наркотических средств.
Это основные причины возникновения гнойного холецистита. Они провоцируют застой крови, мешают оттоку желчи, нарушают работу желчного пузыря. Его стенки растягиваются из-за скопления лишней жидкости, прогрессирует ишемия.
Холецистит может возникнуть также в случае серьезных травм брюшной полости, после хирургического вмешательства, кишечной инфекции, ожогов. Причиной возникновения нагноения в брюшной полости иногда выступает беременность.
Выявить гнойный холецистит сложно, так как болезнь нередко возникает на фоне других серьезных патологий. Пациент жалуется на сильную боль, особенно при нажатии на правый бок. Приступ напоминает желчную колику, картина смазана, и врач путает эти заболевания.
Во время обострения пациент не может подняться, ему приходится лежать на боку с поджатыми ногами. Кожа становится бледной, учащается сердцебиение, усиливается потливость. Боль отдает в плечо и ниже, в лопатку. Температура быстро поднимается, у больного начинается озноб. При гнойном холецистите поражаются другие органы, возникают метеоризм, тошнота и рвота.
Диагностика
Врачам сложно диагностировать гнойный холецистит. После собирания анамнеза и предварительного исследования назначается детальное обследование, чтобы подтвердить заболевание. Пациент сдает ряд анализов: общий анализ крови, на инфекцию, биохимический.
Но этого не всегда достаточно. Регулярно проводится осмотр больного, и врач обращает внимание на цвет эпидермиса. Часто на фоне болезни возникает желтуха. В этом случае назначают дополнительные анализы, чтобы исключить паразитарную инвазию. На фоне общей картины понижается гемоглобин, состояние больного ухудшается. Больной в обязательном порядке сдает печеночные пробы.
Чтобы установить все детали и подтвердить воспалительный процесс, предписывается инструментальная методика:
- УЗИ;
- динамическая гепатобилисцинтиграфия;
- компьютерная томография;
- гастродуоденоскопия.
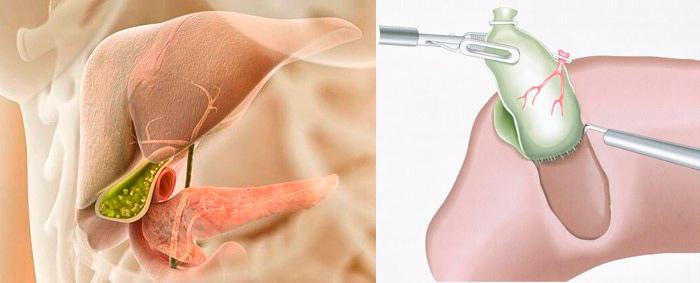
Лечение и диета
Проводить терапию необходимо под строгим наблюдением врача в стационаре, больного готовят к операции. Медлить нельзя, так как патология развивается быстро, жизни пациента угрожает опасность. Если не назначить всестороннее обследование и лечение на ранней стадии, возможно потерять орган. Для облегчения симптомов врач прописывает лекарственные препараты, в том числе анальгезирующие средства, которые снижают болезненность.
Если во время диагностики обнаружены инфекционные агенты, назначаются противовирусные, антибактериальные и противогрибковые препараты. В редких случаях применяют антибиотики широкого спектра действия. В случае если при обследовании обнаружена инвазия паразитарного типа, предписывается дополнительная терапия. К основному списку лекарств добавляют жаропонижающие, противовоспалительные и спазмолитические лекарственные средства.
Современное хирургическое вмешательство проводится по методу лапароскопии. Этот способ относительно новый и малоинвазивный. Весь желчный пузырь не удаляется, хирург иссекает только пораженные участки и откачивает гной.
Но иногда по жизненным показаниям проводить операцию нельзя. В этом случае проводится биопсия желчного пузыря. Во время процедуры промывают пораженную область, выкачивают гнойный экссудат, локально вводят антибиотики и дезинфицирующие препараты. Операция под общей анестезией невозможна в случае преклонного возраста, а также общего тяжелого состояния больного. Лечащие врачи анализируют ситуацию и принимают оптимальное решение, которое спасет жизнь пациенту.
Помимо лекарственных препаратов, которые снижают воспаление и уменьшают боль, больной должен соблюдать диету, которую назначит лечащий врач. Необходимо пить много жидкости — отвар шиповника, фруктовые соки (желательно разбавлять теплой кипяченой водой), чай, кисель.
Разрешены нежирные супы, жидкие каши, фруктовые муссы. Постепенно вводить в рацион рыбу и мясо, главное, чтобы они были нежирными и приготовлены на пару. Можно включить в рацион белый хлеб (лучше сухарики) и молочнокислые продукты.

Размер порции и калорийность увеличиваются по мере выздоровления больного. Но строго запрещены соленые и копченые продукты, консервы и маринады, алкоголь, газированные напитки, кофе и острая еда. В первое время после хирургического вмешательства придется отказаться от молока, чеснока, лука и бобовых.
Профилактика заболевания
Любое заболевание можно предупредить и избежать тяжелых последствий. Чтобы снизить риск гнойного холецистита, медики рекомендуют соблюдать простые правила:
- лечить инфекционные болезни вовремя;
- отказаться от быстрых перекусов на бегу;
- регулярно посещать кабинет УЗИ;
- составить режим дня и следовать ему;
- заниматься спортом и вести здоровый образ жизни;
- контролировать вес;
- избегать стрессовых ситуаций;
- постараться не перегружать организм и не выполнять тяжелую физическую работу.
Гнойный холецистит — опасное, серьезное заболевание. Игнорировать болезнь ни в коем случае нельзя, в итоге могут возникнуть осложнения, которые приведут к гибели больного. Каждому пациенту нужно соблюдать простые правила, которые помогут не только восстановить организм после болезни, но и держать тело в тонусе.
Видео

Гнойный холецистит – острое гнойное воспаление желчного пузыря, быстро прогрессирующее и часто приводящее к развитию осложнений (перфорации желчного пузыря, перитонита и др.). В клинической картине преобладают боли в правом подреберье, интоксикация, лихорадка, тошнота и рвота желчью, диспепсия. Основное значение для диагностики гнойного холецистита имеют клинический и биохимический анализы крови, УЗИ и КТ печени и желчного пузыря, гепатобилиарная сцинтиграфия. Лечение гнойного холецистита исключительно хирургическое; обязательно проведение дезинтоксикационной и антибактериальной терапии, обезболивания.
Гнойный холецистит
Гнойный холецистит – опасное заболевание, которое может приводить к серьезным осложнениям: для него характерно накопление гнойного экссудата в полости желчного пузыря с последующей перфорацией пузырной стенки, развитием гнойного перитонита, сепсиса, острого панкреатита. Коварство гнойного холецистита заключается в том, что заболевание не имеет специфической симптоматики и точных диагностических признаков. Данная патология часто развивается у пациентов реанимационного отделения, находящихся в крайне тяжелом состоянии, не имеющих возможности описать свои жалобы. Гнойный холецистит встречается примерно в 2-3% случаев всех острых хирургических заболеваний брюшной полости. Чаще им страдают женщины старше 50 лет, причем с возрастом частота выявления этого заболевания возрастает. У детей гнойный холецистит встречается крайне редко.
Причины гнойного холецистита
Основным патогенетическим механизмом развития гнойного холецистита является ишемия стенки желчного пузыря. Нарушение кровоснабжения может возникнуть на фоне следующих состояний и заболеваний: снижение общего объема циркулирующей крови (кровотечение, обезвоживание), шок, острая или хроническая сердечная недостаточность; сдавление желчного пузыря опухолями, камнями, окружающими органами; атеросклероз, сахарный диабет, сгущение крови; прием наркотических препаратов (кокаиномания). Ишемия стенки является причиной нарушения сократительной активности желчного пузыря, застоя и сгущения желчи, ухудшения ее эвакуации. Вследствие этого происходит перерастяжение стенок пузыря, что приводит к прогрессированию ишемии, развитию некроза и перфорации пузырной стенки. Интенсивная инфузионная терапия вызывает резкое восстановление кровообращения в ишемизированных участках, что только усугубляет патологические изменения, поэтому лечение гнойного холецистита – только хирургическое.
У пациентов отделений интенсивной терапии, находящихся в крайне тяжелом состоянии, механизм развития ишемии несколько иной. Холецистокининовый путь стимуляции сокращения желчного пузыря у них не функционирует из-за невозможности поступления пищи и жидкости через пищеварительный тракт. Кроме того, у таких больных часто развивается обезвоживание, централизация кровообращения. Все это приводит к первичному сгущению и застою желчи, перерастяжению желчного пузыря, обструкции и сдавлению сосудов пузырной стенки и вторичной ее ишемии на этом фоне.
В ишемизированной стенке желчного пузыря местные иммунные механизмы не работают, поэтому чаще всего колонизация бактериями происходит гематогенным путем (через воротную вену или печеночную артерию). Однако нередки случаи восходящей инфекции, когда возбудители попадают в желчный пузырь из кишечника (при наличии у пациента кишечной инфекции, вызванной клебсиеллой, кокками, кишечной палочкой), ретроградно по желчевыводящим путям. Развившийся воспалительный процесс приводит к экссудации в просвет желчного пузыря, прогрессированию пузырной гипертензии и формированию патогенетического порочного круга. Причиной застоя желчи и последующей ишемии могут быть паразитарные инвазии (лямблиоз) – скопления паразитов в пузырном протоке или желчном пузыре препятствуют нормальной динамике желчи.
Предрасполагают к развитию гнойного холецистита тяжелые травмы, обширные оперативные вмешательства (особенно на органах брюшной полости, сердце и сосудах), сальмонеллез, ожоги, беременность и недавние роды, длительное голодание и парентеральное питание, шок, атеросклероз, панкреатит, перитонит, сепсис, сахарный диабет, СПИД.
Симптомы гнойного холецистита
Выявление гнойного холецистита обычно затруднено, так как данное заболевание в большинстве случаев развивается на фоне другой тяжелой патологии и имеет неспецифические проявления. Боль при гнойном холецистите достаточно выраженная, локализуется в правой половине живота, по описанию напоминает желчную колику. Во время болевого приступа больной занимает вынужденное положение на боку с подтянутыми к груди коленями, приступ сопровождается повышенной потливостью, бледностью кожи, тахикардией, страдальческой гримасой на лице. Возможна иррадиация боли в правую лопатку, плечо.
Температура тела при гнойном холецистите поднимается значительно, характерна гектическая лихорадка. Чаще всего повышение температуры сопровождается выраженным ознобом, проливным потом. У пожилых и ослабленных больных температура может повышаться только до субфебрильных цифр (даже при развитии эмпиемы и перитонита).
Гнойный холецистит обычно сопровождается признаками поражения других органов брюшной полости: метеоризмом, чувством распирания в брюшной полости, тошнотой, рвотой желчью, приступом острого панкреатита. При обструкции желчевыводящих путей может развиваться желтуха (но она не является патогномоничным признаком гнойного холецистита).
При пальпации живота отмечается резкая болезненность и напряжение мышц передней брюшной стенки в правом подреберье, увеличение размеров печени, положительные пузырные симптомы – болезненность усиливается при поколачивании по передней брюшной стенке (с-м Менделя), перкуссии в области правой реберной дуги (с-м Ортнера), пальпации в области правого подреберья на вдохе (с-м Кера). Иногда может выявляться с-м Мерфи – при пальпации правого подреберья пациент непроизвольно задерживает дыхание; локально положительный симптом Щеткина-Блюмберга – при резком отнятии пальпирующей руки от передней брюшной стенки в области правого подреберья боль значительно усиливается.
Диагностика гнойного холецистита
Консультация гастроэнтеролога и врача-эндоскописта требуется всем пациентам с подозрением на гнойный холецистит. К диагностическим признакам этого заболевания относят: боль в правом подреберье, положительные признаки раздражения брюшины и пузырные симптомы, явления интоксикации в сочетании с повышением температуры и лейкоцитозом, повышение показателей печеночных проб, наличие предрасполагающих факторов.
Для верификации диагноза гнойного холецистита используют клинический анализ крови (выявляется лейкоцитоз, токсические формы лейкоцитов, повышение СОЭ, сгущение крови или анемия); печеночные пробы (повышение уровней билирубина, АЛТ, АСТ, ЩФ). На УЗИ желчного пузыря отмечается утолщение и удвоение контура стенки пузыря, негомогенность его содержимого, скопление жидкости перипузырно. Компьютерная томография желчевыводящих путей в 95% случаев выявляет некроз стенки желчного пузыря, десквамацию слизистой, перипузырный воспалительный инфильтрат. Динамическая сцинтиграфия гепатобилиарной системы позволяет оценить отток желчи, работу желчного пузыря, а также выявить его перфорацию (при этом изотоп будет накапливаться в околопузырном пространстве).
Для дифференциальной диагностики может потребоваться проведение эзофагогастродуоденоскопии (для исключения блока в области фатерова сосочка), МРТ печени и желчевыводящих путей (при подозрении на опухоль или обтурацию холедоха камнем), холедохоскопии (с обязательным посевом желчи), ретроградной холангиопанкреатографии для выявления другой патологии желчевыводящих путей. Так как болевой приступ при инфаркте миокарда может быть нетипичным и напоминать желчную колику, всем пациентам обязательно проводят ЭКГ.
Лечение гнойного холецистита
Пациенты с гнойным холециститом чаще всего требуют госпитализации в отделение интенсивной терапии, а после операции могут продолжать лечение в отделении хирургии или гастроэнтерологии. Консервативная терапия обычно используется в качестве подготовки больного к операции.
Оперативное лечение при гнойном холецистите должно быть проведено в кратчайшие сроки, так как риск угрожающих жизни осложнений при этом заболевании очень высокий. При гнойном холецистите обычно проводится два вида оперативных вмешательств: холецистостомия (чаще как промежуточный вариант у тяжелых больных) и холецистэктомия (лапаротомным либо лапароскопическим доступом).
Медикаментозное лечение гнойного холецистита включает в себя голод, инфузионную терапию, обезболивание и мощную антибактериальную терапию. Использовать морфин для обезболивания не рекомендуется, так как он вызывает спазм сфинктера Одди и застой желчи. Часто в схему лечения включают спазмолитики.
Прогноз при гнойном холецистите неблагоприятный, так как заболевание развивается стремительно, часто сопровождается угрожающими жизни осложнениями. Смертность при гнойном холецистите колеблется в пределах 10-50%. Профилактика гнойного холецистита включает своевременное устранение факторов риска.
Гнойный холецистит — это одна из форм воспаления жёлчного пузыря, при которой воспалительный процесс под влиянием определённых факторов переходит в гнойный.
Такое состояние грозит пациенту развитием серьёзных осложнений, характеризующихся высокой вероятностью смерти. Если холецистит гнойный, то его лечение возможно только с применением хирургических методов. Это чрезвычайно опасно для жизни состояние, требующее немедленного вмешательства медиков.

Суть патологии
Гнойное воспаление в стенках жёлчного пузыря — крайне болезненное и опасное заболевание. Опасность его в том, что большие количества экссудата в полости пузыря приводят к перфорации его стенок, что, в свою очередь, чревато очень серьёзными последствиями.
Если гнойное содержимое попадает в полость брюшины через перфорированные стенки, развиваются состояния, угрожающие жизни пациента: перитониты, септические поражения, абсцессы. Другая опасность нагноения в жёлчном пузыре в том, что развивается патология очень быстро, но при этом не имеет специфических признаков.
Гнойный процесс может развиваться у тяжёлых пациентов с патологиями брюшной полости, находящихся в реанимации. Тяжесть состояния не позволяет таким пациентам описывать свои симптомы, а методов, позволяющих диагностировать гнойный процесс в таком состоянии, нет.
Причины гнойного холецистита
В большинстве случаев причина воспаления жёлчного пузыря кроется в желчнокаменной болезни. Это один из наиболее частых факторов, приводящих к нагноению. Механизм же развития воспалительного и гнойного процесса заключается в том, что под влиянием определённых факторов нарушается проходимость или моторика органа.
К ним относятся:
- паразитарные инвазии,
- инфекционные заболевания, протекающие в кишечнике, печени или жёлчном пузыре,
- закупорка конкрементом или патологическим новообразованием протока жёлчного пузыря.
Также имеют, значение факторы, приводящие к недостаточному кровоснабжению пузырных стенок. К ишемии приводят:

- уменьшение общего объёма крови в организме вследствие травматической кровопотери или дегидратации,
- шоковые состояния,
- недостаток функциональности сердца и сосудов,
- сахарный диабет,
- атеросклероз,
- приём некоторых лекарственных или наркотических средств.
Из-за нарушения кровоснабжения стенки пузыря его функциональность значительно сокращается: происходит застой и изменение параметров жёлчи, ухудшается перистальтика. В результате застойных явлений ишемия прогрессирует, начинаются некротические процессы, а сама стенка перфорируется.
У пациентов с патологиями органов брюшной полости в тяжёлом состоянии, находящихся в реанимации, нарушение кровоснабжения происходит вследствие того, что питательные вещества поступают в организм не через желудочно-кишечный тракт. Часто у них наблюдается вторичная ишемия.
Из-за дефицита кровоснабжения иммунные механизмы на поражённом участке не работают, поэтому легко происходит инфицирование через кровь или из соседних органов по протоке, выводящей жёлчь. Кроме инфекционных агентов, в развитии гнойного процесса могут играть роль паразитирующие микроорганизмы, скапливающиеся в протоке или самом органе.
В результате паразитарной инвазии жёлчный пузырь может воспаляться также из-за застойных явлений и нарушения кровоснабжения пузырной стенки.
Клиническая картина заболевания
Острый, стремительно развивающийся гнойный холецистит, обычно характеризуется острой, интенсивной, ярко выраженной болью с правой стороны брюшины. Ощущения могут иррадиировать под лопатку, в область плеча.
Симптомы любого гнойного процесса это, прежде всего, острая болезненность и повышение температуры. Болезненные приступы продолжительны, при этом наблюдается увеличение сердечного ритма, выступление испарины, бледность кожных покровов.

Протекание гнойного процесса характеризуется значительным повышением температуры. У пациентов наблюдаются лихорадочные явления, обильное потоотделение. При низком уровне иммунитета и у людей преклонного возраста температура может держаться в пределах субфебрилитета.
У пациентов с гнойным холециститом отмечается комплекс диспептических симптомов: тошнота, рвота, метеоризм. Пациенты жалуются на рези в животе. Может наблюдаться изменение цвета кожи и глазных склер, кожные покровы из-за разлития жёлчи становятся желтоватыми, хотя этот признак не является специфическим при нагноении жёлчного пузыря.
Диагностические методы
При проведении физикального осмотра выявляется уплотнение и увеличение объёма жёлчного пузыря, некоторое выпирание нагноённой области. К выраженным диагностическим признакам гнойного холецистита также относят жалобы пациентов на приступы сильной боли в правом боку, высокую температуру, проявления интоксикации организма.

Проводится общий анализ крови. При протекании воспалительных и гнойных процессов увеличивается СОЭ, наблюдается лейкоцитоз, признаки анемии, изменение состава и консистенции крови.
Кровь становится более густой, в ней могут быть выявлены токсические виды лейкоцитов. Проводятся печёночные пробы, изучается анамнез на предмет выявления провоцирующих факторов.
Также проводится исследование под названием динамическая сцинтиграфия гепатобилиарной системы для оценки общей функциональности органа и степень оттока жёлчи.
Назначаются исследования, позволяющие визуально оценить состояние жёлчного пузыря и протекание в нём гнойного процесса. К таким методам относятся ультразвук, компьютерная томография, магнитно-резонансная томография.
Для дифференциации гнойного холецистита от инфаркта обязательно проводят электрокардиограмму, так как иногда сердечные приступы по ощущениям могут напоминать жёлчную или печёночную колику.
Лечение гнойного холецистита
Лечение нагноения жёлчного пузыря проводится исключительно в условиях стационара с применением хирургических методов. Вмешательство медиков при таком процессе требуется в кратчайшие сроки, так как патология развивается стремительно и может очень быстро привести к летальному исходу.
Кроме того, при отсутствии лечения патология приводит к необратимым изменениям и полной или частичной утрате органом функциональности.
Медикаментозное лечение применяется для облегчения симптомов и подготовки пациента к проведению оперативного вмешательства. Обязательно применяются анальгезирующие средства, так как гнойный холецистит протекает чрезвычайно болезненно.
При выявлении инфицирования и определении типа инфекционного агента назначаются антибактериальные, противовирусные, противогрибковые средства. Могут применяться антибиотики широкого спектра действия. Если диагностирована паразитарная инвазия, проводится терапия от выявленного типа паразитирующих организмов. Лечение включает использование жаропонижающих, спазмолитических, противовоспалительных препаратов.
Сегодня хирургическое лечение проводится в основном с применением метода лапароскопии. Это малоинвазивный метод, позволяющий минимизировать травмирование пациента во время проведения операции. В большинстве случаев гнойного холецистита показано удаление поражённого патологическим процессом органа.
Если по каким-либо причинам проведение операции невозможно, проводится биопсия поражённого органа, отводится гнойный экссудат, промывается пузырная полость, в неё вводятся растворы антибиотиков и дезинфицирующие средства.
Оперативное вмешательство с общей анестезией может быть невозможным по причине преклонного возраста пациента или его крайне тяжёлого состояния. Так как прогрессирование нагноения часто грозит летальным исходом, медиками оцениваются риски: что в данном случае более опасно для больного — хирургическое вмешательство или его отсутствие. Действовать медики должны в любом случае незамедлительно.

Режим питания при протекании гнойного холецистита является одним из самых важных аспектов лечения. В первые два или три дня после начала гнойного процесса пациентам показано полное голодание.
После этого пища начинает вводиться постепенно, преимущественно жидкой или полужидкой консистенции, небольшими порциями с соблюдением диетических норм.
Пока наблюдается острая симптоматика, принимаемая пища должна быть максимально щадящей для органов пищеварительного тракта.
Рекомендовано тёплое питьё: разбавленные фруктовые соки, отвар шиповника, некрепкий чёрный или зелёный чай. Из еды предпочтение отдаётся максимально измельчённой пище: протёртым супам, полужидким слизистым кашам, киселям, фруктовым муссам и желе.
В рацион постепенно добавляются нежирные сорта мяса или рыбы, приготовленные методом паровой обработки, нежирные молочнокислые продукты, протёртые каши, подсушенный белый хлеб.
По мере выздоровления пациентам увеличивают калорийность рациона, однако диета всё равно должна соблюдаться. Необходимо исключить жирные, жареные, чрезмерно острые или солёные продукты, консерванты, копчёности. Противопоказан алкоголь. Не рекомендуется пить сладкие газированные напитки, крепкий кофе и чай. В первые три или четыре недели заболевания необходимо исключить из рациона бобовые, чеснок, лук, редьку, цельное молоко.
Прогноз и осложнения заболевания
Нагноение жёлчного пузыря всегда имеет неблагоприятный прогноз, так как прогрессирует очень быстро и чревато развитием опасных последствий. Гнойное воспаление жёлчного пузыря может привести к развитию поддиафрагмального абсцесса, холангита, перитонитов, чреватых высокой вероятностью летального исхода. Возможно также попадание гноя в кровеносную систему, и общее заражение организма (сепсис).
В некоторых случаях эмпиема или нагноение перетекают в деструктивные формы холецистита: флегмонозную или гангренозную. Нередко даже при эффективном лечении жёлчный пузырь в значительной мере или полностью утрачивает функциональность.
Это происходит в результате обширного рубцевания стенок пузыря и пространства вокруг него. Утрата жёлчным пузырём функциональности может в свою очередь привести (и очень часто приводит) к развитию панкреатита.
Видео
Часто в течение длительного времени воспаление желчного пузыря (холецистит) протекает в латентной форме и дает о себе знать только во время обострения. Приступ холецистита проявляется болью, диспепсией, желтухой, которые по выраженности могут быть от очень слабых до тяжелых с общей интоксикацией.
Характеристика болезни
Воспаление желчного пузыря развивается у большой доли населения развитых стран. По статистике каждая пятая женщина и каждый пятнадцатый мужчина старше 20 лет страдает от холецистита, который обычно сопровождается функциональными расстройствами (дискинезией), желчнокаменной болезнью.
Причиной развития воспалительного процесса становится поражение клеток слизистой оболочки органа, которое провоцирует:
- появление камней в желчном пузыре, их перемещение;
- длительный застой желчи;
- билиарный сладж;
- патогенные микроорганизмы, попадающие в просвет желчного пузыря из кишечника или по кровеносным сосудам.
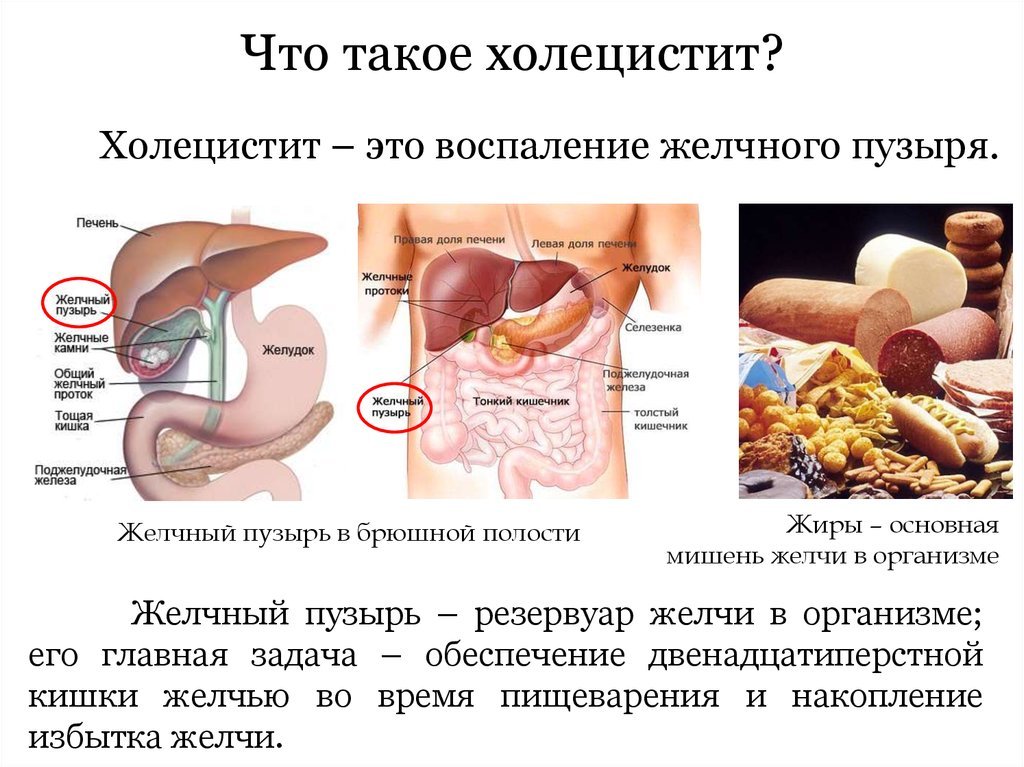
Различают несколько форм холецистита. Заболевание бывает калькулезным, если в желчном пузыре сформировались конкременты, и акалькулезным, когда желчнокаменной болезни у человека нет. Асептическое воспаление называют катаральным, при появлении гноя в полости пузыря – флегмонозным. При отсутствии своевременного лечения гнойная форма сменяется гангренозной, при которой происходит отмирание участка с дальнейшей перфорацией стенки органа.
По течению встречается острый и хронический холецистит. Последнее длительное время может протекать без симптомов с периодическими приступами обострения холецистита. Заболевание в острой форме является частым осложнением желчнокаменной болезни и в большинстве случаев становится показанием для неотложной помощи. Обычно постановка диагноза не вызывает затруднений, но иногда приступ сопровождается атипичными симптомами.
Причины обострения холецистита
Острое течение хронического холецистита провоцирует:
- прием жирной вредной пищи, чаще всего в большом объеме;
- нарушение режима питания;
- употребление алкогольных напитков, независимо от их крепости;
- тяжелая физическая нагрузка;
- сильное стрессовое потрясение.

Движение желчных конкрементов вызывает:
- интенсивный бег, прыжки и другие спортивные тренировки, связанные с сотрясением тела;
- сильная тряска во время езды;
- поднятие тяжестей;
- длительная работа в наклонном положении;
- прием лекарственных препаратов, усиливающих выработку и ток желчи;
- очищение желчного при помощи тюбажа (слепого зондирования).
Способствуют обострению функциональные нарушения желчевыводящих протоков по гипермоторному и гипомоторному типу, нарушение моторики стенок желчного пузыря.
Симптомы холецистита
Клиническая картина воспаления зависит от формы и течения болезни. Хронический холецистит в стадии ремиссии (вне приступа) протекает без симптомов. Иногда больные жалуются на болезненные ощущения в правом подреберье, подташнивание, горечь во рту при погрешностях в питании.
Серьезное нарушение диеты в совокупности с перееданием приводит к острой фазы болезни, что сопровождается появлением следующих признаков:
- схваткообразные боли в правом подреберье;
- слабость, беспричинная усталость;
- приступы тошноты, рвота с желчью;
- отрыжка с горьким привкусом;
- нарушение сна;
- усиление работы потовых желез;
- повышение температуры тела, озноб.

Признаки обострения
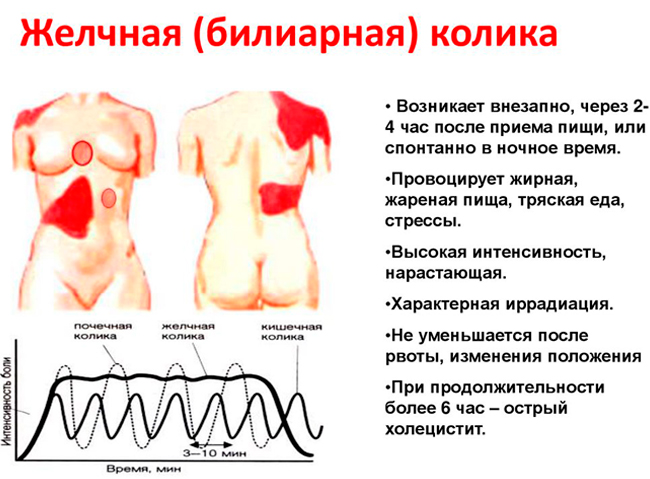
При закупорке желчевыводящих путей развивается приступ желчной колики:
- появляется внезапная резкая боль;
- характер синдрома – режущий, колющий, схваткообразный, раздирающий, в редких случаях – тупой, давящий;
- локализация – верхняя область живота и правое подреберье;
- иррадиация в поясницу, лопатку в правой половине спины и предплечье.
Один из нетипичных признаков приступа холецистита является кардиологическая боль. Симптомы сосредотачиваются в области сердца, часто наблюдаются при движении желчного камня по пузырному протоку. Больной жалуется на боли за грудиной, в области сердца, которые сопровождаются выраженной нехваткой воздуха, одышкой. Нарушается сердечный ритм, пульс учащается или становится реже.

Диспепсия является спутником всех заболеваний пищеварительной системы, в том числе и воспаления желчного пузыря. Их появление спровоцировано различными сопутствующими расстройствами: нарушением функциональности желчевыводящих путей, дисфункцией сфинктера Одди, атонией желчного, дуоденогастральным рефлюксом.
Приступ острой формы холецистита сопровождается:

Сильные боли при остром воспалительном процессе часто дополняют признаки расстройства нервной системы:

Как снять приступ холецистита в домашних условиях: первая помощь
До приезда врача в домашних условиях при приступе холецистита можно:
- успокоить больного и уложить его в горизонтальное положение;
- расстегнуть стесняющую одежду;
- обеспечить приток свежего воздуха (открыть окно);
- при сильных болях применяют спазмолитик (Но-Шпу, Дротаверин, Платифиллин);
- чтобы приглушить тошноту, можно дать пару глотков мятного чая;
- поить теплой минеральной водой без газа после рвоты, чтобы восстановить водно-электролитный баланс.

При подозрении на развитие приступа острого холецистита нельзя кормить больного, давать обезболивающие препараты (анальгетики), слабительные, делать клизму. Под запретом желчегонные препараты, прогревание печени и желчного пузыря.
Осложнения острого холецистита
Интоксикация организма билирубином, который попадает в кровь при тотальной закупорке желчного протока. Состояние проявляется окрашиванием кожи и склер в желтый цвет, потемнением мочи и осветлением кала.
При отсутствии своевременной помощи катаральный холецистит переходит в фазу гнойного воспаления. Пузырь наполняется желчью и гноем, возникает некроз стенки с последующей перфорацией (образованием сквозного отверстия). В результате содержимое желчного пузыря попадает в брюшную полость и вызывает развитие перитонита – воспаление брюшины.
Нагноение стенок и тканей желчного пузыря, которые находятся вокруг органа. Гнойный процесс сопровождается высокой температурой тела, значительным увеличением размеров органа и пронзительной болью.
Состояние характеризуется наполнением органа гноем. Состояние осложняется, если гнойный экссудат появляется при калькулезном холецистите, когда в полости пузыря есть конкременты. Осложнение приводит к тяжелой интоксикацией с сильной болью и напряжением передней брюшной стенки.
При вовлечении в патологический процесс поджелудочной железы. Воспалительная реакция сопровождается пронзительными опоясывающими болями, неукротимой рвотой с желчью.
Диагностика обострения
При классической клинической картине приступа острого холецистита предварительный диагноз выставляет хирург уже на первой консультации. В большинстве случаев обследование проводится совместно с гастроэнтерологом. Диагностика начинается с выслушивания жалоб, сбора анамнеза с уточнением наследственных и хронических заболеваний, времени появления первых проявлений воспаления желчного пузыря, рода деятельности и образа жизни пациента.
Для уточнения диагноза врачу понадобятся результаты:
- фракционного дуоденального зондирования – данная процедура помогает оценить функциональные способности желчного пузыря и сфинктеров, а также получить забор желчи на разных этапах ее преобразования для дальнейшего исследования;
- ультразвукового скрининга желчного пузыря – благодаря уникальным свойствам ультразвука, можно с высокой точностью определить размер органа, изменения его структуры, толщины стенок, наличие камней, аномалий развития;
- холецистохолангиографии – метод с применением рентгеновских лучей и контрастного вещества необходим для выявления степени проходимости протоков, наличия конкрементов, функциональность билиарного тракта в динамике;
- лабораторного исследования крови – позволяет оценить выраженность воспалительного процесса, изменение значений билирубина, печеночных ферментов и других показателей.

При противоречивых результатах обследования назначают:
- гепатобилисцинтиграфию ;
- гастроскопию;
- МРТ или КТ;
- диагностическую лапароскопию.
Читайте также:


