Сепсис при диабетической стопе
Заражение крови — состояние опасное для жизни, которое способно привести к летальному исходу. Сепсис при сахарном диабете приводит к осложнениям со стороны почек, нефропатии, печеночной недостаточности, причем варианты течения патологии разнообразны. Поэтому сепсис нуждается в скорой диагностике, и немедленном лечении.

Причины развития
Сепсисом называют инфекционное поражение, когда в кровь попадает возбудитель — бактерия или грибок.
Это состояние — результат снижения общего иммунитета, часто на фоне серьезного заболевания, например, сахарного диабета или онкологии. А также виной могут стать хронические инфекционные процессы. Организм не способен сдерживать рост патогенной флоры, из-за чего грибки и бактерии без сопротивления попадают в кровь. В свою очередь, в крови сниженное количество иммунных клеток, поэтому бактерии разносятся с кровотоком во все органы. Возбудителями сепсиса являются грибки и микробы:
- стафилококк;
- штамм кишечной палочки;
- пневмококк и менингококк;
- клебсиелла;
- туберкулезная бактерия;
- редкий случай составляет заражение грибками Кандида.
Симптомы, указывающие на сепсис
Сепсис бывает разных видов, которые отличаются между собой способом развития и возбудителем:
- Ротовой. Провоцирует очаги воспаления во рту, вызывая пульпиты, остеомиелиты и заглоточные абсцессы.
- Кожный. Характеризуется областями поражения на коже, в виде ожогов, ран и гнойных участков.
- Гинекологический. С областями поражения в органах малого таза.
- Хирургический. Развивается после хирургического вмешательства, вследствие которого была занесена инфекция.
- Криптогенный. Когда очаг поражения неизвестен.
- Больничный. Редкое состояние, при котором человек заражается штаммом, устойчивым к медикаментам.

Сепсис – это тяжелое инфекционное заболевание.
Исходя из разновидностей, можно выделить ряд клинических проявлений сепсиса, среди которых общими являются:
- озноб и лихорадка;
- гипертермия;
- нарушение стула;
- пониженное давление;
- инфекционная сыпь и красные очаги воспаления на коже;
- герпес;
- увеличенный размер печени и селезенки.
Для септического состояния характерны первичные очаги воспаления, которые будут различаться в зависимости от типа. При этом, чтобы заразить организм, патогенной бактерии требуется не раз проникнуть в кровь. Кроме того, сепсису характерно образование вторичных очагов воспаления. Возникают они потому, что возбудитель начинает активную фазу размножения, а организм не способен устранить угрозу самостоятельно, поскольку истощены силы и средства.
При сахарном диабете особенности течения сепсиса приобретают следующие особенности:
- минимальное проявление симптомов;
- сепсис в сочетании с диабетом имеет молниеносное течение — в течение нескольких суток;
- отсутствуют визуальные изменения в области послеоперационных швов;
- развитие гепатита А, энцефалопатии, почечной недостаточности;
- высокая температура резко падает и переходит в гипотермию.
Как лечить?
Проводится ряд лечебных мероприятий, однако, при сепсисе прогноз неблагоприятный — вероятность летального исхода 60%.
Во время терапии пациенту необходимо создать условия покоя, назначить лечебную диету, при надобности — организовать внутривенное питание. Лечение антибиотиками призвано ликвидировать патогенные микробы из очагов первичного воспаления, проводится вливание плазмы крови. Вторичные гнойные очаги удаляют хирургическим путем, например, проводится удаление гноя или промывание ран.
Что такое диабетическая стопа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Есипенко И. А., сосудистого хирурга со стажем в 35 лет.

Определение болезни. Причины заболевания
Диабетическая стопа (синдром диабетической стопы, СДС) — это тяжёлое осложнение сахарного диабета в виде инфекции, язв или разрушения глубоких тканей, которое возникает в связи с нарушением макроструктуры стопы и микроциркуляции крови, по причине разрушения нервных окончаний и нервных волокон. [1]

СДС развивается в разной степени и разных формах:
- через 5-7 лет у 60% пациентов с СД 1 типа (уровень глюкозы более 8 ммоль/л);
- через 15-20 лет у 10% пациентов с неинсулинозависимый СД 2 типа (уровень глюкозы 8-9 ммоль/л) — часто возникает при остеопатологии, травме и дерматите стопы различной этиологии.
- через 10-15 лет с у 90% пациентов с инсулинозависимым СД 2 типа.
- Ношение неудобной обуви. К изменению нагрузки на суставы стопы, сдавливанию или потёртости кожи, локальной микроишемии, инфильтрату, или некрозу могу привести любые дефекты обуви:
- несоответствующий размер обуви (меньше или больше, чем нужно);
- стоптанные и/или высокие каблуки;
- рубец на стельке;
- дефект подошвы;
- мокрая обувь;
- несоответствие обуви времени года.
- Увеличенный вес тела. Учитывая площадь стоп, при увеличении веса тела (даже на 1 кг) увеличивается и нагрузка на каждый сустав стопы. Самая уязвимая область — подошвенная поверхность.
- Разрастание эпидермиса (поверхности) кожи. Этот процесс происходит из-за нарушенных обменных процессов в коже на фоне СД (под утолщённым эпидермисом-"мозолью" в слоях кожи нарушается микроциркуляция, что приводит к микроишемии и некрозу).
- Микротравмы:
- укусы животных;
- уколы шипами растений;
- порезы при педикюре и т. п.
- Стенозы (сужение) и окклюзии (закупорка) магистральных артерий. В результате отсутствия кровоснабжения в стопах и голенях к микроишемии присоединяется макроишемия и развитие гангрены конечности.
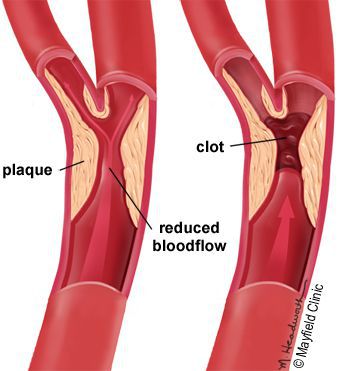

Часто наблюдается сочетание нескольких причин возникновения язв при СДС.
Симптомы диабетической стопы
Симптомы СДС:
- онемение, зябкость, жжение, отёки в стопах и другие неприятные ощущения;
- выпадение волос на на стопах и голенях, потливость стоп;
- изменение окраски кожи (гиперемия, гиперпигментация, цианоз);


- деформация стоп;
- снижение чувствительности стоп — вибрационного, температурного, болевого и тактильного восприятия;
- боль в области стопы и язвы, возникающая как в покое или ночью, так и при ходьбе на определённые расстояния;
- истончение кожи, шелушение;

- понижение или увеличение температуры стоп и голеней;
- длительная эпителизация (заживление) микротравм — до двух месяцев, при этом остаются коричневые рубцы;

- трофические язвы, длительно не заживающие на стопах.

Чаще всего трофическим изменениям подвержены дистальные отделы конечности: пальцы и подошвенная поверхность стопы в проекции головок плюсневых костей. Зона образования трофической язвы зависит от причины её возникновения.
Патогенез диабетической стопы
Механизм развития СДС представляет собой следующую патологическую последовательность:
- выработка гормона инсулина в недостаточном количестве;
- гипергликемия (увеличение глюкозы в крови);
- блокада микроциркуляции крови, кислорода и других микроэлементов через сосудистую стенку;
- разрушение нервных волокон и рецепторов;
- микро- и макроишемия тканей стопы;
- возникновение трофической язвы.
Таки образом, при СДС происходит повреждение всех тканей нижней конечности.

В результате дефицита инсулина в организме диабетика количество глюкозы в крови увеличивается. Это в свою очередь негативно сказывается на состоянии как мелких, так и крупных сосудов:
- на стенках сосудов скапливаются иммунологические вещества;
- мембраны становятся отёчными;
- просвет сосудов сужается.
В результате этих изменений кровообращение нарушается и образуются небольшие тромбы. Эти изменения в организме препятствуют поступлению достаточного количества микроэлементов и кислорода в клетки и тем самым приводят к нарушениям обменного процесса. Кислородное голодание тканей замедляет процесс деления клеток и провоцирует их распад.
Увеличение уровня глюкозы в крови также становятся причиной поражения нервных волокон — снижается чувствительность.

Все деструктивные процессы, происходящие в тканях стопы приводят к тому, что любое повреждение кожи становится лёгким процессом, а заживление — длительным. Усугубить состояние стопы могут присоединившиеся инфекции, которые способны привести к образованию гангрены — некрозу тканей. [9]
Классификация и стадии развития диабетической стопы
В 1991 году в Нидерландах на I Международном симпозиуме была принята классификация СДС, которая является наиболее распространённой. [1] Она предполагает разделение заболевания на три типа в зависимости от преобладающего патологического процесса:
- нейропатическая инфицированная стопа:
- длительное течение сахарного диабета;
- позднее возникновение осложнений;
- отсутствие болевого синдрома;
- цвет и температура кожи не изменены;
- уменьшение всех видов периферической чувствительности;
- наличие периферического пульса.
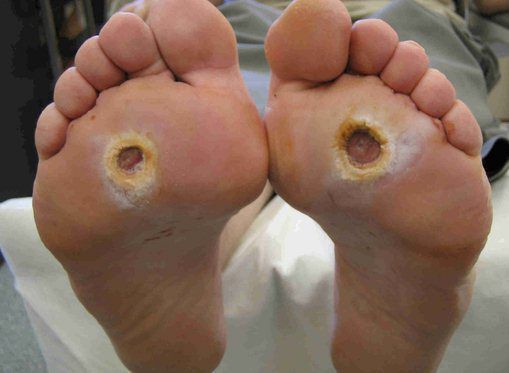
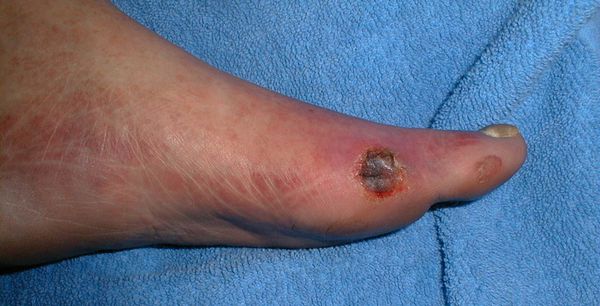
По степени выраженности поражений тканей стопы выделяют следующие стадии СДС: [6] [7]
- Стадия 0 — изменение костной структуры стопы — артропатия;
- Стадия 1 — изъязвление (язвы) кожи;
- Стадия 2 — изъязвление всех мягких тканей, дном язвы являются кости и сухожилия;
- Стадия 3 — абсцедирование и остеомиелит (воспаление костной ткани);
- Стадия 4 — образование гангрены дистальных отделов стопы (пальцев);
- Стадия 5 — образование гангрены стопы и отделов голени.

Данная классификация была разработана в 1996-1998 годах. [8] В её основе лежит оценка язвы по глубине, наличию инфицирования и ишемии — риска ампутации конечности.
Причины и виды
Сахарный диабет любого типа является недугом, который требует осуществления постоянного контроля за содержанием сахара в организме. Помимо этого для предупреждения развития осложнений следует изменить образ жизни и рацион питания.
Развитию сепсиса подвержены люди со сниженным иммунитетом, который не может противостоять болезнетворным агентам, а именно микроорганизмам. Такое снижение защитных сил организма возможно при сахарном диабете, синдроме иммунодефицита, при рахите, опухолях, различных хронических заболеваниях.
Заражение крови провоцируется:
- пневмококками;
- кишечной палочкой;
- стафилококками;
- менингококками;
- кандидозными и другими грибками;
- микобактерией туберкулеза и др.
Сахарный диабет бывает двух типов: первого и второго. Причем эти два заболевания совершенно разные, хотя и в первом и втором случае причины нарушения углеводного обмена связаны с чрезмерным количеством сахара в крови.
Стадии развития трофических язв при сахарном диабете
Существует несколько стадий развития трофических очагов при наличии у больного сахарного диабета.
Симптомы
Симптоматика может сигнализировать о других болезнях, которые также нуждаются в медицинской помощи.
Признаки и проявления заражения крови после обнаружения инфекции часто являются непостоянными и могут быть ошибочно приняты за присутствие иных серьезных заболеваний. Тем не менее, сепсис, как правило, характеризуется определенными основными симптомами, которые могут проявиться быстро.
При любом подозрении на сепсис необходимо получить неотложную медицинскую помощь или сразу же пойти в ближайшее медицинское учреждение. Среди главных симптомов выделяют:
- Лихорадку (высокую температуру, гипертермию), иногда с ознобом и дрожью.
- Быструю частоту сердечных сокращений / пульса ( синусовая тахикардия ).
- Быструю скорость дыхания (тахипноэ).
- Необычные уровни потливости (потоотделение).
Особенно важно прибегнуть к неотложной медицинской помощи, если сепсис достигает поздней стадии – тяжелой формы сепсиса или септического шока.
Важно вовремя вызвать скорую помощь, если есть подозрение на сепсис и появляется:
- Один из основных признаков болезни.
- Головокружение или чувство дурноты.
- Замешательство или любые другие необычные изменения в психическом состоянии, в том числе чувство обреченности или реальный страх смерти.
- Невнятная речь.
- Диарея, тошнота или рвота.
- Сильная боль в мышцах и крайняя степень дискомфорта.
- Затрудненное дыхание, то есть одышка.
- Признаки низкого уровня выхода мочи (отсутствия необходимости мочиться в течение целого дня, к примеру).
- Холодная, липкая и бледная, а иногда обесцвеченная кожа.
- Кожа, бледная на конечностях, что сигнализирует о плохом кровоснабжении (низкой перфузии).
- Потеря сознания.
Людям, которые наблюдают у себя резкую повышенную температуру, крайне важно получить немедленную медицинскую помощь, так как резкая смена температуры тела, говорит о возможном наличии сепсиса. Пожилые люди и дети раннего возраста особенно уязвимы к заражению крови после инфекций.
Обращаясь за медицинской помощью, идя в отделение неотложной помощи, или обращаясь к врачам и медсестрам, важно вспомнить и рассказать о любой недавней инфекции, хирургической процедуры или если нарушениях иммунной системы.
История болезни, скорее всего, означает, что у пациента ранее была инфекция, это предупреждает врачей о возможности повторного появления (рецидива) сепсиса, если они видят характерные черты вероятного заболевания.
Хотя сепсис является потенциально опасным для жизни, недуг варьируется от легкой формы до тяжелой. В легких случаях отмечаются очень высокие темпы восстановления организма больного. Септический шок имеет смертность на уровне 50 процентов, по данным некоторых исследований. Наличие случая тяжелого сепсиса значительно увеличивает риск инфекции в будущем.
Общие признаки заражения крови:
- повышение температуры тела до 40-41 градуса;
- озноб;
- бледность кожи;
- обильное потоотделение;
- герпес на губах;
- кровоточивость слизистых оболочек;
- одышка;
- сыпь на коже.
Лихорадка может спровоцировать нарушения со стороны центральной нервной системы — человек ощущает такие симптомы, как головная боль, слабость, нервозность. Запущенный сепсис также может обернуться комой.
Со стороны сердечно-сосудистой системы развивается гипотония и тахикардия. Инфицирование сердца грозит развитием миокардита и перикардита.
Последствием этих заболеваний становится нарушение функционирования органа.
Осложнением сепсиса может стать ишемия легкого и дыхательная недостаточность. Из-за нарушения функций желудочно-кишечного тракта стремительно уменьшается масса тела. Также повышается риск развития токсического гепатита. Симптомами запущенного инфицирования крови становится обезвоживание и потеря мышечной массы.
В первичном очаге инфекции также происходят метаморфозы: процесс заживления ран замедляется, а зернистая ткань (грануляции) становится неэластичной и кровоточащей. На ране образуются участки некроза. Гной, выделяемый из раны, приобретает гнилостный запах и бурый оттенок.

Клинические симптомы заболевания обычно характеризуются постепенным нарастанием, сахарный диабет со стремительным увеличением гипергликемии манифестирует достаточно редко.
Способы диагностики
Если у человека есть симптомы заражения крови, лечащий врач направит его на тесты, чтобы поставить диагноз и определить серьезность имеющейся инфекции.
Одним из первых тестов является анализ крови, которая проверяется на наличие осложнений, таких как:
- инфекционные заболевания;
- проблемы со свертыванием крови;
- ненормальное состояние печени или нарушение функции почек ( почечная недостаточность );
- уменьшение количества поступаемого кислорода.
Дисбаланс минералов вызывают электролиты, которые влияют на количество воды в теле, а также на уровень кислотности крови.
В зависимости от симптомов и результатов анализа крови, доктор может назначить другие анализы, в том числе:
- анализ мочи (чтобы проверить наличие бактерий в ней);
- тест секреции раны (чтобы проверить открытую рану на возможные инфекции);
- тест секреции слизи (для выявления микробов, ответственных за инфекции).
Диагностировать сепсис можно с помощью изучения симптомов, присутствующих у больного, а также после бакпосева содержимого гнойного очага, общего анализа крови и бакпосева крови на аэробные и анаэробные микроорганизмы.
Перечисленные анализы рекомендуется проводить неоднократно, на пике лихорадки. Сложность диагностики сепсиса заключается в том, что его проявления характерны и для других заболеваний:
- брюшного тифа;
- лимфогранулематоза четвертой стадии;
- малярии;
- туберкулеза;
- лейкемии четвертой стадии;
- бруцеллеза.
Терапия при инфицировании крови применяется в экстренном порядке. Больному показана госпитализация в инфекционное отделение больницы. Лечение при сепсисе включает такие направления:
- устранение интоксикации;
- уничтожение бактерий, которые спровоцировали сепсис;
- стимуляция иммунитета;
- восстановление функций органов, пострадавших от сепсиса;
- устранение симптомов.
Прежде всего пациенту прописывается постельный режим и лечение большими дозами антибиотиков. Выбор противомикробного препарата полностью зависит от вида возбудителя, спровоцировавшего заражение крови.
При запущенном заболевании назначается лечение кортикостероидами. Пациенту при необходимости проводят переливание плазмы крови и введение глюкозы (гамма-глобулина).
Для восстановления иммунитета необходимо переливание лейкоцитарной массы и прием иммуностимуляторов.
Для восстановления функций пораженных органов могут назначаться антигистаминные, сердечные и другие препараты. При тяжелом сепсисе возрастает риск тромбоза вен, поэтому пациентам необходима соответствующая профилактика.
С этой целью может назначаться лечение Гепарином. Если этот препарат противопоказан, пациенту назначается механическая профилактика тромбоза, например, ношение компрессионных чулок.
Лечение сепсиса также включает в себя контроль состояния очага воспаления. Если лечение медикаментами не принесло результатов, требуется операция по вскрытию гнойного очага и его дренированию. При поражении окружающих очаг мягких тканей необходима их санация. В процессе лечения пациенту показано обильное питье и дробное питание. Предпочтение отдается белковой пище.
Диагностика подразумевает определение формы болезни, оценку состояния организма, установление сопутствующих нарушений здоровья. Для начала следует сдать кровь на сахар, нормальным принято считать результат от 3,3 до 5,5 ммоль/л, при превышении этих пределов речь идет о нарушении метаболизма. Для уточнения диагноза измерения гликемии натощак проводят еще несколько раз в течение недели.
Более чувствительный метод исследования – тест на толерантность к глюкозе, он показывает скрытые сбои обмена веществ. Тестирование проводят утром после 14 часов голодания. Перед анализом необходимо исключить физические нагрузки, курение, спиртные напитки, препараты, которые повышают сахар крови.
Показано также сдать мочу на глюкозу, в норме ее в ней быть не должно. Нередко сахарный диабет осложнен ацетонурией, когда в моче скапливаются кетоновые тела.
Для выявления осложнений гипергликемии, составления прогноза на будущее следует провести дополнительные исследования: обследование глазного дна, экскреторную урографию, электрокардиограмму. Если предпринять названные меры как можно раньше, человек будет заболевать сопутствующими патологиями намного реже. Видео в этой статье покажет, в чем причина 1 и 2 типа диабета.
Меры профилактики передачи СД
Статистика утверждает, что во всем мире сахарным диабетом страдает порядка 150 миллионов человек. Как ни печально, но с каждым днем количество больных неуклонно растет. Удивительно, но диабет является одной из самых древних патологий, однако диагностировать и лечить ее люди научились только в начале прошлого века.
Часто можно услышать, что сахарный диабет явление страшное, оно разрушает жизнь. Действительно, данный недуг вынуждает больного кардинально изменять свой образ жизни, но при условии соблюдения предписаний врача и приеме назначенных препаратов диабетик не испытывает особых проблем.
Заразен ли сахарный диабет? Нет, причины болезни следует искать в нарушении обменных процессов, больше всего в данном случае изменяется углеводный обмен. Пациент ощутит этот патологический процесс постоянным, стойким повышением концентрации сахара в крови. Такое состояние называют гипергликемией.
Основная проблема – искажение взаимодействия гормона инсулин с тканями организма, именно инсулин необходим для удержания сахара крови в нормальных пределах. Это происходит благодаря проведению глюкозы по всем клеткам организма в качестве энергетического субстрата. При сбоях в системе взаимодействия происходит скопление сахара в крови, развивается сахарный диабет.
Сахарным диабетом заразиться через кровь, слюну и половой контакт нельзя, это неинфекционное заболевание. Однако пользоваться одним глюкометром не стоит, а шприц и иглу нужно использовать один раз, на появление диабета это не повлияет, но может стать причиной развития других заболеваний, например, гепатит или СПИД.
Именно заразиться заболеванием нельзя, однако наследственная предрасположенность, негативные внешние факторы и неконтролируемое употребление сладкой углеводной пищи относят человека к группе риска развития недуга.
Чтобы быть здоровым и не заболеть сахарным диабетом, необходимо следить за питанием и отказаться от вредных привычек, вести активный и здоровый образ жизни, отстраняться от стрессов. Дневной рацион должен быть насыщен витаминами, минералами и полезными компонентами.
Продукты с высоким уровнем углеводов и сахара вредны. Врачами отмечено, что на сахарное заболевание, во многих случаях, страдают именно люди с лишним весом.
Важно вести активный образ жизни, заниматься лечебной физкультурой. Стрессы негативно влияют на иммунитет и работу всего организма, контроль за своим эмоциональным состоянием избавит от физических и психических расстройств.
Смена иглы в глюкометре и других приспособлениях избавит от риска заразиться инфекционными болезнями.
Информация дана только для общего ознакомления и не может быть использована для самолечения. Не стоит заниматься самолечением, это может быть опасно. Всегда консультируйтесь с врачом. При частичном или полном копировании материалов с сайта, активная ссылка на него обязательна.
Диагностика и лечение
Заражение крови может быстро прогрессировать до уровня септического шока и даже смерти, если его не лечить. Врачи используют ряд препаратов для терапии недуга, в том числе:
- антибиотики IV поколения для борьбы с инфекцией ( Меропенем, Азактам, Тиенам );
- вазоактивные препараты для повышения артериального давления;
- инсулин, чтобы стабилизировать уровень сахара в крови;
- кортикостероиды, чтобы уменьшить воспаление;
- обезболивающие медикаменты.
Также если затронуты почки может потребоваться диализ. Они помогают отфильтровать вредные отходы, соли и избыток воды из крови.
Профилактика
Нужно делать прививку от гриппа, пневмонии и любых других возможных инфекций. Дело в том, что предотвращение инфекций, которые могут привести к сепсису , крайне важно в профилактике данного недуга. Очищение ссадин и ран, практика хорошей гигиены путем мытья рук, регулярное купание также являются примером эффективных предупредительных мер в борьбе с заболеванием.
Даже при наличии генетической предрасположенности не заболеть диабетом вполне реально, если провести простые профилактические мероприятия.
Первое, что необходимо делать, это систематический контроль уровня гликемии. Выполнить это легко, достаточно приобрести портативный глюкометр, например – глюкометр на руку, игла в нем не причиняет сильного дискомфорта во время процедуры. Аппарат можно носить с собой, использовать при необходимости. Кровь для исследования берут из пальца на руке.
Кроме показателей гликемии нужно контролировать свой вес, когда без причины появились лишние килограммы важно не откладывать до последнего визит к доктору.
Другая рекомендация – уделять внимание питанию, есть меньше продуктов, вызывающих ожирение. Пищу показано употреблять маленькими порциями по 5-6 раз в сутки, последний раз кушают за 3 часа до ночного сна.
Очень часто у больных сахарным диабетом наблюдается развитие разнообразных осложнений. Одним из опасных осложнений, проявляющихся при прогрессировании диабета, является нарушение кровообращение в нижних конечностях, а также нарушения в проводимости нервных волокон расположенных в тканях нижних конечностей.
Такие нарушения внешне проявляются тем, что появляются на стопе незаживающие раны и начинает гнить нога при сахарном диабете.
В такой ситуации даже если наступает заживление мягкой ткани, то кость все равно продолжает гнить. Это тяжелое осложнение невозможно излечить полностью без компенсации сахарного диабета.
Внешним проявлением нарушения является появление незаживающих трофических язв на поверхности кожных покровов стопы. Появляющиеся трофические язвы приводят к тому, что в организме развивается сепсис.
Сепсис представляет собой ответную реакцию организма на развитие локального инфекционного процесса, который развивается в области формирования трофических язв. Сепсис вызывается проникновением на поврежденные кожные покровы конечностей гнойной или гнилостной микрофлоры. В некоторых случаях сепсис может быть обусловлено развитием латентной инфекции.
Сепсис характеризуется постоянным распространением по организму бактериальной флоры и ее токсинов, что провоцирует развитие тяжелого поражения.
Если на поверхности ноги выявлены повреждения кожного покрова, которые длительное время не заживают, следует немедленно обратиться за помощью в хирургическое отделение медицинского стационара. Дело в том, что лечение диабетической стопы не производится в диабетическом отделении.
Развитие трофических язв обусловлено осложнением сахарного диабета, которое возникает в результате поражения мелких сосудов и нервных окончаний, расположенных в тканях нижних конечностях.
Чаще всего образование трофических язв начинается с появления на кожных покровах пальцев стоп микротравм, которые не заживают самостоятельно.
Нарушения кровообращения в тканях нижних конечностей приводит к нарушениям в питании клеток. Появление трофических язв начинается на поверхности голеней и постепенно спускается к ступням и пяткам, на которых появляется гниющая ткань.
Лечение, применяемое для локализации недуга и излечения от него, является продолжительным и сложным.
Причины появления трофических язв при сахарном диабете
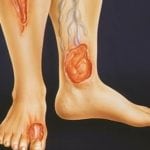
Сахарный диабет любого типа является недугом, который требует осуществления постоянного контроля за содержанием сахара в организме. Помимо этого для предупреждения развития осложнений следует изменить образ жизни и рацион питания.
Изменения в обычном образе жизни требуются для того чтобы предупредить появление нарушений в работе сосудистой и нервной систем, которые возникают при прогрессировании сахарного диабета.
Нарушения в питании клеток тканей конечностей, в обеспечении клеток кислородом и отводе токсических соединений образующихся в тканях быстрее происходят в том случае, если в организме больного сахарным диабетом, наблюдается постоянное повышенное содержание глюкозы.
Развитие трофических язв наблюдается при наличии у человека запушенной формы сахарного диабета. Чаще всего развитие язв на поверхности кожных покровов нижних конечностей наблюдается тогда, когда в организме больного происходит прогрессирование сахарного диабета второго типа, который является инсулиннезависимым.
Развитие симптомов кетоацидоза и наличие высокого уровня сахара в организме возникает в том, случае если больной несерьезно относится к своему недугу и не предпринимает действий, направленных на купирование последствий развития болезни.
Для предупреждения появления трофических язв требуется каждому больному, страдающему от сахарного диабета не только контролировать уровень гликемии в организме, но и бережно ухаживать за кожными покровами ног не допуская появления на коже критических повреждений покровов.
Дело в том, что даже появление малейшей микротравмы способно спровоцировать появление язвы.
Почему происходит формирование язв? Причиной появления трофических язв является развитие в организме больного таких осложнений, как диабетическая ангиопатия, проявляющаяся в повреждении мелких сосудов кровеносной системы и диабетическая нейропатия, являющаяся поражением мелких нервных окончаний.
Эти нарушения в комплексе приводят к формированию диабетической стопы. Такое патологическое состояние нижних конечностей склонно к образованию не только трофических язв, но и развитию гангрены. В результате развития и распространения трофических язв по поверхности нижних конечностей происходит заражение прилегающих тканей и крови токсинами, образующимися в инфекционном очаге, которым является трофическая язва.
Предотвратить развитие трофических язв и гангрены нижних конечностей позволяет осуществление грамотного ухода за конечностями и жесткий контроль уровня сахара в плазме крови больного.
Внешний вид трофической язвы при сахарном диабете
Возникновение трофических язв чаще всего наблюдается в области ногтевых фаланг пальцев стопы. Иногда возможно возникновение трофических очагов на поверхности пятки.
Возникновению трофических очагов способствует формирование натоптышей и микротравм в процессе использования неудобной обуви или обуви, которая не подходит по размеру. Также высока вероятность возникновения трофической язвы в результате проведения неудачного педикюра для диабетиков, получения ожогов, ссадин и других травмирующих воздействий на кожные покровы нижних конечностей.
Результатом получения таких микротравм является формирование незаживающих длительное время ран, которые с течением времени увеличиваются в размерах и в глубину. Увеличение площади и глубины ран способствует более легкому проникновению в раневую поверхность гнойной и гнилостной микрофлоры.
В результате проникновения гнилостной и гнойной микрофлоры на раневую поверхность происходит заражение тканей и начинается процесс гниения ткани, что значительно осложняет процесс лечения осложнения.
Особенностями и отличиями трофических язв при наличии сахарного диабета являются следующие:
- При наличии небольших по размерам язвенных поверхностей у больного наблюдается появление четко выраженных болевых ощущений, которые усиливаются в ночное время. В некоторых случаях, при выраженной диабетической полинейропатии, болевые ощущения могут отсутствовать, даже в случае формирования крупных и глубоких ран.
- Самостоятельного заживления трофической язвы при развитии в организме диабетической ангиопатии и полинейропатии не происходит.
- Трофические очаги при сахарном диабете способны увеличиваться по площади и углубляться. Эти очаги способны привести к развитию у больного гангрены, которая потребует проведения оперативного вмешательства заключающегося в ампутации поврежденной части конечности.
Появление трофических язв возможно как при скрытом развитии сахарного диабета, так и при наличии у больного варикозного расширения вен.
Такая ситуация требует проведения дополнительного обследования организма больного для выяснения причин возникновения трофических очагов и назначения соответствующего адекватного лечения.
Стадии развития трофических язв при сахарном диабете
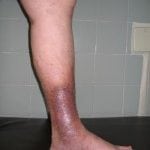
Существует несколько стадий развития трофических очагов при наличии у больного сахарного диабета.
Первая стадия является стадией возникновения трофического очага. На этом этапе трофическая язва постепенно увеличивается в размерах и углубляется. Дно язвы покрыто белым налетом. В некоторых случаях налет может иметь грязно-серый или серый цвет.
На этом этапе развития раны появляется неприятный запах, а человек может чувствовать онемение и похолодание стоп, что связано с нарушением кровообращения и иннервации тканей.
Вторая стадия характеризуется очищением трофической язвы. На этой стадии наблюдается очищение язвы от налета, а дно раны приобретает ярко-розовую окраску. На этом этапе размеры и глубина язвы не изменяются.
Стадия заживления трофического очага. Заживление раны начинается чаще всего с краев по всему периметру. Язва постепенно уменьшается в размерах. При проведении адекватного и своевременного лечения происходит уменьшение площади раны и появление островков заживления внутри нее.
Производить самостоятельно лечение трофических язв при сахарном диабете не рекомендуется. Если заниматься самолечение, могут развиться крайне тяжелые последствия.
Как ухаживать за ногами при диабете расскажет эксперт из видео в этой статье.
Читайте также:


