Сепсис при пневмонии и диабете
Септическая пневмония - это очень тяжелая форма воспаления легких, которая развивается на фоне сепсиса. Основным предрасполагающим фактором к появлению опасной патологии является наличие у больного серьезных нарушений в иммунной системе организма. В группу риска входят пожилые люди, новорожденные с внутриутробной инфекцией и ВИЧ-инфицированные. Стоит отметить, что инфекционное воспаление легких часто заканчивается летальным исходом. В статье описано это заболевание. А также читатели узнают о симптомах и лечении септической пневмонии.
Что это такое
Под сепсисом понимается воспалительная реакция организма в ответ на какую-либо инфекцию. Такое состояние появляется при попадании токсинов или болезнетворных микроорганизмов в кровь. В таком случае происходит распространение инфекции и поражение различных систем и органов, включая легкие, что и провоцирует инфекционную пневмонию.
Помимо патогенных микроорганизмов, причинами развития сепсиса могут быть:
- патогенные грибы;
- различные бактерии (стрептококки, стафилококки, протеи, пневмококки, энтерококи, клебсиелла и другие);
- вирусы.
Больных с инфекционной пневмонией при поступлении в больницу экстренно отправляют в отделение интенсивной терапии.
Причины
Развитию септического воспаления легких способствуют следующие факторы:
- Переохлаждение. Стоит отметить, что эта причина актуальна не только в холодное время года. Зачастую она представляет опасность и в теплый период. Примерами могут быть: переохлаждение тела из-за холодной воды, кондиционирование помещения и так далее.
- ОРВИ является одной из самых распространенных причин развития септической пневмонии в виде осложнения вирусного заболевания. Это может произойти из-за неоконченного или неадекватного лечения, а также присоединение других возбудителей.
- Активное и пассивное курение. Эта вредная привычка приводит к ослаблению легочной ткани, а также иммунитета в целом.
- Негативное проявление внешней среды, в том числе загрязнение воздуха токсичными веществами.
Помимо этих факторов, у каждого человека имеется порог индивидуальной сопротивляемости, а также присутствуют хронические или сопутствующие заболевания, усугубляющие состояние организма. Эти причины могут способствовать развитию воспаления легких, а само течение болезни становится более тяжелым. В детском и преклонном возрасте септическая пневмония часто вызывает возникновение осложнений.
Индивидуальные факторы
В эту группу причин, способствующих появлению инфекционной пневмонии, относят:
- Хронические заболевания легких.
- Патологии сердца и сосудов, связанные с нарушением кровообращения в легочном круге.
- Врожденные аномалии грудной клетки, а также ее травмы.
- Период восстановления после хирургических операций.
- Вредные привычки (алкоголь, наркотики, курение).
- Сниженный иммунитет.
- Возраст.
Симптомы заболевания
У большинства людей септическая пневмония (МКБ-10 - код - от J12 до J18) сопровождается гнойным распадом легочной ткани. Сепсис значительно ухудшает и без того тяжелое состояние пациента.

Основными клиническими признаками, которые могут указывать на инфекционное воспаление, являются:
- повышение температуры, лихорадка, озноб;
- сильный кашель, часто вызывающий боли в грудной клетке;
- затрудненное дыхание;
- одышка;
- дыхательная недостаточность, которая при неправильном лечении прогрессирует;
- кожа бледнеет и покрывается цианотичным оттенком;
- учащенный пульс;
- резкое падение давления;
- прорыв абсцесса в бронхи может вызывать сильный кашель, при этом больной будет откашливать много мокроты гнойного характера.
К осложнениям септической пневмонии относят пиопневмоторакс, легочные кровотечения, эмпиему плевры, бактериемический шок. Все это при несвоевременном лечении может привести к смертельному исходу.
Двусторонняя септическая пневмония
Во врачебной практике двухсторонние воспаления легких классифицируются по нескольким признакам. Основным критерием считается месторасположение очагов воспаления. Исходя из этого, выделяют несколько видов такой пневмонии:
Последняя встречается реже, чем очаговая, и отличается быстрым развитием воспалительного процесса, а также выраженной клинической картиной. Такая форма заболевания предполагает поражение обоих легких в полном объеме, поэтому дыхательная недостаточность и смерть пациента наступают достаточно быстро.
Очаговая двухсторонняя септическая пневмония встречается намного чаще. При ней возникает поражение некоторых сегментов легкого с обеих сторон. Эта форма воспаления может быть следствием искусственной вентиляции легких в течение продолжительного периода, поэтому распространена среди людей, находящихся в реанимации. К сожалению, прогноз на выздоровление с очаговой пневмонией в легких с двух сторон крайне неблагоприятный. Так как в дыхательном органе поражаются многочисленные области.
Если классифицировать воспаление легких с учетом того, какая область поражена, то можно выделить следующие формы заболевания:
- верхнедолевая двухсторонняя;
- нижнедолевая двухсторонняя;
- полисегментарная.
Самое опасное течение имеет полисегментарный тип воспалительного процесса в обоих легких. Заболевание протекает тяжело, с признаками выраженной интоксикации, и поэтому терапия должна начинаться как можно раньше. Следует учитывать, что полисегментарное воспаление быстро ведет к дыхательной недостаточности и смерти больного.
Самым грозным осложнением двухсторонней септической пневмонии считается ГНТ (гиперчувствительность немедленного типа). Она зачастую ведет к отеку легких с нарушением дыхательных процессов.
Диагностика заболевания
Основным методом диагностики воспаления легких является рентген. Признаки септической пневмонии в таком случае выглядят как множественные очаги затемнения. Как правило, они соединены между собой и образуют абсцессы. Рентгенологические исследования используют не только в диагностических целях, но и для оценки динамики заболевания.
Во время первичного осмотра врач может определить участие в дыхании вспомогательных мышц и увеличение частоты дыхательного процесса. Помимо этого, специалист различает хрипы: сухие, влажные или крепитирующие. Рентгенограмма не всегда помогает увидеть очаги воспаления. Ведь они могут иметь глубокое расположение и незначительные размеры. Именно поэтому в некоторых случаях необходимы дополнительные методы диагностики. Для этого применяются ангиография, сцинтиграфия и компьютерная томография. На КТ септическую пневмонию можно рассмотреть лучше всего.
Помимо вышеописанных методов, для диагностики заболевания используют:
- биохимический и клинический анализ крови;
- общий анализ мочи;
- исследование мокроты с определением устойчивости бактерий к антибиотикам.
В случае острой необходимости проводятся дополнительные исследования:
- серологическое обследование;
- гисто- и цитологическое исследования;
- бронхоскопия;
- ангиопульмонография и изотопное сканирование легких;
- в случае необходимости операционного вмешательства сдается проба на правильное функционирование почек и печени для установления диапазона нагрузок на сердце и сосуды.
Лечение заболевания
Больные даже с подозрением на инфекционную пневмонию проходят лечение и дальнейшее обследование в отделении интенсивной терапии. Общий подход к лечению заболевания и самой причины, спровоцировавшей его, заключается в применении всех доступных хирургических и терапевтических способов.
Интенсивная терапия начинается в момент поступления больного в отделение. После определения входных ворот инфекции, которая привела к распространению воспалительного процесса, устраняется септический очаг. Главной задачей интенсивной терапии является устранение септического шока при пневмонии, а также осложнений, угрожающих стабилизации состояния и жизни пациента.
Во время лечебного процесса принимают участие врачи из разных областей медицины: терапевты, реаниматологи, хирурги и другие.
Антибактериальная терапия
Использование антибактериальных препаратов при инфекционном воспалении легких существенно уменьшает риск возникновения осложнений и летальных исходов. Как правило, врачи не дожидаются результатов бактериологических исследований, они назначают антибиотики с широким спектром действия сразу после поступления пациента в отделение.
После выявления возбудителя инфекции антибактериальная терапия корректируется. При этом учитывается чувствительность болезнетворной микрофлоры к лекарственным препаратам. Чаще всего предпочтение отдается медикаментам, обладающим бактерицидным воздействием:
- Цефалоспоринам.
- Пенициллинам.
- Фторхинолонам.
- Карбапенемам.
- Аминогликозидам и другим.
В некоторых случаях применяется комбинированная терапия антибактериальными препаратами. Но все же специалисты отдают предпочтение монотерапии. Так как при одновременном применении нескольких антибиотиков увеличивается риск возникновения побочных эффектов и проблем с совместимостью. Подбирая оптимальное лекарство, необходимо учитывать противопоказания, наличие индивидуальной непереносимости, токсическое действие на почки и печень и так далее.
Назначение максимально допустимых дозировок антибиотиков при септической пневмонии считается клинически оправданным. На сегодняшний момент разработана схема эмпирической антибактериальной терапии, которая может применяться даже без наличия результатов исследований.
При отсутствии данных о возбудителях инфекционного процесса считается нормальным использовать комбинацию разных препаратов. Стоит помнить, что правильное сочетание лекарственных средств может определить только специалист.
Дезинтоксикационные мероприятия
Обязательным элементом лечения септической пневмонии (МКБ-10 - код - от J12 до J18) является проведение результативной дезинтоксикационной терапии. Откорректировать водно-солевой баланс помогает введение внутривенно электролитных растворов. Белковые нарушения в организме эффективно восстанавливают альбумин, аминокислотные препараты, плазма. Для устранения токсинов и возбудителей применяют гемосорбцию, плазмафарез и гемофильтрацию. В случае возникновения почечной недостаточности назначают гемодиализ.
Оперативное вмешательство
В некоторых случаях при септической пневмонии, приходится использовать хирургические способы лечения. Это особенно актуально при появлении тяжелых осложнений. Показаниями к операции служат:
- Пневмоторакс (скопление воздуха в плевральной полости).
- Развитие кровотечений в легких.
- Гной в плевральной полости.
- Сохранение признаков септической пневмонии (кровохарканье, кашель с гнойной мокротой и др.) после ликвидации инфекции на протяжении нескольких месяцев.
Грамотное лечение септического воспаления легких с использованием современных методов терапии позволяет рассчитывать на положительный исход даже при самых тяжелых случаях.
Вирус иммунодефицита человека
Септическая пневмония при ВИЧ развивается у 80 % больных. Такой высокий процент объясняется следующими факторами:
- Основной функцией легких является дыхание. Вместе с воздухом в них попадают вирусы, бактерии, мельчайшие частички пыли, таким образом концентрация возбудителей различных болезней в легких значительно выше, чем в остальных органах.
- Помимо этого, сами легкие не имеют местного иммунитета. За их защиту отвечает только общий иммунитет организма, а он при вирусе иммунодефицита человека ослаблен и не может сопротивляться инфекциям.
- В легких имеется собственная микрофлора, не опасная для здорового человека. Но из-за ослабления иммунитета эти безобидные грибы и бактерии могут спровоцировать развитие пневмонии.
Главной задачей лечения воспаления легких у ВИЧ-пациентов является восстановление иммунитета. Помимо этого, проводится антиретровирусная терапия.
Профилактика септической пневмонии при ВИЧ должна проходить на протяжении всей жизни. При понижении уровня CD4-лимфоцитов больным назначают прием "Бисептола" (один раз в три дня). Если пациент уже перенес инфекционное воспаление легких, то "Бисептол" принимают ежедневно.
Помимо лекарственной профилактики, рекомендовано соблюдение специального режима, диеты, отказ от вредных привычек и регулярное посещение лечащего врача.
Прогноз
Септическое воспаление легких отличается длительным течением и склонностью к повторному появлению. К сожалению, прогноз при этом заболевании часто неблагоприятен. В половине случаев оно заканчивается смертельным исходом. При своевременном обращении к врачу и проведении грамотного лечения шанс на выздоровление повышается.
Сепсис является тяжелым инфекционным заболеванием, которое развивается, когда инфекционный процесс прогрессирует и распространяется по всему организму через кровь. В народе это заболевание называют заражением крови. Еще Гиппократ заметил, что сепсис связан с распадом и гниением тканей, если данный процесс вовремя не остановить, то он неизбежно приводит к смерти человека.
Этиология сепсиса заключается в том, что он может быть вызван многими микроорганизмами: стафилококками, менингококками, кишечной палочкой, стрептококками, пневмококками или грибами. В основном данный патологический процесс развивается из-за неблагоприятного протекания гнойных воспалений мягких тканей, например, при абсцессе или перитоните, на фоне общего ослабления иммунитета. Болезнь отличается прогрессирующим течением без тенденции к быстрому и спонтанному выздоровлению. Несмотря на то, что сейчас значительно возросли возможности антибактериального и противогрибкового лечения, показатель смертности при инфекции сепсис продолжает быть высоким.
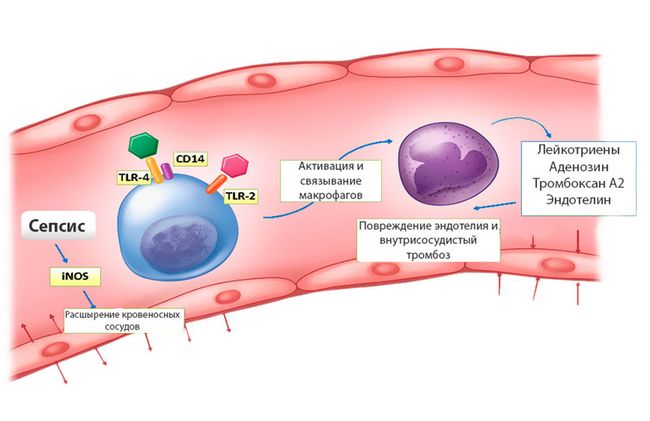
Когда инфекция не утихает и с кровью распространяется по организму — возникает сепсис
Причины сепсиса
Среди возможных причин сепсиса выделяют:
- врожденные и приобретенные нарушения работы иммунной системы, иммунодефицит на стадии СПИДа;
- наличие инфекционного эндокардита;
- возникновение нагноений в ранах;
- инъекционная наркомания (ангиогенный сепсис);
- наличие хронической гнойной патологии (трофической язвы);
- возникновение инфицированных венозных катетеров;
- осложнение местных гнойных процессов (флегмоны, абсцесса, лактационных маститов) и перитонита;
- травмы инфекционного характера;
- полученные ожоги тяжелой степени;
- обширная раневая поверхность, открытые переломы, особенно у слабых больных с большой потерей крови;
- развитие гнойных инфекций во рту;
- увеличение резистентности патологических микроорганизмов к антибиотикам;
- инфекционные осложнения после родовой деятельности или аборта;
- возникновение гнойных осложнений после хирургии;
- медицинские манипуляции – катетеризация сосудов, протезирование и др.
- наличие повреждений в органах мочеполовой системы;
- не соблюдение правил асептики и антисептики при обработке гнойных ран и при операциях;
- неправильное назначение лекарств и их дозировки лечащим врачом;
- вследствие осложнения тяжелой ангины, пневмонии, гнойных процессов в легких, рахита, диабета, цирроза печени, остеомиелита, гнойного отита;
- онкологические заболевания на поздних стадиях, лейкоз;
- долгий прием иммуносупрессоров.
Это далеко не полный список возможных причин, вызывающих развитие сепсиса. Заболевание способно осложнить практически любую патологию инфекционно-воспалительного характера. Его развитию могут способствовать хронические болезни, травмы, кровотечения, берущие на себя большую часть защитных свойств организма. Иммунитет постоянно борется с очагами хронических воспалений (бронхитом, кариесом, колитом и т.п.), поэтому защитных свойств оказывается недостаточно, чтобы справляться с новым недугом. Также часто встречается сепсис у детей и старых людей, так как их иммунитет не работает в полную силу. В то же время далеко не каждая инфекция, даже высокоагрессивная, может перейти в сепсис. Если человек изначально здоров, то он скорее всего с помощью медикаментов справится с заболеванием, не получив ее дальнейшего распространения.
Одна из многих причин возникновения сепсиса — полученные ожоги тяжелой степени
Патогенез
Патогенез развития сепсиса происходит в несколько стадий:
- Проникновение возбудителя в организм и образование первичного очага – может происходить разными путями: воздушно-капельным, алиментарным, через кожные покровы и входные ворота. Наиболее часто встречающимися являются пупочный инфекционный сепсис и развивающийся по причине нестерильно проведенной катетеризации сосудов, на третьем месте стоит заражение сепсисом, при котором входными воротами становятся легкие, в результате первичной пневмонии или госпитальной инфекции, которая возникает при интубации или нестерильно проведенном отсасывании слизистых выделений.
- Бактериемия – внедрение микроорганизмов в кровь.
- Токсинемия – возникает при активном выделении токсичных веществ бактериями.
- Распространение возбудителей по внутренним органам с возникновением вторичных очагов.
- Активация иммунитета – в итоге высвобождаются противовоспалительные медиаторы, но процесс не может быть завершен полностью, что ведет к накоплению цитокинов.
- Разрушение клеток ткани с нарушением перфузии, что вызывает шок.
- Септический шок – тяжелый сепсис, вызывающий нарушение гемодинамики и возникновение синдрома полиорганной недостаточности.
Классификация
По очагу возникновения:
- Первичный или криптогенный – появляется без наличия выраженного гнойного очага.
- Вторичный – возникает на фоне уже имеющегося гнойного или воспалительного процесса.
В зависимости от длительности протекания:
- Молниеносный (острейший) – симптомы сепсиса появляются и нарастают с быстрой скоростью, сильно нарушено функционирование внутренних органов и состояние человека ухудшается быстрыми темпами. Часто развивается при фурункулезах и карбункулезах лица. Спустя 1-2 дня может произойти летальный исход.
- Острый сепсис – симптоматика нарастает медленнее, длительность болезни доходит до шести недель. Встречается всех чаще. Смертность здесь меньше, но также остается высокой.
- Подострый – длится от шести недель до четырех месяцев. Заканчивается обычно выздоровлением или переходом в хроническую форму.
- Рецидивирующий – протекает до полугода и дольше. Улучшения сменяются обострениями, то есть заболевание течет волнообразно.
- Хрониосепсис (хронический) – длится несколько лет, вызывая со временем дегенерацию внутренних органов.
Существуют разные виды сепсиса, которые отличаются по механизму развития и типам возбудителей:
- Самым распространенным является хирургический сепсис. Его вызывают осложнения разных гнойных болезней или повреждений (ран, переломов, ожогов).
- Акушерско-гинекологический, неонатальный (сепсис новорожденных) – бывает внутриутробным и послеродовым, возникает при септических патологиях медицинских работников или матери. Данная инфекция является очень опасной, передается через разнообразные предметы, а проникает через раны, кожные покровы, детскую смесь, органы дыхания. Нагноение идет в местах проникновения инфекции.
- Отогенный сепсис очень опасен, он является последствием гнойного отита и зачастую приводит к проникновению инфекции в оболочку головного мозга, что провоцирует возникновение менингита.
- Риногенный сепсис – чаще всего вызван осложнением гнойных патологий носа и околоносовых пазух.
- Уросепсис – развивается при воспалительном процессе органов мочеполовой системы (уретрита, цистита, пиелита, нефрита, бартолинита, простатита).
В зависимости от процессов, которые происходят в организме:
- Септицемия – происходит возникновение системного воспаления, но отсутствуют гнойные очаги. Течет чаще всего в острой или молниеносной форме.
- Септикопиемия – форма сепсиса, при которой на различных органах появляются гнойные образования.
- Септический сепсис – одна из разновидностей септицемии, при которой очаг воспалительного процесса расположен на поверхности сердечных клапанов.
По времени развития:
- Ранний – возникает в срок до 14 дней со времени образования гнойного очага. Проявляется по типу сильной аллергической реакции в сенсибилизированном организме.
- Поздний – появляется через 14 и более дней после первичного гнойного очага. Его причиной является развитие сенсибилизации организма при продолжительном гнойном процессе.
По фазам развития:
- Фаза напряжения – вызывает резкое привлечение защитных функций организма путем стимуляции гипофизарно-надпочечниковой системы.
- Катаболическая фаза – происходит катаболизм белков, жиров и углеводов, нарушение водно-солевого и кислотно-щелочного баланса.
- Анаболическая – происходит переход метаболизма на анаболический путь, сначала идет процесс восстановления структурных протеинов.
- Реабилитационная – проявляется полным восстановлением всех обменных процессов, происходящих в человеческом организме.
Симптомы заболевания
Клиника сепсиса во многом зависит от очага и типа возбудителей, но существуют несколько типичных симптомов. Признаки сепсиса:
- возникновение сильного озноба;
- рост температуры тела;
- очень обильное выделение пота.
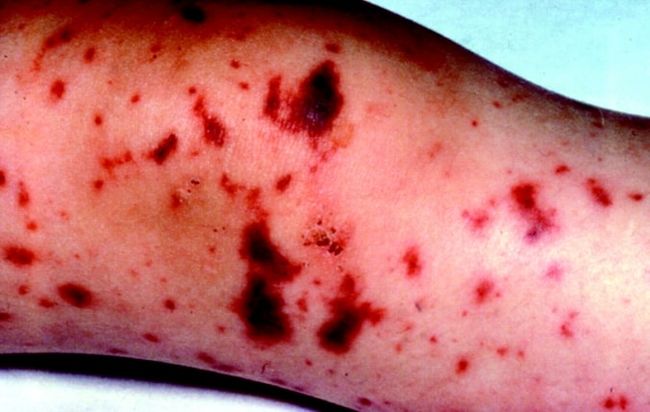
Сепсис приводит к гниению и распаду тканей, что может закончиться летальным исходом, если заболевание не остановить
Это три основных симптома, которые являются постоянными клиническими проявлениями всех видов сепсиса. Дополнительно к ним можно обозначить:
- появление кровоточивости слизистых;
- возникновение высыпаний герпеса на губах;
- нарушение работы дыхательной системы, появление одышки;
- тошнота, рвота, понос сильные боли в области живота;
- понижение артериального давления;
- образование гнойников и уплотнений на поверхности кожи;
- уменьшение мочи;
- землистый оттенок кожи;
- упадок сил и безучастность пациента, изменения в психике от состояния возбуждения до полной апатии и ступора, полный отказ от еды, дезориентация, сонливость, спутанное сознание, кома;
- впалые щеки с ярким нездоровым румянцем на фоне общей бледности;
- появление кровоподтеков на кожных покровах в виде пятен и полосок, в большей мере на конечностях.
Важно! При возникновении подозрений на сепсис, нужно незамедлительно вызвать медиков, начинать терапию нужно незамедлительно, так как данная инфекция может вызвать летальный исход и очень быстро.
Сепсис у новорожденных
Сепсису на ранних периодах младенчества наиболее подвержены недоношенные и слабые дети. В зависимости от момента появления, различают ранний и поздний сепсис новорожденных. Ранний неонатальный сепсис характеризуется возникновением болезни у ребенка в течение первых трех дней жизни. Такой вид возникает при внутриутробном или раннем постнатальном заражении инфекцией. Часто первичным очагом инфекционного процесса является внутриутробная пневмония. Источником инфекции в данном случае служат патогенные микроорганизмы из материнских родовых путей, но не бывает и трансплацентарный путь заражения. Поздний неонатальный сепсис диагностируется при возникновении патологии у младенцев старше трех дней жизни, при этом инфицирование происходит после рождения.
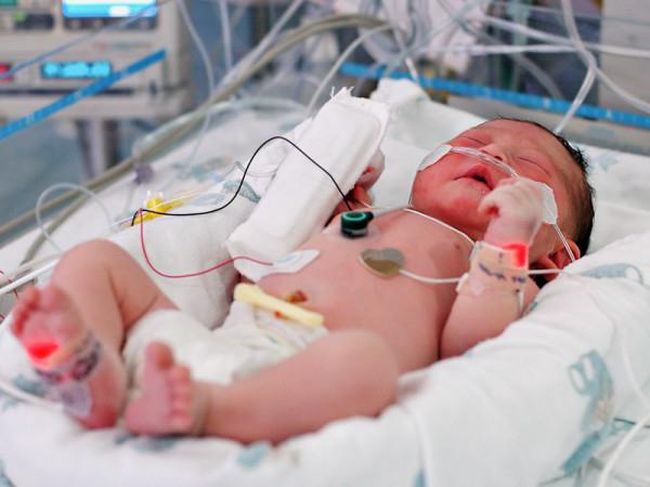
Недоношенные дети гораздо чаще подвержены заболеванию
Сепсис у младенца проявляется следующими симптомами:
- появление рвоты и поноса;
- отказ от питания;
- стремительная потеря веса;
- обезвоживание, в результате которого кожа становится сухой, неэластичной с землистым оттенком;
- зачастую бывают нагноения в районе пупочной ранки, глубокие флегмоны и абсцессы в различных местах.
При сепсисе у новорожденного ребенка последствия не утешительны. Присутствует большой процент смертности, а выжившим малышам тоже приходится трудно, всю жизнь им будут сопутствовать последствия в виде:
- легочных патологий;
- частых ОРВИ и ОРЗ с осложнениями;
- патологий сердца;
- анемии;
- задержек в физическом развитии;
- поражения ЦНС.
Диагностика сепсиса
Методы обследования при данном заболевании назначаются в зависимости от формы и места локализации очага. Для постановки диагноза могут назначаться:
- лабораторные исследования крови и мочи;
- УЗИ;
- рентгеновские исследования;
- компьютерная томография;
- ЭКГ;
- МРТ;
- бактериоскопические исследования.
Диагностировать заражение крови довольно сложно, зачастую бывает, что первичный очаг не определен, а болезнь имеет размазанную картину.
Методы лечения
В случае обнаружения сепсиса терапия должна быть комплексной и проходит в стационаре. Врачам нужно иметь ввиду высокую вероятность развития осложнений и риск смертельного исхода.
Схема мероприятий для лечения сепсиса включает:
- антибиотекотерапию – применение антибиотиков при сепсисе, уничтожающих патогенные микроорганизмы, вызывающие инфекционный процесс;
- иммунотерапию – назначение средств, которые увеличивают защитные функции организма;
- детоксикация – проводится при обнаружении тяжелой интоксикации в организме;
- противовоспалительная терапия – проводится с использованием глюкокортикоидов и нестероидных противовоспалительных препаратов;
- устранение симптоматики сепсиса и нарушений в организме, восстановление функционирования внутренних органов с помощью лекарственных средств;
- хирургическое вмешательство с целью устранения гнойных очагов;
- противошоковая терапия – проводится в случае инфекционно-токсического шока.
При лечении сепсиса больному рекомендуется легкоусвояемая и сбалансированная пища. В каждодневном рационе питания должны быть свежие овощи и фрукты, нежирное мясо, рыба, кисломолочные продукты. Больному необходимо обильное питье в виде очищенной негазированной воды, свежевыжатых соков и зеленого чая.
Прогноз
Прогноз у взрослых при любом виде сепсиса всегда серьезен. Чем быстрее поставлен диагноз и начато лечение, тем больше шансов на выздоровление. К сожалению, это не всегда возможно, так как у патологии имеется много стертых форм, при которых клиническая картина не выраженная.
Положительный прогноз при разных септических состояниях зависит от:
- вирулентности и видовой характеристики микрофлоры, которая вызвала патологию;
- общего состояния здоровья больного, работы иммунной системы, наличия сопутствующих заболеваний;
- своевременного и грамотного лечения.
Обратите внимание! Важно отметить, что в каждом случае сепсис имеет сложное течение. Уровень смертности доходит до 50%, а при септическом шоке процент еще выше. Всех тяжелее болезнь переносят люди пожилого и детского возраста.
Профилактические меры
Профилактика от сепсиса состоит из:
- своевременного устранения гнойных инфекций;
- эффективного лечения локальных процессов инфекционно-воспалительного характера;
- соблюдения асептических и антисептических правил при лечебно-диагностических мероприятиях и оперативных вмешательствах;
- предупреждения госпитальных инфекций;
- адекватной терапии инфекционных процессов любой локализации;
- проведения вакцинации от возбудителей, взывающих сепсис.
Читайте также:


