Увеличение лимфоузлов при коклюше

Коклюш – очень заразное заболевание, возбудителем которого является коклюшная палочка. Его можно отличить по приступообразному кашлю. Он не обнаруживается сразу, что затрудняет диагностику и своевременное назначение лечения. Признаки коклюша проявляются явно лишь через 2 недели после начала недуга.
Ранние стадии развития заболевания
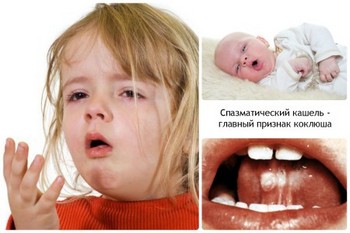
Коклюш начинается, как обычная простуда. У пациентов отмечается повышение температуры тела, слабость. Этот период длится до 14 дней. Чаще всего лечение заболевания не начинают вовремя. Как правило, пациентам ставят диагноз ОРВИ или бронхит.
Особым признаком, заставляющим подвергнуть сомнение назначенную терапию для детей и взрослых, является непрекращающийся кашель. Обычно пациентам назначаются соответствующие лекарственные препараты, но они не дают ожидаемого эффекта. На первых этапах развития недуга кашель не имеет каких-либо особых признаков. Обычно он сухой и слабый.
Температура тела при коклюше поднимается незначительно и достигает максимум 37,5 о С. Иногда болезнь протекает при ее нормальных показателях.
Приступообразный кашель, как основной признак недуга
По-настоящему недуг можно распознать примерно со 2 недели. Симптомы нарастают и усиливаются. Особенно наглядно это проявляется на характере кашля. Если на первых этапах он слабый, то по мере развития заболевания он принимает спазматический характер и сильно беспокоит пациента.
Кашель при коклюше у детей и взрослых настолько специфичен, что доктор может диагностировать болезнь, лишь услышав его. Приступ состоит из 3 стадий:
- серия кашлевых толчков;
- вдох со свистящим звуком;
- рвота или отхождение мокроты.
Он может сопровождаться как посинением лица из-за нехватки кислорода, так и вздутием вен шеи, кровотечением из носа.
Различие в симптомах у взрослых и детей

Коклюш опасен для взрослых и детей. У ребенка заболевание протекает в тяжелой форме и приводит к развитию серьезных осложнений. Для взрослых данный недуг не так опасен. Лишь для незначительного процента из них наступают необратимые последствия.
Признаки коклюша гораздо сильнее проявляются именно у ребенка. Для взрослых течение недуга может проходить не столь явно. В отдельных случаях даже отсутствует приступообразный кашель – его главный признак.
Катаральная стадия и ее особенности
По мере развития недуга у детей и взрослых меняются его признаки. Всего существует три этапа: инкубационный, спазматический, выздоровление.
Самая первая стадия, как ее еще называют катаральная, длиться до 2-х недель. В этот период больного беспокоят типичные симптомы простуды: повышение температуры тела, насморк. Часто это становиться причиной постановки неправильного диагноза, а, значит, назначения неадекватного лечения.
Опасность несвоевременной диагностики в том, что в первые две недели пациент наиболее заразен. Заболевание передается воздушно-капельным путем при контакте с больным человеком.
Ключевые отличия спазматической стадии
На второй стадии, ее можно определить как спазматическую, начинают проявляться характерные для коклюша симптомы, в том числе приступообразный кашель. Он доставляет сильные неудобства больному. Кашель при коклюше усиливается в ночное время. Приступ способен длиться от 1 до 3 минут. В течение суток он может повторяться до 15 раз. Он способен провоцировать рвоту, а это приводит к нехватке питательных веществ в организме. Приступ можно быть спровоцирован жеванием, глотанием, физической нагрузкой.
Между ними пациент может чувствовать себя нормально. Часто кашель с мокротой – единственный признак коклюша. В остальном больной не испытывает дискомфорта и проявления иных симптомов. Перед самим приступом пациент чувствует его наступление. Например, в виде першения в горле.
На данном этапе также могут проявляться иные симптомы:
- вялость и слабость;
- отсутствие аппетита;
- расстройство сна;
- одутловатое лицо, оттекшие веки.
Степень тяжести заболевания у детей и взрослых определяется количеством приступов, их длительностью и интенсивностью. Так, при легкой стадии они случаются до 8 раз, а при тяжелой – до 30.
Для ребенка приступообразный кашель может стать серьезным стрессом. Родители отмечаются беспокойство. Впечатлительный ребенок постоянно с ужасом будет ожидать наступления приступа. Его интерес к играм теряется, он может капризничать.
Кашель становится не таким сильным после 2 недель. Постепенно его активность уменьшается. Окончательно он может пройти только спустя 2 месяца. Весь этот период у пациента будет обычный кашель. У ребенка данный признак проявляется очень сильно. Если заболеванием страдает взрослый пациент, то кашель может и не иметь спазматического характера. Довольно часто недуг протекает, как бронхит.
Основные симптомы тяжелой формы заболевания

Тяжелое течение болезни может быть и у ребенка, и у взрослого. Она проявляется следующими симптомами:
- кислородная недостаточность;
- синюшность носогубного треугольника;
- надрывы и язвы на уздечке у ребенка;
- потеря сознания из-за нарушения мозгового кровообращения;
- судороги.
Даже адекватное лечение не может привести к полному и одномоментному избавлению от признаков недуга. Они будут беспокоить детей и взрослых не менее 2 недель.
Признаки заболевания у беременных женщин
В целом болезнь протекает так же, как и у прочих категорий больных. Сначала беременная женщина чувствует недомогание и общую слабость с незначительным кашлем. Затем симптомы усиливаются и перерастают в спазматический кашель. Как правило, наблюдается воспаление лимфоузлов и появление ринита.
Для беременных характерно возникновение сыпи при коклюше. Она образуется на лице и стремительно разносится по всему телу. За считаные часы небольшие круглые пятна розового цвета покрывают уже всю кожу. Проходят они без следов.
Беременных лечат в стационаре под наблюдением доктора. Им прописывают антибиотическую терапию, а также назначают препараты от кашля. Лекарства, для данной категории больных, не влияют на развитие плода.
Отсутствие адекватной терапии приводит к возникновению серьезных осложнений для будущего малыша. Он может появиться на свет с врожденной глухотой, катарактой, пороком сердца, поражениями иных органов и тканей. Особую опасность недуг представляет на ранних стадиях беременности, так как высок риск развития аномалии (почти 100% вероятность).
Симптомы на этапе выздоровления организма
Самым последним этапом коклюша является период выздоровления. Он может длиться до 4 недель.
Диагностика по внешним симптомам и лабораторным исследования
При осмотре пациента доктор выявляет напряжённость лица, его покраснение, сухие хрипы. В обязательном порядке больной сдает общий анализ крови. В случае заболевания в нем обнаруживается повышенное число лейкоцитов.
Комплексное лечение для взрослых и детей

Лечение подразумевает комплексную терапию. Она предусматривает назначение антибиотиков. Его выбирают исходя из выявленной чувствительности возбудителя.
Кроме того, прописывают противокашлевые препараты. Часто они не дают никакого эффекта, поэтому терапия может корректироваться. Помимо лекарственных препаратов прописывают особый режим питания для насыщения организма питательными веществами.
Очень важно, чтобы больной находился в хорошо вентилируемом помещении. Воздух должен быть влажным. Оптимальная температура – 20 о С. Такие условия позволяют избежать сильных и частых приступов.
Профилактические меры для предупреждения появления симптомов
Основная профилактическая мера для детей и взрослых – вакцинация. Привитый больной, если и заболевает коклюшем, то болезнь протекает в легкой форме. Современная вакцина имеет минимальное количество побочных эффектов. Она вводится ребенку в несколько этапов. При оценке риска следует учитывать, что он гораздо выше при болезни, нежели чем при вакцинации.
В случае вступления в контакт с больным коклюшем следует сдать анализы, чтобы распознать возможное заражение. Своевременно начатое лечение гарантирует его течение без осложнений.
Если заболевает член семьи, следует принимать меры для защиты детей и взрослых. Лечение проводится в домашних условиях и лишь в редких случаях пациента госпитализируют. Пребывания в стационаре необходимо для больных при тяжелой форме недуга, а также при наличии в семье грудных детей.
Увеличенные лимфоузлы на шее возникают по причине воспалительного, опухолевого или грибкового поражения лимфоидной ткани.
Детский организм впервые встречается со стафилококками, стрептококками, хламидиями, микоплазмами и кандидами (грибковая инфекция). На эти патологические агенты вырабатываются антитела лимфоцитами, локализующимися в лимфатических узлах.
Увеличение лимфоузлов на шее: основные виды
Воспаление может возникать среди следующих групп лимфоузлов:
- Подчелюстные;
- Подбородочные;
- Заднешейные;
- Переднешейные;
- Передние и задние ушные;
- Затылочные.
Если увеличены лимфатические узлы в одной из данных областей, нужно искать инфекцию или опухолевое поражение верхних дыхательных путей.
Клинические исследования показали, что в разных лимфатических узлах сохраняются лимфоциты с разными свойствами. Подчелюстные образования увеличиваются у детей в старшем возрасте, но длительность их пребывания в таком состоянии – не более месяца (при бактериальной инфекции). Для затылочной локализации характерны более длительные сроки увеличения образований – до нескольких лет.
Воспаление лимфоузлов – почему возникает
Воспаление лимфоузлов на шее является самым частым признаком бактериальной инфекции у детей. Они являются первым признаком простуды, так как инфекции проникают в легкие через верхние дыхательные пути. На фоне ларингита, тонзиллита и фарингита увеличение лимфатических узлов – самый частый и достоверный признак наличия патогенных бактерий. На них реагирует лимфоидная ткань путем увеличения количества лимфоцитов и повышенного образования антител.
Физиологический лимфоидный узел не увеличивается в размерах более 1 см. При ощупывании руками его невозможно определить. При возникновении лимфаденита (воспаление лимфоузлов) образования хорошо прощупываются руками. Обычно одновременно с данным состоянием отмечается повышение температуры.
При увеличении образование теряет эластичность и становится несколько болезненным за счет раздражения нервных рецепторов окружающих тканей.
Основные причины воспаления лимфоузла на шее:
- Бактериальные и вирусные инфекции;
- Аутоиммунные болезни;
- Онкологическая патология;
- Наличие токсинов в крови.
Бактериальные инфекции могут быть специфическими или неспецифическими. В первом случае лимфаденит более выражен. Такая ситуация наблюдается при коклюше, столбняке, дифтерии.
Причиной неспецифического лимфаденита являются стрепто- и стафилококки, проникающие в очаг поражения органов дыхания по кровеносным или лимфатическим сосудам.
Шейный лимфаденит возникает не только при заболеваниях легких и верхних дыхательных путей. Первичный очаг может располагаться в других органах: карбункулы, фурункулы, гнойные раны. Неспецифическим лимфаденитом осложняются воспалительные болезни уха, носа, горла.
Таким образом, в ответ на проникновение микроорганизмов в дыхательный тракт и глоточные миндалины лимфоузлы на шее увеличиваются из-за того, что в них начинают образовываться антитела и защитные комплексы, которые борются с инфекцией. Если лимфоидная ткань не справляется с бактериями, в ней образуется гной, который постепенно приводит к расплавлению ткани. По такому алгоритму формируется флегмона, абсцесс или паралимфаденит (расплавление окружающих тканей).
Почему болят лимфоузлы или классификация лимфаденита
Если у человека болят лимфоузлы, значит, лимфоидная ткань не справляется с патологическими агентами. В такой ситуации организму следует помочь назначением антибиотиков. Правда, при вирусных заболеваниях антибактериальные препараты не приносят пользы. Они назначаются только с целью предотвращения бактериальной инфекции.
Лимфатический узел болит справа или слева. Двухсторонняя лимфаденопатия встречается редко. В зависимости от локализации паралимфаденита врачи устанавливают сторону воспалительных изменений дыхательных путей при назначении ингаляторной терапии антисептиками.
В зависимости от выраженности воспаления выделяют 2 формы патологии:
- Системная;
- Локальная.
При системном воспалении поражается несколько видов лимфоузлов (подчелюстные, переднешейные, затылочные). При поражении только одной группы – локальный лимфаденит. Когда у человека болят лимфоузлы, расположенные в разных участках тела, очевидно, генерализованное поражение нескольких органов одновременно.
При аутоиммунных болезнях увеличивается содержание в крови иммуноглобулинов (антител) против тканей организма. Такая ситуация наблюдается при ревматоидном артрите, системной красной волчанке, склеродермии. Увеличены лимфатические узлы при этих состояниях вследствие активной пролиферации лимфоцитов, которые вырабатывают антитела.
Лимфоидная ткань воспаляется и при аллергических заболеваниях. На фоне попадания аллергенов активируется иммунная система. В организме вырабатываются иммуноглобулины, направленные на нейтрализацию чужеродных антигенов. Их синтезируют клетки лимфоидной ткани, поэтому у человека при длительном существовании аллергии начинают болеть лимфатические узлы.
Увеличение шейных лимфоузлов: патогенез и морфология
Увеличение лимфоузлов на шее чаще всего одностороннее. Поражается преимущественно, то образование, которое расположено рядом с источником воспаления или очагом расположения бактериальной или вирусной инфекции.
На начальных этапах болезни признаки инфекции у взрослых нередко сопровождаются существенным повышением температуры. Болезненность лимфатических узлов отмечается только при их прощупывании. Если воспаление существует длительно, то появляются дополнительные симптомы: чувство недомогания, потеря аппетита.
Состояние может быть кратковременным или, наоборот, продолжаться длительно. В последнем случае может возникнуть гнойное расплавление лимфатического узла с симптомами интоксикации организма (повышение температуры, сыпь на коже).
Увеличение лимфоузлов на протяжении нескольких месяцев может быть свидетельством наличия опухоли. При злокачественном поражении лимфатические сосуды теряют эластичность и постепенно увеличиваются, несмотря на активную антибактериальную терапию.
Для опухолевого лимфангита характерно постепенное вовлечение в патологический процесс близлежащих лимфатических узлов.
Специфический лимфаденит – воспалительные изменения лимфоидной системы на фоне специфических инфекций (коклюш, сифилис, дифтерия, туберкулез). Без качественного лечения на фоне этих состояний формируются серьезные осложнения:
Воспаление лимфоузлов при туляремии сопровождается повышением температуры. На кожных покровах образуется специфическая сыпь, головные боли, озноб.
Таким образом, лимфоидная ткань является защитником организма от различного рода инфекций, опухолевых болезней и даже аллергических состояний. Все патогенные микроорганизмы оседают в лимфоидной ткани. Там они уничтожаются и обезвреживаются. На начальных стадиях патологии лимфатические узлы могут несколько увеличиваться, но после нейтрализации микробов они возвращаются в норму.
Если образование увеличено длительное время, то оно становится болезненным. В такой ситуации требуется тщательная диагностика состояния организма, чтобы остановить прогрессирование серьезных заболеваний.
Нужно также внимательно относиться к дополнительным симптомам:
- Если болит горло на фоне шейного лимфаденита, можно предположить фарингит или тонзиллит;
- Ощущение тяжести около носа в сочетании с увеличенными лимфатическими узлами, свидетельствует о гайморите;
- Боль внутри уха и увеличенные поднижнечелюстные узлы – явные признаки отита.
Нужно внимательно относиться к тому, если прослеживаются лимфаденит одновременно в нескольких частях тела.
Не забывайте, что существуют другие опасные болезни:
- Туберкулез;
- Сифилис;
- Дифтерия;
- Краснуха;
- Стрептококковые и стафилококковые инфекции.
Такие состояния следует лечить на ранних этапах. Таким образом, если обнаружили увеличенные лимфоузлы в области шеи, в подмышечных впадинах, в паху, нужно обратиться к врачу.
УЗИ лимфоузлов является единственным неинвазивным методом диагностики, позволяющим оценить структуры и размеры данных образований. Ультразвуковое сканирование в некоторых случаях помогает определить характер поражения лимфатических узлов. К примеру, при герпетическом поражении лимфоидной ткани отмечается несколько увеличенных узлов одновременно. Суть диагностики заключается в различиях между акустической структурой разных тканей. УЗИ диагностика позволяет оценить следующие особенности лимфатической ткани:
- Эхогеность;
- Размер;
- Форма;
- Пропорции ширины к длине.
Нужно понимать, что возможности ультразвука ограничены, поэтому только на его основании диагноз поставить нельзя.
Как проводится ультразвуковое исследование шеи
Чтобы провести ультразвуковое исследование шеи, диагност прижимает датчик аппарата к телу. Акустическая картина визуализируется на экране монитора. Точнее прибор регистрирует сигнал, который получается при отражении ультразвуковой волны от органов и тканей.
Перед ультразвуком паха обязательно нужно пройти исследование у венеролога, чтобы исключить венерические заболевания. Их диагностика базируется на применении лабораторных методов: ИФА, ПЦР, бактериоскопическое изучение материала под микроскопом.
Показания к УЗИ лимфоузлов шеи:
- Сифилис;
- Туберкулез;
- Лимфомы (опухоли лимфоидной ткани);
- Метастазы рака других локализаций;
- Актиномикоз;
- Лепра;
- Болезнь Сезари;
- Рак.
При бессимптомном течении лимфаденита врачи берут биопсию материала, чтобы изучить морфологический характер тканей. Это диагностическое исследование позволяет выявить плотность, сифилиды, лепроматозные клетки и даже обнаружить палочку Коха.
При неспецифических лимфаденитах обнаруживаются следующие симптомы:
- Местное воспаление;
- Повышенная температура;
- Усиленное кровоснабжение;
- Инфекционный очаг с бактериями.
Если болезнь продолжается более 2 месяцев, следует исключить инфекционный мононуклеоз, тонзиллит и фарингит.
Рентгеновскими методами обнаружить заболевание можно только тогда, когда в лимфоидных образованиях откладываются соли кальция (обызвествление). Они хорошо прослеживаются на рентгеновских снимках, но для формирования подобных изменений нужно много лет или выраженное нарушение обмена веществ.
Если увеличены лимфоузлы на шее, вначале следует исключить опасную патологию. Когда УЗИ не выявит рака или метастазов опухолей, можно предположить воспаление. Дополнительными критериями его подтверждения являются лабораторные анализы. В них выявляется повышение лейкоцитов, положительный тест на С-реактивный белок и ускорение скорости оседания эритроцитов.

Кашель при коклюше отличает специфичный неконтролируемый характер. Повторные приступы могут изнурять и изматывать ребенка. Подавлять кашель можно при помощи сиропа КОДЕЛАК ® НЕО.
Узнать больше…


Благоприятный профиль безопасности препаратов КОДЕЛАК ® НЕО позволяет применять их для облегчения приступов сухого кашля у детей разного возраста. Капли КОДЕЛАК ® НЕО можно давать даже малышам с 2 месяцев (после консультации с педиатром).
Подробнее о КОДЕЛАК ® НЕО.


Современные препараты от сухого кашля, такие как КОДЕЛАК ® НЕО, не содержат в своем составе кодеин, не вызывают привыкания и не формируют зависимости. КОДЕЛАК ® НЕО не снижает своей активности даже при длительном применении, например при лечении остаточного кашля после перенесенной простуды.
Подробнее о КОДЕЛАК ® НЕО…


При коклюше приступы кашля у детей могут сопровождаться тошнотой, рвотой, непроизвольным мочеиспусканием; в тяжелых случаях возможна потеря сознания, судороги и нарушение дыхания. Для облегчения состояния и подавления приступов сухого кашля при коклюше могут быть использованы противокашлевые препараты центрального действия на основе бутамирата.

Сироп КОДЕЛАК ® НЕО не содержит сахара. Ванильный аромат, сладковатый вкус и мерная ложечка в комплекте обеспечивают легкость и удобство применения препарата при сухом кашле у детей с 3 лет.
Подробнее …


Противокашлевые препараты производятся в самых разных формах выпуска, таких как капли, сиропы, таблетки, пастилки.
Подробнее…

Коклюш — инфекционное заболевание, которое может длиться несколько месяцев и опасно тяжелыми осложнениями, особенно для детей до года. Повсеместная вакцинация привела к тому, что количество тяжелых форм болезни значимо снизилось, но полностью нейтрализовать бактерию, как это произошло, например, с вирусом оспы, пока не удалось. Как же протекает коклюш, каковы симптомы болезни и чем она опасна? В чем заключаются общие принципы лечения? Ответы на эти вопросы — в нашей статье.
Что такое коклюш и в каких формах может проявиться заболевание?
Коклюш — это бактериальная инфекция, возбудитель которой называется Bordetella Pertussis. Болезнь передается только от человека к человеку и очень заразна: при контакте с заболевшим вероятность заражения у непривитого ребенка — 70–90% [1] . Еще в середине прошлого века, до того как появилась прививка от этого заболевания, смертность грудных детей при коклюше превосходила идентичные показатели дифтерии, кори, скарлатины, полиомиелита и менингита вместе взятых [2] . Массовое введение вакцинации сократило заболеваемость в 150–200 раз и резко снизило смертность. Так, во время эпидемии коклюша 2010 года в США погибло лишь 5 детей [3] .
Попав в организм, возбудитель коклюша поражает слизистую оболочку дыхательных путей. Выделяемый бациллой токсин формирует сильный спазм мелких бронхов. Это раздражает рецепторы дыхательных путей, которые передают информацию по нервной системе в кашлевой центр головного мозга. Интенсивное и продолжительное раздражение кашлевого центра формирует в нем очаг стойкого возбуждения, который является стимулирующим фактором для неконтролируемых изнурительных приступов кашля. В Древнем Китае эту болезнь так и называли — стодневный кашель.
Длительный, сухой, приступообразный кашель, на пике приступа которого возможна даже остановка дыхания — главное проявление коклюша. Степень тяжести болезни определяют в зависимости от числа серий кашлевых приступов:
- легкая — 10–15 приступов в сутки;
- средняя — 15–25 приступов в сутки;
- тяжелая — 30–60 приступов в сутки.
У грудных детей часто не бывает классических серий приступообразного кашля, вместо него нередко возникает кратковременная остановка дыхания. У подростков и взрослых нередки атипичные формы коклюша, когда кроме упорного надсадного сухого кашля нет вообще никаких признаков инфекции. Возможно и скрытое бактерионосительство — по данным Минздрава ему подвержены до 1,5% переболевших детей с ослабленным иммунитетом.
На заметку
Чаще всего ребенок заражается от старших родственников — подростков и взрослых — с недиагностированным коклюшем.
В наше время болезнь чаще всего заканчивается выздоровлением, но за время течения она успевает измотать не только самого пациента, но и всех членов семьи.
По данным за 2014 год, в России было зарегистрировано 4705 случаев коклюша [4] . Возрастная структура заболевших следующая:
- 7–14 лет — 37,9%;
- младше года — 25%;
- 3–6 лет — 18,2%;
- 1–2 года — 15,3%.
Как видно, чаще всего болеют дети до года и школьники 7–14 лет. Первым чаще всего не успевают сделать прививку: по календарю вакцинации в первый раз прививка от коклюша делается в 4 месяца, но медицинские отводы и переносы вакцинации — также не редкость. Дети второй возрастной группы болеют потому, что со временем поствакцинальный иммунитет ослабевает, сходя на нет в среднем за 12 лет. Коклюш у взрослых и подростков часто протекает стерто, и правильный диагноз вовремя не устанавливается. Именно от старших родственников обычно и заражаются малыши.
Есть мнение
Единственная известная профилактика коклюша — вакцинация. К сожалению, традиционная вакцина АКДС сейчас не гарантирует 100% защиту (по данным эпидемиологов, 65% заболевших детей были привиты), что, по-видимому, объясняется антигенным дрейфом, то есть мутацией, изменением структуры специфических белков бактерии — антигенов. Но даже если после вакцинации болезнь и наступает, то после прививки коклюш проходит в легкой форме. Об этом же говорят и показатели смертности — число 0,07 на 100 тысяч населения не идет ни в какое сравнение с теми чудовищными данными, о которых мы говорили в начале статьи.
Иммунитет после перенесенного коклюша пожизненный.
Инкубационный период при коклюше — время от заражения до первых проявлений болезни — может продлиться от 5 до 20 дней, но средняя продолжительность составляет 2 недели. Развиваясь, болезнь проходит 3 стадии.
- Катаральный период. Начальная стадия коклюша, время активного размножения бактерии. Первые симптомы коклюша могут выглядеть как типичное ОРВИ с температурой и кашлем. Но возможно, что кашель окажется единственным симптомом болезни в это время — сухой, навязчивый и не поддающийся никаким средствам лечения.
- Спазматический (пароксизмальный) период — пик болезни. Это самое тяжелое время для пациента и окружающих. Кашель при коклюше становится приступообразным, безудержным и неукротимым. В классическом варианте, описанном в учебниках, серия кашлевых толчков происходит на выдохе и заканчивается резким свистящим вдохом через спазмированную голосовую щель — репризом. Сейчас классический реприз при коклюше у детей встречается редко: больной делает глубокий вдох и начинается новая серия кашля. За время одного приступа таких серий может быть от 3 до 8. Во время приступа лицо пациента краснеет или синеет, набухают вены на шее, слезятся глаза, язык во время кашля высовывается. На пике кашля возможна остановка дыхания. Приступ заканчивается отхождением стекловидной вязкой мокроты или рвотой, после чего наступает облегчение — до следующего приступа. Такой кашель значительно ухудшает качество жизни пациентов, может привести к возникновению мышечных болей в области грудной клетки и брюшной стенки, нарушениям гемодинамики в грудной полости, кровохарканью, пневмотораксу, рвоте, недержанию мочи, способствует формированию диафрагмальной и других видов грыж.
- Период разрешения — обратного развития симптомов. Мучительный кашель при коклюше может продолжаться 1–2 месяца, в течение которых частота приступов постепенно уменьшается, но кашель сохраняется. Спазматическая форма кашля меняется на обыкновенную, температура, если она была, отступает. Сыпь на лице и шее исчезает. Возвращается аппетит. Наступает долгожданная стадия выздоровления, при которой остаточный кашель может сохраняться еще до полугода.
Остановимся подробнее на симптоматике коклюша.
Спровоцировать приступ кашля может физическая активность, сильные эмоции. Кашель усиливается под вечер и не проходит ночью, не давая больному спать. В легких случаях течения коклюша между приступами общее состояние не нарушено. В тяжелых, когда приступы следуют один за другим, ребенок утомлен, лицо его отечно, из-за хронического недосыпания он становится вялым, характерны точечные кровоизлияния на лице, конъюнктиве век и склерах глазных яблок.
Облегчить приступ кашля может влажный прохладный воздух, поэтому весной и осенью ребенок должен обязательно находиться на улице как можно дольше — по несколько часов в день.
Обратите внимание, что осложнения чаще всего возникают именно во время спазматического (пароксизмального) периода, в их числе:
- пневмония;
- ателектаз (закупорка бронха и спадение участка легкого);
- точечные кровоизлияния в кожу лица, конъюнктиву глаз;
- грыжи — пупочные или паховые;
- эпилептические приступы;
- энцефалопатии;
- переломы ребер;
- недержание мочи;
- остановка дыхания.
Диагностируют коклюш по совокупности клинических проявлений и эпидемиологической информации. Главный клинический критерий — кашель в течение 2 и более недель, не поддающийся лечению обычными противокашлевыми средствами. Но основной метод диагностики в наше время — лабораторные исследования на выявление возбудителя. Самый чувствительный — метод полимеразной цепной реакции (ПЦР). Но он, как и бактериологическое исследование, эффективен только в первые 3 недели болезни. На поздних стадиях исследуют кровь на специфические иммуноглобулины. Пробы крови при анализе на коклюш берутся с интервалом не менее 2 недель. О наличии болезни говорит четырехкратное увеличение иммуноглобулинов в сыворотке крови.
Остальные параметры крови не являются специфичными именно для коклюша, среди них —увеличение числа лимфоцитов и лейкоцитов в периферической крови, а также снижение показателей СОЭ.
Поскольку болезнь протекает долго, то и лечение коклюша длительное и сложное, а само течение болезни — весьма непредсказуемо. Дети младше 4 месяцев и больные тяжелыми формами коклюша обязательно госпитализируются.
Терапия при коклюше всегда комплексная и включает в себя как режим и диету, так и лекарственные средства. Назначаемые препараты направлены на то, чтобы:
- устранить инфекцию из организма;
- уменьшить частоту и тяжесть приступов кашля;
- облегчить последствия гипоксии для организма;
- предупредить развитие осложнений, в том числе возникновение дыхательной недостаточности, неврологической патологии.
Ребенку необходим щадящий режим со сниженными физическими и психоэмоциональными нагрузками. Обязательны долгие прогулки, но без контакта с другими детьми. Оптимальная температура для прогулок — от -5 до +15°C, ниже -10°C прогулки нежелательны. Воздух в квартире или помещении, где находится ребенок, должен быть свежим и увлажненным. С этой целью могут быть использованы специальные увлажнители воздуха. Именно влажный воздух способствует облегчению приступов сухого кашля.
Справка
Ателектаз — патологическое состояние, при котором ткань легкого теряет свою воздушность и спадается (слипается), уменьшая его дыхательную поверхность. В результате такого спадания происходит ухудшение газообмена, что, в свою очередь, приводит к кислородному голоданию тканей и органов, в особенности головного мозга. Тяжесть ателектаза зависит от объема и площади участка легкого, потерявшего свою воздушность.
В условиях стационара актуальна физиотерапия: электрофорез, УВЧ и другие методы. Часто используется кислородотерапия, направленная на профилактику дыхательной недостаточности. Но конкретные назначения делает лечащий врач.
Лекарственная терапия. Для общеукрепляющих целей назначают витамины. Этиотропная (направленная на устранение возбудителя) терапия при коклюше — это антибиотики. К сожалению, прервать развитие болезни они могут только на ранних стадиях — в первые 2–3 недели от начала болезни. Позже антибиотики неэффективны и назначаются, только если появляется угроза бактериальных осложнений, таких как пневмония.
Для стабилизации психоэмоционального состояния ребенка (как уже упоминалось, эмоции могут спровоцировать приступ кашля) используют растительные успокаивающие препараты — валериану, пустырник и тому подобное. Малышам конкретное средство должен посоветовать лечащий врач.
При среднетяжелых формах частоту приступов кашля могут сократить нейролептики.
Гормональные препараты используются при среднетяжелых и тяжелых формах коклюша: они уменьшают активность воспаления, снижают отечность и проницаемость сосудов.
Но основную роль в лечении коклюша играют противокашлевые препараты, действие которых направлено на подавление кашлевого рефлекса. Они блокируют передачу нервных импульсов в кашлевой центр, как следствие, останавливается и сам кашель. Препараты, подавляющие кашель, могут быть центрального и периферического действия. Первые вызывают торможение кашлевого центра головного мозга, вторые обеспечивают снижение чувствительности кашлевых рецепторов на уровне слизистой дыхательных путей.
Среди противокашлевых препаратов центрального действия различают наркотические и ненаркотические лекарственные средства. Ранее при приступах непродуктивного кашля широко применялись противокашлевые средства, содержащие кодеин, достаточно быстро блокирующий кашлевой центр. Однако параллельно с выраженным терапевтическим эффектом при их использовании отмечался и ряд побочных действий, среди которых наиболее значимыми были угнетение дыхательного центра и формирование лекарственной зависимости. Значительным шагом вперед в лечении сухого непродуктивного кашля явилась разработка новых противокашлевых препаратов центрального действия, не уступающих по эффективности кодеину, но при этом лишенных его недостатков. Примером противокашлевых препаратов центрального действия являются непредставленные на данный момент в России L-клоперастин и декстрометорфан, а также получивший широкую популярность и распространение бутамират.
Молекула бутамирата по своему химическому составу и фармакологическим свойствам не является производным опия, а потому представляет собой ненаркотическое противокашлевое средство центрального действия. Бутамират избирательно воздействует на кашлевой центр, не вызывая угнетения дыхания, не оказывая седативного действия и не формируя лекарственной зависимости. Для бутамирата характерны чрезвычайно низкая частота развития побочных эффектов, максимально быстрое начало действия уже после первого применения и сохранение эффективности даже при длительном лечении (без снижения выраженности терапевтического действия). В сравнительных исследованиях бутамират демонстрирует эффективность, которая не уступает кодеинсодержащим лекарственным препаратам. Препараты на основе бутамирата могут быть использованы как при недавно появившемся, так и при хроническом сухом кашле, в том числе в случаях, когда другие лекарственные средства не приносят ожидаемого результата: например, при лечении коклюша, а также других заболеваний, сопровождающихся изнурительным сухим кашлем.
Итак, коклюш — тяжелое, изматывающее заболевание. Поражая, прежде всего, детей и подростков, коклюш вызывает длительный мучительный кашель, который может продолжаться несколько месяцев. Коклюш не только истощает организм больного, лишая его сна и отдыха, но и может вызывать опасные осложнения. Один из важных компонентов симптоматического лечения — противокашлевые препараты, угнетающие кашлевой центр.
«Безусловно, кашель — один из самых мучительных симптомов при коклюше. Приступы сухого кашля могут быть настолько интенсивны, что в отдельных случаях вызывают переломы ребер, а повышение внутрибрюшного давления способствует возникновению грыж. Но даже если болезнь развивается не настолько тяжело, постоянный кашель в прямом смысле лишает больного сна и отдыха. Поэтому выбор средства против кашля — один из важных моментов в лечении коклюша.
Капли предназначены для лечения сухого кашля у малышей старше 2 месяцев. Их удобно и просто дозировать благодаря специальной насадке-капельнице. Сладковатый вкус и аромат ванили позволяют дать лекарство маленькому пациенту, не вызывая негативных эмоций, которые крайне нежелательны при коклюше.
Читайте также:


