Аспекты эпидемиологии туберкулеза. Заболеваемость туберкулеза.
Добавил пользователь Владимир З. Обновлено: 27.01.2026
Недостаточное в качественном отношении питание
Среднемесячные доходы в семье (на 1 чел.) ниже прожиточного минимума
Прямые и косвенные затраты на противотуберкулезную помощь населению г. Москвы за 2001 г. (стр. 150)
критериальный порог 60 лет
критериальный порог 65 лет
в у.е. по курсу ЦБ РФ на 1.01.2001
в у.е. по курсу ЦБ РФ на 1.01.2001
без вычета расходов на конечное потребление
с вычетом расходов на конечное потребление
без вычета расходов на конечное потребление
с вычетом расходов на конечное потребление
* Обозначенные данные, взятые для дальнейшего расчета.
** В числителе доля прямых затрат от общих рассчитанных без вычета расходов на конечное потребление, в знаменателе с их вычетом.
Книга посвящена анализу роли социальных факторов в эпидемиологической ситуации по туберкулезу за период с конца XIX до конца XX столетия (главным образом с использованием материалов по г. Москве). Установлены корреляционные связи между показателями, характеризующими социально-демографическую, социально-экономическую ситуацию и показателями смертности от туберкулеза. Дана оценка экономического ущерба от туберкулеза и продемонстрирована эффективность противотуберкулезных мероприятий (комплекса мер медико-социальной защиты от этого заболевания).
Книга предназначена для врачей-фтизиатров, эпидемиологов, специалистов в области общественного здоровья и здравоохранения, социологии медицины.
Список сокращений
Глава 1
Демографическая ситуация в г. Москве
1.1. Характеристика населения
1.1.1. Численность
1.1.2. Возрастно-половая структура
1.1.3. Естественное движение (рождаемость и смертность, естественный прирост)
1.1.4. Миграционные процессы
1.2. Территория г. Москвы. Плотность населения. Характеристика жилого фонда
1.2.1. Территория
1.2.2. Плотность населения
1.2.3. Жилой фонд и обеспеченность жильем
Глава 2
Эпидемиологическая ситуация по туберкулезу в г. Москве в конце XIX и XX столетии
2.1. "Историческое время" и динамика эпидемиологической ситуации по туберкулезу
2.2. Источники данных и методы анализа эпидемиологической ситуации
2.3. Смертность от туберкулеза
2.3.1. Сравнительный анализ показателей смертности от туберкулеза, "от всех причин" и от инфекционных заболеваний
2.3.2. Закономерности динамики относительных значений показателя смертности в различные периоды
2.3.3. Сравнительный анализ динамики абсолютных и относительных показателей смертности от туберкулеза
2.4. Заболеваемость, контингенты больных туберкулезом
2.4.1. Заболеваемость туберкулезом
2.4.2. Распространенность туберкулеза среди населения (болезненность - контингенты)
2.5. Сравнительный анализ динамики значений показателей смертности, заболеваемости и контингентов лиц с активным туберкулезом
Глава 3
Социально-демографические факторы и туберкулез в г. Москве
3.1. Возраст и пол, как факторы, влияющие на заболеваемость, распространенность и смертность от туберкулеза
3.1.1. Сравнительный анализ численности населения, его возрастно-половой структуры и смертности от туберкулеза
3.2. Миграционные процессы и туберкулез
3.2.1. Эпидемическая ситуация по туберкулезу и миграционные процессы в г. Москве
3.3. Смертность от туберкулеза, территория города, плотность населения и обеспеченность жильем
Глава 4
Социально-экономические факторы и эпидемиологическая ситуация по туберкулезу в г. Москве
4.1. Бедность, "осведомленность" о туберкулезе и эпидемиологическая ситуация
4.2. Валовый внутренний продукт, расходы на здравоохранение и заболеваемость туберкулезом
4.3. Доходы населения и смертность от туберкулеза в г. Москве
4.3.1. Динамика средней заработной платы (в условных единицах) и смертность от туберкулеза в XX столетии в г. Москве
4.4. Явления психосоциального стресса и туберкулез
Глава 5
Социальный портрет впервые выявленного больного туберкулезом по данным анкетирования (г. Москва в 2001-2002 гг.)
Глава 6
Становление системы мер медико-социальной защиты от туберкулеза и влияние этого процесса на эпидемиологическую ситуацию в г. Москве
6.1. Создание и развитие сети противотуберкулезной службы
6.2 Роль "технологических факторов" в развитии сети фтизиатрических учреждений
6.3. Ретроспективный прогноз смертности от туберкулеза
Глава 7
Оценка экономического ущерба, наносимого туберкулезом в г. Москве
7.1. Методические подходы к оценке экономического ущерба от туберкулеза
7.2. Прямые затраты на противотуберкулезные мероприятия и социальное обеспечение (в связи со стойкой и временной утратой трудоспособности)
7.2.1. Затраты на финансирование противотуберкулезных учреждений
7.2.2. Затраты на вакцинацию, ревакцинацию, туберкулинодиагностику и профилактические флюорографические осмотры
7.2.3. Затраты на социальное обеспечение инвалидов по туберкулезу и пособия по временной утрате трудоспособности
7.3. Ущерб, обусловленный непроизведенным общественным продуктом в связи со смертностью, инвалидностью, временной утратой трудоспособности из-за туберкулеза
7.4. Оценка общего экономического ущерба от туберкулеза. Соотношение прямых и косвенных потерь, "обусловленных туберкулезом"
7.5. Оценка экономической эффективности системы противотуберкулезных мероприятий
Приложение 1
Приложение 2
Приложение 3
Приложение 4
Эпидемиология туберкулеза
Туберкулез (от лат. - tuberculum - бугорок) - это хроническое инфекционное гранулематозное заболевание, вызываемое микобактериями туберкулеза (МВТ) с определенными закономерными фазами развития.
Эпидемиология туберкулеза, являясь разделом, составной частью фтизиатрии, изучает источники заражения туберкулезом, пути передачи инфекции, распространенность туберкулеза как инфекционного заболевания среди населения и наиболее угрожаемые группы населения, среди которых имеется наибольший риск заболевания туберкулезом.
Задачи эпидемиологии туберкулеза:
- Определение угрожаемых групп.
- Масштабы и значение инфекции.
- Временные характеристики заболевания.
- География заболеваний.
- Резервуары и механизмы передачи.
- Факторы риска: почему одни инфицированные лица заболевают, а другие нет.
Необходимо учитывать, что туберкулез является не только медико-биологической проблемой, связанной со взаимодействием организма человека и возбудителя, но и проблемой социальной, поскольку социальные факторы влияют на состояние здоровья населения в целом и отдельных его групп.
В частности, большое значение имеют материальный уровень жизни, санитарная грамотность и культура, род занятий, жилищные условия, обеспеченность медицинской помощью и др.
Демографические особенности также должны быть приняты во внимание при изучении туберкулеза с эпидемиологических позиций: возрастной состав населения, в том числе удельный вес детей, распределение по полу, рождаемость, плотность населения и т. д.
Источники заражения
Основным источником заражения окружающих является больной туберкулезом легких с массивным бактериовыделением, который за сутки может с мокротой выделить миллиард и более микобактерий туберкулеза (МБТ). При скудном бактериовыделении, когда МБТ обнаруживаются лишь специальными методами (бактериологические пробы), заражение окружающих значительно меньше. Опасность также невелика при выделении больными МБТ не с мокротой, а с мочой, гноем. Наибольшую опасность представляют больные с обильным, постоянным бактериовыделением, которое выявляется с помощью микроскопии. Однако и при скудном бактериовыделении, обнаруживаемом только при посеве на питательные среды, больные также могут заражать окружающих, особенно при тесном контакте.
Больные с внелегочными формами туберкулеза, выделяющие микобактерии туберкулеза (туберкулез почек и мочевыводящих путей, свищевые формы туберкулеза костей и суставов, периферических лимфатических узлов и других органов), считаются также опасными для окружающих из-за риска заражения последних.
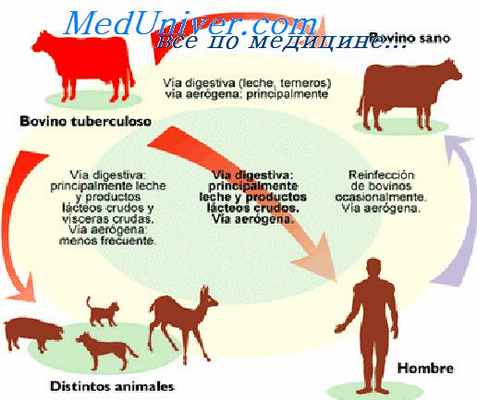
Вторым по значимости источником заражения является крупный рогатый скот, больной туберкулезом. При этом наибольшая опасность создается для животноводов и других работников, контактирующих с животными.
Остальные источники заражения туберкулезом имеют меньшее эпидемиологическое значение, так как встречаются реже. Такими источниками могут быть куры , различные животные (свиньи, овцы, верблюды и др.), в том числе и домашние (кошки, собаки).
Пути передачи инфекции
Заражение туберкулезом может быть при наличии прямого контакта с больным, который рассеивает микобактерии при кашле, чиханье, с капельками слюны при разговоре, поцелуях и т. д.
С давних пор основным путем заражения считался воздушно-капельный. Однако заражение возможно и без прямого контакта с больным — при соприкосновении с зараженными предметами, бельем, с пылевыми частицами, содержащими засохшую мокроту, другим материалом, содержащим микобактерии (воздушно-пылевой путь заражения).
Естественно, что опасность воздушно-пылевого заражения возрастает при невыполнении больным правил личной гигиены, недостаточной дезинфекции или ее отсутствии, при некачественной уборке помещения.
В связи с тем что микобактерии туберкулеза обладают высокой устойчивостью к воздействию внешних факторов, они длительное время (месяцы и годы) сохраняют жизнеспособность и патогенность в темноте в почве и сточных водах, при низкой температуре и обработке многими дезинфицирующими средствами, — воздушно-пылевой путь заражения заслуживает особого внимания.
Заражение туберкулезом возможно также алиментарным путем при пользовании общей посудой.
При контакте с больными животными заражение также чаще происходит воздушно-капельным или воздушно-пылевым путем. Возможен и алиментарный путь заражения — при потреблении некипяченого или непастеризованного молока, или приготовленных из него продуктов. Следовательно, алиментарный путь заражения может иметь место и при отсутствии прямого контакта с больными животными.
От больного туберкулезом человека заражение происходит обычно человеческим видом микобактерий туберкулеза.
Для человека эпидемиологически опасным является не только этот вид микобактерий, но и бычий вид. Особенностью заболевания туберкулезом, вызванным бычьим видом микобактерий, является частое поражение мочеполовых органов и периферических лимфатических узлов , лекарственная резистентность к изониазиду, что затрудняет химиотерапию. Легочный туберкулез иногда приобретает прогрессирующее течение, особенно в условиях позднего выявления заболевания.
Заражение человека может иногда вызываться птичьим видом микобактерий, которые обычно обладают полирезистентностью к химиопрепаратам. В случае возникновения заболевания (что отмечается весьма редко) оно, как правило, принимает прогрессирующий характер с образованием множественных деструкции в легких
У отдельных лиц отмечается заражение различными атипичными микобактериями. Вызванное ими заболевание в настоящее время принято называть микобактериозом. По клинико-рентгенологическим проявлениям и морфологическим реакциям оно не отличается от туберкулеза. Пути заражения атипичными микобактериями не описаны, хотя резервуар инфекции уже известен — почва, водоемы. Многие животные, в том числе крупный рогатый скот, могут быть заражены атипичными микобактериями, которые длительное время сохраняются в их организме. Заболевания микобактериозом носят спорадический характер, случаи передачи инфекции от человека к человеку не описаны.
Восприимчивость человека к туберкулезной инфекции.
Как известно, инфекционный процесс является результатом взаимодействия возбудителя (микобактерий туберкулеза) и организма, поэтому в эпидемиологических исследованиях важное место занимает изучение восприимчивости человека в туберкулезной инфекции. Человек обладает высокой естественной сопротивляемостью к туберкулезу. Однако сопротивляемость на протяжении жизни неодинакова и на заболеваемость туберкулезом влияют пол, возраст, сопутствующие заболевания, условия жизни и др.
Наиболее опасно заражение туберкулезом в детском возрасте, особенно в раннем детском возрасте (до года и в 1—5 лет). В этот период естественная резистентность еще несовершенна и не совершенствуется из-за недостаточного развития иммунологических механизмов.
Определенную роль играет наследственная предрасположенность или, наоборот, резистентность к туберкулезу.
С возрастом эти механизмы совершенствуются, приобретают значение другие факторы, которые отрицательно влияют на восприимчивость: недостаточное питание, сопутствующие заболевания, тяжелая работа, приводящая к систематическому переутомлению, нервно-психические срывы (стрессовые состояния) и т. д.
Очень большое влияние на течение инфекционного процесса оказывает наличие или отсутствие приобретенного иммунитета у заразившихся туберкулезом людей.
Как ни важны индивидуальные особенности каждого человека, эпидемиология туберкулеза изучает общие закономерности, определяющие распространение туберкулеза среди населения или его отдельных групп. Этим эпидемиологический подход к проблеме туберкулеза отличается от клинического, который изучает индивидуум. С данных позиций очень важно среди населения выделить группы с наибольшей восприимчивостью к туберкулезу. Такие группы принято называть группами населения с повышенным риском развития туберкулеза.
Принимая во внимание патогенез туберкулеза, повышенный риск развития первичных форм туберкулеза имеют неинфицированные лица, дети, подростки и взрослые до 30 лет, так как с увеличением возраста среди населения возрастает число инфицированных туберкулезом лиц: к 40 годам число таких случаев достигает 70—90%.
Число инфицированных людей также рассматривается как эпидемиологический показатель — инфицированность, которая выражается в процентах, т. е. на 100 жителей.
Часто инфицированность определяют применительно к различным возрастным группам.
В странах, в которых проводятся противотуберкулезная иммунизация новорожденных, ревакцинация детей и подростков, определение показателя инфицированности населения сталкивается с большими трудностями из-за появления положительной туберкулиновой пробы после вакцинации и ревакцинации. Тем не менее разработана методика расчетов, позволяющая установить «риск заражения» и взаимосвязь между этим показателем и численностью больных заразными формами туберкулеза.
Эпидемиологическая обстановка в мире, Российской Федерации.
Эпидемиологическую обстановку определяют следующие наиболее важные статистические показатели: инфицированность, заболеваемость, болезненность и смертность от туберкулеза.
Инфицированность МБТ -это число людей, зараженных ( инфицированных) микобактериями туберкулеза, на 100 тыс. населения. Выражается в процентах.
Заболеваемость - число впервые выявленных больных активным туберкулезом в течение года в расчете на 100 000 населения.
Болезненность (распространенность) - общее число больных активным туберкулезом, состоящих на учете в лечебных учреждениях на конец года, в расчете на 100 000 населения. Особое значение имеет показатель болезненности открытыми формами туберкулеза легких. Таким образом, распространенность отражает совокупную болезненность туберкулезом. Если бы все новые случаи были быстро излечены, то частота новых случаев и распространенность стали бы близко совпадающими. Но если пациенты не получают лечения или не полностью излечиваются, то накапливаются хронические формы туберкулеза, тем самым формируя различия в частоте новых случаев и распространенности туберкулеза.
Смертность - число лиц, умерших от туберкулеза в течение года, в расчете на 100000 населения.
По данным Всемирной организации здравоохранения (ВОЗ) от туберкулеза умирает больше людей, чем от СПИДа, малярии и тропических заболеваний, вместе взятых. Не зря туберкулез называют «главным инфекционным убийцей человечества».
Сейчас в мире каждые 10 секунд умирает от туберкулеза 1 человек, каждые 4 секунды заболевает 1 человек.
Ежегодно в мире регистрируют примерно 10 миллионов новых случаев туберкулеза и примерно 3 миллиона человек умирают от этого заболевания в течении года.
По прогнозам специалистов в 2020 году на планете будет около 1 миллиарда людей, инфицированных микобактериями туберкулеза, 200 миллионов заболевших туберкулезом и 70 миллионов умерших от этой болезни.
Заболеваемость туберкулезом в России в 2009 году была 82,6 на 100 тыс. населения. В 2010 году -77, 4 на 100тыс.
Показатели заболеваемости туберкулезом в различных регионах сильно варьируются. Так в 2010 году заболеваемость в Москве была 45,5; в Санкт-Петербурге 43; в Туве 233,4, в Приморском крае 200,5.
В разных странах мира эпидемиологическая обстановка в связи с туберкулезной инфекцией различная. В экономически развитых странах отмечаются низкие, а в развивающихся - высокие показатели распространенности туберкулеза. Так, например, в Исландии 4,1; в Замбии - 488,0.
Смертность от туберкулеза в России в 2009 году была 16,8 на 100 тыс. В 2014 году 9,8 на 100 тыс. населения, что более чем в 20 раз выше, чем в США.
Наблюдается утяжеление течения туберкулеза, увеличивается число деструктивных форм, участились случаи остропрогрессирующих форм, особенно казеозной пневмонии с наличием быстро развивающихся каверн, захватывающей 2-3 и более долей легких, остается высокой первичная инвалидность от туберкулеза.
По нормам ВОЗ туберкулез может считаться ликвидированным как распространенное заболевание, если заболеваемость составляет 10, смертность -2 человека на 100 тыс. населения, а инфицированность детей до 14 лет не превышает 1%.
Сегодня в России наблюдается довольно печальная картина: каждую секунду инфицируется один человек; инфицированность взрослого населения составляет не менее 80%; каждый день туберкулез уносит в могилу 80 россиян. Среди умерших 75% - лица трудоспособного возраста.
Эксперты ВОЗ относят Россию к числу 22 стран с самой высокой распространенностью туберкулеза в мире – мы входим в первую десятку наиболее неблагополучных.
Очень напряженной является эпидобстановка в тюрьмах, где заболеваемость заключенных выше примерно в 30 раз.
В оценке эпидемиологической ситуации важное значение имеет показатель инфицированности МБТ, который характеризует объем резервуара туберкулезной инфекции среди населения. Отмечается смещение первичного инфицирования с детского возраста на более старшие возрастные группы. При этом снижение инфицированности среди детей в первую очередь объясняется уменьшением числа источников распространения туберкулезной инфекции и проведением массовых вакцинаций и ревакцинаций БЦЖ.
Противотуберкулёзная вакцина в своё время серьёзно снизила детскую заболеваемость, которая продолжает оставаться одной из самых низких на постсоветском пространстве
В условиях массовой вакцинации БЦЖ достоверность инфицированности относительна в связи с трудностью разграничения инфекционной и поствакцинальной туберкулиновой аллергии. Поэтому в качестве объективного критерия оценки эпидемиологической ситуации используют показатель ежегодного риска инфицирования или заражения туберкулезом. Этот показатель может быть установлен при повторной (через год) постановке туберкулиновой пробы: по числу лиц с виражом туберкулиновой реакции.
В настоящее время широко применяется Диаскин-тест для разграничения поствакцинальной и инфекционной аллергии.
Сравнивая статистические показатели по туберкулезу в России в настоящее время, можно прийти к выводу. Что для ликвидации туберкулеза как распространенного заболевания в нашей стране потребуется значительное время. Известно, что основным принципом здравоохранения является предупреждение (профилактика) болезней – предупредить заболевание всегда легче, чем лечить его. Поэтому в борьбе с туберкулезом основное внимание должно уделяться его профилактике, а также своевременному выявлению больных туберкулезом и их лечению
Группы риска
Известны контингенты людей, у которых риск заболевания туберкулезом выше, чем у остального населения. Это так называемые группы риска.
Сегодня больные туберкулезом - нередко наркоманы, БОМЖи, заключенные или отбывшие заключение, ВИЧ-инфицированные, хронические алкоголики, безработные, мигранты из регионов с повышенной заболеваемостью туберкулезом - это так называемые социальные группы риска по туберкулезу.
Однако существует среди населения группы людей с повышенным риском развития туберкулеза по состоянию здоровья, так называемые медицинские факторы риска.
К этой группе риска следует отнести больных с хроническими воспалительными заболеваниями легких, с повторными атипичными пневмониями, с многократно повторяющимися заболеваниями верхних дыхательных путей, перенесших экссудативный плеврит, с профессиональными заболеваниями легких, язвенной болезнью желудка и двенадцатиперстной кишки, с оперированным желудком, сахарным диабетом или страдающих хронической недостаточностью надпочечников, лечащихся длительно гормональными препаратами, рентгенположительных лиц, излеченных и снятых с учета после перенесенного туберкулеза.
Выделение указанных групп и систематическое обследование их считается одним из непременных условий своевременного выявления туберкулеза. Врачи общей лечебной сети должны быть осведомлены об угрожаемых контингентах и регулярно ежегодно проводить им флюорографическое обследование в поликлинике.
Под наблюдением диспансера находятся и определенные группы здоровых лиц, которые имеют наиболее высокий риск заболевания туберкулезом: эпидемиологические группы риска — к ним относятся лица, проживающие вместе с больными открытой формой туберкулеза (контакты), впервые инфицированные дети и подростки МВТ (виражные), излеченные от туберкулеза с большими остаточными посттуберкулезными изменениями, с гиперергическими туберкулиновыми пробами.
К факторам, повышающим риск возникновения туберкулеза, относятся:
-наиболее значимым в мире стал ВИЧ,
- курение (особенно более 20 сигарет в день) — увеличивает вероятность развития туберкулеза в 2 — 4 раза,
- хронические неспецифические заболевания легких,
-пылевые заболевания легких,
- тяжелые операции и травмы,
-язвенная болезнь желудка и двенадцатиперстной кишки,
- беременность и роды,
-алкоголизм и наркомания,
-заболевания, при которых необходимо длительное применение гормональных или цитостатических препаратов,
- врожденные и приобретенные иммунодефициты.
Среди впервые заболевших туберкулезом 90 %, составляют лица из групп риска.
В настоящее время наибольший риск заболеть туберкулезом имеют лица, не инфицированные МБТ и не вакцинированные БЦЖ, - это дети и подростки. У взрослых туберкулез развивается чаще в результате эндогенной реактивации посттуберкулезных изменений. Резервуар эндогенной инфекции и число инфицированных среди населения остаются значительными, поэтому туберкулез (согласно эпидемиологическим прогнозам) еще долгое время будет распространенным заболеванием.
Туберкулез, как инфекционное заболевание, требует изучения закономерностей эпидемиологического процесса. По определению Л.В. Громашевского «эпидемический процесс - это сумма явлений и закономерностей воспроизводства одним случаем заболевания других аналогичных случаев».
Главными причинами, вызывающими увеличение распространенности туберкулезной инфекции, являются: ухудшение социально-экономических условий жизни населения; увеличение миграционных процессов; рост численности социально-дезадаптированных групп населения и контингентов, находящихся в местах заключения, а также недостаточное финансирование лечебных и профилактических противотуберкулезных мероприятий. Способствуют активизации эпидемического процесса туберкулезной инфекции и медико-биологические, возрастно-половые, социально-профессиональные эпидемиологические обстоятельства. Например, сахарный диабет, ВИЧ-инфекция и другие хронические заболевания со сниженной сопротивляемостью, пубертатный и старческий возраст, алкоголизм, контакт с больным туберкулезом человеком или
животными и т. д.
Распространенность туберкулезной инфекции и клинические проявления ее разнообразны. Поэтому понимание эпидемиологии туберкулеза особенно важно, поскольку является основой для разработки мер профилактики, диагностики, лечения, программ борьбы с этим заболеванием для органов здравоохранения.
Аспекты эпидемиологии туберкулеза. Заболеваемость туберкулеза.
Аспекты эпидемиологии туберкулеза. Заболеваемость туберкулеза.
Изречение Гераклита «Все течет, ничего не стоит на месте» приложимо ко всем проявлениям жизни, общественной формации, здоровья и болезни. Оно правомерно и в отношении эпидемиологии и клиники различных заболеваний человека, в частности туберкулеза. По историческим фактам и документам, дошедшим до нашего времени, эта болезнь уже давно была широко распространена повсеместно. Об этом свидетельствуют, например, ранние статистические материалы о причинах смерти населения отдельных городов Европы и Америки в конце XVII, на протяжении XVIII и XIX веков. В дальнейшем эндемия туберкулеза в одних странах продолжала нарастать, в других — наметилась тенденция к ее ограничению.
Однако снижение уровня смертности, как и других эпидемиологических показателей, отнюдь не носило характер равномерно снижавшейся кривой. Время от времени наступали ее подъемы, обусловленные социальными и экономическими кризисами и военными потрясениями. Так было во время франко-прусской, первой и второй мировых войн, в периоды массовой безработицы во многих капиталистических странах. В последующие годы в результате устранения санитарных последствий войны, а также широкого применения специфической химиотерапии, массовой вакцинации БЦЖ, химиопрофилактики и других лечебно-предупредительных мероприятий частота туберкулеза в развитых странах уменьшалась.
Подобное явление имеет место в России и в других государствах, где весьма важную роль, помимо указанных факторов, сыграли повышение жизненного уровня, условий труда и быта, культурного уровня широких слоев населения, организация стройной и разветвленной противотуберкулезной службы.
Одним из важных признаков происходящего теперь спада эндемии туберкулеза следует считать снижение инфицированности детей, подростков и лиц молодого возраста в ряде высокоразвитых стран. На это указывают, например, результаты определения частоты и степени туберкулиновой чувствительности при массовом обследовании различных групп населения. Правда, данные о так называемом туберкулиновом ипдексе вариабельны, что объясняется рядом причин: использованием различных препаратов туберкулина, причем в неодинаковых дозах (1, 2, 5, 10 ТЕ), разными способами его применения (пробы Пирке, Манту, Хифа и др.), неидентичными критериями оценки границы положительной реакции (диаметр образующейся папулы 3, 5, 10, 15 мм), недоучетом экспериментальной ошибки при постановке проб.
Почти такой же туберкулиновый индекс был установлен в 1966—1967 гг. в США при обследовании 1 341 145 учащихся и школьного персонала, у которых, помимо реакции Манту, производилась проба Хифа. Ипфицированность школьников 1-х классов составляла здесь 0,5%, учеников 7, 8 и 9-х классов — 2,1%, а персонала — 12,6%. Среди 1124 883 лиц, призванных в военно-морской флот США, по данным Edwards (1973), насчитывалось 9% положительно реагировавших на 5 ТЕ (диаметр папулы 5 мм и больше).
Число инфицированных военнослужащих в армии ФРГ в 1960 г. достигало 77%, в 1971 г. — 22,2% (Ast, 1972). Однако уровень зараженности лиц старшего возраста, ранее не вакцинированных БЦЖ, во всех, даже высокоразвитых, странах уменьшается медленно и теперь остается еще достаточно высоким (60—90%). Такую же закономерность можно установить и на секционном материале. Наиболее демонстративны в этом отношении данные о частоте обнаружения туберкулезных изменений в органах дыхания у умерших пе от этой болезни в Цюрихе. В 1896 — 1898 гг. Naegeli (1900) находил здесь заглохшие или активные туберкулезные очаги среди детей в возрасте от 1 года до 5 лет у 17%), 5—14 лет— у 33%, 14—18 лет — у 50%, 18—30 лет — у 96%, а среди лиц старше 30 лет — у 100%. В 1933—1934 гг., т. е. спустя почти 40 лет, Uehlinger и Blangey (1937) в той же прозектуре среди детей и подростков выявили специфические изменения в органах в среднем у 22%, а среди старших возрастных групп — у 80,2%. В 1969 г. Uehlinger среди умерших в возрасте до 20 лет пи в одном случае не удалось обнаружить анатомических следов перенесенной первичной инфекции, между тем как в более старшем возрасте патоморфологические изменения отмечались довольно часто.
Весьма важный показатель распространенности туберкулеза — заболеваемость — характеризуется также значительными колебаниями, что зависит от ряда причин. Прежде всего не во всех странах введен обязательный учет впервые выявленных больных. Во Франции, например, он введен только в 1964 г., при этом лишь часть больных учитывается здесь диспансерами, а остальные — органами социального страхования. В Швейцарии регистрируются только больные, находящиеся на излечении в больницах и санаториях. Однако такой вид медицинской помощи доступен не всем больным, и часть из них лечится амбулаторно или в домашних условиях. Кроме того, некоторые рабочие и служащие в отдельных капиталистических странах, где еще не существует государственной системы социального страхования и обеспечения, вынуждены скрывать свое заболевание из-за опасения лишиться работы. Следует иметь в виду, что даже в тех странах, где более или менее удовлетворительно организован медицинский учет, к числу новых больных относят только впервые выявленных либо, кроме того, ранее перенесших туберкулез, а затем вновь заболевших в результате обострения или рецидива процесса.
Не везде регулярно проводятся сплошные рентгенофлюорографические обследования подростков и взрослых, и поэтому значительное число больных, особенно со скрыто протекающим туберкулезом, остаются не известными диспансерам. Различна также степень обеспеченности населения теми или иными видами лечебно-профилактической и, в частности, специализированной помощи. Наконец, не всегда одинаково истолковывается понятие «активный туберкулез», а критерии его определения неидентичны. В Австрии и Дании, например, решающее значение придают обнаружению микобактерий туберкулеза в мокроте или в смывах из бронхов. В других странах диагноз туберкулеза устанавливают по совокупности ряда клиыико-рентгенологических, лабораторных и иммунобиологических признаков.
При этих условиях официальные данные, естественно, далеко не полностью отражают фактическую заболеваемость населения туберкулезом. Отчасти теми же причинами можно объяснить значительную амплитуду ее показателей в различных странах. Так, в 1968 г. заболеваемость туберкулезом на 100 000 населения составляла: в Дании 13,9, в Голландии 24,9, в ГДР 68,6, в ФРГ 86,2, в Португалии 148,3 (Lotte е. а., 1971). Было бы, однако, неправильно относить эти колебания исключительно за счет дефектов статистического учета хотя бы потому, что существует определенная корреляция между уровнем инфицированности, заболеваемости, болезненности туберкулезом и смертности от него. Важно также и то, что в ряде стран при всех недостатках выявления и регистрации новых больных их число с годами в той или иной степени уменьшается. В 1950 г. показатель заболеваемости всеми формами туберкулеза на 100 000 населения составлял: в Дании 70, в США 78, в Англии 119. В 1968 г. этот показатель снизился соответственно до 13,9; 23,1 и 27. В ГДР с 1950 по 1970 г. заболеваемость туберкулезом уменьшилась с 504 до 60,4 на 100 000 населения. Однако темпы снижения заболеваемости неодинаковы. В Испании и ФРГ этот показатель уменьшается ежегодно на 5 %, в Бельгии, Болгарии, Италии и Югославии — на 5—10%, в Венгрии, Польше и Румынии — более чем на 10% и т. д.
Кроме того, в различных районах одной и той же страны и среди отдельных групп населения заболеваемость туберкулезом и ее динамика варьируют порой в широких пределах. Иллюстрацией могут служить данные о числе новых больных, выявляемых среди белого и цветного населения США. Несмотря на положительную динамику, показатели заболеваемости среди негров, индейцев и других народностей как раньше, так и теперь в несколько раз превышают такие же показатели среди белых.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
ТУБЕРКУЛЕЗ У ДЕТЕЙ РОССИЙСКОЙ ФЕДЕРАЦИИ НА СОВРЕМЕННОМ ЭТАПЕ
В обзоре литературы представлены данные об особенностях эпидемиологии, заболеваемости и клинической картины туберкулеза у детей в Российской Федерации. За последние 5 лет возрастная структура детей, заболевших туберкулезом, существенно изменилась: увеличилась доля детей раннего и дошкольного возраста, уменьшилась доля детей в возрасте 7–14 лет. В структуре клинических форм туберкулеза органов дыхания у детей в настоящее время преобладает туберкулез внутригрудных лимфоузлов, лидируют малые формы поражения, свидетельствующие о совершенствовании диагностических возможностей. Однако, выявляется достаточно большое число детей с фазой кальцинации туберкулезного процесса. Дальнейшее совершенствование раннего выявления туберкулезной инфекции является мощным средством профилактики осложненных и прогрессирующих форм туберкулеза у детей.
Ключевые слова
Об авторах
Омская государственная медицинская академия Минздрава Российской Федерации
Россия
доктор медицинских наук, заведующая кафедрой фтизиатрии и фтизиохирургии ГБОУ ВПО «Омская
государственная медицинская академия»
Список литературы
1. Поддубная Л. В., Егошина И. Ю. Методы выявления туберкулеза у детей и подростков. Туберкулез и болезни легких. 2011; 5: 114–115.
2. Чеботарева А. А. Причины развития и пути выявления локальных форм первичного туберкулеза у детей в условиях района с высокой заболеваемостью взрослого населения. Проблемы туберкулеза и болезней легких. 2008; 1: 3–5.
3. Старшинова А. А. Диагностика туберкулеза внутригрудных лимфатических узлов парааортальной группы (малая форма). Автореф. дис. … канд. мед. наук. СПб. 2005. 23 с.
4. Гуфранова Г. А., Ягафарова Р. К., Шарипова Р. К., Титлова И. В. Оказание стационарной помощи больным туберкулезом детям и подросткам в условиях республиканского противотуберкулезного диспансера за 2001–2010 гг. Туберкулез и болезни легких. 2011; 4: 116–117.
5. Копылова И. Ф., Ефимова И. В., Кузьмич Н. А. Анализ причин высокой заболеваемости туберкулезом детей в условиях эпидемии. Туберкулез и болезни легких. 2011; 4: 206–207.
6. Барышникова Л. А. Туберкулез у детей и подростков в Самарской области в динамике с 1991 по 2008 г. Туберкулез и болезни легких. 2011; 4: 50–50.
7. Васильева Е. Б., Клочкова Л. В. Анализ клинико-эпидемилогических особенностей туберкулезной инфекции у детей раннего возраста. Туберкулез и болезни легких. 2011; 4: 80–81.
8. Аксёнова В. А., Клевно Н. И., Севостьянова Т. А. Эпидемическая ситуация по туберкулезу у детей и подростков в России. Туберкулез и болезни легких. 2011; 4: 22–22.
9. Аксёнова В. А., Клевно Н. И., Сокольская Е. А., Барышникова Л. А. Туберкулез у детей и подростков в России в XXI веке. Совершенствование медицинской помощи больным туберкулезом: Материалы Всероссийской науч.-практ. конф. СПб. 2011. С. 328–330.
10. Барышникова Л. А. Чувствительность к туберкулину у детей и подростков, больных туберкулезом. Автореф. дис. … канд. мед. наук. М. 2003. 22 с.
11. Бородулина Е. А. Особенности диагностики инфицирования туберкулезом при атопических заболеваниях и у часто болеющих детей. Автореф. дис. … докт. мед. наук. М. 2007. 43 с.
12. Киселев В. И., Барановский П. М., Пупышев С. А., Рудых И. В., Перельман М. И., Пальцев М. А. Новый кожный тест для диагностики туберкулеза на основе рекомбинантного белка ESAT-CFP. Молекулярная медицина. 2008; 4: 28–34.
13. Козлова О. Ф. Атопический дерматит у детей раннего и дошкольного возраста и его влияние на туберкулиновую чувствительность. Автореф. дис. … канд. мед. наук. Екатеринбург. 2005. 20 с.
14. Аксёнова В. А., Клевно Н. И., Барышникова Л. А., Соколь ская Е. А., Долженко Е. Н. Новые возможности скрининга детей младшего и дошкольного возраста на туберкулезную инфекцию. Совершенствование медицинской помощи больным туберкулезом: Материалы Всероссийской науч.-практ. конф. СПб. 2011. С. 326–327.
15. Иконина И. В., Однолько О. В., Сковзгирд И. Н. Опыт применения Диаскинтеста у детей и подростков из группы риска по туберкулезу в Воронежской области. Совершенствование медицинской помощи больным туберкулезом: Материалы Всероссийской науч.-практ. конф. СПб. 2011. С. 350–351.
16. Касимцева О. В., Демихова О. В., Карпина Н. Л. Информативность Диаскинтеста в диагностике туберкулеза у детей. Туберкулез и болезни легких. 2011; 4: 186–186.
17. Богданова Ю. В., Киселевич О. К., Севостьянова Т. А., Юсубова А. Н., Батыров Ф. А. Использование Диаскинтеста в диагностике туберкулеза у детей раннего возраста. Туберкулез и болезни легких. 2011; 4: 57.
18. Белова Е. В., Стаханов В. А. Совершенствование комплексной диагностики туберкулезной инфекции у детей и подростков. Туберкулез и болезни легких. 2011; 4: 52–53.
19. Фатыхова Р. Х., Валиев Р. Ш. Роль пробы с Диаскинтестом в диагностике туберкулеза среди детей в республике Татарстан. Туберкулез и болезни легких. 2011; 5: 198–199.
20. Александрова Е. Н., Морозова Т. И. Клинико-эпидемиологические аспекты туберкулеза у детей и подростков. Туберкулез и болезни легких. 2011; 4: 25–25.
21. Аксютина Л. П. Влияние источников инфекции из эпидемических очагов на заболеваемость туберкулезом у детей. Сибирское медицинское обозрение. 2011; 6: 54–56.
22. Корецкая Н. М., Большакова И. А., Загорулько О. В. Туберкулез и факторы риска его развития у детей города Красноярска. Сибирское медицинское обозрение. 2011; 6: 64–66.
23. Король О. И., Лозовская М. Э. Туберкулез у детей и подростков: руководство. СПб. 2005. 424 с.
24. Гергерт В. Я., Апт А. С., Поспелов Л.Е., Русакова Л. И., Ставицкая Н. В. Вопросы противотуберкулезной вакцинации и возможные перспективы развития данного направления. Совершенствование медицинской помощи больным туберкулезом: Материалы Всероссийской науч.-практ. конф. СПб. 2011. С. 433–434.
25. Янченко Е. Н., Греймер М. С. Туберкулез у детей и подростков. М.: Гиппократ. 1999. 329 с.
26. Lighter Jennifer, Mona Rigaua Diagnosing childhood tuberculosis: traditional and innovative modalities. Curr Probl Pediatr Adolesc Health Care. 2009; 39: 61–88.
28. Cohon A., Arruda L. K., Martins M. A., Guilherme L., Kalil J. Evaluation of BCG administration as an adjuvant to specific immunotherapy in asthmatic children with mite allergy. J Allergy Clin Immunol. 2007; 120 (1): 210–213.
29. Кондакова М. Н. Клинико-иммунологическая характеристика туберкулеза внутригрудных лимфатических узлов и генерализованных форм туберкулеза у детей. Автореф. дис. … канд. мед. наук. СПб. 2000. 18 с.
30. Овчинникова Ю. Э. Клинические особенности туберкулеза внутригрудных лимфатических узлов у детей в современных условиях. Совершенствование медицинской помощи больным туберкулезом: Материалы Всероссийской науч.-практ. конф. СПб. 2011. С. 371–372.
31. Беликова Е. В., Челнокова О. Г., Кибрик Б. К. Значение фактора контактов в заболевании детей туберкулезом в условиях мегаполиса в 2005–2011 гг. Совершенствование медицинской помощи больным туберкулезом: Материалы Всероссийской
32. науч.-практ. конф. СПб. 2011. С. 334–335.
33. Довгалюк И. Ф. Туберкулез у детей и подростков. Руководство по легочному и внелегочному туберкулезу. Под ред. Ю. Н. Левашева, Ю. М. Репина. СПб. 2006. С. 341–352.
34. Довгалюк И. Ф., Скворцова Л. А., Овчинникова Ю. Э., Старшинова А. А. Патоморфоз и диагностика туберкулеза внутригрудных лимфатических узлов у детей. Проблемы туберкулеза. 2004; 1: 33–36.
35. Клевно Н. И., Аксёнова В. А. ВИЧ-инфекция и туберкулез у детей. Туберкулез и болезни легких. 2011; 4: 192–192.
36. Rekha B., Swaminathan S. Childhood tuberculosis — global epidemiology and the impact of HIV. Paediatr Respir Rev. 2007; 8 (2): 99–106.
37. Довгополюк Е. С., Калачёва Г. А., Мордык А. В., Плеханова М. А., Ситникова С. В., Сахибгареева Т. Х. Эпидемиология туберкулеза у детей с перинатальным контактом по ВИЧ-инфекции в Сибирском федеральном округе. Сибирское медицинское обозрение. 2011; 6: 47–49.
Туберкулез в мире (Часть 1)
Первая часть руководства посвящена повышению эффективности профилактических мер.
Обучающее руководство
Туберкулез, часть 1: проблемы, которые затрудняют излечение и как повысить эффективность профилактики распространения туберкулеза.
За последние 20 лет распространенность туберкулеза в Великобритании значительно увеличилась. Медицинские сестры играют важную роль в активном выявлении и предотвращении распространения туберкулеза в группах высокого риска.
Автор Miles Jarvis, MA, BSc, DipHE, DipTropN, RN, медицинская сестра по туберкулезу, Royal Bournemouth Hospital.
Ключевые слова: Дыхательная система, инфекционные болезни, туберкулез.
Данная статья прошла двойное слепое рецензирование
Цели обучения
- Понимать эпидемиологию туберкулеза в стране и в мире;
- Понимать систему оказания противотуберкулезной помощи в Великобритании, и знать о группах высокого риска по туберкулезу.
Введение
Хотя многие в Великобритании считают, что туберкулез — это болезнь прошлого, по крайней мере, один человек в день в Великобритании умирает от туберкулеза, несмотря на то, что эта инфекция может быть и предупреждена, и излечена (British Thoracic Society et al, 2009).
Туберкулез — это самый «результативный» убийца в истории человечества, он унес жизней больше, чем любая другая инфекция (Ryan, 1992). Хотя в подавляющем большинстве случаев — это — полностью излечимое заболевание, каждый год от туберкулеза в мире умирает 2 миллиона человек (Pratt et al, 2005).
Что такое туберкулез?
Туберкулез вызывается бактерией, которая принадлежит к роду микобактерий, она была открыта Робертом Кохом в 1882 году (Pratt et al, 2005). Хотя видов микобактерий очень много, группа близкородственных видов, называемая Mycobacterium tuberculosis complex и является возбудителем туберкулеза у человека.
Люди инфицируются возбудителем туберкулеза тремя способами: вдыхание (воздушно-капельный — самый частый путь инфицирования); заглатывание и контактный путь (Pratt et al, 2005).
Когда человек с открытой формой туберкулеза кашляет, говорит, чихает или плюется, микобактерии туберкулеза распыляются в воздухе вместе с мелкими капельками мокроты. Эти капельки быстро испаряются, в результате чего формируется ядро аэрозоли, очень мелкое и когда человек вдыхает такой аэрозоль, капельки попадают непосредственно в альвеолы (Davies, 2003).
Это может спровоцировать иммунологическую реакцию, которая приводит к развитию так называемого инфицирования (бессимптомного носительства инфекции), которая может прогрессировать до явного заболевания, однако этого может никогда не произойти. ВОЗ считает, что каждый третий житель Земли инфицирован возбудителем туберкулеза (Pratt et al, 2005).
Если активную форму туберкулеза не лечить, то такой больной инфицирует человек каждый год. Риск при контакте зависит от близости контакта и продолжительности экспозиции (Department of Health, 2004) — тесные бытовые (семейные) контакты наиболее опасны, по сравнению с контактами со знакомыми или коллегами.
Большинство случаев туберкулеза — это туберкулез легких, но в настоящее время отмечается рост внелегочных форм (Ormerod, 2008). Внелегочный туберкулез составляет всех случаев, чаще всего он поражает лимфоузлы, кости и суставы, желудочно-кишечный тракт, мочевыводящие пути, центральную нервную систему, кожу и перикард. Туберкулез может быть и генерализованным (это туберкулезный сепсис, когда распространение инфекции происходит через кровь).
Туберкулез в мире
Опасность эпидемии туберкулеза в мире заставила ВОЗ объявить это заболевание всемирно опасным в 1993 году.
В 1998 году было основано глобальное партнерство по туберкулезу, и одна из целей тысячелетия для ВОЗ — это борьба с туберкулезом (WHO, 2008a).
Число новых случаев туберкулеза в мире растет — в 2007 году оно составило 9.27 миллионов случаев, в 2005 — 9.1 миллиона случаев (WHO, 2009). Однако за исключением Африки заболеваемость туберкулезом на 100,000 населения остается стабильной или даже уменьшается (WHO, 2008b). Увеличение абсолютных цифр и падение заболеваемости на 100 000 связано с общим ростом населения Земли. Пик заболеваемости туберкулезом в мире был отмечен в 2004 году (WHO, 2009).
Самая высокая заболеваемость туберкулезом наблюдается в субэкваториальной Африке (343 на 100,000). Существует сложная связь между бедностью и высокой заболеваемостью туберкулезом, соответственно в бедных странах заболеваемость туберкулезом выше. Но и сама болезнь усугубляет нищету — так как она сама по себе вызывает бедность, и экономические проблемы в целом (Banavaliker, 2008). Больше всего новых случаев туберкулеза выявляется в Китае и в Индии — именно в Индии живут 20% всех больных туберкулезом в мире.
В Великобритании в основном болеют туберкулезом в городах, в Лондоне — 39% всех больных (Anderson et al, 2008). Заболеваемость в Лондоне составляет 44.3 на 100,000, тогда как в Великобритании в целом — 14.1 на 100,000 (Health Protection Agency, 2009a). В течение последних 20 лет число новых случаев туберкулеза в год возросло примерно на три четверти. В 2008 году отмечено увеличение числа новых случаев туберкулеза на 2.9% по сравнению с 2007 годом (HPA, 2009b).
Группы высокого риска
Увеличение распространенности туберкулеза в Великобритании в течение последних 20 лет последовало за изменением его эпидемиологии (Anderson et al, 2008).
В противоположность тому, что в первой половине двадцатого века туберкулезом болели все, без исключения, сейчас сформировались определенные группы риска — риска заболеть туберкулезом (DH, 2004). Вот кто входит в эти группы:
Новые иммигранты из стран с высокой распространенностью туберкулеза:
- Люди с ВИЧ-инфекцией;
- Потребители наркотиков;
- Заключенные;
- Бездомные;
- Пациенты с иммунодепрессией;
- Беженцы и перемещенные лица;
- Малые этнические группы и маргинальные слои населения;
- Профессиональная группа риска (Pratt et al, 2005).
Система противотуберкулезной помощи в ВеликобританииВ развитой стране, такой, как Великобритания, с низкой заболеваемостью туберкулезом (с точки зрения общемировой статистики), необходимо сосредоточиться на следующих аспектах:
- Ранняя диагностика и лечение активных форм туберкулеза;
- Предупреждение заражения;
- Активное выявление;
- Лечение латентной туберкулезной инфекции — инфицирования (Sagebiel, 2008).
Предполагается, что данные мероприятия снизят инфицированность населения, предупредят передачу инфекции и помогут уменьшить распространенность лекарственной устойчивости.
За последние 5 лет было опубликовано несколько документов по лечению туберкулеза, в том числе и отчет Министра здравоохранения Англии, с планом из 10 мероприятий по снижению распространенности туберкулеза. Мероприятия по снижению распространенности туберкулеза.
- Повышение настороженности как у медицинских работников, так и в других группах населения;
- Поддержка со стороны правительства;
- Высококачественный эпидемиологический надзор;
- Квалифицированное лечение;
- Правильно организованная служба с адекватным руководством;
- Высококачественная лабораторная служба;
- Эффективный контроль над заболеванием в популяции;
- Создание и обучение экспертных групп — как врачей, так и медсестер;
- Проведение новых исследований;
- Международное сотрудничество в области профилактики туберкулеза.
Источник DH (2004) Клинические руководстваЭтот план действий был дополнен руководством NICE (2006) по диагностике и лечению туберкулеза. Под руководством Комитета по туберкулезу Британского торакального сообщества — BTS (2000; 1998), были разработаны критерии диагностики, лечения и контроля данного заболевания. Также были предложены стандарты лечения, соответствующие общемировой практике (BTS et al, 2009).
Более того, министерство здравоохранения — DH (2007) опубликовала детальные требования к планированию работы и руководству противотуберкулезной службой. Этот документ основан на рамочной стратегии организации противотуберкулезной службы в соответствии с руководством NICE (2006) guidelines.
Торакальное общество провело исследование состояния дел на местах, путем опроса врачей и медицинских сестер, которые занимаются лечением пациентов с туберкулезом (BTS et al, 2009). Некоторые результаты оказались вполне обнадеживающими, а вот в некоторых ситуациях требовались дополнительные мероприятия по усилению противотуберкулезной работы.
Туберкулез и ВИЧ были названы «смертельным дуэтом», поскольку они утяжеляют течение друг друга. ВИЧ инфекция значительно увеличивает вероятность заболеть активным туберкулезом, а активный туберкулез стимулирует репликацию вируса иммунодефицита. Высокоактивная антиретровирусная терапия (ВААРТ) значительно снизила число заболеваний и летальность у ВИЧ-инфицированных, в том числе и имеющих тубинфицирование. Рекомендуется обследовать всех больных туберкулезом на предмет ВИЧ-инфекции (British HIV Association, 2008).
На ранних стадиях ВИЧ-инфекции клиническая картина туберкулеза обычно типичная, как у человека без ВИЧ-инфекции, обычно на рентгенограммах имеются изменения в верхних отделах легких. По мере прогрессирования ВИЧ-инфекции у туберкулеза появляется склонность к генерализации (милиарный туберкулез), изменения на рентгенограммах неспецифичны, их легко спутать с бактериальной пневмонией (Baggaley, 2008). При ВИЧ-инфекции чаще встречается внелегочный туберкулез.
Типичные признаки и симптомы активного туберкулеза
- Кашель, который продолжается более трех недель, с мокротой или без нее;
- Похудание;
- Ночная потливость;
- Слабость;
- Лимфаденопатия;
- Лихорадка неясного генеза;
- Кровохарканье (Davies, 2003).
Не у всех пациентов имеются все вышеперечисленные симптомы. Breen et al (2008)обнаружил, что 25% больных вообще не имеют трех из этих главных симптомов, хотя у них есть активный туберкулез. Лекарственная устойчивостьОчень серьезной проблемой глобальной противотуберкулезной программы является лекарственная устойчивость, распространенность которой стремительно растет как во всем мире, так и в Великобритании (Grant et al, 2008).
Некоторые штаммы микобактерий туберкулеза устойчивы к одному или нескольким противотуберкулезным препаратам, которые используются для лечения (Pratt et al, 2005). Штаммы, которые устойчивы к двум самым важным противотуберкулезным лекарствам — рифампицину и изониазиду — называются штаммами с множественной лекарственной устойчивостью — МЛУ. Такую форму болезни очень трудно и дорого лечить, при этом требуется применение сразу нескольких лекарств из резервного ряда (Pratt et al, 2005). Сейчас появились суперустойчивые штаммы, которые не реагируют на все современные противотуберкулезные препараты (WHO, 2008c), такая форма туберкулеза практически неизлечима. Это называется широкая лекарственная устойчивость.
В Великобритании 6.8% пациентов с туберкулезом имеют устойчивость к одному из лекарств первого ряда, и 1.1% — это случаи с множественной лекарственной устойчивостью (HPA, 2009a). Также отмечено несколько случаев туберкулеза с широкой лекарственной устойчивостью (Grant et al, 2008).
Рандомизированных контролируемых исследований по лечению туберкулеза с лекарственной устойчивостью очень мало. Ведение таких пациентов очень трудно и дорого, и оптимально организовывать лечение таких больных в специализированном центре (Grant et al, 2008). Эта инициатива поддержана Парламентской группой.
Факторы риска туберкулеза с лекарственной устойчивостью
- Лечение туберкулеза ранее;
- Неудача лечения туберкулеза ранее;
- Длительный тесный контакт с больным туберкулезом;
- Пациент родился и долго жил в стране с высокой распространенностью туберкулеза;
- ВИЧ-инфекция;
- Проживание в Лондоне;
- Возраст ;
- Мужской пол.
Источник: NICE (2006)
Выводы
Туберкулез остается одной из главных проблем общественного здравоохранения во всем мире, и в Великобритании все более остро возникают вопросы устойчивого туберкулеза и коинфекции ВИЧ — туберкулез. Необходимо срочное и полное внедрение Национальной стратегии по борьбе с туберкулезом!
Список литературы
Anderson C et al (2008) Tuberculosis in the UK. Annual Report on Tuberculosis Surveillance in the UK 2008.London: Health Protection Agency Centre for Infections.
Baggaley R (2008) HIV for Non HIV Specialists. London: Medical Foundation for AIDS & Sexual Health.
Banavaliker J (2008) Control of tuberculosis in high prevalence countries. In: Davies P et al (eds) Clinical Tuberculosis. London: Hodder Arnold.
British HIV Association (2008) UK National Guidelines for HIV Testing 2008. London: BHIVA.
Breen R et al (2008) How good are systemic symptoms and blood inflammatory markers at detecting individuals with tuberculosis? The International Journal of Tuberculosis and Lung Disease; 12: 1,
British Thoracic Society et al (2009) Turning UK TB Policy into Action: the View From the Frontline. A Report by the British Thoracic Society, Royal College of Nursing TB Forum and the All Party Parliamentary Group on Global Tuberculosis. London: BTS.
Davies P (2003) Clinical Tuberculosis. London: Hodder Arnold.
Department of Health (2007) Tuberculosis Prevention and Treatment: a Toolkit for Planning, Commissioning and Delivering High-quality Services in England. London: DH.
Department of Health (2004) Stopping Tuberculosis in England. An Action Plan from the Chief Medical Officer. London: DH.
Grant A et al (2008) Managing drug resistant tuberculosis. British Medical Journal; 337:
Health Protection Agency (2009a) Tables and Figures. Enhanced Surveillance of Tuberculosis. London: HPA.
Health Protection Agency (2009b) TB Figures Continue to Increase. London: HPA.
Joint Tuberculosis Committee of the British Thoracic Society (2000) Control and prevention of tuberculosis in the United Kingdom: code of practice 2000. Thorax; 55:
Joint Tuberculosis Committee of the British Thoracic Society (1998) Chemotherapy and management of tuberculosis in the United Kingdom: recommendations 1998. Thorax; 53:
NICE (2006) Tuberculosis: Clinical Diagnosis and Management of Tuberculosis, and Measures for its Prevention and Control. London: NICE.
Ormerod P (2008) Non respiratory tuberculosis. In: Davies P et al (eds) Clinical Tuberculosis. London: Hodder Arnold.
Pozniak A (2008) HIV and TB in industrialised countries. In: Davies P et al (eds) Clinical Tuberculosis. London: Hodder Arnold.
Pratt R et al (2005) Tuberculosis. A Foundation for Nursing and Health Care Practice. London: Hodder Education.
Ryan F (1992) Tuberculosis: The Greatest Story Never Told. Sheffield: Swift Publishers.
Sagebiel D (2008) In: Davies P et al (eds) (2008) Clinical Tuberculosis. London: Hodder Arnold.
World Health Organization (2009) Global Tuberculosis Control 2009 — Epidemiology, Strategy, Financing. Geneva: WHO.
World Health Organization (2008a) Millennium Development Goals (MDGs). Geneva: WHO.
World Health Organization (2008b) Global Tuberculosis Control — Surveillance, Planning, Financing. Geneva: WHO.
World Health Organization (2008c) XDR-TB. Extensively Drug Resistant Tuberculosis. Geneva: WHO.
Читайте также:
