Диагностика дерматомикозов. Лечение дерматомикозов.
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
Дерматофития — это разновидность дерматомикоза, при которой поражаются поверхностные кожные слои, содержащие кератин. Заболевание вызывается нитчатыми грибами трех видов: Trichophyton, Microsporum, Epidermophyton. Патология поражает гладкую кожу, кожные складки, волосистую часть головы, ногтевые пластины. Для точной диагностики инфекционного процесса используется микроскопия соскоба из пораженного очага, культуральный метод, осмотр с применением лампы Вуда. Лечение кожного микоза обычно проводится местными препаратами, требует подбора противогрибковых, противовоспалительных, кератолитических и антисептических средств.
МКБ-10
Общие сведения
Дерматофитии являются одним из наиболее распространенных, сложных в лечении кожных заболеваний, составляя более 30% от всей дерматологической патологии. К тому же, антропофильные дерматофиты в настоящее время встречаются у 20% населения, однако они могут выступать как компонент условно-патогенной флоры, поэтому не всегда имеют клинические симптомы. Лечение заболевания требует тщательного подбора медикаментов и длительного наблюдения врача, поэтому заболевание представляет серьёзную проблему для практикующих дерматовенерологов.
Причины дерматофитии
В современной дерматологии описано 30 видов возбудителей, которые способны вызывать поверхностные грибковые заболевания кожных покровов. Различают грибки, которые паразитируют исключительно у человека (антропофильные), и другие, поражающие человека и животных (зоофильные). Возбудителями болезней выступают патогены следующих родов:
- Trichophyton. Род Trichophyton объединяет нитчатые (мицелярные) грибы, способные образовывать споры. Основные возбудители дерматофитии у человека: T. concentricum, T. rubrum, T. interdigitale.
- Microsporum. По морфологии и факторам патогенности род Microsporum сходен с Trichophyton, а основным отличием является шероховатость стенки макроконидий. Типичные представители этой группы — M. audouinii, M. ferrugineum.
- Epidermophyton. Данный род грибков характеризуется множественными гладкими дубинкообразными макроконидиями. Наиболее распространенный вид возбудителя у человека — Epidermophyton floccosum.
Возбудители патологии отличаются устойчивостью в окружающей среде, могут выживать вне организма хозяина в течение 2-х лет. Они распространены на различных поверхностях: в земле и песке, на деревянных настилах и сиденьях. Различные виды грибов способны существовать при высоких и неких температурах, в большом диапазоне рН, они выдерживают замораживание, высушивание, кипячение. Это объясняет высокую распространенность поверхностных микозов.
Факторы риска
К предрасполагающим факторам болезней у молодых относят хроническую кожную микротравматизацию — бытовые травмы, ношение тесной неудобной одежды и обуви, непрофессионально выполненные процедуры маникюра и педикюра. У людей старшей возрастной группы первое место среди факторов риска занимают заболевания сосудов (21%), на втором месте находится ожирение (17%), на третьем — различные патологии стоп (15%). Повышенный риск дерматофитии присутствует при сахарном диабете, гипергидрозе, иммунодефицитных состояниях.
Патогенез
Основным путем распространения грибков является контактно-бытовой. Заражение заболеванием возможно в момент прямого контакта с больным человеком или носителем, нередко наблюдается непрямое инфицирование — при совместном использовании бытовых предметов, при соприкосновении с поверхностями, контаминированными дерматофитами. Заражение чаще происходит в бассейнах, фитнесс-центрах, салонах красоты, если в этих заведениях не соблюдаются санитарные нормы.
Вероятность заражения при контакте с патогенными грибками зависит от нескольких факторов: массивности инфицирующей дозы, наличия специальных рецепторов на поверхности микроорганизмов, степени патогенности возбудителя. Большое значение в патогенезе имеет снижение местных защитных факторов, нарушение барьерных функций эпидермиса, активность иммунитета.
Отличительная черта всех патологий — микозы поражают поверхностные слои кожи (в частую в пределах эпидермиса) и ее придатки, что обусловлено особенностями жизнедеятельности возбудителя. Патогенные грибы, которые вызывают кожное заболевание, нуждаются в готовых органических молекулах для роста и развития. Белок кератин является идеальным питательным веществом. Этот протеин содержится в роговом слое эпидермиса, волосах и ногтях.
Грибы имеют специфические «факторы агрессии», которые помогают им преодолевать кожный барьер. Основным повреждающим агентом является протеолитический фермент кератинидаза, который расщепляет кератин до аминокислот и пептидов. Она выполняет сразу две функции: обеспечивает клетки гриба питательными веществами, способствует проникновению возбудителя между слоями эпидермиса, его более глубокому внедрению в кожный покров.
Симптомы дерматофитии
Дерматофитии волосистой части головы
Из этой группы болезней в практике дерматологов наиболее распространена микроспория. Она отличается одним или несколькими очагами размером 2-5 см, которые четко ограничены и не имеют тенденции к слиянию. Кожа в таких местах покрыта множественными белыми чешуйками, характерно образование пузырьков, эрозий, корок. Волосы обламываются на высоте 4-6 мм, имеют тусклый сероватый оттенок. Типично выпадение волос по периферии очагов.
Реже встречается трихофития, которая отличается от микроспории меньшим размером очагов (до 2 см в диаметре), а также обламыванием волос непосредственно возле корня, что обуславливает второе название болезни «лишай черных точек». Также в эту группу дерматофитий входит фавус, который проявляется образованием грязно-серых корок с неприятным запахом. В тяжелых случаях такие корки распространяются по всей поверхности головы.
Дерматофитии ногтей
На долю дерматофитов приходится до 70-90% всех случаев микозов ногтевых пластин (онихомикозов). С учетом локализации очага патология подразделяются на дистально-латеральную, проксимальную, поверхностную форму. Чаще встречается дистальный вариант онихомикоза, когда грибковое поражение затрагивает свободный край ногтевой пластины, постепенно распространяется к ростковой зоне.
При дерматофитии в области ногтей на их поверхности возникают желтые пятна, ногтевая пластина становится тусклой и ломкой, развиваются очаги гиперкератоза. Из-за нарушения питания и кровоснабжения начинается разрушение ногтя, а в сложных случаях происходит онихолизис (отслоение роговой пластины от ногтевого ложа). При длительном существовании заболевания есть риск атрофии подногтевых тканей.
Дерматофитии кистей и стоп
Поражение нижних конечностей встречается намного чаще, чем дерматофития кистей. Из данной группы заболеваний зачастую диагностируется руброфития стоп, которая протекает с двусторонним поражением, а при подолжительном течении дополняется грибковой инфекцией кожи ладони (как правило, рабочей кисти). Болезнь проявляется покраснением, шелушением, утолщением кожного покрова всей поверхности ступни.
При эпидермофитии чаще всего в процесс вовлекаются межпальцевые промежутки 3-го и 4-го пальцев стопы. В складке между пальцами возникает трещина, которая по краям окружена белыми полосками поврежденного эпидермиса и располагается на гиперемированном основании. Пациенты испытывают болезненность при прикосновениях, ношении тесной обуви. Со временем возникает неприятный запах, поражение распространяется на соседние участки.
Дерматофитии гладкой кожи
Такой вид болезни встречается реже остальных, преимущественно проявляется руброфитией или микроспорией. Крайне редко диагностируются микозы, вызванные зоофильными дерматофитами. Для этого типа микоза патогномоничны кольцевидные очаги, которые имеют неровные края, постепенно увеличиваются в размерах. Область поражения имеет ярко-красный цвет, покрыта шелушениями, субъективно наблюдается зуд.
К этой же категории относятся дерматофитии крупных складок, которые преимущественно возникают в паховой зоне, в подмышечных впадинах, на внутренней стороне бедра. Клинически они проявляются покраснением и отечностью кожного покрова, болезненностью и зудом, которые усиливаются на фоне постоянного трения кожи, усугубляются при повышенной потливости в жаркое время года. Возможно присоединение мокнутия, эрозий.
Осложнения
Если не проводить своевременное лечение, то дерматофития волосистых участков головы и гладкой кожи переходят в инфильтративно-нагноительную форму. Она характеризуется образованием крупных очагов — керионов, которые представляют собой плотную красную или синюшную кожу, покрытую множественными пустулами, узлами, гнойно-геморрагическими корками. Зачастую без адекватного лечения состояние сопровождается повышением температуры тела, головными болями, интоксикационным синдромом.
Все типы дерматофитий могут осложняться присоединением вторичной бактериальной инфекции, требующей специального лечения. Вследствие поражения внешнего кератинового слоя патогены гораздо быстрее проникают в толщу эпидермиса и дермы, чему также способствуют множественные эрозии, расчесы, другие элементы сыпи. При этом в очаге инфекции наблюдается гнойное воспаление, возникают пустулы, усиливаются признаки интоксикации.
Диагностика
Основу диагностики составляет тщательный клинический осмотр больного у врача-дерматолога. На первичном приеме необходимо выяснить жалобы, анамнез заболевания, обнаружить локализацию поражения и типичные кожные симптомы грибковой инфекции. Чтобы подобрать эффективное лечение болезни, врачу потребуются результаты лабораторно-инструментальных методов диагностики:
- Осмотр под лампой Вуда. Быстрый тест выполняется на приеме специалиста: при просвечивании кожи люминесцентной лампой определяется зеленоватое свечение, которое является патогномоничным признаком микоза. Здоровая кожа окрашивается в светло-синий цвет.
- Соскоб кожи. Микроскопическое исследование образцов пораженной кожи — основной метод для выявления мицелия грибов. При необходимости проводится изучение волос из очага поражения. Для 100% диагностики микроскопия дополняется посевом материала на питательные среды для изучения роста колоний грибов.
- Дополнительные анализы. При длительно существующих, плохо поддающихся лечению или рецидивирующих процессах рекомендовано изучить показатели иммунограммы, биохимического исследования крови. Для оценки общего состояния здоровья назначаются клинические анализы крови и мочи.
- Консультации специалистов. При подозрении на сопутствующую патологию, провоцирующую или осложняющую течение дерматофитии, пациент направляется на расширенное обследование к аллергологу-иммунологу, эндокринологу, кардиологу.
Лечение дерматофитии
Принципы терапии основаны на скорейшем удалении причинного фактора — патогенного гриба, для чего используются этиотропные препараты. Комплексное лечение требует устранения триггеров, которые усугубляют микоз кожи и препятствуют его заживлению. Также назначается правильный уход за кожей: по показаниям больные переходят на аптечные средства, чтобы восстановить защитный барьер, предупредить повторное развитие инфекции.
Нередко лечение проводится в два этапа. На первом подготовительном этапе необходимо убрать острые проявления кожного воспаления, ликвидировать мокнутие, очаги гипергидроза, другие поражения, которые могут ухудшать эффекты от применения антимикотиков. На второй стадии рекомендована этиотропная терапия. Для лечения используются следующие группы препаратов:
- Антимикотики.Медикаменты подбираются соответственно чувствительности выделенного патогена, а до получения лабораторных данных используются лекарства широкого спектра действия. При дерматофитиях эффективны препараты группы азолов и аллиламинов. Длительность терапии варьирует от 1-2 месяцев до 1 года.
- Антибиотики. Присоединение микробной инфекции требует назначения этиотропных средств для уничтожения микробов. Для быстрой и эффективной помощи нередко эффективно комбинированное лечение кремами, в составе которых присутствует сразу 3 компонента: противогрибковый, антибактериальный, противовоспалительный.
- Кортикостероиды. Топические и системные препараты требуются при лечении в остром периоде, сопровождающемся выраженным экссудативным компонентом. Лечение направлено на уменьшение отечности, покраснения, мокнутия, снижение уровня субъективных неприятных ощущений.
- Кератолитики. При гиперкератотической форме поражения (в основном на стопах) необходимо размягчать роговые наслоения с помощью салициловой мази, молочно-салициловых болтушек. Это позволяет антимикотикам проникать глубже в пораженную кожу и ускоряет лечение.
Для повышения эффективности лечения используются препараты, улучшающие микроциркуляцию, что особенно важно у пациентов с заболеваниями сосудов. Чтобы скорректировать иммунный статус, лечение дополняется витаминно-минеральными комплексами, адаптогенами, иммуномодуляторами. Для ежедневной обработки пораженных зон применяются примочки с антисептиками, повязки ранозаживляющими средствами.
Важную роль играют физиотерапевтические методики: амплипульс-терапия, диатермия, УВЧ. Они способствуют уничтожению грибковой инфекции, обеззараживают кожу, ускоряют заживление пораженных участков. При патологии ногтей рекомендуется проведение аппаратного медицинского маникюра/педикюра, который носит лечебную и эстетическую функцию.
Прогноз и профилактика
Поскольку дерматофитии характеризуются поверхностным поражением кожи, они успешно поддаются терапии, редко вызывают серьезные осложнения. Наиболее неблагоприятными считаются онихомикозы, устойчивые к противогрибковым препаратам, требуют продолжительного лечения (на протяжении года). Основу профилактики заболевания составляет соблюдение мер личной гигиены, контроль за санитарным состоянием общественных мест.
2. Федеральные клинические рекомендации. Дерматовенерология 2015: Болезни кожи. Инфекции, передаваемые половым путем. — 2016.
4. Дерматофитии – актуальная проблема современной дерматологии/ Т.А. Белоусова // «РМЖ». – 2003. – №17.
Диагностика дерматомикозов. Лечение дерматомикозов.
Клиника дерматомикозов. Симптомы дерматомикозов. Клиника эпидермафитий.
Поражения кожных покровов (собственно дерматомикозы) характеризуются образованием эритем, мелких папул, трещин и очагов шелушений. Поражения волосистой части кожи головы (трихомикозы) нередко проявляются ломкостью волос, обусловленной ростом возбудителя в волосяном стержне. Поражения ногтей (онихомикозы) характеризуются их утолщением и расслоением. Обычно нозологические формы дерматомикозов выделяют по их локализации.
Дерматомикоз волосистой части кожи головы
Основные возбудители дерматомикозов — плесневые грибы родов Trichophyton и Microsporum. Поражение проявляется участками облысения, шелушения, иногда эритемой и пиодермией. Выделяют эпидемические (антропофильные) и неэпидемические (зоофильные) поражения волосистой части кожи головы.
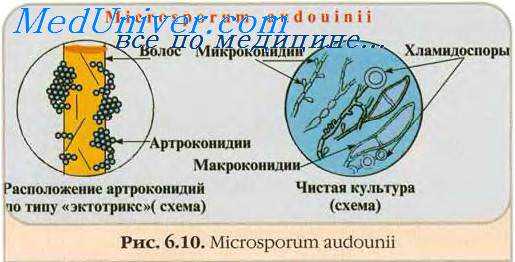
• Эпидемические поражения вызывает М. audouinii; возбудитель передаётся через бытовые предметы (расчёски, полотенца). Выделяют детскую и взрослую формы, проявляющиеся серыми бляшками и хлопьями на волосах.
• Возбудители неэпидемического дерматомикоза — Т. mentagrophytes и М. canis; переносчики — домашние и сельскохозяйственные животные. Клинически проявляется образованием пустул и рыхлых воспалительных инфильтратов, приводящих к облысению и формированию келоидных рубцов. Заболевание чаще регистрируют у детей, оно сопровождается выпадением волос с последующим заполнением волосяных фолликулов тёмными конидиями. Наиболее типичны хронические инфекции у взрослых. Дерматомикоз бороды и усов (фавус, парша) — инфекционное поражение волосяных фолликулов (возможно гра-нулематозное поражение); возбудитель — Trichophyton schoenleinii; основные проявления — папулы и пустулы на коже лица.

Дерматомикоз тела
Дерматомикоз тела (tinea corporis) — эпидермофития, локализованная на различных участках кожи тела; возбудители — Trichophyton mentagrophytes, Т. rubrum и М. canis; характерны шелушение, пустулёзные высыпания, иногда эритема.
Паховый дерматомикоз — эпидермофития, локализованная в области наружных половых органов, внутренней поверхности бёдер, промежности и паховых областей; возбудители — Trichophyton mentagrophytes, Т. rubrum, Epidermophyton floccosum и виды Candida.
Эпидермофития стоп — поражения области подошв, преимущественно кожи межпальцевых промежутков; характерны пузырьки небольших размеров, трещины, очаги шелушения и эрозии. Аналогичные поражения наблюдают и на верхних конечностях (эпидермофития кистей); возбудители — Trichophyton mentagrophytes, T. rubrum, Epidermophyton floccosum.
Эпидермофития ногтей (онихомикоз) — грибковое поражение ногтей пальцев рук и ног; возбудители — виды Trichophyton.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Дерматомикоз
Дерматомикоз — это инфекционное заболевание кожи и ее придатков, которое вызвано различными патогенными, условно-патогенными грибками. К типичным возбудителя относятся Trichophyton, Microsporum, Epidermophyton. По клинике дерматомикозы разделяются на микозы гладкой кожи, кожных складок, волосистой части головы, кистей и стоп. Также к этой категории принадлежат онихомикозы (грибковые инфекции ногтей). Для диагностики заболевания требуется микроскопия, бакпосев соскоба патологического очага. Лечение включает местные и системные антимикотики, кератолитики, антигистаминные средства, по показаниям назначается физиотерапия, оперативное вмешательство.
Распространенность дерматомикозов в популяции, по различным оценкам, составляет 20-30%, причем частота заболевания увеличивается с возрастом — среди людей старше 70 лет грибковые инфекции встречаются у каждого второго. Чаще всего поражение протекает по типу микоза стоп с присоединением онихомикоза. В последние годы наметилась тенденция к росту числа микозов не только среди взрослых, но и у детей. Учитывая сложность подбора лечения, позднюю обращаемость пациентов, эти болезни являются одними из наиболее актуальных в практической дерматологии.
Причины дерматомикозов
Возбудителями выступают грибы-дерматофиты, к которым относятся представители родов Trichophyton, Microsporum, Epidermophyton. Самые распространенные патогены ‒ T. rubrum, T. mentagrophytes, Epidermophyton floccosum. Изредка причиной микотической инфекции становятся нитчатые недерматомицеты (Aspergillus spp., Fusarium spp., Scopulariopsis spp.), грибы рода Candida. Развитию заболевания способствуют следующие факторы:
- Дерматозы. Грибковые инфекции возникают у 20-30% пациентов с экземой, нейродермитом, псориазом, чему способствует постоянная травматизация кожи, нарушение местного иммунитета, лечение топическими кортикостероидами. Риск заражения повышается при наличии гипергидроза, опрелостей, омозолелостей.
- Профессиональные факторы. Дерматомикозы широко распространены среди шахтеров, военнослужащих, спортсменов. Развитию болезни способствует ношение специальной одежды и обуви, наличие общих раздевалок, замкнутость производственных территорий.
- Хронические заболевания. До 50% больных сахарным диабетом, хронической ишемией нижних конечностей, венозной недостаточностью и другими соматическими патологиями страдают дерматомикозами. Инфекция обычно обостряется на фоне снижения общей реактивности организма.
- Несоблюдение гигиены. Этот касается как пренебрежения личной гигиеной, которая включает правильное очищение, увлажнение и питание кожи, так и несоблюдения чистоты в местах общественного пользования — банях, саунах, бассейнах. Зачастую заражение происходит при посещении непрофессиональных мастеров бьюти-сферы, которые не придерживаются правил стерилизации инструментария.
Дерматофиты передаются при тесном контакте с зараженным человеком, совместном использовании предметов быта, посещении общественных мест. Инфицированию способствуют мелкие раны, трещины, опрелости, через которые возбудитель быстро внедряется в толщу эпидермиса. Вероятность развития инфекционного процесса зависит от вирулентности и патогенности грибка, а также от активности специфических факторов иммунитета.
Представители дерматофитов имеют факторы агрессии — несколько видов протеаз, которые способны разрушать белковые молекулы в коже. Благодаря этому они повреждают кератиновые субстанции, беспрепятственно размножаются в первичном очаге инфицирования. В ответ на заражение возбудителем активизируются местные и общие иммунные реакции, что приводит к локальным воспалению, аллергизации, интоксикации организма.
Классификация
В дерматологии существует несколько подходов к систематизации дерматомикозов. Согласно отечественной классификации Шеклакова Н.Д. и Кашкина П.Н., нозологические формы выделяются по этиологическому принципу — эпидермофития, рубромикоз, трихофития и т.д. На сегодня чаще применяется клиническая классификация по МКБ-10, в которой обозначены следующие формы дерматомикозов:
- Микоз волосистой̆ части головы. К этой группе относят трихофитию, микроспорию, фавус. Очаги поражения локализуются в зоне роста волос на голове, в области бороды, усов.
- Микоз крупных складок кожи. Чаще всего наблюдается паховая руброфития или эпидермофития, однако возможны поражения других кожных складок, особенно у больных с избыточным весом.
- Микоз кистей и стоп. По морфологическим особенностям повреждения кожи в данном виде дерматомикоза выделяют сквамозно-гиперкератотическую, интертригинозую, дисгидротическую формы.
- Микоз ногтей (онихомикоз). По степени поражения ногтевой пластины онихомикозы могут быть дистальными, проксимальными, поверхностными, тотально-дистрофическими.
- Микоз гладкой кожи. К этой категории принадлежат все случаи дерматофитий, которые не входят ни в одну из вышеперечисленных групп.
Симптомы дерматомикозов
Микозы волосистой части головы
Проявляются ярко-красными инфильтрированными бляшками, которые сверху покрыты серыми чешуйками. Элементы в основном образуются вокруг волос в виде муфты. Изредка возможны глубокие воспалительные очаги, которые имеют большой размер, покрыты массивными серовато-желтыми корками. В очаге грибковой инфекции наблюдается обламывание волос на высоте 5-8 мм либо у самого корня. Человек жалуется на сильный зуд, быстрое загрязнение волос после мытья.
Микозы кожных складок
Основной представитель этой группы — паховая дерматофития. Заболевание поражает паховые складки, прилежащие участки кожного покрова: внутреннюю поверхность бедер, перианальную зону, промежность. Вследствие самозаражения возможно распространение процесса на область подмышечных впадин, локтевые сгибы, подколенные ямки, а в тяжелых случаях — на любой участок гладкой кожи. Частота паховой дерматофитии в структуре всех дерматомикозов составляет до 10%.
На начальной стадии патология представлена розовыми отечными пятнами, которые имеют округлую форму, четкие контуры и гладкую поверхность. Если лечение не проводится, очаги сливаются с образованием крупных полигональных пятен, краевая зона которых покрыта полиморфными элементами: пузырьками, эрозиями, корочками. Больше всего пациентов беспокоит мучительный зуд, который мешает сну и повседневной активности, вынуждает расчесывать пораженное место до крови.
Микозы стоп
Клиническая картина эпидермофитии дистальных отделов конечностей зависит от формы поражения. Как правило, патология начинается со стертой формы, при которой наблюдается незначительное шелушение в межпальцевых промежутках, не доставляющее больному никакого беспокойства. Иногда на фоне шелушений формируются поверхностные трещины кожи, которые не воспаляются, не кровоточат.
При сквамозно-гиперкератотической форме обильное шелушение сопровождается бляшками красновато-синюшного цвета, желтовато-серыми омозолелостями, которые возникают из-за избыточного ороговения кожи. При дисгидротической форме появляются множественные пузыри с толстой покрышкой, при вскрытии которых образуются яро-розовые мокнущие эрозии. Для микозов стоп типичны вторичные аллергические высыпания, получившие название дерматофитиды.
Онихомикозы
Грибковое инфицирование ногтей имеет различную симптоматику, которая зависит от формы, глубины поражения. Патология в основном проявляется серовато-желтыми полосами на ногтевой пластине, ее повышенной ломкостью, склонностью к деформации, поперечной исчерченности и трещинам. На запущенном этапе болезни без лечения наблюдается значительное разрушение ногтя, помимо косметического дефекта, возникает зуд, болезненные ощущения.
Для нормотрофической формы характерно снижение прозрачности ногтя, утолщение его краев из-за подногтевого гиперкератоза. При гипертрофическом варианте утолщение ногтевой пластины более выражено, в тяжелых случаях ноготь приобретает изогнутую клювовидную форму (онихогрифоз), грязно-серый оттенок. Для атрофического онихомикоза типично тотальное разрушение и отслойка ногтевых пластин, а крайней степенью такого процесса считается онихолизиз.
Микозы гладкой кожи
Для классического дерматомикоза характерно появление плоских шелушащихся пятен розового или красного цвета с приподнятой границей. По краям очагов могут быть воспалительные папулы или везикулы. Со временем центральная часть элементов становится коричневой из-за гиперпигментации, а края продолжают разрастаться, так что происходит слияние очагов в крупные полигональные пятная. Субъективно больные испытывают зуд, жжение, болезненность пораженной зоны.
Эрозии и трещины кожи, возникающие в очаге дерматомикоза, являются входными воротами для бактериальной инфекции. Гнойные воспаления кожи у таких больных встречаются в 3 раза чаще, чем у здоровых людей, причем до 40% случаев бактериального поражения сопровождаются лимфостазом, интоксикацией, элефантиазом. Лечение вторичной инфекции затруднено, поскольку грибы вырабатывают антибиотические вещества, обуславливающие повышенную резистентность макроорганизма к лекарствам.
При микозах стоп в 4 раза повышается вероятность образования подошвенных бородавок, чему способствует гиперкератоз, афлатоксиноподобные вещества грибков, усиленное размножение папилломавирусов на фоне микотической инфекции. При суперинфекциях и рецидивах дерматомикозов повышается риск развития или обострения себорейного дерматита, атопического дерматита, экземы, псориаза.
Дерматомикоз стоп, особенно при отсутствии лечения, может осложняться острой дерматофитией или руброфитией, которые являются признаком высокой сенсибилизации к грибам. Симптомы болезни стремительно прогрессируют, процесс захватывает поверхность стоп и голеней. На фоне ярко-гиперемированной кожи образуются множественные пузыри, эрозии, трещины. Характерно присоединение пахового лимфаденита и лимфангита, повышение температуры тела, общий интоксикационный синдром.
Если пациент с дерматомикозом пытается проводить лечение самостоятельно, существует риск трансформации заболевания в нераспознанную дерматофитию. В этом случае внешние проявления микоза изменяются на фоне неконтролируемого лечения кортикостероидными мазями. Для болезни характерно чередование фаз мнимого благополучия — временного купирования воспаления под действием кортикостероидов, и обострения, вызванного вторичной иммуносупрессией.
Обследование больного у врача-дерматолога начинается с тщательного осмотра кожных покровов, в том числе с применением люминесцентной лампы Вуда, дерматоскопа. Для выяснения возможной причины болезни, ее предрасполагающих факторов необходим тщательный сбор анамнеза. Диагностика предполагает проведение расширенного обследования, для чего рекомендуются следующие методы:
- Анализ соскобов. Для исследования используется материал с пораженных ногтей, участков гладкой кожи или волосистой части головы. Для быстрого обнаружения мицелия или спор грибов показан микроскопический метод. Чтобы точно определить вид возбудителя и правильно подобрать препарат для лечения, выполняется бактериологическое исследование, по результатам которого оценивается рост колоний патогенных грибов.
- Другие анализы. Для оценки общего состояния организма, выявления сопутствующих патологий внутренних органов пациентам назначаются общий анализ крови, общий анализ мочи. При необходимости производится биохимическое исследование крови, при хронических или часто рецидивирующих микозах целесообразно посмотреть результаты иммунограммы.
- Консультации узких специалистов. Поскольку дерматомикозы нередко развиваются на фоне хронических соматических болезней, дерматологу может потребоваться помощь аллерголога-иммунолога, гастроэнтеролога, эндокринолога.
Лечение дерматомикозов
Консервативная терапия
Лечение грибкового поражения требует удаления патогенного грибка из очага воспаления. С этой целью применяются различные варианты антимикотиков, среди которых выделяют до 20 лекарственных форм, более 100 различных наименований действующих веществ. При выборе эффективного этиотропного лечения принимается во внимание тип дерматомикоза, глубина поражения, наличие осложнений, общее состояние больного. Этиотропная терапия включает следующие виды препаратов:
- Противогрибковые мази. Лечение может проводиться препаратами из групп производных имидазола, триазола, аллиламинов. Препараты наносятся 1—2 раза в сутки на пораженный участок, назначаются длительными курсами до полного исчезновения клинических проявлений.
- Противогрибковые лаки. При поражениях ногтей более удобно наносить специальные лечебные лаки, которые отличаются простотой использования, хорошим терапевтическим эффектом. Как альтернативное лечение, применяются специальные пластыри, которые дополнительно защищают от распространения инфекции.
- Фунгицидные растворы. Противогрибковым эффектом обладают спиртовой раствор йода, калия йодид, поэтому они также используется в процессе антисептической обработки очагов микотической инфекции.
- Системные антимикотики. При среднетяжелом/тяжелом течении местное лечение комбинируется с приемом противогрибковых препаратов внутрь. Конкретное лекарство и схема его применения подбираются врачом по результатам диагностики.
Патогенетическое лечение дерматомикозов включает десенсибилизирующую терапию, которая проводится инфузионными растворами кальция глюконата, натрия тиосульфата. Для уменьшения зуда, отечности, мокнутия назначаются антигистаминные препараты. При нарушениях кровообращения на фоне сопутствующих заболеваний рекомендованы препараты, улучшающие микроциркуляцию, которые способствуют доставке антимикотиков в очаг грибкового поражения.
Поскольку грибковая инфекция зачастую отражает общее снижение резистентности организма, в комплексной терапии назначаются витаминно-минеральные комплексы, адаптогены, фитопрепараты. Если у пациента диагностированы патологии ЖКТ, иммунной системы или других органов, лечение подбирается при участии профильного специалиста. По показаниям используются синтетические и природные иммуномодуляторы.
Из аппаратных процедур при грибковой инфекции кистей или стоп популярен медицинский маникюр (педикюр). Процедура включает антисептическую обработку ногтей и кожи, нанесение кератолитиков, удаление участков гиперкератоза специальными фрезами. Это способствует лучшему проникновению местных антимикотиков к очагу инфекции, а также дает хороший эстетический результат. Из физиопроцедур эффективны УФО, диатермия, амплипульс-терапия.
Хирургическое лечение
Малоинвазивные хирургическое методы в основном применяются при онихомикозах. Тотальное поражение ногтевой пластины требует ее удаления с помощью лазера, радиочастотного скальпеля или классической оперативной методики. Помощь хирургов также требуется при осложнениях дерматомикоза бактериальным процессом (абсцессах, флегмонах) — в таком случае проводится вскрытие и дренирование очага.
Прогноз при дерматомикозах определяется видом возбудителя, глубиной поражения, своевременностью начала терапии. Комплексное лечение системными и местными средствами дает хороший эффект у большинства пациентов, позволяет достичь полной элиминации возбудителя, регресса клинической симптоматики. Менее оптимистичный прогноз для больных с иммуносупрессией, хронической соматической патологией.
Основу профилактики микотической инфекции составляет соблюдение личной гигиены, коррекция повышенной потливости, опрелостей, чрезмерной сухости кожи. Недопустимо надевание чужой обуви, использование чужих расчесок, хождение босиком в общественных бассейнах и на пляжах. При появлении трещин или других кожных поражений не стоит заниматься самолечением, необходимо как можно раньше обращаться к врачу.
3. Современные данные об этиопатогенезе и комплексной терапии дерматомикозов (онихомикозов)/ К.И. Разнатовский, Л.П. Котрехова, А.К. Ляшко// Микология. — 2005. — №1.
Дерматомикозы

Классификация (по Ариевичу, переработанная Н.Д. Шеклаковым):
1. Кератомикозы - разноцветный лишай; трихоспория узловатая (пьедра), эритразма, подмышечный трихомикоз.
4. Глубокие микозы с системным поражением кожи и внутренних органов (бластомикоз, споротрихоз, хромомикоз) и условно - актиномикоз.
Факторы и группы риска
Нарушение целостности кожного покрова (микротравмы); повышенная влажность(потливость) кожи и связанная с ней мацерация рогового слоя эпидермиса; сухость кожи; переохлаждение и перегревание организма; некоторые анатомические особенности (плоскостопие, узость межпальцевых складок); нарушения периферического кровообращения и трофические расстройства; возрастная динамика кислотно-щелочного баланса кожного покрова и химизма кожного сала; нейроэндокринные расстройства; метаболические нарушения; иммунные нарушения; прием некоторых лекарственных средств (напр.: антибиотики, сульфаниламиды, глюкокортикостероиды); непосредственный контакт с больным человеком или животным.
2. Анамнез заболевания - начало заболевания часто связано с контактом с больным человеком, посещением бань, саун, ношением обезличенной обуви.
1. Разноцветный лишай - невоспалительные пятна от бледно-желтого до коричневого цвета, расположенные вокруг волосяных фолликулов, склонные к слиянию с образованием очагов с мелкофестончатыми очертаниями, с умеренным шелушением на поверхности; положительная проба Бальзера с 5% р-ром йода.; обнаружение в чешуйках элементов гриба.
2. Трихоспория узловатая (пьедра) - наличие на поверхности волос узелков овальной, веретенообразной или неправильной формы; цвет варьирует от белого до светло-коричневого (белая пьедра) и черного цвета (черная пьедра); микроскопическое обнаружение спор грибка.
3. Эпидермофития паховая - типичная локализация кожа паховых и межъягодичной складок, под молочными железами, реже в подмышечной области; округлые пятна розового цвета с четкими границами; очаги полициклических очертаний с выраженным сплошным отечным периферическим валиком; пузырьки, микропустулы, эрозии, корочки, чешуйки; обнаружение септированного ветвящегося короткого мицелия.
4. Микоз стоп и кистей - кожа застойно гиперемирована, умеренно лихенифицирована; гиперкератоз, кожный рисунок усилен, муковидное шелушение; поражение может захватывать межпальцевые складки, пальцы, боковые поверхности стоп и кистей, тыл; мацерации, обрывки отслаивающегося эпидермиса; нередко присоединяются эрозии, трещины; субъективно - умеренный зуд, жжение, иногда болезненность.
5. Онихомикоз (три типа) - нормотрофический: изменяется окраска ногтей, в толще ногтя желтоватые пятна и полосы, блеск и толщина ногтей не изменяются; гипертрофический тип - ногти буровато-серые, тусклые, утолщаются и деформируются вплоть до образования онихогрифоза, частично разрушаются (особенно с боков); онихолитический тип характеризуется тусклой буровато-серой окраской пораженной части ногтя, ее атрофией и отторжением от ногтевого ложа, обнаженный участок покрыт рыхлыми гиперкеротическими наслоениями.
6. Микоз гладкой кожи - розовые или розово-красные с синюшным оттенком пятна округлых очертаний, четкие границы, поверхность пятен покрыта мелкими чешуйками, по периферии прерывистый валик из сочных папул; обширные очаги с фестончатыми контурами.
7. Микоз волосистой части головы - округлые очаги, резко отграниченные (диаметром до 2-3 см и более); плотно сидящие отрубевидные чешуйки серовато-белого цвета; обламывание волос на одном уровне (3-4 мм над кожей); «пеньки» волос.
Трихофития инфильтративно-нагноительная (волосистая часть головы, область бороды и усов): резко отграниченные полушаровидные или уплощенные узлы синюшно-красного цвета с бугристой поверхностью; остеофолликулиты, эрозии, корки, чешуйки; резко расширенные устья волосяных фолликулов, заполненные гноем; волосы расшатаны, легко удаляются; увеличенные и болезненные регионарные лимфатические узлы. Для диагностики микроспории волосистой части головы используется метод флюоресценции.
8. Кандидоз гладкой кожи и складок - мелкие пузырьки с тонкой дряблой покрышкой, которые легко вскрываются и образуют эрозии, эрозивные участки имеют малиновый цвет с фиолетовым или ликвидным оттенком; влажная поверхность имеет характерный лаковый блеск. Кандидоз ногтевых валиков и ногтей: отечность, гиперемия околоногтевого валика; ногтевая пластинка коричневая, бугристая, с полосами и вдавливаниями.
Лабораторные исследования: обнаружение нитей мицелия, спор при микроскопическом исследовании, рост колоний патогенных грибов при бактериологическом исследовании.
Дисгидротическая эпидермофития
Дисгидротическая эпидермофития – грибковое поражение дермы, локализующееся преимущественно в области ладоней и подошв, предшествующее микотической экземе. Клинически проявляется внезапным высыпанием мелкопузырчатой прозрачной сыпи, меняющейся из-за присоединения вторичной инфекции на пустулы с гнойным содержимым. Процесс может сопровождаться ухудшением самочувствия пациента: разбитостью, субфебрилитетом, головной болью. Часть первичных элементов ссыхается в корки, часть вскрывается, образуя эрозии: начинается мокнутие с исходом в пигментацию. Диагностируют эпидермофитию клинически, используя микроскопию. Лечение патогенетическое, противогрибковыми средствами.
Дисгидротическая эпидермофития – часто встречающийся контагиозный дерматомикоз. Инфицирование возможно при контакте с больным человеком, при соприкосновении с заражёнными предметами быта. В зоне риска – лица, пренебрегающие соблюдением правил личной гигиены в общественных местах (саунах, бассейнах, на пляже), страдающие повышенной потливостью (на фоне ожирения, сахарного диабета), забывающие, что тепло и влага в сочетании с антисанитарией являются оптимальной средой для развития грибка. Дисгидротическая эпидермофития не имеет возрастных, половых, этнических характеристик, однако чаще микозом страдает мужская половина населения. В дерматологии на долю дисгидротической эпидермофитии приходится около 10% всех микозов. Первое упоминание о дерматофитиях встречается у римского врача Цельса в 25 г. до нашей эры, в 1839 г. Д. Шонлейн случайно обнаружил грибки на коже пациента с «импетиго», в 1841 г. Д. Груби установил связь между грибками и патологией кожи. Среди представителей отечественной школы дерматомикологии этой проблемой занимались П. Н. Кашкин, А. М. Ариевич, Н. Д. Шеклаков и многие другие.
Причины
Возбудитель дисгидротической эпидермофитии – гриб из рода эпидермофитонов, среди которых есть представители антропофилов (место обитания – человек), зоофилов (паразитируют на животных), геофилов («живут» в почве). Соответственно, пути заражения могут быть следующими: от человека к человеку (самый распространённый), от животных, через почву. Гриб, вызывающий дерматомикоз - сапрофит. Он постоянно присутствует на поверхности кожи, которая, в силу своих защитных функций, является надёжным барьером на пути его проникновения в организм человека. При определённых условиях происходит трансформация сапрофитного микроба в патогенное начало (постоянная потливость, мозоли, сдвиг рН кожи в щелочную сторону, гиповитаминоз, снижение иммунитета, обострение хронических недугов, высокая влажность, температура воздуха). Если такая трансформация совпадает с нарушением целостности кожи (ссадина, заусенец, рана), грибки проникают внутрь дермы, начинают размножаться.
Иммунная система идентифицирует эпидермофитоны и продукты их жизнедеятельности (токсины) в качестве опасных антигенов. Начинается выработка антител, связывающих «чужаков»; кожа сенсибилизируется, реагируя возникновением симптомов дерматомикоза. Со временем антител становится чрезмерно много, что на фоне снижения местного и общего иммунитета может привести к развитию микотической экземы. Вот почему многие дерматологи считаю дисгидротическую эпидермофитию «предтечей» микотической экземы.
Симптомы дисгидротической эпидермофитии
Дисгидротическая эпидермофития характеризуется поражением эпидермиса, ногтей. В области стоп, ладоней, межпальцевых промежутков на фоне зуда и неизменённой кожи появляется сгруппированная пузырьковая сыпь. Каждый пузырёк величиной с саговое зернышко покрыт плотной крышкой. Пузыри объединяются, образуют ячеистую субстанцию, обнажающую после вскрытия крупную эрозию с «манжеткой» из клеток оставшегося эпителия по периметру. Присоединившаяся вторичная инфекция вызывает гиперемию, образование пустул, реакцию регионарных лимфоузлов.
Спустя месяц воспаление разрешается, эрозии заживают, образуя многослойную чешуйчато-сквамозную зону. Через пару месяцев остаётся небольшая пигментация. Если возникает рецидив, поражаются новые участки кожи. Появляются вторичные аллергические, полиморфные, симметричные высыпания – эпидермофитиды, состоящие из эритем, везикул, папул. Иногда грибковый процесс затрагивает ногти: они тускнеют, мутнеют, утолщаются, становятся ломкими, крошатся, на поверхности пластинок появляются полосы, пятна желтого цвета.
Дисгидротическую эпидермофитию легко распознать по клинике, данным микроскопии соскоба с кожи (выявляются остатки гриба в соскобе с очага поражения). При гистологическом исследовании отмечается спонгиоз, утолщение эпидермиса, в пузырьках находят лейкоциты. Очаги поражения изучают в лучах лампы Вуда. Дифференциальный диагноз проводят с разновидностями классической эпидермофитии, микотической экземой, пиодермией, контактным дерматитом.
Лечение дисгидротической эпидермофитии
Основной принцип терапии - постепенный переход от противовоспалительного лечения в остром периоде к противогрибковому при разрешении процесса. В качестве фоновой терапии применяют витамины (группы В, РР), антигистаминные средства (клемастин), для уменьшения экссудации - хлористый кальций. Тщательная обработка очага поражения и зоны вокруг него - залог успеха наружной терапии; с этой целью на предварительно вскрытые пузыри наносят резорцин, азотнокислое серебро, анилиновые краски. Используют противогрибковые препараты (ундециленовая кислота, миконазол), гормональные мази при разрешении процесса. Показано УФО, магнитотерапия. В запущенных случаях, при поражении ногтей после консультации дерматолога проводят полную отслойку кожи ладоней, стоп по Ариевичу с профилактическим приёмом гризеофульвина.
Регулярный уход за кожей, соблюдение правил личной гигиены – основа профилактики дисгидротической эпидермофитии. Пациенты подлежат диспансерному наблюдению дерматолога или миколога в течение года. Прогноз благоприятный.
Читайте также:
