Дифференциальный диагноз дерматопатического лимфаденита. Потница и ее причины
Добавил пользователь Алексей Ф. Обновлено: 18.01.2026
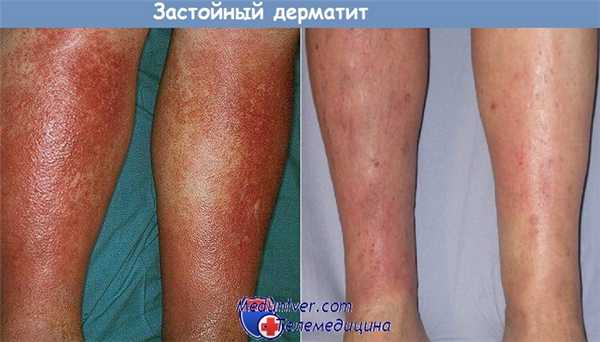
Застойный дерматит. Дерматопатический лимфаденит
Застойный дерматит. При гистологическом исследовании находят картину подострого или хронического дерматита. Довольно часто отмечаются значительные отложения гемосидерина в дерме. В старых элементах могут обнаруживаться многочисленные вновь образованные капилляры, заполненные фибровнымй элементами дермы.
Считается общепринятым; что клинические проявления застойного дерматита развиваются преимущественно в результате венозного и капиллярного стаза. Между тем, Кулвин и Хайнс (Kulwin, Hines) на основании исследования сосудов на границе дермы с подкожной жировой клетчаткой обнаружили, что наиболее частые и тяжелые изменения имеют место в артериолах, а не в венулах.
Изменения артериол и венул состоят в пролиферации интимы, эндотелиальной гиперплазии и гипертрофии мышечной оболочки. В области изъязвленных очагов может обнаруживаться полная облитерация артериол. Авторы пришли к выводу о том, что поражения артериол могут быть важным этиологическим фактором в патогенезе застойного дерматита.
Генерализованный эксфолиативный дерматит
Гистологическая картина может соответствовать изменениям при подостром или хроническом дерматите. При подостром типе имеется паракератоз, выраженный межклеточный и внутриклеточный отек (особенно в верхних частях мальпигиевой сети), акантоз с удлинением эпидермальных отростков и проникновение клеток в эпидермис.
В верхних частях дермы — отек и значительный воспалительный инфильтрат. Если отек в верхних частях мальпигиевой сети выражен резко, соответствующие клетки могут отслаиваться вместе с паракератотическими роговыми клетками. При хроническом типе эксфолиативного дерматита гистологическая картина характерна для хронического дерматита. Однако .в каждом случае необходимо тщательное гистологическое исследование с целью исключить лимфому.
Монтгомери указывает, что в 25% всех случаев эксфолиативного дерматита гистологически удается диагностировать лимфому. Если вначале при гистологическом исследовании не удается обнаружить лимфоматозной инфильтрации дермы, рекомендуется через некоторое время произвести повторную биопсию.
Дерматопатический лимфаденит
Каждый распространенный дерматит, в особенности генерализованный эксфолиативный дерматит (независимо от его происхождения — лимфоматозного или нет), может быть причиной развития генерализованного лимфаденита подкожных лимфатических узлов.
Гистопатология дерматопатического лимфаденита. Этот тип лимфаденита имеет некоторые характерные гистологические черты, не наблюдаемые при других его типах. Вначале он был описан Потрие и Ворингером (Woringer) как липомеланотический ретикулез. Термин «дерматопатический лимфаденит» ввел Харуитт (Hurwitt).
Гистологическое исследование показывает, что основное строение лимфатических узлов сохранено. Корковое вещество лимфатических фолликулов имеет большие зародышевые центры. В пульпе лимфатического узла обнаруживается значительная гиперплазия ретикулярных клеток. Так как в ретикулярных клетках имеется обильная эозинофильная протоплазма, участки ретикулярной гиперплазии имеют вид больших белых бляшек [Лэпли (Laipply)].
Ретикулярные клетки фагоцитарно активны и в них могут содержаться гемосидерин, меланин и иногда жир. Лимфатические фолликулы, так же как и пульпа лимфатического узла, пронизаны эозинофилами, нейтрофилами и плазматическими клетками. Промежуточные синусы выполнены ретикулярными клетками («синусовый катар»). Меланин и жир, иногда обнаруживаемые в лимфатических узлах, развиваются в коже и попадают в лимфатические сосуды вследствие расчесов. Этот жир не всегда является кожным салом [Беттли (Bettley)].
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Потница - симптомы и лечение
Что такое потница? Причины возникновения, диагностику и методы лечения разберем в статье доктора Дудник Ксении Дмитриевны, педиатра со стажем в 3 года.
Над статьей доктора Дудник Ксении Дмитриевны работали литературный редактор Юлия Липовская , научный редактор Елена Коросан и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Потница — заболевание кожи, при котором из-за закупорки эккринных потовых желёз пот задерживается под кожей, вызывая сыпь [1] .
Краткое содержание статьи — в видео:
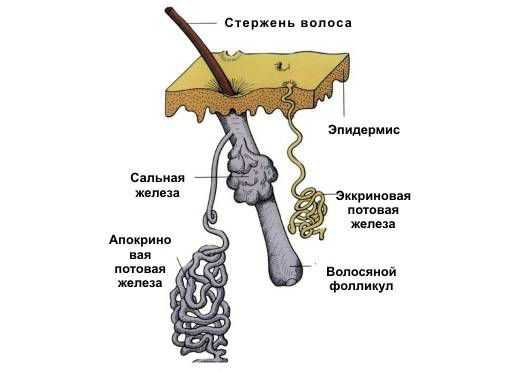
Эккриные (мерокринные, выделительные, или малые) железы участвуют в процессе терморегуляции за счёт выделения секрета — пота. Пот представляет собой водный раствор, который нужен для охлаждения тела при повышенной температуре окружающей среды, во время физических нагрузок или стресса [3] .
Кроме эккринных, есть апокринные (большие) потовые железы, но они не связаны с терморегуляцией. Эти железы определяют запах тела и реагируют в большинстве случаев на раздражители, которые вызывают стресс [15] .
Причины и факторы риска развития потницы
Причиной потницы является закупорка протоков эккринных желёз. Не всегда понятно, почему это происходит, но есть некоторые предрасполагающие внутренние и внешние факторы :
1. Потоотделение, которое может быть вызвано:
- Жаркими и влажными условиями: тропическим климатом, инкубаторами для новорождённых и лихорадочными состояниями.
- Нарушением проходимости кожи, например из-за пластырей, бинтов или тесной одежды [5][6] .
- Напряжённой физической активностью.
- Синдромом Морвана. Это редкое, опасное для жизни наследственное заболевание, которое вызывает много отклонений, в том числе гипергидроз (повышенное потоотделение) [10][11] .
- Лекарствами, такими как бетанехол, клонидин и неостигмин. Кроме того, сообщалось о нескольких случаях потницы, вызванной изотретиноином [16] .
- Избыточной массой тела, образованием складок на коже.
2. Незрелость эккринных протоков. Формирование эккринных желёз завершается только к 5-ти годам. С этим связано несовершенство потоотделения у детей до этого возраста. Незрелые эккринные протоки легко разрываются при потоотделении, и этот разрыв приводит к потнице.
3. Бактерии. Стафилококки могут вызвать потни цу. Эта бактерия безвредно живёт на коже, однако она выделяет липкое вещество, которое в сочетании с избыточным потом и омертвевшими клетками кожи может перекрыть потовые железы.
4. Псевдогипоальдостеронизм I типа (почечный солевой диабет) — редкое наследственное заболевание, при котором с мочой и потом выходит много солей. Чрезмерное выделение натрия вызывает воспаление, которое закупоривает эккринные протоки. Состояние сопровождается появлением гнойничков и называется пустулёзной потницей [7] [8] [9] .
Распространённость
Потница встречается у людей всех возрастов, мужчины и женщины болеют одинаково часто. Однако у младенцев и детей риск заболеть выше. Это связано с незрелостью эккриновых протоков и с анатомо-физиологическими особенностями потовых желёз у детей [2] [4] . Дело в том, что количество потовых желёз к моменту рождения ребёнка такое же, как у взрослого человека. Однако из-за меньшей поверхности кожи плотность потовых желёз у детей в несколько раз выше, чем у взрослых.
Диагноз "потница" внесён в МКБ-10:
- L74.0 — Потница красная. Самый распространённый тип потницы, который сопровождается красными папулами и папуловезикулами размером 2-4 мм.
- L74.1 — Потница кристаллическая. Проявляется прозрачными поверхностными пузырьками размером 1-2 мм, которые легко разрушаются.
- L74.2 — Потница глубокая. Сопровождается бессимптомными глубокими папулами.
- L74.3 — Потница неуточнённая.
Кристаллическая потница поражает до 9 % всех новорождённых, чаще встречается в возрасте 1 недели. Иногда развивается у лихорадящих взрослых [12] .
Красная потница обычно встречается у детей. Также болеют до 30 % взрослых, которые переезжают в тропическую среду или спонтанно подвергаются воздействию тепла и влажности [12] .
Глубокая потница встречается редко и в большинстве случаев у взрослых. Это осложнение повторяющихся эпизодов красной потницы.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы потницы
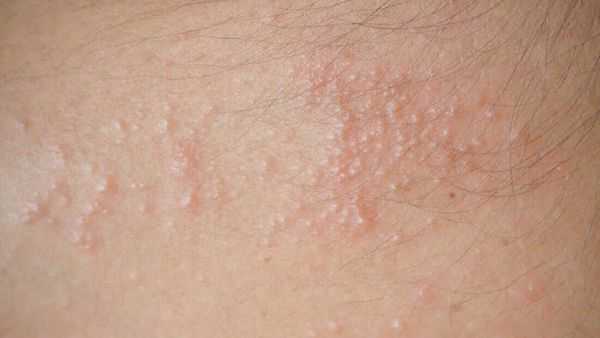
Кристаллическая потница характеризуется появлением прозрачных пузырей размером 1-2 мм, которые легко разрываются. Волдыри могут выглядеть как капли пота. Воспалений при этом типе не бывает, так как пузырьки возникают в поверхностном слое кожи. Волдыри обычно находятся на голове, шее и верхней части туловища. Сыпь проходит бесследно, когда прекращается действие провоцирующего фактора.
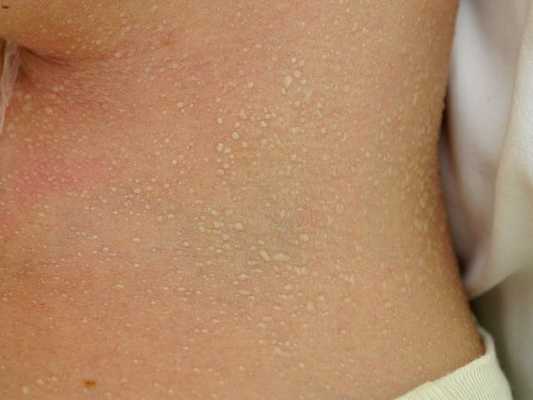
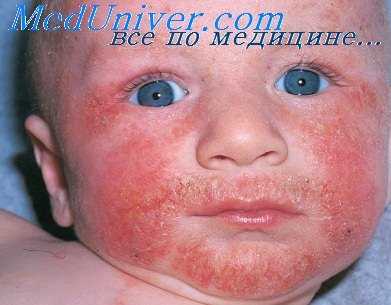
Красная потница затрагивает более глубокие слои кожи, поэтому сопровождается воспалением, что проявляется красной сыпью, болью и зудом. Часто присутствует фоновая эритема — ограниченное покраснение кожи. У детей потница поражает кожные складки шеи, подмышек или паха. У взрослых потница часто затрагивает верхнюю часть туловища, волосистую часть головы, шею и изгибы, особенно области трения кожи с одеждой.
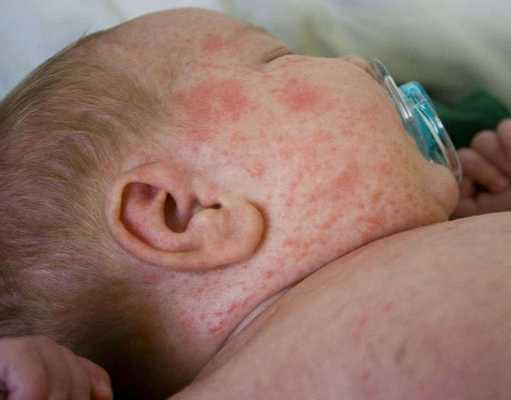
Глубокая потница поражает более глубокие слои кожи, протекает с образованием бессимптомных плотных папул телесного цвета диаметром 1-3 мм. Обычно они возникают на туловище и конечностях [12] .
Патогенез потницы
Перегревание кожи, в том числе при лихорадочном состоянии, и повышенная влажность окружающей среды увеличивают образование пота.
Из-за воздействия причинных факторов (тесной одежды, избыточной массы тела и др.) перекрывается проток эккринных желёз. Закупорка может произойти на разной глубине. Когда проток закрывается, пот не выходит на поверхность тела, а попадает под кожу — в эпидермис или дерму. Из-за этого в клетках накапливается вода, возникает отёк и происходит закупорка протоков. Более глубокое поражение эккринной железы или протока может привести к их разрыву [13] .
Гистологическая картина кожных проявлений характеризуется перекрытием отверстий протоков эккринных желёз кератиновыми пробками, растяжением этих протоков в эпидермисе и иногда в дерме. Кератиновые пробки формируются, когда из-за повышенного потоотделения нарушается ороговение наружного слоя кожи.
Классификация и стадии развития потницы
В зависимости от того, на каком уровне происходит закупорка протоков эккринных желёз, выделяют три типа потницы: кристаллическая, красная и глубокая.
- Кристаллическая потница — протоки закрываются близко к поверхности кожи, т. е. на уровне рогового слоя [3] .
- Красная потница — закрытие протоков на уровне средних слоёв эпидермиса [3] .
- Глубокая потница — протоки закрываются на уровне базальной мембраны, в области впадения протока в сосочек дермы. При этом пот задерживается в дерме.
Осложнения потницы
1. Везикулопустулёз (перипорит, остеопорит) — гнойное воспаление устьев эккринных потовых желёз. Возбудителем является золотистый стафилококк. Везикулопустулёз развивается как вторичная бактериальная инфекция на фоне потницы. Часто встречается у новорождённых.
Заболевание развивается с 3-5 суток жизни либо позднее, чаще к концу периода новорождённости (к концу 4-й недели). Вначале появляется красная потница в виде красных точечных пятен. Затем образуется множество гнойничков величиной до просяного зерна, хотя бывают и единичные высыпания. В следующие несколько дней на неизменённой коже могут возникать свежие высыпания. Затем они постепенно подсыхают в корочки, под которыми образуется новый слой кожи. Сыпь располагается преимущественно на туловище, в складках кожи и на волосистой части головы.
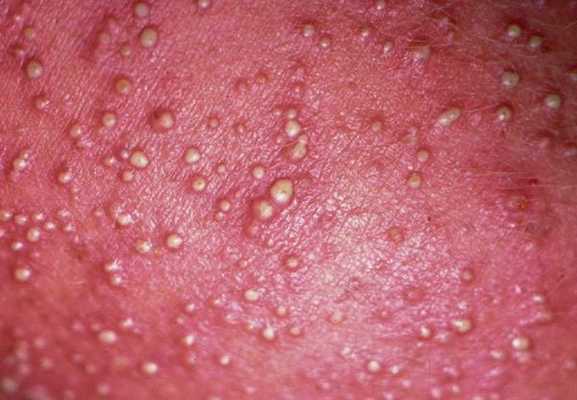
Если вовремя начать лечение и соблюдать все рекомендации по уходу, болезнь длится от 2-3 до 7-10 суток. Везикулопустулёз может быть опасен, потому что инфекция легко переходит как на соседние участки, так и в глубину кожи. В редких случаях наблюдается гематогенное (с кровью) или лимфогенное (с лимфой) распространение процесса с развитием заражения крови — сепсиса. У некоторых детей везикулопустулёз возникает как проявление пупочного сепсиса или других форм общей стафилококковой инфекции [14] .
2. Нарушение терморегуляции, непереносимость тепла. Чаще всего развивается у пациентов с глубокой потницей. Из-за закупорки протоков эккринных желёз, пот не выделяется на поверхность тела и не охлаждает его, что приводит к перегреванию. Такое состояние называют ангидрозом, оно сопровождается слабостью, утомляемостью и головокружением. Может возникнуть тепловой удар. Самую тяжёлую форму непереносимости жары называют тропической ангидротической астенией.
3. Гипергидроз (повышенное потоотделение) на участках, где нет закупорки протоков. Чтобы избежать перегревания, организм выделяет больше пота. Однако из-за непроходимости протоков, пот выходит на поверхность не по всему телу, а только на непоражённых участках кожи.
Диагностика потницы
Если на коже ребёнка появились любые высыпания, необходимо обратиться к педиатру или дерматологу.
Чтобы поставить правильный диагноз, нужно расспросить пациента. Если болен ребёнок, то задать вопросы родителям. Затем внимательно осмотреть поражённую кожу и оценить характер и расположение сыпи.
Сбор анамнеза
При сборе анамнеза нужно узнать:
- Когда появилась сыпь и что этому предшествовало. Высыпания при потнице появляются через нескольких дней после воздействия провоцирующих факторов.
- Болел ли пациент раньше. Глубокая потница обычно встречается у пациентов с многочисленными эпизодами красной потницы в анамнезе.
Осмотр
При кристаллической потнице появляются прозрачные пузырьки размером 1-2 мм, которые заполнены жидкостью и похожи на каплю воды. Так как поражается самый поверхностный слой эпидермиса (роговой слой), у пузырьков очень тонкая стенка, поэтому они легко разрываются. Обычно сыпь расположена на верхней части туловища, шее и голове.
Красная потница характеризуется более крупными эритематозными папулами и пузырьками красного цвета. У новорождённых часто поражаются пах, подмышечная впадина и шея. У взрослых сыпь появляется в местах трения одежды о кожу [12] .
При глубокой потнице врач видит твёрдые высыпания телесного цвета. У взрослых сыпь чаще появляется на туловище, но также могут поражаться руки и ноги.
Если элементы возвышаются над кожей, то потницу называют пустулёзной , что может говорить о присоединении бактериальной инфекции.
Потница диагностируется на основании типичных клинических проявлений. Лабораторные и инструментальные методы применяются редко.
Лабораторная диагностика
Лабораторные тесты, как правило, не проводятся, так как часто они неэффективны. При везикулопустулёзе может выполняться цитологическое исследование пустулёзного содержимого — лабораторная оценка морфологии клеток. При этом выявляются воспалительные клетки.
Окрашивание по Граму поможет выявить болезнетворных бактерий, например стафилококков [1] .
Инструментальная диагностика
Людям с тёмной кожей могут назначить дерматоскопию — исследование кожи с помощью специального прибора. В этом случае сыпь выглядит как большие белые шарики с окружающими их более тёмными ореолами.
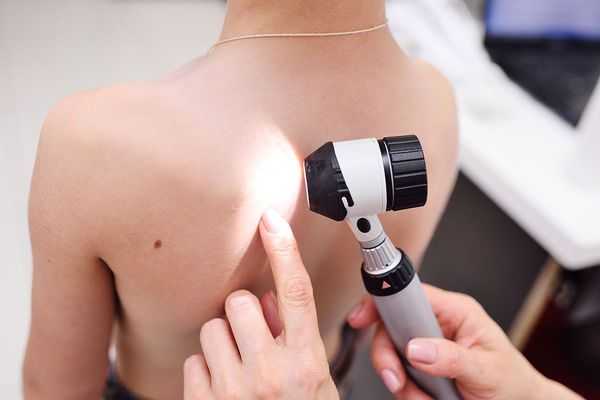
Есть данные о применении оптической когерентной томографии для диагностики глубокой потницы. Оптическая когерентная томография — это бесконтактное диагностическое исследование, позволяющее получать информацию о морфологическом состоянии здоровой и патологически изменённой кожи. Чтобы получить изображения ткани методом ОКТ, используют ближний инфракрасный свет, которым освещают исследуемый участок кожи. При потнице ОКТ высокого разрешения помогает обнаружить глубину поражения протоков и вероятное место закупорки [17] .
Если есть сомнения в диагнозе, может применяться кожная пункционная биопсия. При кристаллической потнице под роговым слоем полученного участка кожи обнаруживаются пузырьки. Гистология красной потницы показывает скопление жидкости (пота) между клетками шиповатого слоя. Также видно пузырьки, заполненные потом, и воспаление вокруг протоков потовых желёз. Глубокая потница отличается от красной дальнейшим разрывом эккринных протоков и более значительным воспалением.
Дифференциальная диагностика
Потницу следует отличать от других заболеваний, протекающих с кожной сыпью: ветряной оспы, скарлатины, кори, сыпи при герпесе 6 типа (внезапная экзантема), опоясывающего лишая, крапивницы, грибковых инфекций кожи, акне или токсической эритемы новорождённых, атопического дерматита, укусов насекомых и т. д.
Лечение потницы
Обычно у потницы доброкачественное течение — она проходит самостоятельно за несколько дней.
Лечение нужно начинать с устранения главного фактора потницы — усиленного потоотделения. Для снижения потоотделения необходимо:
- охладить помещение;
- снять тесную одежду;
- смыть плотный крем;
- по возможности убрать с кожи пластыри и бинты;
- принять ванну с прохладной водой.
Медикаментозные методы лечения потницы подбирают в зависимости от её типа:
- Кристаллическую потницу обычно не лечат, так как она проходит самостоятельно за 24 часа.
- Лечение красной потницы направлено на уменьшение воспаления, поэтому врач может назначить глюкокортикостероиды слабой и средней степени активности, такие как 0,1% крем триамцинолона.
- О лечении глубокой потницы очень мало информации. Как правило, применяют методы лечения, перечисленные выше. Однако по результатам одного исследования, применение перорального изотретиноина в сочетании с местным безводным ланолином улучшило состояние пациента [13] .
- При развитии бактериального осложнения показаны местные антибактериальные препараты, например клиндамицин.
Для лечения некоторых случаев потницы могут применяться лосьоны с каламином, который успокаивает кожу, и оксидом цинка в качестве антисептика [18] .
Прогноз. Профилактика
Прогноз благоприятный: при соблюдении всех рекомендаций врача большинство пациентов выздоравливают без осложнений [13] .
Дифференциальный диагноз дерматопатического лимфаденита. Потница и ее причины
Буллезный пемфигоид. Гистология буллезного пемфигоида
Вопрос о так называемом пемфигоиде и отношении его к пемфигусу з последнее время был освещен в докладе Турена (Touraine, Archiv fur Dermatologie und Syphilis, 1955, Bd. 200, S. 180). Рук и Уодингтон (Waddington), как и Левер, называют пемфигоидом дерматоз, клинически напоминающий обыкновенную пузырчатку, гистологически же близкий к герпетиформному дерматиту Дюринга.
Праккен и Вердеман (Prakken, Woerdeman) предпочитают называть эту форму парапемфигусом. Нельзя в то же время не отметить, что некоторые, в том числе и Ядассон, называют пемфигоидом пузырчатку новорожденных, а также болезнь Риттера (Ritter) (dermatitis exfoliativa neonatorum). Пользование терминами «пемфигоид» и «буллезный пемфигоид» для обозначения совершенно различных по существу заболеваний несомненно вносит путаницу в дерматологическую номенклатуру.
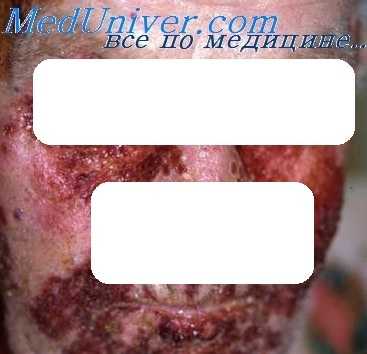
Это заболевание характеризуется более или менее генерализованный высыпанием больших напряженных пузырей. После разрыва пузырей обнажается эрозированная поверхность, которая, однако, не увеличивается столь значительно, как при обыкновенной пузырчатке. Имеется отчетливая тенденция к самозаживлению. Поражения в полости рта обычно бывают выражены слабо, а могут и отсутствовать. У престарелых и ослабленных больных дерматоз может привести к смерти, у крепких субъектов он остается хроническим, сравнительно доброкачественным и ограниченным процессом.
Некоторые авторы, особенно французской школы (Лапьер), рассматривают буллезный пемфигоид как буллезную разновидность герпетиформного дерматита. Между тем он отличается от последнего отсутствием полиморфизм'а элементов и их склонности к группировке.
Гистопатология буллезного пемфигоида
Самые ранние изменения состоят в образовании подэпидермальной вакуоли, превращающейся в подэпидермальный пузырь (Левер). Вследствие давления пузырной жидкости свежие маленькие оузыри часто имеют круглую форму; эпидермальные клетки, образующие наружные стенки пузыря, значительно растянуты, однако без поражения межклеточных мостиков. Такие пузыри обозначают как пузыри от давления.
Акантолиза нет. Покрышка пузыря вначале состоит из нормального эпидермиса; в дальнейшем он некротизируется и разрушается, кроме рогового слоя. Регенерация начинается с периферии, постепенно захватывая область всего дна пузыря. Эта регенерация может привести к образованию внутриэпидермального пузыря, одновременное разрушение мальпигиева слоя может даже привести к развитию подрогового пузыря.
Количество воспалительного инфильтрата различно. В ряде случаев обнаруживается довольно значительный инфильтрат, содержащий много эозинофилов.
Дифференциальный диагноз буллезного пемфингоида. Как и при всех везикулезных и буллезных заболеваниях, чрезвычайно важнее чтобы производилась биопсия свежего элемента, в противном случае вследствие регенеративных процессов в эпидермисе подэпидермальное происхождение пузыря может не определяться.
Диагностическая ценность обнаружения подэпидермального неакантолитического пузыря ограничена, так как этот тип пузыря встречается при нескольких различных заболеваниях доброкачественном пемфигоиде слизистых оболочек, герпетиформном дерматите, многоформной эритеме, буллезном эпидермолизе и поздней кожной порфирии. Даже количество эозинофилов в воспалительна инфильтрате и под пузырем не всегда может быть использова, но с диагностической целью: обычно при герпетиформном дерматите эозинофилов много, но иногда при этом заболевании их: обнаруживается мало; в некоторых случаях многоформной эритемы и буллезного пемфигоида количество эозинофилов может быть значительным. Наиболее важно исключить обыкновенную пузырчатку. Как правило, это легко благодаря совершенно различной структуре пузырей при обоих заболеваниях.
При обыкновенной пузырчатке первичные изменения происходят в эпидермисе и характеризуются дегенерацией эпидермальных клеток (особенно их межклеточных мостиков), ведущей к акантолизу и образованию пузырей внутри эпидермиса. Первичные же изменения при буллезном пемфигоиде состоят в образовании подэпидермальной вакуоли, увеличивающейся до размеров пузыря. Акантолиз отсутствует, а изменения эпидермиса являются вторичными.
Эти гистологические изменения отличаются от изменений при грибовидном микозе, болезни Годжкина и фолликулярной лимфоме тем, что сохраняется основная структура лимфатического узла, а также отсутствием клеток Штернберга-Рид (Sternberg, Reed) и наличием фагоцитарной активности ретикулярных клеток [Харуитт (Hurwitt)].
Большие лимфатические фолликулы, наблюдаемые тири дерматопатическом лимфадените, отличаются от таковых фолликулярной лимфомы большим однообразием размеров, меньшим количеством их, а также отсутствием щелей, которые часто разделяют лимфатические фолликулы от стромы при фолликулярной лимфоме.
В последние годы многие авторы изучали вопрос о взаимосвязи дерматопатического лимфаденита и лимфомы. Некоторые исследователи считают, что дерматопатический лимфаденит может развиться в лимфому [Блюфарб и Уэбстер (Bluefarb, Webster)], другие рассматривают случаи генерализованной эритродермии с дерматопатическим лимфаденитом как болезнь Брилля-Симмерса (Brill-Symmers) (т. е. как фолликулярную лимфому) даже при отсутствии типичных гистологических признаков этого заболевания (Рост). Ни одна из этих точек зрения не доказана.
Дерматопатический лимфаденит, как таковой, представляет собой неспецифическую реакцию на распространенный дерматит. Так как лимфома может клинически проявляться распространенным дерматитом, она, естественно, может вызвать развитие дерматопатического лимфаденита. И, наоборот, лимфома может развиться в лимфатических узлах, предварительно пораженных дерматопатическим лимфаденитом. В подобных случаях, однако, дерматопатический лимфаденит является лишь хронологическим, но не этиологическим предшественником лимфомы [Ярретт и Келлетт; Келлер и Стеммлер (Jerrett, Kellett, Keller, Staemmler)].
Потница и ее причины
Потница развивается вследствие повышенного потоотделения на закрытых участках кожного покрова. Известны две формы заболевания — miliaria crystallina и miliaria rubra. При miliaria crystallina возникают маленькие, поверхностные, невоспалительные пузырьки, не вызывающие субъективных ощущений.
Miliaria rubra характеризуется зудящими, тесно расположенными, но не сливающимися узелками, узелками-пузырьками и пузырьками с гиперемией вокруг.
Причиной потницы является повышенная гидратация рогового слоя вследствие усиленного потоотделения. Это приводит к отечности кератина, закрытию последним узких потовых пор и задержке пота в протоках потовых желез.
Гистопатология потницы. Гистологические изменения при miliaria crystallina выражаются закупоркой отверстий протоков потовых желез кератиновыми пробками и растяжением этих протоков в эпидермисе, а иногда и в дерме. Имеются внутрироговые пузырьки; воспалительного инфильтрата нет.
Доказательством в пользу того факта, что внутрироговые пузырьки содержат пот, являются наблюдения над экспериментальной miliaria crystallina, показавшие, что на серийных срезах пузырьки имеют непосредственную связь с протоками потовых желез; пузырьки не образуются в тех случаях, когда потоотделение подавляется местными впрыскиваниями атропина [Шелли и Хорват (Shelley, Horvath)].
При miliaria rubra воспалительный инфильтрат расположен вокруг протоков потовых желез в эпидермисе и верхней части дермы. Имеются как внутриэпидермальные, так и подэпидермальные пузырьки. В тяжелых случаях miliaria rubra, сопровождающихся явлениями «термогенного ангидроза», происходят разрывы протоков потовых желез внутри эпидермиса, что приводит к разрыву внутриэпидермального пузырька.
Если разрыв происходит на границе эпидермиса с дермой, развивается подэпидермальный пузырек [О'Бриен; Сульцбергер, Циммерман и Эмерсон (O'Brien, Emerson)]. В легких случаях протоки потовых желез, как правило, не разрываются, но пот может проникнуть из протока в эпидермис, что приводит к образованию внутриэпидермального «спонгиотического» пузырька (Сульцбергер и Циммерман).
Диагностика лимфаденопатий
Категории МКБ: Доброкачественное новообразование лимфатических узлов (D36.0), Другие неспецифические лимфадениты (I88.8), Неспецифический лимфаденит неуточненный (I88.9), Новообразование неопределенного или неизвестного характера лимфоидной, кроветворной и родственных им тканей неуточненное (D47.9), Отдельные болезни, протекающие с вовлечением лимфоретикулярной ткани и ретикулогистиоцитарной системы (D76), Саркоидоз лимфатических узлов (D86.1), Хронический лимфаденит, кроме брыжеечного (I88.1)
Общая информация
Краткое описание
Национальное гематологическое общество
НАЦИОНАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ ЛИМФАДЕНОПАТИЙ
2018
Лимфаденопатия (ЛАП) — увеличение лимфатических узлов любой природы в одной или нескольких анатомических зонах, относится к числу наиболее частых симптомов при многих заболеваниях и требует проведения тщательного диагностического поиска ее причины [1—7]. Этиология и патогенез ЛАП зависят от заболевания, симптомом которого она является.
Проблема дифференциального диагноза лимфаденопатий имеет большое значение для врачей многих специальностей: терапевтов, гематологов, онкологов, педиатров, хирургов, инфекционистов [8—11]. В большинстве случаев первичную диагностику проводит врач общей практики, направляющий больного к определенному специалисту. Приступая к диагностическому поиску, надо быть готовым к любому заболеванию [1—11].
Эффективный дифференциально-диагностический алгоритм предполагает знание по крайней мере основных причин увеличения лимфатических узлов. Основная проблема диагностики ЛАП состоит прежде всего в сходстве клинической картины опухолевых и неопухолевых ЛАП, которые занимают большое место в работе гематолога и онколога [9—11].
По данным исследования, проведенного в ФГБУ «НМИЦ гематологии», на неопухолевые ЛАП приходится 30% первичных обращений к гематологу по поводу увеличенных лимфатических узлов [5]. Результаты исследования 1000 больных с неопухолевыми ЛАП показали, что нозологический диагноз устанавливается всего в 50% случаев. Частота выполнения биопсий у больных с неопухолевыми лимфаденопатиями составила 46%. При этом только у трети подвергнутых биопсии больных с неопухолевыми ЛАП она имела решающее значение в постановке диагноза. В остальных случаях морфологическое исследование биопсированного лимфатического узла позволяло констатировать отсутствие опухоли, но не приводило к уточнению диагноза [5].
Спектры этиологической структуры при локальной и генерализованной ЛАП радикально отличаются. При локальной лимфаденопатии соотношение опухоль/не опухоль составляет 1:1 (48% и 52% соответственно), при генерализованной в 90% случаев выявляется опухоль и только в 10% подтверждается неопухолевый генез ЛАП [5]. У 10% больных с исходным диагнозом «неопухолевая лимфаденопатия» при повторной биопсии диагностируются опухоль или не классифицируемая редкая патология. Нередко разграничить лимфатическую опухоль и реактивный процесс не удается, особенно это касается диагностически трудных случаев, пограничных состояний, атипично протекающих лимфопролиферативных процессов. Диагноз в таких случаях устанавливается только со временем [5].
Анализ публикаций отечественных [1—5,8] и зарубежных [12—14] авторов, посвященных алгоритмам диагностики ЛАП, а также многолетний опыт работы «НМИЦ гематологии» [5] позволили разработать и внедрить протокол дифференциальной диагностики лимфаденопатий [15—17].
Лимфаденопатия - увеличение лимфатических узлов любой природы, относящееся к числу наиболее частых клинических симптомов, требующих проведения дифференциального диагноза.
D36.0 — доброкачественное новообразование лимфатических узлов (болезнь Кастлемана, локальные варианты);
D47.9 — новообразование неопределенного или неизвестного характера лимфоидной, кроветворной и родственных им тканей неуточненное;
D76 — отдельные болезни, протекающие с вовлечением лимфоретикулярной ткани и ретикулогистиоцитарной системы;
Читайте также:
