Динамика ЭКГ при перикардите. Постинфарктный перикардит
Добавил пользователь Alex Обновлено: 29.01.2026
Развитие острого перикардита может быть обусловлено несколькими причинами. Однако в экономически развитых странах в 80—90% случаев перикардита его считают идиопатическим, то есть в ходе выполнения стандартного обследования обычно не удается установить причину заболевания [1]. Предполагается, что в таких случаях перикардит имеет вирусную этиологию. В остальных 10—20% случаев перикардит связан с так называемым постперикардиотомным синдромом, заболеваниями соединительной ткани (особенно с системной красной волчанкой) или раком [2, 3].
Два редких генетически определенных аутовоспалительных заболевания — периодический синдром, связанный с α-фактором некроза опухоли (ПССФНО) и семейная средиземноморская лихорадка могут обусловливать поражение перикарда и приводить к повторным эпизодам воспаления [4, 5]. Поскольку реперфузионная терапия приводит к существенному снижению частоты развития трансмурального инфаркта миокарда (ИМ), гораздо реже развивается постинфарктный перикардит, как ранний (т.е. в течение 2—4 дней после развития инфаркта), так и поздний (также обозначаемый как синдром Дресслера). Однако иногда за медицинской помощью обращаются больные с признаками перикардита, обусловленного перенесенным ИМ, который не проявлялся клинически.
Истинную частоту острого перикардита установить трудно, так как слабовыраженные случаи могут пройти самостоятельно в отсутствие установления диагноза. Острый перикардит диагностируют у 5% больных, которые обращаются в отделения неотложной помощи в связи с развитием болей в грудной клетки неишемической природы [3, 6]. Среди больных с перикардитом преобладают мужчины. В ходе выполнения крупного когортного исследования [7], недавно было установлено, что среди больных, госпитализированных по поводу острого перикардита, почти 70% составляют мужчины. По данным этого исследования, включавшего в целом 1361 случаев госпитализации по поводу острого перикардита, госпитальная летальность достигала 1,1%. Примерно в 30% случаев идиопатический перикардит сопровождался миокардитом, который проявлялся повышением в крови концентрации биомаркеров повреждения миокарда, в частности тропонина I [3, 8]. Дисфункция левого желудочка отмечается редко, и клинические проявления сердечной недостаточности и аритмии в момент обращения за медицинской помощи отмечаются нечасто у больных с сопутствующим миокардитом [8, 9]. Прогноз больных с идиопатическим перикардитом в отдаленные сроки наблюдения был очень хорошим [8, 9].
В ходе выполнения относительно недавно выполненного рандомизированного клинического исследования ICAP (Investigation on Colchicine for Acute Pericarditis) [10] признаки выпота в полость перикарда отмечаются примерно у 70% больных с острым перикардитом. У большинства таких больных выпот небольшой и не имеет клинического значения [2, 3, 10]. Большие выпоты (превышающие 20 мм по данным эхокардиографии) отмечаются примерно у 3% больных [10]. Большой объем выпота чаще отмечается у больных, имеющих определенные специфические причины перикардита, по сравнению с больными, у которых перикардит считается идиопатическим [2, 3].
Выпот в полость перикарда, приводящий к развитию тампонады сердца представляет собой наиболее клинически значимое осложнение острого перикардита. В редких случаях у больных с острым перикардитом, осложнившимся выпотом в полость перикарда, при первом обследовании выявляется экссудативно-констриктивный перикардит или он развивается в последующем [11]. У таких больных как правило удается установить причину развития перикардита.
«Самоизлечение» отмечается у 70—90% больных с острым идиопатическим перикардитом с быстрой ответной реакцией на начальную терапию и полным разрешением [2, 3, 10, 12]. У небольшого числа больных (вероятно, менее чем в 5% случаев) отсутствует достаточная ответная реакция на начальную терапию и у 10—30% больных развивается рецидив перикардита после удовлетворительной ответной реакции на начальную терапию [2, 3, 10, 12]. У большинства таких больных развивается только 1 или 2 рецидива, но у небольшой части больных (вероятно, менее чем в 5% от общего числа случаев острого перикардита) имеется много рецидивов, что может приводить к инвалидности. Однако в большинстве случаев можно добиться прекращения рецидивирования перикардита [13].
Тактика обследования больного с острым перикардитом
Диагноз острого перикардита устанавливают при наличии у больного хотя бы 2 из следующих признаков или симптомов: характерная для перикардита боль в грудной клетке, шум трения перикарда, типичные изменения электрокардиограммы (ЭКГ), выпот в полость перикарда, размеры которого превышают физиологические [2]. Поскольку большинство больных с предполагаемым диагнозом перикардита в момент обращения за медицинской помощью предъявляют жалобы на боль в грудной клетке, практически для подтверждения диагноза необходимо наличие одного дополнительного критерия.
Несмотря на большое число заболеваний, с которым приходится проводить дифференциальный диагноз у больного с болями в грудной клетке, определенные клинические симптомы достаточно характерны именно для перикардита, в частности боли «плеврального» характера, которые уменьшаются при наклоне туловища вперед в положении сидя [1, 2] и иррадиируют в область трапецивидной мышцы (верхняя часть лопатки); причем последний признак считается практически патогномоничным. Многие больные указывают на недавно имевшиеся симптомы, которые могли свидетельствовать о вирусной инфекции, а острое развитие заболевания встречается нередко. Кроме того, часто отмечается тахикардия и повышение температуры тела до субфебрильной. Повышение температуры тела более 38,5°C позволяет предположить наличие определенной специфической причины перикардита [14]. Поскольку боли в грудной клетке плеврального характера могут быть обусловлены разными причинами, в отсутствие других клинических признаков диагноз перикардита следует устанавливать с осторожностью. Поскольку шум трения перикарда и патологические изменения ЭКГ могут быть преходящими, частая аускультация и регистрация ЭКГ могут быть полезны для установления диагноза.
Развитие тампонады сердца предполагают в тех случаях, когда у больного отмечается повышенное давление в яремных венах, существенно снижается звучность тонов сердца и развивается артериальная гипотония (триада Бека) или выявляется парадоксальный пульс. Наличие большого выпота обычно обусловливает расширение тени сердца по данным рентгенологического исследования. Однако при быстро развивающемся выпоте небольшого объема может развиться тампонада сердца в отсутствие увеличения тени сердца, что подчеркивает важность выполнения эхокардиографии у больных с острым перикардитом даже в случае нормальных размеров тени сердца [1].
Иногда подъем сегмента ST от изоэлектрической линии отмечается лишь в небольшом числе отведений ЭКГ, что затрудняет дифференциальную диагностику между перикардитом и острым ИМ с подъемом сегмента ST. В некоторых случаях единственным патологическим изменением ЭКГ может быть снижение сегмента PR от изоэлектрической линии [2, 3]. ЭКГ признаки синдрома ранней реполяризации желудочков могут быть причиной ошибочной диагностики острого перикардита. Очень редко для того, чтобы отличить перикардит от ИМ, может потребоваться выполнения коронарографии. К другим причинам болей в грудной клетке, которые обычно следует учитывать при дифференциальной диагностике, относят плеврит как в сочетании с пневмонией, так и в ее отсутствие (плевральный выпот выявляется примерно у 30% больных с острым перикардитом [15]), а также костохондрит, желудочно-пищеводный рефлюкс, эмболия легочной артерии или инфаркт легкого и herpes zoster (в период, предшествующий появлению пузырьков на коже).
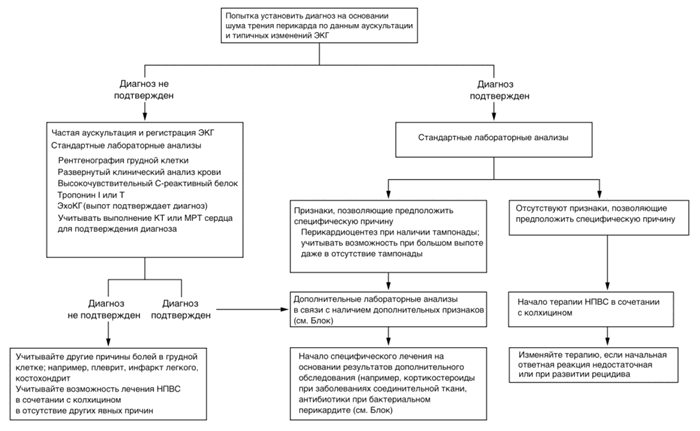
На схеме представлен алгоритм обследования больных, обратившихся по поводу болей в грудной клетки, у которых предполагается острый перикардит. Применение данного алгоритма отчасти зависит от того, был ли подтвержден диагноз перикардита с помощью выявления шума трения перикарда при аускультации, типичных изменений ЭКГ или выпота в полость перикарда. Если диагноз перикардита подтвержден, дальнейшая диагностика должна проводиться для выявления возможных определенных причин заболевания и исключения потенциально опасного выпота. Приемлемые диагностические тесты включают развернутый клинический анализ крови, определение концентрации в крови высокочувствительного С-реактивного белка (вч-СРБ), тропонина I или T, креатинина, а также биохимических показателей функции печени. В случае неосложненного острого идиопатического перикардита обычно отмечается умеренный лейкоцитоз. Увеличение числа лейкоцитов более 13 000 на 1 мм 3 позволяет предположить специфическую причину перикардита (например, бактериальную инфекцию). Анемия обычно отсутствует у больных с идиопатическим перикардитом; наличие анемии позволяет предположить наличие определенного заболевания (например, заболевание соединительной ткани или рак), при котором может поражаться перикард. Примерно в 75% случаев отмечается повышение уровня вч-СРБ, который нормализуется в течение 1—2 нед [16]. Рентгенологическое исследование грудной клетки следует выполнять во всех случаях, но патологические изменения при этом могут отсутствовать за исключением случаев большого перикардиального выпота или сопутствующих заболеваний легких. Следует отметить, что на ЭКГ кроме признаков перикардита могут выявляться изменения, указывающие на перенесенный в отсутствие клинических проявлений ИМ.
Выполнение ЭхоКГ показано у всех больных с предполагаемым или подтвержденным перикардитом. Главным основанием для выполнения ЭхоКГ считается возможность выявления перикардиального выпота, который, как указывалось ранее, может привести к развитию тампонады сердца даже в отсутствие расширения тени сердца по данным рентгенологического исследования грудной клетки.
Если диагноз перикардита подтвержден и отсутствуют основания предполагать определенную специфическую причину перикардита, дальнейшее обследование считается необязательным. Если на основании анализа данных анамнеза, а также результатов физического обследования или лабораторных данных, предполагается специфическая причина перикардита (например, рак или заболевание соединительной ткани), показано дополнительное обследование.
Особого внимания заслуживают случаи предполагаемого перикардита, который трудно подтвердить. Несмотря на то, что выполнение магнитно-резонансной томографии сердца или компьютерной томографии не показано в качестве стандартной тактики обследования больных с предполагаемым перикардитом, их использование может быть полезным, так как позволяют выявить утолщение перикарда, усиление сигнала гадолинием при магнитно-резонансной томографии, что может быть полезным для установления диагноза [17]. Повышенный уровень вч-СРБ, несмотря на его неспецифичность, также помогает в установлении диагноза. Если данные анамнеза позволяют предположить наличие перикардита, а другие причины, которые могут вызвать боли в грудной клетки плеврального характера, исключены, представляется обоснованным применение терапии для лечения перикардита даже в отсутствие подтверждения диагноза [2, 3].
Примеры выполнения дополнительных диагностических вмешательств при предполагаемой определенной причине развития перикардита
Синдром Дресслера
Постинфарктный синдром (или синдром Дресслера) — реактивное аутоиммунное осложнение инфаркта миокарда, развивающееся через 2—6 недель после его начала.
Частота развития
Первоначально считалось, что синдром Дресслера возникает примерно у 4% больных, перенесших инфаркт миокарда. C учетом атипичных и малосимптомных форм частота его развития значительно выше – 15–23 %, а по некоторым источникам достигает 30 %. Однако в последние годы частота синдрома Дресслера уменьшилась. Причинами могут быть широкое использование нестероидных противовоспалительных средств (ацетилсалициловой кислоты) и распространение реперфузионных методов лечения ИМ, уменьшающих объем повреждения мышцы сердца. Другой причиной снижения частоты развития синдрома Дресслера может быть включение в комплекс терапии инфаркт миокарда ингибиторов ангиотензинпревращающего фермента, антагонистов альдостерона и статинов, вследствие их иммуномодулирующего и противовоспалительного действия. Постинфарктый синдром развивается в подостром периоде (не ранее 10-го дня от момента заболевания) у 3—4 % пациентов, перенёсших инфаркт миокарда.
Причины развития
Основная причина синдрома Дресслера – инфаркт миокарда. Считается, что синдром Дресслера чаще развивается после крупноочаговых и осложненных инфарктов, а также после кровотечений в полость перикарда. Синдром Дресслера, точнее синдром постповреждения сердца, может развиваться после кардиохирургических вмешательств (постперикардиотомический синдром, посткомиссуротомический синдром). Помимо этого, типичные признаки синдрома Дресслера могут появляться после других повреждений сердца (ранение, контузия, непроникающий удар в область грудной клетки, катетерная абляция). В настоящее время синдром Дресслера рассматривается как аутоиммунный процесс, обусловленный аутосенсибилизацией к миокардиальным и перикардиальным антигенам. Определенное значение придается также антигенным свойствам крови, попавшей в полость перикарда.
При постинфарктном синдроме наблюдаются изменения и в клеточном иммунитете. Так, имеются данные, что при синдроме Дресслера значительно повышен уровень цитотоксических T-клеток. Этиологическим фактором синдрома Дресслера может быть инфекция, в частности вирусная, поскольку у больных, у которых этот синдром развился после кардиохирургических вмешательств, часто регистрируют повышение титра противовирусных антител.
Симптомы и течение
Развивается на 2–4-й неделе инфаркта миокарда, однако эти сроки могут уменьшаться – «ранний синдром Дресслера» и увеличиваться до нескольких месяцев, «поздний синдром Дресслера». Иногда течение синдрома Дресслера принимает агрессивный и затяжной характер, он может длиться месяцы и годы, протекать с ремиссиями и обострениями. Основные клинические проявления синдрома: лихорадка, перикардит, плеврит, пневмонит и поражение суставов. Лихорадка при синдроме Дресслера не имеет какой-либо строгой закономерности. Как правило, она бывает субфебрильной, хотя в отдельных случаях может быть фебрильной или вообще отсутствовать.
Перикардит является обязательным элементом синдрома Дресслера. Клинически он проявляется болью в перикардиальной зоне, которая может иррадиировать в шею, плечо, спину, брюшную полость. Боль может быть острой приступообразной (плевритическая) или давящей, сжимающей (ишемической). Она может усиливаться при дыхании, кашле, глотании и ослабевать в вертикальном положении или лежа на животе. Она длительная и исчезает или ослабевает после появления в полости перикарда воспалительного экссудата. Главный аускультативный признак перикардита – шум трения перикарда: в первый день болезни при внимательной аускультации он определяется у абсолютного большинства (до 85 %) больных. Шум лучше всего выслушивается у левого края грудины, при задержке дыхания и наклоне туловища пациента вперед. В классическом варианте он состоит из трех компонентов – предсердного (определяется в систолу) и желудочкового (систолического и диастолического). Как и боль, шум трения перикарда уменьшается или исчезает вовсе после появления в полости перикарда выпота, раздвигающего трущиеся листки перикарда. Обычно перикардит протекает нетяжело: уже через несколько дней боли стихают, а экссудат в полости перикарда почти никогда не накапливается в таком количестве, чтобы ухудшить кровообращение, хотя иногда могут появиться признаки тяжелой тампонады сердца. Иногда воспалительный процесс в перикарде при синдроме Дресслера принимает затяжной рецидивирующий характер и заканчивается развитием констриктивного перикардита. При применении антикоагулянтов на фоне синдрома Дресслера возможно также развитие геморрагического перикардита, хотя подобное осложнение может быть и при отсутствии антикоагулянтной терапии.
Плеврит. Проявляется болью в боковых отделах грудной клетки, усиливающейся при дыхании, затруднением дыхания, шумом трения плевры, притуплением перкуторного звука. Он может быть сухим и экссудативным, односторонним и двусторонним. Нередко плеврит носит междолевой характер и не сопровождается типичными физикальными симптомами.
Пневмонит. Пневмонит при синдроме Дресслера выявляется реже, чем перикардит и плеврит. Если очаг воспаления достаточно велик, также отмечается притупление перкуторного звука, ослабленное или жесткое дыхание, появление фокуса мелкопузырчатых хрипов. Возможен кашель и выделение мокроты, иногда с примесью крови, что всегда вызывает определенные диагностические трудности.
Поражение суставов. Для синдрома Дресслера характерно появление так называемого «синдрома плеча»: болезненных ощущений в области плечелопаточных суставов, чаще слева, ограничение подвижности этих суставов. Вовлечение в процесс синовиальных оболочек нередко приводит к возникновению болей и в крупных суставах конечностей.
Другие проявления. Проявлением постинфарктного синдрома может быть сердечная недостаточность вследствие диастолической дисфункции, геморрагический васкулит и острый гломерулонефрит.
Методы исследования
Лабораторные данные. Часто отмечается повышение СОЭ и лейкоцитоз, а также эозинофилия. Весьма характерно резкое повышение уровня С-реактивного белка. У больных с синдромом Дресслера регистрируются нормальные уровни маркеров повреждения миокарда (МВ-фракция креатинфосфокиназы (МВ-КФК), миоглобин, тропонины), хотя иногда отмечается их незначительное повышение, что требует проведения дифференциальной диагностики с рецидивом инфаркта миокарда.
Электрокардиография (ЭКГ). При наличии перикардита на ЭКГ определяются диффузный подъем сегмента ST и, периодически, депрессия сегмента PR, за исключением отведения aVR, в котором наблюдаются депрессия ST и подъем PR. По мере накопления экссудата в полости перикарда может снизиться амплитуда комплекса QRS.
Эхокардиография. При накоплении жидкости в полости перикарда выявляется сепарация его листков и могут появиться признаки тампонады сердца. Для синдрома Дресслера не характерен большой объем жидкости в полости перикарда – как правило, сепарация листков перикарда не достигает 10 мм в диастолу.
Рентгенография. Обнаруживают скопление жидкости в плевральной полости, междолевой плеврит, расширение границ сердечной тени, очаговые тени в легких.
Компьютерная или магнитнорезонансная томография также выявляют жидкость в полости плевры или перикарда и легочную инфильтрацию.
Плевральная и перикардиальная пункция. Извлеченный из полости плевры или перикарда экссудат может быть серозным или серозно-геморрагическим. При лабораторном исследовании в нем определяется эозинофилия, лейкоцитоз и высокий уровень С-реактивного белка.
Лечение
Нестероидные противовоспалительные препараты (НПВС). Препаратом выбора при синдроме Дресслера традиционно считается ибупрофен (400– 800 мг/сут). Реже используют аспирин. Хирургическое лечение применяется при констриктивном перикардите.
Осложнения
Тампонада сердца, геморрагический или констриктивный перикардит, окклюзия (сдавление) коронарного шунта и редко – анемия.
Прогноз
Прогноз при синдроме Дресслера, как правило, благоприятный. Вместе с тем его течение иногда принимает затяжной рецидивирующий характер. Кроме того, имеются данные о том, что выживаемость в течение 5 лет среди перенесших этот синдром, хотя и незначительно, но снижается.
Аутоиммунный процесс развивающийся после инфаркта миокарда и проявляющийся перикардитом, плевритом, воспалительными заболеваниями суставов и сосудов. Лечение проводится с помощью противовоспалительных препаратов.
Перикардиты
Различают две формы постинфарктного перикардита: «раннюю» (эпистенокардитический перикардит) и «отсроченную» (синдром Дресслера).
Эпистенокардитический перикардит развивается в 5-20% случаев трансмуральных инфарктов миокарда в первые дни заболевания, чаще на 2-5 сутки, и связан с прямой экссудацией. Теоретически такой перикардит может возникать также при мелкоочаговом субэпикардиальном инфаркте миокарда. Эпистенокардитический перикардит встречается чаще, чем диагностируется и представляет собой ограниченный реактивный абактериальный процесс.
Клинически проявляется возобновлением болевого синдрома, который нередко трактуется как постинфарктная стенокардия. Наиболее убедительный объективный признак – возникающий в указанные сроки шум трения перикарда, который может появляться на короткий время (от нескольких часов до 2-3 суток). При локализации зоны некроза в участках миокарда не прилежащих к поверхности грудной клетки (нижний инфаркт миокарда) шум трения перикарда не выслушивается и диагностика перикардита практически невозможна.
Изменения на ЭКГ, характерные для перикардита, во многих случаях перекрываются изменениями, связанными с инфарктом миокарда. Предположить развитие осложнения позволяют появление на ЭКГ изменений, характерных для I стадии перикардита (конкордантное смещение сегмента ST вогнутой формы дугой вверх над изоэлектрической линией в стандартных отведениях).
Исход эпистенокардитического перикардита определяется течением основного заболевания.
Синдром Дресслера обычно возникает через неделю – несколько месяцев после перенесенного инфаркта миокарда (хотя может стать продолжением эпистенокардитического перикардита). При этом наличие трансмурального инфаркта миокарда не обязательно. Он развивается вследствие сенсибилизации организма больного кардиальными антителами, поступающими из очага некроза сердечной мышцы. Частота развития этой формы постинфарктного перикардита небольшая (0,5–5%), а у пациентов, получивших тромболитическую терапию еще ниже (<0,5%).
Клиника характеризуется внезапным повышением температуры, отсутствием эффекта при назначении антибиотиков, появлением боли в области сердца, шума трения перикарда, сочетанием с поражением плевры
(пневмонит), суставов (артралгии, артриты) и брюшины. При более тяжелом течении синдрома Дресслера могут появляться кожные высыпания, геморрагический васкулит, анемия, гепатит, бронхоспастические явления, редко – тромбогемолитическая, тромбоцитопеническая пурпура.
При лабораторных исследованиях определяются увеличенная СОЭ, эозинофилия, гипергаммаглобулинемия, СРБ, повышается активность ЛДГ.
Сепарация листков перикарда более 10 мм, выявляемая при ЭхоКГ исследовании, после перенесенного инфаркта миокарда обычно ассоциируется с гемоперикардом. У двух третей таких пациентов может развиться тампонада/разрыв свободной стенки левого желудочка.
Течение и исходы синдрома Дресслера зависят от своевременной диагностики и соответствующего лечения.
Необходима госпитализация для выявления тампонады сердца, дифференциальной диагностики и подбора лечения. Ибупрофен, способный усилить коронарный кровоток, является препаратом выбора [Spodick D.H., 1986 г.]. Данное утверждение расходится с рекомендациями американских Коллегии кардиологов и Ассоциации сердца по лечению острого инфаркта миокарда с подъемами сегмента ST на ЭКГ, в котором применение ибупрофена не рекомендуется из-за его способности вызывать истончение рубца в миокарде и содействовать расширению зоны некроза.
Также может с успехом использоваться ацетилсалициловая кислота в дозе до 650 мг каждые 4 ч на протяжении 2–5 суток. Другие представители НПВС увеличивают риск истончения и разрыва миокарда в зоне инфаркта. Кортикостероиды могут применяться при рефрактерных симптомах, но способны задержать заживление миокарда (класс IIa, уровень доказанности В).
Развивается в сроки от нескольких дней до месяца после повреждения сердца, перикарда или их обоих. Он похож на синдром, возникающий после инфаркта миокарда, так как оба являются проявлением системного иммунопатологического процесса.
Большинство перикардитов, возникающих после операций на сердце, заканчиваются излечением. Однако в 0,2-0,3% случаев могут приобретать хроническое течение с развитием констриктивного перикардита.
Тампонада после открытых операций на сердце чаще встречается при пластике клапанов (73%), чем после аортокоронарного шунтирования (24%),
что обусловлено периоперационным использованием антикоагулянтов. Применение варфарина также ассоциируется с высоким риском развития гемоперикарда в ранний послеоперационный период, особенно если не осуществлен перикардиоцентез с дренированием сердечной сумки.
Симптоматическое лечение проводится так же, как при острых перикардитах. Назначаются НПВС на несколько недель или месяцев, прием которых продолжается даже после рассасывания экссудата.
При рефрактерном течении показано длительное (3–6 месяцев) назначение кортикостероидов внутрь или интраперикардиальное введение триамцинолона в дозе 300 мг/м 2 (предпочтительнее).
Перикардэктомия требуется редко.
Учитывая высокую вероятность развития перикардита у пациентов, подвергшихся операции на сердце, необходимо проводить за ними динамическое наблюдение с ЭхоКГ контролем не реже одного раза в 3-4 месяца.
Аутореактивный перикардит и поражение перикарда при системных аутоиммунных заболеваниях
Согласно рекомендациям Европейского общества кардиологов, диагноз аутореактивного перикардита устанавливают на основании следующих критериев.
1. Повышенное число лимфоцитов и мононуклеаров более 5000/мм 3 (аутореактивный лимфоцитарный перикардит) или наличие антител к сердечной мышечной ткани (сарколемме) в жидкости из перикарда (аутореактивный перикардит, опосредованный антителами).
2. Наличие признаков воспаления при биопсиях эпикарда/эндомиокарда (≥14 клеток/мм 3 ).
3. Исключение активной вирусной инфекции при анализе жидкости из перикарда и биопсиях эндомиокарда/эпимиокарда (не удается изолировать вирусы, нет титра иммуноглобулина М против кардиотропных вирусов в жидкости из перикарда, негативная полимеразная цепная реакция на основные кардиотропные вирусы).
4. Исключение бактериальной инфекции (туберкулеза, хламидиоза, боррелиоза и др.) с помощью культуральных исследований и полимеразной цепной реакции.
5. Отсутствие опухолевых клеток в жидкости из перикарда и биопсийных образцах.
6. Исключение системных и метаболических нарушений, уремии. Перикардит с выпотом или без него часто является проявлением
полисерозита при системных аутоиммунных заболеваниях. В этих случаях показаны более активное лечение основного заболевания и симптоматическое лечение перикардита (устранение симптомов и выпота) (класс I, уровень доказанности В).
Высокоэффективно внутриперикардиальное введение триамцинолона; при этом частота побочных эффектов низкая.
Относительно редкая патология. Среди злокачественных новообразований перикарда различают первичные и метастатические опухоли.
Первичные опухоли перикарда встречаются в 40 раз реже, чем метастазы. Наиболее распространенная первичная опухоль перикарда – мезотелиома, которая почти всегда не курабельна. Клиника характеризуется медленным течением, постепенным накоплением в полости перикарда геморрагического выпота, в котором присутствуют опухолевые клетки.
К первичным опухолям перикарда относится также саркома. Для нее характерен быстро прогрессирующий рост, приводящий к смерти пациента в течение нескольких недель после появления первых признаков заболевания.
Метастатические опухоли перикарда встречаются в 15–30% аутопсий у больных раком и в 4% аутопсий в целом. Наиболее часто метастазируют в перикард рак легких, молочной железы, злокачественная меланома, лимфомы и лейкемия. Большинство больных асимптомно, особенно если выпот накапливается постепенно. Экссудат имеет, как правило, геморрагический характер. При быстром накоплении или большом объеме выпота появляются признаки, характерные для экссудативного перикардита и тампонады сердца.
Важно помнить, что примерно у двух третей больных с подтвержденным раком существует вероятность поражения перикарда оппортунистической инфекцией, химиотерапевтическими препаратами и, особенно, вследствие радиационной терапии.
При проведении рентгенологического исследования грудной клетки, компьютерной томографии, ядерномагнитного резонанса могут выявляться расширение средостения и жидкость в плевральной полости.
Диагноз основывается на подтверждении злокачественной инфильтрации в полости перикарда. Для этого требуются анализ жидкости из
перикарда и биопсия перикарда или эпикарда (класс I, уровень доказанности В).
В случае развития тампонады необходим перикардиоцентез (класс I). При подтвержденном неопластическом перикардите необходимо проводить системное противоопухолевое лечение, способное предупредить рецидивы в 67% случаев (класс I, уровень доказанности В); для облегчения симптомов и уточнения диагноза выполнить перикардиоцентез (класс IIa, уровень доказанности В); внутриперикардиально вводить цитостатик, склерозирующий агент или иммуномодулятор (класс IIa, уровень доказанности В).
Из-за высокой частоты рецидивов всем пациентам с большим выпотом рекомендуется выполнять дренаж перикардиальной полости (40-70%) (класс I, уровень доказанности В). Кроме того, для профилактики рецидивов целесообразно интраперикардиальное введение склерозирующих, цитотоксических агентов или иммуномодуляторов. Выбор цитостатического препарата зависит от типа опухоли. При метастазировании в полость перикарда вторичного рака легких наиболее эффективен Цисплатин (интраперикардиальное однократное введение в дозе 30 мг/м 2 ), при метастазах рака молочной железы используется Тиотепа (интраперикардиально 15 мг в сутки в первый, 3й и 5й день лечения).
Тетрациклин как склерозирующий агент контролирует накопление перикардиальной жидкости при злокачественных новообразованиях примерно в 85% случаев, однако при его введении достаточно часто отмечаются побочные эффекты: лихорадка (19%), боль в грудной клетке (20%) и наджелудочковые нарушения ритма (10%) (класс IIb, уровень доказанности В). Другая проблема после внутриперикардиального введения склерозирующих агентов – возникновение сдавливающего перикардита в отдаленном периоде наблюдения.
Несмотря на то, что внутриперикардиальное введение радионуклеотидов приводило к хорошим результам, этот способ лечения не получил широкого распространения из-за проблем, связанных с радиоактивностью (класс IIa, уровень доказанности В).
Для контроля над неопластическим перикардитом высокоэффективно применение лучевой терапии (93%) (класс IIa, уровень доказанности В), особенно в случаях радиочувствительных опухолей (лимфомы, лейкемии). Однако лучевая терапия сама по себе является причиной развития миокардитов и перикардитов.
При невозможности выполнить перикардиоцентез можно прибегнуть к субксифоидальной перикардотомии (класс IIb, уровень доказанности В). Возможно выполнение плевроперикардиотомии, позволяющей дренировать жидкость из перикарда в плевральную полость, однако при данном способе дренирования высока частота осложнений (класс IIb, уровень доказанности С). Перикардэктомия используется редко, в основном из-за сдавления сердца или осложнений предыдущих вмешательств.
Могут проявиться как в течение облучения (очень редко), так и через месяцы и годы после облучения, имея латентный период до 15-20 лет. Возникновение радиационного перикардита зависит от области, дозы, продолжительности облучения, фракции радиационных лучей, возраста пациента. Радиационный перикардит развивается при наружном облучении средостения в дозе свыше 400 рад, что на практике обычно встречается при проведении рентгенотерапии злокачественных опухолей. По данным различных авторов, пострадиационные перикардиты возникают у онкологических больных в три раза чаще, чем послеоперационные.
Перикардиальный выпот может быть серозным или геморрагическим, с последующей фибринозной адгезией или констрикцией, без кальцификата, что типично для радиационного перикардита. Симптомы маскируются основным заболеванием или эффектами проводимой химиотерапии.
С диагностической целью выполняют ЭхоКГ с последующим проведением, при необходимости, компьютерной томографии или магнитного резонанса. При отсутствии констрикции и тампонады проводится консервативное лечение. При появлении признаков сдавления сердца выполняют перикардэктомию.
В настоящем учебно-методическом пособии последовательно рассмотрены многообразные формы поражения перикарда. Авторы
надеются, что это руководство позволит практическим врачам сориентироваться в основных вопросах диагностики и выбрать верную лечебную тактику ведения пациентов с заболеваниями сердечной сорочки.
1. Внутренние болезни. В 10 книгах : пер. с англ. Е. Браунвальд [и др.]; под общ. редакц. Е. Браунвальда. - М.: Медицина, 1995. - Книга 5.
2. Гиляревский С.Р. Диагностика и лечение заболеваний перикарда:современные подходы, основанные на доказательной информации и клиническом опыте. – М: Медиа Сфера, 2004. – 132 с.
3. Гогин, Е.Е. Болезни перикарда / Е.Е. Гогин // – М., Медицина, 1986.
8. Клиническая кардиология. Руководство для врачей: практич. пособие / В.В. Гобачев [и др.]; под общ. редакц. В.В. Горбачева. - Мн.: Книжный дом, 2007. – 864 с.
10. Мельчина, И. Л. Роль нарушений гемостаза в патогенезе уремического перикардита и тактика лечения / И.Л. Мельчина, И. Н. Шойхет, М. Ю. Феоктистова // Нефрология и диализ. – 1999. - Т. 1, №2 – С. 12-17.
11. Окороков, Л.Н. Лечение болезней внутренних органов. В 3 томах. Том 3. Книга 1. Лечение болезней сердца и сосудов. - М.: Мед. лит., 2001. — 454 с.
12. Окороков, Л.Н. Диагностика болезней сердца и сосудов / Л.Н. Окороков
// М.: Мед. лит., 2005. - Том 10. - 384 с.
13. Рациональная фармакотерапия cердечно_сосудистых заболеваний: Рук. Для практикующих врачей / Е.И. Чазов [и соавт.] // Под общ. ред. Е.И. Чазова, Ю.Н. Беленкова. — М.: Литтерра, 2005. — 972 с.
14. Фейгенбаум, Х. Эхокардиография / Х. Фейгенбаум // М., 1999. – 416 с.
15. Фрид М., Кардиология в таблицах и схемах: пер. с англ. / М. Фрид, С. Грайнс // под редакц. М.А. Осипова, Н.Н. Алипова. – М.: Практика, 1996. – 613 с.
16. Шиллер, Н. Клиническая эхокардиография / Н. Шиллер, М.А.Осипов //
Практика, 2005. – 344 с.
17. John Camm A. The ESC Textbook of Cardiovascular Medicine, Pericardial Diseases / John Camm A., Maisch B, Soler-Soler J. // Blackwell Publishing, 2006. – 654 с.
18. The Task Force on the Diagnosis and Management of Pericardial Diseases of the European Society of Cardiology. Guidelines on the Diagnosis and Management of Pericardial Diseases / Bernhard Maisch [et al.] // Eur Heart J.
– 2004. – Vol.25. – P. 1–28.
Ответственный за выпуск М.М.Михно
Подписано в печать Формат 60х84 1/16. Бумага офсетная. Печать офсетная.
Тираж 1000. Заказ.
Общество с дополнительной ответственностью «Альвенто» ЛИ №02330/0630702 от 11.10.2010.
Перикардит после инфаркта миокарда
В отделение кардиореанимации был госпитализирован мужчина 53 лет с жалобами на сильную боль в грудной клетке, сопровождающуюся одышкой, потоотделением, тошнотой и предобморочным состоянием. Интенсивность боли незначительно уменьшилась после приема нитроглицерина и морфина. На электрокардиограмме (ЭКГ) обнаруживались признаки заднелатерального инфаркта миокарда (ИМ) (рис. 1). Было принято решение о срочном проведении пациенту катетеризации для дальнейшего обследования и интервенционного лечения. По данным коронарной ангиографии определялись тромбоз, полная окклюзия проксимальной части левой огибающей коронарной артерии (ЛОКА) и отсутствие кровотока (TIMI 0) (рис. 2). При проведении ангиографии также было обнаружено нарушение кровоснабжения по правой коронарной артерии (ПКА) (рис. 3). Пациенту успешно выполнили чрескожное коронарное вмешательство (ЧКВ) и извлекли сгусток из ЛОКА. Потом провели стентирование, в результате которого восстановились и стабилизировались кровоток (TIMI 3) и сегмент ST. Назначили двойную антиагрегантную терапию, гепарин, и ингибиторы гликопротеинов IIb/IIIa. Максимальные показатели уровня кардиальных ферментов составили: креатинкиназа – 4373 ед./л, креатинкиназа-MB – 283 нг/мл и тропонин I – 516,4 нг/мл.
В последующие 24 часа пациент снова начал испытывать сильные боли в грудной клетке, сопровождавшиеся рецидивом подъема сегмента ST в «нижних» и «латеральных» отведениях (рис. 4). При проведении повторной коронарной ангиографии, в сравнении с предыдущей, отрицательной динамики не отмечалось, стент ЛОКА оставался открытым, кровоток сохранялся достаточно хорошим (TIMI 3) (рис. 5).
Пациенту было проведено ЧКВ дистального участка ПКА, однако интенсивность боли не уменьшалась и положительная динамика на ЭКГ отсутствовала. Была проведена трансторакальная эхокардиография (ЭхоКГ), на которой определялась гипокинезия нижних и латеральных стенок, акинезия задней стенки с умеренной дисфункцией левого желудочка (ЛЖ), а также определялся выпот в полость перикарда без признаков тампонады сердца (рис. 6).
Боль в грудной клетке носила постоянный характер в течение нескольких дней и не сопровождалась повышением уровня кардиальных ферментов. Учитывая совокупность симптомов, динамику изменений на ЭКГ и данные ЭхоКГ, был установлен диагноз перикардит, несмотря на отсутствие шума трения перикарда, который часто носит временный характер и редко распознается. Далее пациент был переведен в терапевтическое отделение, где получал терапию препаратами группы нестероидных противовоспалительных средств и колхицином, после чего был выписан в стабильном состоянии для продолжения лечения амбулаторно. На протяжении последующих четырех недель боли исчезли, произошла нормализация ЭКГ.
Эпистенокардитический перикардит после ИМ был описан в литературных источниках, но остается относительно неизвестной и плохо диагностируемой патологией, так как нет четких ЭКГ- и других критериев для его диагностики. В большинстве случаев такое течение перикардита связывают с острым ИМ. Также перикардит является одним из многих перикардиальных проявлений трансмурального некроза (табл. 1).
Перикардит является самой частой причиной возникновения боли в грудной клетке в постинфарктный период, но частота его возникновения остается еще до конца не выясненной и по данным разных литературных источников составляет 7-41%.
Во многом частота инфаркт-ассоциированного перикардита зависит от того, что берется в основу понятия «перикардит». Если диагноз основывается на выявлении шума трения перикарда (самый четкий нетравматичный маркер перикардиального воспаления), частота перикардита находится на уровне ≤ 5% и, вероятно, в большинстве случаев патологическое состояние остается не распознанным. Шум может определяться в систолу, середину диастолы и предсистолу, однако он не всегда возникает во всех трех фазах и является преходящим.
В исследовании, в котором принимали участие 423 пациента после ИМ, проводили оценку наличия признаков перикардита с использованием ЭКГ и аускультации. Перикардит, связанный с ИМ, был диагностирован у 31 пациента (7,3%) на основании наличия шума трения перикарда, при этом только у одного больного были изменения на ЭКГ, характерные для поражения перикарда. Однако в сходном исследовании шум трения перикарда был обнаружен у 65 пациентов (21%) из 303 после ИМ. В то же время при постановке диагноза на основании наличия шума трения перикарда и/или характерного болевого синдрома частота перикардита составила около 25%. Таким образом, постановка диагноза на основании болевого синдрома может привести к переоценке частоты возникновения перикардита.
При перикардите выпот образуется не в результате патологического нарушения гемодинамики, а вследствие увеличения давления в правом предсердии и легочной артерии. А функциональное состояние сердечной гемодинамики с и без выпотов при перикардите может быть подобно. На практике у пациентов с острым ИМ, наличием выпота в полость перикарда и шумом трения перикарда давление заклинивания в легочных капиллярах может быть значительно ниже в сравнении с пациентами, у которых присутствует только выпот. Выпоты при перикардите в первую очередь связаны с увеличением продукции интерстициальной жидкости, нарушением лимфатического дренажа и увеличением капиллярной проницаемости. Последняя активизируется после острого ИМ и заканчивается чрезмерным дренажем жидкости через воспаленную эпикардиальную поверхность. В зависимости от площади поражения миокарда (акинетические и дискинетические сегменты), наличия аневризм нарушение процессов насыщаемости крови кислородом связано с увеличением объема выпота в перикарде и развитием перикардита в постинфарктный период.
Учитывая тот факт, что тяжелые выпоты в полость перикарда редки и не осложняются тампонадой сердца, антикоагуляция не зависит от объема и наличия выпота. Таким образом, противопоказаний к назначению полной дозы гепарина в данных случаях нет. Это подтверждается результатами многих исследований. В то же время тромболитическая терапия, по данным большинства исследований, также не влияет на частоту развития и объем выпотов в полость перикарда, однако больные перикардитом должны находиться под тщательным наблюдением. Независимо от того, на чем основана диагностика перикардита, частота его появления значительно меньше при использовании методов ранней реперфузии. В крупном исследовании GISSI-1 было показано 50%-ное сокращение частоты перикардитов после тромболитической терапии у пациентов с ИМ, а также определена прямая связь между началом развития симптомов и временем проведения реперфузии. Это еще раз подтверждает, что раннее восстановление кровотока в коронарных артериях связано с уменьшением объема некроза и воспалительной реакции, а также связанного с острым ИМ перикардита.
Таким образом, постинфарктный перикардит встречается более часто у пациентов с трансмуральным или передним острым ИМ, дисфункцией ЛЖ, сниженной фракцией выброса, при поражении трех коронарных артерий или сахарном диабете. Связь перикардита с высокой смертностью и развитием СН в результате острого ИМ остается спорным вопросом. Однако в некоторых исследованиях эта связь была доказана, например, у пациентов с острым ИМ после тромболитической терапии, внутрибольничная летальность при наличии шума трения перикарда составляла 15 против 6% без него (p = 0,05).
Постинфарктный перикардит
Постинфарктный перикардит при остром ИМ впервые был описан 15 лет назад P.B. Oliva , однако он по-прежнему остается редкой и трудно диагностируемой патологией. Элевацию сегмента ST и депрессию сегмента PR, связанные с патологией перикарда, не всегда можно выявить сразу после острого ИМ. В то же время иногда можно выявить два вида атипичных изменений зубца Т, чувствительных и специфичных для перикардита, в 100 и 77% соответственно. Типичными изменениями на ЭКГ в острейший и острый период острого ИМ являются максимально высокие зубцы Т в острейшую фазу, которые в пределах 48 часов становятся инвертированными и остаются такими на протяжении нескольких дней или недель, а иногда и постоянно. При перикардите зубцы Т могут оставаться положительными на протяжении 48 часов от начала острого ИМ. Вторым признаком считается преждевременное и последовательное выравнивание зубцов Т, а затем их восстановление.
Oliva et al. изучали ЭКГ 43 пациентов с постинфарктным перикардитом. У всех была обнаружена атипичная динамика зубца Т. Элевация сегмента ST отмечалась в 40% случаев, при этом зубцы Т оставались положительными у 67% пациентов, у остальных 33% – отмечалась характерная для перикардита динамика зубцов Т. Изменения на ЭКГ подтверждались данными аутопсии. Над зоной выявления неповрежденного перикарда динамика зубцов Т была типичной для острого ИМ. А в зонах, где повреждения затрагивали перикард, изменения зубцов Т были характерны для перикардита. В 72% случаев острого ИМ передней стенки и при наличии симптомов перикардита определялись постоянные положительные зубцы Т, тогда как у 82% пациентов с острым верхушечным ИМ или острым ИМ задней стенки отмечалась атипичная динамика зубцов Т.
Таким образом, возвращаясь к примеру клинического случая, можно говорить о наличии у данного пациента на ЭКГ постоянного положительного зубца Т и строго локализованной элевации сегмента ST. Коронарный сосудистый спазм, рецидив острого ИМ и продолжительная ишемия могут вызывать болевой синдром и изменения на ЭКГ, однако в пользу перикардита говорят длительность болевого синдрома и отсутствие повышения кардиальных ферментов. Кроме того, этот вывод подтверждается и отсутствием уменьшения интенсивности боли в ответ на прием препаратов группы нитроглицеринов и блокаторов кальциевых каналов, а повторная коронарография показала наличие достаточного кровотока в коронарных артериях.
Наиболее часто эпистенокардитический перикардит встречается у пациентов после острого ИМ. Однако в литературе были описаны случаи возникновения данного патологического состояния у лиц без симптомов острого ИМ и после перфорации кишечника.
Учитывая высокую частоту встречаемости острого ИМ, важно быть осведомленным о его различных перикардиальных проявлениях. В то время как выпоты в полость перикарда присутствуют приблизительно у 25% пациентов с острым ИМ, перикардит, основным симптомом которого является шум трения перикарда, встречается в 13% случаев. Диагноз перикардита после острого ИМ часто тяжело поставить. Однако его необходимо подозревать у пациентов с рецидивом болевого синдрома в грудной клетке, при атипичной динамике зубца T и постоянной элевации сегмента ST. Таким пациентам рекомендуется проведение повторной катетеризации для исключения тромбоза в стенте.
Печатается в сокращении.
Статья впервые опубликована в журнале Clin Cardiol, 2009, 32, 3, 115-120.
Трудный диагноз. Острый инфаркт миокарда или миоперикардит?
Рассмотрены подходы к дифференциальной диагностике синдрома боли в грудной клетке у пациента в отделении неотложной кардиологии. Выделены признаки, позволившие исключить диагноз острого коронарного синдрома и диагностировать с учетом критериев, предложенн
Difficult diagnosis. Acute myocardial Infarction or myopericarditis? E. A. Temnikova, A. I. Kondratiev, V. V. Savilova, A. S. Denisova, A. E. Kolyadko, M. V. Temnikov
The approaches to the differential diagnosis of chest pain syndrome for patients admitted to the emergency cardiology department were reviewed. The symptoms which allow to exclude the diagnosis of acute coronary syndrome and diagnose myopericarditis, based on the criteria of the European Society of Cardiology were highlighted.
Несмотря на совершенствование медицинских технологий, дифференциальный диагноз боли в грудной клетке остается сложной задачей, так как ее могут вызывать многие заболевания и состояния, а также их сочетания [1]. Особое значение имеет своевременное и точное распознавание прогностически неблагоприятных клинических ситуаций, требующих специальной тактики лечения. Острый коронарный синдром (ОКС) относится к патологии, актуальность максимально быстрой диагностики которой хорошо известна и не вызывает сомнений. Однако гипердиагностика ОКС также является существенной проблемой. За рубежом до 90% лиц с острой болью в груди, направленных в отделения неотложной помощи, не имеют острой коронарной патологии [2–4]. По отечественным данным, диагноз ОКС не подтверждается у трети пациентов, поступающих в стационар [5]. Необоснованное инвазивное и медикаментозное лечение значительно увеличивает затраты на лечение, ухудшает течение заболеваний, приведших к развитию болевого синдрома, а также создает дополнительные риски, связанные с госпитализацией и диагностическими манипуляциями, включая инфекционные и процедурные осложнения [6–8].
С согласия пациента нами представлен клинический случай дифференциального диагноза с исключением ОКС. Пациент К., 34 лет, доставлен в скоропомощную больницу бригадой скорой медицинской помощи (СМП). Боль в средней трети грудины с иррадиацией в обе стороны по передней грудной стенке и плечевые суставы впервые появилась без видимых причин накануне вечером дома. Она не сопровождалась одышкой и сердцебиением, не ограничивала значимо обычную физическую активность, но усиливалась при глубоком вдохе. Пациент дважды принял таблетированные обезболивающие препараты на основе метамизола натрия, но боль не прошла. В два часа ночи боль стала резкой, интенсивной, и пациент вызвал бригаду СМП. При осмотре на дому фельдшером состояние пациента описано как удовлетворительное, указаны уровень артериального давления (АД) 140/90 мм рт. ст., пульс — 82 в минуту. Клинические проявления и данные электрокардиограммы (ЭКГ) оценены как проявления ОКС, введены парентерально нитрат и наркотический анальгетик (морфин), купировавшие боль; даны внутрь ацетилсалициловая кислота и клопидогрел в нагрузочных дозах. Дополнительно в приемном отделении выяснено, что у пациента в 17 лет после дорожной травмы удалена селезенка, последние 10 лет постепенно нарастает масса тела, отягощен семейный анамнез (отец умер в 54 года внезапно, на аутопсии выявлен ранее не диагностированный постинфарктный кардиосклероз). Ранее пациент длительно работал машинистом электропоезда и регулярно проходил тщательные медицинские осмотры, которые не выявляли никаких других отклонений в состоянии здоровья и лабораторных показателях. Последние 7 лет работа связана с физическими нагрузками (контроль строящихся объектов на местности), затруднений при выполнении ее не ощущал.
При осмотре на момент госпитализации состояние удовлетворительное. Тип телосложения гиперстенический. Повышенного питания, индекс массы тела (ИМТ) 34 кг/м 2 . Отеков нет. Кожный покров чистый. Зев гиперемирован, миндалины не увеличены. Щитовидная железа не увеличена. Грудная клетка правильной формы. Над легкими перкуторный легочный звук. Дыхание везикулярное, в нижних отделах, под лопатками жесткое. Частота дыхательных движений 16 в минуту. Границы сердца перкуторно не расширены. Пульс одинаковый на обеих руках, хорошего наполнения, ритмичный 86 в минуту. АД 120/80 мм рт. ст. на обеих руках. Тоны сердца ритмичные, 86 в минуту, акцент 2 тона над легочной артерией. Живот увеличен за счет подкожно-жировой клетчатки, по средней линии послеоперационный шов, при пальпации мягкий, безболезненный. Размеры печени перкуторно по Курлову увеличены на 2 см, при пальпации ее край эластичный, безболезненный. Почки не пальпируются.
На ЭКГ при поступлении — синусовый ритм 86 в минуту, подъем сегмента ST во II, III, AVF и всех грудных отведениях (рис. 1). Обзорная рентгенография органов грудной клетки патологии не выявила (рис. 2). При лабораторном обследовании в анализе периферической крови: лейкоцитоз 12,55 × 10 9 л без сдвигов в лейкоцитарной формуле, повышение уровня тропонина (0,12 нг/мл при референсном значении 0–0,1 нг/мл).
Характер болевого синдрома у пациента (отсутствие связи с физической нагрузкой и усиление его при дыхании, постепенное нарастание боли в течение нескольких часов) и тип изменений на ЭКГ (элевация с вогнутостью сегмента ST в большинстве отведений конкордантно максимальному зубцу комплексa QRS) не укладывались в типичную клиническую картину инфаркта миокарда и в большей степени соответствовали проявлениям перикардита. Но имевшееся повышение уровня маркера некроза миокарда не позволяло исключить повреждение миокарда ишемического или воспалительного характера. При эхокардиографии (Эхо-КГ) отсутствовали признаки гипокинеза и перикардиального выпота, не было нарушений сократимости миокарда, но имелись признаки дилатации правых отделов сердца (расширение полостей правых желудочка (3,8 см) и предсердия в диастолу (5,2 см)), незначительное увеличение размеров левого предсердия в диастолу (4,2 см), утолщение межжелудочковой перегородки с толщиной в базальных отделах до 1,3 см в диастолу при нормальном индексе массы миокарда левого желудочка.
Пациент повторно тщательно опрошен, выяснено, что за 2 недели до госпитализации он «перенес на ногах», без лечения острое заболевание (общее недомогание, мышечная слабость, першение в горле без кашля и насморка), а ранее неоднократно болел ангинами с тяжелым течением, по поводу которых даже госпитализировался в инфекционную больницу (последний раз год назад).
Таким образом, на момент госпитализации в отделение первичное обследование пациента не позволяло точно дифференцировать у пациента острый миокардит или перикардит с острым инфарктом миокарда.
Диагноз определенного острого миокардита, по мнению всех авторитетных экспертных сообществ, необходимо обосновывать гистологическими, иммунологическими или иммуногистологическими критериями, доказывающими поражение сердца воспалительной природы [9–11]. Это делает практически невозможным достоверную диагностику миокардита в рутинной клинической практике и очень приблизительной оценку частоты заболевания. Последние статистические подсчеты предполагают развитие миокардитов в 22 случаях на 100 000 пациентов в год [12], хотя есть и сведения о том, что вирусный миокардит возможен у 1–5% пациентов с острыми вирусными инфекциями [13]. Вирусы в развитых странах считаются самой частой причиной миокардита [14–17]. Спектр вирусов, наиболее часто определяемых как причина миокардита, различен в зависимости от географического региона и меняется с течением времени [13, 18–20]. Важно, что при определенных клинических вариантах течения миокардита могут чаще выявляться определенные типы вирусов. Например, при клинической картине псевдокоронарного или инфарктоподобного течения миокардита в биоптатах миокарда часто определяется парвовирус B19 [21]. Именно его геном в настоящее время в Европейской популяции является одной из наиболее частых находок у пациентов с подтвержденным диагнозом миокардита [9].
В случае псевдокоронарного варианта миокардита, как и при ОКС, у пациентов имеются: острая боль в груди; изменения сегмента ST и зубца T на ЭКГ; могут определяться нарушения глобальной или очаговой сократимости или дисфункция желудочков, по данным Эхо-КГ, и повышаться уровни тропонинов T и I. Однако присутствуют анамнестические данные о перенесенной за 1–4 недели до болевого синдрома острой респираторной или кишечной инфекции и отсутствуют ангиографические данные об острых формах ишемической болезни сердца [9, 14, 22, 23]. Во всех случаях подозрения на миокардит экспертами рекомендуется обязательное исключение заболеваний, которые могли бы объяснить возникшие клинические проявления. При болевом синдроме в груди самым информативным методом для исключения ишемической болезни сердца (ИБС) является диагностическая коронароангиография (КАГ) [9, 23].
КАГ выявила у пациента протяженный (до 4 см) участок стеноза 90% просвета сосуда в проксимальном сегменте правой коронарной артерии (ПКА) (рис. 3) и ровные контуры всех остальных сосудов без признаков стенозирования. Для уточнения характера изменений во время КАГ проведена проба с введением нитроглицерина, однако ее результат оценен как сомнительный.
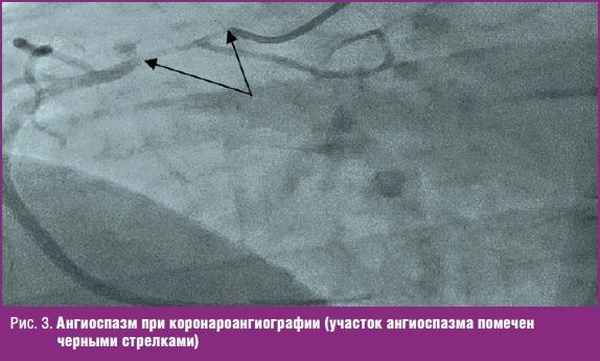
Таким образом, на этом этапе диагностики в пользу диагноза ОКС были неблагоприятный семейный анамнез по ИБС и сочетание приступа боли в груди с изменениями ЭКГ и повышением уровня тропонина. Сомнения в диагнозе острой коронарной патологии поддерживали: молодой возраст пациента и данные о тщательном наблюдении ранее, не выявлявшем каких-либо признаков заболеваний сердца и сосудов; характер болевого синдрома и его длительность; тип изменений на ЭКГ; протяженные ангиографические изменения только одного коронарного сосуда. Запись КАГ была пересмотрена с экспертами и обсуждена в консилиуме. Коллегиально изменения ПКА оценены как протяженный спазм.
В литературе широко представлен коронароспазм при вирусном миокардите, вызванном парвовирусом B19. Его связывают с вовлечением в воспалительный процесс эндотелиальных клеток сосудов и гиперкатехоламинемией. Повреждение кардиомиоцитов на небольших участках возникает вторично и обусловлено миграцией воспалительных клеток из коронарного сосуда в интерстиций. Клиническая картина в этих случаях проявляется псевдокоронарным болевым синдромом и, как правило, отсутствием симптомов выраженной сердечной недостаточности (СН) [24–27].
Вазоспазм коронарных артерий достаточно часто описан и при перикардите, и при миоперикардите [28–30]. Диагноз миоперикардита не часто используется в отечественной клинической практике. Между тем, с практической точки зрения, в ряде ситуаций он наиболее точно описывает патологию пациента. К тому же одновременное поражение перикарда и миокарда не является редкостью из-за их общей, чаще всего вирусной, этиологии. Термином «миоперикардит» обозначается перикардит с известным или клинически подозреваемым вовлечением миокарда [31]. Миоперикардит — наиболее частый вариант комбинации мио- и перикардитов в клинической практике. Его диагностируют при сочетании острого воспалительного перикардиального синдрома (ОВПС) с повышенными маркерами повреждения миокарда (тропонин I или Т, КФК-МВ) при отсутствии признаков новых нарушений функции левого желудочка (ЛЖ) по данным визуализации [31]. В свою очередь, ОВПС диагностируется при наличии хотя бы двух из четырех критериев: перикардитическая боль в груди, перикардиальные шумы, новый распространенный подъем ST или депрессия PR на ЭКГ, перикардиальный выпот (новый или ухудшившийся). Дополнительно подтверждать диагноз могут: повышение маркеров воспаления (т. е. С-реактивный белок (СРБ), скорость оседания эритроцитов (СОЭ), лейкоциты крови) и данные за воспаление перикарда методами компьютерной томографии и магнитно-резонансного исследования сердца. Для уточнения диагноза считается обязательным минимумом проведение аускультации, ЭКГ, Эхо-КГ, рентгенографии, обычных анализов крови, включая маркеры воспаления (т. е. СРБ или СОЭ) и поражения миокарда (КФК, тропонины). Подозрение на миоперикардит при отсутствии или незначительной дисфункции ЛЖ, без симптомов СН не требует проведения эндомиокардиальной биопсии. Однако для исключения ОКС при соответствующей клинической картине показана КАГ [31]. Анамнестически миокардиту, перикардиту и их сочетаниям часто предшествует или иногда сопутствует острая респираторная инфекция (особенно острый тонзиллит, пневмония) или гастроэнтерит.
В дальнейшем боли в груди пациента не беспокоили, состояние оставалось удовлетворительным, гемодинамика была стабильной (пульс на фоне назначенной терапии не чаще 60 в минуту, удовлетворительных свойств, АД не выше 120/80 мм рт. ст. на обеих руках). По литературным данным, динамика ЭКГ-изменений при остром миоперикардите не имеет четкой характеристики [31, 33]. На контрольных ЭКГ к концу первых суток от начала болезни уменьшилась элевация сегмента ST в V1-V2, но сохранялись изменения в других отведениях, отмечался транзиторный синдром WPW (рис. 4). Лабораторно оставался лейкоцитоз с уменьшением относительного количества сегментоядерных лейкоцитов и повышением лимфоцитов к концу первой недели госпитализации, с конца первых суток госпитализации отмечалось повышение общей КФК (516,0 ЕД/л) и ее МВ-фракции (30,6 ЕД/л). В день поступления и в дальнейшем отмечалось незначительное повышение уровня антистрептолизина О (не более полутора норм), что не позволяло расценивать эти изменения как свидетельство перенесенной острой стрептококковой инфекции. Уровень СРБ через 2 дня снизился вдвое, а к 10-му дню госпитализации нормализовался. Отклонений в белковых фракциях не выявлено.
При ультразвуковом исследовании (УЗИ) органов брюшной полости описаны признаки гепатомегалии с диффузными изменениями в печени, характерными для жирового гепатоза, и повышенная эхогенность поджелудочной железы, в ложе оперативно удаленной селезенки округлая добавочная долька. Мультиспиральная компьютерная томография (МСКТ) органов грудной полости, выполненная через неделю после КАГ, не выявила изменений органов грудной клетки, в том числе признаков кальциноза коронарных артерий (расчетный индекс кальциноза по Агатстон составил 0). С диагностической целью еще через неделю было выполнено МСКТ — исследование области сердца в низкодозовом объемном режиме с использованием проспективной ЭКГ-синхронизации. Признаков стойких и динамических стенозов просветов коронарных артерий выявлено не было.
Заключительный клинический диагноз пациента: «Основное заболевание: острый миоперикардит (I30.1). Осложнения: вазоспастическая стенокардия. Сопутствующие заболевания: ожирение абдоминального типа. ИМТ 35 кг/м 2 . Транзиторный синдром WPW. Травма селезенки. Спленэктомия (1998 г.). Хронический тонзиллит, ремиссия».
Исходя из клинических проявлений, наиболее вероятный этиологический фактор миоперикардита в данном случае — парвовирус В19. Подтверждения вирусной этиологии заболевания серологическими исследованиями современные рекомендации по перикардиту и миокардиту считают нецелесообразным [9, 23, 31].
Пациент изначально получал стандартную для ОКС терапию, затем основу терапии составили ацетилсалициловая кислота, ингибитор ангиотензинпревращающего фермента (периндоприла аргинин 10 мг) и бета-блокатор (метопролола тартрат 50 мг). Выписан из отделения в удовлетворительном состоянии без жалоб. На контрольных амбулаторных осмотрах в последующие 1,5 года жалоб не предъявлял, снижения толерантности к физической нагрузке не отмечал. Состояние оценивалось как удовлетворительное. Однако периодически отмечалось повышение уровня АД до первой степени артериальной гипертензии.
При лабораторном обследовании пациента повышение уровня лейкоцитов в общем анализе крови при нормальном уровне СОЭ и снижении СРБ сохранялось в течение месяца.
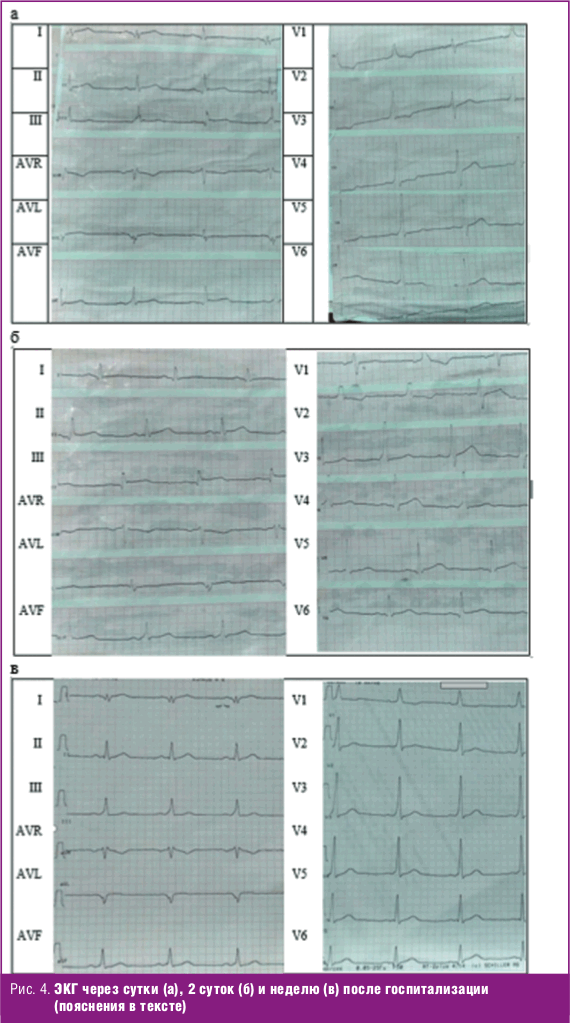
На ЭКГ покоя в динамике ритм синусовый, ЧСС 70 в минуту, синдром WPW (рис. 4); при суточном мониторировании ЭКГ кроме синдрома WPW отмечены редкие одиночные наджелудочковые и желудочковые экстрасистолы. Контроль ЭхоКГ через 2, 9 и 12 месяцев дополнительно к выявленным ранее изменениям определил наличие уплотнения листков перикарда по задней стенке левого желудочка и эхо-свободное пространство в полости перикарда размером до 5 мм по периметру сердца в диастолу; оставались признаки увеличения полости левого предсердия и правого предсердия, гипертрофии межжелудочковой перегородки и задней стенки левого желудочка при нормальных показателях индекса массы миокарда левого желудочка; зон гипокинеза не выявлено, сократительная способность миокарда оценена как удовлетворительная, нарушений глобальной систолической и диастолической функций левого желудочка не было. С учетом появления незначительного по объему выпота в перикард исключены нарушения функции щитовидной железы (тиреоидный профиль лабораторно) и проведено УЗИ щитовидной железы (патологии не выявлено). Таким образом, появление малого (менее 10 мм) выпота в перикарде [31] и уплотнение листков перикарда, по данным УЗИ сердца, можно рассматривать как определенную стадийность течения миоперикардита. В то же время симптомы увеличения предсердий и утолщения МЖП невозможно однозначно трактовать как проявления поражения сердца при артериальной гипертонии (диагноз установлен исходя из данных наблюдения после выписки) или проявления и последствия миоперикардита.
Правильность интерпретации данных КАГ при первичном обследовании пациента подтвердили не только отсутствие клинических признаков атеросклероза коронарных артерий в дальнейшем, но и данные проведенных в последующем МСКТ. Кроме этого УЗИ брахиоцефальных сосудов через год также не выявило признаков атеросклероза периферических сосудов.
Быстрое улучшение состояния и доброкачественное течение заболевания у пациента вполне укладывается в стандартное описание проявлений миоперикардита. Как правило, прогноз при вовлечении миокарда в воспалительный процесс перикарда благоприятный, в литературе не описано развитие СН с ухудшением гемодинамики или смерть больных с миоперикардитом [31].
Вывод. Для правильного врачебного заключения, определяющего выбор тактики ведения пациента, необходим тщательный критический анализ всех имеющихся у пациента симптомов и данных анамнеза, а также постоянная настороженность в отношении более редких причин развития синдрома болей в груди.
Литература
Е. А. Темникова* , 1 , доктор медицинских наук, профессор
А. И. Кондратьев*, кандидат медицинских наук
В. В. Савилова**
А. С. Денисова*
А. Е. Колядко*
М. В. Темников***
* ФГБОУ ВО ОмГМУ Минздрава России, Омск
** БУЗОО ГК БСМП № 1, Омск
*** ФГБВОУ ВО ВМА им. С. М. Кирова МО РФ, Санкт-Петербург
Трудный диагноз. Острый инфаркт миокарда или миоперикардит?/ Е. А. Темникова, А. И. Кондратьев, В. В. Савилова, А. С. Денисова, А. Е. Колядко, М. В. Темников
Для цитирования: Лечащий врач № 1/2019; Номера страниц в выпуске: 71-81
Теги: сердце, воспаление, парвовирус, диагностика
Читайте также:
