ЭКГ при нарушении ритма и проводимости. Синусовая брадикардия, тахикардия
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
Эта акция - для наших друзей в "Одноклассниках", "ВКонтакте", "Яндекс.Дзене", YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Захаров Станислав Юрьевич
Врач-кардиолог, врач функциональной диагностики
Высшая квалификационная категория, доктор медицины, Член Европейского общества кардиологов и Российского кардиологического общества
Рудько Гали Николаевна
Врач-кардиолог, врач функциональной диагностики
Высшая квалификационная категория, Член Российского кардиологического общества
Кардиология. Методы диагностики
Мы в Telegram и "Одноклассниках"
"Passion.ru", интернет-портал (март 2021г.)
"The Challenger", интернет-издание (сентябрь 2019г.)
"MediaMetrics", радиостанция, программа "Онлайн-прием" (март 2017г.)
"Аптечное дело", журнал для врачей, провизоров и фармацевтов (август 2015г.)
"Men's Health. Советы экспертов", медицинский блог (апрель 2015г.)
Аритмией называется патологическое состояние, при котором отмечаются нарушения частоты, ритмичности и последовательности возбуждения и сокращения сердца.
Механизм образования сердечных сокращений можно описать так: электрический импульс возникает в синусовом узле в правом предсердии, проходит по мышце предсердия в предсердно-желудочковый узел, а затем через пучок Гиса и ножки пучка Гиса попадает к желудочкам сердца, заставляя их сокращаться. На любом участке этого «маршрута» возможны сбои, влекущие за собой появление нарушений в ритме (аритмии) и проводимости (блокады).
Кроме того, в мышце сердца могут возникать патологические очаги электрической активности, работа которых приводит к возникновению различных аритмий.
Нормальный ритм сердечных сокращений в покое для здорового взрослого человека равняется 60-90 ударам в минуту. Легкие нарушения сердечного ритма время от времени случаются у вполне здоровых людей: из-за эмоциональных или физических перегрузок, перегрева, возбуждения или банального переедания.

УЗИ сердца при аритмии
Холтер ЭКГ при аритмиях

Холтер при аритмии
При нарушениях ритма сердца необходимо пройти обследование у кардиолога для постановки диагноза, уточнения причины их возникновения и решения вопроса о необходимости назначения лечения. Аритмия может привести к опасным для жизни осложнениям!
Виды и симптомы сердечной аритмии
Главные проявления аритмии - это изменения в сердцебиении (учащение, урежение), ощущение перебоев, замираний, которым могут сопутствовать одышка, удушье, головокружение, слабость, обморок и т.д.
Существуют десятки видов аритмий сердца. Вот наиболее распространенные из них:
Синусовая аритмия - неправильное чередование сердечных ударов. Чаще всего наблюдается в юном возрасте, функционально может быть связана с дыханием (дыхательная аритмия): при вдохе сокращения сердца урежаются, при выдохе становятся чаще. Синусовая аритмия не является опасным для жизни состоянием и, как правило, не требует лечения.
Тахикардия. В основе патологической тахикардии всегда лежат системные нарушения здоровья. Этот вид аритмии проявляется учащенным сердцебиением.
Пароксизмальная тахикардия характеризуется внезапным патологическим учащением сердцебиения с частотой сердечных сокращений более 140 в мин. Патология может являться опасной для жизни, так как затянувшийся приступ способен привести к сердечной недостаточности, обмороку и другим осложнениям.
Выделяются следующие виды пароксизмальной тахикардии:
- пароксизмальная наджелудочковая тахикардия (пароксизмальная предсердная и предсердно-желудочковая тахикардия);
- пароксизмальная желудочковая тахикардия.
Сама пароксизмальная тахикардия также может быть симптомом некоторых заболеваний, например, синдрома Вольфа-Паркинсона-Уайта (WPW-синдром, врожденное заболевание, характеризующееся наличием дополнительных путей проведения электрического импульса в сердце), синдрома Клерка-Леви-Кристеско (CLC-синдром, одна из разновидностей синдрома преждевременного возбуждения желудочков).
Брадикардия проявляется сердцебиением реже 60 ударов в минуту. У людей, привыкших к регулярным физическим нагрузкам, спортсменов, брадикардия может быть вариантом нормы, однако чаще она является признаком какой-либо сердечной патологии, чреватой осложнениями вплоть до внезапной сердечной смерти.
Симптомы: слабость, полуобморочные состояния, кратковременная потеря сознания, головокружение.
Экстрасистолия - сердечная аритмия, характеризующаяся внеочередными сокращениями (экстрасистолами), которые могут возникать из предсердий или желудочков.
По жалобам людей, страдающих данной аритмией, их сердцебиение напоминает то усиленные толчки, то провалы или замирания.
Блокады сердца. При этом виде аритмии замедляется и прекращается проводимость импульсов по различным структурам проводящей системы сердца. Типичным проявлением блокад сердца является периодическое пропадание пульса (паузы). Это крайне опасное, грозящее смертью, состояние. Другие симптомы: спутанность сознания, головокружение и обмороки.
В зависимости от локализации различают синоатриальную блокаду, внутрижелудочковую (блокады ножек пучка Гиса, в т.ч. полная блокада левой ножки пучка Гиса), внутрипредсердную, межпредсердную, предсердно-желудочковую (атриовентрикулярная блокада 1 степени, атриовентрикулярная блокада 2 степени, атриовентрикулярная блокада 3 степени, полная атриовентрикулярная блокада, поперечная атриовентрикулярная блокада) и другие виды блокад сердца.
Мерцательная аритмия, трепетание предсердий. Для них обычны жалобы на учащенные и неритмичные сердцебиения, одышку, могут отмечаться отеки ног. Этот тип аритмии возникает из-за хаотичной электрической активности предсердий (фибрилляция предсердий), приводящей к беспорядочному сокращению разных отделов сердца. Частота мерцания или трепетаний предсердий может равняться 350-600 ударам в минуту, при этом частота сокращений желудочков - 100-180 ударам в минуту. При длительном протекании мерцательной аритмии нарушаются сократительные способности мышечных волокон.
На долю мерцательной аритмии приходится не менее 10% всех пароксизмальных наджелудочковых тахикардий. Недуг опасен крайне серьезными осложнениями (острое нарушение мозгового кровообращения, внезапная сердечная смерть).
Пароксизмальная мерцательная аритмия. Во время такого приступа аритмии отмечается учащенное сердцебиение с неправильным ритмом. В период приступа ЧСС может достигать 140-240 ударов в минуту.
Нарушения ритма сердца
Аритмия сердца - патологическое состояние, при котором происходят нарушения частоты, ритмичности и последовательности возбуждения и сокращения сердца. Аритмия — любой ритм сердца, отличающийся от нормального синусового. При аритмии нарушается нормальная сократительная активность сердца, что может привести к целому ряду серьёзных осложнений. Термин «аритмия» объединяет различные по механизму, клиническим проявлениям и прогностическому значению нарушения образования и проведения электрического импульса.
Наиболее частые причины нарушений сердечного ритма и проводимости:
- Кардиальные причины:
- ИБС;
- сердечная недостаточность;
- кардиомиопатия;
- пороки сердца (приобретенные, врожденные);
- миокардиты;
- пролапс митрального клапана.
- Лекарственные воздействия:
- сердечные гликозиды;
- антиаритмические препараты (проаритмическое действие);
- диуретики;
- симпатомиметики.
- Электролитные нарушения
- Токсические воздействия:
- курение;
- алкоголь;
- тиреотоксикоз.
- Идиопатические аритмии
В основе нарушений ритма сердца лежит изменение условий формирования возбуждения сердечной мышцы или аномалия путей его распространения. Аритмии могут быть вызваны как функциональными нарушениями, так и тяжёлыми органическими поражениями сердца. В некоторых случаях причиной нарушений сердечного ритма являются врождённые особенности проводящей системы сердца. Определённую роль в возникновении аритмии играет состояние нервной системы. Например, психическое, эмоциональное напряжение вызывает изменения в темпе, а зачастую — и в ритме сердечных сокращений, в том числе, и здоровых людей. Аритмия нередко возникает у людей с заболеваниями центральной и вегетативной нервной системы.
Разные заболевания, сопровождающиеся нарушением анатомической структуры сердца или происходящих в нем обменных процессов, вызывают различные по продолжительности и характеру виды аритмии, и установить диагноз может только врач, выводы которого основываются на клинико-электрокардиографических данных.
Симптомы аритмий
Достаточно часто пациенты не ощущают наличие аритмий. В этих случаях аритмия выявляется при обычном диспансерном обследовании. Однако у многих пациентов возникают различные ощущения в грудной клетке, которые чаще всего включают:
- ощущение сердцебиения и перебоев в груди;
- очень частое биение сердца;
- чрезвычайно медленное биение сердца («замирание» сердца);
- боли в груди;
- головокружение;
- потерю сознания или ощущение, близкое к обмороку.
Классификация аритмий
1. Нарушения автоматизма:
а) номотопные (водитель ритма — в синусовом узле):
б) гетеротопные (водитель ритма — вне синусового узла):
- нижнепредсердный ритм;
- атриовентрикулярный ритм;
- идиовентрикулярный ритм.
2. Нарушения возбудимости:
- по источнику: предсердные, атриовентрикулярные, желудочковые;
- по количеству источников: монотопные, политопные;
- по времени возникновения: ранние, интерполированные, поздние;
- по частоте: единичные (до 5 в минуту), множественные (более 5 в минуту), парные, групповые;
- по упорядоченности: неупорядоченные, аллоритмии (бигеминия, тригеминия, квадригеминия).
б) пароксизмальные тахикардии (предсердная, АВ, желудочковая)
3. Нарушения проводимости:
а) увеличение проводимости (WPW синдром);
б) уменьшение проводимости (блокады: синоаурикулярная, внутрипредсердная, АВ, блокада ножек пучка Гиса).
4. Смешанные (трепетание/мерцание предсердий, желудочков)
Диагностика
ЭКГ является основным методом диагностики аритмий. Однако не всегда можно выявить аритмию при снятии ЭКГ покоя. В таких случаях в клинике «К+31» проводится суточное мониторирование ЭКГ (холтеровское мониторирование). Часть аритмий провоцируется физической нагрузкой, в таких случаях для их диагностики используются нагрузочные пробы (тредмил).
Осложнения
Ряд нарушений ритма может привести к развитию тяжелых осложнений. При неправильном ритме сокращений в сердце замедляется кровоток, что приводит к формированию тромбов в предсердиях. При отсутствии адекватной терапии эти тромбы могут разносится с током крови по организму, приводя к закупорке артерий головного мозга (инсульту), артерий кишечника, нижних конечностей. Длительное существование некоррегируемой аритмии часто приводит к развитию сердечной недостаточности.
Лечение аритмий
- если аритмия является следствием какого либо заболевания (например, тиреотоксикоза), наши доктора проводят терапию основного заболевания;
- назначаются антиаритмические препараты (влияющие на проводящую систему сердца, а также на различные ионные каналы).
Для предотвращения развития осложнений рекомендуется динамическое наблюдения врача-кардиолога за пациентом даже в период ремиссии.
ЭКГ при нарушении ритма и проводимости. Синусовая брадикардия, тахикардия
Нарушения ритма сердца и его проводимости носят название аритмий и представляют собой состояния, когда сердечный ритм становится меньше нормы (менее 60 в минуту) или больше нормы (более 80 в минуту). Также аритмией является состояние, когда ритм является нерегулярным (неправильным, или несинусовым), то есть исходит из любого участка проводящей системы, но только не из синусового узла.
Разные виды нарушений ритма встречаются в разном процентном соотношении:
- Так, согласно статистике, львиную долю среди нарушений ритма с наличием основной сердечной патологии составляют предсердная и желудочковая экстрасистолия, которые встречаются в 85% случаев у пациентов с ИБС.
- На втором месте по частоте пароксизмальная и постоянная форма мерцания предсердий, которая встречается в 5% случаев у лиц старше 60 лет и в 10% случаев у лиц старше 80 лет.
Тем не менее, еще чаще встречаются нарушения работы синусового узла, в частности, тахикардия и брадикардия, возникшие без патологии сердца. Наверное, каждый житель планеты испытывал учащенное сердцебиение, вызванное нагрузкой или эмоциями. Поэтому эти виды физиологических отклонений статистической значимости не имеют.
Классификация
Все нарушения ритма и проводимости классифицируются следующим образом:
- Нарушения ритма сердца.
- Нарушения проводимости по сердцу.
В первом случае, как правило, происходит ускорение сердечного ритма и/или нерегулярное сокращение сердечной мышцы. Во втором же отмечается наличие блокад различной степени с урежением ритма или без него.
В целом к первой группе относятся нарушение образования и проведения импульсов:
В синусовом узле, проявляющееся синусовой тахикардией, синусовой брадикардией и синусовой аритмией — тахиаритмией или брадиаритмией.
По ткани предсердий, проявляющееся предсердной экстрасистолией и пароксизмальной предсердной тахикардией,
По атрио-вентрикулярному соединению (АВ-узлу), проявляющееся атриовентрикулярной экстрасистолией и пароксизмальной тахикардией,
По волокнам желудочков сердца, проявляющееся желудочковой экстрасистолией и пароксизмальной желудочковой тахикардией,
В синусовом узле и по ткани предсердий или желудочков, проявляющееся трепетанием и мерцанием(фибрилляцией) предсердий и желудочков.
Причины нарушений сердечного ритма
Нарушения ритма могут быть обусловлены не только серьезной патологией сердца, но и физиологическими особенностями организма. Так, например, синусовая тахикардия может развиться при быстрой ходьбе или беге, а также после занятий спортом или после сильных эмоций. Дыхательнаябрадиаритмия является вариантом нормы и заключается в учащении сокращений при вдохе и урежении сердцебиения при выдохе.
Однако, такие нарушения ритма, которые сопровождаются мерцательной аритмией (мерцанием и трепетанием предсердий), экстрасистолией и пароксизмальными видами тахикардий, в подавляющем большинстве случаев развиваются на фоне болезней сердца или других органов.
Заболевания,при которых возникают нарушения ритма
Патология сердечно-сосудистой системы, протекающая на фоне:
- Ишемической болезни сердца, в том числе стенокардии, острых и перенесенных инфарктов миокарда,
- Артериальной гипертонии, особенно с частыми кризами и длительно существующей,
- Пороков сердца,
- Кардиомиопатий(структурных изменений нормальной анатомии миокарда) вследствие вышеперечисленных заболеваний.
Внесердечные заболевания:
- Желудка и кишечника, например, язва желудка, хронический холецистит и др,
- Острые отравления,
- Активная патология щитовидной железы, в частности гипертиреоз (повышенная секреция гормонов щитовидной железы в кровь),
- Обезвоживание и нарушения электролитного состава крови,
- Лихорадка, сильное переохлаждение,
- Отравление алкоголем,
- Феохромоцитома — опухоль надпочечников.
Кроме этого, выделяют факторы риска, способствующие появлению нарушений ритма:
- Ожирение,
- Вредные привычки,
- Возраст более 45 лет,
- Сопутствующая эндокринная патология.
Одинаково ли проявляются нарушения ритма сердца?
Все нарушения ритма и проводимости клинически проявляют себя по разному у разных пациентов. Часть больных никаких симптомов не ощущает и узнает о патологии только после планового проведения ЭКГ. Эта часть больных незначительна, так как в большинстве случаев пациенты отмечают явную симптоматику.
Так, для нарушений ритма, сопровождающихся учащенным сердцебиением (от 100 до 200 вмин), особенно для пароксизмальных форм, характерно резкое внезапное начало и перебои в сердце, нехватка воздуха, болевой синдром в области грудины.
Некоторые нарушения проводимости, например пучковые блокады, ничем не проявляются и распознаются только на ЭКГ. Синоатриальная и атрио-вентрикулярная блокады первой степени протекают с незначительнымурежением пульса (50-55 в мин), из-за чего клинически могут проявляться лишь незначительной слабостью и повышенной утомляемостью.
Блокады 2 и 3 степени проявляются выраженной брадикардией (меньше 30-40 вмин) и характеризуются кратковременными приступами потери сознания, называемыми приступами МЭС.
Кроме этого, любое из перечисленных состояний может сопровождаться общим тяжелым состоянием с холодным потом, с интенсивными болями в левой половине грудной клетки, снижением артериального давления, общей слабостью и с потерей сознания. Эти симптомы обусловлены нарушением сердечной гемодинамики и требуют пристального внимания со стороны врача скорой помощи или поликлиники.
Как диагностировать патологию?
Установление диагноза нарушения ритма не представляет труда, если пациент предъявляет типичные жалобы. До первичного осмотра врача пациент может самостоятельно подсчитать у себя пульс и оценить те или иные симптомы.
Однако непосредственно вид нарушений ритма устанавливается только врачом после проведения ЭКГ, так как у каждого вида свои признаки на электрокардиограмме.
Кроме ЭКГ, которое может быть выполнено уже по приезду бригады медицинской скорой помощи на дому у пациента, могут понадобиться дополнительные методы обследования. Они назначаются в поликлинике, если пациент не был госпитализирован стационар, или в кардиологическом (аритмологическом) отделении стационара, если у пациента были показания для госпитализации. В большинстве случаев пациенты госпитализируются, потому что даже легкое нарушение сердечного ритма может стать предвестником более серьезного, жизнеугрожающего нарушения ритма. Исключение составляет синусовая тахикардия, так как она часто купируется с помощью таблетированных препаратов еще на догоспитальном этапе, и угрозы для жизни в целом не несет.
Из дополнительных методов диагностики обычно показаны следующие:
- Мониторирование артериального давления и ЭКГ в течение суток (по Холтеру),
- Пробы с физической нагрузкой (ходьба по лестнице, ходьба на беговой дорожке — тредмил-тест, езда на велосипеде — велоэргометрия),
- Чрезпищеводная ЭКГ для уточнения локализации нарушения ритма,
- Чрезпищеводное электрофизиологическое исследование (ЧПЭФИ) в случае, когда нарушение ритма не удается зарегистрировать с помощью стандартной кардиограммы, и приходится простимулировать сердечные сокращения и спровоцировать нарушение ритма, чтобы выяснить его точный тип.
В некоторых случаях может потребоваться проведение МРТ сердца, например, если у пациента подозреваются опухоль сердца, миокардит или рубец после инфаркта миокарда, не отражающийся на кардиограмме. Такой метод, как УЗИ сердца, или эхокардиоскопия, является обязательным стандартом исследования для пациентов с нарушением ритма любого происхождения.
Лечение нарушений ритма
Терапия нарушений ритма и проводимости различается в зависимости от вида и от причины, вызвавшей его.
Так, например, в случае ишемической болезни сердца пациент получает нитроглицерин, препараты, разжижающие кровь (тромбоАсс, аспирин кардио) и средства для нормализации повышенного уровня холестерина в крови (аторвастатин, розувастатин). При гипертонии оправдано назначение гипотензивных препаратов (эналаприл, лозартан и др). При наличии хронической сердечной недостаточности назначаются мочегонные препараты (лазикс, диакарб, диувер, верошпирон) и сердечные гликозиды (дигоксин). Если у пациента имеется порок сердца, ему может быть показана хирургическая коррекция порока.
Вне зависимости от причины, неотложная помощь при наличии нарушений ритма в виде мерцания предсердий или пароксизмальной тахикардии, заключается во введении пациенту ритмовосстанавливающих (антиаритмиков) и ритмоурежающих препаратов. К первой группе относятся такие препараты, как панангин, аспаркам, новокаинамид, кордарон, строфантин для внутривенного введения.
При желудочковой тахикардии внутривенно вводится лидокаин, а при экстрасистолии — беталок в виде раствора.
Синусовая тахикардия может быть купирована приемом анаприлина под язык или эгилока (конкора, коронала и др) внутрь в таблетированной форме.
Брадикардия и блокады требуют совершенно иного лечения. В частности, внутривенно пациенту вводятся преднизолон, эуфиллин, атропин, а при низком уровне артериального давления — мезатон и допамин вкупе с адреналином. Эти препараты «разгоняют» сердечный ритм и заставляют сердце сокращаться чаще и сильнее.
Прогноз нарушений ритма при отсутствии осложнений и при отсутствии органической патологии сердца благоприятный. В противном же случае прогноз определяется степенью и тяжестью основной патологии и видом осложнений.
Аритмии сердца
Аритмией называют ритм сердца, отличающийся от нормального синусового ритма. При этом происходит нарушение нормальной работы органа, то есть частоты, ритмичности и последовательности возбуждения и сокращения сердца, что может привести к осложнениям.
Чаще всего причинами аритмий бывают инфаркт миокарда, сердечная недостаточность, приобретенные и врождённые пороки сердца, кардиомиопатия, миокардиты и пролапс митрального клапана.
Как и в других случаях сердечных болезней аритмия часто связана с эмоциональным напряжением и другими психическими проблемами. Отрицательно влияют курение, алкоголь, токсикозы.
Группы аритмий
Группа с нарушением автоматизма:
синусовые тахикардия и брадикардия,
синусовая аритмия и другие.
Синусовая тахикардия – учащение частоты сердечных сокращений от 90 до 160 в минуту при сохранении правильного синусового ритма. У здорового человека обычно возникает при физической нагрузке, стрессе, использовании крепкого кофе. Но она может наблюдаться и при отсутствии этих факторов.
Синусовая брадикардия – уменьшение частоты сокращений до 55 в минуту при нормальном синусовом ритме. При этом фиксируются головокружение, головная боль, иногда обмороки и чувство сжатия в груди. Уменьшение пульса ниже 30 ударов в минуту опасно для жизни.
При синусовой аритмии разница между сокращениями сердца достигает величины более 10%, а пульс остается нормальным.
При мерцательной аритмии наблюдается нарушение ритма с беспорядочным его сокращением. Люди чувствуют сильное биение сердца, сжатие в груди, пульсацию артерий. Человека нужно уложить, дать успокаивающие, вызвать скорую помощь.
Группа с нарушением возбудимости сердечных предсердий:
Экстрасистолии – несвоевременное сокращение сердца, которое наблюдается видимо чаще всего из аритмий. Человек жалуется на толчки, сильные удары в сердце, чувство замирания сердца, ощущение остановившегося сердца.
При пароксизмальной тахикардии наблюдаются приступы сердцебиения с частотой до 150-180 сокращений в минуту обычно при сохранении регулярного ритма сердца. Приступы внезапно начинаются и так же заканчиваются, они разные по продолжительности.
Группа с нарушением проводимости возникших импульсов:
уменьшение проводимости (внутрипредсердная и другие блокады, в том числе блокада ножек пучка Гиса).
При увеличении проводимости наблюдается преждевременное возбуждение желудочков, проявляющееся в аритмии при наличии аномального пучка Кента между предсердиями.
При блокаде сердца ухудшается работа сердечных импульсов, их проводимость. Причинами чаще являются воспаления или дистрофические изменения стенок миокарда. Симптомы: слабость, одышка, головокружение, иногда боли в сердце с отдачей под ключицу. Пульс обычно снижается до 40-50 ударов в минуту.
При внутрипредсердной блокаде нарушается возбуждение в предсердиях, за этим часто следует мерцание предсердий.
Пучок Гиса – часть сердечной мышцы, включающая ствол и две ножки. Ствол находится между желудочками, а ножки направлены к правому и левому желудочками. Если проведение электрических импульсов через эти структуры нарушено, фиксируется блокада ножек пучка Гиса. При этом обычно нет клинических проявлений, встречается очень редко в основном у мужчин.
К группе смешанных аритмий относят трепетание желудочков и мерцание предсердий.
Трепетание желудочков – это ритмичное сокращение желудочков в связи с устойчивым круговым движением локализованного в них импульса. Трепетание обычно переходит в фибрилляцию (мерцание) желудочков.
Мерцание предсердий – частое (350-700 ударов в минуту) хаотичное возбуждение и сокращение групп мышечных волокон предсердий. При фибрилляции желудочков мышечные волокна миокрада сокращаются очень часто – до 200-480 ударов в минуту. Признаки примерно те же: одышка, головокружение, боли в груди, страх.
Лечение болезни
Диагностика включает получение электрокардиограммы, эхокардиографию, УЗИ, суточное или многодневное мониторирование ЭКГ по Холтеру.
Используются следующие группы препаратов:
Лекарства, влияющие на проводящую систему органа: гликозиды, бета-блокаторы. Они воздействуют на автоматизм клеток сердца, урежают частоту сокращений.
И обязательно необходимо лечить болезнь, которая вызвала аритмии.
Желательно есть больше чеснока, семян льна. Народными средствами также считаются настои валерьянки, календулы, мелиссы и боярышника, лук с яблоком.
Почти всегда врачом рекомендуют занятия физкультурой, диеты, прием витаминов и микроэлементов, специальные процедуры.
Болезнь лечат врачи-кардиологи и аритмологи, другие врачи, без которых часто процесс правильного лечения невозможен.
При худших вариантах развития болезни чаще при мерцательной аритмии возможно хирургическое вмешательство в том числе с использованием кардиостимуляторов и дефибрилляторов, радиочастотной катетерной абляции.
Синусовая тахикардия.
Регулярная тахикардия, при которой импульсы возникают в синусовом узле, но с более высокой частотой. Она может быть реакцией организма на физическую нагрузку, стресс, сопровождать лихорадку, кровопотерю, повышенную выработку гормонов щитовидной железой (тиреотоксикоз), анемию, понижение уровня артериального давления, миокардиты и сердечную недостаточность.
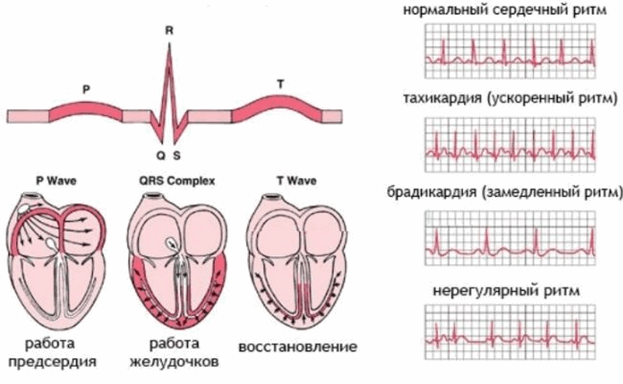
Основными ЭКГ признаками являются укорочение интервалов R-R, сохранение правильного синусового ритма (правильное чередование зубца P и комплекса QRST во всех циклах и положительный зубец Р в отведениях I, II, aVF, V4- V6).
Синусовая брадикардия.
Уменьшение ЧСС до 59-40 в минуту при сохранении правильного синусового ритма. Синусовая брадикардия обусловлена снижением возбудимости синусового узла. Она может наблюдаться у здоровых, но хорошо тренированных людей, под влиянием холода или быть признаком развития патологического состояния - гипотиреоз (снижения функции щитовидной железы), повышение внутричерепного давления, некоторые инфекционные заболевания (брюшной тиф), общая астенизация при длительном голодании. Нередко основной причиной синусовой брадикардии является повышение тонуса блуждающего нерва. Не выраженная брадикардия никак не отражается на самочувствии пациентов, тогда как при снижении частоты сокращений менее 40 ударов в минуту наблюдается головокружение и потеря сознания.
Основными ЭКГ признаками являются увеличение длительности интервалов R-R, сохранение правильного синусового ритма (правильное чередование зубца P и комплекса QRST во всех циклах и положительный зубец Р в отведениях I, II, aVF, V4- V6).
Синусовая аритмия.
Неправильный синусовый ритм, характеризующийся периодами постепенного учащения и урежения ритма. Чаще всего встречается синусовая дыхательная аритмия, при которой ЧСС увеличивается на вдохе и уменьшается на выдохе. Синусовая дыхательная аритмия чаще встречается у здоровых людей молодого возраста, а также в периоде выздоровления при различных инфекционных заболеваниях. Часто регистрируется у пациентов с нейроциркуляторной дистонией.
Основными ЭКГ признаками являются колебания продолжительности интервалов R-R, превышающими 0,15 с и связанные с фазами дыхания; сохранение всех ЭКГ признаков синусового ритма.
Синдром слабости синусового узла.
Синдром, характеризующийся выраженным нарушением функции синусового узла, проявляющийся совокупностью разнообразных видов нарушения ритма, в том числе чередовании периодов брадикардии и тахикардии. В основе лежит снижение функции автоматизма синусового узла, возникающее под влиянием ряда патологических факторов. К ним относятся заболевания миокарда, ведущие к развитию ишемии, дистрофии, некрозу или фиброзу в области синусового узла, интоксикация сердечными гликозидами, прием бета-адреноблокаторов, хинидина; гормонально-обменные нарушения.
Характерными ЭКГ признаками являются стойкая синусовая брадикардия, периодическое появление эктопических (несинусовых) ритмов, наличие синоатриальной блокады, синдром брадикардии-тахикардии (периодическое появление на фоне редкого синусового ритма приступов эктопической тахикардии, мерцания или трепетания предсердий).
Экстрасистолия.
Представляет собой преждевременное внеочередное сердечное сокращение. Это один из наиболее частых видов аритмий. Экстрасистолия может возникать у здоровых людей и на фоне различных заболеваний.
Причины возникновения экстрасистолий.
1. У практически здоровых людей (43-63%).
2. Эмоциональное возбуждение, страх.
3. Курение, алкоголь, крепкий кофе, чай.
4. Переедание, острая пища.
5. Вегето-сосудистая дистония.
6. Различная патология сердца.
7. Рефлекторные влияния при патологии внутренних органов (патология мозга, патология каротидного синуса, патология позвоночника, патология легких, средостения, патология ЖКТ и органов малого таза).
8. Нарушение электролитного баланса (гипокалиемия, гипомагниемия, гиперкальциемия, ацидоз).
9. Острая и хроническая интоксикация любого происхождения (угарный газ, эфир, бензол и др.).
10. Лекарственные препараты (симпатомиметики, ваголитики, кофеин).
11. Острое и хроническое легочное сердце.
В зависимости от места возникновения экстрасистолии так же разделяются на наджелудочковые (суправентрикулярные) и желудочковые. Единичные экстрасистолы (до 5 в минуту) не опасны для жизни, тогда как частые, парные и особенно желудочковые являются неблагоприятным признаком.
Предсердная экстрасистолия. Основными ЭКГ признаками являются внеочередное появление зубца Р и следующего за ним комплекса QRST, деформация или изменение полярности зубца Р экстрасистолы; наличие неизмененного экстрасистолического комплекса QRST, похожие по форме на обычные нормальные комплексы QRST синусового происхождения; наличие после предсердной экстрасистолы неполной компенсаторной паузы.
Экстрасистолы из атриовентрикулярного соединения. Основными ЭКГ признаками являются преждевременное внеочередное появление неизмененного желудочкового комплекса QRS, похожего по форме на обычные нормальные комплексы QRS синусового происхождения; отрицательный зубец Р в отведениях II, III, aVF после экстрасистолического комплекса QRS или отсутствие зубца Р (слияние Р и QRS); наличие неполной компенсаторной паузы.
Желудочковая экстрасистолия. Основными ЭКГ признаками являются преждевременное внеочередное появление измененного желудочкового комплекса QRS; значительное расширение и деформация экстрасистолического комплекса QRS; отсутствие перед желудочковой экстрасистолой зубца Р; расположение сегмента RS-T и зубца T экстрасистолы дискордантно направлению основного зубца комплекса QRS; наличие полной компенсаторной паузы в большинстве случаев.
Желудочковая экстрасистолия органического происхождения в целом имеет более серьезный прогноз, чем суправентрикулярные экстрасистолы, существенно повышая риск внезапной смерти. Речь идет о так называемых угрожающих желудочковых экстрасистолах, к которым относятся: частые желудочковые экстрасистолы; политопные (полифокусные) желудочковые экстрасистолы; парные (групповые) желудочковые экстрасистолы; ранние желудочковые экстрасистолы типа R на T. Такие «угрожающие» экстрасистолы нередко являются предвестниками более тяжелых нарушений ритма – пароксизмальной желудочковой тахикардии и фибрилляции/трепетания желудочков.
Для определения прогностического значения желудочковых экстрасистол у больных ИБС используют следующую систему градаций:
I – редкие мономорфные экстрасистолы (до 30 за любой час мониторирования);
II – частые мономорфные экстрасистолы (более 30 за любой час мониторирования);
III – полиморфные экстрасистолы;
IVa – мономорфные парные экстрасистолы;
IVб – групповые (залповые) экстрасистолы, включая неустойчивые пароксизмы желудочковой тахикардии;
V – ранние желудочковые экстрасистолы – типа R на Т.
Прогностическая значимость желудочковых экстрасистол нарастает от I к V градации. При этом увеличивается необходимость проведения лечебных мероприятий и их интенсивности.
Пароксизмальная тахикардия.
Приступы эктопической тахикардии, характеризующиеся правильным ритмом с частотой 140-220 в минуту, внезапным началом и внезапным окончанием.
Развитие пароксизмальной тахикардии связанно с возникновением в проводниковой системе сердца или миокарде эктопического очага с высокой активностью, подавляющего функцию синусового узла и навязывающего миокарду свой патологический ритм. Эктопический очаг может находиться в миокарде предсердий, атриовентрикулярном соединении, узле, миокарде желудочков.
Пароксизмальная тахикардия возникает при органических заболеваниях сердца, а также может быть обусловлена вегетативными и психоэмоциональными нарушениями, приемом лекарственных препаратов (диуретики, сердечные гликозиды и др.).
Выделяются наджелудочковая (синоатриальная, предсердная, узловая) и желудочковая тахикардия.
Окончательный диагноз характера нарушений ритма и проводимости сердца устанавливается на основании ЭКГ исследования.
Клиника. Основные клинические проявления пароксизмальной тахикардии – сердцебиение, которое возникает внезапно, слабость одышка. Наджелудочковые тахикардии нередко сопровождаются другими проявлениями вегетативной дисфункции – потливостью, усилением кишечной перистальтики и метеоризмом, обильным мочеиспусканием в конце приступа.
Затянувшиеся приступы могут сопровождаться слабостью, обмороками, неприятными ощущениями в области сердца, а при наличии органических заболеваний сердца – стенокардией, появлением или нарастанием симптомов сердечной недостаточности. Общим для разных видов наджелудочковой тахикардии является возможность хотя бы временной нормализации ритма при использовании приемов (вагусные пробы), направленных на раздражение блуждающего нерва и замедление проведения через атриовентрикулярный узел.
Проведение вагусных проб противопоказано при наличии острого коронарного синдрома, подозрении на ТЭЛА, у беременных.
Предсердная пароксизмальная тахикардия. Основными ЭКГ признаками являются:
1) внезапно начинающий и внезапно заканчивающийся приступ учащения сердечных сокращений с частотой 140-250 в минуту при сохранении правильного ритма;
2) наличие перед каждым желудочковым комплексом QRS сниженного, деформированного, двухфазного или отрицательного зубца Р;
3) нормальные неизмененные желудочковые комплексы QRS, похожие на QRS, регистрировавшиеся до возникновения приступа (за исключением редких случаев с аберрацией желудочкового проведения);
4) в некоторых случаях отмечается ухудшение атриовентрикулярной проводимости с развитием атриовентрикулярной блокады I степени (удлинение интервала Р-Q (R) более 0,2 с) или II степени с периодическими выпадениями отдельных комплексов QRS (непостоянные признаки).
Пароксизмальная тахикардия из атриовентрикулярного соединения. Основными ЭКГ признаками являются:
1) внезапно начинающий и внезапно заканчивающийся приступ учащения сердечных сокращений с частотой 140-220 в минуту при сохранении правильного ритма;
2) наличие в отведениях II, III, aVF отрицательных зубцов Р, расположенных позади комплексов QRS или сливающихся с ними и не регистрирующихся на ЭКГ.
3) нормальные неизмененные желудочковые комплексы QRS, похожие на QRS, регистрировавшиеся до возникновения приступа (за исключением редких случаев с аберрацией желудочкового проведения).
Желудочковая пароксизмальная тахикардия. Основными ЭКГ признаками являются:
1) внезапно начинающий и внезапно заканчивающийся приступ учащения сердечных сокращений с частотой 140-220 в минуту при сохранении в большинстве случаев правильного ритма;
2) деформация и расширение комплекса QRS более 0,12с с дискордантным расположением сегмента RS-T и зубца T;
3) наличие атриовентрикулярной диссоциации – полное разобщение частого ритма желудочков (комплексы QRS) и нормального ритма предсердий (зубец Р) с изредка регистрирующимися одиночными нормальными неизмененными комплексами QRSТ синусового происхождения.
Реципрокные тахикардии.
Тахикардии, связанные с существованием дополнительных путей проведения импульса. При обычной форме реципрокной тахикардии возбуждение распространяется от предсердий к желудочкам через нормальный атриовентрикуляный узел, возвращаясь от желудочков к предсердиям по дополнительному проводящему пути. В результате развивается тахикардия с узким комплексом QRS, при которой зубцы Р регистрируются после этого комплекса (РR>RР). Развивающиеся при таком ходе волны возбуждения тахикардии называются ортодромными. Возможно проведение в противоположном направлении, в результате развивается антедромная реципрокная тахикардия с широким комплексом QRS.
Дополнительные проводящие пути (например, пучок Кента), связывающие предсердия с желудочками в обход атриовентрикуляного узла, являются причиной синдрома Вольфа-Паркинсона-Уайта (WPW). При этом синдроме аритмии сочетаются с характерной ЭКГ картиной: укороченным интервалом РQ и «стертым» комплексом QRS (дельта-волна).
Трепетание предсердий.
Трепетание предсердий – нарушение ритма, связанное с наличием органического поражения сердечной мышцы и проявляющееся регулярными сокращениями предсердий с частотой до 200-400 в минуту. При этом к желудочкам проводится лишь каждый второй, третий или четвертый импульс из-за сопутствующего нарушения проводимости импульса через АВ-узел. В молодом возрасте чаще встречается у больных митральными пороками сердца, миокардитом, а в пожилом возрасте – при ИБС и инфаркте миокарда.
Основными ЭКГ признаками являются:
1) наличие на ЭКГ частых до 200-400 в минуту регулярных, похожих друг на друга предсердных волн F , имеющих характерную пилообразную форму (отведения II, III, aVF, V1, V2);
2) в большинстве случаев правильный, регулярный желудочковый ритм с одинаковыми интервалами R-R (за исключением случаев изменения степени атриовентрикулярной блокады в момент регистрации ЭКГ);
3) наличие нормальных неизмененных желудочковых комплексов, каждому из которых предшествует определенное (чаще постоянное) количество предсердных волн F(2:1, 3:1, 4:1 и т.д.).
Фибрилляция предсердий.
Фибрилляция (мерцание) предсердий или мерцательная аритмия – хаотичные, нерегулярные возбуждения отдельных предсердных мышечных волокон или групп этих волокон (с частотой от 350 до 700 в минуту) с утратой механической систолы предсердий и нерегулярными, не всегда полноценными возбуждениями и сокращениями миокарда желудочков. Диагностическим критерием ФП является отсутствие отчетливых зубцов Р и нерегулярные интервалы RR на ЭКГ длительностью не менее 30 секунд.
Актуальность. Фибрилляция предсердий (ФП) – это самое распространенное нарушение сердечного ритма (около 40% всех тахиаритмий), которое, как прогнозируется, будет значительно увеличиваться по частоте встречаемости в ближайшее время. ФП одна из основных причин инсульта, сердечной недостаточности, внезапной смерти и других сердечно-сосудистых заболеваний. Кроме этого её наличие может резко ухудшать качество жизни пациентов. По данным Фремингемского исследования частота ФП составляет у пациентов старше 20 лет – 2%, 50-59 лет – 3,5%; 80-89 лет – 8,8%. У лиц с ФП в возрасте 59-90 лет отмечается увеличение частоты тромбоэмболии легочной артерии в 5-6 раз и смертности в 1,7-1,8 раза по сравнению с больными без ФП. Частота ишемических инсультов при постоянной форме ФП составляет 5,4% ежегодно и 1,5% при пароксизмальной. Каждый шестой инсульт развивается у больного с ФП. При ФП нарастают явления сердечной недостаточности, которая часто является причиной инвалидизации.
Причины возникновения ФП.
1. Заболевания сердца: ИБС, гипертоническая болезнь, пороки сердца (чаще порок митрального клапана), кардиомиопатии, ХСН, синдром Вольфа-Паркинсона-Уайта (WPW), синдром слабости синусового узла.
2. Заболевания других органов и систем:
заболевания щитовидной железы (тиретоксикоз) и другие гормональные расстройства;
сахарный диабет, особенно в сочетании с АГ и ожирением;
при остром и хроническом отравлении алкоголем, «сердечная аритмия праздничных дней».
3. Электролитные нарушения (дефицит калия, магния).
4. Наследственная предрасположенность.
Иногда ФП развивается после хирургических вмешательств, инсульта, различных стрессовых ситуаций. В 20-30% случаев ФП бывает беспричинной (идиопатической).
Классификация (AСС/AHA/ESC, 2006).
Впервые выявленная ФП.
Пароксизмальная ФП (прекращается самостоятельно, в большинстве случаев длится менее 24 часов).
Персистирующая ФП (не прекращается самостоятельно, длится более 7 суток).
Перманентная (постоянная) ФП (попытки кардиоверсии были неудачными или не предпринимаются из-за прогностической нецелесообразности).
Клиника. Симптомы, связанные с ФП, разнообразны и зависят от частоты желудочкового ритма, состояния сердца, наличия сопутствующих заболеваний и индивидуальной непереносимости аритмии. Большинство пациентов предъявляют жалобы на дискомфорт в грудной клетке, одышку, частое сердцебиение, перебои в работе сердца, общую слабость, головокружение.
В клинической картине могут присутствовать симптомы заболеваний сердца и других органов, которые явились причиной развития ФП. У некоторых пациентов ФП может протекать бессимптомно и обнаруживаться случайно на ЭКГ. Данная ситуация создает определенные сложности для врача при выборе тактики ведения больного.
Основными ЭКГ признаками являются:
1) отсутствие во всех отведениях зубца Р;
2) наличие на протяжении всего сердечного цикла беспорядочных волн f, имеющих различную форму и амплитуду. Волны f лучше регистрируются в отведениях II, III, aVF, V1, V2;
3) нерегулярность желудочковых комплексов QRS – неправильный желудочковый ритм (различные по продолжительности интервалы R-R);
4) наличие комплексов QRS, имеющих в большинстве случаев нормальный неизмененный вид без деформации и уширения.
Трепетание желудочков.
Частое (до 200-300 в минуту) ритмичное их возбуждение, обусловленное устойчивым круговым движением импульса (re-entry), локализованного в желудочках. Трепетание желудочков, как правило, переходит в мерцание (фибрилляцию) желудочков, отличающееся столь же частым (до 200-500 в минуту), но беспорядочным нерегулярным возбуждением и сокращением отдельных мышечных волокон желудочков.
Трепетание и мерцание (фибрилляция) желудочков – грозные нарушения ритма, которые без оказания срочной медицинской помощи приводят к смерти больного. Тяжесть этих видов аритмий обусловлена отсутствием полноценного сокращения желудочков сердца и, следовательно, отсутствием адекватного кровоснабжения жизненно-важных органов организма и высоким риском развития остановки сердца (асистолия желудочков). Такие пациенты теряют сознание, резко бледнеют, пульс и артериальное давление не определяются.
Основными ЭКГ признаками являются:
1) для трепетания желудочков характерно наличие на ЭКГ частых (200-300 в минуту) регулярных и одинаковых по форме и амплитуде волн трепетания, напоминающих синусоидальную кривую;
2) для мерцания желудочков характерно наличие на ЭКГ частых (200-500 в минуту) нерегулярных волн, отличающихся друг от друга различной формой и амплитудой.
Читайте также:
