Исследование подвижности пояснично-крестцового отдела позвоночника
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Специальные тесты пояснично-крестцового отдела позвоночника
Рисунок 1. Задне-наружное выпячивание диска L4— L5 может вызвать сдавливание и травму нервного корешка L5. Рисунок 2. Задне-наружное выпячивание диска L5—S1 может вызвать сдавливание и травму нервных корешков L5 и S1. Рисунок 3. Тест на поднятие выпрямленной ноги. При сгибании на 35-70° нервные корешки L5 и S1 могут располагаться рядом с межпозвоночным диском. При сгибании тазобедренного сустава свыше 70° оказывается давление на поясничный отдел позвоночника. Рисунок 4. Медленно опуская ногу пациента из положения, в котором он прекратил ее подъем, почувствовав боль или парестезию, добавив тыльное сгибание голеностопного сустава, можно определить, была ли боль в ноге вызвана напряжением сухожилий задних мышц бедра или имела нейрогенное происхождение.
а) Тест с подъемом выпрямленной ноги. Этот тест выполняется, чтобы растянуть седалищный нерв в его проксимальном отделе. У пациентов с грыжей межпозвоночного диска на уровнях L4-L5 или L5-S1 (рис. 1 и 2) нервные корешки L5 или S1 сдавлены, и натяжение седалищного нерва проявляется усилением боли или парестезией в нижней конечности, либо совокупностью этих симптомов. Пациент находится в положении лежа на спине (рис. 3), при этом его коленные суставы разогнуты. Возьмите пациента за пятку и поднимите вытянутую ногу на 35-70°.
По мере подъема ноги приблизительно на 70° создается нагрузка на поясничный отдел позвоночника и седалищный нерв полностью вытягивается. Пациент может жаловаться на усиление боли или парестезию в обследуемой конечности, что следует считать положительным результатом теста на подъем выпрямленной ноги. Если пациент жалуется на боль, распространяющуюся книзу на противоположной ноге, это указывает на положительную перекрестную ответную реакцию и является важным симптомом грыжи межпозвоночного диска. Пациент может также жаловаться на боль в задних отделах бедра, которая возникает в результате натяжения задних мышц бедра.
Определить, вызывается ли боль напряжением задних мышц бедра или имеет нейрогенное происхождение можно, если поднять ногу пациента до уровня, на котором он почувствует боль, а затем слегка опустить ее (рис. 4). Это действие должно уменьшить боль в ноге. Теперь разогните стопу пациента, чтобы увеличить натяжение седалищного нерва. Если этот прием вызывает боль, она имеет нейрогенное происхождение. Если движение безболезненно, дискомфорт обусловлен напряжением задних мышц бедра.
б) Варианты теста с подъемом выпрямленной ноги. Большеберцовый нерв можно растянуть, если сначала выполнить разгибание в голеностопном суставе с поворотом стопы наружу, а затем провести тест на подъем выпрямленной ноги. Результат теста признается положительным, если пациент жалуется на боль или онемение в подошвенной области стопы, исчезающие при возвращении стопы в нейтральное положение. Малоберцовый нерв можно растянуть, выполнив подошвенное сгибание в голеностопном суставе с поворотом стопы наружу, с последующим проведением теста на подъем выпрямленной ноги.
Результат теста признается положительным, если пациент жалуется на боль или онемение в тыльной поверхности стопы, которые исчезают при выведении стопы в нейтральное положение.
Тест может быть выполнен двумя способами: сначала выполняется тест на голеностопном суставе, а затем на выпрямленной ноге или наоборот. Например, если боль локализована в ягодице, сначала используйте тест на подъем выпрямленной ноги, а затем тест на голеностопном суставе. Если боль локализована в стопе, го начинать следует с теста на голеностопном суставе (Butler, 1991).
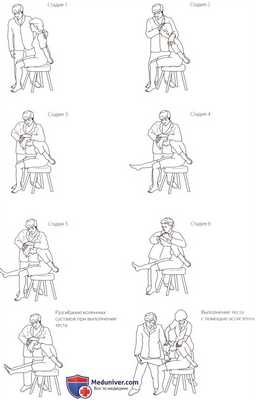
Рисунок 5. Тест со сгибанием.
в) Тест со сгибанием. Тест (рис. 5) является исследованием на натяжение нервов, и его выполнение показано, если пациент жалуется на боли в позвоночнике. Тест проводится следующим образом:
• Пациент сидит, опираясь на ноги, его руки находятся за спиной, кисти сцеплены.
• Попросите пациента согнуться. Чтобы увеличить степень сгибания, можно добавить давление. Попросите пациента наклонить голову к грудной клетке, сохраняя описанное выше положение. Можно приложить давление и вновь оценить симптомы. При сохранении этого положения попросите пациента разогнуть коленный сустав. Затем попросите пациента выполнить тыльное сгибание голеностопного сустава. Разогните шею. Попросите пациента снова согнуть шею и повторите все действия на другой конечности. В конце исследования можно разогнуть обе ноги одновременно. При появлении симптомов тест завершается.
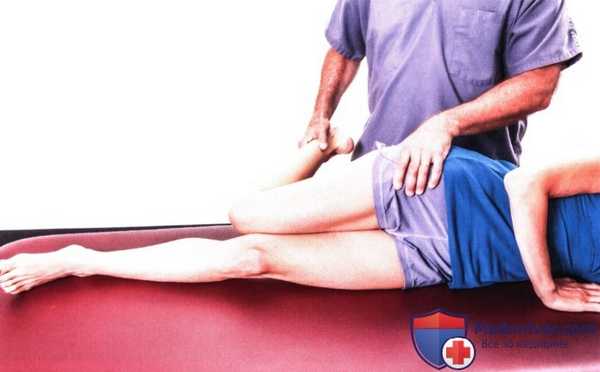
Рисунок 6. Тест на растяжение бедренного нерва. Сначала исследуемая конечность разгибается в тазобедренном суставе, затем сгибается коленный сустав.
в) Тест на растяжение бедренного нерва. Тест (рис. 6) полезен для выявления грыжи межпозвонкового диска науровне L2-L4. Цель теста — растянуть бедренный нерв и нервные корешки позвонков L2-L4. Пациент находится в положении лежа на боку, исследуемая конечность — сверху. Тест может также выполняться в положении пациента лежа на животе. Поддерживайте нижнюю конечность пациента своей рукой в области коленного сустава. Разогните ногу в тазобедренном суставе и согните в коленном.
Если этот прием вызывает усиление боли/парестезии в передне-медиальном отделе бедра или медиальном отделе голени, вероятно компрессионное поражение на уровне нервных корешков L2, L3 или L4, например, грыжа диска на уровне L2-L3, L3-L4 или L4-L5. Определить, вызвана ли боль напряжением прямой мышцы бедра или носит нейрогенный характер можно, уменьшив сгибание в коленном суставе, а затем разогнув бедро. Если при разгибании бедра боль усилится, она имеет нейрогенное происхождение.
г) Проба Гувера (Hoover). Эта проба полезна для выявления возможной симуляции, когда пациент, лежащий на спине, не способен оторвать ногу от кушетки. Возьмите пациента за пятки. Попросите его поднять любую ногу от кушетки при разогнутом коленном суставе, при этом противоположная нога должна будет давить на Вашу руку. Если пациент заявляет, что пытается поднять ногу, но при этом Вы не ощущаете давления противоположной ноги, то, вероятнее всего, он симулирует.
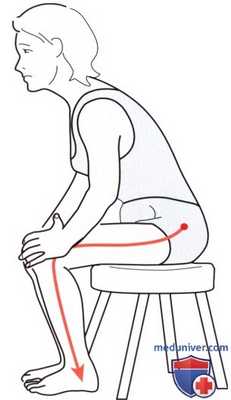
Рисунок 7. Прием Вальсальвы.
д) Тесты на повышение внутриоболочечного давления. Эти тесты позволяют определить, не вызвана ли боль в спине у пациента внутриоболочечными новообразованиями. При увеличении объема эпидуральных вен, давление во внутриоболочечном пространстве повышается.
Проба Вальсальвы. Пациент находится в положении сидя. Попросите пациента сделать полный вдох и натужиться, как при опорожнении кишечника. Это увеличивает вну-триоболочечное давление и может вызвать усиление болей в спине и боли, иррадиирующие в нижние конечности, что является положительным результатом пробы Вальсальвы (рис. 7).
Исследование подвижности пояснично-крестцового отдела позвоночника
Исследование поясничного отдела позвоночника. Пояснично-крестцовое сочленение
В поясничном отделе позвоночника обьем движений небольшой и преимущественно вперед. У здорового человека при наклоне вперед поясничный отдел делаем небольшую дугу, которая оценивается ориешировочно на глаз или лучше с помощью приема Шобера. Надо лишь учитывать, что наклон туловища вперед осуществляется не только за счет сгибания позвоночника, но и за счет движения в тазообедренном суставе. Прием Шобера: от V поясничною позвонка отмеряется 10 см вверх и делается отметка на коже. При максимальном наклоне вперед у здорового человека это расстояние увеличивается на 4—6 см.
Разгибание в поясничном отделе незначительное и оценивался врачом на глаз. Во время разгибания врач придерживает исследуемого, так как возможно нарушение равновесия и падение.
Наклоны туловища в стороны преимущественно отражают движения в поясничном отделе позвоночника. Исследование проводится в вертикальном положении, руки пациента при наклоне должны скользить по швам, но при этом наклон туловища вперед недопустим. Величина наклона у здоровых около 20°.
Любые ограничения объема движений в любом отделе позвоночника или появление боли при движении являются безусловными признаками патологии (воспаление, травма, дистрофия) с возможной заинтересованностью мышц, позвонков, дисков, связок, нервных корешков.
Пояснично-крестцовое сочленение — место соединения V поясничного и I крестцового позвонков при исследовании позвоночника заслуживает особого внимания из-за частого вовлечения в патологический процесс. Осмотр области сочленения проводится в вертикальном и горизонтальном положении пациента, а также при наклонах туловища вперед, в стороны, назад. Обращается внимание на конфигурацию позвоночника, напряжение мышц спины, участие поясничного отдела в движении.
У здоровых при осмотре имеется плавный лордотический переход поясничного отдела в крестцовый, мышцы поясничного отдела контурируются умеренно. Наклоны туловища вперед, в стороны совершаются при незначительных движениях в пояснично-крестцовом сочленении и совершенно безболезненные. На патологию указывает выраженный поясничный лордоз или его исчезновение, значительное напряжение мышц, ограничение или отсутствие подвижности и боль в покое или при наклонах.
Пальпация пояснично-крестцового сочленения проводится в положении исследуемого лежа с хорошо расслабленной мускулатурой. Вначале совершается легкое скользящее движение пальцами Сверху вниз по сторонам от остистых отростков для оценки тонуса Мышц спины, затем кончиком указательного пальца исследуется Высота стояния остистых отростков и величина межостистых промежутков, места прикрепления мышц спины к крестцу. Этим же Выявляется наличие или отсутствие болезненности.
У здоровых мышцы нормотоничны, безболезненны, глубина межостистого промежутка между L5 и S1 может быть чуть больше, чем между L1 — L4, пальпация его безболезненная. «Провал» остистого отростка L5 указывает на смещение позвонка вперед или о его разрушении.
При исследовании остистых отростков также используется компрессия большим пальцем, перкуссия пальцем или неврологическим молоточком.
Пояснично-крестцовое сочленение можно пропальпировать со стороны живота с помощью глубокой пальпации. Исследуемый лежит на спине. Пальцы врача укладываются в нижней части живота на уровне мыса параллельно наружному краю прямой мышцы живота, а при мягкой брюшной стенке — на белую линию живота. По общим принципам глубокой пальпации живота пальцы врача погружаются на выдохе до соприкосновения с мысом (промонториумом). У здорового человека такая пальпация безболезненная, имеются лишь неудобства в связи с глубиной погружения пальцев. Возникновение боли при соприкосновении с мысом указывает на вовлечение его в патологический процесс. Прием не очень надежен, так как сама глубокая пальпация у некоторых лиц может сопровождаться болезненностью, а развитые мышцы, обилие жира препятствуют исследованию.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Исследование активных и пассивных движений в пояснично-крестцовом отделе позвоночника
а) Исследование активных движений. Попросите пациента раздеться, чтобы можно было осмотреть всю спину, и встать босиком в хорошо освещенной части смотрового кабинета. Тени из-за плохого освещения исказят восприятие его движений. За активными движениями пациента необходимо наблюдать спереди, сзади и с обеих сторон, при этом обратите особое внимание на его готовность двигаться, равномерность движений и доступную амплитуду. Линии на полу могут служить ориентирами для пациента, способствуя коррекции характера его движений, поэтому попросите его повторить движения с закрытыми глазами.
До начала исследования движений в поясничном отделе позвоночника следует попросить пациента сесть на корточки с опорой на всю стопу, что позволит размять суставы нижних конечностей. Это даст Вам информацию об амплитуде движений в тазобедренном, коленном, голеностопном суставах, а также в стопе. Если движения полноценные и безболезненные, обследование можно продолжить.
Попросите пациента выполнить следующие движения: наклоны туловища вперед и назад, наклоны в правую и левую стороны, а также ротацию вправо и влево. Необходимо оценить доступную амплитуду и плавность движений, готовность пациента их выполнять, а также направленность и симметричность изгибов позвоночника. Обратите внимание на любое уплощение при наклонах в стороны, а также на любые отклонения в ту или иную сторону при наклоне вперед. Эти признаки должны побудить Вас к более тщательному исследованию соответствующей области. Характер ограничения движений может быть капсулярным (см. раздел «Исследование пассивных движений»).
Если в конце доступной амплитуды движение безболезненно, можно приложить осторожное дополнительное усилие (Cyriax, 1982). Также можно попросить пациента сохранять определенное положение в течение 15 секунд, чтобы выяснить, не появятся ли при этом какие-либо симптомы. Для увеличения степени компрессии наклоны вбок и ротация могут сочетаться со сгибанием и разгибанием. Если при выполнении любого из этих движений пациент испытывает боль, следует отметить положения, в которых симптомы усиливаются или уменьшаются.
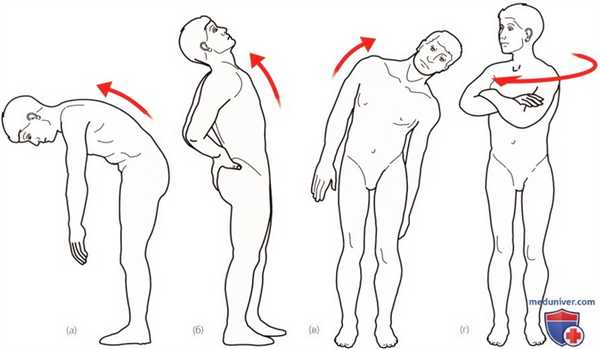
Исследование активных движений:
а) Сгибание в поясничном отделе; б) Разгибание в поясничном отделе;
в) Сгибание в поясничном отделе вбок; г) Ротация в поясничном отделе.
1. Сгибание вперед. Попросите пациента встать, раздвинув стопы приблизительно на 15 см. Встаньте позади пациента, так чтобы во время выполнения движений хорошо видеть его спину. Затем понаблюдайте за пациентом сбоку, чтобы лучше оценить контур крестцово-подвздошного изгиба. Попросите пациента прижать подбородок к груди, опустить руки, наклониться вперед и сделать в таком положении несколько шагов (рис. 1а). Обратите внимание на доступную амплитуду движений и отклонения в ту или иную сторону, если таковые имеются.
Если пациент может корректировать движения, используя зрительные ориентиры, попросите его выполнить эти же движения с закрытыми глазами. Отметьте, какой объем движений выполняется за счет поясничного отдела позвоночника, а не за счет тазобедренного сустава. Оцените нормальный пояснично-тазовый ритм (Calliet, 1995). Чтобы оценить движения по отдельности, можно стабилизировать таз рукой, что ограничит степень сгибания в тазобедренном суставе. Пациент также может попытаться компенсировать движение за счет сгибания в коленном суставе. Обратите внимание на плавность движения по мере открытия каждого межпозвоночного промежутка.
Определите, не ограничена ли амплитуда движения болью или предчувствием боли. Нормальная амплитуда движения для сгибания составляет 80° (Американская академия хирургов-ортопедов, 1965).
McKenzie (1981) дополнял свое исследование оценкой сгибания в положении пациента лежа на спине, с коленями, приведенными к грудной клетке. В этом случае движение начинается снизу, а не сверху, как в положении стоя. Таким образом, боль, возникающая в начале движения, может исходить из L5-S1.
Объем движений можно зарегистрировать в виде диаграммы. Можно также измерить отклонения туловища в сторону и определить момент проявления симптомов. Объективные методы измерения амплитуды движений при сгибании следующие:
1) измерение расстояния от кончика среднего пальца пациента до пола с помощью линейки;
2) измерение расстояния от Т12 до остистых отростков S1 при нейтральном положении пациента.
Затем попросите пациента нагнуться и измерьте эти расстояния еще раз. В норме разница указанных расстояний должна составлять 7-8 см. Для проведения пробы Шобера определите середину между задними верхними подвздошными остями, которая располагается приблизительно на уровне второго крестцового позвонка. Отметьте точки, расположенные на 5 см ниже и на 10 см выше. Измерьте расстояние между наружными ориентирами сначала при нейтральном положении пациента,а затем в положении сгибания (Magee, 2008).
Запишите разницу в измеренном расстоянии. Для точной оценки степени подвижности можно использовать гониометр.
2. Сгибание назад. Попросите пациента встать, раздвинув ступни приблизительно на 15 см. Встаньте позади пациента, так чтобы хорошо видеть его спину во время движения. Попросите пациента положить ладони на ягодицы и вытянуть шею. Затем пациент должен медленно согнуть тело назад (рис. 1б). Пациент может компенсировать ограничение в разгибании спины за счет сгибания в коленных суставах. Обратите внимание на плавность закрытия каждого межпозвоночного промежутка. Отметьте, не ограничена ли амплитуда движения пациента болью или ее предчувствием.
В качестве альтернативного метода исследования Isaacs и Bookhout (2002), а также Greenman (2003) предпочитают исследование сгибания назад, в положении пациента лежа на животе, подпирая подбородок руками (поза сфинкса). Это облегчает пальпацию костных структур, поскольку мышцы расслабляются. McKenzie (1981) предлагает пациенту опираться на вытянутые руки с опорой таза на стол. Это позволяет пациенту пассивно разогнуть спину, используя мышцы верхних конечностей (McKenzie, 1981).
Амплитуду движения следует отметить на диаграмме движения, в норме она составляет 30° (Американская академия хирургов-ортопедов, 1965).
3. Наклоны вбок. Попросите пациента встать, раздвинув ступни приблизительно на 15 см. Встаньте позади пациента, так чтобы хорошо видеть его спину во время движения. При движении ухо пациента должно касаться его плеча на стороне наклона. Затем, по мере наклона туловища в соответствующую сторону, попросите пациента опускать руку вниз вдоль нижней конечности (рис. 1в). Это движение должно повторяться с обеих сторон, что позволит сравнить его амплитуду и качество. Пациенты могут попытаться увеличить амплитуду движения, оторвав ногу от пола и подтягивая бедро. Это можно предотвратить, если во время выполнения движений стабилизировать таз пациента рукой.
Отметьте любую неравномерность контуров тела. Искривления могут указывать на области гипер или гипомобильности. Оцените равномерность участия в движении каждого межпозвоночного уровня. Обратите внимание на то, не ограничено ли движение болью или ее предчувствием. Можно измерить расстояние от кончика среднего пальца до пола и сравнить с таким же расстоянием на противоположной стороне. Нормальная амплитуда движения составляет 35° (Американская академия хирургов-ортопедов, 1965).
McKenzie (1981) предпочитает, чтобы пациент в положении стоя выполнял плавное движение в сторону, а не сгибание вбок. Для этого пациент должен смещать таз и туловище в противоположных направлениях, причем плечи должны оставаться в горизонтальной плоскости. При таком движении одновременно достигается ротация и сгибание вбок.
Если при наклоне в болезненную сторону симптомы усиливаются, это может быть связано с интраартикулярным смещением или протрузией диска латеральнее нервного корешка. Если симптомы усугубляются при разгибании из болезненной стороны, это может быть вызвано поражением мышцы или соответствующей связки. Может иметь место протрузия межпозвоночного диска медиальнее нервного корешка. Для дифференциальной диагностики в таких случаях необходимо тщательное неврологическое обследование.
4. Ротация. Попросите пациента встать, раздвинув ступни приблизительно на 15 см. Встаньте позади пациента, так чтобы хорошо видеть его спину во время движения. Попросите пациента начать поворот головы в ту сторону, в которую он собирается двигаться, с одновременным поворотом туловища (рис. 1г). Пациенты стремятся компенсировать ограничения ротации за счет поворота всего тела. Это можно предотвратить, если стабилизировать таз пациента рукой или попросить его выполнять движение сидя. Сравните объем и качество движений с обеих сторон. Отметьте любую неравномерность контуров тела. Отметьте равномерность движения в каждом межпозвоночном промежутке.
Обратите внимание на то, не ограничено ли движение болью или ее предчувствием. Нормальная амплитуда движений составляет 45° (Американская академия хирургов-ортопедов, 1965).
б) Исследование пассивных движений. Исследование пассивных движений можно разделить на два этапа: исследование физиологических движений (в основных плоскостях), которые повторяют основные активные движения, и исследование дополнительных движений (подвижность сустава).
Эти исследования помогают дифференцировать структуры, обладающие и не обладающие сократительной способностью. Такие структуры (связки, капсула суставов, фасции, суставные сумки, твердая мозговая оболочка и нервы) (Cyriax, 1982) растягиваются или напрягаются, когда сустав достигает предела доступного размаха движения. В конечной точке пассивного физиологического движения Вы должны ощутить его конечный момент и определить, соответствует ли он так называемому физиологическому барьеру или является следствием патологического препятствия. Оцените характер ограничения движения и определите, является ли оно капсулярным.
Для поясничного отдела позвоночника капсулярный характер движения означает равномерное ограничение наклона вбок и ротации с последующим разгибанием (Magee, 2008). Это ограничение хорошо заметно лишь при участии в движении всех суставов позвоночника. Paris (1991) описал капсулярный характер движения в поясничном отделе при патологических изменениях фасеточных суставов. При поражении этих сочленений справа будут ограничены наклоны влево и ротация вправо, а при сгибании позвоночника туловище отклонится в правую сторону.
в) Физиологические движения. Пассивное исследование основных движений в поясничном отделе позвоночника представляет определенную сложность из-за размера и веса туловища. Подвижность туловища весьма ограничена, поэтому получить необходимый объем информации чрезвычайно трудно. Исследовать движения точнее и определить их конечные точки можно при определении пассивной межпозвоночной подвижности.
Исследование подвижности в межпозвоночных сочленениях и вспомогательных движений позволит получить информацию о подвижности сустава и точке предела движения. Пациент должен быть полностью расслаблен и находиться в удобном положении, что позволит выполнить любое движение в суставе и получить наиболее точную информацию.
а) Межпозвоночная подвижность:
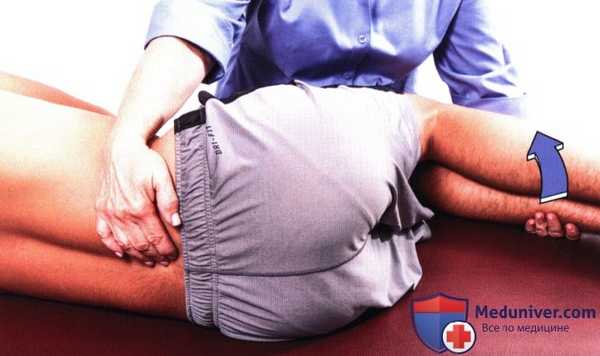
Рисунок 1. Исследование сгибания в поясничном отделе позвоночника.
1. Сгибание. Пациент лежит на боку лицом к Вам, его голова и шея находятся в нейтральном положении. Встаньте лицом к пациенту. Ротацию туловища необходимо предотвратить, иначе полученные данные будут искажены. Положите средний палец на промежуток между остистыми отростками L5 и S1. Тазобедренные и коленные суставы пациента должны быть согнуты.
Поддерживайте нижние конечности пациента своим бедром и, увеличивая степень сгибания в тазобедренном суставе, сгибайте поясничный отдел позвоночника пациента до раскрытия межпозвонкового промежутка на пальпируемом уровне.
Если слегка разогнуть позвоночник, это позволит лучше почувствовать момент открытия и закрытия межпозвоночного промежутка. Немного увеличьте степень сгибания и продолжите пальпацию в краниальном направлении (рис. 1).

Рисунок 2.Исследование наклонов в поясничном отделе позвоночника.
2. Боковое сгибание. Пациент находится в положении лежа на животе, его шея — в нейтральном положении. Встаньте сбоку от пациента со стороны своего доминантного глаза и повернитесь так, чтобы видеть его голову. Положите средний палец на промежуток между остистыми отростками L5 и S1. Возьмите пациента за ближнюю к Вам ногу.
Согните ее в коленном суставе, чтобы укоротить плечо рычага, и, поддерживая нижнюю конечность пациента рукой, отводите ее до тех пор, пока не почувствуете движение в пальпируемом межпозвоночном промежутке. Это приведет к сгибанию в Вашу сторону, и Вы почувствуете сужение промежутка.
При пальпации на противоположной стороне можно почувствовать открытие межпозвоночного промежутка. Чтобы пальпировать следующий межпозвоночный сегмент, слегка увеличьте степень бокового сгибания за счет дополнительного отведения и продолжайте исследование в краниальном направлении (рис. 2).
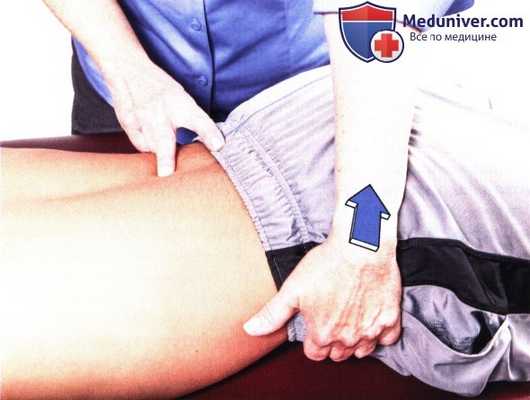
Рисунок 3. Исследование ротации в поясничном отделе позвоночника.
3. Ротация. Пациент находится в положении лежа на животе, его шея — в нейтральном положении. Встаньте сбоку от пациента со стороны своего доминантного глаза и повернитесь так, чтобы видеть его голову. Положите средний палец на боковую поверхность ближнего к Вам остистого отростка L5. Положите руку на подвздошную кость с противоположной от Вас стороны. Сместите таз кверху. Это создаст ротацию L5 в противоположную от Вас сторону, и Вы почувствуете под пальцем движение остистого отростка (рис. 3).
б) Дополнительные движения в поясничном отделе позвоночника:
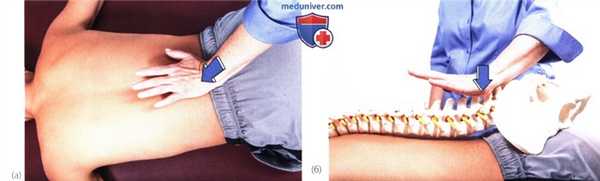
Рисунок 4. Исследование подвижности при центральной задне-передней компрессии остистого отростка.
1. Центральная компрессия в задне-переднем направлении. Пациент находится в положении лежа на животе, его шея — в нейтральном положении. Встаньте сбоку от пациента со стороны своего доминантного глаза и повернитесь так, чтобы видеть его голову. Положите ладонь на остистый отросток и надавливайте непосредственно на него в переднем направлении, пока не почувствуете сопротивление (рис. 4).
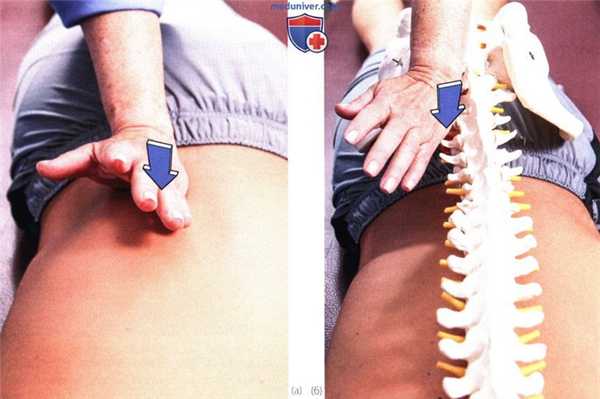
Рисунок 5. Исследование подвижности при центральной задне-передней компрессии поперечного отростка.
2. Компрессия поперечного отростка в задне-переднем направлении. Пациент находится в положении лежа на животе, его шея — в нейтральном положении. Встаньте сбоку от пациента со стороны своего доминантного глаза и повернитесь так, чтобы видеть его голову. Расположите возвышение мизинца на поперечном отростке позвонка с ближней к Вам стороны. Надавите на отросток в переднем направлении, пока не почувствуете сопротивление. Это вызовет ротацию тела позвонка в сторону, противоположную компрессии (рис. 5).
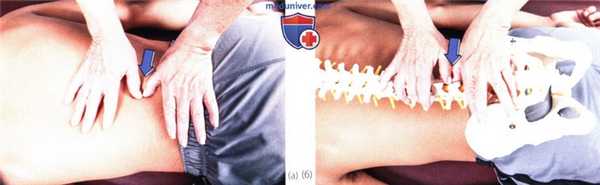
Рисунок 6. Исследование подвижности при поперечной компрессии остистого отростка.
3. Поперечная компрессия остистого отростка. Пациент находится в положении лежа на животе, его шея — в нейтральном положении. Встаньте сбоку от пациента со стороны своего доминантного глаза и повернитесь так, чтобы видеть пациента сбоку. Положите большие пальцы на боковую поверхность остистого отростка. Смещайте отросток от себя до тех пор, пока не почувствуете сопротивление. Это вызовет ротацию тела позвонка в Вашем направлении (рис. 6).
в) Исследование крестцово-подвздошного сочленения. После завершения исследования подвижности поясничного отдела позвоночника и оценки дополнительной подвижности, перейдите к исследованию крестцово-подвздошного сочленения.
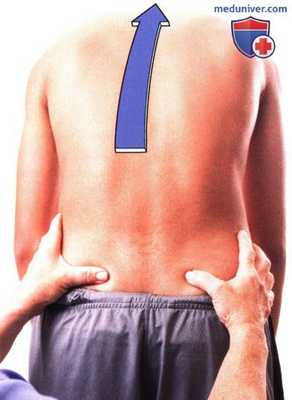
Рисунок 7. Исследование подвижности в крестцово-подвздошном сочленении: тест на сгибание вперед из положения стоя.
1. Тест на сгибание в положении стоя. Этот тест выполняется для оценки подвижности подвздошной кости относительно крестца. Попросите пациента встать, раздвинув ступни приблизительно на 15 см. Встаньте позади пациента, так чтобы наблюдать за его движениями. Не забывайте об особенностях зрения доминантного глаза. Определите место расположения задних верхних подвздошных остей и разместите большие пальцы под ними, сохраняя это положение во время движения пациента.
Попросите пациента нагнуться вперед как можно больше. Оцените равномерность движения подвздошных остей. При ограничениях движения гипомобильной считается та сторона, которая начинает движение первой и продвигается дальше (рис. 7). При натяжении сухожилий, ограничивающих подколенную ямку, полученные результаты могут оказаться ложноположительными (Greenman, 2003; Isaacs et al., 2002).
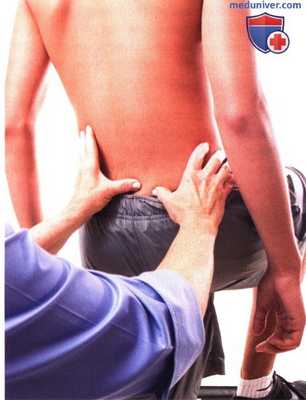
Рисунок 8. Исследование подвижности в крестцово-подвздошном сочленении: тест в позе аиста.
2. Тест в позе аиста. Это исследование подвижности подвздошной кости относительно крестца. Попросите пациента встать, раздвинув ступни приблизительно на 15 см. Встаньте позади пациента, так чтобы наблюдать за его движениями. Не забывайте об особенностях зрения доминантного глаза. Определите место расположения задней верхней подвздошной ости на стороне исследования и поместите под нее большой палец своей руки.
Большой палец другой руки положите ме-диальнее ости, на основание крестца. Попросите пациента поднять ногу на стороне исследования таким образом, чтобы тазобедренный и коленный суставы были согнуты под углом 90° (рис. 8). Отметьте движение подвздошной ости по отношению к крестцу. Этот тест следует повторить на противоположной стороне. Сравните объем движений с обеих сторон. Если на одной стороне подвздошная ость упирается в большой палец, это считается признаком ее гипомобильности.
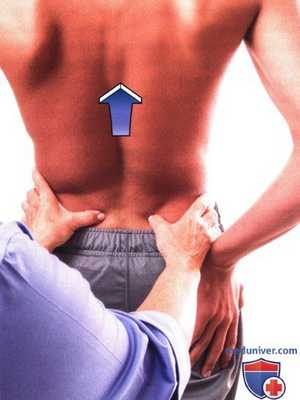
Рисунок 9. Исследование подвижности в крестцово-подвздошном сочленении: тест на разгибание.
3. Тест на сгибание назад. Попросите пациента встать, раздвинув стопы приблизительно на 15 см. Встаньте позади пациента, чтобы наблюдать за его движениями. Не забывайте об особенностях зрения доминантного глаза. Положите большие пальцы рук на основание крестца медиаль-нее задних верхних подвздошный остей. Попросите пациента разогнуть позвоночник.
Следите за движениями своих больших пальцев кпереди. Отсутствие такого смещения пальцев указывает на гипомобильность крестца относительно подвздошной кости (Greenman, 2003; Isaacs и Bookhout, 2002) (рис. 9).
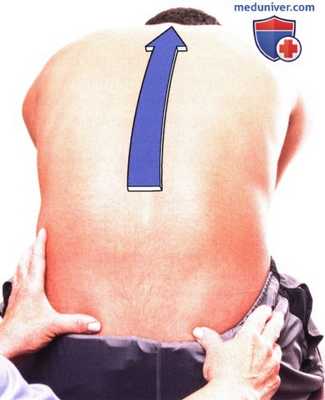
Рисунок 10. Исследование подвижности в крестцово-подвздошном сочленении: тест на сгибание вперед из положения сидя.
4. Тест на сгибание в положении сидя. Этот тест выполняется для оценки подвижности крестца относительно подвздошной кости. При этом тесте устраняется влияние со стороны нижних конечностей. Попросите пациента сесть на табурет и опереться на стопы. Встаньте позади пациента, так чтобы наблюдать за его движениями. Не забывайте об особенностях зрения доминантного глаза. Определите положение задних верхних подвздошных остей и положите большие пальцы под них. В процессе движений сохраняйте контакт с остями.
Попросите пациента согнуться вперед как можно больше, держа руки между коленями. Наблюдайте за смещением подвздошных остей относительно друг друга. Если на одной из сторон движение начинается раньше и имеет большую амплитуду, эта сторона считается гипомобильной (Greenman, 2003; Isaacs и Bookhout, 2002) (рис. 10).
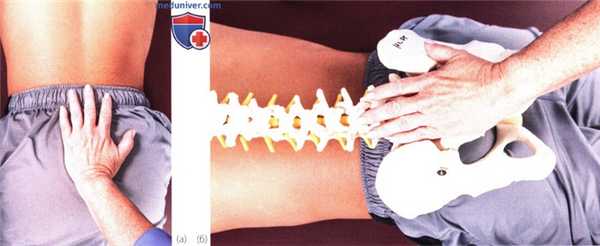
Рисунок 11. Исследование подвижности в крестцово-подвздошном сочленении при задне-передней компрессии крестца.
5. Компрессия крестца в задне-переднем направлении. Этот тест выполняется для оценки подвижности крестца кпереди. Пациент находится в положении лежа на животе, его шея — в нейтральном положении. Встаньте к пациенту боком со стороны своего доминантного глаза, так чтобы видеть голову пациента. Положите ладони на центральный отдел задней поверхности крестца. Смещайте крестец кпереди, пока не почувствуете сопротивление (Paris, 1991) (рис. 11).
Нарушение подвижности поясницы ричины, способы диагностики и лечения
Нарушение подвижности поясницы — это патологическое состояние, которое характеризуется повреждением статики поясничного отдела, ограничением двигательной функции, болезненными ощущениями в спине, искривлением осанки. Симптом — один из признаков скрытых заболеваний, которые развиваются в организме и угрожают здоровью опорно-двигательного аппарата. Нестабильности позвонков поясничного отдела чаще подвержены спортсмены, работники вредного производства, люди со слабым костно-мышечным каркасом. Для лечения недуга необходимо обращаться к мануальному терапевту, врачу-ортопеду, травматологу, ревматологу, неврологу.

Причины нарушения подвижности поясницы
Нестабильность нижней части спины — основной признак поясничного остеохондроза, болезни, которую провоцируют многие факторы, в том числе неврологические и кардиологические расстройства, что выражается в дегенерации и дистрофии элементов пояснично-крестцового отдела позвоночника.
Симптомы нарушения подвижности поясницы:
- боль в пояснице;
- ощущение тяжести и скованности;
- онемение спины;
- слабость мышечных тканей;
- снижение чувствительности и терморегуляции ног;
- сколиоз, лордоз;
- быстрая утомляемость;
- раздражение;
- усталость.
Боль может быть периодической, например, во время кашля, или постоянной, что негативно воздействует на сердце, дыхание, психоэмоциональное состояние.
- тяжёлые травмы и повреждения позвоночника;
- наследственная предрасположенность;
- частое пребывание в одном положении;
- постоянное нахождение в положении стоя;
- регулярные интенсивные физические нагрузки;
- заболевания опорно-двигательного аппарата;
- врождённые или приобретённые дефекты осанки;
- остеохондроз шейного отдела позвоночника;
- защемление артерий, нервных волокон;
- закупоривание кровеносных сосудов холестериновыми бляшками;
- разрушение хрящевой ткани позвоночного столба;
- смещение позвонков в сторону;
- межпозвоночные грыжи;
- ослабление тонуса мышц;
- инфекции костных тканей;
- повышенное артериальное давление;
- хронические расстройства психики;
- сбои работы обмена веществ;
- отсутствие физической выносливости;
- избыточный вес;
- поднятие тяжестей;
- плоскостопие, косолапость;
- ушибы копчика и бедра;
- неправильное питание;
- стрессы и потрясения;
- гиподинамия.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 26 Августа 2022 года
Содержание статьи
Типы нарушений подвижности поясницы
Классификация ограниченности двигательных функций включает виды нестабильности, в зависимости от источника симптома и характера выраженности. Существует два основных типа (функциональный и структурный) и несколько распространённых:
- посттравматический;
- послеоперационный;
- диспластический;
- дегенеративный.
Нарушения подвижности поясницы по характеру проявления
Функциональная, или клиническая нестабильность — чаще всего скрытый признак расстройств. Пациент может жаловаться на боль, стеснение в спине, невозможность повернуться, но диагностика показывает абсолютно здоровый позвоночник без дефектов и повреждений структуры. Проблема скрывается в неврологии — позвонки пережимают нервные окончания, при этом находятся на своём месте. Избавиться от боли помогают лекарства, но полностью оздоровиться возможно после комплекса лечебных процедур.
Структурные патологические процессы, или ренгенологические, связаны с основой опорно-двигательного аппарата — связками, мышцами, фасциями, позвонками. Смещение, защемление или повреждение любого элемента приводит к ограничению движения и нарушению целостности скелета.
Посттравматические нарушения подвижности поясницы
75% всех расстройств опорно-двигательного аппарата связаны с полученными травмами. Посттравматическая нестабильность возникает как следствие ударов, падений, ушибов, переломов и вывихов. Обычно повреждаются способности сгибаться и поворачиваться.
Послеоперационные нарушения подвижности поясницы
Во время послеоперационного периода реабилитации после хирургического вмешательства в структуру позвоночника больной должен соблюдать медицинские предписания врача, среди которых часто постельный режим, исключение физической активности и нагрузки на скелет. Если режим нарушен, возможно появление нестабильной подвижности спины. Также симптом возникает при неудачных операциях, когда повреждаются позвоночные мышцы, связки и сухожилия.
Диспластические нарушения подвижности поясницы
Дисплазия служит причиной ограничения движений — заболевание может быть врождённым или приобретённым. Диспластические изменения также вызывают болезни фасций (соединительных тканей) и затрагивают суставы конечностей, межпозвоночные связки, мышцы и сами позвонки.
Дегенеративные нарушения подвижности поясницы
Дегенерация опорно-двигательного аппарата возникает по разным причинам:
- дегенерации дугоосторчатых суставов;
- разрушение фиброзного кольца;
- поясничный остеохондроз;
- межпозвоночная грыжа;
- спондилез различных видов;
- сбои обмена веществ в хрящах;
- повреждённая статика спины.
Методы диагностики
Поставить правильный диагноз может только квалифицированный ортопед, ревматолог или невролог после сбора информации о признаках нестабильности, составления истории болезни, осмотра, проведения аппаратных и лабораторных исследований. Врач оценивает уровень ограничений движений, имеющиеся деформации, функциональные блоки, спазмы костно-мышечной системы.
Для информативного обследования позвонков необходим рентген, хрящей, мышц, связок и нервов — МРТ или КТ. Электронейромиография применяется для выявления защемлённых нервных волокон. В клинике ЦМРТ проводятся инструментальные методы диагностики:
Читайте также:
- КТ, МРТ при шванноме симпатического ствола
- Головокружение при шванноме VIII пары черепных нервов - невриноме слухового нерва
- Проявления и причины родовых травм
- Лабораторная диагностика миелодиспластического синдрома - анализы
- Профилактика выявления переслушивания ухом - маскировка нетестируемого уха
