Клиника и диагностика карциноида
Добавил пользователь Евгений Кузнецов Обновлено: 30.01.2026
Клиника и диагностика карциноида
Локальные симптомы хорошо выражены при наличии метастазов. Наиболее частным синдромом является боль в правом верхнем квадранте, возникающая при наличии метастазов печени вследствие разрастания ткани органа. Потеря веса, анорексия и недомогания возникают на более поздних стадиях, после ухудшения функционального состояния печени.
Первичные интестинальные карциноиды диагностируются часто только на стадии развития обструкции, кишечной непроходимости и боли в правой подвздошной ямке, приводящих к аппендэктомии.
Карциноидный синдром
У 50% пациентов, имеющих карциноидную опухоль с метастазами в печень, выявляется так называемый карциноиный синдром. Клиническая картина заболевания определяется многообразием веществ, которые способна вырабатывать опухоль.
Карциноидный синдром особенно схож с бронхиальном синдромом (даже при отсутствии метастазов в печень). Это связано с тем, что венозный отток крови находится в большом круге кровообращения и не проходит через печень, которая участвует в метаболизме фармакологических медиаторов.
В норме в организме триптофан превращается в никотиновую кислоту. В карциноидах образуется 5-гидрокситрипто-фан — промежуточное вещество метаболизма триптофана, что в некоторых случаях может привести к недостатку никотиновой кислоты и, как следствие, к развитию пеллагры.
Метаболит 5-гидрокситриптофана, 5-гидроксииндолилуксусная кислота, выделяется с мочой; выявление чрезмерного количества данного метаболита используют при подтверждении диагноза. 5-Гидрокситриптофан быстро инактивируется в легких и печени, поэтому для того, чтобы вызвать соответствующие симптомы, в опухоли должны вырабатываться большие количества данного вещества. Возможно, что синтез 5-гидрокситриптофана способствует развитию диареи.
Диарея часто сопровождается сильными урчаниями в животе и спазматическими болями. Повышение содержания 5-гидрокситриптофана, возможно, приводит к формированию эндокардиального фиброза, который, в свою очередь, способствует развитию трикуспидальной недостаточности и, как следствие, правосторонней сердечной недостаточности с асцитом и глубоким цианозом.
Характерным признаком карциноидного синдрома является приток крови к лицу и туловищу, частично связанный с повышенным синтезом брадикинина в опухолях. Сначала притоки крови являются периодическими, часто увеличиваются при действии алкоголя и в эмоциональном состоянии.
Лицо и шея больного при этом становятся красными, может возникать испарина; длиться несколько минут. С развитием заболевания притоки крови становятся более частыми, а некоторые пациенты практически постоянно имеют красный цвет кожи. На лице обнаруживаются телеангиэктазы, кожа утолщается. Развитию покраснения кожи и диареи также способствуют простагландины, вырабатываемые некоторыми опухолями.
Кроме того, одним из признаков карциноидного синдрома, является спазм бронхов (как следствие синтеза гистамина, брадикинина и простагландинов). Данный симптом сначала проявляется эпизодически, в дальнейшем развивается постоянная отдышка. Периодически у больных отмечается гипотония, возникающая, может быть, на фоне увеличения содержания 5-гидрокситриптофана. Карциноидный криз отличается гипотонией, отдышкой и покраснением кожи. При лечении данного синдрома используют октреотид, вводимый внутривенно.
Иные клинические признаки карциноида
В связи с тем что опухоли растут медленно, постановка диагноза часто задерживается на месяцы или годы. При наличии всех симптомов поставить диагноз не представляет трудностей. Однако, если больной, например, жалуется только на диарею, некоторые исследователи могут поставить диагноз «синдром раздраженной толстой кишки». Бронхиальные карциноиды обычно выявляются вместе с односторонней обструкцией дыхательных путей и кровохарканьем.
Карциноиды в бронхах, тимусе и поджелудочной железе в некоторых случаях приводят к развитию синдрома Иценко-Кушинга. Это обусловливается синтезом адренокортикотропного гормона (АКТГ), что способствует билатеральной гиперплазии надпочечеников. Первичные опухоли могут быть небольшими; они способны синтезировать антидиуретический гормон и «рилизинг-факторы».
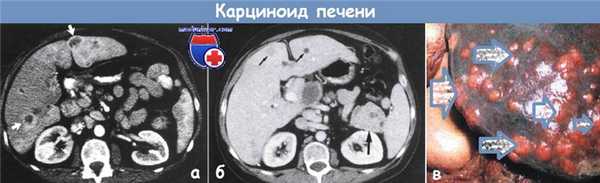
а,б - Гиперваскулярные метастазы гормональнонеактивной опухоли островкового аппарата поджелудочной железы.
Компьютерная томограмма во время печеночной артериальной фазы (а) (при получении изображения использовали «печеночное окно»): видны множественные метастазы (стрелки) с усиленным изображением на периферии и центром более низкой плотности.
Компьютерная томограмма во время портальной венозной фазы (б): видно размытое изображение гиперваскулярной периферии (маленькие стрелки). В области хвоста поджелудочной железы видно усиленное изображение неоднородного образования размером 4x6 см.
в - Макроскопическая картина печени, усеянной участками карциноида.
Диагноз карциноида
До хирургического вмешательства опухоли можно визуализировать при помощи методов компьютерной томографии, а также магнитнорезонснасной сцинтиграфии, в основе которой лежит использование меченного октреотида. Подобное использование аналогов стоматостатина, меченных радиоактивными изотопами, выявляет соматостатиновые рецепторы. Метод сцинтиграфии дает положительный ответ у 70-80% пациентов и особенно полезен при обнаружении отдаленных метастазов.
У пациентов без карциноидного синдрома диагноз может быть поставлен на основе абдоминальных симптомов или симптомов бронхиальной аденомы с использованием мето-лов лапаротомии, бронхоскопии или торакотомии. Вторичные образование в печени обычно диагностируются путем биопсии.
У пациентов с карциноидным синдромом определяется уровень содержания в моче 5-гидроксииндолилуксусной кислоты. Ошибочный положительный результат может быть получен при употреблении в пищу продуктов, обладающих повышенным содержанием 5-гидрокситриптофана (например, бананы).
У некоторых больных содержание 5-гидроксииндолилуксусной кислоты в моче отличается день ото дня, что может привести к ошибочному отрицательному результату. Таким образом, выделение 5-гидроксииндолилуксусной кислоты с мочой является ненадежным тестом при определении лечения больных.
Карциноиды, образованные из передней кишки, могут образовывать 5-гидрокситриптофан, но не синтезировать 5-гидроксииндолилуксусную кислоту. Около 60% опухолей поглощают йодбензилгуанидин, в особенности, если опухоль образована из передней кишки и вырабатывает 5-гидрокситриптофан. Оценка опухоли сканированием в основном выявляет области метастазирования.
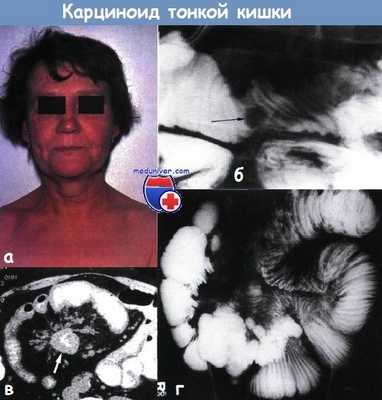
а - пациентка в момент прилива крови к лицу — выраженный карциноидный синдром
б - пассаж бария в тонкой кишке. Карциноидная опухоль в середине подвздошной кишки.
Виден шестимиллиметровый полип на широком основании с гладкой поверхностью (показан стрелкой) в сочетании с фокальным сужением просвета кишки.
У этого небольшого поражения есть микроскопические метастазы в брыжеечные лимфатические узлы.
в - карциноидный синдром (компьютерная томограмма). В брыжейке тонкой кишки обнаружено двухсантиметровое образование с кальцинированным центром (показано стрелкой).
От тонкой кишки к нему лучеобразно расходятся толстые полосы — опухолевая инфильтрация сосудистых пучков с внутрисосудистыми изменениями
г - пассаж бария в тонкой кишке. Карциноидная опухоль. Складки многих петель тонкой кишки фиксированы в направлении центра ее брыжейки, петли кишечника фокально расширены
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Карциноид яичника
Карциноид яичника – это опухоль женских гонад, склонная к продуцированию гормонов и гормоноподобных веществ. Именно их синтезом обусловлены различные синдромы (чаще карциноидный), нередко являющиеся единственными внешними проявлениями болезни. Диагноз устанавливается на основании данных анамнеза, результатов лучевых методов визуализации, лабораторных исследований (морфологического, иммуногистохимического, анализов крови и мочи на маркёры). Основной метод лечения карциноида хирургический. В зависимости от типа новообразования, его гормональной активности может применяться фармакотерапия.
МКБ-10
Общие сведения
Карциноид яичника – доброкачественная или злокачественная овариальная неоплазия, относящаяся к нейроэндокринным опухолям (НЭО). Заболевание регистрируется у пациенток 14-80 лет, чаще всего встречается в возрасте пери- и постменопаузы. Первичный карциноид яичника – редкое, обычно одностороннее образование, составляющее до 1,7% в структуре эндокринных опухолей. Среди всех новообразований гонад доля карциноида составляет менее 0,1%. Яичниковая локализация наиболее распространена среди НЭО женских половых органов.
Причины
Этиология карциноида яичника пока не выяснена. У большинства пациенток не удаётся выявить общие причины, приводящие к развитию неоплазии. Установлена связь отдельных случаев карциноида с генетическими факторами – мутациями, передавшимися по наследству или возникшими впервые. К факторам риска относятся:
- Множественная эндокринная неоплазия (МЭН). Овариальный карциноид возникает при синдроме МЭН-1 (первого типа), связанном с мутацией гена-супрессора MEN1. Синдром характеризуется возникновением НЭО околощитовидных желёз, пищеварительного тракта, аденогипофиза. К группе риска относятся женщины с установленным МЭН-1, их дочери, матери, родные сёстры.
- Изолированный карциноид яичника у родственниц. По мнению ряда авторов, существует нерезко выраженная связь возникновения овариального карциноида с наличием аналогичного новообразования у ближайших кровных родственниц. Мутация, отвечающая за опухолевый рост, неизвестна, как и признак её наследования.
Патогенез
Овариальные НЭО представляют собой новообразования из различных тканей тератомы яичника (дермоидной кисты). Их размеры варьируются от микроскопических до 15-20 см. Механизм развития карциноидов неизвестен. Общая черта, объединяющая эти опухоли – способность к синтезу биологически активных соединений, избыток которых в крови приводит к развитию определённой симптоматики со стороны различных органов и систем.
В настоящее время известно более 30 соединений, продуцируемых разными видами НЭО (среди них серотонин, тахикинины, гистамин). Функциональная активность (выработка гормонов, гормоноподобных веществ) неоплазии может существенно отличаться в каждом конкретном случае. От происхождения карциноида зависит клиническая картина заболевания, прогноз лечения, исход.
Классификация
По степени злокачественности выделяют 3 класса карциноида: I, II класс – относительно доброкачественные высокодифференцированные опухоли, III – злокачественные, имеющие низкую дифференцировку. По микроскопическому строению, особенностям секреции различают следующие типы карциноида яичника:
- Инсулярный. Самый распространённый вид карциноида. Неоплазия развивается из эпителия органов дыхания, пищеварительного тракта в составе зрелых овариальных тератом. Имеет благоприятный прогноз, в трети случаев сопровождается карциноидным синдромом (при опухолях размером более 7 см отмечается у 66% пациенток).
- Трабекулярный. Высокодифференцированная овариальная НЭО, редко сопровождающаяся карциноидным синдромом. Течение болезни, как правило, носит доброкачественный характер с благоприятным прогнозом (метастазирование является большой редкостью).
- Струмальный (овариальная струма, яичниковый зоб). Неоплазия содержит включения ткани щитовидной железы, имеет специфическую симптоматику, обусловленную повышенным синтезом тиреоидных гормонов. Отличается относительно благоприятным прогнозом (особенно на ранних стадиях), малигнизируется в 10-20% случаев.
- Муцинозный. Редкий вид карциноида яичника (1,5% в структуре НЭО женской репродуктивной сферы). Его клетки содержат муцин и нейроэндокринные гранулы. Эта опухоль более агрессивна, чем перечисленные выше, отличается склонностью к лимфогенному, гематогенному метастазированию.
- Смешанный тип. Смешанные карциноиды состоят из двух и более компонентов (обычно аденокарциномы и плоскоклеточного рака). К ним относят мелкоклеточную карциному лёгочного типа, немелкоклеточную нейроэндокринную карциному. Их отличает высокая степень злокачественности, агрессивность, плохой прогноз (часто вне зависимости от стадии заболевания).
Симптомы карциноида яичника
Овариальный карциноид не имеет специфической симптоматики, в течение 10-15 лет может существовать бессимптомно, его внешние проявления чаще всего схожи с симптомами других заболеваний. Нередко болезнь дебютирует задолго до обнаружения опухоли рядом признаков различных ассоциированных с опухолью синдромов (эндокринных, ревматологических, общих паранеопластических симптомов). Толчком к манифестации часто служит климакс.
Чаще всего регистрируется карциноидный синдром. Его проявления – диарея, «приливы» (эпизоды интенсивного покраснения лица, верхней части тела с ощущением жара, слабости), возникновение телеангиэктазий в области лица, цианоз конечностей. Иногда наблюдается синдром Мейгса (увеличение живота за счёт асцита, гидроторакс, сопровождающийся одышкой, затруднением дыхания). Активно функционирующий яичниковый зоб приводит к синдрому тиреотоксикоза.
Для злокачественных форм сначала характерны общие проявления паранеопластического синдрома – повышение температуры тела, ночная потливость, похудание. Иногда отмечаются симптомы ревматологических патологий (склеродермии, красной волчанки, дерматомиозита). По мере роста опухоли любой степени злокачественности развиваются нарушения менструации (альгодисменорея, менометроррагия), эпигастральный дискомфорт, неопределённые тазовые боли.
Осложнения
Любой карциноид может осложниться перекрутом ножки опухоли или яичника. Кульминацией карциноидного синдрома, тиреотоксикоза может стать карциноидный или тиреотоксический криз. Перечисленные состояния несут угрозу жизни. Малигнизированная струма яичника нередко становится причиной патологических переломов в результате множественных метастазов в кости. Метастатическим поражением костей, печени, лимфоузлов часто сопровождается смешанный карциноидный рак.
Диагностика
Диагностика карциноида яичника затруднена ввиду длительного бессимптомного течения, отсутствия патогномоничных симптомов, многообразия признаков, «маскирующихся» под заболевания, не имеющие явной связи с патологией гонад. В современной онкогинекологии применяются следующие обязательные методы:
- Клинический осмотр. Карциноид можно заподозрить на основании жалоб, сведений о наличии заболевания у ближайших родственниц. Общий осмотр позволяет выявить симптомы тиреотоксикоза, асцит. Гинекологическое исследование обнаруживает наличие объёмного образования.
- Инструментальное исследование. Посредством УЗИ яичников можно определить даже некрупные новообразования женских гонад, предположить их характер. Для уточнения диагноза используют КТ, МРТ органов малого таза.
- Анализы мочи и крови. Назначают с целью биохимической идентификации опухоли. Выполняют исследование уровня маркёров в сыворотке или плазме крови (хромогранина A, нейронспецифической енолазы, соматостатина), определяют концентрацию серотонина, метанефринов в суточной моче.
- Пункция дугласова пространства. Кульдоцентез с забором содержимого прямокишечно-маточного углубления, цитологическим исследованием биоптата является единственным методом верификации диагноза на дооперационном этапе. Его основная ценность – возможность отличить доброкачественную неоплазию от малигнизированной.
Окончательный диагноз выставляют поле операции, по результатам гистологического и иммуногистохимического исследования новообразования. Карциноид яичников дифференцируют с:
- метастатической опухолью (раком щитовидной железы, карциноидом ЖКТ);
- другими неоплазиями яичника (муцинозной кистой, лейдигомой, опухолью Бреннера);
- болезнями щитовидной железы.
Лечение карциноида яичника
Лечение НЭО яичников проводится под руководством онкогинеколога с привлечением в случае необходимости эндокринолога, эндокринного хирурга, радиолога. Основным методом является операция, в некоторых случаях до или после оперативного вмешательства проводят химиотерапию. При необходимости назначают фармакотерапию синдромов.
Консервативная терапия
Карциноид яичника – редкая опухоль, диагностировать её научились относительно недавно, поэтому единые протоколы лечения пока не разработаны. Консервативная терапия направлена на устранение остатков опухолевой ткани, метастазов, облегчение общего состояния больных и включает:
- Полихимиотерапию. Пациенткам со злокачественным течением овариальных НЭО показана адъювантная химиотерапия (этопозид в сочетании с препаратами платины, противоопухолевыми антибиотиками, циклофосфамидом). При наличии выпота в брюшную и плевральную полости химиотерапию проводят до операции.
- Радиойодаблацию. Это метод лучевой (радионуклидной) терапии, показан при злокачественной струме яичника. Препарат радиоактивного йода принимают внутрь. Применение радиойодтерапии позволяет сохранить непоражённый яичник, но требует предварительной тиреоидэктомии.
- Симптоматическое лечение. Назначается для повышения качества жизни, предотвращения осложнений при синдромах, сопутствующих разным видам НЭО. В лечении карциноидного синдрома применяют синтетические аналоги соматостатина. Для временного устранения симптомов тиреотоксикоза используют тиреостатические препараты.
Хирургическое лечение
Разные виды карциноида яичника существенно различаются морфологическим строением, течением, степенью злокачественности. Объём и тип операции выбирается индивидуально и зависит от особенностей опухоли, возраста пациентки. К основным видам хирургических операций при НЭО яичников относятся:
- Органосохранная. Вмешательство включает удаление поражённого яичника и резекцию большого сальника. Рекомендуется при односторонних карциноидах яичника c доброкачественным течением у молодых пациенток, желающих сохранить менструальную и детородную функцию. Для исключения карциномы во время операции проводят срочное гистологическое исследование опухоли.
- Полная циторедуктивная. В ходе операции удаляют матку, оба яичника, большой сальник. Лечение назначают пациенткам в пери- и постменопаузе при карциноидах любого класса злокачественности, женщинам в репродуктивном возрасте - при карциноидном раке яичника. При мелко- и крупноклеточной карциноме дополнительно выполняют тотальную тазовую лимфаденэктомию.
Прогноз и профилактика
Пятилетняя выживаемость пациенток со всеми формами карциноида яичника в среднем составляет 67-82%. На момент диагностики опухоли у 13% пациенток имеются метастазы. Исход зависит от гистологического типа, степени распространённости и дифференцировки новообразования. Первичной профилактики заболевания не существует. Для раннего обнаружения опухоли пациенткам группы риска необходимо комплексное обследование раз в 3-5 лет.
1. Клинико-морфологическая характеристика нейроэндокринных опухолей яичника/ Никогосян С.О., Секерская М.Н., Тагибова Т.Ш., Анурова О.А.// Опухоли женской репродуктивной системы – 2019 – том 15 – №1.
2. Рак щитовидной железы из струмы яичника и метастазы аналогичного рака в яичники: трудности диагностики и единой лечебной тактики/ Гарбузов П.И., Родичев А.А, Тимохина О.В., Бородавина Е.В.// Вестник хирургии – 2015 – том 174 – №3.
3. Биохимические маркеры нейроэндокринных опухолей: общие представления и клиническое значение/ Любимова Н.В., Чурикова Т.К., Томс М.Г. Кушлинский Н.Е.// Вестник Тамбовского университета. Серия Естественные и технические науки. Медицина – 2016 – Т. 21 – №2.
Карциноид
Карциноид – редкое, потенциально злокачественное новообразование из группы нейроэндокринных опухолей. Располагается в органах пищеварительной и дыхательной системы. Выделяет большие количества биологически активных веществ. Карциноид может долго протекать бессимптомно. В последующем возникают приливы, сопровождающиеся покраснением верхней половины тела, тахикардией и гипотонией. Возможны диарея и боли в животе. В запущенных случаях могут развиваться кровотечения, кишечная непроходимость или ателектаз легкого. Диагноз карциноида устанавливается на основании симптомов, УЗИ, КТ, лабораторных анализов и других исследований. Лечение – операция, химиотерапия.
Карциноид – редкая, медленнорастущая гормонально активная опухоль, происходящая из клеток APUD-системы. По клиническому течению напоминает доброкачественные новообразования, однако склонна к отдаленному метастазированию. Карциноид рассматривается, как потенциально злокачественная неоплазия. Чаще поражает желудок и кишечник, реже встречается в легких, поджелудочной железе, желчном пузыре, вилочковой железе или урогенитальном тракте.
Обычно карциноид диагностируется в возрасте 50-60 лет, хотя может выявляться и у молодых пациентов. Составляет 0,05-0,2% от общего количества онкологических заболеваний и 5-9% от общего количества неоплазий желудочно-кишечного тракта. По одним данным, мужчины страдают карциноидом несколько чаще женщин, по другим заболевание одинаково часто поражает представителей обоих полов. Лечение осуществляют специалисты в области онкологии, гастроэнтерологии, пульмонологии, абдоминальной хирургии, торакальной хирургии и эндокринологии.
Причины карциноида
Новообразования, происходящие из эндокринных клеток, были описаны в 1888 году. Чуть позже, в 1907 году, Оберндорфер впервые использовал название «карциноид» для обозначения неоплазий, напоминающих рак кишечника, но характеризующихся более доброкачественным течением. Несмотря на более чем вековую историю изучения карциноидов, причины их развития до сих пор остаются неизвестными. Исследователи отмечают нерезко выраженную наследственную предрасположенность.
В 50-60% случаев карциноиды располагаются в области аппендикса, в 30% - в области тонкого кишечника. Возможно поражение желудка, толстого кишечника, прямой кишки, поджелудочной железы, легких, яичников и некоторых других органов. Существует определенная корреляция между локализацией карциноида и уровнем серотонина в организме больного. Наибольшее количество серотонина выделяют карциноиды, расположенные в подвздошной кишке, тощей кишке и правой половине толстого кишечника. Для опухолей бронхов, двенадцатиперстной кишки, желудка и поджелудочной железы характерен более низкий уровень гормональной активности.
Из-за медленного роста, небольшого размера и длительного бессимптомного течения карциноиды долгое время рассматривались, как доброкачественные новообразования. Однако в последующем выяснилось, что опухоли данной группы часто метастазируют. При карциноидах тонкого кишечника отдаленные метастазы выявляются у 30-75% пациентов, при поражениях толстого кишечника – у 70%. Вторичные онкологические процессы обычно выявляются в регионарных лимфоузлах и печени, реже – в других органах.
При поражении полых органов карциноиды локализуются в подслизистом слое. Опухоли растут как в направлении наружной стенки кишечника, так и в сторону полости органа. Обычно диаметр карциноида не превышает 3 см. Новообразование плотное, желтое или серовато-желтое на разрезе. Различают три основных типа гистологического строения карциноидов:
- с образованием трабекул и солидных гнезд (тип А);
- в виде узких лент (тип В);
- с псевдожелезистым строением (тип С).
При проведении аргентафинной и хромафинной реакций в цитоплазме клеток исследуемого образца определяются серотонинсодержащие зерна.
Симптомы карциноида
Для карциноидных опухолей характерно длительное бессимптомное течение. Патогномоничным признаком являются приступообразные приливы, сопровождающиеся внезапной гиперемией лица, шеи, затылка и верхней половины туловища. Распространенность гиперемии при карциноиде может различаться – от локального покраснения лица до распространенного изменения окраски всей верхней части тела. Во время приливов возникают чувство жара, онемения или жжения в зоне гиперемии. Возможны покраснение конъюнктивы, слезотечение, усиленное слюноотделение и отек лица.
Наряду с перечисленными симптомами в период приступов у больных карциноидом наблюдаются учащение пульса и снижение АД. Реже приливы сопровождаются повышением артериального давления. Приступы при карциноиде развиваются без видимых причин либо возникают на фоне физической нагрузки, эмоционального стресса, приема некоторых медикаментов, употребления алкоголя, острой и жирной пищи. Продолжительность приступа обычно составляет от 1-2 до 10 минут, реже – несколько часов или дней. На начальных стадиях карциноида приливы наблюдаются 1 раз в несколько недель или месяцев. В последующем частота приступов увеличивается до нескольких раз в день.
С учетом особенностей течения выделяют четыре вида приливов при карциноидах. Продолжительность приступов первого типа (эритематозного) составляет несколько минут. Зона гиперемии ограничивается лицом и шеей. Второй тип приливов длится 5-10 минут. Лицо больного карциноидом становится цианотичным, нос приобретает красно-пурпурный оттенок. Приступы третьего типа – самые длительные, могут продолжаться от нескольких часов до нескольких суток. Проявляются усиленным слезоотделением, гиперемией конъюнктивы, артериальной гипотонией и диареей. При четвертом типе приливов наблюдается возникновение ярко-красных пятен в области шеи и верхних конечностей.
Приливы являются частью карциноидного синдрома и развиваются у 90% пациентов, страдающих карциноидами. Наряду с приливами у 75% больных возникают поносы, обусловленные усилением моторной функции кишечника под действием серотонина. Выраженность диареи при карциноиде может существенно различаться, при многократном жидком стуле могут возникать гиповолемия, гипопротеинемия, гипокальциемия, гипокалиемия и гипохлоремия. Возможен также бронхоспазм, сопровождающийся экспираторной одышкой, жужжащими и свистящими сухими хрипами.
Со временем у половины пациентов с карциноидом возникает фиброз эндокарда, обусловленный влиянием пиковых выбросов серотонина. Отмечается преимущественное поражение правых отделов сердца с формированием недостаточности трикуспидального клапана. Наряду с перечисленными симптомами при карциноидах могут выявляться пеллагроподобные изменения кожи, фиброзирующий стеноз уретры, фиброзные изменения и сужение сосудов брыжейки. Иногда у больных карциноидом наблюдается образование спаек в брюшной полости с развитием кишечной непроходимости.
При проведении хирургического вмешательства или инвазивной процедуры могут развиваться карциноидные кризы, угрожающие жизни больного. Криз проявляется приливом, внезапным падением АД (возможен сосудистый коллапс), выраженным учащением частоты сердечных сокращений, повышением температуры тела, обильным потоотделением и резким бронхоспазмом. В отдельных случаях карциноидные кризы возникают спонтанно или на фоне стресса.
При метастазировании чаще всего поражается печень. При распространенных вторичных очагах наблюдается увеличение печени, желтуха и повышение активности трансаминаз. При метастазах карциноида в брюшину возможен асцит. У некоторых больных выявляются метастазы в кости, поджелудочную железу, головной мозг, кожу, яичники или грудную клетку. При поражении скелета у пациентов с карциноидом возникают боли в костях, при метастазах в поджелудочную железу – боли в эпигастральной области с иррадиацией в спину, при поражении головного мозга – неврологические расстройства, при метастазах в грудную клетку – одышка и кашель. В ряде случаев небольшие метастатические очаги при карциноиде протекают без клинических проявлений и обнаруживаются только при проведении инструментальных исследований.
Из-за возможного бессимптомного течения, медленного прогрессирования и небольшого размера первичного очага диагностика карциноида может быть сопряжена с определенными затруднениями. Специфическими лабораторными исследованиями, позволяющими подтвердить наличие нейроэндокринной опухоли, являются определение уровня серотонина в плазме крови и уровня 5-гидроксииндолуксусной кислоты в моче. Для определения локализации первичной неоплазии и метастатических очагов используют сцинтиграфию с октреотидом.
В ряде случаев карциноид удается обнаружить при проведении эндоскопического исследования. При подозрении на поражение желудка назначают гастроскопию, толстого кишечника – колоноскопию, прямой кишки – ректороманоскопию, бронхов – бронхоскопию и т. д. Во время эндоскопии осуществляют биопсию с последующим гистологическим исследованием образца ткани. Наряду со сцинтиграфией в процессе выявления карциноида и метастатических очагов могут использоваться МРТ и КТ органов брюшной полости, рентгенография грудной клетки, селективная ангиография, сцинтиграфия всего скелета и другие исследования.
Для оценки распространенности карциноида также могут применяться лабораторные методы, в частности – определение уровня хроматогранина А в крови. Повышение концентрации хроматогранина А более 5000 мг/мл свидетельствует о наличии множественных метастазов карциноида. При наличии карциноидного синдрома может потребоваться проведение дифференциальной диагностики с другими нейроэндокринными опухолями, медуллярной опухолью щитовидной железы и мелкоклеточным раком легкого. При отсутствии приливов карциноид аппендикса иногда приходится дифференцировать с хроническим аппендицитом, поражение толстого кишечника – с раком толстой кишки, метастазы в печень – с другими заболеваниями печени, сопровождающимися желтухой и гепатомегалией.
Лечение карциноида
Основным методом лечения карциноида является хирургическое вмешательство. При неоплазиях аппендикса выполняют аппендэктомию, при опухолях тощей и подвздошной кишки проводят резекцию зоны поражения в сочетании с удалением участка брыжейки и регионарных лимфоузлов. При карциноидах толстого кишечника осуществляют гемиколэктомию. При одиночных метастазах в печени возможна сегментарная резекция органа. При множественных метастазах иногда используют эмболизацию печеночных артерий, криодеструкцию или радиочастотную деструкцию, но эффективность этих методов лечения, а также вероятность развития осложнений недостаточно изучены из-за небольшого количества наблюдений.
Химиотерапия при карциноиде малоэффективна. Некоторое увеличение продолжительности жизни отмечено при назначении фторурацила с стрептозоцином, однако применение этих лекарственных средств ограничено из-за тошноты, рвоты, негативного влияния на почки и систему кроветворения. Медикаментозная терапия карциноида обычно заключается в использовании аналогов соматостатина (октреотида, ланреотида), возможно – в сочетании с интерфероном. Использование данной комбинации препаратов позволяет устранить проявления болезни и уменьшить скорость опухолевого роста.
Прогноз
Прогноз при карциноидах относительно благоприятный. При раннем выявлении новообразования, отсутствии отдаленных метастазов и успешном радикальном хирургическом вмешательстве возможно выздоровление. Средняя продолжительность жизни составляет 10-15 лет. Причиной гибели пациентов с распространенными формами карциноида обычно становятся сердечная недостаточность вследствие поражения трикуспидального клапана, кишечная непроходимость при спаечном процессе в брюшной полости, раковая кахексия или нарушения функции различных органов (обычно – печени), обусловленные отдаленным метастазированием.
Карциноидный синдром
Карциноидный синдром – комплекс симптомов, возникающих в результате гормональной активности опухолей из клеток АПУД-системы. Включает в себя приливы, персистирующую диарею, фиброзное поражение правой половины сердца, боли в животе и бронхоспазм. При проведении оперативных вмешательств возможно развитие опасного для жизни карциноидного криза. Карциноидный синдром диагностируют на основании анамнеза, жалоб, данных объективного осмотра, результатов определения уровня гормонов крови, КТ, МРТ, сцинтиграфии, рентгенографии, эндоскопии и других исследований. Лечение – хирургическое удаление опухоли, медикаментозная терапия.
Карциноидный синдром – симптомокомплекс, наблюдающийся при потенциально злокачественных медленно растущих нейроэндокринных опухолях, которые могут возникать практически в любых органах. В 39% случаев новообразования, провоцирующие карциноидный синдром, локализуются в тонком кишечнике, в 26% - в аппендиксе, в 15% - в прямой кишке, в 1-5% - в других отделах толстого кишечника, в 2-4% - в желудке, в 2-3% - в поджелудочной железе, в 1% - в печени и в 10% - в бронхах. В 20% случаев карциноидные опухоли ЖКТ сочетаются с другими новообразованиями толстого кишечника. Карциноидный синдром обычно развивается в возрасте 50-60 лет, мужчины и женщины страдают одинаково часто.
Карциноид впервые был описан в конце XIX века. В 50-е годы прошлого века группа исследователей под руководством Вальденстрема составила расширенное описание гистологических и гистохимических особенностей карциноидных опухолей, а также доказала связь между такими новообразованиями и развитием карциноидного синдрома. В течение долгого времени карциноиды рассматривались как доброкачественные опухоли, однако исследования последних лет поколебали эту точку зрения. Было установлено, что, несмотря на медленный рост, образования обладают определенными признаками злокачественности и могут давать метастазы в отдаленные органы. Лечение карциноидного синдрома осуществляют врачи, работающие в области онкологии, эндокринологии, гастроэнтерологии, кардиологии, общей хирургии и других специальностей.
Причины карциноидного синдрома
Причиной развития карциноидного синдрома становится гормональная активность опухолей, происходящих из нейроэндокринных клеток АПУД-системы. Симптомы определяются изменением уровня различных гормонов в крови пациента. Обычно такие новообразования выделяют большое количество серотонина. Как правило, наблюдается увеличение продукции гистамина, простагландинов, брадикинина и полипептидных гормонов.
Карциноидный синдром возникает далеко не у всех больных с карциноидными опухолями. При карциноидах тонкой и толстой кишки данный синдром обычно развивается только после появления метастазов в печени. Это объясняется тем, что гормоны из кишечника с кровью поступают в печень через систему воротной вены, а затем разрушается печеночными ферментами. Метастазирование в печень приводит к тому, что продукты опухолевого метаболизма начинают напрямую поступать в общий кровоток через печеночные вены, не подвергаясь расщеплению в клетках печени.
При карциноидах, локализующихся в легких, бронхах, яичниках, поджелудочной железе и других органах, карциноидный синдром может развиваться до начала метастазирования, поскольку кровь от этих органов перед поступлением в системный кровоток не проходит через систему воротной вены и не подвергается «очистке» в ткани печени. Явно злокачественные новообразования вызывают карциноидный синдром чаще опухолей, не проявляющих признаков малигнизации.
Повышение уровня серотонина провоцирует диарею, боли в животе, мальабсорбцию и сердечную патологию. Как правило, при карциноидном синдроме наблюдается фиброзное перерождение эндокарда правой половины сердца. Левая половина сердца поражается редко, поскольку серотонин разрушается при прохождении крови через легкие. Увеличение количества брадикинина и гистамина вызывает приливы. Роль полипептидных гормонов и простагландинов в развитии карциноидного синдрома пока не выяснена.
Симптомы карциноидного синдрома
Самым распространенным проявлением карциноидного синдрома являются приливы. Этот симптом наблюдается у 90% больных. Отмечается внезапное, периодическое, приступообразное покраснение верхней половины туловища. Обычно гиперемия особенно ярко выражена в области лица, затылка и шеи. Пациенты с карциноидным синдромом предъявляют жалобы на ощущение жара, онемения и жжения. Приливы сопровождаются учащением сердечных сокращений и падением артериального давления. Возможны головокружения, обусловленные ухудшением кровоснабжения головного мозга. Во время приступов могут наблюдаться покраснение склер и слезотечение.
На начальных этапах развития карциноидного синдрома приливы появляются один раз в несколько дней или недель. В последующем их количество постепенно увеличивается до 1-2 или даже 10-20 раз в сутки. Длительность приливов при карциноидном синдроме может колебаться от 1-10 минут до нескольких часов. Обычно приступы возникают на фоне употребления алкоголя, пряной, жирной и острой пищи, физической нагрузки, психологического стресса или приема медикаментов, способствующих повышению уровня серотонина. Реже приливы развиваются спонтанно, без всяких видимых причин.
Диарея выявляется у 75% больных карциноидным синдромом. Возникает из-за усиления моторики тонкого кишечника под влиянием серотонина. Носит хронический персистирующий характер. Выраженность симптома может сильно различаться. Из-за мальабсорбции нарушаются все виды обмена (белковый, углеводный, жировой, водно-электролитный), развиваются гиповитаминозы. При длительно текущем карциноидном синдроме отмечаются сонливость, слабость мышц, быстрая утомляемость, жажда, сухость кожных покровов и снижение веса. В тяжелых случаях возникают отеки, остеомаляция, анемия и выраженные трофические изменения кожных покровов, обусловленные грубыми обменными расстройствами.
Сердечная патология обнаруживается у половины пациентов, страдающих карциноидным синдромом. Как правило, выявляется эндокардиальный фиброз, сопровождающийся поражением правой половины сердца. Фиброзные изменения становятся причиной несостоятельности трехстворчатого и легочного клапанов и провоцируют стеноз легочного ствола. Несостоятельность клапанов и стеноз легочной артерии при карциноидном синдроме могут повлечь за собой развитие сердечной недостаточности и застой в большом круге кровообращения, которые проявляются отеками нижних конечностей, асцитом, болями в правом подреберье из-за увеличения печени, набуханием и пульсацией вен шеи.
У 10% больных карциноидным синдромом наблюдаются явления бронхоспазма. Пациентов беспокоят приступы экспираторной одышки, сопровождающиеся свистящими и жужжащими хрипами. Еще одним достаточно распространенным проявлением карциноидного синдрома являются боли в животе, которые могут быть обусловлены механическим препятствием движению кишечного содержимого из-за роста первичной опухоли или возникновением вторичных очагов в брюшной полости.
Грозным осложнением карциноидного синдрома может стать карциноидный криз – состояние, возникающее во время оперативных вмешательств, сопровождающееся резким снижением артериального давления, учащением сердечных сокращений, выраженным бронхоспазмом и повышением уровня глюкозы в крови. Шок, возникший во время карциноидного криза, представляет непосредственную угрозу для жизни больного и может повлечь за собой летальный исход.
Диагностика карциноидного синдрома
Диагноз устанавливает онколог на основании характерных симптомов, данных внешнего осмотра и объективных исследований. В плазме крови выявляется повышенный уровень серотонина. В моче определяется высокое содержание 5-оксииндолуксусной кислоты. Для исключения ложноположительного результата в течение 3 дней до сдачи анализов пациенту с подозрением на карциноидный синдром рекомендуют воздержаться от приема продуктов, содержащих большое количество серотонина (грецких орехов, баклажанов, авокадо, помидоров, бананов и т. д.), и некоторых лекарственных препаратов.
В сомнительных случаях для стимуляции приливов проводят пробы с алкоголем, катехоламинами или глюконатом кальция. Для определения локализации опухоли и выявления метастазов больного с карциноидным синдромом направляют на КТ и МРТ внутренних органов, сцинтиграфию, рентгенографию, гастроскопию, колоноскопию, бронхоскопию и другие исследования. При наличии достаточных показаний может использоваться лапароскопия. Карциноидный синдром дифференцируют с системным мастоцитозом, приливами во время климакса и побочными эффектами при приеме некоторых лекарственных препаратов.
Лечение карциноидного синдрома
Основным методом лечения является хирургическое вмешательство. В зависимости от локализации и распространенности процесса возможно радикальное иссечение первичного очага или различные паллиативные операции. При карциноидном синдроме, обусловленном опухолями тонкого кишечника, обычно выполняют резекцию тонкой кишки вместе с участком брыжейки. При поражении толстого кишечника и новообразованиях, расположенных в области илеоцекального сфинктера, осуществляют правостороннюю гемиколэктомию.
При карциноидном синдроме, вызванном новообразованием в области аппендикса, проводят аппендэктомию. Некоторые онкологи дополнительно удаляют близлежащие лимфатические узлы. Паллиативные хирургические вмешательства показаны на этапе метастазирования, предусматривают удаление крупных очагов (как вторичных, так и первичного) для снижения уровня гормонов и уменьшения выраженности карциноидного синдрома. Еще одним способом уменьшить проявления карциноидного синдрома служит эмболизация или лигирование печеночной артерии.
Показанием к проведению химиотерапии при карциноидном синдроме является наличие метастазов. Кроме того, данный метод лечения применяют в послеоперационном периоде при поражении сердца, нарушениях функций печени и высоком уровне 5-оксииндолуксусной кислоты в моче. Чтобы избежать развития карциноидного криза, лечение начинают с малых доз препаратов, постепенно увеличивая дозировку. Эффективность химиотерапии при карциноидном синдроме невысока. Существенное улучшение отмечается не более чем у 30% пациентов, средняя продолжительность ремиссии составляет 4-7 месяцев.
В качестве симптоматической терапии при карциноидном синдроме назначают препараты-антагонисты серотонина: флуоксетин, сертралин, пароксетин и др. При опухолях, продуцирующих большое количество гистамина, применяют дифенгидрамин, ранитидин и циметидин. Для устранения диареи рекомендуют принимать лоперамид. Кроме того, при карциноидном синдроме широко используют ланреотид и октреотид, которые подавляют секрецию биологически активных веществ в области новообразования и позволяют существенно уменьшить проявления данного синдрома более чем у половины пациентов.
Прогноз при карциноидном синдроме определяется распространенностью и степенью злокачественности опухоли. При радикальном удалении первичного очага и отсутствии метастазов возможно полное выздоровление. При метастазировании прогноз ухудшается. Из-за медленного прогрессирования карциноида продолжительность жизни в таких случаях колеблется от 5 до 15 и более лет. Причиной летального исхода становятся множественные метастазы в отдаленные органы, истощение, сердечная недостаточность или кишечная непроходимость.
Карциноид (нейроэндокринная опухоль) - симптомы и лечение
Что такое карциноид (нейроэндокринная опухоль)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Леднева Алексея Николаевича, хирурга со стажем в 6 лет.
Над статьей доктора Леднева Алексея Николаевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Карциноид (карциноидная или нейроэндокринная опухоль) — медленно растущий тип злокачественных опухолей, происходящий из клеток нейроэндокринной системы.
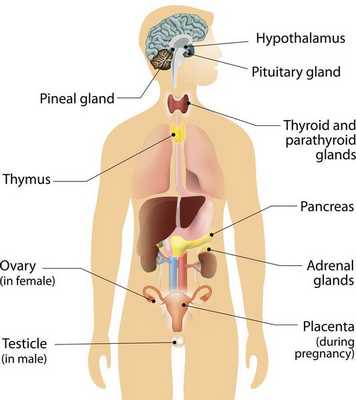
Нейроэндокринная система (НЭС) — отдел эндокринной системы, клетки которой рассеяны по всему организму и выполняют регуляторную функцию органов и систем посредством выработки гормонально-активных веществ. [1]
Карциноидные опухоли могут развиваться в любых органах, но чаще локализуются в органах желудочно-кишечного тракта (ЖКТ — желудок, тонкий и толстый кишечник), лёгких, тимусе, поджелудочной железе и почках.
Ввиду высокой гормональной активности клеток НЭС, при развитии опухолевого процесса (неконтролируемого деления клеток), в кровь поступает большое количество гормонально-активных веществ. В медицине эта ситуация носит название “Карциноидный синдром” и может проявляться в виде:
- приливов;
- персистирующей диареи (то есть, затяжной — более 14 дней);
- фиброзного поражения правой половины сердца;
- болей в животе;
- бронхоспазма.
Точные причины, вызывающие карциноидные опухоли, не известны. Однако есть ряд факторов, предполагающих повышенный риск развития данного заболевания:
- Пол — женщины имеют более высокую вероятность развития карциноидной опухоли, чем мужчины.
- Возраст — в большинстве случаев карциноидные опухоли диагностируются в возрасте от 40 до 50 лет.
- Наследственность — наличие множественной эндокринной неоплазии (опухоли) I типа (MEN I) у ближайших родственников увеличивает риск развития карциноидных опухолей. У пациентов с MEN I происходит развитие множественных опухолей в железах эндокринной системы.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Само по себе развитие карциноидной опухоли редко имеет клинические проявления. Все основные симптомы связаны с высвобождением большого количества гормонально-активных веществ в кровь, то есть с карциноидным синдромом.
Основными проявлениями карциноидного синдрома являются:
- приливы;
- диарея;
- боль в животе;
- одышка;
- поражение сердечных клапанов;
- кожная сыпь.
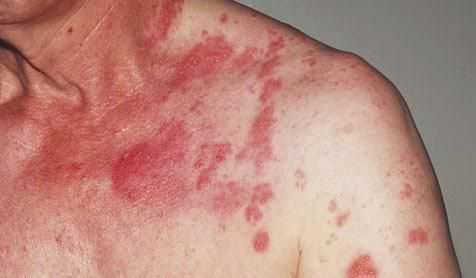
Зачастую пациентов с диагнозом «Карциноидный синдром» наблюдает невролог или психиатр. Причиной тому служит характер жалоб, свидетельствующий о нарушениях в работе центральной нервной системы.
Покраснение лица и шеи — самый частый симптом данной болезни.
Начало типичного прилива внезапное. Ему характерно:
- красное окрашивание лица и верхней части туловища;
- потливость, длящаяся несколько минут.
В течение дня приступ может возникать несколько раз. Иногда он может сопровождаться обильным слезоотделением и провоцироваться приёмом алкоголя или пищи, которая содержит тирамин (шоколад, орехи, бананы). Часто данное состояние расценивается как менопаузальные приливы и остаётся без особого внимания.
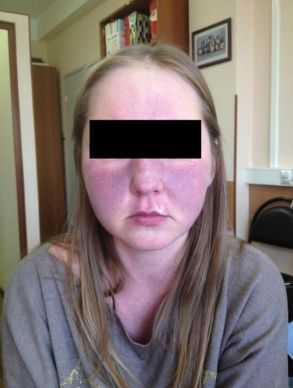
Иногда встречаются и редкие симптомы карциноидного синдрома, являющиеся следствием опухолей отдельных типов клеток НЭС, чётко ассоциированные с различными органами.
В поджелудочной железе выделяют:
- гастриномы (синдром Золлингера — Эллисона);
- инсулиномы;
- випомы (синдром Вернера — Моррисона);
- глюкагономы.
Также существует ряд опухолей, которые секретируют (вырабатывают) эктопические гормоны, то есть помимо основного органа в организме, производящего определённый гормон, в организме развивается опухоль, параллельно выделяющая тот же гормон.
Наиболее часто встречается эктопическая продукция адренокортикотропного гормона (АКТГ), вследствие чего пациенты приобретают внешний вид, характерный для больных с синдромом Иценко — Кушинга. Однако на практике данные опухоли встречаются редко и имеют специфическую клиническую картину.
Патогенез карциноида
Основное звено в патогенезе всех онкологических заболеваний — бесконтрольное деление клеток. Однако при развитии опухоли в нейроэндокринной системе основное отличие заключается в том, что клетки этой ткани имеют способность вырабатывать гормонально-активные вещества.
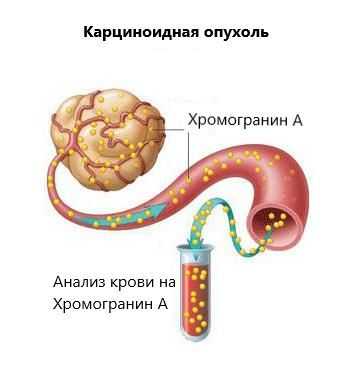
НЭС представляет собой широкую клеточную сеть, рассеянную по всему организму, которая, выделяя гормонально-активные вещества, участвует в регуляции работы органов и систем. При развитии опухоли и неконтролируемом делении данные клетки начинают продуцировать повышенное количество гормонально-активных веществ.
Основное продуцируемое вазоактивное вещество — серотонин. Однако приливы чаще происходят в результате секреции калликреина. Это фермент (ускоритель), который участвует в образовании лизил-брадикинина. Далее этот полипептид превращается в брадикинин — один из самых мощных сосудорасширяющих веществ.
Другими компонентами карциноидного синдрома являются:
- диарея (связана с повышенной продукцией серотонина, который значительно увеличивает перистальтику (сокращение полых органов), оставляя меньше времени для всасывания жидкости в кишечнике);
- фиброзное поражений сердечной мышцы (особенно правых отделов, что приводит к недостаточности клапанов сердца);
- бронхоспазм.
Патогенез поражения сердечной мышцы и бронхоспазма сложен и включает активацию рецепторов серотонина 5-НТ2В. [2]
При нахождении первичной опухоли в ЖКТ серотонин и калликреин распадаются в печени, и проявления карциноидного синдрома не возникают до тех пор, пока в печени не появляются метастазы, или же карциноидная опухоль не сопровождается печёночной недостаточностью (циррозом).
Карциноидные новообразования бронхолёгочной локализации могут провоцировать развитие карциноидного синдрома и без метастазов в печени. Данные различия связаны с особенностью кровоснабжения, при котором отток крови от органов ЖКТ происходит через печень и фильтруется в ней, а отток крови от органов грудной клетки происходит сразу в системный кровоток.
Классификация и стадии развития карциноида
Классификация карциноидов основана на оценке различных факторов.
I. По локализации
В зависимости от расположения первичной опухоли выделяют:
- карциноидные опухоли органов грудной клетки (лёгкие, бронхи, тимус) — составляют около 25% от общего количества опухолей НЭС;
- опухоли пищеварительной системы — составляют более 60% от общего количества опухолей НЭС. [3]
II. По степени дифференцировки и потенциала злокачественности [7]
Читайте также:
