Ключично-черепной дизостоз (КЧД): атлас фотографий
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026

Генетические заболевания – это далеко не редкость в нашем мире. Большинство из них выявляются в первые часы после появления ребенка на свет. Ключично-черепная дисплазия или синдром Шейтхауэра-Мари-Сентона – как раз одно из таких заболеваний.
Один из его самых знаменитых обладателей – юная звезда сериала «Очень странные дела», Гейтен Матараццо. С тех пор, как этот проект стал популярным, возрос интерес и к самому заболеванию. Как его можно заметить во внешности и почему оно развивается? Сегодня MedAboutMe рассказывает о причинах, симптомах и методах лечения болезни.
Причины заболевания
По данным Национального института здравоохранения США, ключично-черепная дисплазия – очень редкая патология, которая встречается у одного человека на миллион.

В основе болезни лежит мутация гена Runx2, который локализован на коротком плече шестой хромосомы. Он кодирует белки, отвечающие за процесс дифференцировки костных клеток остеобластов.
Синдром Шейтхауэра-Мари-Сентона, как и многие генетические патологии, наследуется по аутосомно-доминантному типу: это значит, что в семье ребенка ранее встречались случаи такого заболевания.
Как проявляется ключично-черепная дисплазия?

Симптомы заболевания зависят от степени выраженности дефекта. У кого-то обнаруживается нехватка лишь небольшого участка ключицы, в то время как другие маленькие пациенты могут столкнуться с более серьезными проблемами.
Наиболее распространенные признаки патологии:
- Отсутствие или недоразвитие ключиц (как одной, а таки обеих). Выявляется чрезмерная подвижность в плечевых суставах: ребенок может свести вместе плечи перед грудью.
- Незаращение родничков. В их области также могут образовываться дополнительные костные включения. Самый большой родничок иногда остается открытым на протяжении всей жизни: требуется операция, чтобы это скорректировать.
- Стоматологические аномалии. Отмечается нарушение формирования корневой системы зуба, отсутствие или задержка в прорезывании как молочных, так и постоянных зубов. У некоторых пациентов до 30 лет могут сохраняться молочные зубы.
Более редкие симптомы – низкий рост (по сравнению с родителями, братьями и сестрами), массивная верхняя часть черепа, недоразвитие тазовых костей, широкая форма головы, приближающаяся к округлой.
В 10% случаев генетическое заболевание сочетается с другими патологиями: нарушением слуха, аномалиями строения ушных раковин.
В 2017 году ученые с кафедры генетики университета Стамбула опубликовали работу, посвященную оценке симптомов ключично-черепной дисплазии у 15 пациентов из 11 разных семей.
Результаты показали, что у 28,6% больных были маленького роста, у 57,1 % обнаружился остеопороз (снижение плотности костей) и у 21,4 % – остеопения.
Генетическое исследование выявило несколько различных мутаций Runx2, что объясняет различные клинические проявления.
Гейтен Матараццо: звездная история болезни

Веселый Дастин Хендерсон из телесериала «Очень странные дела» стал любимцем большей части зрителей. Герой часто шутит, не падает духом и постоянно отвешивает колкости по поводу своих внешних особенностей.
Когда его друзьям требовалось проникнуть в вентиляционную шахту, юноша сказал, что он сможет это сделать, ведь у него «нет ключиц». И это отнюдь не художественное преувеличение: актер, как и его герой, страдает от ключично-черепного дизостоза.
На первый взгляд, Гейтен Матараццо – совершенно обычный подросток, хоть его рост и не превышает 165 см. У него нет ключиц, а также отсутствует большая часть зубов, что, впрочем, незаметно на экранах.
«Моя голливудская улыбка, которую все могут наблюдать – это всего лишь хорошие протезы. Мне приходиться надевать их, чтобы не слишком шокировать публику. Предстоит еще немало операций, чтобы я смог блистать своими зубами. Мне повезло: моя форма болезни относительно безобидна. Я знаю других людей с таким же диагнозом: им пришлось намного хуже», – рассказывает юный Матараццо.
Несмотря на свои особенности, Гейтен добился неплохих успехов в сфере киноиндустрии. Как рассказывает семья актера, мальчик с юных лет понимал, что сильно отличается от других детей. Однако он смог сделать болезнь своей «фишкой», а легкий нрав и обаяние помогли Матараццо получить роль в одном из самых популярных сериалов от «Netflix».
После выхода на экраны третьего сезона «Очень странных дел» интерес к ключично-черепной дисплазии вырос более чем на 94%! Люди искали не только симптомы заболевания, но и активно переводили деньги в фонды, которые занимаются помощью маленьким пациентам с таким диагнозом.
Чем же это может быть полезно для общества? Эрика Моссхолдер, исполнительный директор некоммерческой организации, посвященной проблеме ключично-черепной дисплазии, отметила: «Чем больше люди узнают о проблеме, тем меньше ненужного внимания, некорректных вопросов, насмешек и колкостей получают наши пациенты. Да и сам факт того, что мальчик, страдающий от такой серьезной болезни, смог добиться потрясающего успеха, дает надежду».
Методы лечения и реабилитации пациентов

Болезнь не сказывается ни на умственных способностях, ни на продолжительности жизни ребенка. Основная цель лечения – коррекция косметических дефектов. Маленькому пациенту удаляют молочные и сверхкомплектные зубы, при необходимости – ставят протезы (имплантаты показаны во взрослом возрасте, когда челюсть окончательно сформируется).
Если ключица отсутствует частично, возможно проведение операции: дефект замещается трансплантатом.
В 2018 году врачи челюстно-лицевого отделения Шанхайской больницы опубликовали исследование, посвященное терапии ключично-черепной дисплазии. Результаты работы показали, что комбинированное лечение у ортодонта и пластического хирурга позволяет достичь лучших результатов и замаскировать дефект.
Генетические заболевания – это проблема, которую сложно предупредить. А бороться с ними – еще сложнее: нужно день за днем обманывать хитрую поломку в генах, чтобы дать ребенку шанс на нормальную жизнь. Однако история Гейтена Матараццо – яркий пример того, как можно превратить свои недостатки в достоинства.

этот тест и узнайте, во сколько баллов – по десятибалльной шкале – можно оценить состояние вашего здоровья.
ДИЗОСТОЗ
Дизостоз (dysostosis; греч. dys- + osteon кость + osis) — нарушение развития костей, лежащее в основе врожденных наследственных семейных заболеваний костной системы. Чаще всего возникают аномалии развития костей черепа в сочетании с другими симптомами, однако встречаются множественные и генерализованные поражения костей скелета. Термин «Дизостоз» применяют к генерализованным поражениям скелета — хондродистрофии (см.), гаргоилизму (см.), остеогенезу несовершенному (см.) и т. д.
Важнейшие разновидности Дизостозов: ключично-черепной, черепно-лицевой, челюстно-лицевой и челюстно-черепной.
Содержание
Ключично-черепной Дизостоз
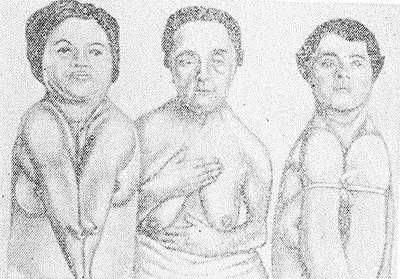
Рис. 1. Ключично-черепной Дизостоз (синдром Шейтхауэра—Мари—Сентона) у трех сестер. Отсутствие ключиц у двух сестер приводит к полному соприкосновению плеч.
Ключично-черепной Дизостоз (синдром Шейтхауэра — Мари — Сентона) характеризуется гипоплазией покровных костей черепа в сочетании с полным или частичным недоразвитием одной или обеих ключиц, т. е. нарушением развития так наз. мембранозных костей. Для Д. этого вида характерно незаращение или позднее заращение черепных швов и родничков, брахицефалия (см.) с преобладанием расширения свода черепа в латеральных направлениях, выдающийся лоб, гипоплазия лицевых костей, гл. обр. верхней челюсти, обусловливающая псевдопрогению (кажущееся увеличение нижней челюсти). Нарушение развития челюстей сопровождается запаздыванием прорезывания зубов. Отсутствие ключиц или частичное недоразвитие их с дефектом внутренних, средних или наружных частей ведет к увеличению подвижности плечевого пояса, а при полном отсутствии их — к полному соприкосновению плеч (рис. 1).
Описанные изменения часто сопровождаются деформациями позвоночника, костей верхних и нижних конечностей, стоп, тазовых костей. Аномалия наследуется по рецессивному и доминантному типу, может быть семейной.
При ключично-черепном дизостозе рентгенологически выявляются многочисленные изменения со стороны скелета, однако наиболее характерны изменения ключиц и костей черепа. Дефекты ключиц чаще симметричны и могут быть разных размеров: от небольших до полного отсутствия ключиц. Чаще же всего отсутствует акромиальный конец ключицы. Свободный конец оставшейся части закруглен, покрыт замыкающей костной пластинкой и связан плотным фиброзным тяжем с акромиальным отростком лопатки. По ходу фиброзного тяжа иногда обнаруживаются костные включения.
При рентгенологическом исследовании черепа определяется брахицефалия: мозговой череп увеличен в поперечнике и уменьшен в передне-заднем размере. Основание черепа укорочено в поперечном направлении и несколько удлинено в продольном. Кости свода, особенно лобная, истончены и как бы раздуты, значительно выдаваясь в стороны. Передний родничок остается незаращенным. В местах перекреста швов могут наблюдаться и дополнительные роднички или дополнительные костные включения в самих швах. Кости лицевого черепа малы, верхнечелюстные пазухи недоразвиты. Размеры нижней челюсти не изменены. Обнаруживаются аномалии прикуса, расположения, формы и сроков прорезывания зубов.
При исследовании скелета туловища и конечностей могут быть обнаружены отклонения в развитии ряда костей: уменьшенные размеры лопаток, крестца, костей таза с отсутствием слияния между собой лобковых, седалищных и подвздошных костей и недоразвитием лобкового симфиза; недоразвитие проксимальных отделов бедер с варусной деформацией их; укорочение или отсутствие ногтевых бугристостей у концевых фаланг пальцев кистей и стоп; незаращение дужек позвонков.
При множественном поражении скелета наличие характерных изменений ключиц делает рентгенологический диагноз достоверным.
Черепно-лицевой Дизостоз
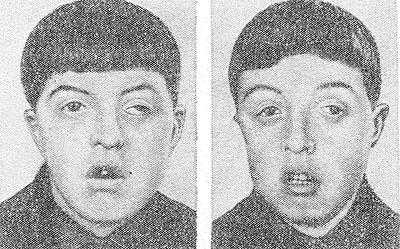
Рис. 2. Однояйцовые близнецы 13 лет с черепно-лицевым дизостозом (синдром Крузона). Характерны широко расставленные глаза, выражено косоглазие, гипоплазия верхней челюсти.
Черепно-лицевой Дизостоз (синдром Крузона, гипертелоризм) — недоразвитие костей черепа, мозга и верхней челюсти в сочетании с преждевременным закрытием черепных швов, экзофтальмом (см.), косоглазием (см.), нистагмом (см.), расстройством зрения. Лоб в области переносицы бугрист, глаза широко расставлены (рис. 2), нос своеобразной крючковидной формы («клюв попугая»), гипоплазия верхней челюсти, псевдопрогения; в резко выраженных случаях наблюдается снижение умственного развития. Наследуется по доминантному типу.
Рентгенологически выявляются изменения черепа. На первый план выступает характерная деконфигурация головы и нарушение нормальных соотношений между мозговым и лицевым черепом: первый уменьшен в размерах, имеет почти шаровидную форму, швы заращены, усилены пальцевые вдавления. Кости свода черепа истончены, несколько выпячиваются кнаружи в области переднего родничка. Основание черепа укорочено и углублено, область турецкого седла сужена, глазницы уплощены.
Кости лицевого черепа малы: верхняя челюсть и носовые кости недоразвиты, нижняя челюсть значительно выдается вперед, в силу чего образуется резкий прогиб носа внутрь.
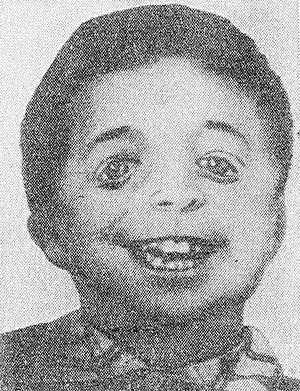
Рис. 3. Ребенок с челюстно-лицевым дизостозом. Характерны широкие косо расположенные глазные щели, нарушение развития зубов.
Челюстно-лицевой Дизостоз
Челюстно-лицевой Дизостоз (синдром Берри—Франческетти, синдром Франческетти—Цвалена) — гипоплазия гл. обр. нижней челюсти и скуловых костей, макростомия (своеобразное «рыбье» или «птичье» лицо), широкие косо расположенные глазные щели (рис. 3), с вывороченными и скошенными книзу веками и колобомами в наружных отделах, слепые фистулы от углов рта к ушам, языковидное оволосение щек, нарушения развития зубов, деформация ушных раковин, иногда среднего и внутреннего уха с развитием глухоты, устранимой операцией. В противоположность синдромам Крузона и Апера (см. Апера синдром) определяется сильное развитие лобных пазух. Встречается деформация грудной клетки и позвоночника. Наследуется по доминантному типу.
Челюстно-черепной Дизостоз
Челюстно-черепной Дизостоз (синдром Петерс — Хевельса) — гипоплазия верхней челюсти, скуловых дуг, открытый прикус, прогения (выстояние нижней челюсти), укорочение переднего отдела основания черепа. Аномалия наследуется по доминантному типу.
Существуют другие формы черепных Д.: синдромы Гегенхара, Робена, Франсуа и др. Внешний вид больных с различными формами Д. характерен. Д. сохраняется всю жизнь, не поддается оперативной коррекции, почти не требует дифференциальной диагностики с другими заболеваниями. В сомнительных случаях важным диагностическим методом является рентгенологическое исследование.
Различают так наз. неполные типы перечисленных Д., когда имеют место не все характеризующие их симптомы. Отдельные признаки могут комбинироваться в различных сочетаниях, составляя как бы промежуточные типы Д.
Прогноз для жизни благоприятный.
Библиография: Алексеев В. А. Случай черепно-ключичного дизостоза, Вестн, рентгенол, и радиол., № 3, с. 80, 1974; Косинская Н. С. Нарушения развития костно-суставного аппарата, Л., 1966; Кручинский Г. В. Редкие врожденные синдромы лица и челюстей (в границах первой и второй жаберных дуг), Минск, 1974, библиогр.; Рейнберг С. А. Рентгенодиагностика заболеваний костей и суставов, кн. 1—2, М., 1964; Ромоданов А. П. и Лягценко Д. С. Черепно-лицевой Дизостоз, Журн, невропат, и психиат., т. 72, № 10, с. 1487, 1972, библиогр.; Fleischer-Peters A. Kiefermissbildungen bei Dysostose-Syndromen des Schadels, Dtsch, zahnarztl. Z., Bd 24, S. 932, 1969; Humangenetik, hrsg. v. P. E. Becker, Bd 2, S. 489, Stuttgart, 1964, Bibliogr.; Hylton R. P. a. Albright J. E. Cleidocranial dysostosis, J. oral Surg., v. 28, p. 682, 1970; Tessier P. The definite plastic surgical treatment of the severe facial deformities of craniofacial dysostosis, Plast. reconst. Surg., v. 48, p. 419, 1971.
КЛЮЧИЦА
Ключица (clavicula) — трубчатая парная кость плечевого пояса, сочленяющаяся с грудиной и лопаткой. Функционально Ключица принадлежит верхней конечности, в анатомическом отношении она служит границей между областью шеи и туловищем.
Анатомия
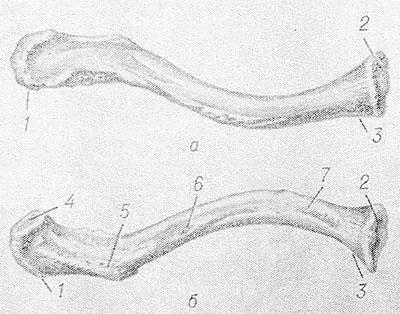
Рис. 1. Правая ключица (а — вид сверху, б — вид снизу): 1 — акромиальный конец; 2 — грудинная суставная поверхность; 3 — грудинный конец; 4 — акромиальная суставная поверхность; 5 — клювовидная бугристость; 6 — питательное отверстие; 7 — реберная бугристость.
Ключица имеет форму вытянутой буквы S (рис. 1); длина К. взрослого человека 12—15 см. Медиальная часть К. (ок. 2/3 длины) выгнута кпереди, латеральная треть — кзади и заканчивается уплощенной сверху вниз пластинкой губчатого строения. Средний отдел К. цилиндрической формы, имеет костномозговой канал. Грудинный конец утолщен, имеет форму трехгранной призмы с тупыми краями и выраженным шероховатым вдавлением на нижней стороне, обусловленным прикреплением реберно-ключичной связки. На нижней стороне акромиального конца К. имеются конусовидный бугорок (tuberculum conoideum) и трапециевидная линия (linea trapezoidea)— места прикрепления клювоключичной связки. К акромиальному концу сверху и спереди прикрепляется дельтовидная мышца (m. deltoideus), сверху и сзади — трапециевидная мышца (m. trapezius).
Акромиальный конец К. сочленяется с акромиальным отростком лопатки, образуя ключично-акромиальный сустав. Подвижность в нем обусловлена слабым напряжением суставной капсулы и фиброзно-хрящевой прослойкой между костями, к-рая нередко формируется в более или менее обособленный диск. Сустав укреплен двумя связками: акромиально-ключичной (lig. acromioclaviculare) и клювоключичной (lig. coracoclaviculare).
Грудинный конец К. сочленяется с грудиной (грудиноключичный сустав). Сустав разделен на две полости хрящевым суставным диском. Стабильность сустава обусловлена мощными связками. С I ребром К. связана двухслойной реберно-ключичной связкой (lig. costoclaviculare). Спереди и сзади грудиноключичный сустав укреплен передней и задней грудиноключичными связками (lig. sternoclaviculare ant. et post.). Через яремную вырезку поперек проходит межключичная связка (lig. interclaviculare).
К грудинному концу К. у его заднего края прикрепляется грудино-ключично-сосцевидная мышца (m. sternocleidomastoideus), снизу — грудиноподъязычная мышца (m. sternohyoideus). К медиальным двум третям К. спереди прикрепляется большая грудная мышца (m. pectoralis major). По нижней поверхности К. между I ребром и ее акромиальным концом проходит подключичная мышца (m. subclavius). Здесь же расположено питательное отверстие (foramen nutricium), через к-рое в кость проникают сосуды.
Грудиноключичный и ключично-акромиальный суставы участвуют в активных движениях верхней конечности. С их участием происходит подъем ее выше горизонтальной линии, движение вперед и в сторону. Функциональное значение К. состоит в том, что она является «распоркой» между костями туловища (грудиной) и плечевым суставом (см. Плечевой пояс). Это стабилизирует сустав и увеличивает объем движений в нем.
На уровне средней трети К., позади ее, между прикреплением дельтовидной и большой грудной мышц, кпереди от I ребра проходят подключичные артерия и вена и плечевое сплетение.
Возрастные особенности Ключицы: первые ядра окостенения появляются в теле К. на 5—6-й нед. внутриутробной жизни и сливаются на 7-й нед. Ядро окостенения в хрящевом грудинном конце К. появляется в 16—20 лет и сливается с телом К. к 20—25 годам.
Рентгеноанатомия
Для рентгенологического исследования Ключицы применяют рентгенографию в передней и задней проекциях, иногда в передней двусторонней — для получения симметричного изображения обеих К., а также в так наз. верхней проекции — для получения: изображения К. вне фона ребер (при ходе лучей снизу спереди, вдоль передней стенки грудной клетки). При наличии показаний используют: томографию (см.). Все снимки К. производят при задержанном дыхании.
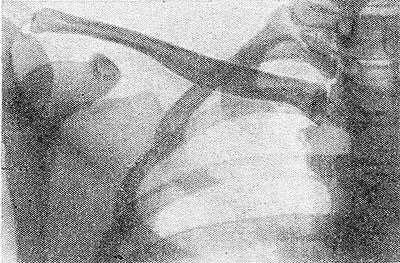
На снимках в прямой проекции S-образное искривление К. в горизонтальной плоскости скрадывается (рис. 2). Широкий плоский акромиальный конец К. проецируется на фоне покровов малой толщины и поэтому кажется разреженным; он имеет небольшую суставную поверхность. На нижнем контуре К., вблизи грудинного конца, видно вдавление в месте прикрепления реберно-ключичной связки, иногда ошибочно принимаемое за очаг деструкции. В диафизе К. выражены корковый слой и костномозговая полость, а в концах — губчатая структура и тонкий корковый слой. Близ верхнего контура К. в диафизе иногда встречается продолговатое просветление диам. до 3 мм — канал для латеральной ветви среднего надключичного нерва.
Патология
Врожденные деформации
Врожденные деформации встречаются редко и делятся на две группы: 1) нарушения размеров и формы К.— добавочное клювовидно-ключичное, реберно-ключичное сочленение, бифуркация К.; 2) так наз. дефектные аномалии — отсутствие части или всей К., перфорированная К., ключично-черепной дизостоз (см.).
При врожденных деформациях Ключицы в случае функционального нарушений показано оперативное лечение (костная пластика).
Повреждения
Вывихи ключицы, по данным ряда авторов, составляют от 3 до 19% всех вывихов. Различают вывихи грудинного и акромиального концов К.
Более часты вывихи акромиального конца К., возникают обычно при ударе по акромиальному отростку лопатки или при падении на приведенное плечо; они могут быть неполными (подвывихи при разрыве или надрыве одной ключично-акромиальной связки) и полными (при разрыве также и клювоключичной связки). При вывихе акромиального конца К. под кожей видно его выстояние, а при надавливании сверху определяется подвижность («симптом клавиши»). При подозрении на вывих акромиального конца К. делают двусторонние снимки (для сравнения с противоположной стороной) в вертикальном положении больного, т. к. в горизонтальном положении смещение может самостоятельно устраниться. На рентгенограмме при вывихе или подвывихе видно смещение акромиального конца К. кверху.
Вывих грудинного конца К. бывает неполным (подвывих) и полным. Различают предгрудинный, надгрудинный и загрудинный вывихи. Эти вывихи трудны для диагностики, т. к. деформация не бывает значительной, а на передней двусторонней рентгенограмме асимметрия грудинных концов К. выявляется только при надгрудинном вывихе.
Для вправления вывихов акромиального конца К. под местной анестезией плечо поднимают, отводят назад и надавливают сверху на наружный конец К. Для удержания К. в таком положении существует большое количество гипсовых повязок и шин, общим принципом которых является давление сверху на акромиальный конец К. Хорошие результаты достигаются применением этапных повязок типа «портупея», основным достоинством которых является постоянное давление на акромиальный конец К., надежность иммобилизации его и возможность раннего восстановления функции плечевого сустава. Давящим элементом этих повязок служит в первые 3 нед. сменная гипсовая лонгета, а затем резиновый мед. бинт, сложенный в несколько слоев. Полные и застарелые (через 3 нед. и более после травмы) вывихи акромиального конца ключицы обычно лечат оперативно. Получила распространение фиксация К. к акромиальному и клювовидному отросткам с помощью шелковой нити, сочетанный метод — соединение К. с клювовидным отростком лавсановой лентой, с акромиальным отростком — спицами Киршнера и остеосинтез сустава металлическими фиксаторами. После операции накладывают гипсовую повязку типа Дезо с валиком в подмышечной впадине на 3—4 нед. (см. Десмургия). При свежих вывихах грудинного конца К. закрытую репозицию произвести легко, однако удержать вправленный конец К. крайне трудно. Поэтому нередко проводят открытое вправление вывиха с фиксацией одной или несколькими спицами. Иммобилизация после операции — до 6 нед.
Переломы ключицы составляют ок. 3% от всех переломов. Непосредственные удары по К. сравнительно редко являются причинами ее переломов. Последние чаще вызываются непрямым воздействием на К.: падение на вытянутую руку, удар в области плечевого сустава, сдавление тела в сагиттальной плоскости и т. д.
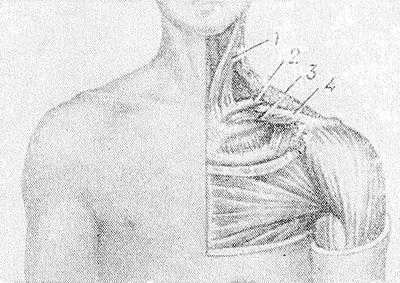
Рис. 3. Схематическое изображение типичного смещения отломков при переломе ключицы: 1 — грудино-ключично-сосцевидная мышца; 2 — внутренний отломок; 3 — подключичная мышца; 4 — наружный отломок.
Наиболее частая локализация переломов К.— граница средней и наружной ее третей, что обусловлено физиологическим ее изгибом и наименьшей механической прочностью в этом месте. У взрослых переломы бывают поперечные, косые, оскольчатые, нередко со значительным смещением. У детей чаще наблюдаются поднадкостничные переломы по типу «зеленой ветки». Под действием мышечной тяги при переломе К. латеральный конец её смещается книзу и кпереди, а медиальный — кверху и кнутри (рис. 3). Изредка переломы К. чреваты опасностью прорыва кожи острым отломком, ранением подключичных сосудов и париетальной плевры.
Для переломов Ключицы характерны все классические признаки переломов (см.): деформация в виде припухлости и нередко выстояние под кожей концов отломков, подкожная гематома, резкая болезненность, прощупывание костных отломков и их крепитация в области К., нарушение функции соответствующей верхней конечности. Плечевой сустав на стороне перелома смещен вниз и чуть вперед, голова наклонена в сторону повреждения. При поднадкостничных переломах у детей симптоматика ограничивается припухлостью, болезненностью при пальпации К. и при движениях верхней конечности. На рентгенограмме четко видна линия перелома К. В сомнительных случаях (напр., при переломах без смещения, переломах по типу «зеленой ветки» у детей) нужна рентгенография обеих К. на одной пленке.
Боевые травмы К. сопровождаются повреждением сосудисто-нервных образований, легкого, близлежащих крупных костей и большого массива мягких тканей (см. Раны, ранения) и в связи с этим массивным кровотечением (см.) и травматическим шоком (см. Шок).
Лечение переломов К. может быть консервативным и оперативным. Консервативный метод применяют наиболее часто, особенно у детей.

Рис. 4. Восьмиобразная повязка, накладываемая после репозиции при переломе ключицы: 1 — этап наложения; 2 — вид спереди; 3 — вид сзади
Для одномоментной репозиции перелома ,К., производимой под местной анестезией 2% р-ром новокаина (15-20 мл), больного усаживают на табурет, и помощник обеими руками, стоя сзади, разводит плечи больного так, чтобы сблизить внутренние края лопаток между собой. Хирург в это время большим пальцем производит репозицию отломков К. с последующей иммобилизацией (см.). Удержание отломков представляет значительные трудности, что объясняет существование более 250 различных видов повязок и шин для лечения переломов К. Наибольшее распространение получили шины Кузьминского, Каплана, Чаклина, восьмиобразная повязка (рис. 4), гипсовые повязки типа Дезо, Ситенко и др. Консолидация перелома К. в подавляющем большинстве случаев наступает при иммобилизации в течение 4—6 нед., нередко с нек-рым смещением отломков. Однако функция руки при этом, как правило, не страдает. Несращение перелома наблюдается крайне редко, оно связано со значительной интерпозицией мягких тканей в зоне перелома или с грубыми погрешностями иммобилизации.

Рис. 5. Интрамедуллярный остеосинтез ключицы: 1 — акромиальный конец ключицы ; 2 — грудинная суставная поверхность; 3— грудинный конец ключицы; пунктиром показан введенный в кость металлический стержень, прошедший через линию перелома.
Показанием к оперативному лечению являются лишь переломы со значительным смещением отломков и интерпозицией мягких тканей, угроза прорыва кожи отломком К. и повреждения сосудов, ложные суставы К. с нарушением функции конечности. Используют различные варианты интрамедуллярной фиксации отломков К. (рис. 5). Независимо от способа остеосинтеза (Щ.) после операции накладывают гипсовую повязку на 6—10 нед., а иногда и на более длительный срок.
Заболевания
Остеомиелит (см.) Ключицы чаще бывает у детей, поражает обычно грудинный конец К. Лечение оперативное — некрэктомия (см.), секвестрэктомия (см.), резекция К.
Диагноз специфических поражений (туберкулез, сифилис, актиномикоз) К. ставят на основании характерной клиники, рентгенологических и лабораторных данных. Лечение хирургическое в сочетании со специфической антибактериальной терапией (см. Актиномикоз, Сифилис, Туберкулез костей и суставов).
В юношеском возрасте бывает остеохондропатия грудинного конца К., к-рая заключается в асептическом субхондральном некрозе (см. Фридриха синдром).
Опухоли
Чаще всего встречается саркома (см.), остеобластокластома (см.), остеома (см.) и ангиома (см.). Лечение зависит от вида и характера опухоли.
Библиография: Каплан А. В. Закрытые повреждения костей и суставов, М., 1967, библиогр.; Крупко И. Л. Руководство по травматологии и ортопедии, кн. 1, Л., 1974, библиогр.; Многотомное руководство по ортопедии и травматологии, под ред. Н. П. Новаченко, т. 2, с. 480, т. 3, с. 381, М., 1968; Надь Д. Рентгеновская анатомия, пер. с венгер., с. 56, Будапешт, 1961; Рейнберг С. А. Рентгенодиагностика заболеваний костей и суставов, т. 1—2, М., 1964; Уотсон-Джонс Р. Переломы костей и повреждения суставов, пер. с англ., М., 1972; Вunnell S. Surgery of the hand, Montreal — Philadelphia, 1964; Herman S. Congenital bilateral pseudarthrosis of the clavicles, Clin. Orthop. related Res., № 91, p. 162, 1973; Kohler A. u. Zimmer E. A. Grenzen des Normalen und Anfange des Pathologischen im Rontgenbilde des Skelettes, S. 168, Stuttgart, 1956; Sycamore L. K. Common congenital anomalies of bony thorax, Amer. J. Roentgenol., v. 51, p. 593, 1944.
Пикнодизостоз
Пикнодизостоз – наследственное заболевание, относящееся к группе лизосомных болезней накопления, сопровождающееся уплотнением костной ткани, повышенной ломкостью костей и черепно-ключичным дизостозом. Симптомами этого состояния являются низкий рост больных, характерные изменения лица (увеличенный нос, гипоплазия нижней челюсти, выступающие затылочные и лобные бугры), частые патологические переломы. Диагностика пикнодизостоза производится на основании рентгенологических данных, изучения наследственного анамнеза, гистологического исследования костной ткани и молекулярно-генетических анализов. Специфического лечения этого заболевания не существует, симптоматические мероприятия подразумевают коррекцию переломов, устранение других пороков развития.

Общие сведения
Пикнодизостоз – генетическое заболевание, которое характеризуется нарушением процессов физиологической регенерации, резорбции и ремоделирования костной ткани, что приводит к остеосклерозу и увеличению хрупкости костей. Впервые это состояние было описано известными французскими исследователями – педиатром Пьером Марото и его учителем, врачом-генетиком Морисом Лами в 1962 году. Именно они сумели выделить пикнодизостоз в качестве отдельной нозологической единицы как остеодисплазию, имеющую семейный характер.
Долгое время считалось, что это заболевание относится к разновидности мукополисахаридоза 6-го типа, однако впоследствии удалось определить, что оно является формой лизосомной болезни накопления и не связано с метаболизмом мукополисахаридов. Пикнодизостоз считается патологией с аутосомно-рецессивным характером наследования, с одинаковой долей вероятности поражает как мужчин, так и женщин, а его встречаемость составляет примерно 1,5-1,7:1 000 000. Расовых или национальных особенностей распределения заболевания не выявлено, однако в регионах планеты, где допускаются близкородственные браки, данное состояние встречается статистически чаще.

Причины пикнодизостоза
Причиной развития пикнодизостоза выступают мутации гена CTSK, который располагается на 1-й хромосоме и особенно интенсивно экспрессируется в остеокластах – клетках, отвечающих за растворение костной ткани. Он кодирует аминокислотную последовательность белка катепсин К, представляющего собой специфический фермент-протеазу, субстратом которого выступают молекулы коллагена (в основном, коллагена 1-го типа). Таким образом, катепсин К играет важную роль в процессе резорбции костной ткани, разрушая ее органический матрикс, состоящий преимущественно из коллагеновых волокон. Миссенс-мутации в кодирующих участках гена CTSK приводят к изменению конформации активного центра этого фермента, в результате чего он становится неспособным выполнять свои функции, что и приводит к пикнодизостозу.
Остеокласты участвуют в резорбции костной ткани, что является неотъемлемой частью процесса физиологической регенерации, роста и развития костей. При пикнодизостозе данные клетки сохраняют способность растворять неорганический компонент костей (соли кальция), однако органический матрикс, состоящий из коллагена, не разрушается из-за неполноценности фермента катепсин К. Итогом этого становится превалирование процессов образования костной ткани и аномальная минерализация костей. Данное явление приводит к увеличению плотности кости (остеосклерозу) и, одновременно, к повышению ее хрупкости, в результате чего развивается пикнодизостоз.
Молекулярно-генетические и биохимические исследования подтверждают вышеописанный механизм патогенеза пикнодизостоза. В частности, при гистологическом изучении костной ткани больных определяются увеличенные размеры резорбционных лакун вокруг остеокластов, а в их цитоплазме выявляются значительные по размерам включения, наполненные коллагеном и другими компонентами органического матрикса кости. Данные включения представляют собой лизосомы, ферменты которых (главным образом, катепсин К) не способны расщепить вышеуказанные соединения. Этот факт позволил отнести пикнодизостоз к лизосомным болезням накопления. Важным отличием данного заболевания от других форм генетически обусловленного остеосклероза является отсутствие деформации костей (в особенности эпифизов и диафизов) и сужения костномозгового канала. Это обстоятельство делает течение пикнодизостоза более легким и улучшает прогноз патологии.
Симптомы пикнодизостоза
Заподозрить наличие пикнодизостоза можно уже в раннем детстве по характерным чертам лица ребенка и другим порокам развития. У больных наблюдается диспропорциональность в строении черепа (превалирование мозгового отдела над лицевым), увеличенный нос, в ряде случаев определяется гипоплазия нижней челюсти, выступающий лоб. Роднички и черепные швы при пикнодизостозе зарастают значительно позже обычного, у детей также выявляется позднее прорезывание зубов, возможны значительные деформации зубного ряда. В дальнейшем стоматологические проблемы при этом заболевании сохраняются – помимо искривления зубов у таких больных часто возникает кариес, принимающий в ряде случаев тяжелое течение.
По причине дисплазии ключиц у больных пикнодизостозом обнаруживаются узкие плечи. Подвижность в плечах значительно увеличена – нередко они могут смыкаться перед грудиной. Это приводит к частым вывихам плечевого сустава, в том числе привычного характера. По мере роста ребенка, страдающего пикнодизостозом, на первый план выступает важнейший симптом этой патологии – хрупкость костей скелета. Переломы очень часто возникают даже при незначительном физическом усилии, однако скорость восстановления костной ткани при этом не страдает – заживление происходит в обычные сроки. Изменения формы длинных трубчатых костей или ширины костномозгового канала, как при других остеодисплазиях, в случае пикнодизостоза не наблюдается.
Взрослые с этим заболеванием имеют низкий рост (не более полутора метров), у них определяется микрогнатия, при отсутствии стоматологического вмешательства сохраняются аномалии зубного ряда и выраженный кариес, что со временем может привести к потере зубов. Также при пикнодизостозе отмечается укорочение дистальных фаланг пальцев, уплощение ногтей и поперечная исчерченность ногтевых пластинок. Кожа на тыльной поверхности кистей становится сухой, на ней легко формируются морщины. Пикнодизостоз не влияет на подвижность человека и не уменьшает продолжительность его жизни – потенциальную опасность представляет только риск переломов и их тяжелых осложнений (жировая эмболия, переломы основания или свода черепа).
Диагностика пикнодизостоза
Для определения пикнодизостоза используют общий осмотр больного, изучение анамнеза (в том числе наследственного), рентгенологические исследования и молекулярно-генетические анализы. При осмотре педиатра или генетика обращают на себя внимание характерные черты лица, нарушения прорезывания и формирования зубов, позднее зарастание родничков. В дальнейшем к этим проявлениям пикнодизостоза могут прибавиться незначительное отставание в физическом развитии, низкий рост и узкие плечи. Однако только на основании настоящего статуса пациента достоверно определить это заболевание невозможно. В анамнезе больных пикнодизостозом всегда присутствуют многочисленные эпизоды переломов, наследственность таких лиц, как правило, отягощена – у кровных родственников нередко также были случаи похожих симптомов.
Намного больше диагностической информации при пикнодизостозе дают рентгенологические методы исследования. Например, при рентгенографии черепа у больных часто выявляется позднее зарастание швов, в них практически всегда образуются вормиевы кости, также наблюдается недоразвитие или отсутствие придаточных пазух носа у взрослых пациентов. На рентгенограммах всех отделов скелета определяется диффузный остеосклероз, изучение кистей рук подтверждает акроостеолиз ногтевых фаланг. Деформации костей при пикнодизостозе нехарактерны, однако они могут развиваться в результате переломов и последующей неправильной репозиции обломков. Примерно у трети больных выявляется гипоплазия ключиц с тяжелым недоразвитием акромиальных отростков.
Обследование у стоматолога при пикнодизостозе определяет аномалии развития зубного ряда и выраженную задержку смены молочных зубов, которые могут сохраняться вплоть до 20-25 лет. Также у таких больных обнаруживают кариес, нередко принимающий тяжелое течение. Возможна частичная адентия. Большинство вышеперечисленных проявлений пикнодизостоза отчасти характерны и для других остеодисплазий, дифференцировать их возможно только при помощи методов современной генетики. Как правило, производят прямое автоматическое секвенирование гена CTSK с целью выявления мутаций. Аналогичным методом можно осуществлять определение носительства гена (у гетерозигот) и пренатальную диагностику этого заболевания.
Лечение пикнодизостоза
Специфического лечения пикнодизостоза на сегодняшний момент не существует, в основном используют симптоматические и поддерживающие мероприятия. Главную угрозу при этом заболевании представляют переломы, способные развиваться даже при незначительном физическом воздействии. Необходимо ограничивать ребенка в подвижных играх и других мероприятиях с повышенным травматизмом. Коррекция переломов при пикнодизостозе не имеет каких-либо особенностей, для этого применяются традиционные техники травматологии и ортопедии. Устранение проблем с зубами (искривление ряда, кариес) производят у стоматолога. Ряд специалистов рекомендует таким детям и взрослым использовать специальные схемы лечебной физкультуры, которые позволят укрепить мышцы, что снижает риск развития переломов.
Прогноз и профилактика
Прогноз пикнодизостоза, по мнению большинства специалистов, относительно благоприятный – само по себе это заболевание не представляет риска для жизни и не снижает ее продолжительность, не приводит к инвалидизации и не влияет на фертильность. Тем не менее, из-за хрупкости костей существует повышенный риск возникновения тяжелых переломов и жизнеугрожающих осложнений. Кроме того, лечение некоторых травм при пикнодизостозе может быть причиной длительной нетрудоспособности больного. Профилактика этого состояния сводится к генетической диагностике носительства патологической формы гена CTSK (при отягощенной по этому заболеванию наследственности). Пренатальная диагностика пикнодизостоза оправдана только в тех случаях, когда оба родителя являются носителями дефектной формы гена.
Синдром Тричера-Коллинза ( Мандибулофациальный дизостоз , Синдром Тричера Коллинза-Франческетти , Челюстно-лицевой дизостоз )
Синдром Тричера Коллинза – это генетическая (иногда наследственная) болезнь, сопровождающаяся деформациями костей и мягких тканей лица. К симптомам относятся грубые дефекты строения лица: антимонголоидный разрез глаз, вырезки ткани век (колобомы), уменьшенные размеры челюсти и скул, гипоплазия и аномалии структур уха, расщелина или арковидная форма неба, увеличенные размеры ротовой щели и языка, слаборазвитые кости лица. Диагноз устанавливается по данным клинического осмотра, биогенетического теста и семейного анамнеза. Лечение симптоматическое, направлено на улучшение слуха, устранение жизнеугрожающих деформаций и косметических дефектов хирургическим способом.
МКБ-10

У синдрома Тричера Коллинза есть несколько синонимов: челюстно-лицевой дизостоз, синдром Тричера Коллинза-Франческетти, мандибулофациальный дизостоз. Впервые патологию описал офтальмолог из Великобритании Эдвард Тричер Коллинз в 1900 году, поэтому наиболее распространено название, соответствующее его имени. Обширный обзор заболевания был сделан в 1949 году европейскими исследователями Э. Франческетти и Д. Клейном. В настоящее время понятие «синдром Тричера Коллинза» более распространено в Великобритании и США, а термин «синдром Франческетти-Клейна» чаще используется в странах Европы. Эпидемиология болезни составляет 1:50 000. Среди мальчиков и девочек заболеваемость одинакова.
Причины
При мутациях в гене TCOF1 тип наследования синдрома аутосомно-доминантный с показателем пенетрантности 90%. Это означает, что при мутации в одной хромосоме из пары вероятность проявления болезни очень высока. У больного родителя риск рождения ребенка с синдромом Тричера Коллинза составляет 50%. Возможна наследственная передача дефекта и спорадические генетические изменения (новые мутации). Экспрессивность мутации переменная – в пределах одной семьи вероятно как ослабление, так и усиление симптомов заболевания у последующих поколений. При дефектах генов POLR1C и POLR1D наследование происходит по аутосомно-рецессивному типу. В парах, где родитель имеет синдром, вероятность рождения больного малыша составляет 25%.
Патогенез
Пятая хромосома ответственна за правильное формирование скелета в период внутриутробного развития. Локализованный в ней ген TCOF1 кодирует структуру и синтез ядерного транспортного белка Treacle. Данный протеин экспрессируется в большинстве тканей организма в эмбриональном и постэмбриональном периоде, участвует в переносе генетической информации с ДНК на РНК.
В основе синдрома чаще всего лежит нонсенс-мутация, приводящая к образованию преждевременного кодона терминации и развитию гаплонедостаточности – дефицита белка, необходимого для нормального формирования лицевой части черепа. Здоровый ген обеспечивает организм белком Treacle наполовину, но такого количества недостаточно для правильного развития лицевых структур. При изменениях в генах POLR1D и POLR1C процесс транскрипции ДНК нарушается из-за недостаточности фермента-катализатора ДНК-зависимой РНК-полимеразы. Клинические проявления синдрома такие же, как и при первичной недостаточности Treacle-протеина.
Симптомы
У больных наблюдаются аномалии в строении лица. Распространенным признаком, встречающимся в 80% случаев, является двусторонняя симметричная гипоплазия скуловых костей, инфраорбитального края и нижней челюсти. Внешне это проявляется своеобразным уплощенным бесформенным лицом, на котором выделяется нос, а остальные части «утоплены» в мягких тканях. Деформация челюсти обуславливает нарушение прикуса, формирование ортогнатии (постоянно приоткрытого рта). 89% больных имеют ограниченную возможность открывания рта и антимонголоидный тип разреза глаз с заметным опущением внешнего уголка. Данные особенности частично обусловлены патологическим строением височно-нижнечелюстного сустава.
У 69% пациентов определяется колобома радужки и нижних век в промежутке между средней и внешней третью, чаще она имеет треугольную форму. Ресницы на внешнем крае нижнего века отсутствуют. Небо арковидной формы, иногда сформирована расщелина (у 28% больных). Аномалии наружного уха представлены недоразвитием или полным отсутствием ушной раковины (микротией, анотией), атрезией наружного слухового прохода и деформацией слуховых косточек. Зачастую пациенты имеют кондуктивную тугоухость. В редких случаях диагностируется энхондрома, предкозелковые фистулы, аномальное строение сердца и позвоночника.
Осложнения
Микрогнатия и стеноз верхних дыхательных путей уже в первые годы жизни могут спровоцировать проблемы при приеме пищи и трудности дыхания вплоть до удушья. Своевременная диагностика заболевания позволяет спрогнозировать эти осложнения и предпринять меры по их предупреждению. Как правило, пациенты не имеют врожденных интеллектуальных расстройств, но при отсутствии коррекции нарушений слуха становится невозможным правильное формирование речи и обучение в обычных условиях. Дети начинают отставать в умственном развитии от сверстников, имеют задержку психического развития различной степени выраженности. В связи с наличием дефектов внешности и негативным отношением окружающих больные всех возрастов относятся к группе риска по возникновению депрессии, ипохондрии, тревожности и иных невротических расстройств.
Диагностика
Диагноз может быть установлен во время беременности или сразу после рождения. Обследование показано женщинам из группы риска и детям с врожденными лицевыми деформациями. В процессе диагностики принимают участие врачи-генетики и педиатры. Синдром Тричера-Коллинза необходимо дифференцировать с другими генетическими заболеваниями, при которых существует деформация лицевой части черепа, например, с синдромом Нагера и синдромом Гольденхара. Используются следующие методы:
Дополнительно назначаются обследования, позволяющие своевременно обнаружить жизнеугрожающие состояния, оценить степень деформации костей черепа. Определяется эффективность кормления ребенка, уровень насыщения гемоглобина кислородом, ритмичность и глубина дыхания. Для диагностики сохранности слуха на 5-6 день жизни проводится аудиологическое тестирование. Инструментальная диагностика включает рентгенографию черепа, КТ и МРТ головного мозга.
Лечение синдрома
Специфической терапии не существует. Лечение нацелено на устранение симптомов и последствий заболевания, предполагает проведение хирургических операций и реабилитационных мероприятий. Объем процедур и сроки их выполнения устанавливаются индивидуально с учетом наличия угрозы для жизни больного, противопоказаний и рисков, связанных с оперативным вмешательством. Общая схема лечения включает:
- Восстановление глотания и дыхания. При развитии респираторного дистресс-синдрома осуществляется трахеостомия, дистракция подвижной челюсти, неинвазивная вентиляция легких. При невозможности потребления пищи устанавливается гастростома.
- Восстановление слуха. Деформация наружного и среднего уха устраняется хирургическим путем, но потеря слуха чаще обусловлена повреждением слуховых мелких косточек, поэтому оперативные вмешательства с целью устранения тугоухости неэффективны. Предпочтительна реабилитация слуховыми аппаратами.
- Устранение внешних дефектов. Деформации корректируются методами пластической и нижнечелюстно-лицевой хирургии. Применяется липоскульптурирование, хирургическая дистракция костей, установка трансплантатов и хирургическое восстановление неба.
Комплексное лечение и реабилитация значительно улучшают качество жизни больных. При легкой и умеренной выраженности синдрома прогноз благоприятный. Профилактика затруднена, поскольку заболевание является генетическим, а мутации способны возникать спонтанно. Супружеским парам, в которых один родитель болен, необходимо медико-генетическое консультирование и перинатальная диагностика синдрома на ранних сроках беременности. Для снижения риска вынашивания больного ребенка рекомендуется процедура экстракорпорального оплодотворения с предварительным отбором генетически здоровых эмбрионов.
1. Медицинская и клиническая генетика для стоматологов: учебник для вузов. Под ред. О. О. Янушевича – 2009.
2. Особенности стоматологической патологии при некоторых наследственных заболеваниях / Шишкова О.В., Максимова Ю.В. // Медицина и образование в Сибири – 2007 - №3.
Читайте также:
