Кости при лепре - лучевая диагностика
Добавил пользователь Евгений Кузнецов Обновлено: 30.01.2026
Мицетома стопы - лучевая диагностика
а) Терминология:
• Мицетома; эумицетома (грибковая инфекция); актиномицетома (инфекция, вызванная Actinomyces)
б) Визуализация:
• Множественные узловые образования мягких тканей → эрозии от вдавления и костное искривление → периостальное костеобразование и/или склероз → деструкция кости → сращение костей
• Инвазия в кость:
о Может распространяться вдоль одного пальца (вертикальное распространение)
о Может распространяться с кости на прилегающую кость (горизонтальное распространение)
о Может иметь множественные пути распространения
• Рентгенография:
о Образование (-я) мягких тканей
о Эрозии вдавления на кости, могут быть обширными и создавать картину «талого снега»
о Кости становятся изогнутыми, с расширением межкостных промежутков
о На поздних стадиях заболевания визуализируется обширное сращение костей
• МРТ:
о Образования мягких тканей ± некроз; свищи
о Периостальные воспалительные изменения, отек костного мозга
о Описывается признак «точка в круге»; гранулема с высокоинтенсивным сигналом и низким сигналом в центе от грибковых элементов (зерен)
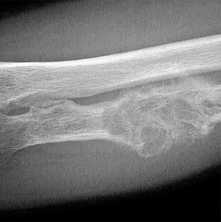
(Слева) Рентгенография в ПЗ проекции: визуализируются большие вдавления вдоль медиального и латерального краев средней трети стопы и обширное сращение костей в межплюсневых, плюсне-предплюсневых и межпредплюсневых суставах. Отмечаются остаточные дефекты, эрозии от вдавления.
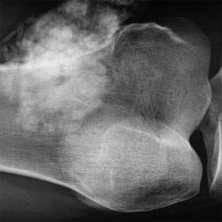
(Справа) Сагиттальное Т1ВИ C+ FS МР-И, этот же пациент: обширное внутрикостное усиление и воспалительные изменения мягких тканей. На такой поздней стадии костные изменения преобладают над изменениями мягких тканей. (Слева) Сагиттальное Т1 ВИ: большое образование мягких тканей вдоль подошвенной поверхности стопы. Образование деформирует прилегающие плюсневые кости, которые искривлены. Изменения костного мозга в плюсне указывают на костную инвазию.
(Справа) Сагиттальное Т1 ВИ С+МР-И, этот же пациент: множественные образования мягких тканей и внутрикостные очаги некроза. Были выявлены множественные дренирующие свищи. Отделяемое свищей имело зернистую консистенцию вследствие скопления микроорганизмов.
в) Патология:
• Гранулематозная инфекция, развивающаяся вторично на фоне заражения Actinomyces (60%) или грибком (40%):
о Организмы, обитающие в почве, проникают через повреждения кожных покровов, вторгаются в глубокие мягкие ткани, затем в кость
г) Клинические особенности:
• М>Ж, соотношение 5:1; наиболее часто в возрасте 20-40 лет
• Единичные/множественные образование(-я) костной ткани могут привести к выраженной деформации
• Безболезненное, медленно прогрессирующее заболевание
• Лечение: антибиотикотерапия на ранних стадиях; на поздних стадиях требует агрессивной хирургической резекции, при большом проценте повреждения тканей требуется ампутация
Кости при лепре - лучевая диагностика
а) Терминология:
• Синонимы: болезнь Гансена
• Определения: хроническая инфекция вызванная Mycobacterium leprae, которая имеет две фазы:
о Первоначальное инфекционное поражение, приводящее к клеточной иммунной реакции, которая вызывает повреждение нервной системы
о Вторичное поражение: костная деструкция, развивающаяся вторично вследствие периферической нейропатии
• Нервы, которые поражаются наиболее часто: локтевой и малоберцовый
• Вовлечение костей: кости пальцев (кисти и/или стопы), голеностопные суставы, лучезапястные суставы
• Рентгенологические признаки:
о Нейропатический акроостеолизис, может быть сильно выраженным и вовлекать большой объем костной ткани, помимо дистальных фаланг (20-70% случаев госпитализации)
о Остатки периферической кости могут иметь очень острый или тупой угол
о Нейрогенная артропатия лучезапястного или голеностопного сустава
о Периостит, остеомиелит (редко; 3-5% случаев госпитализации)
о Риск возникновения вторичной инфекции и снижения проприоцептивной чувствительности
о Кальцификация нервов, считается патогномоничным признаком (редко встречается)
• МР-признаки поражения нервной системы:
о Гипертрофия нервов
о Яркость нервов в режиме STIR, усиление
• МР-признаки поражения других тканей:
о Неспецифические признаки патологической сетчатости в подкожной жировой клетчатке
о Необходимо искать признаки остеомиелита и периневральных абсцессов
• УЗИ помогает выявить воспаление нервов:
о Повышение васкуляризации
о Изменение эхострукгуры, увеличение
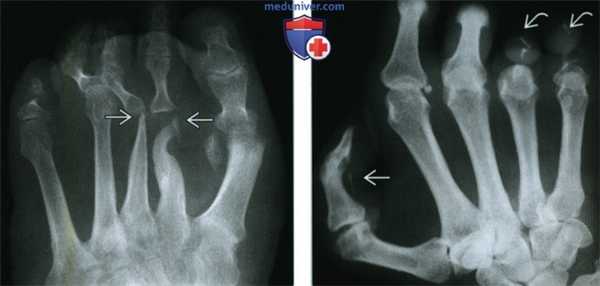
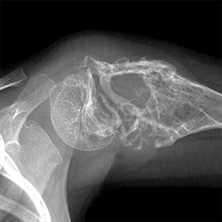
(Слева) Рентгенография в ПЗ проекции, выполненная у пациента с лепрой: разрушение плюсневых костей выражено значительно больше, чем дистальных фаланг. Этот случай не соответствует другим причинам акроостеолизиса, делая лепру наиболее вероятным диагнозом, что и было доказано.
(Справа) Рентгенография в ЗП проекции: выраженный акроостеолизис, большая часть фаланг разрушена. Кроме того, отмечается линейная кальцификация в зоне нерва пальца. Эта комбинация признаков патогномонична для лепры.
в) Дифференциальная диагностика:
• Термическая травма, ожоги:
о Контрактура, акроостеолиз ± кальцификация
• Прогрессирующий системный склероз:
о Акроостеолиз ± кальцификация
• Сахарный диабет:
о Нейрогенная артропатия, инфекция, кальцификация сосудов
• Болезнь Леша-Нихана:
о Задержка темпов моторного развития, деструкция пальцев
г) Патология:
• Манифестация зависит от индивидуального ответа организма
• Выраженная клеточная иммунная реакция: туберкулоидная форма:
о Отграниченные асимметричные очаги поражения кожи и нервов, которые содержат небольшое количество возбудителя
• Минимальная клеточная иммунная реакция: лепроматозная форма:
о Обширные симметричные очаги поражения кожи; большое количество возбудителя
д) Клинические особенности:
• Проявления:
о Безболезненные кожные папулы, сопровождающиеся потерей чувствительности
о Потеря сенсорной и моторной функций, приводящая к травмам и ампутации
о Язвенные дефекты кистей и стоп
о Атрофия и мышечная слабость
о Повисшая стопа, когтеобразная кисть
о Разрушение хряща носа
о Поражение глаз
о Утолщение кожи
• Возраст: пик заболеваемости в детском возрасте • Пол: мужчины > женщины (1,5:1)
• Эпидемиология: 500000-700000 новых случаев в мире в год:
о 150 случаев в год диагностируют в США
• Течение и прогноз:
о Большая часть людей при столкновении с возбудителем лепры не заболевает
о 33% вновь диагностированных случаев проявляют признаки нарушения функции нервной проводимости
о Сохранение функций нервов является неотложной задачей в случаях ранней стадии воспаления
Лепра, или проказа
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Лепра: причины появления, симптомы, диагностика и способы лечения.
Определение
Лепра, более известная как проказа, – хроническое инфекционное заболевание, являющееся одним из видов гранулематоза и вызываемое кислотоустойчивой палочковидной бациллой Mycobacterium leprae или Mycobacterium lepromatosis.
Болезнь поражает в основном кожный покров, периферические нервы, слизистую оболочку верхних дыхательных путей и органы зрения.
Лепра известна с давних пор и упоминается в письменных источниках древних цивилизаций Египта, Индии и Китая. В древних рукописях говорилось, что больные лепрой часто подвергались гонениям.
Проказа, из-за которой у людей западают носы, выпадают брови и деформируются пальцы, кажется сегодня архаизмом Средневековья. Но «болезнь дьявола», как ее нередко называли, до сих пор никуда не делась, хотя в мире и достигнуты значительные успехи в борьбе с ней. Начиная с 2000 года заболевание ликвидировано в глобальных масштабах (достигнут показатель распространенности менее одного случая заболевания на 10 000 человек). На начало 2020 года в Российской Федерации состояло на учете 202 больных лепрой, более 60% из которых жители Астраханской области.
Несмотря на медицинские успехи в лечении лепры, во многих странах люди, страдающие этой болезнью, живут в изоляции и подвергаются различным формам дискриминации.
Причины появления лепры
Проказу считают малозаразным заболеванием, поскольку решающим фактором является длительный, повторный и непосредственный контакт с больным человеком, во время которого происходит сенсибилизация организма.
Таким образом, вероятность заболевания находится в прямой зависимости от длительности и характера контакта с больным человеком.
Врачи называют группы риска, то есть лиц, наиболее подверженных заражению: к ним относятся аллергики, больные СПИДом и люди, проживающие в районах с плохими условиями жизни.
Коварство лепры состоит в том, что она может «дремать» в организме и год, и пять, и сорок лет. Характеризуется затяжным течением с периодическими обострениями и способна маскироваться под другие болезни, чаще всего кожные.
Патогенез заболевания до конца не выяснен в связи с невозможностью культивирования возбудителя на искусственных питательных средах и трудностями экспериментального моделирования на животных. Нет четкого понимания, возможно ли полное излечение болезни или остается скрытая возможность ее рецидива на фоне ослабления иммунитета.
Классификация заболевания
В зависимости от течения заболевания выделяют 4 формы:
- недифференцированная лепра,
- туберкулоидная лепра,
- лепроматозная лепра,
- пограничная (диморфная) лепра.
При хорошем иммунном статусе у пациента развивается относительно благоприятная туберкулоидная форма, неблагоприятной считается лепроматозная форма проказы.
Клинические разновидности лепры различаются симптоматикой и сферой поражения внутренних органов. Течение болезни в каждом случае проходит четыре стадии: стационарную, прогрессирующую, регрессивную и в завершение болезни – резидуальную.
Симптомы лепры
Во время первых двух стадий очаги заболевания могут обостряться, несмотря на интенсивность терапии. Для лепроматозной формы характерны преимущественно кожные поражения, а при туберкулоидной – поражение периферических нервных стволов. Недифференцированная и пограничная формы могут трансформироваться в лепроматозную или туберкулоидную.
Лепра является генерализованным заболеванием, то есть распространяется на кожу, слизистые оболочки носа и ротоглотки, переднюю камеру глаз, кожные и другие периферические нервы, тканевые макрофаги, надпочечники и яички.
Изменения кожи выглядят как красно-бурые пятна на лице, руках, ногах и спине. Вначале кожа гладкая и блестящая, но спустя несколько лет уплотняется и становится бугристой. В дальнейшем бугристая поверхность начинает шелушиться, покрываться язвами и теряет чувствительность. На лице формируется характерная «львиная маска». По мере развития патологии у больного выпадают брови и ресницы, западает спинка носа, нос проседает и приобретает седловидную форму, носовые ходы искривляются, в результате чего нарушается функция дыхания, наблюдаются частые носовые кровотечения, свисают мочки ушей, голос становится хриплым и гнусавым.
Нередко наблюдаются невриты локтевого, срединного, лицевого, ушного и других нервов. Из-за поражения нервных окончаний кода теряет чувствительность, позже у больного может развиваться парез или паралич конечностей, на стопах появляются трофические язвы и контрактуры, атрофируются мышцы. Внутренние органы обычно не поражаются.
Ухудшается зрение, а при отсутствии адекватного лечения может наступить полная слепота. Лимфатические узлы, особенно бедренные, паховые и локтевые, часто увеличены, отмечаются лепроматозные периоститы и оститы, приводящие к остеопорозу и остеомаляции. У мужчин вследствие инфильтрации и рубцевания яичек развивается бесплодие.
Диагностика лепры
Диагноз устанавливают по факту контакта с больными лепрой в анамнезе. Поставить достоверный диагноз можно только после выделения микобактерии M. leprae. Материал для исследования получают путем соскоба с пораженного участка кожи, предварительно сделав небольшой разрез глубиной 2-3 мм. Также можно взять пункцию из увеличенных лимфоузлов. Полученный материал окрашивают по Цилю-Нильсену (окрашивает кислотоустойчивые бактерии).
При сомнительных результатах проводят биопробу на морских свинках (резистентных к M. leprae и неустойчивых к M. tuberculosis).
Кроме того, для дифференциации формы заболевания проводят кожную пробу с аллергеном M. leprae. При туберкулоидной лепре проба положительная, при лепроматозной форме – отрицательная.
Определить разновидность лепры позволяет лепроминовый тест, дающий резко положительный результат при туберкулоидной форме болезни и отрицательный – при лепроматозной форме. Пограничные формы дают слабоположительный либо отрицательный ответ.
Общий анализ крови демонстрирует незначительную анемию, увеличение СОЭ.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Метастазы в костях
Метастазы в костях среди всех прочих локализаций вторичных злокачественных новообразований имеют самый благоприятный прогноз в отношении продолжительности жизни заболевшего. Процесс лечения иногда растягивается на годы, а при раке молочной и предстательной желёз – на десятилетие. Влияние костных поражений на качество жизни не столь позитивно, именно они обуславливают тот тяжелый и плохо поддающийся коррекции болевой синдром, который так пугает пациентов и их близких. Однако, наш опыт показывает, что метастазы в костях хорошо поддаются лечению. Хирург-онколог, Сергеев Петр Сергеевич
Какие злокачественные заболевания осложняются
метастазами в костях
Практически все злокачественные новообразования могут дать метастазы в костную систему, но более всего присущи раку молочной и предстательной железы, реже – раку легких и органов желудочно-кишечного тракта, очень нечасто развиваются при опухолях яичников и головного мозга. Замечено, что при метастазировании только в кости скелета, даже многоочаговом, но без поражения других органов и систем, у пациента гораздо выше вероятность прожить несколько лет, чем при метастазах в легкие, а тем более печень и головной мозг. Костные поражения трудно лечатся, эффект зачастую ограничивается стабилизацией опухолевой деструкции – разрушения кости, тем не менее, при умелом лечении это «замирание» рака может продолжаться несколько лет.
Какие кости поражаются при раке
Принципиально возможно развитие метастаза в любой кости скелета, но чаще всего опухолевые клетки задерживаются в костях с лучшим кровоснабжением, где всегда есть достаточное питание для продолжения неуправляемого деления. Очень редко метастазы образуются в мелких косточках кисти и стопы, но часты в обильно пронизанных сосудистой сетью костях таза, позвонках и ребрах, нередко поражают кости черепа, за исключением лицевого скелета. Наибольшую опасность для пациента несёт опухолевое поражение позвонков и трубчатых костей конечностей, когда в месте деструкции при обычной нагрузке случается перелом, лишающий возможности двигаться, а при патологическом переломе шейного позвонка высока вероятность паралича из-за сдавления спинного мозга отломками разрушенной опухолью кости.
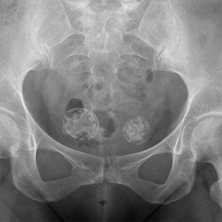
Какими бывают метастазы в костях
Раковые клетки разрушают ткань кости, вызывая её деструкцию, которая может проявляться как разрежением костной ткани с образованием бескостных участков, так и увеличением патологической, гораздо менее прочной и чётко структурированной костной массы.
- Деструкция с «разъеданием» костной структуры на рентгенограммах выглядит как дефект – «дырка», такой вариант метастазирования называют остеолитическим, что буквально означает «съеденная кость».
- При утолщении кости за счёт опухоли рентгенограмма выявляет «плюс ткань», тогда говорят об остеопластическом метастазировании.
- Как правило, у больного встречаются оба вида метастазов с превалированием одного из вариантов, в большинстве случаев остеолитического.
По распространённости выделяют:
- множественные – более десятка вовлечённых в процесс костей, но также обозначается и обширное метастатическое поражение только одной кости;
- единичные – до десяти очагов или не более десятка патологически изменённых костей;
- солитарный – единственный очаг.
Диагностика метастазов в костях
До «эры визуализации» деструктивные изменения скелета выявляли при рентгенологическом обследовании и остеосцинтиграфии – изотопном исследовании. Остеосцинтиграфия очень чувствительна, она обнаруживает крохотные опухолевые образования, не видимые на рентгенограммах, поэтому и сегодня она актуальна и обязательна для каждого онкологического пациента.
Рентгенография способна обнаружить очаг более сантиметра, КТ высокочувствительна, но уступает МРТ при необходимости параллельной визуализации прилежащих к кости мягких тканей и суставов. Наилучшая диагностика – ПЭТ и МРТ или КТ. Остеосцинтиграфия признана стандартным методом скрининга – диагностика для 100% больных раком, по местам накопления изотопа в виде «горячих точек» выполняется прицельное рентгенологическое или визуализирующее исследование – МРТ или КТ.
Динамическое наблюдение за течением метастазирования и оценка результатов лечения должны осуществляться одним способом, на одном аппарате и, желательно, одним и тем же специалистом. Если до начала терапии не удалось выполнить МРТ, а было сделано только КТ, то и оценивать итоги терапии надо по КТ
Клинические проявления метастазов в кости
В начальной стадии костное метастазирование проявляется болевым синдромом только у каждого шестого онкологического больного, у абсолютного большинства вначале процесса нет никаких признаков. Боль появляется при проникновении раковых клеток в обильно иннервированную покровную костную ткань – надкостницу, внутри кости нервных окончаний почти нет, поэтому и боли не бывает.
Считается, что остеолитические очаги чаще вызывают боли, а остеопластические протекают без симптомов, но могут проявляться выбуханием – «наростом» в месте поражения.
Неблагоприятное осложнение опухолевого поражение кости – патологический перелом в месте деструкции:
- Часто переломы позвонков без существенного смещения происходят незаметно для больного и выявляются при рентгенологическом обследовании.
- Шейные позвонки при переломе могут защемить спинной мозг, вызывая разнообразные нарушения двигательной активности.
- Не остаются незамеченными для пациента переломы конечностей, особенно бедра или плеча, сопровождающиеся усилением боли в месте деструкции и нарушением движений.
- Переломы ребер могут проявиться клиникой межреберной невралгии.
- Кости таза преимущественно ломаются в области лона или вертлужной впадины, как правило, боли невысокой интенсивности, но существенно изменяется походка.
Химиотерапия при метастазах в костях
Преимущественно при костных поражениях используют лекарственный метод – химиотерапию или гормонотерапию, для минимизации возможных осложнений в виде переломов и повышения концентрации кальция в крови дополнительно вводят бисфосфонаты. Бисфосфонаты помогают уменьшить болевой синдром.
Химиотерапия проводится длительно, частые контрольные обследования нецелесообразны, поскольку костная ткань на месте уничтоженной опухоли растет очень медленно. Практически всегда при химиотерапии достигается хороший обезболивающий эффект. При интенсивном болевом синдроме зону деструкции можно облучить, в обязательном порядке лучевой терапии подлежит метастазирование в шейные позвонки, что снижает вероятность перелома.
Операция при метастазах в костях
Хирургическое лечение при метастазировании в скелет преследует одну из двух целей:
- Радикальная операция - полное удаление раковых очагов;
- Паллиативная операция -восстановление функции кости после перелома.
Радикальное лечение возможно при отсутствии первичного рака и одиночном метастатическом поражении скелета. После стабилизации роста солитарного – единственного костного метастаза, с помощью курсов химиотерапии, ставится вопрос об оперативном лечении. Как правило, таким способом лечат поражения конечностей.
Сегодня есть возможность заменить протезом пораженные кости верхних и нижних конечностей, но чаще к операции прибегают при патологическом переломе, когда из-за обширной опухолевой деструкции маловероятно восстановление костной целостности. Операция сложная, требующая плановой подготовки, в том числе и нескольких предварительных курсов химиотерапии и долгого лекарственного лечения после операции.
Такие вмешательства выполняются специальной бригадой, владеющей навыками онкологов и травматологов-ортопедов, в специальной операционной, оснащенной рентгеновским оборудованием, но лучше – КТ-установкой. Опухоль разрушает не только кость, но и прорастает в окружающие мягкие ткани – мышцы, сухожилия и суставы, очень важно для будущего восстановления удалить всё поражённое раком, поэтому во время оперативного вмешательства возникает необходимость уточнения объективной реальности с помощью высокоточной КТ.
Современная онкологическая помощь требует высокоточного оборудования для диагностики, дорогостоящих лекарств и, обязательно, опытных специалистов, владеющих инновационными хирургическими методиками. Правильное лечение должен подбирать консилиум из нескольких специалистов, владеющих разными методами терапии. Мы подскажем, где это уже делается на высоком уровне и с хорошими результатами.
Метастазы в кости
Метастазы в костях могут развиться абсолютно при любом злокачественном процессе, для некоторых раков это практически обязательная локализация, при других заболеваниях — редкость. В метастатическом рейтинге первое место по частоте встречаемости достанется метастазам в лёгкие, второе — печеночным очагам и третье — скелетным метастазам.
Метастазы в костях трудно лечатся и обещают боли, тем не менее, скелетные очаги менее прочих локализаций опухоли сокращают жизнь, но способны испортить её переломом или сдавлением спинного мозга.
Какими могут быть метастазы в костях?
По клинико-рентгенологическим признакам все костные очаги подразделяют на три группы:
- остеобластические — с преобладанием уплотнения сверх физиологической меры, но дополнительно наросшая опухолевая ткань не придаёт кости прочности и может сдавливать проходящие по соседству нервы;
- остеолитические — превалирует разрушение структуры и вероятность перелома увеличивается по мере разрастания рака;
- смешанные — сочетание двух видов и это ситуация встречается чаще всего.
Практически не случает такого, чтобы у пациента были исключительно остеолитические или только остебластические очаги, как правило, диагностируется сочетание с превалированием либо разреженной литической, либо избыточной бластической структуры.
При каких раках развиваются?
Лидер среди всех злокачественных процессов, протекающих с метастатическим поражением скелета, миеломная болезнь — разрушение кости начинается в самом начале заболевания и в 100% клинических случаев отмечается множественная деструкция костной ткани.
При раке молочной и предстательной желёз у двух третей больных диагностируются скелетные метастазы, а патологоанатомические наблюдения выявляют вовлечение костей в злокачественный процесс практически у 90% пациентов. При раке молочной железы (РМЖ) превалируют смешанные и остеолитические варианты, при раке простаты — остеобластические.
Высокая частота метастазирования в кости отмечается при раке легкого, но при мелкоклеточном варианте — вдвое чаще и множественные костные дефекты, тогда как при немелкоклеточном — у 40% больных с тяготением к очагам единичным или солитарным, то есть единственному.
Каждый четвёртый, страдающий раком почки, имеет скелетные метастазы, при карциноме мочевого пузыря костные новообразования встречаются много реже.
При раке толстой кишки костное метастазирование выявляется у каждого восьмого больного, при раке желудка — не часто, поскольку раньше и обильнее рак поражает печень и брюшную полость. Рак кишечника тяготеет к мелкоочаговым и множественным вторичным образованиям.
Когда появляются скелетные метастазы?
При злокачественных процессах время появления метастазов в кости различается, тогда как скорость роста очага зависит исключительно от индивидуальных биологических характеристик опухолевой ткани, меняющихся под воздействием лечения и по мере раковой диссеминации.
При первичном обращении костные очаги при отсутствии других проявлений ракового процесса имеются едва ли у 20% пациентов, в подавляющем большинстве случаев опухолевое поражение костей признак диссеминации рака — распространения по системам или генерализации. При РМЖ, немелкоклеточной карциноме легких и раке толстой кишки именно так и происходит.
При раке предстательной железы нередко скелетная патология обнаруживается одновременно с опухолью простаты или в ближайшие сроки после диагностики неблагополучия в половой железе.
При карциноме почки часто сначала находят метастазы в костях и легочной ткани, а после обнаруживается первичная опухоль.
Какие отделы скелета поражаются чаще всего?
Локализация метастаза в кости определяется не нозологической принадлежностью первичной злокачественной опухоли, а функциональной нагрузкой и связанной с нею развитостью кровоснабжения. Множественные очаги в скелете более характерны для высоко агрессивного рака, единичные и тем более один метастаз свидетельствует в пользу благоприятного прогноза заболевания.
- Чаще всего вторичные отсевы рака возникают в обильно питаемых кровью губчатых костях — позвонках, причём преимущественно в испытывающих высокую нагрузку поясничных и грудных отделах позвоночника.
- Далее по частоте следуют метастазы в костях таза — почти половина всех случаев, типичные локализации — подвздошная и лонные кости.
- Вполовину реже отмечается метастазирование в костях черепа и нижней конечности, где превалирует поражение бедренной кости.
- Грудная клетка, преимущественно ребра и грудина, вовлекаются в злокачественный процесс практически в 30% случаев.
Клинические проявления костного метастазирования
Вопреки сложившимся мифам, скелетное метастазирование часто протекает без выраженной боли и даже вовсе без симптомов. Остеобластические очаги реже сопровождаются болевыми ощущениями, нежели остеолитические.
Опасные проявления метастатического костного поражения:
- гиперкальциемия — значительное повышение концентрации кальция из-за разрушения костного матрикса приводит к тяжелейшему состоянию, требующему коррекции метаболизма фактически реанимационными мерами;
- перелом — для возникновения достаточно разрушения половины поперечника кости или позвонка, каждому одиннадцатому пациенту с патологическим переломом необходима срочная хирургическая помощь;
- синдром сдавления или компрессии спинного мозга осколками сломанного грудного или поясничного позвонка осложняется тяжелыми неврологическими нарушениями ниже зоны повреждения;
- нарушение двигательной активности вплоть до паралича возможно при сдавлении спинного мозга в шейном отделе остеобластическим очагом или повреждении отломками при литическом разрушении.
Осложнения метастазирования в кости фатально отражаются на состоянии пациента и активно мешают проведению адекватного лечения, что может сократить срок жизни при безусловном отсутствии качества.
Почему возникает боль?
Боль обусловлена тремя причинами:
- разрушением раковым конгломератом обильно иннервированной надкостницы;
- раздражением в надкостнице болевых рецепторов биологически активными продуктами жизнедеятельности раковых клеток;
- вовлечением в метастатический узел нервных окончаний мышц.
Невыносимая боль далеко не всегда связана со скелетным метастазированием, как правило, это следствие высокой агрессивности опухолевых клеток в терминальной стадии процесса, когда в крови огромна концентрация биологически активных веществ — цитокинов, которые буквально «жгут» нервные окончания даже не поражённых опухолью тканей.
При высокой степени злокачественности первичной опухоли болевой синдром отмечается чаще и более интенсивный. Наиболее наглядный пример, распространенные и постоянные боли в абсолютно целых костях при аденокарциноме легкого, операция с удалением пораженного легкого полностью излечивает боль.
Как обнаруживают метастазы в кости?
Диагностика скелетных повреждений не сложная, но высокотехнологичная, начинают с изотопного обследования — остеосцинтиграфии, выявляющей минимальные раковые новообразования. Затем засвеченные изотопом «горячие очаги» подвергают рентгенографии или, что лучше, компьютерной томографии (КТ). ПЭТ — «королева» доказательств, к сожалению, дорогое исследование, поэтому для контроля эффективности терапии не очень подходит.

Для выявления очагов в скелете маркеры костной резорбции не подходят, в практической онкологии активного применения не нашли.
Анализы крови позволяют заподозрить опухолевое поражение костного мозга, что часто сопровождает метастазирование в грудину.
Лечение скелетных поражений
Можно ли вылечить метастазы в костях? Однозначно лечением можно продлить жизнь при хорошем самочувствии. С одной стороны, скелетные поражения — манифестация распространения рака по организму, с другой — признак относительно благоприятного прогноза заболевания при отсутствии опухоли в других тканях и висцеральных (внутренних) органах, что даёт годы жизни при стабилизации процесса.
На этапе костного метастазирования вопрос о радикальном лечении уже не стоит, но операция не исключается при благоприятной гистологической структуре и солитарном — единственном костном поражении. Так при раке легкого или почки с метастазом в плечевую кость или бедро можно выполнить одномоментное вмешательство с удалением больного органа и резекцией кости с протезированием, но после нескольких месяцев химиотерапии.
Химиотерапия — главный метод лечения костных поражений, лекарственная схема определяется первичной опухолью. При раке молочной и предстательной железы хорошие результаты демонстрирует гормональная терапия.
Дополнение химиотерапии локальным облучением позволяет повысить общий результат терапии, снять боль и уменьшить вероятность перелома. Так при поражении шейных позвонков лучевая терапия обязательна уже на первом этапе.
Операция необходима при угрозе сдавления (компрессии) спинного мозга поломанным позвонком, как правило, удаляется поражённая часть позвонка — ламинэктомия. При длительной — более полугода стабилизации в результате химиотерапии можно поставить вопрос об удалении поражённой кости конечности с заменой на протез, если больше нет других проявлений рака.
Зачем нужны бисфосфонаты?
Использование бисфосфонатов при метастатическом поражении скелета стало стандартом адекватной терапии.
Человеческие кости постоянно обновляются: остекласты разрушают, а остеобласты наращивают ткани, в норме процессы уравновешены, в присутствии злокачественной опухоли остеокласты приобретают избыточную активность. Бисфосфонаты по своему строению схожи с костным матриксом, поэтому после введения в организм направляются в кости, где губительно действуют на активизированные раковыми продуктами остеокласты, параллельно снимая боль и оберегая от переломов.
Бисфосфонатами можно лечиться около двух лет, при утрате чувствительности к ним аналогичную роль выполняет моноклональное тело деносумаб. Демосумаб и бисфосфонаты относят к остеомодифицирующим агентам (ОМА).
Для назначения ОМА недостаточно выявления «горячих» очагов при остеосцинтиграфии, их применяют при доказанном рентгенологическими методами опухолевом поражении.
Химиотерапия и ОМА — основные методы лечения скелетных поражений, но не единственные. Лечение костных метастазов должно быть комплексным, только комбинацией облучения и лекарств, с коррекцией метаболизма и присоединением паллиативной хирургии можно избавить от боли и вернуть пациенту активную жизнь.
Когда и что нужно и возможно в каждом конкретном клиническом случае онкологического заболевания знают специалисты нашей клиники. Узнайте больше, звоните:
Читайте также:
