Лабораторные методы диагностики инфаркта миокарда. Ферменты инфаркта миокарда.
Добавил пользователь Дмитрий К. Обновлено: 16.01.2026
В результате многочисленных исследований, посвященных лабораторной диагностике инфаркта миокарда в качестве основных маркеров поражения сердечной мышцы были выбраны несколько ферментов – аспартатаминотрансфераза (АСТ), лактатдегидрогеназа (ЛДГ), креатинфосфокиназа (КФК). После клинических испытаний их стали широко применять в лабораторной практике для диагностики инфаркта миокарда, мониторирования больных в процессе лечения и оценки прогноза.
Эти ферменты в достаточном количестве находятся в кардиомиоцитах, и также, как и другие вещества, выходят в кровь при некрозе сердечной мышцы. Были разработаны методы выявления активности этих ферментов в кровяном русле, определены нормальные значения активности. Повышенная активность данных ферментов в сыворотке крови свидетельствует о поражении сердечной мышцы и разрушении кардиомиоцитов.
Каждый из этих ферментов, в отдельности, при увеличении активности в сыворотке крови, является показателем поражения сердечной мышцы. Но их одновременное использование помогает более четко установить диагноз и дать прогноз течения инфаркта.
Общая активность креатинфосфокиназы (тест – «креатинкиназа общая») при остром инфаркте миокарда начинает возрастать уже через 4 часа. Пик активности регистрируется через 12 – 24 часа. Через 72- 96 часов (через трое – четверо суток) при нормальном исходе происходит снижение ферментативной активности и возвращение к исходным значениям.
Динамика регистрации увеличения активности аспартатаминотрансферазы отличается от динамики роста активности КФК более медленным проявлением. Увеличение активности АСТ регистрируется через 6-12 часов. Пик увеличение активности АСТ после регистрации инфаркта миокарда наступает через 24-36 часов, к седьмым суткам возвращается к норме. Считается, что если после 3-х суток возникновения инфаркта активность не снижается, то это является свидетельством неблагоприятного прогноза течения заболевания. Нарастание активности – показатель продолжения разрушения кардиомиоцитов и увеличения зоны инфаркта.
Показатели динамики общей активности лактатдегидрогеназы (тест – «лактатдегидрогеназа общая»), также имеют свои особенности в период развития инфаркта миокарда. Повышение общей активности ЛДГ наступает через 12- 24 часов и достигает пика в интервале 1 -2-х суток от регистрации инфаркта. Повышенная активность ЛДГ регистрируется еще около 10 суток, что значительно превышает по времени активность ферментов – КФК и АСТ в постинфарктный период.
Таким образом, сравнительная оценка общей активности различных ферментов – КФК, АСТ, ЛДГ при динамическом наблюдении позволяет, наряду с регистраций ЭКГ, подтвердить диагноз, правильно проводить лечебные мероприятия и прогнозировать течение заболевания.
Однако, поскольку данные ферменты находятся во многих органах, а активность может увеличиваться и при других заболеваниях (заболевания печени, мышц и др.), то врачи вновь столкнулись с проблемой органной специфичности. Биохимиками были разработаны новые методы определения кардиоспецифических маркеров – изоферментов КФК и ЛДГ, что привело к новому этапу развития лабораторной диагностики инфаркта миокарда.
Лабораторные методы диагностики инфаркта миокарда. Ферменты инфаркта миокарда.
Помимо клинических данных и ЭКГ, в диагностике инфаркта миокарда существенное значение имеет резорбционно-некротический синдром — неспецифическая реакция миокарда, возникающая вследствие асептического некроза, всасывания продуктов некроза и эндогенной интоксикации. Его критерии: лихорадка, гиперферментемия (ферменты выходят из погибших миоцитов при разрушении их мембран) и изменения общего анализа крови. Верификация инфаркта миокарда базируется на существенном росте уровня кардиоспецифических ферментов в плазме. Весьма важны сроки определения уровня ферментов у больного ИМ.
Ферменты «быстрого реагирования», которые выходят в периферический кровоток из зоны некроза:
• миоглобин — мышечный белок (норма в крови — до 40 нг/мл), при повреждении миокарда повышается уже через 1—2 ч в 10 раз и более (максимум повышения — через 4—8 ч). Нормализация происходит к концу первых суток ИМ. Специфичность этого фермента для патологии миокарда не столь высока;
• тропонин-Т (специфический миокардиальный белок, отсутствующий в скелетных мышцах) имеет первый пик роста через 2—3 ч с максимумом через 8—10 ч, и высокий уровень сохраняется на протяжении 4-7 дней. Однократное измерение этого теста через 72 ч может быть показателем распространенности ИМ. Тропониновый тест имеет прогностическое значение: если у больного с НСт нет повышения тропонина (в начале ангинозного приступа и через 12 ч), то у него отсутствует свежий инфаркт миокарда. Обычно для верификации диагноза ИМ достаточно двух исследований тропонина-Т (в отличие от необходимости многократных исследований МВ-КФК и КФК). При мелкоочаговом инфаркте миокарда тропонин начинает повышаться с такой же скоростью, как и МВ-КФК, но возвращается к норме более длительно (до 7—14 дней начального периода).
Поэтому тропонины не только высокоспецифичные, но и «поздние» диагностические маркеры, позволяющие выявить «пропущенный» ИМ, протекавший ранее без явных клинических и ЭКГ-признаков заболевания. У больных ИМ, доставленных через 48—72 ч от начала появления симптоматики, особенно при минимальных изменениях ЭКГ, предпочтительнее использовать тропониновый тест (он остается повышенным в течение 7—14 дней);
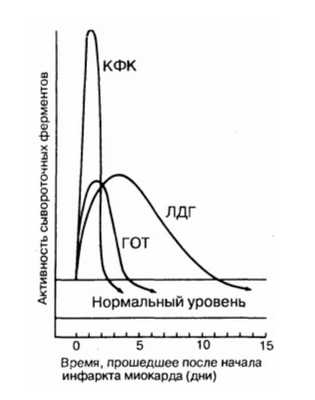
Динамика сывороточных ферментов после типичного инфаркта миокарда.
КФК - креатинфосфокиназа; ЛДГ - лактатдегидрогеназа; ГОТ - глутаматрксалоацетаттрансаминаза.
• изофермент МВ-КФК более специфичен (в высоких концентрациях отмечен только в сердце, но в небольших концентрациях содержится в скелетных мышцах). Уровень менее 10 мкг/л указывает на мелкоочаговый ИМ, а более 10 мкг/л — на крупноочаговый. Чтобы исключить ИМ, МВ-КФК регистрируют каждые 8 ч (нужны минимум 3 отрицательных результата). Оценка МВ-КФК весьма полезна, когда имеется сопутствующее поражение мышц или мозга (в них есть КФК, но нет МВ-КФК);
• суммарная КФК (норма - 20-80 усл. ед., или до 1,2 ммоль/л, в СИ) повышается через 4—6 ч (пик через 1—2 суток), а нормализуется на 4-й день. КФК содержится не только в сердце, но и в скелете, мышцах, мозге, потому рост ее может быть обусловлен травмами или болезнями мышц (полимиозит, миопатия); катетеризацией сердца; ИЭ и миокардитом (при которых интервал ST может повышаться во многих отведениях); ЭИТ; длительной иммобилизацией; шоком или алкогольной интоксикацией. Необходимо определять КФК в динамике (3-4 раза). Уровень КФК ее возрастает в ходе первых, суток, сохраняется стабильным в течение 3—4 суток и снижается к 6-7-м суткам. Пиковый уровень КФК (и МВ-КФК) на 2-е сутки после ИМ в большей мере, чем другие сывороточные маркеры, указывает на размер некроза.
Ранняя диагностика инфаркта миокарда (6—8 ч от начала) с помощью этих кардиоспецифических тестов важна для «сортировки» больных с наличием боли в грудной клетке, для определения соответствующего лечения вследствие объективных трудностей разграничения кардиальной ишемии от ИМ на основе клинических данных.
В целом, исследование биохимических специфических маркеров некроза миокарда весьма важно (особенно, если данные ЭКГ позволяют сомневаться в диагнозе инфаркта миокарда). На основе их величин выделяют ОКС с некрозом (ИМ) и без некроза (НСт). Диагностика кардиоспецифических сывороточных ферментов (находившихся в миокардиоцитах и при их разрушении оказавшихся в кровяном русле) имеет большое значение для верификации ИМ без Q.
Во многих случаях у больных доминирует реакция на боль в грудной клетке. Они беспокойны, возбуждены, пытаются снять боль, двигаясь в постели, корчась и вытягиваясь, пытаются вызвать одышку или даже рвоту. Иначе ведут себя больные во время приступа стенокардии. Они стремятся занять неподвижное положение из-за боязни возобновления болей. Часто наблюдаются бледность, потливость и похолодание конечностей. Загрудинные боли, продолжающиеся более 30 мин, и наблюдаемая при этом потливость свидетельствуют о высокой вероятности острого инфаркта миокарда. Несмотря на то что у многих больных пульс и артериальное давление остаются в пределах нормы, примерно у 25 % больных с передним инфарктом миокарда наблюдают проявления гиперреактивности симпатической нервной системы (тахикардия и/или гипертония), а почти у 50 % больных с нижним инфарктом миокарда наблюдают признаки повышенного тонуса симпатической нервной системы (брадикардия и/или гипотония) .
Прекардиальная область обычно не изменена. Пальпация верхушечного толчка может быть затруднена. Почти у 25 % больных с передним инфарктом миокарда в течение первых дней болезни в периапикальной области выявляется измененная систолическая пульсация, которая вскоре может исчезнуть. Другие физикальные признаки дисфункции левого желудочка, которые могут встречаться при остром инфаркте миокарда, в порядке убывания по частоте встречаемости располагаются следующим образом: IV (S4) или III (S3) сердечные тоны, приглушенность тонов сердца и, редко, парадоксальное расщепление II тона (гл. 177).
Преходящий систолический шум на верхушке сердца, возникающий преимущественно как следствие вторичной недостаточности левого предсердно-желудочкового клапана (митральной недостаточности) из-за дисфункции сосочковых мышц, имеет средне- или позднесистолический характер. При выслушивании у многих больных с трансмуральным инфарктом миокарда временами прослушивается шум трения перикарда. У больных с инфарктом правого желудочка часто возникает пульсация растянутых яремных вен, отмечается уменьшение объема пульса на каротидных артериях, несмотря на нормальный сердечный выброс. В 1-ю неделю острого инфаркта миокарда возможен .подъем температуры тела до 38 °С, но, если температура тела превышает 38 °С, следует искать другие причины ее повышения. Величина артериального давления варьирует в широких пределах. У большинства больных с трансмуральным инфарктом миокарда систолическое артериальное давление снижается на 10-15 мм рт. ст. от исходного уровня.
Инфаркт миокарда : Лабораторные исследования
Для подтверждения диагноза инфаркта миокарда служат следующие лабораторные показатели:
1) неспецифнческие показатели тканевого некроза и воспалительной реакции;
2) данные электрокардиограммы;
3) результаты изменения уровня ферментов сыворотки крови.
Проявлением неспецифической реактивности организма в ответ на повреждение миокарда является полиморфно-клеточный лейкоцитоз, который возникает в течение нескольких часов после появления ангинозной боли, сохраняется в течение 3-7 сут и часто достигает значений 12-15o109/л. СОЭ повышается не так быстро, как число лейкоцитов в крови, достигает пика в течение 1-й недели и иногда остается повышенной 1-2 нед.
Электрокардиографические проявления острого инфаркта миокарда подробно описаны в разделе по электрокардиографии. Хотя не всегда имеется четкая связь между изменениями на ЭКГ и степенью повреждения миокарда, однако появление патологического зубца Q или исчезновение зубца R обычно позволяет с большой вероятностью диагностировать трансмуральный инфаркт миокарда. О наличии нетрансмурального инфаркта миокарда говорят в тех случаях, когда на ЭКГ выявляются лишь транзиторные изменения сегмента ST и стойкие изменения зубца Т. Однако эти изменения весьма вариабельны и неспецифичны и поэтому не могут служить основой для диагностики острого инфаркта миокарда. В этой связи рациональная номенклатура для диагностики острого инфаркта миокарда должна лишь разграничивать последний на трансмуральный и нетрансмуральный в зависимости от наличия изменений зубца Q или волн ST-Т.

Инфаркт миокарда : Сывороточные ферменты
Некротизированная во время острого инфаркта миокарда сердечная мышца выделяет в кровь большое количество ферментов. Скорость выброса различных специфических ферментов неодинакова. Изменение уровня ферментов в крови во времени имеет большую диагностическую ценность. Динамика концентрации ферментов, наиболее часто используемых для диагностики острого инфаркта миокарда, показана на рис. 190-1. Уровень двух ферментов, сывороточной глутаматоксалоацетаттрансаминазы (СГОТ) и креатинфосфокиназы (КФК) возрастает и снижается очень быстро, в то время как уровень лактатдегидрогеназы (ЛДГ) нарастает медленнее и дольше остается повышенным. Недостаток определения СГОТ заключается в том, что этот фермент содержится также в скелетных мышцах, в клетках печени, эритроцитах и может высвобождаться из этих экстракардиальных источников.
Поэтому в настоящее время определение СГОТ для диагностики острого инфаркта миокарда используют реже, чем раньше, вследствие неспецифичности этого фермента и того, что динамика его концентрации занимает промежуточное положение между динамикой концентрации КФК и динамикой концентрации ЛДГ, в связи с чем информация об уровне СГОТ становится в большинстве случаев излишней. Определение содержания MB изофермента КФК имеет преимущества перед определением концентрации СГОТ, поскольку этот изофермент практически не определяется в экстракардиальной ткани и поэтому более специфичен, чем СГОТ. Поскольку подъем концентрации КФК или СГОТ определяется в течение короткого времени, он может оставаться незамеченным в тех случаях, когда образцы крови берут более чем через 48 ч после развития инфаркта миокарда. Определение MB-КФК имеет практический смысл в тех случаях, когда есть подозрение на повреждение скелетных мышц или ткани мозга, поскольку в них содержатся значительные количества этого фермента, но не его изофермента. Специфичность MB-изофермента для определения повреждения миокарда зависит от используемой методики. Наиболее специфичен радиоиммуноанализ, однако на практике тем не менее чаще используют электрофорез в геле, обладающий меньшей специфичностью и поэтому чаще дающий ложноположительные результаты. При остром инфаркте миокарда уровень ЛДГ повышается в первый же день, между 3-м и 4-м днем он достигает пика и в среднем через 14 дней возвращается к норме. При проведении электрофореза в крахмальном геле можно выделить пять изоферментов ЛДГ. Разные ткани содержат различные количества этих изоферментов. Изофермент, обладающий наибольшей электрофоретической подвижностью, в основном содержится в миокарде, его обозначают как ЛДГ). Изоферменты, обладающие наименьшей электрофоретической подвижностью, содержатся преимущественно в скелетной мускулатуре и в клетках печени. При остром инфаркте миокарда уровень ЛДГ1 повышается еще до того, как повышается уровень общей ЛДГ, т. е. может наблюдаться повышение содержания ЛДГ) при нормальном содержании общей ЛДГ. Следовательно, выявление повышенного уровня ЛДГ| является более чувствительным диагностическим тестом при остром инфаркте миокарда, чем уровень общей ЛДГ, его чувствительность превышает 95 %.

Рис. 190-1. Динамика сывороточных ферментов после типичного инфаркта миокарда. КФК - креатинфосфокиназа; ЛДГ - лактатдегидрогеназа; ГОТ - глутаматрксалоацетаттрансаминаза.
Особую клиническую значимость представляет тот факт, что увеличенный в 2-3 раза уровень общей КФК (но не MB-КФК) может быть следствием внутримышечной инъекции. Возможны случаи парадоксальной диагностики острого инфаркта миокарда у больных, которым была сделана внутримышечная инъекция наркотика в связи с болями в грудной клетке, не связанными с патологией сердца. Кроме того, потенциальными источниками повышенного уровня КФК могут быть: 1) заболевания мышц, в том числе мышечные дистрофии, миопатии, полимиозиты; 2) электроимпульсная терапия (кардиоверсия); 3) катетеризация сердца; 4) гипотиреоидизм; 5) инсульт мозга; 6) хирургические вмешательства; 7) повреждения скелетных мышц при травмах, конвульсиях, длительной иммобилизации. Хирургические вмешательства на сердце и электроимпульсная терапия часто могут приводить к повышению уровня изофермента КФК.
Известно, что существует корреляция между количеством выброшенного в кровь фермента и размером инфаркта миокарда. Продемонстрировано, что масса миокарда, подвергшегося некрозу, может быть определена по кривой концентрация - время в том случае, если известны кинетика высвобождения фермента, его распада, распределения и пр. Анализ кривой концентрация - время для MB - КФК позволяет определить величину инфаркта миокарда в граммах. В то время как площадь под кривой изменения концентрации MB - КФК во времени отражает размеры инфаркта миокарда, абсолютные значения концентрации этого фермента и время до достижения максимума концентрации связаны с кинетикой вымывания MB - КФК из миокарда. Появление просвета в окклюзированной венечной артерии, происходящее либо спонтанно, либо под влиянием механического воздействия или фармакологических препаратов в ранние сроки острого инфаркта миокарда, вызывает быстрый рост концентрации фермента.
Пик концентрации достигается через 1-3 ч после реперфузии. Общая площадь под кривой "концентрация - время" при этом может быть меньше, чем без реперфузии, что отражает меньшие размеры инфаркта миокарда.
Характерное возрастание концентрации ферментов наблюдается более чем у у 95 % больных с клинически доказанным инфарктом миокарда. При нестабильной стенокардии содержание КФК, ЛДГ, СГОТ обычно не повышается. У многих больных с подозрением на инфаркт миокарда исходный уровень ферментов в крови сохраняется в пределах нормы, при инфаркте миокарда он может повышаться в 3 раза, однако при этом он не превышает верхней границы нормы. Такую ситуацию наблюдают у больных с небольшим инфарктом миокарда. Хотя такое повышение содержания фермента нельзя рассматривать как строгий диагностический критерий острого инфаркта миокарда, оно с высокой вероятностью заставляет подозревать его. Практическую помощь в такой ситуации может оказать определение изоферментов.
Для диагностики острого инфаркта миокарда или оценки его тяжести могут оказаться полезными радионуклидные методы. Сцинтиграфию в острой фазе острого инфаркта миокарда (изображение "горячего пятна") выполняют с 99m'Тс-пирофосфатом, содержащим двухвалентное олово. Сканограммы обычно дают положительный результат со 2-го по 5-й день после начала инфаркта миокарда, чаще у больных с трансмуральным инфарктом миокарда. Несмотря на то что метод дает возможность определить локализацию инфаркта миокарда и его размеры (с. 887), в плане диагностики он менее точен, чем определение содержания КФК. Изображения миокарда с помощью таллия-201, который захватывается и концентрируется жизнеспособным миокардом, выявляет дефект перфузии ("холодное пятно") у большинства больных в первые часы после развития трансмурального инфаркта миокарда.
Эта локализованная область. сниженной радиоактивности может заполняться в течение последующих часов. Тем не менее дифференцировать острый инфаркт от старых Рубцовых изменений с помощью данного метода невозможно. Таким образом, сканирование таллием - весьма чувствительный метод для выявления инфаркта миокарда, однако оно неспецифично для острого инфаркта миокарда. Применяя радионуклидную вентрикулографию с эритроцитами, меченными 99mТе, у больных с острым инфарктом миокарда можно выявлять нарушения сократимости и снижение фракции выброса левого желудочка. Радионуклидная вентрикулография весьма ценна при оценке нарушенной гемодинамики при остром инфаркте миокарда и при необходимости установления диагноза инфаркта миокарда правого желудочка, когда снижается фракция выброса правого желудочка. Однако в целом специфичность этого метода низка, поскольку измененные радионуклидные вентрикулограммы регистрируют не только при остром инфаркте миокарда, но и при других патологических состояниях сердца.
В оценке состояния больных острым инфарктом миокарда может оказаться полезной также двухмерная эхокардиография. При этом можно легко выявить нарушения сократимости, в особенности в области перегородки и задненижней стенки. И хотя с помощью эхокардиографии нельзя дифференцировать острый инфаркт миокарда от нарушений сократимости вследствие наличия рубцов или выраженной острой ишемии миокарда, простота и безопасность этого метода позволяют рассматривать его как важный этап обследования больных с острым инфарктом миокарда. Кроме того, эхокардиография может быть весьма информативной для диагностики инфаркта миокарда правого желудочка, аневризмы левого желудочка и тромба в области левого желудочка.
Трансаминазы при инфаркте миокарда. Лактатдегидрогеназы при инфаркте миокарда.
Трансаминазы - ACT и АЛТ - обладают весьма низкой специфичностью и чувствительностью в диагностике ИМ и не рекомендуются к использованию как маркеры ИМ. К примеру, рост ACT часто выявляется и при поражениях печени, и при панкреатитах, и при ТЭЛА, после приема больших доз алкоголя, после внутримышечного введения ЛС. Определение трансаминаз — дешевый метод, но требуется выполнять такие правила: анализ крови должен быть сделан в течение первых 6 ч, а затем в динамике (через 12, 18 и 24 ч).
В этих условиях значительно чаше регистрируется увеличение трансаминаз, имеющее диагностическое значение. Если сделан только один анализ (при поступлении больного в стационар), то его результатам не следует доверять. Надо помнить о том, что выход трансаминаз происходит дискретно, в связи с расширением зоны некроза (который имеет определенный темп нарастания). Так, ACT (ее много в скелетных мышцах) повышается через 6—12 ч, пик наблюдают на 2-е сутки, а нормализацию — в конце 1-й (а то даже и в начале 2-й) недели.
Лактатдегидрогеназа (ЛДГ) также содержится во многих органах (и в немалом количестве). Суммарная ЛДГ (имеется 5 изоэнзимов) — поздний маркер ИМ, она реагирует позже, чем остальные ферменты. Ее определение обычно производят у больных, поздно поступающих в стационар (через 48—72 ч от начала ИМ). Изофермент ЛДГ] (его много в сердце) информативнее, ибо его уровень повышается раньше, чем суммарная ЛДГ, а кроме того, может увеличиваться на фоне ее нормальных значений. Обычно ЛДГ определяют, когда видят, что повышена КФК.
Уже с 4—6-го ч (а иногда и со 2-го ч) инфаркт миокарда на фоне нормальных значений СОЭ начинает появляться лейкоцитоз — обычно до 12—15-10 /л, нередко со сдвигом формулы влево. Уровень лейкоцитоза лучше, чем лихорадка, отражает размеры некротического очага. Высокий лейкоцитоз (более 20-10 /л) — неблагоприятный прогностический признак. Лейкоцитоз обычно сохраняется 3—4 дня и к концу 1-й недели снижается, если нет осложнений. В тяжелых случаях он длится более 10 дней (особенно, если появляются осложнения).
Со 2-го дня инфаркт миокарда постепенно, медленно начинает повышаться СОЭ (максимум до 30 мм/ч). Пик ее значений отмечается между 12-м днями (к этому времени число лейкоцитов нормализуется — феномен «ножниц»), потом СОЭ нормализуется. Если она превысила 30 мм/ч — «жди осложнений ИМ».
Со 2-го дня инфаркт миокарда (иногда уже через 4—8 ч) начинает увеличиваться и температура тела (как неспецифический ответ на некроз миокарда) до невысоких цифр (37,3—38,0 °С), держится в течение 5—6 дней и нормализуется обычно к 6—10-му дню. Интенсивность лихорадки и ее длительность индивидуальны, зависят от обширности ИМ и реактивности организма в целом. Температурной кривой, характерной для ИМ, нет. Обычно (но не всегда) чем больше зона ИМ, тем выше лихорадка (кроме КШ, когда лихорадки нет).
Появление лихорадки после ангинозного приступа является важным диагностическим симптомом инфаркта миокарда (отличает его от Ст) и должно настораживать врача. Длительное сохранение ее указывает на формирование осложнений ИМ (тромбоэндокардит, затяжное течение).
Сохраняет свое некоторое диагностическое значение и рост показателей острой фазы воспаления — СРП, фибриногена, сиаловых кислот, альфа2- и у-глобулинов.
Для достоверного диагноза инфаркта миокарда необходимо иметь 2 или 3 надежных критерия. Возможны разные комбинации трех ведущих критериев ИМ, поэтому в каждом конкретном варианте необходим свой минимум обследований. ЭКГ-признаки ИМ могут и отсутствовать, поэтому ИМ нужно ставить всегда с учетом динамики клинических симптомов.
Инфаркт миокарда
Остается открытым вопрос своевременной постановки диагноза - ведь именно от этого зависит начало эффективных лечебных мер. Для того, чтобы определить наличие инфаркта, используется ряд методик, включая оценку клинической картины, инструментальные и лабораторные методы.
Клиническая картина патологии
Симптомы инфаркта могут быть разнообразными. Первый и главный признак - давящая боль за грудиной, которая имеет сжимающий характер, нередко пациент отмечают, что она жгучая и очень интенсивная. Боль возникает на высоте эмоционального напряжения или физической нагрузки. Её резкое возникновение приводит к общей слабости, перебоям в дыхании.
Кроме боли могут наблюдаться следующие симптомы:
- тошнота;
- потеря сознания;
- слабость;
- повышенная потливость;
- бледность.
Боль, как правило, локализуется за грудиной, но может иррадиировать в левую руку, плечо, межлопаточную область, челюсть, верхнюю часть живота. Это зависит от локализации некроза.
Различают клинические формы инфаркта:
- Астматическая. У пациента наблюдается сухой кашель, одышка, боль в груди.
- Абдоминальная. Боль размещена в верхней части живота, наблюдается сильная тошнота.
- Аритмическая. Наблюдается сбой сердечного ритма, слабость, кратковременная потеря сознания.
- Церебральная. У пациента появляются жалобы на выраженную головную боль.
Есть бессимптомные формы инфаркта, они наблюдаются при сахарном диабете, а также у пациентов, которые злоупотребляют алкоголем. В таком случае может наблюдаться общая слабость и нарушения сознания, но нет типичной боли, которая характерна для инфаркта.
Современные методы диагностики
Если возникли подозрения на счет инфаркта, есть анамнестические данные про ишемическую болезнь сердца и характерные клинические признаки, врач назначает диагностическую программу. Она состоит из таких методов:
- электрокардиограмма;
- лабораторная диагностика.
Рассмотрим подробнее данные методы исследования.
Электрокардиограмма представляет собой графическое изображение проведения импульса по волокнам миокарда. Если за счет некроза проводимость нарушена - это отобразится на записи. По изменениям на ЭКГ можно различить локализацию зоны некроза. Также, на графике можно увидеть фазу инфаркта - острую или подострую.
Общий анализ крови
В общем анализе крови не наблюдается специфических изменений и поэтому на его основе нельзя выставить диагноз. При инфаркте развивается лейкоцитоз, который возникает через несколько часов после начала процесса и достигает максимума к концу суток. Повышенный показатель удерживается несколько дней и постепенно возвращается к норме. Лейкоциты не повышаются сильно, как, например, при инфекционной патологии, что позволяет провести дифференциальную диагностику. Это важно при атипичной клинической картине инфаркта миокарда, когда врач может подозревать несколько патологий. В общем анализе крови можно также увидеть повышенный показатель СОЭ, который остается таким на протяжении нескольких недель. Повышаются и эозинофилы, они остаются повышенными около недели.
Биохимический анализ крови
1. Аланинаминотрансфераза (АЛТ)
Показатель разрушения гепатоцитов и кардиомиоцитов. Повышается при гепатитах различной этиологии, инфаркте, токсических поражениях внутренних органов. АЛТ - это активный компонент обмена веществ в печени, фермент, который ускоряет метаболизм аминокислот. Наибольшая концентрация вещества находится в клетках печени, почек, сердца, а также в скелетной мышечной ткани. Так как его локализация - цитоплазма, в кровь он выходит при разрушении клеточной мембраны. Чем массивнее участок разрушения, тем выше концентрация фермента в крови. Пик активности фермента при инфаркте - 12 часов.
Повышение или нормализация уровня АЛТ - маркер состояния пациентов различного профиля с заболеваниями внутренних органов и мягких тканей. В зависимости от заболевания АЛТ может повышаться умеренно или остро, например, наивысшая степень концентрации наблюдается при гепатитах.
При инфаркте применяется коэффициент де Ритиса, который состоит из сопоставления активности АСТ и АЛТ. Если показатель превышает норму, это говорит об инфаркте, а если ниже её значения - возможно развился некроз почечной ткани или активная фаза гепатита. Естественно, на основании показателя АЛТ не происходит постановка диагноза. Для этого применяются более специфические маркеры. Уровень трансаминаз проверяют в общем биохимическом анализе, для дифференциальной диагностики и контроля общего состояния пациента.
2. Аспартатаминотрансфераза (АСТ)
Маркер состояния тканей сердца, печени. Повышается при вирусных гепатитах, токсических поражениях тканей сердца и гепатоцитов. применяется также при профилактическом обследовании, при необходимости подтвердить или исключить инфаркт. Это вещество ответственно за обмен аминокислот в клетках, поэтому наибольшее его количество находится в клетках печени, сердца, скелетных мышцах и эритроцитах. Если клетки данных органов повреждены - происходит выход трансаминазы в кровь, где можно обнаружить её повышение. Есть допустимый уровень фермента в крови, ведь клетки органов периодически разрушаются, но при патологических состояниях этот показатель возрастает в разы и десятки раз. Пик максимальной концентрации в крови - через 12 часов после начала инфаркта. Применяется также сравнение показателей АЛт и АСТ. Каждый из этих ферментов повышается при отдельных патологиях, а при инфаркте оценивается их соотношение. АСТ не является специфическим показателем при инфаркте, он дополняет общую картину лабораторного исследования.
3. Креатинкиназа MB
Это вещество является изоферментом, маркером состояния сердечной мышцы. Принимает участие в метаболизме креатина и креатинфосфата. Это вещество содержится только в миокарде, поэтому повышается при его заболеваниях - миокардитах, инфаркте, рабдомиолизе, перикардитах. Уровень вещества является маркером при острой и подострой фазе процесса. Кратковременное увеличение показателя наблюдается при хирургических вмешательствах на сердце, что отражает реакцию миокарда на лечение. Максимум концентрации при инфаркте наблюдается через 12 часов после начала. Высокая активность говорит о значительном размере участка поражения. Сравнивают повышение данной фракции КФК с общим показателем вещества по организму. В принципе, оценка уровня КФК МВ применяется для ранней диагностики поражения миокарда, а также для дифференциации состояния с другими заболеваниями. Повышение маркера может говорить, кроме инфаркта, о таких состояниях, как шок, отравления и интоксикации, инфекционные поражения тканей сердца.
4. Тропонин I
Белок, который в высоком количестве содержится в скелетных мышцах и миокарде. Существуют разновидности этого белка, которые отвечают за разные фазы сокращения мышц. Все эти белки являются кардиоспецифическими и говорят о состоянии миокарда. Повреждение миоцитов сердца приводит к выходу вещества в кровь, где его можно обнаружить с помощью лабораторного исследования. Площадь некроза влияет на уровень повышения показателя тропонинов в крови. Тропонин I является наиболее чувствительным и специфическим при инфаркте. Повышенный тропонин удерживается в течении 5-6 дней после начала патологического процесса.
5. Миоглобин
Это белок, который находится в мышечных клетках и содержит молекулы железа. Аналогичен по строению с гемоглобином - железосодержащим белком крови. Функция миоглобина также похожа - он транспортирует кислород в миоциты, клетки мышц. При некрозе происходит разрушение мышечных клеток, миоглобин освобождается и попадает в кровоток, где его и можно обнаружить. Белок из крови выводится вместе с почками. Определить его в крови можно уже через несколько часов после начала патологического процесса, в течении 2-3 суток его все еще можно определить. Этот маркер реагирует одним из первых, что повышает его диагностическую ценность. При некротических изменениях он повышается в 7-10 раз, в зависимости от площади участка некроза. Для сравнения, период пикового повышения остальных маркеров - 12 часов, тогда как для миоглобина - 6 часов. Так же быстро происходит и нормализация анализов. Они могут оставаться повышенными дольше суток если наступили осложнения, например, расширение участка некроза. Иногда случаются новые очаги, тогда миоглобин повышается снова, что требует динамического контроля показателя. Важен также отрицательный результат исследования, что, в сопоставлении с клинической картиной позволяет исключить патологию. Кроме инфаркта, миоглобин может говорить о синдроме длительного сдавления. патологии мышц, воспалительных процессов.
Что может влиять на результат?
На результаты анализов влияет время проведения диагностики, которое прошло с момента начала заболевания. Также, изменения зависят от распространенности зоны некроза, локализации процесса. Многие лабораторные показатели, которые наблюдаются при инфаркте, могут сопровождать и другие патологические состояния. К примеру, трансаминазы повышаются при заболеваниях внутренних органов, нарушении функции печени, гепатитах различной этиологии, на фоне употребления алкоголя. Тропонин повышается при воспалительных процессах в миокарде. Креатинкиназа и миоглобин могут колебаться при нарушении структуры мышечной ткани, рабдомиолизе, различных воспалительных процессах, миозитах. Многие их этих показателей остаются повышенными после перенесенного хирургического вмешательства, что следует учитывать при сборе анамнеза у пациента.
Если есть такая возможность, анализ желательно сдавать натощак, перед сдачей крови из вены стоит немного отдохнуть. Хорошо, если до исследования удается исключить употребление алкоголя, никотина и физические нагрузки. Нужно сказать врачу, какие препараты принимались, так как они также могут отразиться на результатах анализов.
Своевременная диагностика инфаркта позволяет вовремя начать лечение. В случае с инфарктом, это особенно важно, так как счет времени идет иногда на часы. Эффективная терапия или хирургическое вмешательство могут продлить жизнь пациента, улучшить её качество и снижают риск осложнений. Необходимо доверять свое здоровье проверенным медицинским учреждениям, где есть условия для точной диагностики за короткий срок.
Читайте также:
