Лечение повреждений почек и мочеточников. Лечение повреждений поджелудочной железы.
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
Повреждение толстой кишки. Повреждение поджелудочной железы, почек
Повреждение толстой кишки при тупой травме живота встречается во много раз реже повреждений тонкой кишки. Часто оно сочетается с повреждением других органов и переломами костей. Различают внутри- и внебрюшинные разрывы толстой кишки. Преобладают одиночные поперечные разрывы и раздавливания кишки.
Его количество не зависит от размера и локализации повреждения. Свободная жидкость в брюшной полости, а также реактивные изменения в плевре и базальных отделах легких, как правило, говорит о развивающемся перитоните.
Интрамуральная гематома толстой кишки чаще локализуется в восходящей и сигмовидной кишке. Клинически проявляется картиной частичной или полной кишечной непроходимости. Распознается с помощью контрастного рентгенологического исследования толстой кишки (ирригоскопия) в условиях двойного контрастирования. Своевременная диагностика интрамуральной гематомы позволяет в ряде случаев избежать ненужной операции.
Повреждение поджелудочной железы. Встречается при тупой травме живота редко (в 2—3% случаев). При этом наиболее часто повреждается тело железы. Травма железы обычно сочетается с повреждением двенадцатиперстной кишки, печени, селезенки, желудка, с переломами ребер, костей таза, позвоночника.
Клиническое распознавание закрытых повреждений поджелудочной железы чрезвычайно затруднено. Невелики возможности и рентгенологической диагностики. При внутрибрюшном кровотечении свободная жидкость (кровь) определяется в латеральных каналах и между вздутыми кишечными петлями и желудком.
При ангиографическом исследовании обнаруживают смещение желудочно-двенадцатиперстной артерии, деформацию селезеночной артерии, изменение обычного сосудистого рисунка паренхимы железы, а иногда и экстравазацию контрастного вещества из поврежденных сосудов.
Повреждения почек
Обычно возникают при тяжелых тупых травмах живота, поясничной области и таза. Изолированные повреждения почек встречаются относительно редко; чаще они сочетаются с травмами других внутренних органов — селезенки, печени, мочевого пузыря или переломами костей.
Состояние больных, а также клиническая и рентгенологическая картина определяются тяжестью повреждения почек и сопутствующими поражениями других органов. Почти для всех видов повреждения почек характерны гематурия и боли в поясничной области. Однако гематурия может отсутствовать при поверхностных повреждениях почки, отрыве сосудов ножки, отрыве мочеточника от лоханки, обширных разрывах лоханки и закупорке мочеточника сгустками крови. В то же время она может наблюдаться при повреждениях других органов, например, мочевого пузыря. Клиническое распознавание повреждений почек, особенно при сочетанной множественной травме, сопряжено с большими трудностями.
Рентгенологическое исследование обычно начинают с обзорной рентгенографии. При этом на снимках нередко удается установить признаки забрюшинной гематомы: исчезновение четкости контуров одной или обеих почек и большой поясничной мышцы, а также смещение вздутых кишечных петель и появление сколиоза позвоночника на уровне гематомы. Однако забрюшинные кровозлияния могут возникать не только при повреждениях почек, но и в результате переломов поясничного отдела позвоночника, таза, ребер и других повреждений (кровоизлияния непочечного происхождения). Для дифференциальной диагностики обычно прибегают к контрастному рентгенологическому исследованию, чаще всего внутривенной урографии. При этом в ряде случаев удается определить функцию поврежденной и контрлатеральной почки, а также выявить морфологические признаки разрыва почечной паренхимы. Однако при тяжелой травме почек вследствие шока и низкого артериального давления нередко экскреторная урография не позволяет получить отчетливое изображение почек и их полостей. Большей информативностью в подобных случаях обладает инфузионная урография.
Рентгеносемиотика повреждений почек зависит от характера возникших в результате травмы патоморфологических изменений. При ушибе почки на обзорных рентгенограммах патологические изменения обычно не определяются либо выражены незначительно. В таких случаях путем контрастного урографического исследования можно установить лишь более или менее выраженное снижение функции травмированной почки. Подкапсульные разрывы паренхимы с образованием внутрипочечной гематомы сопровождаются увеличением и деформацией почки с выбуханием отдельных ее сегментов, а также деформацией чашечек почки и их смещением. Нередко определяемые при этом дефекты наполнения в лоханке или чашечках обусловлены обычно сгустками крови.
Для подкапсульных разрывов почки, сообщающихся с чашечно-лоханочной системой, характерны выраженная ее деформация и затекание контрастного вещества в паренхиму почки (в виде бесформенных пятен) либо под ее капсулу, что обусловливает появление на снимках узкой дугообразной линии, повторяющей очертания почки. Если при этом повреждается и капсула почки, то на снимках может быть установлено вытекание контрастного вещества за пределы органа. Весьма эффективно контрастное исследование сосудистой системы, позволяющее выявить специфические признаки повреждения почки и наиболее точно установить характер и объем этого повреждения. Особенно ценна ангиография при торако-абдоминальной и тяжелой сочетанной травме живота, нередко сопровождающейся и повреждением почек.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Травма мочеточника
Травма мочеточника — это повреждение уретеральной стенки. Проявляется тяжестью, распирающими болями в поясничной, подвздошной и подреберной областях, гематурией, редко — анурией. При сочетанных повреждениях обычно маскируется симптомами поражения других органов. Диагностируется при помощи УЗИ, КТ, МРТ, МСКТ забрюшинного пространства, экскреторной урографии, ретроградной уретеропиелографии, общего анализа мочи. При ушибах возможна консервативная терапия анальгетиками, рассасывающими препаратами, превентивное назначение антибиотиков. В остальных случаях осуществляется стентирование мочеточника, нефростомия, ушивание разрывов, реконструктивные операции.
МКБ-10
Общие сведения
Травмы мочеточника выявляются у 1,0-5,7% пациентов с повреждением мочеполовых органов. Особенности строения уретеральной стенки и ее защищенность от наружных повреждающих воздействий обусловили характерное распределение причин травматизма в зависимости от возраста и пола пострадавших. У женщин риск травмирования мочеточника возрастает в возрасте 25-35 лет, что связано с реализацией репродуктивной функции, и после 45 лет из-за роста онкопатологии, требующей радикального хирургического лечения.
Причины
Специфика распределения этиологических факторов, способствующих повреждению органа, обусловлена его высокой эластичностью, легкой смещаемостью, особенностями анатомического расположения, хорошей защитой от случайных внешних воздействий. Более чем у 75% пациентов мочеточник травмируется вследствие инвазивных медицинских манипуляций и лишь у 25% — в результате тупых травм и проникающих ранений. Специалисты в сфере клинической урологии и травматологии называют следующие причины повреждения органа:
- Гинекологические операции. До 55% травм мочеточника вызвано хирургическими вмешательствами в сфере акушерства и гинекологии. Обычно целостность органа нарушается в ходе онкогинекологических вмешательств по поводу рака шейки матки, реже — при удалении злокачественных неоплазий другой локализации, интралигаментарных опухолей, наложении акушерских щипцов, кесаревом сечении с поперечным рассечением матки в нижнем сегменте, аборте, краниотомии, чрезвлагалищной, абдоминальной гистерэктомии и др.
- Урологические вмешательства. В 11% случаев мочеточник повреждается при выполнении эндоскопических исследований и лечении заболеваний мочевыводящей системы. Ранения слизистой оболочки, перфорация, полный отрыв возможны при уретероскопии, стентировании, бужировании мочеточника, его баллонной дилатации, удалении мочеточниковых камней без предварительного фрагментирования. Чаще всего травма становится следствием нарушения техники выполнения манипуляции.
- Общехирургические и сосудистые операции. Результатом таких вмешательств является до 9% уретеральных травм. Повреждения средней трети органа возникают в ходе тазовой и парааортальной лимфаденэктомии, операций на наружных подвздошных сосудах, ушивания заднего листка париетальной брюшины. Целостность мочеточника нарушается при несоблюдении правил выполнения низкой передней резекции толстого кишечника, оперативного устранения аневризмы брюшного отдела аорты.
- Травматизм и насильственные действия. В 18% случаев мочеточниковые травмы развиваются при падении с высоты, прямых ударах в живот, других механических воздействиях, полученных в ДТП, бытовых и производственных условиях. У 7% пациентов диагностируются огнестрельные и ножевые ранения органа. Особенностями таких травм является локализация преимущественно в верхней трети, сочетание с повреждениями тазовых костей, позвоночника, других внутренних органов, что затрудняет диагностический поиск.
Патогенез
Механизм повреждения мочеточника при травмах зависит от характеристик разрушающего воздействия. Уретеральная стенка может частично или полностью рассекаться хирургическими инструментами, сдавливаться швом или зажимом, перегибаться. Воздействие значительных механических нагрузок приводит к надрывам, разрывам, отрыву. Особенностью ятрогенных травм мочеточника является частый некроз из-за опосредованных воздействий — деваскуляризации при электрокоагуляции, нарушения иннервации при обширной диссекции. При закрытых неятрогенных повреждениях с ушибом и разрывом сосудов возможно образование гематомы в уретеральной стенке и окружающих тканях.
Классификация
Систематизация травм мочеточника проводится с учетом стороны, места, характера повреждений. Обычно поражение является односторонним, из-за более близкого расположения по отношению к воронкотазовой связке локализовано слева. Реже выявляются правосторонние, в исключительных случаях — билатеральные травмы. По локализации различают повреждения мочеточника в верхней, средней и нижней трети.
- Непроникающие повреждения мочеточника. Более чем в 75% случаев целостность уретральной стенки не нарушена. Реже выявляется ушиб, чаще — неполный разрыв со стороны эпителиальной оболочки или наружных слоев. При отсутствии сквозных повреждений возможно консервативное ведение пациента или стентирование органа. Хирургическая тактика при случайной перевязке выбирается с учетом времени ее обнаружения.
- Сквозные травмы мочеточника. Возникают как непосредственно в момент повреждающего воздействия, так и спустя некоторое время после него (при некрозе на фоне деваскуляризации или денервации стенки). При перфорации, полном циркулярном перерыве без расхождения или с расхождением краев необходимо срочное реконструктивно-пластическое вмешательство для восстановления целостности оболочек.
Симптомы травмы мочеточника
Особенностью клинической картины является отсутствие специфической симптоматики, что практически в 80% случаев приводит к поздней диагностике поражения. При интраоперационных и открытых ранениях возможно подтекание мочи в рану. В послеоперационном периоде и у больных с неятрогенными изолированными травмами могут наблюдаться тупые распирающие боли в области поясницы, дуг подвздошных костей, реже — в подреберье. У 70% пациентов появляется видимая примесь крови в моче, которая при одностороннем полном разрыве является однократной.
Для нечастых двухсторонних повреждений с циркулярным перерывом или перевязкой мочеточников характерно отсутствие мочи. При сочетанных травмах повреждение уретральной стенки маскируется клиникой раздражения брюшины и поражения расположенных рядом органов — резкими болями в брюшной полости, напряженностью мышц живота, тошнотой, рвотой, метеоризмом, нарастающими симптомами травматического шока и внутреннего кровотечения.
Осложнения
Непроникающие травмы мочеточника могут осложняться формированием стриктур, а в более сложных случаях полной обструкцией с ретенционными изменениями вышележащих отделов, развитием уретерогидронефроза и хронической почечной недостаточности. При сквозном разрушении стенки возникает мочевая инфильтрация, интра- и ретроперитонеальные затеки мочи, урогематомы, которые при вторичном присоединении инфекции становятся основой для образования околопочечных абсцессов, забрюшинных флегмон, развития перитонита и уросепсиса.
Отдаленным последствием травмирования уретеральных оболочек является образование наружных мочевых, мочеточниково-маточных, мочеточниково-вагинальных свищей. У части пациентов постренальный застой мочи приводит к возникновению мочекаменной болезни, хронического пиелонефрита.
Диагностика
У большинства больных постановка диагноза затруднена из-за отсутствия специфичных симптомов. Поэтому в любых случаях макрогематурии, болей в пояснице и тем более отсутствия мочи после гинекологической, урологической, полостной операции, закрытой или открытой травмы живота важно исключить повреждение мочеточника. Наиболее информативными в диагностическом плане являются следующие методы:
- Эхография. Результаты УЗИ мочеточника более показательны при перевязке и разрыве органа. О нарушении оттока мочи свидетельствует увеличение почки в размерах, расширение чашечно-лоханочной системы и дистальной трети мочеточника, отек паранефральной клетчатки. При разрыве стенки может определяться свободная жидкость в полости малого таза, гипоэхогенная уринома или урогематома забрюшинного пространства.
- Экскреторная урография. Пассаж рентгеноконтрастного вещества позволяет выявить повреждение уретеральных оболочек, его локализацию и особенности. Внутривенную урографию обычно проводят с индигокармином. В соответствии с рекомендациями Европейского сообщества урологов для обнаружения травмы мочеточника рекомендовано выполнение отсроченных стандартных урограмм через полчаса после введения рентгеновского контраста.
- Восходящая уретеропиелография. Введение контрастной жидкости прямо в мочеточник является золотым стандартом диагностики его травматического повреждения. О наличии дефекта уретеральной стенки свидетельствует выход рентгеновского контраста за пределы органа. С помощью ретроградной УПГ достаточно точно локализуется место травмы и приблизительно оценивается ее характер (перфорация, разрыв).
- Томография ретроперитонеального пространства. КТ забрюшинной области более эффективно проводить с контрастированием. Трехмерное изображение мочевыводящих органов, по которым проходит контрастный препарат, позволяет точно обнаружить участок повреждения, выявить уриномы, урогематомы, оценить их объем. В качестве альтернативы может быть проведено комплексное МСКТ или МРТ забрюшинного пространства с контрастированием.
В общем анализе мочи у 80-85% пострадавших определяется эритроцитурия. При наличии кровотечения общий анализ крови подтверждает снижение уровня эритроцитов и гемоглобина. В ряде случаев окончательный диагноз устанавливается только интраоперационно. Дифференциальная диагностика проводится с травмами почек, мочевого пузыря, других брюшных и тазовых органов, мочеполовыми свищами, стриктурами мочеточника. Кроме консультации специалиста уролога больным показан осмотр травматолога, хирурга, анестезиолога-реаниматолога, терапевта, проктолога, женщинам — акушера-гинеколога.
Лечение травмы мочеточника
Выжидательная тактика с превентивным проведением антибиотикотерапии, назначением анальгезирующих и рассасывающих средств допустима только при достоверно подтвержденном травматическом ушибе органа без признаков повреждения стенки и нормальном пассаже мочи. Остальным пациентам показаны хирургические вмешательства различного объема, направленные на обеспечение нормального выделения мочи и восстановление целостности уретеральных оболочек:
- При непроникающих ранениях и небольших разрывах. Операцией выбора является стентирование мочеточника с установкой в его просвете полого цилиндра из металлической сетки. Вмешательство выполняется через цистоскоп. Некоторым больным для разгрузки почек производится чрескожная пункционная нефростомия, реже нефростома накладывается через разрез в поясничной области.
- При неполном боковом рассечении. Обычно такая ситуация возникает при проведении экстренных или плановых полостных операций. Допускается накладывание на оболочки мочеточника нескольких швов с обязательным стентированием в среднем на 3 недели. Такой подход позволяет предотвратить формирование мочевых затеков, образование свищей и стриктур, развитие перитонита.
- При полном пересечении или отрыве. Обычно пострадавшему требуется реконструктивная пластика (накладывание уретероцистоанастомоза, проведение операции Боари, в остром и отдаленном периоде — выполнение кишечной пластики). При раннем обнару жении травмы возможна резекция поврежденного участка с последующим ушиванием концов (первичный шов мочеточника).
Прогноз и профилактика
При своевременном выявлении повреждения, правильном выборе тактики ведения пострадавшего и объема операции прогноз благоприятный. Более серьезные осложнения и отдаленные последствия наблюдаются при поздней диагностике и сочетанных травмах мочеточника.
Для профилактики ятрогенной травматизации рекомендуется бережное ведение родов с обоснованным использованием оперативных методов, соблюдение техники цистоскопических и полостных вмешательств. Значительно снизить количество интраоперационных уретеральных травм позволяет двухсторонняя катетеризация мочеточников перед операциями на тазовых органах, тщательный осмотр вероятных участков повреждения после выполнения основного вмешательства, правильная сепарация мочеточника от маточных связок.
1. Клинические рекомендации по оказанию скорой медицинской помощи при травме почек и мочеточников/ Аль-Шукри С.Х., Боровец С.Ю., Дубинский В.Я.// Урологические ведомости. – 2014 – Т. IV, №1.
2. Ятрогенное повреждение мочеточника в онкогинекологической практике. современное состояние проблемы/ Шевчук И.М., Алексеев Б.Я., Шевчук А.С.// Онкогинекология – 2017 - №4.
4. Ятрогенная травма мочеточника в акушерской и гинекологической практике/ Муслимова С.З.// Международный журнал экспериментального образования. – 2016 - №12.
Повреждение почки ( Травма почки )
Повреждение почки – это нарушение целостности почки, обусловленное травмирующим воздействием. Закрытое повреждение почки возникает при прямых (ушиб, сдавление, падение на спину) и непрямых (падение с высоты) травмах, открытое – при колотых, резаных и огнестрельных ранениях. Проявляется гематурией и болями в пояснице. При открытых повреждениях наблюдается истечение мочи из раны. Для подтверждения диагноза используются данные лабораторных исследований, УЗИ, КТ, рентгенографии и ангиографии. Лечение закрытых травм почки в большинстве случаев консервативное, открытых – оперативное.
Повреждение почки – достаточно распространенная травма, составляющая 1-5% от общего числа травматических повреждений. Может значительно варьироваться по степени тяжести – от относительно легких случаев до тяжелых поражений, представляющих опасность для жизни пациента. Мужчины страдают втрое чаще женщин. Любое повреждение почки рассматривается, как потенциально опасное, поэтому пациенты с такой патологией госпитализируются в урологическое, хирургическое или травматологическое отделение.
В 70-80% случаев повреждение почки сочетается другими травмами: переломами таза, позвоночника и ребер, переломами костей конечностей, ЧМТ, тупой травмой живота, повреждениями грудной клетки и т. д. Это утяжеляет состояние пациента, способствует развитию травматического шока и ухудшает прогноз.
В мирное время превалируют закрытые повреждения почки в результате криминального инцидента (драки) или падения с высоты. Причиной закрытой травмы почки становится ушиб, падение, сдавление и другие воздействия, в результате которых возникает повышение давления жидкости (мочи и крови) в почке либо почка сдавливается между поперечными отростками позвонков и ребрами. Реже встречаются открытые травмы, которые являются следствием колотых и колото-резаных ран. В период военных действий резко увеличивается доля огнестрельных ранений почек.
Патанатомия
Тяжесть закрытой травмы зависит от таких факторов, как место приложения, направление и сила удара, индивидуальные особенности расположения почки по отношению к позвоночнику и нижним ребрам, степень развития мускулатуры, степень наполнения кишечника, количество паранефральной и подкожной жировой клетчатки, величина забрюшинного и внутрибрюшного давления. При предшествующих патологических изменениях (хроническом пиелонефрите, аномалиях развития, пионефрозе и гидронефрозе) целостность почки может нарушаться даже при незначительном закрытом травматическом воздействии. Степень повреждения может варьироваться от мелких кровоизлияний в ткань почки до тотального разрушения органа.
Особенно тяжелые травмы почек наблюдаются при огнестрельных ранениях, что обусловлено обширностью поражения, сложной конфигурацией раневого канала и высокой частотой одновременного повреждения различных органов и анатомических областей. Тяжесть ножевых ран почки зависит от направления раневого канала и расположения раны по отношению к почечным сосудам.
В травматологии и клинической урологии выделяют закрытые (подкожные, тупые) и открытые (проникающие) травмы почки. Различают следующие виды закрытых повреждений:
- Ушиб. В почечной паренхиме возникают множественные кровоизлияния, макроскопический разрыв субкапсулярной гематомы отсутствует.
- Субкапсульный разрыв без контакта с чашечно-лоханочной системой. Характеризуется наличием крупной субкапсулярной гематомы.
- Разрыв ткани и фиброзной капсулы почки с повреждением чашечно-лоханочной системы.
- Размозжение.
- Отрыв мочеточника, полное либо частичное повреждение сосудистой ножки.
- Контузия.
Открытые травмы почки подразделяются на:
- Резаные раны.
- Колотые раны.
- Осколочные ранения.
- Пулевые ранения и т. д.
При постановке диагноза уточняют зону повреждения почки:
- Повреждение сосудистой ножки.
- Повреждение тела.
- Повреждение нижнего сегмента.
- Повреждение верхнего сегмента.
Кроме того, указывают характер травмы (сочетанная, изолированная), наличие или отсутствие осложнений (осложненная, неосложненная).
Симптомы повреждения почки
Ведущими симптомами закрытой травмы почки являются боль и отек в поясничной области в сочетании с микро- или макрогематурией. Боли могут быть острыми, тупыми или коликообразными, нередко иррадиируют в паховую область. При тяжелых повреждениях наблюдается вздутие живота, повышение температуры, тошнота, рвота и симптомы раздражения брюшины, что может симулировать тупую травму живота. Кроме того, при травме почки может выявляться дизурия, боли внизу живота и признаки внутреннего кровотечения.
Различают 3 степени тяжести закрытого повреждения почки. При повреждениях легкой степени (ушибе) наблюдается незначительная кратковременная гематурия. Болевой синдром выражен умеренно. Общее состояние пациента ближе к удовлетворительному, признаки раздражения брюшины отсутствуют, околопочечная гематома не выявляется. При повреждениях средней степени тяжести боли умеренные, отмечается иррадиация в половые органы, паховую область и нижнюю часть живота. АД снижено, пульс учащен. Под кожей в поясничной области видна гематома. Нередко выявляется дизурия, в отдельных случаях – анурия. Урогематома может вызывать симптомы раздражения брюшины. При тяжелых повреждениях развивается шок. Боли сильные, макрогематурия профузная, длительная. Отмечаются нарастающие признаки внутреннего кровотечения.
Симптомы открытого повреждения почки во многом совпадают с признаками закрытой травмы. Есть боль и гематурия, нередко присутствует припухлость вокруг места повреждения. Кроме того, в области поясницы имеется огнестрельная, колотая или резаная рана. Самым достоверным признаком открытой травмы почки является истечение мочи из раневого канала, однако, этот симптом редко бывает явным в первые часы. Для выявления незначительных примесей мочи в кровянистом раневом отделяемом применяют специальный реактив Несслера.
Боль в области поясницы вызывает защитное напряжение мышц передней брюшной стенки. Раннее появление и значительная выраженность данного симптома могут свидетельствовать об одновременном повреждении органов брюшной полости. Гематурия при открытых травмах почки возникает практически сразу, однако, ее выраженность не всегда коррелирует с тяжестью поражения. Встречаются как небольшие надрывы, сопровождающиеся профузной гематурией, так и тяжелые повреждения с незначительным количеством крови в моче.
При открытых повреждениях чем рана ближе к почечной ножке, тем выше риск нарушения целостности крупных сосудов и тем больше область инфаркта почки с последующим нагноением почечной ткани. Повреждение мочеточника и чашечно-лоханочной системы в отсутствие операции влечет за собой мочевую инфильтрацию и флегмону забрюшинного пространства, при сопутствующем повреждении брюшной полости развивается перитонит.
Диагноз устанавливается врачом-урологом, подтверждается на основании клинических признаков, анализа мочи, МРТ, КТ, УЗИ, внутривенной урографии, нефросцинтиграфии и почечной ангиографии. Для оценки тяжести кровопотери осуществляется контроль уровня гемоглобина и гематокрита. При подозрении на сочетанную травму назначаются консультации различных специалистов: травматолога, абдоминального хирурга и пр.

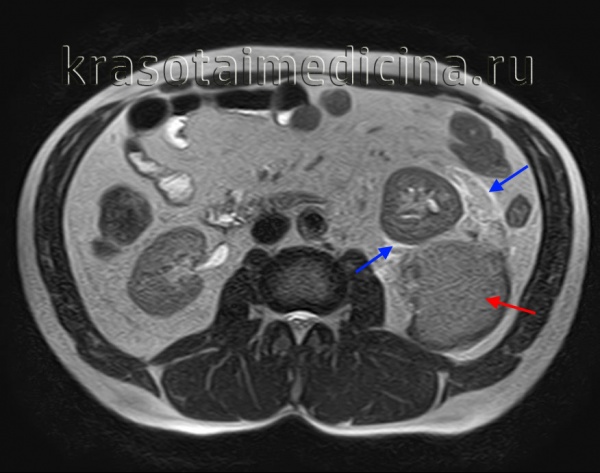
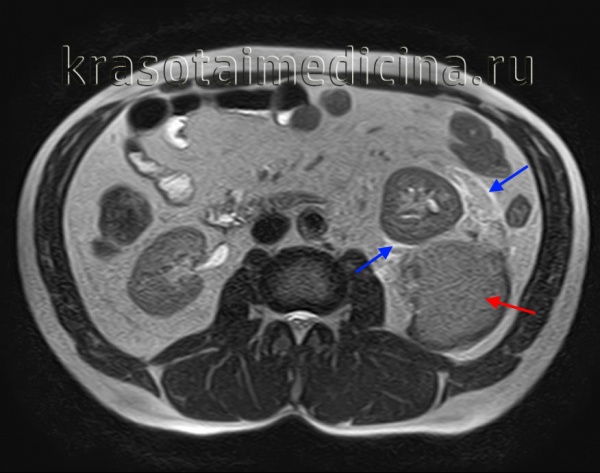
МРТ ОБП. Повреждение левой почки. Забрюшинная гематома (красная стрелка), отек перинефральной клетчатки (синяя стрелка).
Лечение повреждения почки
При закрытых травмах, не сопровождающихся гемодинамическими нарушениями, обычно проводятся консервативные мероприятия. При открытых повреждениях консервативная терапия возможна лишь при изолированных ранах, нанесенных холодным оружием, в случае, если состояние пациента остается удовлетворительным, а гематурия незначительна и носит кратковременный характер. Пациентам назначают антибиотики, противовоспалительные и кровоостанавливающие препараты.
Абсолютными показаниями к хирургическому лечению при открытых и закрытых травмах почки являются нестабильная гемодинамика, пульсирующая и нарастающая гематома. К числу относительных показаний к операции относятся тяжелые повреждения, экстравазация больших количеств мочи, выявление крупного нежизнеспособного участка почки, сочетанные травмы, предшествующие заболевания травмированной почки и отсутствие эффекта от консервативной терапии. В зависимости от тяжести и характера повреждения выполняют нефрэктомию, удаление части почки или ушивание разрыва почки. В отдельных случаях возможна малоинвазивная операция – эмболизация поврежденного сосуда с использованием катетера, введенного через бедренную артерию.
2. Рекомендации. Основные принципы диагностики, профилактики и терапии/ Ассоциация нефрологов России - 2015
Лечение повреждений почек и мочеточников. Лечение повреждений поджелудочной железы.
Обнаружение во время операции паранефральной гематомы обычно свидетельствует о повреждении почки, но в большинстве случаев происходит самостоятельное заживление. Обнажение почки показано при наличии распространенной пульсирующей гематомы или подозрении на разрыв почечных ворот.
При умеренных повреждениях могут быть произведены кортикальная ренорафия и дренирование; в редких случаях показана резекция полюса почки. Размозженная почка или повреждение ее сосудистых ворот требуют нефрэктомии.
Поврежденную почечную лоханку ушивают тонкими рассасывающимися нитями. Поврежденный мочеточник тщательно выделяют, избегая его ишемизации путем излишнего скелетирования. Первичная пластика с двойным стентирова-нием и рассасывающимися швами является непреложным правилом.
Повреждение самого верхнего или самого нижнего сегмента мочеточника требует приглашения на операцию уролога.
Лечение повреждений поджелудочной железы.
Передняя поверхность поджелудочной железы обнажается обычно через малый сальник путем разделения желудочно-ободочной связки; задняя поверхность головки обнажается приемом Кохера, в то время как для обнажения задней поверхности хвоста необходима мобилизация селезенки.
Состояние главного панкреатического протока — решающий критерий в оперативной стратегии повреждений поджелудочной железы. Операционная панкреатография (путем дуоденотомии и канюлизации дуоденального сосочка) может помочь в оценке состояния протока и осуществляется легче, чем интраоперационная эндоскопическая панкреатография, но на практике эти исследования выполняются очень редко. Если главный проток интактен (поверхностный дефект паренхимы), большинство повреждений поджелудочной железы требуют простого дренирования.
При более глубоких повреждениях паренхимы в области тела или хвоста железы, сопровождающихся разрывом главного протока, показана дистальная резекция поджелудочной железы (обычно со спленэктомией).
При глубоких повреждениях головки поджелудочной железы показано широкое дренирование: ведение неизбежного панкреатического свища проще, чем тонкокишечного, возникающего после фантастической первичной реконструкции с наложением панкреатикоеюноанастомоза по Ру.
Операцию Уиппла оставляют для массивных повреждений головки поджелудочной железы в сочетании с повреждением общего желчного протока и разрывом двенадцатиперстной кишки; операция сопровождается высокой летальностью и должна быть разделена на этапы - реконструкцию выполняют только после того, как состояние больного стабилизировано.
Абсцесс почки
Абсцесс почки – это осложнение пиелонефрита, представляющее собой ограниченный псевдокапсулой внутрипочечный инфекционный процесс. Симптомы вариативны, включают боль в поясничной области, лихорадку, нестабильность гемодинамики, выраженные проявления интоксикации. Диагностика основана на определении возбудителей в культуральных посевах крови и мочи, КТ почек, ультразвуковом исследовании. Лечение консервативное - массивная антибактериальная и дезинтоксикационная терапия, направленная на разрешение гнойного очага, либо оперативное - дренирование абсцесса, парциальная нефрэктомия, в запущенных случаях - нефрэктомия.
Абсцесс почки может располагаться в мозговом (кортикомедуллярный абсцесс) или корковом слое органа (карбункул, кортикальный гнойник). Частота почечных абсцессов составляет 0,2% от всех внутрибрюшинных гнойно-деструктивных новообразований. Появлению гнойного очага в мозговом слое в равной степени подвержены лица любого пола и возраста. Летальность составляет около 12%, но при несвоевременной диагностике она выше. С кортикальным абсцессом почки сталкиваются преимущественно мужчины (75%), он является результатом гематогенного распространения микроорганизмов из первичного экстраренального бактериального очага. Кортикомедуллярный гнойник формируется при восходящей инфекции.
Основной причиной почечного абсцесса служит размножение микробной флоры в органах мочевыделения или проникновение возбудителей в почку с током крови. В посевах обычно выявляются грамотрицательные кишечные бактерии, золотистый стафилококк, клебсиелла, протей, полимикробная инфекция. Заболевание развивается на фоне иммуносупрессии любого генеза. Состояния, которые приводят к формированию почечных абсцессов:
- Рецидивирующие инфекции МВП. Около 66% пациентов с почечным кортикомедуллярным абсцессом имеют в анамнезе рецидивирующую инфекцию мочевыводящих путей. Бактериальные патогены, вызывающие цистит, простатит, поднимаются восходящим путем и поражают мозговой слой почки. В дальнейшем происходит расплавление почечной паренхимы с распространением на корковой слой. У беременных гнойно-деструктивный процесс в почках обычно развивается на фоне гестационного пиелонефрита.
- Почечные камни. Приблизительно в 30% абсцесс почки спровоцирован нефролитиазом. У этих больных часто присутствуют полимикробные ассоциации, что повышает вероятность развития бактериального обсеменения с гнойно-деструктивным процессом. При самостоятельном отхождении конкремента с нарушением уродинамики развивается почечный абсцесс.
- Травма. Урологические манипуляции (уретероскопия, стентирование, литотрипсия) иногда приводят к травматизации мочеточника. У 2/3 заболевших в анамнезе прослеживается связь с медицинскими процедурами. Описаны случаи, когда абсцесс почки сформировался после ушиба поясничной области, проникающего ранения, как осложнение выполненных оперативных вмешательств на почке.
- Аномалии развития. При везикоуретральном рефлюксе, обструкции лоханочно-мочеточникового соединения, стриктурах мочеточника риск восходящего инфицирования мочевыводящих путей увеличивается, чему способствуют нарушение функции детрузора, врожденная тригональная слабость, удвоение мочеточников, инфравезикальная обструкция, нейрогенный мочевой пузырь. При этих состояниях часто развивается пиелонефрит, который осложняется абсцессом почки.
Микробная флора попадает в почку гематогенным или восходящим путем. В результате воспалительной реакции повышается выработка нейтрофилов, макрофагов и других фагоцитов. Реактивное вторжение иммунных клеток в патологический очаг сопровождается массивной некротизацией тканей с образованием гноя и дальнейшим проникновением патогенов в кровяное русло (уросепсис). Защитные реакции организма на инвазию включают отложение фибрина для отграничения здоровых тканей от распространяющихся микробов (псевдокапсула). После дренирования абсцесса естественным или хирургическим путем запускаются процессы фиброза с превалированием рубцовой ткани и утратой функциональной паренхимы.
Симптомы абсцесса почки
Клинические проявления включают повышение температуры до 39-40°С с ознобом, боль в пояснице, тошноту, слабость. Некоторые больные предъявляют жалобы на учащенное мочеиспускание с признаками дискомфорта. Яркость симптомов вариативна, в пожилом или старческом возрасте патологический процесс может иметь нетипичную симптоматику - ограничиваться слабостью, разлитыми болями в животе.
Неспецифические общие проявления (утомляемость, потеря веса) присутствуют у большинства пациентов. Выраженность симптомов не всегда отражает тяжесть состояния. При латентной форме или при хроническом течении боли в пояснице тупые, возникают периодически, выраженного повышения температуры нет, но в вечерние часы может присутствовать субфебрилитет. Типична профузная потливость ночью.
Абсцесс почки, недиагностированный вовремя или оставленный без правильного лечения, может привести к развитию ряда крайне неблагоприятных последствий, при которых существует высокий риск летального исхода. После перенесенного абсцесса у 40% больных выявляется нарушение почечной функции, в 10,3% случаев присоединяется клиника бактерио-токсического шока на фоне сепсиса, в 6,4% - токсический гепатит и полиорганная недостаточность.
Псевдокапсула кортикального абсцесса по мере накопления гноя может перфорироваться с распространением инфекции на околопочечную жировую клетчатку и развитием гнойного паранефрита. Кортикомедуллярный гнойник может увеличиться до перинефрического абсцесса с вовлечением смежных органов - поджелудочной железы, кишечника. При прорыве гнойника в брюшную полость развивается острый перитонит.
Признаки, которые сопровождают абсцесс почки, вариативны и неспецифичны, но заподозрить серьезный инфекционный процесс в верхних мочевых путях можно при физикальном осмотре. Проводится консультация уролога. Состояние пациента, в большинстве наблюдений, тяжелое, кожа бледная, с испариной. Тахипноэ, учащенное сердцебиение, снижение артериального давления могут свидетельствовать о генерализации бактериального процесса - уросепсисе.
У лиц со слабо развитой жировой клетчаткой при пальпации в проекции больного органа могут ощущаться уплотнения, при осмотре имеет место выбухание, покраснение кожи в области поясницы на стороне поражения. Болезненность при пальпации костовертебрального угла - еще один косвенный признак гнойного процесса в почке. Для определения окончательного диагноза проводят клинико-урологическое обследование:
- Лабораторная диагностика. Результаты лабораторных исследований не являются специфичными для почечного абсцесса. В анализе мочи могут присутствовать воспалительные изменения - лейкоциты, белок, бактерии, эритроциты, для общего анализа крови характерен резкий сдвиг лейкоцитарной формулы влево, высокая СОЭ. О гнойном поражении свидетельствует увеличение количества палочко-ядерных нейтрофилов. Посев мочи показывает активный рост патогенной микрофлоры в 75-90% случаев.
- Инструментальная диагностика. КТ и УЗИ почек - основные способы диагностики, но компьютерная томография обладает лучшей визуализацией. Функциональную способность почек можно оценить при выполнении экскреторной урографии (в отсутствие почечной недостаточности) или с помощью радиоизотопной сцинтиграфии.
Дифференциальный диагноз проводят с перинефрическим абсцессом, новообразованиями (рак, киста), ксантогранулематозным пиелонефритом. У детей схожая клиническая картина наблюдается при опухоли Вильмса. При папиллярном некрозе часто присоединяется вторичное инфицирование некротических очагов с надвигающейся острой обструкцией мочевыводящих путей. В этом случае окончательная верификация возможна после выполнения биопсии.
Лечение абсцесса почки
Всем пациентам с абсцессом почки показана экстренная госпитализация в отделение урологии. Проводится:
- Медикаментозная терапия. При небольшом абсцессе почки назначают антибиотики с максимально широким спектром действия, после получения результатов бакпосева возможно внесение корректировок в схему лечения. Продолжительность терапии в каждом случае индивидуальна, до полного клинического и радиографического разрешения гнойного процесса. Наряду с антибиотикотерапией вливают дезинтоксикационные растворы, плазму, назначают препараты, улучшающие кровообращение, обезболивающие, витамины, кардиопротекторы.
- Хирургическое вмешательство. Гнойник вскрывается, опорожняется, проводится ревизия на предмет удаления перегородок и спаек, вводятся ферменты, антибиотики. Выполняется декапсуляция. Устанавливается дренаж. Нефрэктомия - операция выбора, если вся почка некротизирована.
Прогноз для жизни благоприятный при восстановлении пассажа мочи и разрешении гнойника, в том числе, хирургическим способом. Своевременно начатая адекватная терапия значительно улучшает исход. Ведение больших абсцессов почки консервативным путем увеличивает риск осложнений на 33%. Прогноз утяжеляет сопутствующий сахарный диабет, хроническая почечная недостаточность, единственная почка, пожилой возраст, иммунокомпрометирующие состояния.
Профилактика подразумевает раннее начало противовоспалительной антибактериальной терапии воспалительного процесса в урогенитальном тракте, своевременное обращение за помощью к специалистам. Пациентам с хроническими урологическими заболеваниями с тенденцией к рецидивам необходимо осенью-весной контролировать анализы мочи и крови, проходить ультразвуковую диагностику, принимать уросептики, растительные диуретики в превентивных целях.
3. Формирующийся абсцесс почки у ребенка раннего возраста/ Леонтьева Ю.А., Паунова С.С., Корепанов Ю.Ю.// Педиатрия. Журнал им. Г.Н. Сперанского. - 2011.
Читайте также:
