Лейшманиозы. Возбудитель лейшманиоза.
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
Лейшманиоз — протозойная инфекция, передаваемая при укусе москитов, вызывающая клинический спектр проявлений, начиная от бессимптомной формы и заканчивая язвенными поражениями кожи, слизистой оболочки и поражением внутренних органов.
По данным ВОЗ, лейшманиоз является эндемическим заболеванием для 97 стран, в том числе для некоторых регионов Африки, Ближнего Востока, Южной Азии, Южной Европы, северной части Южной и Центральной Америки [1]. Эндемичность в РФ не установлена, тем не менее ежегодно поступают сведения о новых случаях заболевания [2].
Кожный лейшманиоз — наиболее распространенная форма лейшманиоза, которая вызывает повреждения кожи на открытых участках тела.
Для российского туриста риск заражения лейшманиозом существует при посещении не только стран дальнего, но и ближнего зарубежья: Азербайджана, Армении, Грузии, Кыргызстана, Таджикистана, Узбекистана в пик активности переносчиков возбудителя с мая по сентябрь [4].
Классификация лейшманиоза
Существует 3 основных типа лейшманиоза: кожный, висцеральный, слизисто-кожный. Клиническая эпидемиология выделяет две отдельные группы — болезни Старого и Нового Света — в зависимости от географии передачи.
Лейшманиоз Старого Света эндемичен в странах Азии, Африки, Ближнего Востока и Средиземноморья, вызывается главным образом Leishmania tropica, Leishmania major и Leishmania infantum. Переносчиком являются кровососущие москиты р. Phlebotomus. Среди кожного лейшманиоза Старого Света выделяют зоонозный (рано изъязвляющийся лейшманиоз) с инкубационным периодом 2–4 нед, причиной которого является L. Major, и антропонозный (поздно изъязвляющийся) с инкубационным периодом 2–8 мес, причиной которого является L. tropica. Источником возбудителей зоонозного лейшманиоза являются мелкие млекопитающие (песчанки), собаки, волки, лисы. Источником антропонозного кожного лейшманиоза служит больной человек.
Лейшманиоз Нового Света распространен в странах Южной Америки и некоторых регионах США. Возбудителями кожного лейшманиоза Нового Света являются Leishmania braziliensis, Leishmania guyanensis, Leishmania panamensis, Leishmania peruviana, Leishmania mexicana и Leishmania amazonensis. Переносчик — муха Lutzomyia.
Клинически и патогенетически лейшманиоз Старого и Нового Света почти не различаются, только при лейшманиозе Нового Света чаще поражаются еще и слизистые оболочки [2, 5].
Кожный лейшманиоз может проявляться локализованной, хронической рецидивирующей, диффузной и острой формами. Локализованная форма кожного лейшманиоза проявляется папулами или узлами, которые возникают на месте укусов, чаще всего это лицо и открытые участки тела. Со временем папулы/узлы превращаются в хорошо очерченные безболезненные язвы с фиолетовым венчиком. Цвет венчика объясняется разрушением эпидермиса и просвечиванием сосудов дермы. Заживают язвы с формированием втянутых рубцов. Возможны лимфаденопатия и наличие сателлитов. Острая форма лейшманиоза Старого Света клинически напоминает фурункул.
Повреждения кожи могут сопровождаться регионарной лимфаденопатией (в 12–30% случаев без лимфангита), которая иногда сохраняется после заживления поражений и узловым лимфангитом (споротрихоидоподобные подкожные узелки) — симптом четок. Также сообщалось о периферической невропатии. Много случаев кожного лейшманиоза остаются локализованными; тем не менее иногда вторичные поражения появляются на коже или на слизистых оболочках в других частях тела. Когда паразиты «путешествуют» через лимфатическую систему, а не через кровь, презентация может напоминать споротрихоз. Диффузный кожный лейшманиоз является редкой формой кожного заболевания, чаще всего вызывается L. Amazonensis и L. Mexicana.
Поражения лейшманиоза Старого Света и L. Mexicana имеют тенденцию к самопроизвольному заживлению в течение нескольких месяцев, но для заживления лейшманиоза, вызванного L. Braziliensis, могут потребоваться годы. После заживления остается рубец, обычно округлой формы.
Некоторыми авторами описаны атипичные формы кожного лейшманиоза: эритематозная вулканическая язва, волчанка, экзематозная, рожистое воспаление, сухая, зостерообразная, паронихиальная, споротрихоидная, шанкриформная и кольцевидная [5]. В определенных случаях клиническая картина может имитировать такие заболевания, как подкожный и глубокий микоз, кожные лимфомы, псевдолимфомы, базально-плоскоклеточный рак. Сообщалось о поражениях в области лица, щек, ушей, носа, век, конечностей, туловища, ягодиц, а также в области ладоней и гениталий. Причина клинического плеоморфизма кожного лейшманиозного неясна, но иммуносупрессия, по-видимому, играет важную роль в некоторых случаях (в том числе недоедание и ВИЧ-инфекция) [6]. Не существует установленных руководящих принципов для лечения атипичного кожного лейшманиоза. Тем не менее препараты пятивалентной сурьмы остаются первой линией лечения всех форм лейшманиоза, даже у ВИЧ-инфицированных пациентов и при атипичных формах.
Кроме того, есть данные о туберкулоидной форме, которая описана И.И. Гительзоном в 1932 г. и первоначально названа им металейшманиозом. Туберкулоидная форма развивается через несколько месяцев, а иногда и через несколько лет вокруг рубца от бывших лейшманиом. Этот процесс имеет длительное течение (многие годы), при этом характерен медленный периферический рост. Описаны лепроматоидная и промежуточная формы лейшманиоза. Диффузно-инфильтрирующая лейшманиома практически не встречается. Ассоциация микробной флоры осложняет течение лейшманиоза и задерживает выздоровление.
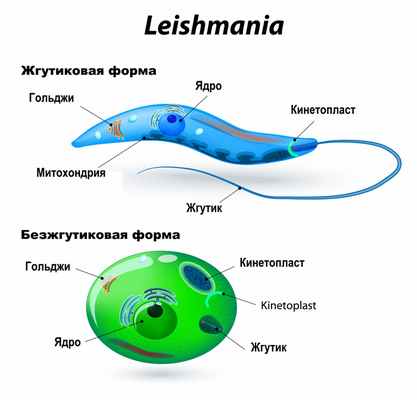
Возбудитель передается самками москитов, в организме которого паразиты находятся в жгутиковой форме (промастиготы). Промастиготная форма лейшманий представляет собой подвижную форму с передним жгутиком. Форма промастиготы развивается в метациклическую инфекционную форму в течение приблизительно 10 дней. Паразит попадает в организм человека с укусом москита и проникает в макрофаги. Лейшмании способны выжить в кислой среде лизосомы и стать амастиготными формами. Эти формы являются облигатными, внутриклеточными, неподвижными диаметром около 2,5–7 мкм. Именно эта форма амастиготы вызывает заболевание у людей и влияет на клеточный иммунитет. В конце концов другой москит при укусе больного человека инфицируется этой формой и лейшмания трансформируется в форму промастиготы у насекомого [7].
Известно, что выраженный ответ Th1 с выработкой IL-2 и IFN-γ приводит к быстрому разрешению инфекции. При слабом Th1-ответе или реакции Th2 с выработкой IL-4 и IL-10 инфекция продолжает развиваться, что наблюдается при диффузном кожном лейшманиозе. После перенесенного заболевания развивается стойкий иммунитет именно к этому виду лейшмании.
Без лечения лейшманиоз Старого Света редуцирует через 2–4 мес, если вызван L. major, или через 6–15 мес, если вызван L. tropica. Кожный лейшманиоз Нового Света, вызванный L. mexicana, редуцирует через 3 мес более чем в 75% случаев, вызванный L. braziliensis и L. Panamensis, — менее чем в 10% случаев [2].
Диагностика лейшманиоза
Диагноз основывается на одном из следующих методов:
— обнаружение амастиготов лейшмании при цитологическом исследовании из участка поражения с окраской по Романовскому—Гимзе (при зоонозном лейшманиозе в язвах обнаруживают мало лейшманий, что требует более настойчивого поиска в биоптатах и соскобах материала);
— гистологическое исследование биопсии кожи, в том числе с использованием специфических методов иммуногистохимии;
— посев на двухфазные среды, такие как Novy-MacNeal-Nicolle с последующим микроскопическим исследованием для выявления промастиготов возбудителя через 1–4 нед после посева [7];
— молекулярная диагностика методом ПЦР для выявления ДНК кинопласта (kinoplast DNA) лейшмании, позволяет определить род Leishmania.
Тактика лечения пациентов
Тактика лечения зависит от формы и стадии заболевания, общего состояния пациента, вида возбудителя. В настоящее время не существует идеальной или универсально применимой терапии для кожного лейшманиоза. Некоторые схемы лечения кажутся высокоэффективными только в отношении определенных видов/штаммов Leishmania в определенных регионах мира. Следует учитывать как виды паразитов, так и факторы хозяина (например, сопутствующие заболевания и иммунный статус). Из-за выраженных побочных эффектов препаратов системное лечение кожного лейшманиоза показано в следующих случаях:
— локализация поражений имеет важное эстетическое или функциональное значение или размер поражения 4 см и более;
— поражения располагаются в участках, которые затруднительны для местного лечения, например вокруг глаз;
— количество высыпаний (3 активных поражения и более);
— поражения кожи приводят к функциональным расстройствам;
— наружное лечение неэффективно;
— иммуносупрессия у пациента;
— поражения присутствуют более 6 мес [8].
Лекарственными средствами первой линии терапии для кожного лейшманиоза являются препараты пятивалентной сурьмы: стибоглюконат натрия 20 мг/кг/день внутривенно или внутримышечно, антимонат меглюмина 20 мг/кг/день 20 дней и милтефозин 2,5 мг/кг/день перорально (не более 150 мг) в течение 28 дней. Вторая линия терапии включает топический паромомицин 2 раза в день 10–20 дней, пентамидин 2–3 мг внутривенно или внутримышечно ежедневно или через день, 4–7 доз, флуконазол 200 мг/день или 6–8 мг/кг/день внутрь в течение 6 нед или другие азолы: кетоконазол 600 мг/день или 10 мг/кг/день 4 нед (в некоторых странах кетоконазол из-за побочных действий не применяют), итраконазол 7 мг/кг/день 3 нед, липосомальный амфотерицин В 3 мг/кг 1–5 дней, 14 дней и 21 день, дезоксихолат амфотерицина В 10 мг/кг однократно или 1 мг/кг через день 15 внутривенных вливаний, аллопуринол 300 мг/сут 3 мес (L. tropica), или 300 мг 3 раза в день 6 нед (L. mexicana), или 100 мг 4 раза в сутки (L. panamensis), или 1,5–2,5 мг/кг/день 28 дней (L. donovani). В 2014 г. FDA одобрило лечение кожного лейшманиоза противоопухолевым препаратом: милтефозин в дозе 2,5 мг/кг/день (до 150 мг/день) в течение 28 дней per os [9]. Местное лечение включает применение комбинированной мази с содержанием 15% паромомицина и 12% хлорида метилбензэтония (кожный лейшманиоз Нового Света), паромомицин/гентамицин (кожный лейшманиоз Старого Света), имиквимод. Внутриочаговое введение стибоглюконата натрия 0,2–0,4 мл внутрикожно 3 раза в неделю 2 мес эффективно при лечении лейшманиоза Старого Света. Физиотерапия включает применение криотерапии, кюретажа, радиочастотной терапии, CO2-лазера. Однако доступность и официальные рекомендации для применения этих методов терапии различны в каждой стране. Лечение с помощью сурьмы быстрее излечит поражения и предотвратит рецидив, местное распространение, заболевание слизистой оболочки (обычно) и передачу. Считается, что пятивалентная сурьма работает путем ингибирования синтеза аденозинтрифосфата [10, 11].
Опыт лечения кожного лейшманиоза в России описывает применение: доксициклин 100 мг 2 раза в сутки, хлорохин по 200 мг 2 раза в сутки 10-дневными курсами с 5-дневным перерывом. Рифампицин 600 мг/сут в течение 6 мес, иногда до 1 года. Возможен более короткий прием рифампицина по 600 мг/сут — от 3 нед до 3 мес (иногда дольше) в сочетании с дапсоном в дозе 2 мг/сут на 1 кг массы тела в течение 3 нед. Кетоконазол в дозе 400 мг/сут в течение 3 мес или 600 мг/сут на протяжении 28 дней. В последнее время используют итраконазол в дозе 200 мг/сут (4 мг/сут на 1 кг массы тела) в течение 1–3 мес. Описано также применение аллопуринола, метронидазола, гризеофульвина, однако опубликованный клинический опыт лечения этими препаратами ограничен [12].
Наружная терапия — мази с антибиотиками (0,1% гентамициновая, 3% тетрациклиновая), эпителизирующие средства (метилурациловая мазь, мазь, содержащая хлорамфеникол и метилурацил, пируанский бальзам); коагуляция элементов эрбиевым лазером [13, 14].
Варианты лечения детей ограничены и могут потребовать приема плохо переносимых лекарств. Несмотря на различия в ответах на эти препараты, схемы лечения детей основаны на экстраполяции данных об эффективности их применения у взрослых. Дети — особая популяция для лечения лейшманиоза. Наблюдательные исследования и клинические испытания показали более высокую долю неудачного лечения препаратами первого ряда кожного лейшманиоза у детей, особенно в младших возрастных группах (
Клинический случай
В консультативно-диагностическое отделение (КДО) филиала «Коломенский» к дерматологу для уточнения диагноза обратились родители детей Д., 8 лет, и М., 7 лет. Со слов отца, у Д. в сентябре 2017 г. впервые появились высыпания на коже левой кисти, предплечья и с марта 2018 г. на лице. У М. впервые очаг появился на коже левой височной области в январе 2018 г. Летом 2017 и 2018 гг. семья находилась в Баку (Азербайджан). Родители обратились к дерматологу по месту жительства. Назначены топические стероиды, комбинированные топические стероиды и азелаиновая кислота — без положительного эффекта. В октябре 2018 г. пациентка (Д.) находилась на лечении в ДХО в ОДКБ «Им. Дмитриевой» (Рязань), с диагнозом «нагноившаяся атерома левой щеки? Воспалительный инфильтрат левой щеки». Проведена ревизия инфильтрата. Данных, свидетельствующих о наличии атеромы не выявлено, взят посев. Проводилось лечение в виде дренирования раны и повязок с мазью. В ноябре 2018 г. дерматолог по месту жительства с предположительным диагнозом «кожный миаз? Доброкачественная порома?» для уточнения диагноза направил Д. в КДЦ филиала «Коломенский». Status localis на момент первичного обращения в КДО филиала «Коломенский»: патологический кожный процесс носит воспалительный, распространенный характер. Локализуется на коже левой щеки, левого предплечья и тыла кисти II, IV пальцев. На коже левой щеки патологический кожный процесс представлен инфильтрированным очагом округлых очертаний, с четкими границами, диаметром до 2 см, ярко-розового цвета, с крупными чешуйками на поверхности. На коже пальцев кисти и предплечья очаги диаметром до 1 см округ-лой формы, с четкими границами, ярко-розового цвета. Дермографизм смешанный (рис. 1–3). В ноябре 2018 г. консультирована консилиумом, выставлен предварительный диагноз: «глубокая пиодермия? Эозинофильная гранулема? Доброкачественная лимфоплазия?», назначены внутрь суспензия цефиксим (супракс) 8 мг/кг по 7 мл 2 раза в день, 14 дней, наружно крем фуцидин Г, 5% ихтиоловый крем (лицо) и 10% ихтиоловый крем (рука). В связи с отсутствием положительной динамики от проводимого лечения в декабре 2018 г. повторно консультирована консилиумом, выставлены диагнозы: «лейшманиоз? Ювенильная ксантогранулема? Доброкачественная лимфоплазия?» и рекомендована госпитализация в ДВО филиала «Коломенский» для проведения диагностической биопсии кожи и уточнения диагноза.
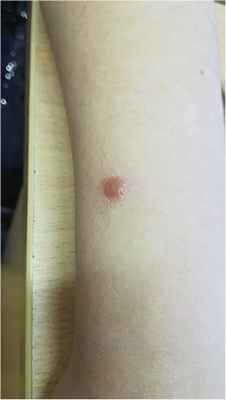
Рис. 1. Очаг кожного лейшманиоза на левом предплечье.
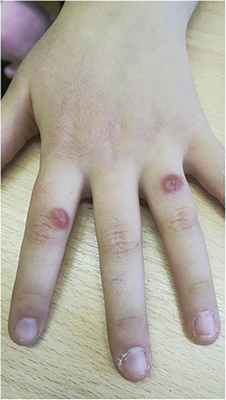
Рис. 2. Пациентка Д., 8 лет, очаг кожного лейшманиоза на тыле кисти II, IV пальцев.

Рис. 3. Пациентка Д., 8 лет, очаг кожного лейшманиоза на щеке.
Данные клинико-лабораторного обследования: ОАК в пределах референсных значений. Бактериологическое исследование биоматериала на условно-патогенную микрофлору: рост микрофлоры отсутствует. ИФА на определение АТ к Borrelia burgdorferi: IgG и IgM отрицательные. Исследование методом микроскопии: акантолитические клетки не обнаружены. Для подсчета эозинофилов нет материала. Исследование патогенных грибов методом микроскопии (с кожи лица): грибковые элементы не обнаружены. ИФА к антигенам гельминтов: IgG к описторхис, трихинелла, токсокара, эхинококк, аскариды отрицательный.
Во время биопсии взят материал для цитологического исследовании с окраской по Романовскому—Гимзе для обнаружения амастигот лейшмании: результат отрицательный. Диагностическая биопсия кожи левого предплечья: в дерме гистиоцитарная инфильтрация из эпителиоидных клеток со слабоэозинофильной цитоплазмой с формированием некротизирующихся гранулем, окруженных лимфоцитами, плазматическими клетками и единичными нейтрофилами. В цитоплазме субэпидермально расположенных гистиоцитов определяются немногочисленные мелкие базофильные структуры с округ-лыми очертаниями. Заключение: гистологические изменения более всего соответствуют лейшманиозу кожи. Менее вероятна болезнь Розаи — Дорфмана. Для уточнения диагноза рекомендуется обследование пациента в специализированном учреждении (рис. 4, 5).
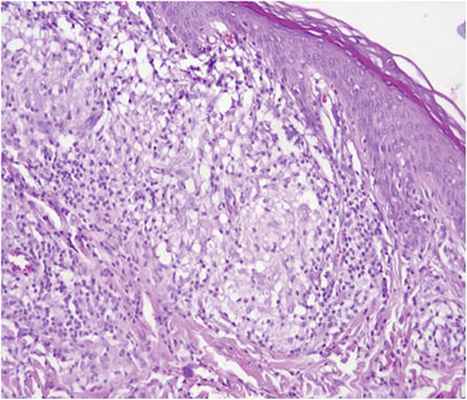
Рис. 4. Гистология биоптата из очага.
Окраска гематоксилином и эозином, ×50.
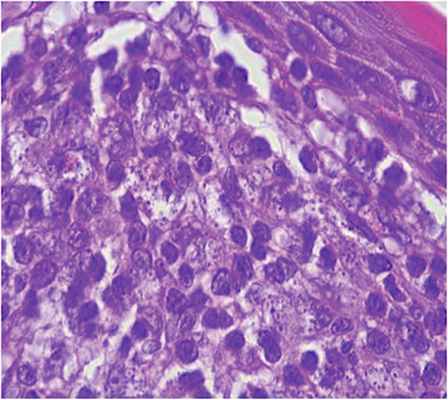
Рис. 5. Гистология биоптата из очага.
Окраска гематоксилином и эозином, ×1000 (иммерсия).
После получения данных диагностической биопсии пациентка направлена в Институт паразитологии и тропической медицины, где на основании проведенных клинико-лабораторных, цитологического исследований, данных биопсии подтвержден диагноз кожного лейшманиоза.
Лечение пациенты получили в Азербайджане (Баку) антимониатом меглумина (глюкантим) с положительным эффектом. Патологические очаги стали менее инфильтрированными, уменьшились в размерах, побледнели. Лейшманиомы у обоих детей располагались на открытых участках тела (в том числе на лице), что при длительном характере течения заболевания и тенденцией к рубцеванию при отсутствии лечения в дальнейшем могло бы привести к стигматизации и психоэмоциональной дезадаптации.
Заключение
Лейшманиоз
Возбудителем лейшманиоза являются паразитирующие простейшие рода Leishmania, который насчитывает более 20 видов. Установлено, что переносчиками паразитов Leishmania могут быть более 90 видов москитов. Существует 3 основные формы заболевания:
Механизм передачи
Паразиты Leishmania передаются при укусах инфицированных самок москитов, которые питаются кровью для откладывания яиц. Эпидемиологические характеристики лейшманиоза могут быть разными в зависимости от вида паразитов и москитов, особенностей экологии районов, где происходит передача инфекции, наличия у популяции контактов с возбудителем в данный момент или в прошлом, а также поведенческих факторов. Установлено, что естественными резервуарами паразитов Leishmania являются около 70 видов животных, в том числе человек.
Особенности эпидемиологии заболевания в различных регионах ВОЗ
Африканский регион
Висцеральная, кожная и слизисто-кожная формы лейшманиоза являются высокоэндемическими в Алжире и странах Восточной Африки. В Восточной Африке вспышки висцерального лейшманиоза – частое явление.
Регион стран Америки
Регион Восточного Средиземноморья
На этот регион приходится 80% всех случаев кожного лейшманиоза в мире. Висцеральный лейшманиоз является высокоэндемическим в Ираке, Сомали, Судане и Йемене.
Европейский регион
Регион Юго-Восточной Азии
Наиболее распространенной формой болезни в этом регионе является висцеральный лейшманиоз, но регион также эндемичен по кожному лейшманиозу. Это единственный регион, в котором реализуется региональная инициатива по ликвидации к 2020 г. висцерального лейшманиоза как проблемы общественного здравоохранения. В 2020 г. в регионе было отмечено 2295 случаев заболевания, что стало беспрецедентно низким показателем. Регион уверено движется к достижению поставленной цели, и страны региона намерены получить от ВОЗ подтверждение элиминации заболевания к 2023 г.
Пост-кала-азарный кожный лейшманиоз (ПККЛ)
Пост-кала-азарный кожный лейшманиоз (ПККЛ), как правило, является последствием висцерального лейшманиоза и проявляется в виде макулезной, папулезной или узелковой сыпи, чаще всего на лице, плечах, туловище и других частях тела. Эта клиническая форма заболевания характерна в основном для стран Восточной Африки и индийского субконтинента, где она регистрируется у 5‑10% пациентов с висцеральным (кала-азарным) лейшманиозом. Обычно кожные высыпания появляются в промежутке от 6 месяцев до одного или более лет после исчезновения признаков перенесенного висцерального лейшманиоза, однако это может произойти и раньше. Люди с ПККЛ считаются потенциальным источником инфекции.
Коинфекция лейшманиями и ВИЧ
Основные факторы риска
Социально-экономические условия
Нищета является фактором риска заболевания лейшманиозом. Плохие жилищные условия и антисанитарная обстановка (например, отсутствие системы утилизации отходов, открытая канализация) могут способствовать увеличению числа мест, благоприятных для размножения и жизни москитов, а также их близости к человеку. Москитов привлекают скученные жилищные условия, благоприятные для питания кровью людей. Поведенческие факторы, такие как сон на открытом воздухе или на земле, также могут быть связаны с повышенным риском заражения.
Неполноценное питание
Белково-энергетическая недостаточность и дефицит железа, витамина А и цинка в рационе повышают риск развития клинической формы заболевания в случае инфекции.
Перемещение населения
Эпидемии двух наиболее распространенных форм лейшманиоза часто связаны с миграцией и перемещением не имеющих иммунитета людей на территорию районов, где циркулирует инфекция. Важными факторами заболеваемости остаются профессиональная деятельность и масштабное сведение лесов.
Экологические изменения
Факторами заболеваемости лейшманиозом могут быть урбанизация и повышение интенсивности хозяйственной деятельности в лесных районах.
Изменение климата
Эпидемиология лейшманиоза зависит от ряда климатических факторов:
- изменение температурного режима, режима осадков и влажности могут оказывать значительное влияние на ареал распространения, выживаемость и размеры популяций переносчиков и резервуаров инфекции;
- небольшие колебания температуры могут оказывать глубокое воздействие на цикл развития промастигот лейшманий в организме москитов, что может создавать условия для передачи простейших в районах, ранее не являвшихся эндемичными по этой болезни;
- засуха, голод и наводнения могут провоцировать массовое перемещение и миграцию населения в районы циркуляции лейшманиоза, а плохое питание может негативно сказываться на иммунитете.
Диагностика и лечение
Диагностика висцерального лейшманиоза выполняется на основе клинической картины в сочетании с паразитологическими или серологическими исследованиями (например, экспресс-тестированием). Для диагностики кожного и слизисто-кожного лейшманиоза серологические исследования не представляют большого интереса; в этих случаях диагноз ставится на основе клинической картины и результатов паразитологического исследования.
Выбор лечения при лейшманиозе зависит от ряда факторов, таких как клиническая форма, наличие сопутствующих патологий, вид паразита и географический район. Лейшманиоз поддается лечению и может излечиваться полностью, однако эффективность лекарственных препаратов зависит от состояния иммунной системы пациента, и при ослабленном иммунитете не исключены рецидивы. Всем пациентам с висцеральным лейшманиозом показано безотлагательное назначение полного курса лечения. Детальная информация о лечении разных форм лейшманиоза в зависимости от географического района приведена в серии технических докладов ВОЗ №949, посвященной борьбе с лейшманиозом.
Профилактика и контроль
Профилактика и контроль лейшманиоза требуют комбинированного подхода, поскольку передача инфекции происходит в рамках сложной биологической системы, в которой участвуют человек или животное-резервуар (хозяева), паразит и его переносчик (москит). К основным мерам профилактики лейшманиоза относятся:
- Ранняя диагностика и быстрое начало эффективного лечения способствуют уменьшению распространенности болезни и предотвращают инвалидность и смерть пациентов. Это дает возможность снизить интенсивность передачи инфекции и вести мониторинг распространения и бремени болезни. В настоящее время существуют высокоэффективные и безопасные препараты для лечения лейшманиоза, особенно его висцеральной формы, хотя их применение может быть сопряжено с трудностями. Благодаря усилиям ВОЗ по согласованию цен и программе бесплатного обеспечения препаратами при посредничестве ВОЗ доступ к лекарственным средствам был значительным образом расширен.
- Борьба с переносчиками способствует снижению заболеваемости или прерыванию передачи инфекции путем сокращения численности популяций москитов. Для борьбы с переносчиками применяются распыление инсектицидов, обработанные инсектицидом сетки, меры инженерно-экологического обустройства и средства индивидуальной защиты.
- Эффективный эпиднадзор имеет большое значение, поскольку позволяет вести оперативный мониторинг обстановки и принимать меры во время эпидемий и в ситуациях, когда среди пациентов, находящихся на лечении, отмечаются высокие коэффициенты летальности.
- Контроль численности популяций животных-резервуаров инфекции требует сложного комплекса мероприятий и поэтому должен выполняться с учетом местных условий.
- Социальная мобилизация и укрепление партнерств: мобилизация и санитарное просвещение местного населения и проведение эффективных мероприятий, направленных на изменение поведения, всегда должны осуществляться с учетом местной специфики. Решающее значение имеют работа в партнерстве и сотрудничество с различными заинтересованными сторонами и программами по борьбе с другими трансмиссивными болезнями.
Деятельность ВОЗ
Работа ВОЗ по вопросам борьбы с лейшманиозом ведется по следующим направлениям:
ЛЕЙШМАНИОЗ
Лейшманиозы — заболевания, вызываемые паразитическими простейшими из рода Leischmania. Первые клинические описания болезни появились в европейской медицинской литературе в середине XVIII века. В 1898 г. русский военный врач П. Ф. Боровский открыл возбудителя кожного лейшманиоза (болезнь Боровского),
в 1900 г. Лейшман, а в 1903 г. Донован обнаружили возбудителя висцерального лейшманиоза(кала-азара).
Распространение лейшманиозов москитами установлено в 1921 г. Ежегодно в мире болеют лейшманиозами не менее 60 млн. человек.
Этиология лейшманиозов.
Возбудитель кожного лейшманиоза — Leishmania tropica. Есть две разновидности возбудителя кожного лейшманиоза: L. tropica minor, что вызывает кожный лейшманиоз антропонозного (городского) типа и L. tropica major, обуславливающий кожный лейшманиоз зоонозного (сельского) типа.
Возбудитель средиземноморского висцерального лейшманиоза — L. donovani infantum. Лейшмании относятся к типу простейших.
Цикл развития лейшманий связан со сменой хозяев — позвоночного животного (человека), в организме которого паразиты находятся в безжгутиковой форме, и кровососущего насекомого (москита), где лейшмании переходят в жгутиковую форму.
Москиты заражаются при сосании крови или межтканевой жидкости зараженных лейшманиозом животных (человека). В организме москита происходит размножение лейшманий, и спустя 6-8 дней паразиты скапливаются в глотке москита, откуда при укусе человека проникают в ранку, внедряются в клетки кожи или внутренних органов (в зависимости от вида лейшманий).
Эпидемиология. Средиземноморско-среднеазиатский лейшманиоз — зоонозное заболевание. Различают три типа очагов:
1. природные очаги, в которых возбудитель циркулирует среди диких животных (шакалы, лисицы, суслики и др. грызуны), являющихся источником инвазии;
2. сельские очаги, в которых возбудитель циркулирует у собак -главных источников инвазии, а также у диких животных;
3. городские (синантропные) очаги, в которых основным источником инвазии служат собаки и синантропные крысы.
Переносчики — различные виды москитов — флеботомусы.
Болеют в основном дети в возрасте от 1 года до 5 лет, а также взрослые — приезжие из неэндемичных районов.
Заболеваемость носит спорадический характер; в городах возможны вспышки. Сезон заражения — лето, а сезон заболеваемости — осень этого года или весна следующего.
Очаги регистрируются в странах Средиземноморья, Китая, Ближнего Востока, Латинской Америки.
Спорадические случаи регистрируются в Средней Азии и Закавказье: Туркменистан, юг Казахстана, Грузия, Армения, Азербайджан.
Зоонозный кожный лейшманиоз. Источниками инфекции являются животные: песчанки, тонкопалый суслик, домовые мыши, ежи. Заражение человека происходит в конце лета — начале осени — в период максимальной численности москитов.
Инкубационный период от 2 до 6 нед, затем на месте внедрения возбудителя образуется небольшой бугорок, в последующем изъязвляющийся, в дальнейшем язвы рубцуются. Таких образований может быть несколько. В неосложненных случаях заболевание продолжается 2-4 мес. После заболевания остается стойкий иммунитет.
Это природно-очаговая инфекция, очаги расположены в сельской местности. Из местного населения заболевают преимущественно дети, поскольку взрослые ранее перенесли эту болезнь. Среди приезжих и солдат могут быть массовые заболевания кожным лейшманиозом. Например, в 1885 г. в отряде русских войск, прибывших в Мервский оазис, заболело кожным лейшманиозом 85% личного состава.
Антропонозный (городской) кожный лейшманиоз. Инкубационный период от 2 мес до 2 лет. Стадия бугорка и инфильтрата продолжается 4-6 мес, стадия язвы — 6 мес, период рубцевания — 1-2 мес. Общая продолжительность болезни до 1 года. В месте поражения очень много лейшманий. Иммуногенез замедлен. Оба варианта кожного лейшманиоза дают перекрестный иммунитет. Источником инфекции является человек, однако не исключается роль собак и грызунов. Заболеваемость носит выраженный очаговый характер: поражаются жители определенных кварталов, домов. Сезонность не выражена.
В настоящее время эта болезнь у нас практически ликвидирована.
Средиземноморский висцеральный лейшманиоз
Длительность инкубационного периода колеблется от 10-20 дней до 1 года. Заболевание начинается с появлением папулы на месте укуса москита. Отсюда лейшмании гематогенно попадают в клетки ретикулоэндотелиальной системы. Развивающийся системный паразитарный ретикулоэндотелиоз приводит к увеличению печени, селезенки, лимфатических узлов и нарушению их функции. Отмечается общая интоксикация, нарушение кроветворения и аллергизация организма. Заболевание протекает на фоне лихорадки. Нелеченый висцеральный лейшманиоз часто имеет летальный исход.
В городах источниками инфекции являются собаки, а в сельской местности — шакалы, лисы, дикобразы. Заражения происходят летом, но ввиду длительности инкубационного периода заболевания чаще возникают в холодное время года. Среди заболевших 80-90% приходится на детей до 3 лет.
Осложнения кожного лейшманиоза
Возможно инфицирование язв вторичной бактериальной флорой, что затягивает выздоровление, может привести к развитию рожи, абсцесса. Прогноз благоприятный, возможны косметические дефекты.
Диагноз кожный лейшманиоз
Опорными симптомами клинической диагностики кожного лейшманиоза является образование на месте укуса москита папулы с последовательным превращением в лейшмании, язву с подрытыми краями и последующим рубцеванием. Большое значение имеют эпидемиологические данные — пребывание в эндемичных регионах в последние два месяца.
Специфическая диагностика кожного лейшманиоза
Проводится микроскопия содержимого язв и краевого инфильтрата. Поскольку лейшманий в материале немного, микроскопическое исследование проводят несколько раз. Применяют кожную аллергическую пробу Монтенегро с лейшманином (поверхностная жидкость убитых фенолом лейшманий). Используют также биологическую пробу на белых мышах и хомяках, которых заражают внутрикожно материалом из язв больного.
Дифференциальная диагностика кожного лейшманиоза
Дифференциальная диагностика проводится с фурункулезом, проказой, сифилисом, эпителиома, трофической язвой, сибирской язвой и т.п.
Лечение кожного лейшманиоза
Лечение преимущественно местное. Применяют примочки с фурацилином, грамицидина, мази: 0,5% акрихинову, мономицинову, Вишневского. В ранний период болезни лейшманиомы рекомендуется присыпать или внутрикожно обкалывать акрихином, мономицином, берберина сульфатом или гексаметилентетрамином. В последние годы применяют лазерную терапию, преимущество которой в заживлении язв без рубцевания. В случае множественных язв со значительными инфильтратами назначают парентерально мономицин по 0,25 г 3 раза в сутки в течение 10-14 дней, аминохииол по 0,2 г. З раза в день (на курс 10-12 г). Широко применяют стимулирующее и общеукрепляющее лечение, поливитаминные препараты и тому подобное
Профилактика лейшманиозов
При зоонозном кожном лейшманиозе необходимы дератизационные мероприятия, направленные против основного источника инфекции — больших песчанок. Мероприятия проводятся в радиусе 2,5-3км вокруг населенного пункта.
При антропонозной форме кожного лейшманиоза (источник инфекции — человек) больных госпитализируют в недоступные для москитов помещения; кожные поражения защищают повязкой от укусов москитов.
При висцеральном лейшманиозе проводят уничтожение больных собак (с кожными поражениями, истощенных, облысевших) и отлов бродячих собак.
Меры по предупреждению передачи болезни едины при всех формах лейшманиоза, поскольку во всех случаях переносчиками являются москиты. В населенных пунктах инсектицидами обрабатывают места выплода москитов, а также места их дневок.
Определенное значение имеют меры индивидуальной защиты от москитов — применение пологов, сеток,репеллентов.
В природных очагах лейшманиоза детям и прибывающим на работу и на постоянное жительство взрослым проводят искусственную иммунизацию путем внутрикожного введения живой культуры L. tropica major. Возникает доброкачественный местный процесс, заканчивающийся рубцеванием. Поскольку культуру вводят в участки тела, покрытые одеждой, косметический дефект незначителен. Иммунитет вырабатывается через 3 мес после прививки.
Лейшманиоз
Мы продолжаем рассказывать о простейших, которые могут вызывать у человека самые разнообразные заболевания. Казалось бы - одноклеточный организм! Но все не так просто, как нам хотелось бы.
Одним из таких заболеваний является лейшманиоз - звучит жутко, но из названия понятно, что вызывается он простейшими рода Leishmania.
Лейшманиозы распространены по всему миру - инфекция у человека вызывается 20 видами Leishmania !
В зависимости от географии, они делятся на лейшманиозы Нового и Старого Света. В зависимости же от клинических проявлений - при поражении только кожи, кожи и слизистых оболочек или внутренних органов - они подразделяются на кожную, кожно-слизистую и висцеральную форму болезни соответственно.
Возбудителями кожного лейшманиоза являются L.L. major, L.L. tropica (Центральная и Юго-восточная Азия, средний Восток, Африка), L.L. aethiopica (Эфиопия, Кения, Уганда), L.L. mexicana, L.V. braziliensis (Центральная и Южная Америка, Мексика, Перу и Аргентина), L.V. guyanensis (Панама, Коста-Рика, Эквадор, Перу, Венесуэла). Последние 4 группы из них способны вызвать диффузные кожные лейшманиозы и кожно-слизистые формы заболевания. Висцеральные формы лейшманиоза чаще всего вызывают L.L. infantum, L.L. donovani (Средиземноморье, Северная Африка, Ближний Восток, Центральная и Юго-Западная Азия, Балканы, Китай, Индия, Китай, Пакистан, Центральная и Южная Америка).
Лейшманиозы - группа трансмиссивных заболеваний, это значит, что они передаются через укусы насекомых, в частности при укусах москитов видов Phlebotomus , Lutzomyia в зависимости опять же от географии. Источником инфекции и резервуаром являются человек и различные виды животных грызуны, собаки и другие - это также зависит от видов лейшманий и географического положения.
После укуса москита лейшмании могут либо оставаться в пределах кожи ограниченно или диффузно, либо распространяться на слизистые оболочки - в основном носа, ротоглотки, либо через лимфатическую систему разноситься к другим органам и тканям организма - проникать в селезенку, костный мозг, печень, кишечник и др. Висцеральный лейшманиоз является наиболее тяжелой формой заболевания. Форма и тяжесть заболевания зависят не только от вида лейшмании, но и от иммунной защиты организма, поэтому тяжелее болеют дети раннего возраста, а для пациентов с ВИЧ-инфекцией лейшманиоз рассматривается как оппортунистическое заболевание.
Поражение кожи развивается на месте укуса москита через несколько недель или даже месяцев. Множественные поражения кожи могут быть результатом неоднократных укусов. Изначально это папула, которая медленно увеличивается, в центре образуется язвочка и развивается приподнятая эритематозная граница, где сконцентрированы внутриклеточные паразиты. Язвочки чаще всего безболезненны, но присоединение вторичной бактериальной флоры может привести к прогрессированию заболевания и нагноению. Изъязвления обычно заживают спонтанно через несколько месяцев, но могут сохраняться в течение многих лет.
Диффузный кожный лейшманиоз.
Диффузная форма кожного лейшманиоза развивается редко, в основном лейшманиями Нового Света. Характеризуется распространенным утолщением кожи в форме бляшек, папул или множественных узелковых образований, особенно на лице и наружней повержности конечностей, напоминая поражения при лепре. Изъязвления и поражение слизистых оболочек чаще отсутствуют, но болезнь не проходит спонтанно и отличается склонностью к рецидивам после лечения.
Начинается с первичной кожной язвочки, как и другие формы кожного лейшманиоза. Это поражение кожи проходит спонтанно. Метастатическое распространение процесса на слизистые оболочки носа, ротоглотки могут произойти как на ранней стадии болезни, так и спустя многие годы. Патогенетически при данном процессе происходит разрушение мягких тканей и хрящей, отек носа и губ. Как правило, у пациентов появляются заложенность носа, выделения и боль. Но болевой синдром может отсутствовать. Со временем развиваются массивные поражения носа, неба или лица, обезображивающие больного. Опасно присоединение вторичной бактериальной инфекции. Летальные исходы у таких пациентов наступают из-за бактериальных осложнений и истощения.
Клинические проявления могут развиться остро (например при иммунодефицитных состояниях), но могут начать проявляться через многие месяцы. Некоренные жители могут заразиться при посещение эндемичных районов - в таком случае инкубационные=й период может длиться до 2 лет.
Характерны волнообразная лихорадка с ознобом, чаще всего два пика температуры в течение суток, гепатоспленомегалия, лимфаденопатия, истощение, отеки. Лабораторно выявляются панцитопения, гипоальбуминемия, гипергаммаглобулинемия, нарушение свертываемости крови. Поражения кожи встречаются редко. Нередко присоединяется вторичная бактериальная инфекция. При несвоевременном неадекватном лечении или его отсутствии в течение нескольких месяцев-лет наступает летальный исход.
У пациентов, у которых нет клинических проявлений (например жители эндемичных районов), либо наступает самоизлечение, либо у оставшихся в живых после успешного лечения, наблюдается резистентность к дальнейшим заражениям - формируется стойкий иммунитет. Однако возможно возникновение рецидива болезни через многие годы.
В Индии висцеральный лейшманиоз называют “кала-азар” или “черная болезнь”, так как из-за поражения надпочечников часто отмечается потемнение кожи лица, рук, живота, стоп. Примерно у 10% таких больных через несколько месяцев и до двух лет возникает посткалаазарный кожный лейшманиоз - поражение характеризуется плоскими или узловыми повреждениями кожи, в которых содержится множество паразитов - эти поражения считаются резервуаром, они способствуют распространению инфекции в этих областях.
При подозрении на лейшманиоз любой формы для подтверждения диагноза могут быть использованы следующие методы диагностики:
Микроскопия и ПЦР-исследование пунктатов органов и тканей, соскоба с пораженной области кожи
ПЦР-исследование крови может быть информативным при лейшманиозе у пациентов с ВИЧ-инфекцией
Серологическое исследование (ИФА IgG) применяется при подозрении на висцеральный лейшманиоз, но стоит помнить, что возможно получение как ложноотрицательных результатов (например, при ВИЧ-инфекции, при раннем и пожилом возрастах), так и ложноположительных (СКФ, лейкоз, сифилис, и др.). При этом серологические исследования не проводятся для определения эффективности проводимого лечения - это связано с длительным обнаружением IgG в крови после излечения.
Также может быть информативным культуральное исследование пунктатов - посев на специальные среды.
Лечение лейшманиоза является сложным, что в некоторой степени обусловлено возрастающей резистентностью микроорганизмов к применяемым препаратам. Выбор препаратов зависит от следующих факторов:
Подтвержденный диагноз лейшманиоза
Географический регион (место заражения)
Вероятная восприимчивость микроорганизма к лечению
Иммунный статус хозяина (иммунодефицитные состояния)
Подходы к лечению кожного и висцерального лейшманиоза сильно отличаются. При кожном лейшманиозе имеет большое значение клиническая тяжесть инфекции, например при кожном ограниченном лейшманиозе без риска возникновения проявления со стороны слизистых оболочек может применяться только местная терапия, в то время как при кожно-слизистом или диффузном кожном лейшманиозах необходима системная терапия. В случае висцерального лейшманиоза кала-азар при отсутствии лечения летальность составляет до 90%, здесь не стоит вопрос о необходимости терапии, выбор препаратов основан на доступности и сведениях о резистентности. А при развитии лейшманиоза на фоне прогрессирующей ВИЧ-инфекции требуется не только системная терапия противопаразитарными препаратами, но и скорейшее начало антиретровирусной терапии, без которой клинический эффект от проводимой терапии будет недостаточен.
Почему важно знать о лейшманиозе?
География путешествий человека расширяется, но для того, чтобы увеличить риск заражения лейшманиозом, не обязательно лететь в южную Африку. Риск заражения лейшманиозом остается при посещении стран ближнего зарубежья: Азербайджана, Армении, Грузии, Кыргызстана, Таджикистана, Узбекистана в пик активности переносчиков возбудителя. В России регистрируются только завозные случаи лейшманиоза. Инкубационный период развития заболевания у туристов может достигать нескольких лет, поэтому очень важны сведения о посещении и длительности пребывания на тех или иных эндемичных территориях, а также указания на взаимодействия с москитами и другими вредными насекомыми :)
Специфической профилактики не разработано, поэтому путешественникам в эндемичных областях на открытые участки кожи следует использовать средства от насекомых, содержащие диэтилтолуамид, пропитывать одежду репеллентами. Также могут быть эффективны противомоскитные сетки, сетки на кроватях, особенно если пропитать их перметрином или пиретрумом.
Услуги, упомянутые в статье*:
Микроскопическое исследование соскобов с кожи, папул и краев язв на лейшмании (А26.01.01.s01)
Микроскопическое исследование пунктатов органов кроветворения на лейшмании (А26.05.014)
Определение антител класса G к возбудителю лейшманиоза в крофи методом ИФА
Определение ДНК лейшманий в крови методом ПЦР (А26.06.053.s01)
*Назначение и интерпретация результатов анализов должны проводиться только лечащим врачом
Автор: врач-инфекционист Университетской клиники H-Clinic Анастасия Александровна Коновалова.
Медицинский редактор: руководитель Университетской клиники, к.м.н., врач-инфекционист Коннов Данила Сергеевич.
Лейшманиоз
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу. Для динамического наблюдения, особенно при лабораторном контроле компенсации хронических заболеваний, имеет смысл проходить обследование в одной лаборатории.
Лейшманиоз – это заболевание, вызываемое простейшими рода Leishmania. Оно имеет множество других названий, часть которых отражают его суть: кожный лейшманиоз Старого Света – болезнь Боровского, кожный лейшманиоз Нового Света – американский кожный лейшманиоз, кожно-слизистый лейшманиоз – эспундия, висцеральный лейшманиоз – кала-азар, алеппский фурункул, восточная язва, иерихонская роза, лесная фрамбезия, лихорадка думдум и др.
Ежегодно в мире регистрируется порядка 1 млн новых случаев заражения и около 75 тыс. летальных исходов.
Заболевание распространено в тропических и субтропических странах Африки, Средиземноморья и Центральной Азии (наибольшее количество заболевших регистрируется в Узбекистане и Туркменистане).
Причины появления лейшманиоза
Переносчик лейшманиоза – самки москитов рода Phlebotomus, а источник инфекции – собаки, лисы и грызуны. Человек может стать источником инфекции только при кожной форме лейшманиоза, когда москиты «получают» возбудителя от человека из отделяемого кожных язв. Возбудитель заболевания попадает в кишечник москитов, где начинает цикл размножения, а при укусе насекомого возбудитель обнаруживается в крови человека.
В области внедрения лейшманий (в месте укуса) формируется так называемая лейшманиозная гранулема – лейшманиома – очаг воспаления на коже. Далее лейшмании с током крови и лимфы разносятся по всему организму, поражая лимфатические узлы и внутренние органы.
Классификация заболевания
- Кожный лейшманиоз Старого Света:
- Антропонозный кожный лейшманиоз (синонимы: городской, сухой, поздно изъязвляющийся); разновидность – туберкулоидный (некоторые выделяют его как третий тип лейшманиоза).
- Зоонозный кожный лейшманиоз (синонимы: сельский, влажный, остро некротизирующийся).
- Лейшманиоз Нового Света:
- Кожный лейшманиоз Нового Света.
- Кожно-слизистый лейшманиоз.
- Диффузный кожный лейшманиоз.
- Висцеральный лейшманиоз.
- висцеральный лейшманиоз;
- кожный лейшманиоз;
- кожно-слизистый лейшманиоз;
- лейшманиоз неуточненный.
Симптомы лейшманиоза
Висцеральный лейшманиоз
Болеют в основном дети в возрасте от года до 5 лет, а также взрослые, приезжающие из неэндемичных районов, что объясняется отсутствием у них какого-либо иммунитета к данному заболеванию.
После инкубационного периода, продолжительность которого в среднем составляет от 20 суток до 3-5 месяцев (крайне редко до года), в месте укуса насекомого появляется первичный аффект в виде бледно-розовой, шелушащейся папулы. Через некоторое время папула рассасывается, оставляя едва заметный атрофический рубец.
Второй период проявляется лихорадкой. Его длительность колеблется от нескольких дней до нескольких месяцев, что сильно изнуряет больных. Затем наблюдается резкое увеличение селезенки, развивается меланодермия (нарушение пигментации кожи, отсюда другое название заболевания – «черная лихорадка»).
В результате поражения костного мозга возникает анемия, количество тромбоцитов снижается, появляются кровоподтеки и носовые кровотечения.
Третья стадий лейшманиоза проявляется нарастанием общей слабости, адинамией, потерей веса, что приводит к кахексии. Часто присоединяется вторичная инфекция и при отсутствии лечения наступает обусловленный ею летальный исход.
Кожный зоонозный лейшманиоз (болезнь Боровского)
Инкубационный период при зоонозном кожном лейшманиозе составляет от нескольких суток до 2 месяцев.
На месте укуса москита появляется болезненный инфильтрат красного цвета, который приобретает форму бугорка – вначале плоского, затем конусообразного. Бугорок быстро увеличивается и может достигать 20 мм в диаметре. Одновременно с этим прогрессирует окружающий отек кожи. Через некоторое время бугорок изъязвляется, формируются язвы с некрозом на дне, вокруг которых отек приобретает воспалительную форму.
Отделяемое язв серозно-гнойное, обильное. Иногда язвы ссыхаются, покрываясь рыхлой буровато-гнойной коркой, которая легко отторгается. Постепенно происходит очищение язв от некротических наслоений, появляются участки эпителизации, которые покрывают дно язвы. Стадия рубцевания при зоонозном лейшманиозе составляет 15-30 суток. Период от появления первичной лейшманиомы зоонозного типа до полного рубцевания продолжается 3-6 месяцев.
Лейшманиоз кожный антропонозный
Особенностью данного типа лейшманиоза является удлинение инкубационного периода от 3-6 месяцев до нескольких лет. Заболевание развивается очень медленно, и его кожные появления выражены весьма умеренно.
Туберкулоидный (люпоидный) тип кожного лейшманиоза
Чаще встречается у детей, подростков и лиц молодого возраста. На месте изъязвленных бугорков через 3-5 месяцев формируются рубцы, на которых могут вновь появиться лейшманиозные бугорки.
Диффузный кожный лейшманиоз
Эта клиническая разновидность кожного лейшманиоза наблюдается в 3-6% случаев и чаще всего возникает у пожилых людей на лице, кистях, стопах. Через 3-4 месяца после начала развития лейшманиозного бугорка кожа вокруг него приобретает застойно-красный цвет, становится отечной и напряженной, имеет гладкую или зернистую поверхность. Инфильтрат постепенно увеличивается и в таком состоянии остается достаточно длительное время. Затем на поверхности инфильтрата появляются плотные чешуйки, инфильтрат начинает рассасываться и после полного исчезновения на его месте наблюдается незначительная атрофия кожи.
Диагностика лейшманиоза
Диагноз устанавливают на основании клинических проявлений и лабораторных исследований.
Возбудителя кожного лейшманиоза выделяют из содержимого бугорков и язв, обнаруживают в соскобе кожи, при висцеральном лейшманиозе лейшмании обнаруживаются в посеве крови на стерильность. При необходимости для выделения возбудителя проводят биопсию лимфоузлов, селезенки, печени.
Взятие биоматериала оплачивается отдельно. Согласно требованиям п. 17 Правил проведения патолого-анатомических исследований, утв. Приказом Минздрава Росс.
Читайте также:
