Ловушки при лапаротомии. Ревизия брюшной полости - что в ней нарушено?
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Хирургические методики активно применяются при лечении широкого спектра заболеваний. Однако в последнее время классические операции, при которых выполняются большие разрезы и формируется доступ к органам, постепенно замещаются современными лапароскопическими вмешательствами. Последние отличаются минимальной травматичностью, реже приводят к развитию осложнений, проще переносятся пациентами. Одной из наиболее частых разновидностей подобных операций является лапароскопия брюшной полости. Она может выполняться как с диагностической, так и с лечебной целью.
Диагностическая лапароскопия
Не всегда традиционные методы обследования брюшной полости (УЗИ, КТ, МРТ) позволяют получить достаточно информации для постановки диагноза и составления плана лечения. В некоторых случаях врачу необходимо «своими глазами» осмотреть тот или иной орган, либо выполнить различные манипуляции. В таких ситуациях назначается диагностическая лапароскопия. Кроме «живой» оценки состояния органов брюшной полости, данная операция позволяет:
- Выявить аномалии развития.
- Определить наличие спаек в брюшной полости.
- Установить точное местоположение патологического очага.
- Взять образец биологического материала для дальнейшего исследования.
В некоторых случаях непосредственно во время диагностической лапароскопии могут быть проведены и лечебные мероприятия, например, удаление спаек.
Какие заболевания брюшной полости можно устранить лапароскопически
Лапароскопия брюшной полости с лечебной целью применяется в самых разнообразных областях медицины. Такие операции могут назначаться пациентам со следующими заболеваниями:
- Желчнокаменная болезнь.
- Доброкачественные новообразования (кисты, полипы) печени, почек и других органов.
- Нефроптоз (опущение почки).
- Спайки в брюшной полости.
- Язвенная болезнь желудка и 12-перстной кишки.
- Аппендицит.
- Диафрагмальные грыжи и др.
Ход операции
Как и перед любым другим оперативным вмешательством, пациент накануне проходит определенную подготовку. Прежде всего, необходимо сдать стандартные анализы, сделать УЗИ, снять ЭКГ, проконсультироваться с врачами других специальностей. Лапароскопию выполняют под общим наркозом, поэтому в день операции следует отказаться от приема пищи и воды.
Реабилитационный период после операции сокращается в среднем в два раза (по сравнению с классическим операциями) и лучше переносится пациентами. Сроки выписки из стационара также сокращаются. Обычно пациент может вернуться домой уже через неделю после операции, но при этом необходимо строго следовать всем рекомендациям, которые дал врач.
Преимущества
Среди главных достоинств лапароскопии можно отметить:
- Минимальная травматичность и хороший косметический эффект за счет небольших разрезов на передней брюшной стенке (всего 1-1,5 см).
- Быстрое восстановление после операции.
- Меньший риск развития осложнений.
- Минимальная кровопотеря.
Несмотря на все достоинства лапароскопических вмешательств, они имеют ряд ограничений, поэтому могут применяться не всегда. Например, хирургу приходится работать в ограниченном диапазоне движений, а такая возможность имеется не всегда. Поэтому лапароскопические операции не могут полностью заменить классические хирургические вмешательства и применяются наравне с последними. Выбор точного метода лечения всегда остается за хирургом.
Ловушки при лапаротомии. Ревизия брюшной полости - что в ней нарушено?
Направление ревизии брюшной полости. Цели ревизии брюшной полости.
Здесь все зависит от повода для лапаротомии. Предлагаем общий план ревизии. Брюшная полость состоит из двух более или менее закрытых отделов: надободочного и подободочного пространств. Границей между ними является поперечная ободочная кишка, которая при полной срединной лапаротомии располагается примерно на середине разреза.
Важно так спланировать абдоминальную ревизию, чтобы она включала оба эти пространства. Мы предпочитаем начимать с подободочного пространства: поперечную ободочную кишку отводим кверху, выводим наружу тонкую кишку; при этом ректосигмоидныи отдел становится полностью доступным. Ревизию начинаем с внутренних гениталий у женщин, затем проводим системный осмотр и пальпацию ректосигмоидного отдела, а затем в ретроградном направлении исследуем левую половину, поперечный отдел, правую половину ободочной кишки и слепую кишку, включая ревизию мезоколон. Ассистент следует за ходом ревизии, сдвигая и приподнимая края хирургического разреза абдоминальными крючками и обеспечивая хорошую визуализацию тех абдоминальных структур, которые должны быть в центре внимания.
Далее ревизию продолжаем в ретроградном направлении от илеоцекального угла до связки Трейтца; особенно тщательно осматриваем свободный и брыжеечный отделы каждой кишечной петли и прилежащую брыжейку. Этим завершается ревизия подободочного и начинается — надободочного пространства. Поперечную ободочную кишку отводим книзу, осматриваем и пальпируем печень, желчный пузырь, желудок (определяем положение назогастрального зонда) и селезенку. Указанные манипуляции выполняем с осторожностью, чтобы избежав ятрогенного повреждения селезенки, что бывает при слишком энергичных тракциях желудка или большого сальника. Полная абдоминальная ревизия включает также осмотр полости малого сальника — лучше через желудочно-ободочную связку, в ее бессосудистой зоне.
Особая осторожность необходима во избежание повреждения брыжейки ободочной кишки, которая может быть тесно спаяна с желудочно-ободочной связкой и дезориентировать хирурга: он ложно убежден, что входит в сальниковую сумку, в то время как проделывает дыру в брыжейке. Желудочно-ободочную связку рассекают широко между лигатурами, если необходимо обнажить тело и хвост поджелудочной железы.

Ревизия ретроперитонеальных образований может быть осуществлена с помощью двух мобилизационных приемов, пригодных для любого необходимого обнажения забрюшинного пространства.
• Прием Кохера — мобилизация двенадцатиперстной кишки вместе с головкой поджелудочной железы путем рассечения тонкого заднего листка пари-етальной брюшины (несколько латеральнее двенадцатиперстной кишки) и постепенного отведения указанного блока в медиальном направлении. Этот прием — ключевой и при обнажении правой почки и правого надпочечника. Доступ Кохера может быть продолжен далее в каудальном направлении вдоль бокового канала, кнаружи от правой половины толстой кишки, вплоть до слепой. Доступ позволяет ротировать ее правую половину и хорошо обнажает такие образования правого забрюшинного пространства, как нижняя полая вена, повздошные сосуды, правый мочеточник.
Продлевая разрез, огибают слепую кишку и продолжают его в верхнемедиальном направлении вдоль линии прикрепления брыжейки тонкой кишки к задней брюшной стенке. В результате предоставляется возможность мобилизовать и сместить тонкую кишку кверху (так называемый прием Кателя-Браша). При этом оптимально обнажается все подободочное забрюшинное пространство, включая аорту и ее инфраренальные ветви.
• Другой ключевой мобилизационный прием — левосторонний прием Кохера, или медиальная висцеральная ротация. Он используется для обнажения абдоминальной аорты по всей ее длине и для доступа к образованиям левого забрюшинного пространства. В зависимости от обнажаемых образований разрез начинают либо латеральнее селезенки (спленодиафрагмальная и спленоре-нальная связки) и продолжают в каудальном направлении, либо начинают от линии латерального канала кнаружи от задней пограничной пластинки и перехода нисходящей кишки в сигмовидную и продолжают в проксимальном направлении.
Рассекают брюшину и постепенно мобилизуют подлежащие органы в медиальном направлении, включая левую половину толстой кишки, селезенку и хвост поджелудочной железы. Может быть обнажена и левая почка, но это зависит от целей ревизии.
Спонтанный гемоперитонеум прежде всего вызывает подозрение на разорвавшуюся аневризму аорты, подвздошных или висцеральных сосудов, эктопическую беременность, кровотечение из опухолей печени или вследствие спонтанного разрыва селезенки. При проникающих ранениях следует ориентироваться на направление раневого канала, учитывая энергию ранившего снаряда, его скорость и способность к фрагментации. Где бы ни располагалось на кишке или кровеносном сосуде входное отверстие, обязательно ищите выходное отверстие раневого канала! Оно может находиться на задней стенке желудка внутри сальниковой сумки, на забрюшинной поверхности двенадцатиперстной кишки или брыжеечном крае тонкой кишки.
В случае тупой абдоминальной травмы нужен более расширенный поиск: от обоих куполов диафрагмы до таза, от одного бокового канала — к другому с ревизией всех паренхиматозных органов, ЖКТ по всей его длине и забрюшинного пространства. Заметим, что как ни важна последовательность ревизии, еще важнее ее тщательность!
- Вернуться в оглавление раздела "Неотложная хирургия."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Последовательность и объем ревизии брюшной полости зависят от клинических обстоятельств. При этом следует иметь в виду две принципиальные позиции:
• распознавание специфической патологии, послужившей поводом к лапа-ротомии;
• рутинная ревизия брюшной полости.
Следует отметить существенное различие между лапаротомией по поводу нетравматических причин (кишечная непроходимость, органное воспаление или перитонит) и лапаротомией по поводу внутрибрюшного кровотечения; последнее редко связано с нетравматическими внутрибрюшинными факторами.
Итак, вы вскрыли брюшину — что дальше? Ваши действия зависят от неотложности ситуации (и состояния больного), патогенеза абдоминального процесса (воспаление или травма) и первоначальных находок (кровь, контаминация или гной). Но что бы вы ни нашли, следуйте принципу приоритетности решения задач.
• Распознайте и остановите активное кровотечение.
• Распознайте и возьмите под контроль возникшую контаминацию.
В то же время не отвлекайтесь на банальности — образно говоря, не гоняйтесь за отдельными эритроцитами и бактериями у больного с угрожающим жизни кровотечением. Иными словами, не зашивайте небольшие надрывы брыжейке при кровотечении из поврежденной нижней полой вены, не отвлекайте свое внимание от решения основной задачи.
Кровь в брюшной полости
Пациент мог пострадать вследствие тупого или проникающего повреждения живота, или не иметь внешних повреждений вообще.
Предположить наличие свободной крови в брюшной полости позволяют картина гиповолемического шока, данные перитонеального лаважа, УЗИ и КТ. Ваши действия зависят от массивности кровотечения и степени гемодинамических расстройств. Когда живот полон крови и пациент нестабилен, вы должны действовать быстро. Для контроля за ситуацией:
• расширьте первоначальный разрез,
• извлеките кишечник, по возможности полностью;
• отсосите кровь как можно быстрее (всегда имейте наготове 2 отсоса);
• тампонируйте тщательно все 4 квадранта живота.
Эвакуация массивного гемоперитонеума временно усиливает гиповолемию. Это уменьшает эффект тампонады и снижает внутрибрюшное давление, вызывая внезапное переполнение кровью венозной системы (глава 28). В этот момент сдавите кулаком аорту вблизи ее диафрагмальных ворот и дайте возможность анестезиологу ввести жидкости и препараты крови. Наберитесь терпения, не спешите — при пережатой аорте и плотно тампонированном животе перфузия жизненных органов улучшается и вы получаете выигрыш во времени.
Не соблазняйтесь быстрым переходом к операции, которая может завершиться успешной остановкой кровотечения на мертвом пациенте. Успокойтесь и наметьте следующее действие, помня, что далее вы можете позволить себе только очень ограниченную кровопотерю, не допуская порочного круга из гипотермии, ацидоза и коагулопатии, с дальнейшим крушением надежд на достижение устойчивого гемостаза.
Лапароцентез
Лапароцентез – хирургическая процедура, которое представляет собой прокол брюшной стенки для извлечения патологического содержимого (например, при асците).
Причиной возникновения асцита является нарушение оттока венозной крови через печень и повышение давления в сосудистых коллекторах живота, в результате чего перитонеальная жидкость просачивается в брюшную полость.
В зависимости от количества жидкости в полости врач принимает решение о назначении лапароцентеза. В тех случаях, когда количество жидкости не очень большое, пациенту назначаются мочегонные средства, с помощью которых за некоторое время можно избавиться от лишней воды естественным путем. Вместе с тем, встречаются случаи, когда количество жидкости в брюшной полости достигает 15-20 л, и без лапароцентеза не обойтись.
Показания и противопоказания к лапароцентезу
В Юсуповской больнице врачи могут назначать лапароцентез не только при асците, но и для обнаружения, исключения или удаления патологического содержимого в брюшной полости. Показаниями к проведению этой процедуры являются:
- наличие закрытой травмы живота, если установить повреждения не удалось с помощью рентгеновских, клинических и лабораторных исследований;
- наличие повреждений нескольких органов;
- травма, осложненная шоком или коматозным состоянием;
- закрытая травма живота у пациентов в тяжелом алкогольном или наркотическом опьянении;
- стремительное угасание жизненных функций при травмах головы, груди и конечностей;
- проникающие раны в грудную клетку с возможным повреждением диафрагмы;
- подозрение на внутрибрюшное кровотечение, разрыв кисты;
- скопление свободной жидкости в брюшной полости – асцит (наиболее частая причина применения лапароцентеза).
В каждой клинической ситуации к решению вопроса о проведении лапароцентеза доктор подходит индивидуально. Если есть резерв времени, то лапароцентезу предшествует тщательное исследование (лабораторная диагностика, ультразвуковое исследование) и сбор анамнеза. В критических ситуациях, когда речь идет о жизни пациента, лапароцентез позволяет быстро обнаружить причину патологии и принять своевременные меры.
Среди противопоказаний к лапароцентезу отмечают спаечную болезнь, выраженный метеоризм, высокий процент повреждения стенок кишечника, наличие опухолей больших размеров в брюшной полости, присутствие воспалительных и гнойных процессов, наличие послеоперационной вентральной грыжи.
Подготовка к процедуре лапароцентеза
Перед лапароцентезом доктор назначает ряд необходимых анализов и диагностических процедур, среди которых:
- физический осмотр;
- анализ на свертываемость крови;
- рентгеновское обследование;
- УЗИ;
Все диагностические процедуры можно пройти на месте, ведь оснащение Юсуповской больницы находится на высоте. Здесь есть все необходимое оборудование новейших образцов, которое позволяет быстро и точно установить диагноз с минимальным негативным воздействием на организм пациента.
Также пациент должен сообщить врачу об аллергии на препараты, беременности или если он уже принимает медикаменты. Непосредственно перед процедурой нужно опорожнить мочевой пузырь и кишечник, а за 12 часов до операции не есть и не пить.
Техника выполнения лапароцентеза
Такое мини-вмешательство, как лапароцентез, осуществляется под местной анестезией, при этом пациент чаще находится в положении сидя, иногда его кладут на спину. Область, где будет производиться прокол, очищается и стерилизуется. После введения анестетика специальной иглой производится прокол внизу живота (примерно посредине между пупком и лобком), куда вводят небольшую трубку. С ее помощью будет удаляться жидкость. Количество выведенной жидкости за одну процедуру в среднем колеблется от 3 до 5 л, но в более тяжелых случаях доктор может принять решение и об извлечении 10 л.
Обычно лапароцентез занимает около получаса, но может длиться больше. Время будет зависеть от объема удаляемой жидкости и состояния пациента.
После завершения процедуры место прокола туго перевязывают. У пациента всегда измеряют температуру, пульс, давление. Перед лапароцентезом и после него измеряют вес.
После лапароцентеза образцы полученной жидкости исследуют для определения ее происхождения (цитологическое исследование). Пациенту не придется искать учреждение, где смогут исследовать полученную жидкость, ведь на базе Юсуповской больницы есть собственная лаборатория.
Если жидкость имеет отечную природу, то это может «говорить» о сердечной недостаточности, циррозе печени или нефротическом синдроме. При получении жидкости воспалительной природы следует говорить о наличии опухолей или метастазов в органах брюшной полости.
Осложнения при лапароцентезе
Процент возникновения осложнений при проведении лапароцентеза в Юсуповской больнице очень низкий (меньше 1%), но никакая операция не может гарантировать их отсутствие. Среди осложнений у пациента может возникнуть:
- кровотечение;
- случайный прокол органов, расположенных в брюшной полости;
- инфекция.
Увеличивается риск осложнений при беременности, проведении операции с полным мочевым пузырем, кровотечении и плохом питании. Поэтому, по возможности, стоит исключить эти факторы.
Что делать после операции: несколько нюансов
В домашних условиях нужно соблюдать рекомендации врача и по возможности взять несколько отгулов.
Немедленно стоит обратиться в больницу, если наблюдаются симптомы:
- лихорадка, озноб и другие признаки инфекции;
- выбухание брюшной стенки;
- покраснение, сильная боль, опухоль в месте прокола;
- болезненные ощущения, которые не проходят даже после приема обезболивающих средств;
- слабость и боль в груди, одышка, кашель.
Стоимость лапароцентеза
Цена лапароцентеза зависит от сложности операции, анестезии и клиники, в которой проводилась процедура. Более подробно узнать о стоимости процедуры можно по телефону.
В Юсуповской больнице лапароцентез проводят достаточно часто. В клинике работают врачи высшей категории и кандидаты медицинских наук, у которых большой практический опыт.
Список литературы
Профильные специалисты
Заведующая терапевтическим отделением. Врач-терапевт, кардиолог, онколог.
Когда проводится лапаротомическая операция
Согласно статистике, в большинстве случаев хирургическое вмешательство методом лапаротомии проводится при заболеваниях органов брюшной полости и малого таза. Открытая операция дает возможность врачу получить свободный доступ к органам для выполнения необходимых манипуляции в патологической зоне.
Когда применяется лапаротомия
Решение о проведении лапаротомической операции принимается врачом-хирургом до проведения хирургического вмешательства. Допустимость методики определяется целями лапаротомии и особенностями патологии.
Лапаротомия представляет собой способ хирургического вмешательства путем рассечения тканей в области передней стенки живота. Операция проводится преимущественно при доброкачественных и злокачественных образованиях брюшной полости и новообразований больших размеров в малом тазу.
Показания к лапаротомии в гинекологии:
- миома матки;
- опухоль матки злокачественного типа;
- киста яичника;
- гнойно-воспалительные патологии яичников или матки;
- дисплазия яичников;
- рак придатков или репродуктивных органов.
Показания в гастроэнтерологии:
- кишечная непроходимость;
- полипоз желудка диффузный;
- прободение при язве желудка;
- перитонит.
Лапаротомия часто выполняется при лечении раковых опухолей, например, для резекции органов ЖКТ.
Проведение лапаротомии нередко является единственным эффективным методом проведения операции на внутренних органах брюшной полости и малого таза. Возможность прямого доступа к патологической зоне — несомненное преимущество лапаротомической операции.
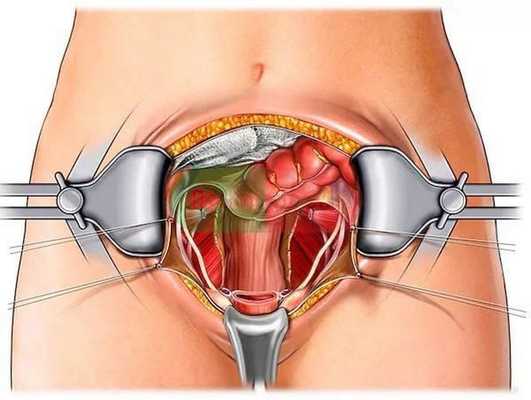
Методы проведения операции
В классическом случае лапаротомия предполагает выполнение врачом разреза брюшной стенки по вертикальному направлению в обход, выше или ниже пупка. Продолжительность линии рассечения зависит от показаний для процедуры.
- Срединная лапаротомия. Применяется чаще в гастроэнтерологии. Хирург получает доступ к органам путем выполнения разреза скальпелем по центру живота от нижней точки грудной клетки к лону.
- Параректальная лапаротомия. Проводится преимущественно в целях лечения гинекологических патологий. Специалист начинает операцию с рассечения по внешней зоне прямой брюшной мышцы.
Техники направления линий рассечения:
- поперечная;
- продольная;
- угловая;
- косая;
- комбинированная.
В гинекологии применяется поперечная и продольная техника.
Выделяют и эксплоративную лапаротомию, которая применяется в хирургии для вскрытия брюшной полости в целях диагностики особенностей развития онкологической опухоли.
Подготовка к лапаротомической операции
Лапаротомия не является полноценной операцией, а считается методом получения доступа к проведению более серьезного хирургического вмешательства. Подготовительный этап предполагает соблюдения рекомендаций врача относительно лапаротомии и определенного метода проведения полноценной операции. целью подготовки считается предупреждение осложнений, которые могут возникнуть в процессе операции или после ее завершения.
- За 2–3 дня до операции следует исключить из питания продукты, провоцирующие газообразование, твердую пищу и алкоголь. В день, когда будет проведена лапаротомия, не принимают пищу и любое питье.
- За день или в день операции выполняют гигиенические процедуры.
- Прекращают прием лекарственных средств, оказывающих влияние на свертываемость крови.
О приеме любых препаратов необходимо сообщить врачу-хирургу до назначения даты лапаротомии. Возможно потребуется отмена медикаментов.
Как проводят лапаротомию
В Юсуповской больнице лапаротомическая операция проводится в клинике хирургии, где работают квалифицированные хирурги. Лапаротомия может быть выполнена только после консультации с лечащим врачом и анестезиологом, диагностики, проведения предварительной консервативной терапии и подготовки.
Лапаротомия проводится под местной спинальной анестезией (в гинекологии) или под общим наркозом. Перед началом операции хирург обрабатывает область живота антисептическим раствором. Затем скальпелем выполняется разрез кожного покрова и подкожно-жировой клетчатки. Хирург использует коагулятор для запаивания сосудов и прекращения кровотечения. С помощью специальных инструментов врач разводит края раны, рассекает апоневротический слой и брюшину.
После завершения всех манипуляций, хирург осуществляет поочередное сшивание всех слоев тканей. Для исключения внутреннего кровотечения, скопления жидкости или гнойного процесса, устанавливают дренажи. Область шва обрабатывается антисептиком. Сверху накладывают повязку.
Продолжительность операции зависит от целей ее проведения. Лапаротомия может длиться от 30 минут до 2 часов и более.
Возможные последствия
Любое хирургическое вмешательство не исключает риски осложнений, поскольку происходит травмирование тканей. Если операцию выполняет опытный хирург, такие риски сведены к минимуму.
Обращаться к врачу после выписки необходимо при патологических симптомах:
- повышение температуры более 38 °C более одних суток;
- выраженные болевые ощущения в нижней части живота;
- постоянная тошнота, сопровождаемая рвотой;
- отек и покраснение в зоне вокруг шва;
- увеличение живота;
- общее ухудшение самочувствие со слабостью и затуманенностью сознания.
Такие признаки, как слабость и незначительные болевые ощущения без усиления выраженности, являются нормой и проходят в течение нескольких дней.
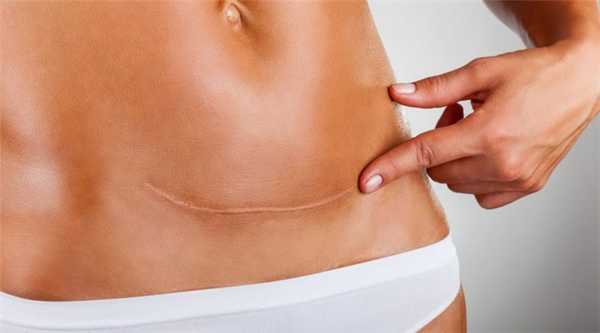
Реабилитация
Лапаротомия — сложное хирургическое вмешательство, требующее медицинского контроля в послеоперационный период, поэтому пациента не отправляют домой сразу после операции. В стационаре больной находится до стабилизации его состояния. Минимальный срок госпитализации — 2 дня. После проведения диагностики и осмотра, если у пациента нет осложнений, его отпускают домой на амбулаторное лечение.
Общая реабилитация занимает до 6 недель, на протяжении которых необходимо соблюдать рекомендации послеоперационного периода:
- ограничить физические нагрузки;
- исключить поднятие тяжестей;
- не принимать ванные;
- не посещать сауны и бассейны;
- соблюдать диету;
- отказаться от половой жизни.
Доктор сообщит и о других ограничениях, которые будут связаны непосредственно с проведенной операцией. Полное восстановление требует не менее 3 месяцев.
Как лечат в Юсуповской больнице
В клинике хирургии Юсуповской больницы лапаротомия проводится квалифицированными хирургами с многолетним опытом, что позволяет нам быть уверенными в результатах и отсутствии врачебных ошибок.
- использование современной техники и инструментов;
- применение безопасных анестезирующих препаратов;
- качественная диагностика;
- круглосуточный стационар;
- контроль состояния пациента до полного выздоровления;
- доступные цены.
Лапаротомическая операция в целях диагностики и лечения в Юсуповской больнице проводится в современных операционных квалифицированными хирургами с многолетним опытом. Наши специалисты всегда готовы оказать профессиональную помощь на самом высоком уровне.
Читайте также:
- Классификация дефектов слуховых косточек Остина и Вульштейна
- Показания, методика введения лекарств, контраста в голеностопный сустав
- Рентгенологические изменения при плече-лопаточном периартрите и его эпидемиология. Артрит плечевого сустава
- Ведение пациентов с инфарктом миокарда. Врачебная тактика при инфаркте миокарда.
- Желтуха при опухоли фатерова сосочка. Сужение отводящих желчных путей.
