Лучевая диагностика ассиметричной жировой дольки поджелудочной железы
Добавил пользователь Валентин П. Обновлено: 30.01.2026
КТ, МРТ, УЗИ признаки ассиметричной жировой дольки поджелудочной железы
а) Терминология:
1. Синонимы:
• Очаговый липоматоз или очаговая жировая инфильтрация поджелудочной железы (ПЖ)
2. Определение:
• Ограниченное скопление жира в передних отделах головки поджелудочной железы, которое является вариантом нормы, но может имитировать гиподенсное объемное образование
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Наличие нечеткой гиподенсной зоны в передних отделах головки поджелудочной железы без признаков объемного воздействия или расширения протоков
• Локализация:
о Передние отделы головки поджелудочной железы, развивающиеся из дорсального зачатка в эмбриогенезе
о Участок вокруг интрапанкреатической части общего желчного протока часто остается сохранным
• Размер:
о Обычно 2-3 см
• Морфология:
о Часто представляет собой нечеткую «географическую» зону
о Форма: треугольная или пластинчатая
о Может иметь ровную границу с крючковидным отростком и задними отделами головки поджелудочной железы, не выглядящими патологически измененными
2. КТ признаки ассиметричной жировой дольки поджелудочной железы:
• Гиподенсный участок в передних отделах головки поджелудочной железы:
о Зона жировой инфильтрации треугольной формы, имеющая границу в виде линии, отделяющей его от не измененной паренхимы
• Патологическое накопление контраста в зоне жировой инфильтрации отсутствует
• Отсутствует объемное воздействие на общий желчный проток и панкреатический проток, а также расширение протоков
• Поджелудочная железа сохраняет нормальную дольчатую структуру, ее наружный контур не изменен
• В отличие от липомы, участок жировой инфильтрации не является дискретным объемным образованием, содержащим жир (от -20 до -80 ед. Хаунсфилда)
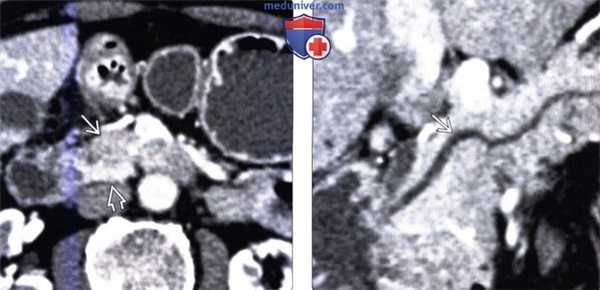
(Слева) На аксиальной КТ в артериальной фазе контрастного усиления в передних отделах головки поджелудочной железы визуализируется гиподенсный участок, хорошо отграниченный от окружающих тканей. Обратите внимание, что крючковидный отросток, расположенный сзади, накапливает контраст так, как это и должно быть в норме.
(Справа) На КТ (реформатирование в плоскости панкреатического протока) патологических изменений со стороны протока не определяется. Типичное расположение и отсутствие объемного воздействия на проток являются ключевыми признаками, позволяющими сделать заключение о очаговой жировой инфильтрации.
3. МРТ признаки ассиметричной жировой дольки поджелудочной железы:
• МРТ в «фазе» и «противофазе» (химический сдвиг) - высокоспецифичный метод диагностики, позволяющий сделать заключительный вывод
• Позволяет обнаружить снижение интенсивности сигнала в участках жировой инфильтрации в «противофазе»
4. УЗИ признаки ассиметричной жировой дольки поджелудочной железы:
• Участки жировой инфильтрации выглядят гиперэхогенными
• Из-за наличия гиперэхогенного участка жировой инфильтрации в передних отделах головки ПЖ может создаваться впечатление: о гипоэхогенном образовании в крючковидном отростке
5. Рекомендации по визуализации:
• Лучший диагностический метод:
о МРТ (с обнаружением химического сдвига)
в) Дифференциальная диагностика ассиметричной жировой дольки поджелудочной железы:
1. Рак головки поджелудочной железы:
• Гиподенсное объемное образование, оказывающее объемное воздействие на проток поджелудочной железы и общий желчный проток, и приводящее к их обструкции
• Контур поджелудочной железы деформирован, жировые дольки отсутствуют
2. Очаговый панкреатит:
• Гиподенсный участок в поджелудочной железе в сочетании с воспалительными изменениями перипанкреатических тканей
3. Диффузная жировая инфильтрация поджелудочной железы:
• Состояние может быть связано с муковисцидозом, липоматозной псевдогипертрофией, возрастными изменениями поджелудочной железы (ПЖ)
4. Липома поджелудочной железы:
• Редко встречающееся объемное образование, содержащее жир, с четкими контурами, расположенное в паренхиме поджелудочной железы (ПЖ)
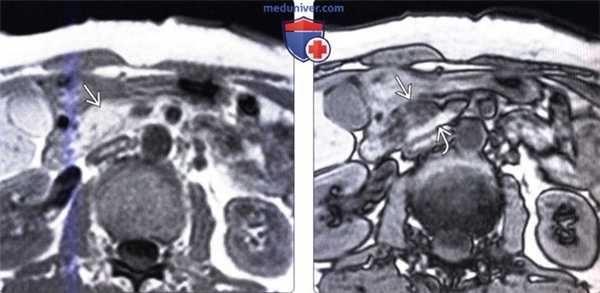
(Слева) На аксиальной МР томограмме (градиентное эхо в «фазе») интенсивность сигнала в головке поджелудочной железы выражена равномерно.
(Справа) На аксиальной МР томограмме в «противофазе» у этою же пациента определяется снижение интенсивности сигнала в передних отделах головки поджелудочной железы, что является «классическим» признаком, позволяющим подтвердить асимметричную жировую инфильтрацию долек поджелудочной железы. Обратите внимание, что в крючковидном отростке сохраняется сигнал высокой интенсивности.
г) Патология:
1. Общая характеристика:
• Этиология:
о Тело, хвост и передняя часть головки поджелудочной железы развиваются из дорсального зачатка, задняя часть головки и крючковидный отросток - из вентрального зачатка
о Накопление жира происходит в передних отделах головки поджелудочной железы, развивающихся из дорсального зачатка передней зародышевой кишки
о Очаговая жировая инфильтрация может отражать распределение долек поджелудочной железы, которые в вентральном зачатке расположены плотнее, чем в дорсальном
2. Стадирование, градации и классификация ассиметричной жировой дольки поджелудочной железы:
• Тип I: жировая инфильтрация передних отделов головки поджелудочной железы с отсутствием изменений со стороны задних отделов головки и крючковидного отростка (70%)
• Тип II: жировая инфильтрация всей головки поджелудочной железы и крючковидного отростка с отсутствием изменений со стороны участков вокруг общего желчного протока (30%)
• Может присутствовать у 3% пациентов
3. Макроскопические и хирургические особенности:
• Жир желтоватого цвета, перемежающийся с не измененными дольками поджелудочной железы
4. Микроскопия:
• Адипоциты, клетки протоков поджелудочной железы, островковые клетки
д) Клинические особенности:
1. Проявления:
• Наиболее частые признаки/симптомы:
о Является случайной находкой у пациентов без симптомов
о Не сочетается с эндокринной или экзокринной патологией
2. Развитие и прогноз:
• Не имеет клинического значения
е) Диагностическая памятка:
1. Следует учесть:
• Рак поджелудочной железы при нарушении контура или обструкции панкреатического или общего желчного протока
• Липому поджелудочной железы, если выявлен дискретный участок жировой плотности с хорошо отграниченными краями, не накапливающий контраст
2. Советы по интерпретации изображений:
• КТ: нечеткая гиподенсная зона с характерной локализацией в передних отделах головки поджелудочной железы
• На МРТ в «противофазе» (определение химического сдвига) происходит снижение интенсивности сигнала
ж) Список использованной литературы:
1. Pokharel SS et al: Current MR imaging lipid detection techniques for diagnosis of lesions in the abdomen and pelvis. Radiographics. 33(3):681-702, 2013
Лучевая диагностика ассиметричной жировой дольки поджелудочной железы
а) Терминология:
• Ограниченное скопление жира в передних отделах головки поджелудочной железы (ПЖ), которое может имитировать гиподенсное объемное образование, но представляет собой вариант нормы
б) Визуализация ассиметричной жировой дольки поджелудочной железы:
• КТ: гиподенсный участок в передних отделах головки поджелудочной железы:
о Участок жировой инфильтрации имеет вид треугольника с ровными и четкими границами, отделяющими его от не измененной ткани поджелудочной железы
• Не оказывает объемного воздействия на общий желчный проток или панкреатический проток и не вызывает их расширение
• Поджелудочная железа сохраняет дольчатую структуру, ее наружный контур не изменен
• В сомнительных случаях используется МРТ в «фазе» и «противофазе» (определение химического сдвига) - высокоспецифичный метод диагностики, позволяющий сделать однозначный вывод:
о В участках жировой инфильтрации определяется снижение интенсивности сигнала в «противофазе»
(Слева) На аксиальной КТ в артериальной фазе контрастного усиления в передних отделах головки поджелудочной железы визуализируется гиподенсный участок, хорошо отграниченный от окружающих тканей. Обратите внимание, что крючковидный отросток, расположенный сзади, накапливает контраст так, как это и должно быть в норме.
(Справа) На КТ (реформатирование в плоскости панкреатического протока) патологических изменений со стороны протока не определяется. Типичное расположение и отсутствие объемного воздействия на проток являются ключевыми признаками, позволяющими сделать заключение о очаговой жировой инфильтрации. (Слева) На аксиальной МР томограмме (градиентное эхо в «фазе») интенсивность сигнала в головке поджелудочной железы выражена равномерно.
(Справа) На аксиальной МР томограмме в «противофазе» у этою же пациента определяется снижение интенсивности сигнала в передних отделах головки поджелудочной железы, что является «классическим» признаком, позволяющим подтвердить асимметричную жировую инфильтрацию долек поджелудочной железы. Обратите внимание, что в крючковидном отростке сохраняется сигнал высокой интенсивности.
в) Дифференциальная диагностика:
• Аденокарцинома головки поджелудочной железы
• Очаговый панкреатит
• Диффузное замещение поджелудочной железы жировой тканью
• Интрапанкреатическая липома
г) Патология:
• Дорсальный зачаток поджелудочной железы дает начало телу, хвосту и передней части головки, в то время как задние отделы головки и крючковидный отросток развиваются из вентрального зачатка
• Накопление жира происходит в передних отделах головки поджелудочной железы, развивающейся из дорсального зачатка передней зародышевой кишки
• Очаговая жировая инфильтрация может отражать распределение долек поджелудочной железы, которые в вентральном зачатке расположены плотнее, чем в дорсальном
д) Клинические особенности:
• Случайная находка у пациентов без какой-либо симптоматики
• Не связана с эндокринной или экзокринной патологией поджелудочной железы
Лучевая диагностика аннулярной поджелудочной железы
а) Терминология:
• Врожденная аномалия, проявляющаяся формированием поджелудочной железы, окружающей двенадцатиперстную кишку в виде замкнутого или незамкнутого кольца
б) Визуализация аннулярной поджелудочной железы:
• КТ: увеличение головки поджелудочной железы, окружающей вторую часть двенадцатиперстной кишки:
о Не полностью замкнутая аннулярная поджелудочная железа: панкреатическая ткань может располагаться возле переднелатерального или заднелатерального края двенадцатиперстной кишки, или спереди либо сзади от нее (конфигурация «крокодильей пасти»)
• МРТ: не измененная панкреатическая ткань, окружающая двенадцатиперстную кишку, с сигнальными характеристиками, идентичными таковым для поджелудочной железы в норме:
о МРХПГ: ГППЖ, «опоясывающий» двенадцатиперстную кишку, и расположенный справа от нее
о Введение секретина приводит к расширению протоков и помогает установлению правильного диагноза
• Рентгеноскопия верхних отделов ЖКТ с бариевой взвесью легкое сдавливание извне и сужение второй части двенадцатиперстной кишки
(Слева) На рисунке показано концентрическое сужение просвета второй части двенадцатиперстной кишки, обусловленное «опоясывающей» ее аннулярной поджелудочной железой. Проток головки поджелудочной железы также располагается вокруг нисходящей части двенадцатиперстной кишки. Обратите внимание, что вышележащие отделы двенадцатиперстной кишки расширены.
(Справа) На рентгенограмме (ЭРХПГ) визуализируется мелкий проток В в головке поджелудочной железы, начинающийся в проекции переднего правого края двенадцатиперстной кишки, огибающий ее, и открывающийся в главный панкреатический проток около ампулы. (Слева) На аксиальной КТ с контрастным усилением визуализируется поджелудочная железа, полностью окружающая двенадцатиперстную кишку. Обратите внимание на различное контрастное усиление поджелудочной железы и стенки двенадцатиперстной кишки.
(Справа) На сагиттальной КТ с контрастным усилением у этого же пациента определяется сужение двенадцатиперстной кишки, обусловленное наличием ткани поджелудочной железы спереди и сзади от нее. Несмотря на то, что в большинстве случаев у взрослых людей аннулярная поджелудочная железа никак себя не проявляет, у этого пациента периодически возникает обструкция двенадцатиперстной кишки, имеются жалобы на раннее насыщение.
в) Дифференциальная диагностика:
• Рак двенадцатиперстной кишки
• Протоковый рак поджелудочной железы
• Пептические язвы постлуковичного отдела двенадцатиперстной кишки
• Стеноз двенадцатиперстной кишки, вызванный иными причинами
г) Патология:
• Этиология: «обертывание» поджелудочной железы вокруг второй части поджелудочной железы из-за неполной ротации вентрального зачатка:
о Другие врожденные аномалии выявляются у (вплоть до) 75% детей: синдром Дауна, атрезия двенадцатиперстной кишки и т.д.
д) Клинические особенности:
• В 50% случаев аннулярная поджелудочная железа проявляет себя в младенчестве признаками обструкции желудка
• В большинстве случаев никак себя не проявляет у взрослых людей, но редко может приводить к обструкции, кровотечению из верхних отделов ЖКТ, желтухе
• У взрослых может сочетаться с язвами желудка, двенадцатиперстной кишки, панкреатитом; связь с раком ПЖ сомнительна
Стеатоз поджелудочной железы ( Неалкогольная жировая болезнь поджелудочной железы )
Стеатоз поджелудочной железы – это накопление внутриклеточного жира в тканях органа, которое сопровождается клинико-лабораторными изменениями. Патология в основном возникает как компонент метаболического синдрома у людей с ожирением, неправильным питанием, гиподинамией и другими факторами риска. Заболевание проявляется неустойчивым стулом, дискомфортом в животе, признаками авитаминоза и ферментной недостаточности. Для диагностики используют УЗИ и КТ, биохимический профиль крови, функциональные тесты экзокринной функции ПЖ. Лечение стеатоза предполагает заместительную ферментотерапию, коррекцию признаков метаболического синдрома.
МКБ-10
Общие сведения
В современной панкреатологии нет консенсуса по поводу медицинских терминов, обозначающих ожирение поджелудочной железы (ПЖ). Наиболее общим признан термин «стеатоз», однако для описания изменений в органе на фоне метаболического синдрома часто употребляют название «неалкогольная жировая болезнь поджелудочной железы» – по аналогии с НАЖБ печени. Точная частота стеатоза ПЖ неизвестна. Предполагается, что патология широко распространена у людей среднего и старшего возраста, поскольку около 25-34% населения этой возрастной группы имеют значимые метаболические нарушения.
Причины
Основным этиологическим фактором стеатоза поджелудочной железы называет ожирение, которое является одной из составляющих метаболического синдрома. При этом наблюдается дислипидемия с повышением атерогенных липопротеидов, расстройства обмена глюкозы, снижение чувствительности тканей к инсулину. Такие процессы усиливают негативное действие друг друга, способствуя избыточному отложению жира в паренхиме ПЖ. Существует и другие причины заболевания:
- Вирусная инфекция. Жировая инфильтрация поджелудочной железы намного чаще диагностируется у пациентов с ВИЧ-инфекцией, особенно на стадии СПИДа. В литературе существует ограниченные сведения о связи вирусного гепатита В и стеатоза ПЖ, однако они требуют дальнейшего изучения.
- Врожденные заболевания. Жировое перерождение поджелудочной железы характерно для пациентов с муковисцидозом, синдромом Швахмана-Даймонда, синдромом Йохансона-Близзарда. Изредка причиной патологии выступает гетерозиготная карбоксилэстеразная мутация.
- Гемохроматоз. Пусковым фактором являются избыточные отложения железа в ПЖ и других внутренних органах. На фоне заболевания усиливается жировое замещение паренхимы, возникшее под влиянием других факторов риска. Подобные симптомы возможны при многочисленных переливаниях крови у пациентов с анемическим синдромом.
- Токсические воздействия. Панкреатический стеатоз развивается при приеме некоторых химиотерапевтических препаратов и глюкокортикостероидов. Он также возникает вследствие повышения кортикостероидных гормонов в крови на фоне синдрома Кушинга.
- Генетические мутации. Ряд исследователей подтверждают наличие специфических генов, кодирующих гипертриглицеридемию. На фоне мутации этих генов развивается стеатопанкреатит, который сопровождается жировой дистрофией поджелудочной железы. Также описаны генетические мутации в локусах, отвечающих за синтез липопротеиновой липазы.
Патогенез
При нарушениях липидного обмена возникает дислипидемия, которая провоцирует повышение уровня свободных жирных кислот в поджелудочной железе. При этом нарушается синтез инсулина и развивается дисфункция бета-клеток островков Лангерганса, отвечающих за гормональную активность. Повышенный уровень жирных кислот активирует выработку оксида азота и свободных радикалов, которые сопровождают поражение органа, патологии внутри- и внешнесекреторной функции.
Многочисленные метаболические нарушения при ожирении ПЖ связывают с действием цитокинов, таких как интерлейкин-6 лептин, адипонектин и фактор некроза опухоли. Они имеют прямое цитотоксическое влияние на клетки, вызывая их быструю гибель. Повышение лептина и резистина усиливает провоспалительную активность других цитокинов, стимулирует выброс интерлейкина из макрофагов и становится основой для развития хронического панкреатита.
При патоморфологическом исследовании поджелудочной железы определяют увеличение количества адипоцитов. Жировые капли визуализируются внутри секреторных клеток органа, которые расположены в островковой части поджелудочной железы и во внешнесекреторных элементах ПЖ. Для количественной оценки стеатоза существует гистологическая панкреатическая шкала, которая имеет ограниченное значение на практике и чаще применяется в исследовательских целях.

Симптомы
Поджелудочная железа обладает большим функциональным резервом и способностью к адаптации, поэтому клинические проявления стеатоза возникают только при поражении более 90% органа. В таком случае снижается выработка пищеварительных ферментов и эндокринных веществ, которые необходимы для правильного функционирования организма. У некоторых пациентов симптоматика полностью отсутствует, ухудшение здоровья возникает только при присоединении хронического панкреатита.
Манифестные формы стеатоза поджелудочной железы характеризуются неспецифическими нарушениями пищеварения. Пациенты предъявляют жалобы на неустойчивый стул, кашицеобразный кал, учащение дефекации. Возможен дискомфорт в верхних отделах живота, метеоризм, тяжесть в желудке после еды. Характерна плохая переносимость жирной пищи и алкоголя. Поскольку яркие клинические проявления отсутствуют, пациенты длительное время не обращаются к врачу.
Специфическим признаком является симптом Тужилина, который характерен не только для хронического панкреатита, но и для других патологий панкреатической зоны. Он представляет собой красные высыпания в эпигастрии и левом подреберье. Сыпь вызвана сосудистыми причинами, поэтому она имеет стойкий оттенок и не исчезает при надавливании. Отличительной чертой стеатоза является повышенная масса тела пациентов, тогда как при воспалительных заболеваниях вес снижается.
Осложнения
Накопление жира в поджелудочной железе – основа для развития других органических патологий. В 2006 году на конгрессе Международной гепатопанкреатобилиарной ассоциации высказана гипотеза о прогрессировании стеатоза в стеатопанкреатит и рак поджелудочной железы. Такая теория подтверждается многолетними клиническими наблюдениями, однако развитие панкреатита и тем более онкопатологии наблюдается не у всех пациентов.
Серьезную проблему представляет экзокринная недостаточность ПЖ. Отсутствие специфических ферментов, которые расщепляют белковую, жировую и углеводную пищу, нарушает процессы пищеварения. В результате пациенты страдают от стеатореи, креатореи, амилореи. Проблемы с перевариванием и всасыванием пищи провоцируют авитаминозы, связанные с ними ухудшения состояния кожи, волос и ногтей, репродуктивные проблемы, нарушения кроветворной функции.
Диагностика
Обследование пациентов с панкреатическими жалобами проводится у гастроэнтеролога либо узкоспециализированного врача-панкреатолога. На первичной консультации уточняют характер симптомов, их длительность, наличие факторов риска у пациента. Также проводятся антропометрические измерения для оценки параметров тела и оценки степени ожирения, если таковое имеется. Для подтверждения болезни назначаются следующие методы диагностики:
- УЗИ поджелудочной железы. Стеатоз проявляется диффузным повышением эхогенности органа и однородной структурой паренхимы. При наличии очагов фиброза ПЖ они визуализируются при эхосонографии в виде плотных однородных новообразований, которые смещаются вместе с органом.
- КТ поджелудочной железы. Компьютерная томография признана наиболее точным методом подтверждения стеатоза. Исследование определяет снижение денситометрических показателей паренхимы органа, диффузное ослабление сигнала. Чтобы уточнить количество липидов в ПЖ, дополнительно проводится магнитно-резонансная спектроскопия.
- Биохимическая диагностика. При исследовании крови определяется повышение уровня общего холестерина и ЛПНП, возрастание количества триглицеридов более 1,7 ммоль/л, уменьшение «полезных» ЛПВП менее 1,1 ммоль/л. Характерно повышение уровня глюкозы натощак свыше 6,1 ммоль/л, что указывает на развитие метаболического синдрома. При анализе кала определяется большое количество нейтральных жиров и мыла.
- Функциональные тесты. Для оценки степени ферментной недостаточности ПЖ применяются зондовые (прямые и непрямые) методики. Они основаны на стимуляции работы поджелудочной железы с помощью секретина и холецистокинина либо путем пробного приема пищи. Активно применяются триолеиновый, йодолиполовый и другие беззондовые способы диагностики.
Дифференциальная диагностика
Поскольку стеатоз поджелудочной железы является «белым пятном» в современной панкреатологии, перед постановкой диагноза исключают другие панкреатические заболевания. Дифференциальная диагностика проводится с хроническим панкреатитом, холециститом, гепатитом. При выраженном болевом синдроме исключают пептическую язву, патологии мезентериальных сосудов. Локальная формы жировой дистрофии требуют исключения кист и злокачественных опухолей ПЖ.
Лечение стеатоза поджелудочной железы
Специфические варианты терапии отсутствуют. Лечение пациентов зависит от тяжести секреторной недостаточности органа, интенсивности сопутствующих проявлений метаболического синдрома. Чаще всего применяется заместительная ферментная терапия. Лечение направлено на улучшение работы пищеварительного тракта пациента, нормализацию консистенции стула, купирование синдрома мальабсорбции, что важно для устранения и профилактики авитаминозов.
Ведение пациентов в рамках метаболического синдрома включает коррекцию нарушений липидного и углеводного обмена. По показаниям применяются гиполипидемические препараты в стандартных дозировках, которые не только препятствуют прогрессированию стеатоза поджелудочной железы, но и проводят профилактику опасных последствий — атеросклероза коронарных и церебральных сосудов. При нарушениях гликемии используются сахароснижающие препараты.
Важную роль в терапии панкреатического стеатоза имеет модификация образа жизни. Проводятся мероприятия по снижению массы тела, поскольку похудение на 7-10% от исходного веса способствует значимому уменьшению объема жира в ПЖ и улучшению функционального статуса. Пациентам подбирают сбалансированное питание со сниженным количеством животных жиров и простых углеводов, повышенным уровнем аминокислот, витаминизированных компонентов, клетчатки.
Прогноз и профилактика
Стеатоз поджелудочной железы ‒ не жизнеугрожающее заболевание, однако оно сопряжено с хроническим панкреатитом, жировой дистрофией других внутренних органов. Прогноз для пациента определяется своевременностью диагностики патологии, успешностью контроля метаболического синдрома и готовностью соблюдать врачебные рекомендации Профилактика болезни включает стандартные меры по коррекции образа жизни, уменьшению атерогенных продуктов в рационе, нормализации массы тела.
2. Хронический панкреатит, стеатоз поджелудочной железы и стеатопанкреатит/ В.Т. Ивашкин, О.С. Шифрин, И.А. Соколина. – 2014. Стеатоз поджелудочной железы – «белое пятно» панкреатологии/ С.И. Пиманов// Медицинский совет. – 2014. – №11.
3. Стеатоз поджелудочной железы. Подходы к терапии/ В.Б. Гриневич, Е.И. Сас, Ю.А. Кравчук, К.В. Матюшенко// Гастроэнтерология Санкт-Петербурга. – 2012. – №2-3.
4. Поджелудочная железа и метаболический синдром/ Н.Г. Самсонова, Л.А. Звенигородская// Экспериментальная и клиническая гастроэнтерология. – 2011. – №11.
Фиброз поджелудочной железы
Фиброз поджелудочной железы – это диффузное пери- и интралобулярное замещение здоровой функционирующей ткани поджелудочной железы соединительнотканными очагами. Основными симптомами являются выраженная экзокринная (нарушение пищеварения, снижение веса, диарея) и эндокринная недостаточность органа (нарушение углеводного обмена). Диагностика включает проведение лабораторных исследований, УЗИ поджелудочной железы, КТ, биопсии. Лечение направлено на коррекцию внешнесекреторной недостаточности (ферментные препараты), гипергликемии. Прогноз неблагоприятный: полное излечение невозможно, при адекватной терапии достижима компенсация панкреатической недостаточности.
Фиброз поджелудочной железы – клинико-морфологическая форма хронического воспалительного процесса панкреас, являющаяся исходом, завершающим этапом течения основного заболевания. Распространенность фиброза поджелудочной железы неуклонно растет в связи с увеличивающейся частотой острых и хронических панкреатитов; данная патология диагностируется более чем у 40% пациентов с заболеваниями панкреас.
При злоупотреблении спиртными напитками полное замещение паренхимы поджелудочной железы фиброзной тканью развивается в течение 15-20 лет, что приводит к инвалидизации и летальному исходу. Росту заболеваемости способствует неэффективное лечение основной патологии, несоблюдение пациентами рекомендаций, зачастую – продолжение алкоголизации. Лечением фиброза поджелудочной железы занимаются специалисты в области клинической гастроэнтерологии, терапии, хирургии.
Основной причиной развития фиброза поджелудочной железы является хронический панкреатит. Специалистами доказано, что очаги замещения функционирующих элементов соединительной тканью формируются в периоды обострения воспаления, и их распространенность зависит от стажа заболевания.
Фиброз поджелудочной железы также может развиваться при заболеваниях, сопровождающихся повышением давления в протоковой системе панкреас (при патологии желчевыводящих путей и желчного пузыря): панкреатическая гипертензия приводит к нарушению целостности протоков, повреждению паренхимы, воспалению. К редким причинам фиброза поджелудочной железы относят гиперлипидемию, муковисцидоз, воздействие токсических веществ (в том числе лекарственных препаратов: гипотиазида, ацетилсалициловой кислоты и других), травмы.
Факторы риска
К рецидивированию основной патологии и прогрессированию фиброза поджелудочной железы чаще всего приводит:
- употребление алкоголя;
- обилие в рационе жирной пищи;
- недостаток витаминов и антиоксидантов, микроэлементов;
- табакокурение, которое нарушает секрецию бикарбонатов поджелудочной железой.
Независимо от провоцирующих факторов, фиброз поджелудочной железы является следствием аутолиза ее паренхимы при активации протеолитических ферментов, отека, некроза и инфильтрации. Патогенез заболевания при воздействии алкоголя имеет особенности: в результате алкогольного повреждения снижается содержание в панкреатическом соке бикарбонатов и повышается уровень белка, вследствие чего белковые преципитаты в виде пробок обтурируют мелкие протоки, создавая условия для формирования фиброза поджелудочной железы.
Клиническая картина фиброза поджелудочной железы определяется внешнесекреторной недостаточностью (снижением секреции ферментов, бикарбонатов и уменьшением объема панкреатического сока) и нарушением углеводного обмена. Объем продуцируемых ферментов снижается на 80-90% и более, поэтому симптомы экзокринной недостаточности при фиброзе поджелудочной железы выражены существенно: снижается масса тела, имеет место диарея до восьми раз в сутки (при приеме ферментных препаратов и соблюдении пациентом диеты данный признак может быть менее выраженным или даже отсутствовать), стеаторея.
Вследствие нарушения секреции бикарбонатов снижается интрадуоденальный уровень рН, что приводит к активации цАМФ клеток кишечной стенки и секреторной диарее: наблюдается водянистый стул. Снижение массы тела вызвано не только нарушением переваривания пищи и ее всасывания в кишечнике, но и ограничением ее объема при болевом синдроме.
Длительная стеаторея при фиброзе поджелудочной железы приводит к дефициту жирорастворимых витаминов (К, А, Е, D), что проявляется нарушением адаптации зрения в условиях темноты, повышенной кровоточивостью, развитием остеопороза. У подавляющего большинства пациентов имеет место нарушение углеводного обмена, а у двух третей – признаки сахарного диабета (сухость во рту, жажда, общая слабость, кожный зуд, сонливость). Поскольку фиброзные изменения затрагивают все клетки островкового аппарата железы, снижается секреция и инсулина, и глюкагона. Диабет при фиброзе поджелудочной железы редко сопровождается гипогликемическими состояниями, кетоацидозом, ангиопатией.
Консультация гастроэнтеролога при фиброзе поджелудочной железы позволяет выявить некоторые объективные признаки патологии: дистрофические изменения (вплоть до кахексии), сухость кожи, языка, цианоз, покраснение лица, атрофию подкожной клетчатки в области проекции панкреас. Поджелудочная железа пальпируется в виде плотного тяжа. Лабораторно-инструментальная диагностика:
- Биохимические пробы. В лабораторных анализах определяется выраженное уменьшение содержания белка крови, снижение альбумино-глобулинового коэффициента. Активность панкреатических ферментов, в том числе амилазы, низкая (это неблагоприятный признак, свидетельствующий о тотальном поражении поджелудочной железы).
- УЗИ. Важный метод диагностики фиброза поджелудочной железы – УЗИ брюшной полости. Определяется диффузное повышение эхогенности органа, структура неоднородная, размеры уменьшены; возможно выявление расширения вирсунгова протока. Более информативна эндоскопическая ультросонография, которая позволяет выявить линейные тяжистые включения разной протяженности и формы, бугристость контуров, гиперэхогенность паренхимы.
- Рентгенодиагностика. При проведении ЭРХПГ выявляются изменения протокового аппарата, вызванные образованием рубцов. Для подтверждения диагноза может проводиться КТ поджелудочной железы.
- Пункционная биопсия. Если данный метод диагностики не дает необходимой информации, выполняется биопсия поджелудочной железы, которая является «золотым стандартом» диагностики фиброза поджелудочной железы и позволяет получить достоверные данные о морфологических изменениях органа.
Лечение фиброза поджелудочной железы
Лечение фиброза поджелудочной железы направлено на восполнение внешне- и внутрисекреторной недостаточности. Назначается диета № 5п, включающая стимулирующие секрецию ферментов блюда, продукты с высоким содержанием белка. Ограничиваются легкоусвояемые углеводы. При выраженной кахексии питание парентеральное. Этиотропное лечение заключается в устранении причин патологии (исключение употребления алкоголя, проведение холецистэктомии при желчнокаменной болезни, хирургическое лечение папиллостеноза и т. д.).
С целью замещения экзокринной недостаточности назначаются ферментные препараты: панкреатин, липаза и другие. При абсолютной недостаточности поджелудочной железы данные препараты применяются постоянно в максимальных дозировках. Критериями эффективности заместительной терапии являются прекращение снижения массы тела, снижение диспепсических явлений, устранение диареи. Коррекция нарушений углеводного обмена проводится пероральными сахароснижающими препаратами; крайне редко требуется инсулинотерапия. Вне эпизодов обострения основного заболевания показано санаторно-курортное лечение.
При выраженном болевом синдроме, неэффективности консервативной терапии, стремительном снижении веса, частых рецидивах панкреатита проводится хирургическое лечение фиброза (резекция поджелудочной железы в различных объемах).
Прогноз при фиброзе поджелудочной железы определяется объемом функционирующей ткани, а также соблюдением пациентом рекомендованного лечения. При полном пожизненном отказе от алкоголя, правильном применении ферментных препаратов возможно длительное течение заболевания без существенного прогрессирования. Однако не существует методов, позволяющих устранить фиброз.
Профилактика патологии заключается в отказе от алкоголя, своевременном лечении заболеваний, которые могут стать причиной фиброза поджелудочной железы. Пациенты с диагностированным фиброзом подлежат диспансеризации. Дважды в год необходимо профилактическое обследование с оценкой наличия или отсутствия прогрессирования и проведением коррекции терапии (при необходимости).
Читайте также:
