Лучевая диагностика инфаркта кости позвоночника
Добавил пользователь Алексей Ф. Обновлено: 27.01.2026
Сцинтиграфия костей скелета (остеосцинтиграфия) – исследование метаболизма (обмена веществ) костной ткани с помощью радиофармацевтических препаратов (РФП), которые накапливаются в костях скелета. Радиофармпрепарат вводится внутривенно и затем излучение от накопившегося препарата улавливается детекторами регистрирующего прибора (гамма-камеры).
Показания к исследованию
- Подозрение на метастатическое поражение костей скелета
- Оценка результатов химиотерапии, гормональной или лучевой терапии
- Воспалительные заболевания костей и суставов
- Определение нестабильности компонентов протезов, воспалительных изменений в костях при протезировании суставов и позвоночника
- Травматические переломы костей скелета, в том числе стресс-переломы
- Метаболические заболевания костей
Что и как показывает сцинтиграфия костей скелета
С помощью сцинтиграфического обследования врачи выявляют различные патологии, недоступные другим диагностическим методам:
- Причины необъяснимой боли в кости
- Скрытый перелом, который не виден на рентгеновском снимке
- Остеомиелит
- Рак костей
- Метастазирование в костях при раке других органов.
Данный метод позволяет выявлять динамику лечения при онкологии, подтверждать его эффективность или свидетельствовать о смене назначений.
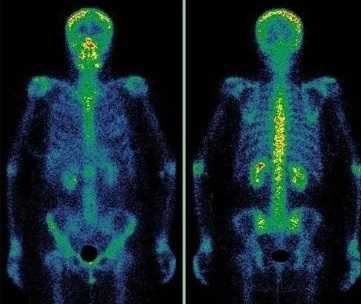
Диагностику заболеваний костей скелета проводят с меченными фосфатными комплексами, которые прочно связываются с кристаллами гидроксиапатита и незрелым коллагеном. В качестве метки используется 99мТс, который имеет короткий период полураспада – всего 6 ч. Гамма-кванты покидают организм и регистрируются детекторами прибора, в результате после компьютерной обработки получается изображение.
Метастазы различных опухолей в кости
Многие опухоли метастазируют в кости. В первую очередь подозрение на метастатическое поражение скелета возникает при раке молочной и предстательной желез, раке легкого и почек. Особую настороженность следует проявлять при увеличении уровня онкомаркеров ПСА (простатспецифический антиген), СА 15-3 и некоторых других. После консервативного лечения или хирургического удаления опухоли рекомендуется динамическое наблюдение за состоянием костной ткани. Сцинтиграфию следует проводить первые 2 раза с промежутком 6-8 месяцев, затем, при нормальном результате исследования - через 1–2 года.
Воспалительные и травматические изменений костной ткани
Метод позволяет определить распространенность процесса, выявив очаги воспаления в костях и суставах во всем скелете даже на ранних стадиях заболевания. На рентгенограммах при остеомиелитах обычно определяется меньшая распространенность, чем есть на самом деле. Сцинтиграфия показывает истинные размеры воспалительного очага.
С помощью этого метода также можно выявлять переломы и оценивать, насколько хорошо происходит их заживление.
Часто переломы костей являются случайной находкой, как например переломы ребер у пациентов с распространенным остеопорозом. В ряде случаев удается выявить нарушение целостности костей на ранних стадиях, когда рентгенологическое исследование не позволяет этого сделать (переломы ладьевидной кости, ребер).
Остеосцинтиграфия в ортопедии и вертебрологии
При протезировании суставов или установке металлоконструкций в позвоночник сцинтиграфия костей скелета позволяет достоверно выявить:
- механическую нестабильность компонентов протеза (расшатывание)
- воспалительный процесс вокруг протеза или металлоконструкции
- интенсивность протекания воспалительного процесса в различных участках кости.
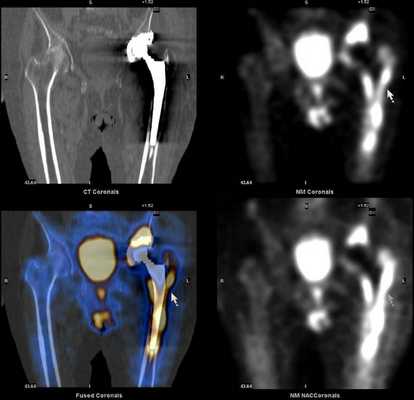
Дополнительное проведение ОФЭКТ/КТ с возможностью посрезового анализа изображения, позволяет более точно локализовать область повреждения, что дает возможность своевременно провести необходимое лечение.
Преимущества ОФЭКТ/КТ по сравнению с планарной сцинтиграфией: отсутствие суммации (посрезовый анализ накопления радиофармпрепарата) и точная локализация благодаря совмещению радионуклидного и КТ-изображений.
Вредна ли сцинтиграфия костей скелета?
Во время обследования пациент получает минимальную дозу облучения. Говоря о том, как часто можно делать сцинтиграфию, большинство специалистов сходятся во мнении – хоть каждый месяц. Абсолютным противопоказанием к проведению является беременность пациентки. Грудное вскармливание необходимо прервать на 48 часов от момента введения препарата.
Особенности проведения сцинтиграфии костей
Внутривенно пациенту вводится радиофармпрепарат. Затем в течение часа необходимо выпить 1 литр питьевой воды для улучшения накопления препарата в костях скелета и снижения лучевой нагрузки. Непосредственно перед исследованием - опорожнить мочевой пузырь.
Исследование начинается через 3 часа после введения препарата. Пациент ложится на кушетку гамма-камеры, которая радиоактивными лучами просвечивает организм человека, выявляя радиофармпрепарат в костях и суставах.
Заключение выдает опытный врач-радиолог в день исследования.
Сразу после диагностики пациент может вернуться к привычному образу жизни. В первые сутки желательно увеличить употребления жидкости.
Специальная подготовка к сцинтиграфии костей скелета не требуется.
Сцинтиграфия костей скелета в ЦКБ РАН
Исследование проводится на современном томографе для однофотонной компьютерной томографии совмещенной с рентгеновской компьютерной томографией ОФЭК/КТ General Electric Infinia Hawkeye 4.
При подготовке заключения используется метод «двойного прочтения»: результаты оцениваются двумя врачами-радиологами. При необходимости возможен сбор врачебной комиссии с привлечением сотрудников кафедры лучевой диагностики и терапии РНИМУ им. Н.И. Пирогова.
Лучевая диагностика инфаркта кости позвоночника
а) Терминология:
1. Синонимы:
• Незрелый инфаркт кости, инфаркт костного мозга
2. Определения:
• Инфаркт губчатой кости и костного мозга тела позвонка на фоне системной патологии или патологии аорты
• Не путать с остеонекрозом (болезнью Кюммеля)
б) Визуализация:
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Четко ограниченные зоны гиперинтенсивного Т2-сигнала в телах нескольких позвонков, характеризующиеся сниженным по сравнению с соседними участками накоплением контраста на фоне системного заболевания
• Локализация:
о Поражение нескольких тел позвонков
• Размеры:
о Вариабельны, от поражения целиком тела позвонка до отдельных его участков
• Морфология:
о Четко ограниченное, с ломаными границами изменение сигнала, локализованное преимущественно в передних 1/3-1/2 тела позвонка
2. Рентгенологические данные инфаркта кости:
• Рентгенография:
о При незрелом инфаркте изменений обычно не бывает, разве что можно обнаружить едва заметное снижение костной плотности
3. КТ при инфаркте кости:
• Бесконтрастная КТ:
о При остром или подостром инфаркте изменений не бывает либо отмечается минимальное снижение плотности кости
о В хроническую фазу наблюдается остеосклероз, при серповидноклеточной анемии зона инфаркта принимает классический вид, напоминающий букву «Н»
4. МРТ при инфаркте кости:
• Т1-ВИ:
о Низкая интенсивность сигнала на уровне тел нескольких позвонков, четкие границы с соседней костью, вертикальная ориентация
• Т2-ВИ:
о Усиление интенсивности сигнала на уровне тел нескольких позвонков, резкая граница с соседним нормальным костным мозгом
• Т1-ВИ с КУ:
о Не накапливающие контраст участки в телах позвонков, может отмечаться контрастное усиление на границах этих участков с нормальной костью
о Отсутствие эпидурального или паравертебрального мягкотканного компонента
о Поражение задних элементов позвонков встречается редко
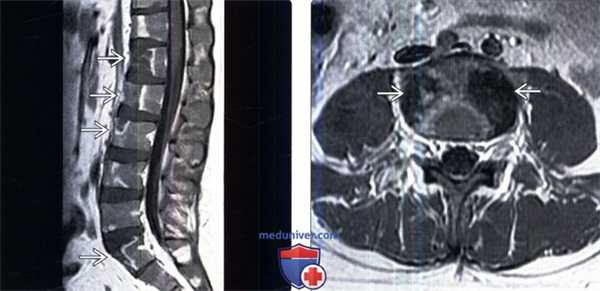
(Слева) Сагиттальный срез, Т1-ВИ с КУ, пациент с вновь установленным диагнозом лимфолейкоза: множественные четкие фокусы сниженного накопления контраста в телах позвонков. ограниченные зонами усиленного контрастирования. Мягкотканных образований в паравертебральной области или изменений межпозвонковых дисков не определяется.
(Справа) Аксиальный срез, Т1-ВИ с КУ, пациент с множественными инфарктами тел позвонков и вновь установленным диагнозом острого лимфобластного лейкоза: четко ограниченные очаги в боковых отделах тела позвонка с минимально выраженным контрастным усилением по периферии.
в) Дифференциальная диагностика:
1. Вторичный инфаркт на фоне системного заболевания:
• Серповидноклеточная анемия
• Острый лейкоз (лимфобластный или миелобластный)
• СКВ
• Лимфома
• Реакция «трансплантат против хозяина» после трансплантации костного мозга
2. Вторичный инфаркт на фоне патологии аорты:
• Расслаивающая аневризма
• Хирургическое вмешательство на брюшной аорте
3. Метастатическое поражение:
• Поражение тела и задних элементов позвонка
• Фокальное поражение с распространением в эпидуральное пространство и паравертебральные ткани
4. Опухолевая инфильтрация костного мозга при лейкозе или лимфоме:
• Более гомогенные изменения костного мозга без четких границ
• Гомогенное контрастное усиление
5. Гранулематозная или грибковая инфекция:
• Обычно имеют место в той или иной мере выраженные изменения окружающих мягких тканей
• Часто поражаются межпозвонковые диски
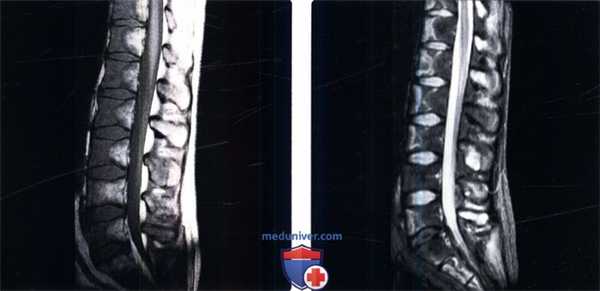
(Слева) Сагиттальный срез, Т1-ВИ: множественные инфаркты тел позвонков у пациента с острым лимфобластным лейкозом после проведенной химиотерапии. Обратите внимание на четко ограниченные зоны низкой интенсивности сигнала в передней половине тел позвонков.
(Справа) Сагиттальный срез, FS Т2- ВИ, этот же пациент: четкие зоны высокой интенсивности сигнала в передних половинах тел позвонков, аналогичные изменения видны в области крестца.
г) Патология. Макроскопические и хирургические особенности:
• Сосудистый стаз, тромбоз, дисфункция тромбоцитов
• Микроангиопатия, связанная с реакциями «трансплантат против хозяина», является основной причиной инфарктов костного мозга у пациентов, которым проводилась трансплантация костного мозга или аллогенных стволовых клеток
д) Клинические особенности. Клиническая картина:
• Наиболее распространенные симптомы/признаки:
о Неспецифический вертеброгенный болевой синдром на фоне системного заболевания
о Миелопатия, нижний парапарез при сопутствующем инфаркте спинного мозга на фоне патологии аорты
е) Диагностическая памятка. Следует учесть:
• Инфаркт как признак системного заболевания или онкологического процесса (например, лейкоза)
• Сочетание с инфарктом спинного мозга; в таком случае признаки костного инфаркта служат подтверждением инфаркта спинного мозга, который в Т2-режиме отличается неспецифическим усилением ИС
а) Терминология:
1. Синонимы:
• Остеонекроз, аваскулярный некроз, асептический некроз:
о Термины взаимозаменяемы и все относятся к некрозу кости
о Термин «инфаркт кости» принято применять к очагу, расположенному не субхондрально
2. Определение:
• Гибель костной ткани и костного мозга, вторично вследствие потери кровоснабжения
1. Общая характеристика:
• Лучший диагностический критерий:
о Классический не осложненный инфаркт:
- Серпигинозный или бесформенный склероз на рентгено-граммех
- Признак двойной линии на МРТ
о Широкий ряд других визуализационных признаков, зависящих от процесса заживления и стадии инфаркта
• Локализация:
о Трубчатые кости, зоны метафиза и диафиза
о Реже в плоских костях
(Слева) Рентгенография в боковой проекции: патологические изменения метадиафизарной области, включающие усиленный склероз и очаги точечной кальцификации. Можно предположить э нхондрому или костный инфаркт.
(Справа) Фронтальная Т1 МР-И, этот же случай: серпигинозный В очаг инфаркта кости с низким сигналом, с желтым костным мозгом в центре, точечными очагами низкого сигнала, что соответствует данным рентгенографии. Данные визуализации соответствуют диагнозу инфаркта кости. (Слева) Фронтальная Т2 FS МР-И, этот же случай: серпигинозное кольцо высокого сигнала; низкий сигнал, окружающий высокий сигнал плохо определяется, вследствие насыщения сигнала от жира. Однако он присутствует и это говорит о наличии признака двойной линии, характерного для инфаркта кости.
(Справа) Рентгенография в ПЗ проекции: литическое образование в диафизе бедренной костив. Нет склеротического края и дистрофического обызвествления. В то время, как эти признаки могут представлять собой внутрикостную липому, биопсия подтвердила наличие инфаркта кости. Полностью литическое образование - нехарактерная картина для инфаркта. (Слева) Рентгенография в ПЗ проекции: у пациента с серповидноклеточной анемией наблюдаются диффузные неоднородные участки повышения и понижения интенсивности. Хотя диагностика инфарктов костной ткани нередко основана на наличии серпигинозной кальцификации, они часто представлены как диффузный неоднородный склероз.
(Справа) Сагиттальное Т2ВИ FS МР-И: типичный очаг множественных инфарктов кости с признаком двойной линии. У этого пациента пятнистая лихорадка Скалистых гор, которая может привести к некротизирующему васкулиту, что в свою очередь вызовет инфаркт костной ткани.
2. Рентгенография при инфаркте кости:
• Широкий ряд других визуализационных признаков, зависящих от заживления или дегенерации:
о Первоначальная картина нормальная
о При ранней стадии инфаркта костей пальцев может визуализироваться периостит
о Со временем возможно развитие патологического усиления в различных очагах:
- Очаговый или диффузный склероз
- Серпигинозное дистрофическое обызвествление
о Кистозная дегенерация: нехарактерна:
- Умеренное распространение на вовлеченный участок кости
- Кисты могут приводить к развитию тонкого, склеротического кольца
о Редко развивается саркоматозная дегенерация:
- Изменения от характерных для доброкачественного образования, до признаков высоко агрессивного литического образования с разрушением кортикального слоя и распространением на мягкие ткани
- Как правило, переходит в злокачественную фиброзную гистиоцитому
3. МРТ при инфаркте кости:
• Не осложненный инфаркт кости:
о Признак двойной линии в последовательностях чувствительных к жидкости:
- Наружное кольцо низкого сигнала, как правило, серпиги-нозного характера (демаркационная линия между живой и мертвой тканью кости)
- Внутренний край яркой линии (грануляционная ткань/вос-палительный ответ в процессе излечения)
о Внутренний сигнал различный:
- Как правило, жир (высокий сигнал в Т1 ВИ, умеренно низкий в Т2 ВИ, подавление в последовательностях с подавлением сигнала от жировой ткани)
- 2-я фаза геморрагическая и редко встречается (яркий сигнал и в Т1 ВИ, и в Т2 ВИ последовательностях)
- Следующая фаза -сигнал схожий с отеком (низкий сигнал в Т1 ВИ, высокий в Т2 ВИ)
- С фиброзом и склерозом костного мозга, сигнал низкий и в Т1 ВИ, и в Т2 ВИ последовательностях
• Дистрофическое обызвествление → низкий сигнал во всех последовательностях:
о Может быть серпигинозным или очаговым, точечным
• Кистозная дегенерация: нехарактерна:
о Снижение сигнала в Т1 ВИ
о Гетерогенный яркий сигнал в Т2 ВИ
о На постконтрастном изображении визуализируется кольцо усиления с четким контуром, окружающее низкий сигнал от жидкости
• Трансформация в саркому:
о Очаговые изменения в образовании
о Разрушение кортикального слоя и вовлечение мягких тканей
о Гиперинтенсивное в Т2, гетерогенное
о Постконтрастное усиление и очаги некроза
4. Радионуклидные исследования:
• Остеосцинтиграфия:
о «Холодный» очаг в кости на ранней стадии
о По мере излечения, захват неоднородно повышается
в) Дифференциальная диагностика инфаркта кости:
1. Отек костного мозга:
• При ранних стадиях развития инфаркта без дистрофического обызвествления или признака двойной линии
2. Процесс замещения костного мозга, диффузный или очаговый:
• При ранних стадиях развития инфаркта, без дистрофического обызвествления или признака двойной линии
(Слева) Рентгенография в ПЗ проекции: диффузный неоднородный склероз в метадиафи-зах, распространяющийся на субхондральную зону (пациент принимает стероиды). Хотя на этой рентгенограмме серпигинозные очаги не визуализируются, распространенность и интенсивность указывают на инфаркт кости.
(Справа) Рентгенография в боковой проекции, этот же пациент: умеренные диффузные патологические изменения интенсивности сигнала. (Слева) Сагиттальная Т2 FS МР-И, этот же пациент: визуализируется признак двойной линии и серпигинозный очаг, характерный для инфаркта кости. Инфаркты вовлекают субхондральный участок и метадиафизы, хотя на настоящий момент нет колапса суставной поверхности.
(Справа) Фронтальная Т1 МР-И, этот же случай: инфаркты кости, обширно поражающие обадиа-физа бедренной кости. Этиологический фактор удается установить только в трети случаев инфарктов костной ткани, среди которых частой причиной является постоянное применение стероидов. (Слева) Рентгенография в ПЗ проекции: неоднородный склероз в метафизах большеберцовой и бедренной костей. Очаги не серпигинозные, но являются одним участком патологический ин-тенсивности в очаге костного инфаркта. У этого пациента полимиозит, назначено печение стероидами.
(Справа) Рентгенография в ПЗ проекции: серпигинозная кальцификация в метадиафизах, характерная для инфаркта кости. Дистальнее визуализируется более агрессивное литическое образование, развивающееся из костного инфаркта: подтверждена злокачественная фиброзная гистиоцитома, редкое осложнение инфаркта кости.
г) Патология. Общая характеристика:
• Этиология:
о Сниженный приток крови к кости различной этиологии:
- Эмболический феномен: серповидноклеточная анемия, жировая эмболия
- Повышение давления в костном мозге: стероиды, болезнь Гоше
- Уменьшение размеров сосудов: васкулит
о У многих пациентов нет предрасполагающих факторов и инфаркт считается идиопатическим
д) Клинические особенности:
1. Проявления:
• Типичные симптомы/признаки:
о Как правило, случайная находка при рентгенографии или МРТ
о Может иметь место ноющая боль
о У пациентов с серповидноклеточной анемией может быть интенсивная боль в позвоночнике
2. Течение и прогноз:
• Многие метафизарные и диафизарные инфаркты не изменяются и не имеют последствий
• Может развиться кистозная дегенерация, также без последствий
• Редко происходит дегенерация инфаркта в саркому кости:
о Как правило, в злокачественную фиброзную гистиоцитому
о 60% в области колена
о В трети случаев удается идентифицировать этиологию инфаркта
о Выживаемость без рецидивов около 60% в течение двух лет
3. Лечение:
• Нет лечения для не осложненного инфаркта кости
Лучевая диагностика инфаркта спинного мозга
а) Терминология:
1. Сокращения:
• Инфаркт спинного мозга (ИСМ)
• Передняя спинномозговая артерия (ПСА)
2. Синонимы:
• Ишемия спинного мозга
3. Определения:
• Инфаркт спинного мозга вследствие окклюзии сосуда (корешковой артерии)
1. Общие характеристики инфаркта спинного мозга:
• Наиболее значимый диагностический признак:
о Гиперинтенсивность паренхимы спинного мозга в Т2-режиме; центральная зона напоминает «совиный глаз»
• Локализация:
о Дистальная половина грудного отдела спинного мозга ES зона артериального «водораздела»
• Размеры:
о Обычно > 1 позвоночного сегмента
• Морфология:
о Гиперинтенсивность центрального серого вещества спинного мозга в Т2-режиме, изменения периферических участков паренхимы спинного мозга более вариабельны
2. КТ при инфаркте спинного мозга:
• Бесконтрастная КТ:
о Каких-либо изменений не бывает
• КТ-ангиография:
о Информативна в отношении диагностики патологии аорты, которая может быть причиной развития ИСМ, или других заболеваний, клиника которых может напоминать ИСМ (дуральная фистула)
о Малоинформативна в отношении диагностики тромбоза ПСА, поскольку отсутствия контрастирования ПСА на КТ-ангиограм-мах недостаточно для подтверждения диагноза
3. МРТ при инфаркте спинного мозга:
• Т1-ВИ:
о Некоторое утолщение спинного мозга в острую фазу
о Атрофия спинного мозга в отдаленном периоде
о Геморрагическая конверсия зоны инфаркта → гиперинтенсивность сигнала(редко)
• Т2-ВИ:
о Гиперинтенсивность центрального серого вещества или всего поперечника спинного мозга
• Д-ВИ:
о Гиперинтенсивность сигнала, как при инфарктах головного мозга
• МР-ангиография:
о Динамическое исследование с КУ:
- Исключение других заболеваний, которые могут напоминать ИСМ, например, дуральной артериовенозной фистулы
- Малоинформативна в отношении диагностики тромбоза ПСА, поскольку отсутствия контрастирования ПСА на МР-ангиограммах недостаточно для подтверждения диагноза
4. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о МРТ с КУ, + диффузионное исследование
• Протокол исследования:
о Т2-ВИ в сагиттальной и аксиальной плоскостях, Д-ВИ

(Слева) Сагиттальный срез, Т2-ВИ, пациент после хирургического вмешательства: отмечается гиперинтенсивность сигнала грудного отдела спинного мозга.
(Справа) На Д-ВИ определяются признаки ограничения диффузии в виде гиперинтенсивности спинного мозга, связанной с острым инфарктом спинного мозга.
в) Дифференциальная диагностика инфаркта спинного мозга:
1. Рассеянный склероз (PC):
• Периферическая локализация очагов, < 2 сегментов
2. Поперечный миелит:
• Вторичное поражение неизвестной этиологии (PC, ОДЭМ или идиопатический [15%])
• Центральное поражение, обычно >2/3 поперечника спинного мозга
• 3-4 сегмента, очаг поражения занимает > 2/3 диаметра спинного мозга
• Плеоцитоз ликвора
• Прогрессирование симптоматики в течение 4 часов - 21 дня
3. ОДЭМ/вирусный миелит:
• Дети/молодые люди
• Поражение головного мозга выражено в большей степени, чем спинного
4. Оптиконейромиелит:
• Продольно распространенная (>3 позвоночных сегментов) Т2-гиперинтенсивность спинного мозга
5. Дуральная фистула I типа:
• Утолщение спинного мозга и признаки его отека в Т2-режиме
• Расширенные извитые вены мягкой мозговой оболочки на поверхности спинного мозга
6. Новообразование спинного мозга:
• Увеличение объема, контрастное усиление, отек, кисты
7. Пострадиационная миелопатия:
• Обычно развивается при дозах облучения > 50 Гр
8. Паразитарная инвазия или бактериальная инфекция:
• Фокальное контрастное усиление с отеком и увеличением объема спинного мозга
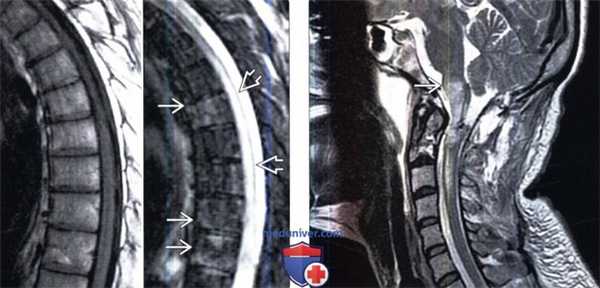
(Слева) Данное Т1-ВИ (слева) непоказательно в диагностическом плане. В STIR-режиме (справа) у этого же пациента визуализируются гиперинтенсивные очаги в телах грудных позвонков и спинном мозге, представляющие собой зоны инфаркта кости и спинного мозга.
(Справа) Сагиттальный срез, Т2-ВИ: признаки инфаркта спинного мозга, который явился осложнением эмболизации крупной АВМ спинного мозга. Гиперинтенсивность сигнала продолговатого и спинного мозга является достаточно неспецифичным признаком, однако верхняя граница ориентирована горизонтально и имеет довольно четкий контур, что нетипично для отека спинного мозга и позволяет заподозрить сосудистую причину изменений. Д-ВИ подтвердили инфаркт спинного мозга.
г) Патология:
1. Общие характеристики инфаркта спинного мозга:
• Этиология:
о Практически в 50% случаев этиология остается невыясненной
о Большинство известных причин так или иначе связаны с патологией аорты:
- Атеросклероз → расслоение стенки или эмболия
- Аневризма грудной или брюшной аорты
- Хирургическое вмешательство на аорте (частота сосудистых осложнений варьирует от 0,4% при операциях по поводу коарктации до 12% при операциях по поводу расслаивающих аневризм IIIb типа)
о Септицемия, системная гипотензия
о Закрытая травма с расслоением стенки сосуда
о Проникающее ранение
о Фиброзно-хрящевая эмболия
о Ятрогенные причины, трансфораминальное введение кортикостероидов, селективная блокада корешка спинного мозга:
- Корешковые артерии на шейном уровне обычно располагаются в вентральном отделе невральных отверстий
- В заднем отделе невральных отверстий располагаются восходящие и глубокие шейные ветви, которые иногда являются источником кровоснабжения сегментарных сосудов, кровоснабжающих в свою очередь спинной мозг
• Генетика:
о Генетическая связь отсутствует
• Сочетанные изменения:
о Обращайте внимание на признаки инфаркта кости тела позвонка, обычно соответствующего уровню инфаркта спинного мозга:
- Наиболее частой локализацией инфарктов тел позвонков являются грудные позвонки
- Имеет место корреляция с уровнем поражения аорты
• Эмбриология/анатомия:
о Корешковые артерии → одна передняя, две задних спинномозговых артерии
о Источники кровоснабжения спинного мозга:
- Позвоночные артерии
- Сегментарные сосуды на различных уровнях:
Восходящая артерия шеи
Глубокая артерия шеи
Межреберные артерии
Поясничные артерии
Крестцовые артерии
о Ветви передней спинномозговой артерии кровоснабжают серое вещество спинного мозга и окружающую его мантию из белого вещества:
- Артерия начинается от интрадурального сегмента позвоночной артерии и проходит вдоль срединной линии на вентральной поверхности спинного мозга
- Следует вниз вплоть до терминальной нити спинного мозга
о Задние ветви кровоснабжают периферическую 1/3 поперечника спинного мозга:
- Являются ветвями ЗНМА или позвоночных артерий
- Парные продольно расположенные сосуды на дорзальной поверхности спинного мозга
- Многочисленные анастомозы
о Грудопоясничный отдел спинного мозга получает кровоснабжение из большой радикуломедуллярной артерии (большой корешковой артерии или артерии Адамкевича):
- Обычно берет начало слева, в 75% случаев — от Т9-Т12 сегментов
- На МР- и субтракционных ангиограммах имеет характерный изгиб, напоминающий «шпильку для волос»
2. Макроскопические и хирургические особенности:
• Мягкая, бледная, отечная ткань
3. Микроскопия:
• Острый период: ишемизированные нейроны с цитотоксическим + вазогенным отеком, отек эндотелиальных клеток + астроцитов
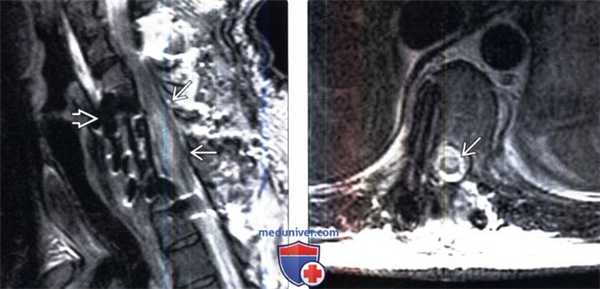
(Слева) Сагиттальный срез, Т2-ВИ, пациента, которому выполнена многоуровневая корпорэктомия по поводу спондилеза: диффузная гиперинтенсивность и утолщение шейного отдела спинного мозга, связанные с его инфарктом.
(Справа) Аксиальный срез, Т2-ВИ: признаки инфаркта спинного мозга, который стал осложнением дискэктомии грудного отдела позвоночника. Гиперинтенсивность сигнала спинного мозга ограничен передними 2/3 поперечника спинного мозга, что типично для инфаркта в бассейне ПСА. У этого пациента была выполнена дискэктомия по поводу грыжи межпозвонкового диска с односторонней транспедикулярной стабилизацией, использовался задне - боковой доступ. Вероятной причиной инфаркта является окклюзия артерии Адамкевича.
1. Клиническая картина инфаркта спинного мозга:
• Наиболее распространенные симптомы/признаки:
о Передний спинальный синдром: паралич, потеря болевой и температурной чувствительности, тазовые нарушения
о Задний инфаркт спинного мозга: потеря вибрационной и проприоцептивной чувствительности
о Внезапное развитие
• Особенности клинического течения:
о Внезапное развитие парезов и чувствительных нарушений
о Быстрое прогрессирование, максимально выраженный неврологический дефицит через несколько часов после начала заболевания
2. Демография:
• Возраст:
о > 50 лет
• Пол:
о М=Ж
3. Течение заболевания и прогноз:
• Неблагоприятный в отношении выздоровления прогноз, стойкий неврологический дефицит
• Наиболее надежным прогностическим фактором заболевания является тяжесть исходного неврологического дефицита
• Прогноз хуже в случаях, когда уже в начале заболевания имеют место проприоцептивные нарушения и нарушения походки:
о В половине случаев ИСМ в бассейне ПСА в некоторой степени затрагивают проводники проприоцептивной чувствительности
• Частым и клинически значимым симптомом инфаркта спинного мозга является боль:
о Болевой синдром центрального генеза чаще встречается при поражении спиноталамических трактов
• Осложнения ИСМ:
о Дыхательная недостаточность, требующая респираторной поддержки
о Тазовые нарушения
о Респираторные инфекции и инфекции мочевыводящих путей
4. Лечение инфаркта спинного мозга:
• Антикоагулянтная терапия гепарином и аспирином
• Глюкокортикоиды
• Симптоматическая терапия и реабилитационные мероприятия
е) Диагностическая памятка:
1. Следует учесть:
• Обращайте внимание на признаки инфаркта тела позвонка как симптом, подтверждающий ишемию спинного мозга при патологии аорты
2. Советы по интерпретации изображений:
• Классическая лучевая картина: гиперинтенсивность Т2-сигнала передних рогов спинного мозга
Диагностика инфаркта кости на снимках МРТ и КТ конечностей
Какой метод диагностики инфаркта кости выбрать: МРТ, КТ, рентген, УЗИ
Методы выбора
Рентгенологические признаки инфаркта кости
- В ранней стадии - остеопения и потеря трабекулярности костной ткани с окружающим склеротическим кольцом
- Участки склероза, образующиеся в зоне некроза кости, и формирование относительно новой костной ткани
- В поздней стадии - неравномерные участки затемнения или кальцинаты (изображение в виде морской гальки, гроздьев винограда, мишени или кольца), обычно расположенные на периферии
- Зона инфаркта кости может иметь длину до 20 см
- При инфаркте в области эпифиза языковидное или клиновидное затемнение распространяется от основания эпифиза на суставную поверхность.
Что покажут снимки КТ кости при инфаркте
- Деструкция трабекул
- Обычно является случайной находкой.
Зачем проводят сцинтиграфию при подозрении на инфаркт кости
- В ранней стадии заболевания - уменьшение накопления радионуклида в месте некроза («холодное пятно»)
- Позднее появляется также увеличение накопления радионуклида (пятно «холодное в горячем»).
Что покажут снимки МРТ кости при инфаркте
- В ранней стадии заболевания - отек (гипоинтенсивный на Т1-взвешенном изображении и гиперинтенсивный на Т2-взвешенном изображении)
- Позднее отграничение вдоль периферии пораженной кости (гипоинтенсивное на Т1 - взвешенном изображении; на Т2-взвешенном изображении - гиперинтенсивная линия по направлению к зоне некроза, соответствует грануляционной ткани)
- Гипоинтенсивная линия по направлению к здоровой кости (склероз, фиброз): признак двойной линии
- Накопление контрастного вещества периферической зоной
- При застарелых инфарктах кости интенсивность сигнала зоны некроза эквивалентна жировой ткани
- Периферическая зона типично извилистая, напоминает гирлянду.
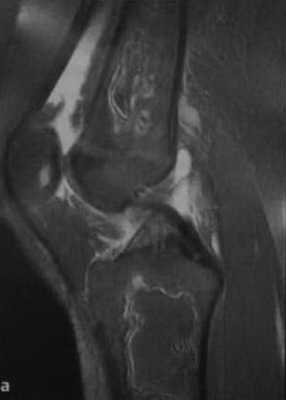
а, b Инфаркт зрелого костного мозга. (а) Сагиттальная протонная плотно-взвешенная МРТ с подавлением МР-сигнала от жировой ткани. Изображение демонстрирует гирляндовидный склеротический край и центральный участок с сигналом жирового костного мозга. Множественные некротические зоны расположены преимущественно в метадиафизальной области, однако несколько находятся непосредственно рядом с суставом, в связи с чем имеется риск уплощения суставных поверхностей;
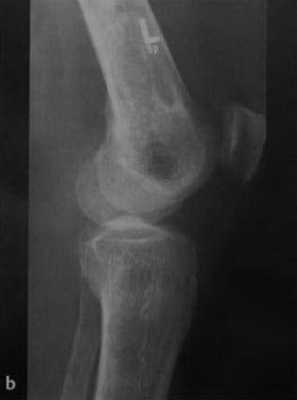
b) Рентгенологическое исследование демонстрирует выраженный склеротический край и центральный участок снижения рентгенопрозрачности в дистальном отделе бедренной кости и в большеберцовой кости. Проксимальный отдел бедренной кости демонстрирует участок частичного грубого склероза, который иногда трудно отличить от энхондромы.
Типичные проявления инфаркта кости
- Обычно протекает бессимптомно
- Редко - нехарактерный локализованный болевой синдром.
Методы лечения
- Обычно не требует лечения
- При подсуставном инфаркте с уплощением суставных поверхностей может быть необходима реконструкция суставных поверхностей.
Течение и прогноз
- Очень редко после инфаркта кости развивается саркома.
Что хотел бы знать лечащий врач
- Размеры
- Расположение
- Проведение дифференциальной диагностики.
Какие заболевания имеют симптомы, схожие с инфарктом кости
Энхондрома
- Дольчатое изображение в виде гроздьев винограда
- Мелкие, точечные или в виде запятой участки (кальцинаты) с уменьшением интенсивности сигнала, разбросанные в центральной части поражения
Хондросаркома
- Высокодифференцированные формы сходны с энхондромой, при сомнении в диагнозе необходимо проведение биопсии
Инфекционный процесс (ранняя стадия)
- Отсутствие реакции надкостницы
- Интенсивность сигнала при МРТ сходна с отеком
- Даже свежий инфаркт нередко четко ограничен и не имеет реакции окружающих тканей
Советы и ошибки
Ошибочная интерпретация заболеваний, представленных в разделе дифференциальной диагностики, и требующих проведения лечения, таких как инфаркт кости.
Читайте также:
