Методы лучевой терапии при раке гортани
Добавил пользователь Владимир З. Обновлено: 29.01.2026
При подтвержденном диагнозе «рак гортани» лечение назначается с учетом стадии заболевания, местоположения и агрессивности опухоли, а также общего состояния здоровья пациента.
Для составления оптимальной схемы больной может быть отправлен на консультацию к различным специалистам – радиохирургу, онкохирургу, химиотерапевту и радиотерапевту.
Если новообразование с низкой степенью злокачественности обнаруживают рано, объем терапии минимален, а ее эффективность высока. Как правило, у таких больных удается добиться полной ремиссии, и они на долгие годы забывают о своих проблемах. В запущенных случаях объем лечения при раке гортани увеличивается, а прогноз ухудшается.
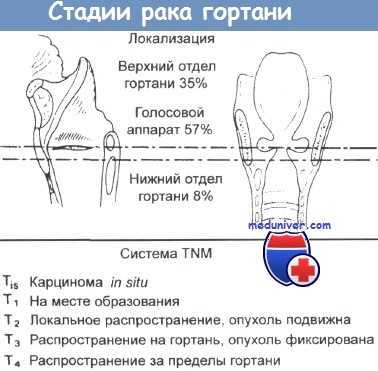
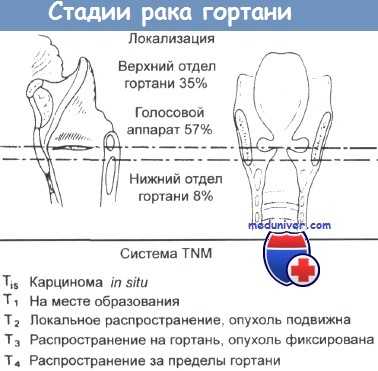
Стадии и степень злокачественности рака гортани
Начало болезни обычно протекает бессимптомно вне зависимости от местоположения опухоли, которая, как правило, развивается из небольшого доброкачественного узла слизистой оболочки – полипа. Если такой рак выявляется при проведении ларингоскопии, он может быть полностью удален прямо во время диагностического исследования.
На 2 стадии новообразование все еще остается в пределах слизистой, но значительно увеличивается в размерах. Если оно расположено в области голосовых связок, именно на этом этапе появляются первые симптомы.
По мере развития болезни опухоль прорастает в окружающие ткани и органы, злокачественные клетки обнаруживаются в близлежащих лимфоузлах.
На 4 стадии рака гортани лечение направлено на уменьшение первичного очага, устранение отдаленных метастазов и облегчение общего состояние пациента.
В то время как стадийность используется для определения распространенность процесса, степень злокачественности раковых клеток позволяет прогнозировать скорость роста опухоли и появления метастазов, а также эффективность лечения.
Принято выделять 3 степени злокачественности, которые устанавливаются по результатам биопсии:
- 1 степень характеризуется наличием атипичных клеток, мало отличающихся о нормальной ткани слизистой оболочки. Такая опухоль называется высокодифференцированной, она медленно растет и хорошо поддается лечению.
- Рак 2 степени более агрессивен, злокачественные клетки существенно отличаются от клеток ткани, из которой образовалось опухоль. Новообразование умеренно быстро увеличивается в размерах и хуже поддается лечению. В данном случае даже на ранней стадии обычно назначается комплексная терапия.
- Лечение рака гортани 3 степени осложнено его быстрым ростом и ранним появлением метастаз. При исследовании тканей такого очага обнаруживаются низкодифференцированные клетки, которые совсем не похожи на нормальные.
Основные методы лечения рака гортани
Составляя схему лечения рака гортани, лечащий врач выбирает наиболее эффективные и наименее травмирующие методы, тщательно взвешивая все «за» и «против».
Учитывая физиологические особенности данной части дыхательной системы, выполнение традиционной операции связано с высоким риском развития осложнений. Благодаря появлению новых прогрессивных технологий, врачи получили возможность отказаться от хирургического вмешательства при необходимости удаления локальных очагов размером до 5-6 см.
Лечение рака гортани Киберножом
Разрушение ракового узла с помощью радиохирургической установки Кибернож относится к радикальным методам, так как его результаты сопоставимы с результатами обычной операции. Радиохирургические облучение не только высокоэффективно, бескровно и безболезненно, но и в абсолютном большинстве случаев позволяет сохранить функциональность голосового аппарата, естественный характер дыхания и проглатывания пищи.
Как правило, после удаления Киберножом высокодифференцированных опухолей не требуется использование других методов. Если же установка применяется для лечения рака гортани 3 степени, радиохирургия может дополняться химиотерапией и/или тагретной терапией.
Дистанционная и контактная лучевая терапия (ЛТ)
В начале заболевания данные методы могут быть выбраны в качестве моно-лечения. Если рак обнаружен на продвинутой стадии и/или если при биопсии определена высокая степень злокачественности опухолевых клеток, ЛТ дополняется химиотерапией. Кроме того, лучевая терапия достаточно часто комбинируется с хирургией.
Хирургия
Анатомические особенности гортани обуславливают сложность выполнения классической хирургической операции. Наименее травмирующим методом является иссечение опухолевого узла во время эндоскопии с помощью лазера или специального хирургического инструмента. Однако эта малоинвазивная щадящая процедура выполняется только на ранней стадии заболевания.
В последние годы в Российской Федерации отмечается тенденция к стойкому и быстрому росту заболеваемости раком гортани. За последние 10 лет этот показатель увеличился на 20%. При этом более половины случаев диагнозов устанавливается на продвинутых стадиях. В этих случаях обычно показана ларингоэктомия.
- Операция по удалению голосового аппарата. Пораженный опухолью голосовой аппарат может быть удален полностью или частично. При полном удалении человек теряет способность дышать и говорить естественным образом, поэтому в процессе такой операции формируется стома – искусственное отверстие для дыхания. Впоследствии с помощью различных способов восстанавливается функция речи.
Химиотерапия (ХТ)
Химиолечение входит в стандартные схемы терапии на поздних стадиях. Назначение некоторых видов ХТ перед курсом ЛТ (неоадъювантная химиотерапия) увеличивает эффективность облучения за счет повышения чувствительности раковых клеток к действию радиации.
Таргетная терапия
Таргетная или целевая терапия обычно назначается в комплексе с ХТ и ЛТ. Для этих целей используется препарат Цетуксимаб, обладающий целенаправленным угнетающим действием на клетки опухоли.
Последствия лечения
Помимо осложнений, проявляющихся физиологическими нарушениями, после хирургической операции возможно развитие инфекций и кровотечений.
Лечение Киберножом, как правило, проходит без каких-либо нежелательных последствий.
Комплексная терапия с использованием химиопрепаратов и облучения повышает интенсивность побочных эффектов каждого из методов, что учитывается онкологом при планировании курсов ХТ и ЛТ.
Восстановление после лечения
Полное восстановление после лечения Киберножом обычно происходит в течение нескольких часов или дней. Нахождение в клинике при этом не требуется.
После классической операции больного оставляют в больнице под наблюдением врача, при необходимости обучая заново глотать, есть и говорить, ухаживать за стомой.
Если вам требуется второе мнение для уточнения диагноза или плана лечения, отправьте нам заявку и документы для консультации, или запишитесь на очную консультацию по телефону.
Ласков Михаил Савельевич
Научная степень: кандидат медицинских наук
Специализация: онколог , гематолог , химиотерапевт
Должность: главврач
Место работы: «Клиника амбулаторной онкологии и гематологии»
Работал в ведущих онкоцентрах США и Великобритании. Стажировался по медицинскому менеджменту в Канаде, Германии, Сингапуре. Автор ряда публикаций, участвует в научных программах в качестве главного исследователя. Приглашенный эксперт тематических радио- и теле-эфиров на ТВ-каналах «Дождь», «Мир», «РБК» и др., радио «Свобода», «Эхо Москвы», «Маяк» и др. Публикует статьи и дает интервью журналистам популярных изданий «АИФ», «Женское здоровье» и др.
Методы лучевой терапии при раке гортани
а) Лучевая терапия складочного отдела гортани. Новообразования голосовых складок ранних стадий имеют низкую метастатическую активность, поэтому зачастую они могут быть успешно устранены использованием лишь одного метода лечения. На ранних стадиях применяется либо хирургическое, либо лучевое лечение; распространенные формы рака требуют комбинации хирургического, лучевого и химиотерапевтического воздействия.
При распространенных опухолях мультидисциплинарный подход позволяет достичь максимального излечения, сохранить функцию пораженного органа, ограничить регионарное распространение, а также гораздо проще приспособиться к сопутствующим заболеваниями пациента и его индивидуальным предпочтениям.
Избирательное облучение гортани, не затрагивающее регионарные лимфоузлы, позволяет минимизировать повреждение крупных слюнных желез, нижней челюсти, ротоглотки и полости рта. Важны длительность курса и общая доза облучения. Оптимальная продолжительность курса составляет менее шести недель. У пациентов с опухолью стадии Т2 и с нарушением подвижности голосовой складки улучшить контроль над местным ростом опухолевой ткани можно посредством гиперфракционированного облучения (однако возрастает и общая токсичность).
Опухоли стадии Т2, поражающие надскладочный отдел гортани, могут потребовать селективного воздействия на лимфоузлы шеи. Подавления опухолевого роста можно добиться более чем в 90% случаев на стадии Т1, и более чем в 80% на стадии Т2.
При распространенном раке гортани стандартом лечения остается тотальная ларингэктомия с последующей лучевой терапией. Министерством по делам ветеранов США было организовано исследование эффективности лечения больных с раком гортани (Department of Veterans Affairs (VA) Laryngeal Cancer Study). Согласно его результатам, добиться сохранения функции гортани удалось у 2/3 пациентов, которым проводилась индукционная терапия тремя курсами 5-фторурацила/цисплатина с последующей лучевой терапией.
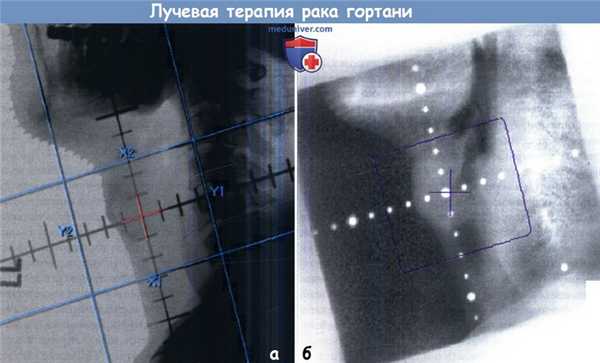
Рак гортани ранней стадии, локализующийся в области голосовой щели.
Двухмерная техника с использованием противоположных латеральных полей. Верхняя и нижняя границы устанавливаются с учетом подвижности гортани, которая будет отмечаться во время лечения.
Обратите внимание на то, что лимфоузлы не облучаются.
В качестве контрольной группы были выбраны пациенты, которым выполнялась тотальная ларингэктомия с последующей послеоперационной лучевой терапией. Разницы в выживаемости между двумя группами получено не было. Последующее крупное рандомизированное международное исследование сравнило курс лечения министерства по делам ветеранов (VA) с химиолучевой терапией и с изолированной лучевой терапией. Согласно его результатам, химиолучевая терапия позволяет добиться большей вероятности сохранения гортани, чем курс министерства (с 75% до 88%), поэтому на данный момент химиолучевая терапия является стандартом лечения.
Статистически значимой разницы в выживаемости между тремя группами получено не было (из-за высокой частоты выполнения ларингэктомий в качестве «терапии отчаяния»).
Следовательно, для пациентов с хорошим функциональным статусом гортани рекомендуется проведение семинедельной лучевой терапии с общей дозой в 70 Гр в сочетании с тремя курсами цисплатина в высоких дозах (100 мг/м 2 ). В качестве альтернативы может использоваться индукционная трехкомпонентная (TPF) химиотерапия с последующей лучевой терапией, данная схема также позволяет добиваться высокой частоты сохранения гортани. Две эти схемы лечения рака гортани не сравнивались в рандомизированных исследованиях.
У ослабленных пациентов, которые не могут перенести стандартный курс химиотерапии, может использоваться либо изолированная лучевая терапия, либо лучевая терапия в сочетании с биологической терапией (моноклональные антитела против ЭФР).
У пациентов, получающих изолированную лучевую терапию, можно использовать либо курс модифицированного фракционного облучения (либо с гиперфракционированием, либо ускоренным курсом), поскольку превосходство двух этих схем над стандартной однодневной схемой облучения была продемонстрирована в исследовании RTOG 90-03.
Из названных выше исследований исключались пациенты, у которых опухоль прорастала в хрящи гортани и/или окружающие мягкие ткани. В данной группе стандартом лечения является ларингэктомия с последующей адъювантной лучевой терапией и, возможно, химиотерапией.
б) Лучевая терапия надскладочного отдела гортани. Пациенты с опухолями надскладочного отдела нуждаются в терапии лимфоузлов шеи даже на ранних стадиях заболевания, поскольку риск их вовлечения крайне высок. Первичная опухоль может распространяться в окологортанное пространство, вызывая фиксацию голосовых складок; в преднадгортанное пространство с поражением корня языка; через щитовидный хрящ проникать в мягкие ткани шеи; при латеральном распространении возможно поражение горганоглотки.
Опухоли Т1/Т2 надскладочного отдела требуют лечения первичного очага и лимфатических узлов уровней II—IV. Как и при раннем раке голосовых складок, в данном случае можно использовать какой-то один метод лечения. При лучевой терапии используют дозу 66-70 Гр для первичного очага и 50-54 Гр для элективного лечения лимфоузлов шеи. При использовании традиционных схем возможно избежать облучения околоушных слюнных желез и верхнего констриктора глотки.
При распространенных опухолях у пациентов с исходным хорошим функциональным статусом гортани и удовлетворительным общим состоянием используется химиолучевая терапия. При значительном нарушении функции гортани и/или распространении опухоли за пределы органа прибегают к ларингэктомии с последующей адъювантной лучевой терапией.
в) Лучевая терапия подскладочного отдела гортани. Опухоли, расположенные под голосовыми складками, встречаются крайне редко. Визуализировать их сложно даже с использованием эндоскопического оборудования, часто для этого требуется общая анестезия. Из-за своего скрытого расположения данные новообразования часто диагностируются уже на поздних стадиях, когда опухоль распространяется в трахею и мягкие ткани шеи.
Они способны метастазировать в нижние шейные лимфоузлы и верхние лимфоузлы средостения. Комбинированное хирургическое лечение показано при опухолях Т4 стадии, в остальных случаях прибегают к лучевой терапии, захватывающей и первичный очаг опухоли, и пути лимфатического оттока.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Химиотерапия при раке гортани
Рак гортани – злокачественный онкологический процесс, который чаще развивается на поверхности плоского эпителия и обнаруживается в различных отделах этой части дыхательных путей. На долю этого заболевания приходится чуть менее 3% всех раковых патологий и первое место по частоте среди прочих злокачественных заболеваний головы и шеи. До 95% случаев приходится на плоскоклеточный рак, около 2% на базалиому и железистый рак, около 1% - на прочие виды опасных новообразований. У мужчин рак гортани обнаруживается в 10 раз чаще, чем у женщин, до 95% составляют мужчины среднего и старшего возраста до 60 лет. Это может быть связано с курением – вредной привычкой, больше характерной для пациентов-мужчин.
Прогноз выживаемости определяется в зависимости от стадии обнаруженного онкологического процесса. Для начальных стадий это около 85%, на поздних менее 40% в отношении ближайших пяти лет жизни пациента. Вероятность образования метастаз при раке гортани составляет около 45%, если речь идет о лимфоузлах, и до 20%, если подразумеваются отделы нижних дыхательных путей. Если опухоль расположена в зоне голосовых связок, риск появления метастаз сведен к минимуму.
Факторы риска
Перечисленные ниже факторы могут обусловить развитие заболевания у пациентов, имеющих предрасположенность к образованию онкологических патологий. В их числе:
- Алкоголизм. Постоянное употребление спиртных напитков увеличивает риск развития онкологии в 6 раз. Особенно опасно, если пациент не только выпивает, но и имеет пристрастие к курению.
- Курение. Чем больше сигарет выкуривается ежедневно, тем выше вероятность заболеть раком гортани. Также имеет значение пассивное курение – вынужденное вдыхание сигаретного дыма.
- Вредные условия работы. Это может быть нахождение в запыленном воздушном пространстве, вдыхание химикатов, радиоактивных веществ и металлов, контакт с изотопами в условиях повышенной температуры.
- Вирус папилломы человека, особенно ВПЧ18 и ВПЧ16, которые часто провоцируют появление опухолей в области верхних дыхательных путей.
- Нарушения в рационе, из-за которых организм не получает необходимого запаса витаминов.
Многолетние исследования, посвященные роли вредных привычек в развитии рака гортани, не оставляют сомнений: пристрастие к алкоголю и курению оказывает прямое влияние на развитие опасной для жизни патологии. Перечисленные привычки влияют на ген-супрессор р53, который реагирует на вредные вещества озлокачествлением клеток. Те, кто не имеет опасных привычек, сталкиваются с раком лишь в 17% от всех случаев, тогда как курильщики и пьющие – в 42%.
Стадии заболевания
Для более точной диагностики обнаруженного рака гортани введена буквенно-цифровая система обозначений. Литера N указывает, обнаружены ли метастазы в лимфоузлах больного. Обозначения могут быть следующими:
- NX – данные о метастазах отсутствуют из-за недостатка диагностической информации.
- N0 – признаки метастаз в регионарных лимфоузлах не отмечены.
- N1 – имеются метастазы в одном и-лимфатических узлов, их длина не превышает 3 см.
- N2 – метастазы обнаружены с одной стороны, их размер не превышает 6 см.
- N2a – метастазы размером до 6 см присутствуют только с одной стороны.
- N2b – метастазы имеются с одной стороны в нескольких лимфоузлах.
- N2c – метастазы имеются с обеих сторон или расположены напротив опухоли.
- N3 – метастазы обнаружены с обеих сторон, их размер составляет более 6 см.
Для обозначения удаленных метастаз используется литера M:
- MX – данные отсутствуют.
- M0 – признаки метастаз не обнаружены.
- M1 – отмечаются признаки отдаленных метастаз.
Для указания точной локализации опухоли при раке гортани введена литера T. Для онкологии надсвязочного отдела это могут быть следующие обозначения:
- Т1 - опухолевый процесс развивается только над связками.
- Т2 – поражена слизистая оболочка нескольких частей надсвязочной области.
- Т3 – новообразование расположено в пределах гортани.
- Т4а – опухоль затронула щитовидный хрящ или мягкие ткани гортани – мышцы, язык и т.д.
- Т4в – опухоль затронула средостение или стенки сонной артерии и область возле позвоночника.
Для связочного отдела используются следующие обозначения:
- Т1 – образование находится в области голосовых связок.
- Т1а – опухоль затронула только одну связку.
- Т1в – поражены обе связки.
- Т2 – патология распространяется на надсвязочную зону.
- Т3 – поражена гортань и голосовые связи, затронут щитовидный хрящ.
- Т4а — новообразование поразило область гортани – мышцы языка, пищевод и щитовидный хрящ.
- Т4в – опухоль затрагивает стенки сонной артерии и приближается к позвоночнику.
Обозначения проставляются в истории болезни на основании данных инструментальной и лабораторной диагностики.
Симптомы и клиническая картина
Симптомы патологии могут иметь индивидуальную окраску в зависимости от локализации опасного новообразования и его стадии. В первые месяцы формирования опухолевого процесса пациенты отмечают:
- Сухость в горле.
- Состояние першения.
- Ощущение инородного тела в гортани.
По мере развития патологии могут появляться следующие симптомы:
- Проблема с глотанием, которая вначале наблюдается утром, а позже приобретает постоянный характер.
- Чувство утомления, слабость.
- Появление глухих ноток в голосе.
Если опухоль локализована в голосовом отделе, пациенты жалуются на хриплость, быстую утомляемость связок даже после непродолжительного разговора, афонию и затрудненное дыхание. Для пациентов, у которых злокачественное образование находится в области подголосового отдела, проблему представляют приступы кашля и затрудненное дыхание.
Обнаружить патологию в области гортани часто позволяет визуальный осмотр:
- Злокачественная папиллома в области гортани имеет небольшие размеры и светло-серый оттенок.
- При лейкоплакии может быть заметно серое пятно, а пациент жалуется на кашель и нарушением звукоизвлечения.
- При фиброме голосового отростка негативные изменения в тканях наблюдаются на задних частях связок.
- Признаки фибромы гортани можно обнаружить на передней трети связок.
Одновременно в ходе осмотра врач опрашивает пациента, чтобы составить анамнез и уточнить направления будущей диагностики. В перечне физикальных методов обследования – уточнение наследственного фактора, перечень симптомов и побочных патологических состояний, а также результаты прощупывания гортани и расположенных рядом с ней лимфоузлов. В качестве инструментальных методов диагностики применяют непрямую ларингоскопию, фиброларингоскопию, ультразвуковое обследование и трепан-биопсию с последующим цитологическим исследованием биоматериала.
Ценную информацию по особенностям развития онкологического заболевания гортани может дать ларингоскопия:
- Непрямая форма исследования помогает выявить локализацию и границы опухоли, ее цвет, целостность и побочные эффекты в виде воспаления хрящей и ограничения подвижности голосовых связок.
- Фиблоларингоскопия позволяет детально оценить отдельные фрагменты гортани в местах, трудных для осмотра. В ходе исследования осуществляется забор тканей для последующей биопсии.
Химиотерапия при раке горла
Стабильных результатов в лечении онкологических патологий гортани позволяет достичь химиотерапия. Чаще она используется в сочетании с другими методами лечения раковых опухолей:
- В формате паллиативного лечения химиотерапию при раке горла 4 стадии применяют при наличии множественных метастаз и рецидивах ранее вылеченного заболевания.
- В виде сочетания с лучевой терапией химиотерапия при раке гортани назначается для лечения опухоли с гарантией сохранности тканей гортани, которая не имеет признаков метастазирования
- В формате неоадъювантной терапии данный способ лечения делает возможным проведение оперативного вмешательства и снизить объем поврежденных и удаленных тканей.
- В качестве замещения хирургического вмешательства при его невозможности, непереносимости наркоза, для пациентов пожилого возраста и лиц с соматическими заболеваниями.
Препараты-цитостатики, которые применяются в ходе химиотерапии при лечении рака гортани, это цисплатин, карбоплатин, паклитаксел и 5 фторурацил в различных сочетаниях. Отказаться от лечения или перенести курс на более благоприятный период приходится при наличии у пациента следующих противопоказаний:
- Перихондрит.
- Стеноз гортани второй или третьей степени.
- Язвенная болезнь желудка или кишечника.
- Поражение хрящей в области верхних дыхательных путей.
- Сахарный диабет, заболевания сердца, печени и почек в декомпенсированной стадии.
- Открытая форма туберкулеза.
- Беременность.
Врачи, которые лечат рак гортани
Диагностика и лечение химиотерапией рака гортани 1-4 стадии – сфера компетенции врача-онколога. К наблюдению и осмотру пациентов привлекают ЛОР-специалистов, хирургов, эндокринологов, а также профильных врачей в зависимости от выявленных сопутствующих заболеваний и осложнений. Благодаря коллегиальному подходу удается решить ряд проблем:
- Подобрать наиболее информативные способы обследования.
- Назначить комплексное и безопасное лечение.
- Провести мониторинг результатов пройденного курса.
Реабилитация
- Занятия по восстановлению так называемого пищеводного голоса.
- Использование голосовых устройств.
- Установка трахеопищеводного шунта.
- Применение голософормирующих аппаратов, снижающих нагрузку на поврежденные связки.
Первый метод – так называемый пищеводный голос — считается одним из наиболее физиологичных способов восстановиться после операции. В 80-90% случаев удается сформировать так называемый псевдоголос, который поможет пациенту полноценно общаться с окружающими людьми. Однако такое обучение сопряжено с рядом сложностей:
- Заглатывание воздушных масс в пищевод и их последующее выталкивание при формировании звуков может оказаться для некоторых пациентов непростой задачей.
- Существует риск спазма и гипертонуса мышц глотки.
- Объема пищевода в 180-200 мл недостаточно для набора достаточного количества воздуха для произнесения сравнительно длинной фразы.
Ответить на все вопросы по предстоящей диагностике и лечению сможет лечащий врач. Он расскажет, как проводится химиотерапия при раке гортани, назначит перечень диагностических мероприятий и своевременно скорректирует курс при появлении видимых симптомов стабилизации состояния пациента.
ГДЕ МОЖНО ПРОЙТИ ПРОЦЕДУРУ:
Методы лучевой терапии при раке ротоглотки
При раке ротоглотки на ранних стадиях обычно используется один вид лечения, которым может быть либо хирургическое удаление, либо лучевая терапия. Выбор часто основан на клиническом опыте сотрудников конкретного лечебного учреждения или на предполагаемом функциональном исходе.
Химиотерапия при раке ротоглотки ранних стадий используется редко. Исход в большинстве случаев благоприятный, излечения удается достичь у 90% больных. С помощью традиционного фракционного облучения можно добиться превосходного контроля роста опухолей стадии Т1, но его может оказаться недостаточно для лечения рака корня языка и задней стенки глотки стадии Т2.
а) Ипсилатеральная наружная дистанционная терапия при раке небных миндалин ранних стадий. Как правило, при опухолях стадий Т1 и Т2, расположенных на латеральной стенке глотки, у пациентов со статусом лимфоузлов N0 или N1, могут использоваться ипсилатеральные поля облучения. Если новообразование пересекает среднюю линию, поражает корень языка или мягкое небо, сопровождается поражением лимфоузлов N2 и более, следует проводить полное двустороннее облучение.
При использовании такого подхода в некоторых случаях удается избежать повреждения противоположной слюнной железы, снизив, таким образом, риск развития ксеростомии. Согласно данным Eisbruch и соавт., пациенты, у которых облучение проводилось лишь с одной стороны, имели более высокое качество жизни по сравнению с теми, кому проводилась двухсторонняя ЛТМИ, не затрагивающая противоположную слюнную железу.
На ранних стадиях многие опухоли мягкого неба и глотки расположены около средней линии, что увеличивает риск двустороннего поражения лимфоузлов шеи и заглоточных лимфоузлов. Поэтому в данных случаях предпочтительно использовать наружную дистанционную лучевую терапию, при помощи которой удается добиться контроля опухолей Т1 и Т2 стадий (аналогично раку небных миндалин).
Лучевая терапия не сопровождается появлением небно-глоточной недостаточности с забросом пищи и жидкости в носоглотку и полость носа, больным не приходится использовать специальные обтураторы. Согласно результатам крупных одноцентровых серий случаев, при помощи лучевой терапии можно добиться высокой степени контроля местно-регионарного роста опухоли.

б) Лечение местно-распространенного операбельного рака стадий III и IV. Изолированная лучевая терапия может быть эффективной у пациентов с новообразованиями промежуточных стадий (TI/T2N1 или Т3N0). Но при операбельных распространенных опухолях Т3-Т4, либо при массивном поражении лимфоузлов N2 и N3 изолированная лучевая терапия с меньшей вероятностью приводит к достижению благоприятного результата, чем комбинированное лечение.
Большинство пациентов с раком ротоглотки обращаются за медицинской помощью в стадии III—IV, поэтому им практически всегда требуется комбинация хирургического, лучевого и химиотерапевтического лечения. Часто выбор метода лечения зависит от опыта и предпочтений медицинской бригады. Возможны следующие варианты лечения:
(1) хирургическое удаление с последующей лучевой или химиолучевой терапией;
(2) химиолучевая терапия, которая, по мнению многих специалистов, является стандартом лечения пациентов с местно-распространенным раком ротоглотки. Наиболее изученным препаратом является циспластин, который вводится болюсно в дозе 100 мг/м 2 каждые три недели во время лучевой терапии. Пациенты, которые не могут переносить такую дозировку и схему введения цисплатина, обычно каждую неделю получают паклитаксел/карбоплатин, цисплатин или цетуксимаб;
(3) последовательная индукционная терапия с последующей лучевой или химиолучевой терапией. В качестве индукционной терапии наиболее часто используется TPF (доцетаксел+цисплатин+фторурацил) каждые три недели в течение трех курсов. Затем проводится либо курс лучевой терапии, либо лучевой терапии в сочетании с еженедельным приемом карбоплатина.
У пациентов с опухолями Т4 или N3 используется либо химиолучевая терапия, либо последовательная индукционная химиотерапия с последующей химиолучевой терапией. Последовательная химиотерапия используется только в случае хорошего общего состояния больного, поскольку у данной группы пациентов прогноз значительно хуже, чем у пациентов с операбельными опухолями. Пятилетний уровень излечения составляет 25-40%.
в) Рак ротоглотки, ассоциированный с вирусом папилломы человека. В последнее время стала ясна роль вируса папилломы человека, особенно ВПЧ-16, в качестве одного из главных факторов риска рака ротоглотки в странах Запада. Считается, что на настоящий момент около 50-60% случаев рака ротоглотки связано с ВПЧ. Основные признаки данной формы заболевания:
• Пациенты в среднем на 10 лет моложе тех, у кого рак ротоглотки развился вследствие курения или употребления алкоголя. Многим пациентам с раком ротоглотки, вызванным ВПЧ, от 40 до 50 лет.
• В большинстве случаев пациенты не курят и не злоупотребляют алкоголем.
• При осмотре определяется небольшой первичный очаг и выраженная лимфаденопатия.
• При микроскопии определяется «базалоидный» вид опухоли.
• Прогноз благоприятный. Даже при местно-распространенных формах вероятность излечения может достигать 85-90%. Из-за этого в настоящий момент многие клинические исследования изучают именно данную группу пациентов. До тех пор, пока данные исследования не будут завершены, лечение не должно зависеть от ВПЧ-статуса.
ВПЧ-статус устанавливается либо посредством флуоресцентной гибридизации in situ (FISH), либо посредством полимеразной цепной реакции (ПЦР). В качестве альтернативного метода можно использовать иммуногистохимический анализ на р16 для косвенного подтверждения ВПЧ и ВИЧ-статуса. Материалом для всех данных исследований является операционный препарат. Поскольку ВПЧ-статус имеет важное прогностическое значение, его рекомендуется оценивать у всех больных с раком ротоглотки.
Также уменьшить повреждения нормальных тканей удается за счет того, что использование брахитерапии позволяет снизить общую дозу лучевой терапии, что особенно важно у пациентов, также получающих химиотерапию.
Несколько лечебных учреждений опубликовали результаты успешного лечения опухолей корня языка при помощи данного подхода. Также было выявлено, что использование брахитерапии чаще сопровождается сохранением нормального глотания (по сравнению с изолированной наружной дистанционной лучевой терапией).
Лечение рака гортани и их перспективы
Лечение рака голосового аппарата. Большинство больных вылечивается лучевой терапией при облучении в минимальной дозе 66 Гр (в режиме ежедневного фракционирования в течение 6,5 недели или в течение другого срока при эквивалентных фракциях дозы). При этом сохраняется подвижность голосовых связок (для стадии Т1 курабельность свыше 90%, для стадии Т2 — 70%).
В настоящее время во многих клиниках обычно используют более высокие дозы облучения, около 70 Гр. Если лучевая терапия не оказывает лечебного действия, то примерно в половине случаев эффективен хирургический метод. Обычно необходима тотальная ларингэктомия, однако в некоторых случаях успешным оказывается резекция гортани с сохранением голоса, что особенно эффективно при локализованной первичной опухоли.
Хотя применение методов сохранной хирургии (вертикальная резекция) оказывает лечебный эффект, в большинстве случаев ранних карцином голосового аппарата качество голоса у больных, перенесших такую операцию, оказывается хуже, чем после лучевой терапии. Использование лучевой терапии для лечения ранних стадий заболевания почти не имеет недостатков, поскольку поле облучения мало (часто лишь 5x5 см) и нет необходимости в облучении лимфатических узлов, по крайней мере в случаях опухолей, находящихся в стадии Т1.
Лечение больных с обширным опухолевым процессом является более сложной задачей и требует совместной консультации хирурга и радиолога. Все больше врачей склоняются к выводу о необходимости сохранения гортани, и справедливость этой точки зрения полностью подтверждается последними данными. Хирургия рассматривается как крайний метод неотложного лечения, который используется в отдельных случаях, особенно при распространении опухоли в область подъязычного отдела гортани.
Большинство клиник при лечении больных с такими опухолями все еще придерживаются политики планового хирургического лечения и лучевой терапии, особенно в случаях поражения хрящей, при перихондритах, при распространении опухоли за пределы гортани или при наличии метастазов в лимфатические узлы, т. е. при небольшой вероятности излечения. Однако во всех возможных случаях этот подход постепенно заменился лучевой терапией вместе с лекарственным лечением. «Спасительные» хирургические методы остались лишь для тех случаев, когда неинвазивное лечение оказалось безрезультатным.
В последние годы широко используется такая стратегия лечения, что привело к излечению большого количества больных с карциномой, при сохранении гортани, и без нарушения у них речевой способности. Такие неблагоприятные прогностические признаки, как фиксация первичной опухоли, ее ранняя локальная инвазия и дальнейшее распространение, а также метастазирование в лимфатические узлы, являются взаимосвязанными и часто проявляются совместно. Ниже рассматривается роль химиотерапии. Достигнуты большие успехи при совместном лечении карциномы гортани химиотерапией и облучением.
У большинства больных это позволило сохранить гортань. В основном химиотерапевтические схемы содержат циспла-тин и часто 5-фторурацил. Для многих из этих больных даже сочетание хирургического метода, лучевой и химиотерапии оказалось неэффективным, и средняя 5-летняя выживаемость пациентов с опухолями в стадии ТЗ составляет около 25%.
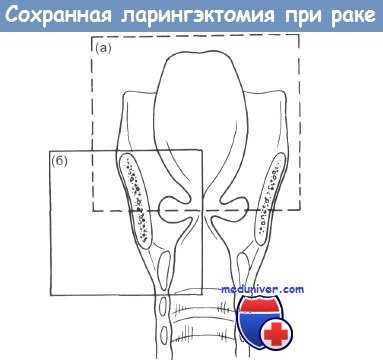
Сохранная ларингэктомия при раке гортани:
(а) горизонтальная ларингэктомия верхнего отдела;
(б) частичная вертикальная ларингэктомия
Лечение рака верхнего отдела гортани
Эти опухоли наиболее трудно поддаются лечению. Часто они обнаруживаются поздно, поскольку характеризуются невыраженной ранней симптоматикой. До момента появления изъязвлений и значительного увеличения размера опухоли больные не ощущают дисфагии. Локальная инвазия опухоли и поражение лимфатических узлов отмечаются чаще, чем при карциноме голосового аппарата, и почти в четвертой части случаев опухоль распространяется вниз на голосовой аппарат. При локальной инвазии в других направлениях опухоль часто поражает мезофарингс (преимущественно заднюю треть языка) и гипофаринкс, в особенности грушевидную ямку.
На ранней стадии, как и в случаях опухолей голосового аппарата, обычно рекомендуется радикальное облучение в сочетании с хирургической операцией (тотальная ларингэктомия по показаниям). В случае доступности опухоли, например при ее локализации на вершине надгортанника, предпочитают проводить хирургическую операцию. Обычно сохранная хирургия оказывается неэффективной.
Важное отличие техники лучевой терапии, применяющейся при лечении опухолей верхнего отдела гортани, от техники лечения опухолей голосового аппарата состоит в том, что в первом случае в поле облучения включают область лимфатических узлов, поскольку эти опухоли обычно дают клинически-распознаваемые и скрытые метастазы. В случаях более обширного опухолевого процесса обычно применяют комбинацию тотальной ларингэктомии и облучения в предоперационном периоде. При этом достигалась 60%-ная 5-летняя выживаемость больных. Однако при гистологическом исследовании биоптатов может оказаться, что после предоперационного облучения уже достигается лечебный эффект. Поэтому при отсутствии рецидива или признаков остаточной опухоли целесообразно отказаться от проведения дальнейшей операции.
Лечение рака нижнего отдела гортани
В случаях этих сложных опухолей картина носит еще более безотрадный характер. Обычно при обследовании у больных обнаруживается фиксация опухоли и ее инвазия в перстневидный хрящ. Примерно в половине всех случаев отмечается поражение щитовидной железы или паратрахеальных лимфатических узлов, и если выбирают хирургический метод лечения, то операция должна быть радикальной. В настоящее время подобные операции выполняются все реже, и вместо них предпочитают назначать плановое сочетание лучевой и химиотерапии, оставляя хирургический метод на случай появления рецидива или возобновления роста оставшихся участков опухоли.

Локализация опухолей гортани и стадии их развития по системе TNM.
Консервативная хирургия при раке гортани
Хотя долговременная выживаемость больных раком гортани на протяжении последних 20 лет практически не изменилась, качество жизни вылечившихся больных значительно улучшилось. В случаях, когда лучевая терапия не дает лечебного эффекта, иногда можно использовать методы сохранной хирургии, которые позволяют частично сохранить больному речь. При горизонтальной ларингэктомии гортани удаляют ее верхний отдел, но оставляют голосовые связки. При вертикальной частичной ларингэктомии удаляют одну истинную и одну ложную связку вместе с голосовым отростком черпаловидного хряща и примыкающим участком щитовидного хряща.
При необходимости также удаляют до одной трети контралатеральной голосовой связки. Успех операции зависит от того, насколько точно установлены границы распространения опухоли, хотя сведения, полученные при предоперационном обследовании больного, нельзя считать абсолютно достоверными.
Реабилитация больных раком гортани
Вопросы социальной и голосовой реабилитации больных после перенесенной операции ларингэктомии имеют очень большое значение. После прохождения курса соответствующих упражнений по постановке эзофагального голоса и управления трахеостомой большинство больных могут возвратиться к привычному для них образу жизни с адекватными голосовыми возможностями. Трудно сказать почему, но способность больного поддерживать телефонный разговор часто служит важным критерием его успешной реабилитации.
В настоящее время больным, испытывающим трудности в освоении навыками эзофагального голоса, часто устанавливают голосовые протезы. Эти приспособления имеют клапаны, с помощью которых иногда удается существенным образом улучшить качество голоса. Например, при установке клапана Блома-Сингера необходимо выполнить прокол трахеопищеводной стенки. В отверстие вставляется небольшая трубочка, конец которой выводится на шею спереди. Прикрывая отверстие пальцем, многим больным удается произносить адекватные звуки, хотя за клапаном необходим тщательный уход и больные должны строго соблюдать соответствующие гигиенические правила.
Читайте также:
- Синхронизированная с электрокардиограммой ОФЭКТ. Планарное изображение перфузии миокарда
- Скрытая несостоятельность кишечного анастомоза.
- Печень при застойной сердечной недостаточности - диагностика
- Рентгенограмма, КТ, МРТ при скелетных и мышечных осложнениях параплегии
- Гепатоспленомегалия. Причины гепатоспленомегалии.
