Методы обследования тубоовариального абсцесса
Добавил пользователь Skiper Обновлено: 28.01.2026
Методы обследования тубоовариального абсцесса
а) Определения:
• Воспалительные заболевания органов малого таза (ВЗОМТ):
о Спектр заболеваний, включающий в себя эндометрит, сальпингит, тубоовариальный абсцесс и оофорит
о Обычно вызываются заболеваниями, передающимися половым путем, возбудителями которых являются Chlamydia trachomatis или Neisseria gonorrhoeae, но также могут быть полимикробными
о Может возникнуть при распространении воспаления из соседних органов, при таких заболеваниях как аппендицит, дивертикулит и колит
• Пиосальпинкс:
о Труба, растянутая гноем
• Тубоовариальный комплекс (ТОК):
о Абсцесс, припаянный к трубе
о Отдельный отличимый яичник
• Тубоовариальный абсцесс (ТОА):
о Абсцесс, поражающий трубу и яичник
о Отдельный яичник больше невозможно отличить от других структур
б) Визуализация:
1. Общая характеристика:
• Ключевые диагностические признаки:
о Пиосальпинкс: трубчатая структура, заполненная жидкость, с неполной перегородкой
о ТОА: болезненное сложное кистозное образование придатка
• Локализация:
о ТОА зачастую двусторонний, инфекция распространяется с одной стороны на другую, иногда в замкнутое пространство кзади
о Ранние ВЗОМТ односторонние
2. УЗИ при тубоовариальном абсцессе:
• Утолщенные расширенные фаллопиевы трубы:
о Дистальная обструкция вызывает растяжение:
- Расширенная извитая, овоидная или грушевидная труба
о Сложное скопление жидкости:
- Обычно отмечаются слои детрита ± скопление газа
о Утолщенные стенки трубы, зачастую > 5 мм
о Утолщенные эндосальпингеальные складки: признак зубчатого колеса на поперечном срезе о Неполная перегородка: растянутая сгибающаяся труба
• Воспаление яичников:
о Увеличенный отечный яичник:
- Отделимый от трубы, но может быть к ней припаян на поздних стадиях
- ↑ числа и размера фолликулов
о Тубоовариальный абсцесс:
- Сложное образование придатка, яичник не распознается
- Могут все еще визуализироваться компоненты пиосальпинкса
• Сложное скопление жидкости в малом тазу:
о Может отмечаться на ранних этапах
о Может формировать тазовый абсцесс
• Данные визуализации цветовой допплерографии:
о Усиление кровотока в стенках и складках трубы или яичника
о Пульсовая допплерография: поток низкого сопротивления
• Изменения при ультрасонографии быстро исчезают при лечении:
о Пиосальпинкс → гидросальпинкс → ± разрешение
о Разрешение сложного скопления жидкости в малом тазу
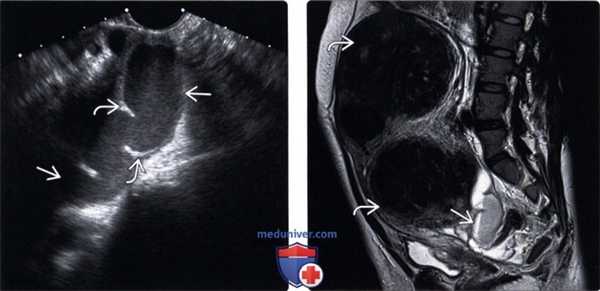
(Слева) Трансвагинальная уль трасонография в продольной плоскости; визуализируется расширенная болезненная фаллопиева труба, содержащая низкоуровневые эхосигналы и неполную перегородку. Такие признаки характерны для пиосальпинкса.
(Справа) MPT, Т2, TSE, сагиттальный срез у этой же пациентки; определяется уровень детрита в пиосальпинксе. Бесчисленные крупные фиброиды было трудно оценить при ультрасонографии.
3. КТ при тубоовариальном абсцессе:
• КТ зачастую выполняется в первую очередь при генерализованной или нечеткой боли в нижнем отделе живота
о Ранние признаки слабовыраженные:
- Небольшой отек таза приводит к утолщению маточно-крестцовой связки
- Затенение тазовой жировой клетчатки и плоскостей тазовой фасции
о Воспаление/утолщение трубы, вследствие небольшого сальпингита
о Увеличенные с признаками патологического контрастирования яичники, вследствие оофорита
о Эндометрит: жидкость в полости матки с патологическим контрастированием матки
• Заболевание на более поздней стадии: воспалительные изменения лучше визуализируются:
о Дифференциация между пиосальпинксом, ТОК и ТОА вызывает затруднения
о ТОА и тазовый абсцесс:
- Сложное скопление жидкости с толстыми стенками
• Поражение соседних структур: о Обструкция мочеточника
о Вследствие воспаления в других органах
• Синдром Фитца-Хью-Кертиса:
о Распространение инфекции в брюшную полость, в околопеченочные поверхности и правую долю печени:
- Дугласово пространство → латеральный канал брюшной полости → брюшная полость
- Проявление в виде боли в правом верхнем квадранте
- Контрастирование капсулы печени
- Преходящая разность контрастирования передней поверхности печени
- Сжатие и спаечный процесс капсулы печени
• Осложненный асцит
4. Рекомендации по визуализации:
• Лучший метод диагностики:
о Трансвагинальная ультрасонография
о Трансабдоминальная ультрасонография таза по поводу крупных/обширных абсцессов
• Советы по протоколу исследования:
о У острых ВЗОМТ слабовыраженные неспецифические признаки
о Для диагностирования тубоовариального комплекса используется тест с давлением:
- Двигаются ли яичник и труба вместе или отдельно?
- Рекомендуется увеличить мощность для обнаружения эхосигналов от сложного скопления жидкости в малом тазу
о Следует оценить брюшную полость при ультрасонографии в случае, если выявленные признаки в малом тазу обширны:
- Для полной оценки распространения патологии или в случае сочетанного заболевания рекомендуется КТ
- Многокомпонентные скопления жидкости могут смещаться вверх: необходимо визуализировать подпеченочное пространство
- Рекомендуется исключить признаки гидронефроза
5. МРТ при тубоовариальном абсцессе:
• Т1-ВИ:
о ± для дифференциации крови/гноя от простой жидкости используется режим подавления сигнала от жира:
- Применение контрастного вещества позволяет диффернцировать скопления жидкости, воспаление и пиосальпинкс
• Т2-ВИ:
о Гиперинтенсивная жидкость в расширенных трубах и абсцессах
о Повешение специфичности в отношении воспаления и свободной жидкости
о Пиосальпинкс: заполненный жидкостью, расширенная извитая трубчатая структура
о Абсцесс: сложное кистозное образование придатка с толстыми стенками
- Усиление контрастирования стенки и соседних структур
- Может содержать скопление газа, которое лучше всего визуализируется на Т2*
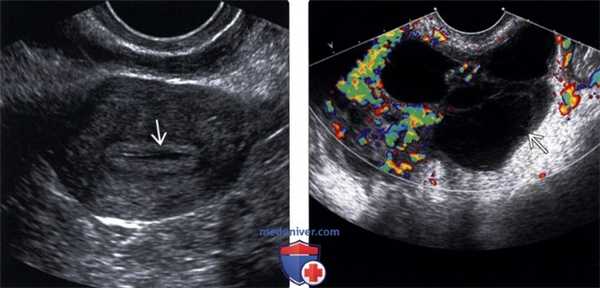
(Слева) Трансвагинальная ультрасонография матки в коронарной плоскости у пациентки с воспалительными заболеваниями органов малого таза (ВЗОМТ); определяется жидкость эндометрия, что указывает на эндометрит.
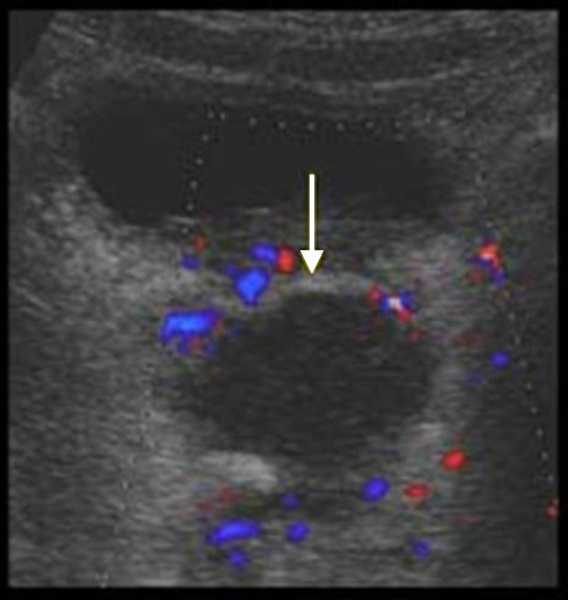
(Справа) Трансвагинальная цветовая допплерография в коронарной плоскости: многокамерный тубоовариальный абсцесс с детритом и окружающей гиперемией.
в) Дифференциальная диагностика тубоовариального абсцесса:
1. Эндометриома ± разрыв:
• Отсутствие признаков инфекции, другая клиническая картина
• Обычно множественные и двусторонние образования
• Зачастую в яичниках:
о + поражение трубы, ± поражение других органов таза
• Округлые образование встречаются чаще чем трубчатые:
о Диффузные низкоуровневые эхосигналы
о Обычно стенки утолщены и присутствуют узлы
о Могут определяются жидкостные уровни
2. Геморрагическая киста яичника ± разрыв:
• Обычно одиночная тонкостенная кистозная структура яичника, отделенная от трубы:
о Внутренний детрит или классические сетчатые эхосигналы, которые также можно визуализировать в малом тазу при разрыве
о Цветовая допплерография: венец увеличенного кровотока
3. Параовариальная киста:
• Однокамерная анэхогенная киста, отсутствие эндосальпингеальных складок
• Тонкая стенка по соседству, но отделенная от яичника
4. Аппендицит:
• Воспаленная слепо замкнутая трубчатая структура в правом нижнем квадранте:
о При разрыве могут визуализироваться скопления жидкости по соседству
г) Патология. Общая характеристика:
• Этиология:
о Восходящая инфекция поражает эндоцервикальный канал и его слизистый барьер, поднимаясь в верхние половые пути, поражает трубу и яичник:
- Обычно отмечается коинфекция другими возбудителями, такими как Escherichia coii, Haemophilus influenza, и Streptococcus
- Распространение столбчатого эпителия шейки матки за ее пределы, а также изменения слизистой шейки матки в середине цикла и во время менструации повышают риск восходящего инфицирования
• Ассоциированные состояния:
о Сальпингит может прогрессировать до гидросальпинкса или пиосальпинкса при отсутствии лечения; тубоовариальный абсцесс является поздним осложнением
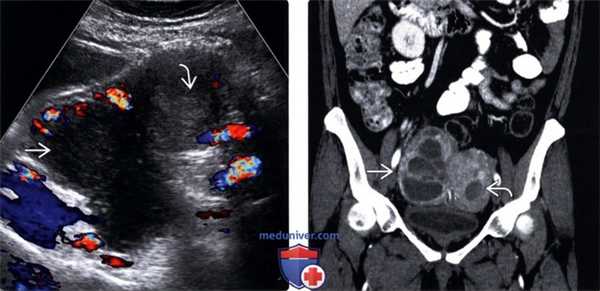
(Слева) Трансабдоминальная цветовая ультрасонография таза; определяется правый тубоовариальный абсцесс (ТОА) после расширения и выскабливания. В абсцессе отсутствует центральный цветовой поток. Эндометрий также утолщен.
(Справа) КТ с контрастированием, коронарный срез у той же пациентки; определяется распространение ТОА. Также визуализируется гиподенсивный эндометрий.
д) Клинические особенности:
1. Проявления тубоовариального абсцесса:
• Наиболее частые признаки/симптомы:
о Боль в тазу и болезненность при движении шейки матки
о Лихорадка, выделения из влагалища
• Другие признаки/симптомы:
о Лейкоцитоз, ускорение СОЭ, повышение уровня СРВ
о Боль в правом верхнем квадранте встречается редко:
- Синдром Фитца-Хью-Кертиса
• Клинический профиль:
о Факторы риска как и при ЗППП: большое число сексуальных партнеров, использование наркотических препаратов или курение, а также молодой возраст
2. Демография:
• Возраст:
о Женщины
3. Течение и прогноз:
• Осложнения рубцевания фаллопиевой трубы:
о Трубное бесплодие:
о Внематочная беременность
о Аденосальпингит:
- Дивертикул фаллопиевой трубы, чаще всего в перешейке
• Хроническая тазовая боль
4. Лечение тубоовариального абсцесса:
• Немедленная антибиотикотерапия
• Цель лечения состоит в купировании острого инфекционного процесса антибиотиками короткого действия и предотвращении последующих осложнений
• При отсутствии клинического ответа на амбулаторное лечение антибиотиками, может потребоваться парентеральное введение антибиотиков, дополнительное диагностическое и лабораторное исследование и, возможно, хирургическое вмешательство
• ТОА требует исключительно дренирования/хирургического лечения
• Наличие внутриматочной спирали не влияет на лечение и эмпирическое удаление не показано
е) Диагностическая памятка. Советы по интерпретации изображений:
• Острые ВЗОМТ имеют слабовыраженные признаки:
о Степень боли не соответствует признакам
о Рекомендуется поиск невыраженных воспалительных изменений
о Рекомендуется оценить замкнутое пространство кзади на наличие гноя
• ТОА: неспецифическое сложное кистозное образование придатка:
о Для визуализации зон усиленного кровотока следует использовать цветовую допплерографию
• Для оценки распространения болезни наиболее важны трансабдоминальное УЗИ и КТ
Тубоовариальный абсцесс
Тубоовариальный абсцесс — острое гнойное инфекционно-воспалительное заболевание придатков матки, при котором происходит их расплавление с формированием осумкованного образования. Проявляется острой односторонней болью внизу живота, тошнотой, рвотой, гипертермией, дизурическими расстройствами. Для диагностики используют влагалищное исследование, трансвагинальное УЗИ, КТ малого таза, лабораторные методы. Схемы медикаментозного лечения предполагают назначение антибиотиков, НПВС, иммуномодуляторов, инфузионной терапии. При тяжелом течении и неэффективности консервативной терапии абсцесс удаляют хирургически.
Общие сведения
Тубоовариальный абсцесс (тубоовариальное гнойное образование, воспалительный аднекстумор) — наиболее тяжелая форма гинекологических воспалений. В структуре инфекционно-воспалительных заболеваний тазовых органов у женщин его доля, по данным разных авторов, достигает 6-15%. Патологию выявляют преимущественно у молодых пациенток в возрасте до 20 лет с низким социально-экономическим статусом, что, вероятнее всего, связано с их высокой сексуальной активностью. В последнее десятилетие чаще возникают стертые формы воспаления: почти у трети больных острая клиническая картина развивается на фоне хронически текущего воспалительно-деструктивного процесса.
Причины
Формирование объемного гнойно-воспалительного образования в области придатков матки зачастую становится возможным при сочетании нескольких факторов и является осложнением уже существующих гинекологических заболеваний. Первичные абсцессы тубоовариальной области наблюдаются крайне редко. По мнению специалистов в сфере гинекологии, для возникновения заболевания обычно требуется сочетание двух или трех условий:
- Наличие агрессивной ассоциативной флоры. В посеве из очага абсцесса обычно присутствует несколько микроорганизмов. У 25-50% пациенток определяются гонококки, у 25-30% — трихомонады, у 25-60% аэробно-анаэробные ассоциации гарднерелл, бактероидов, пептострептококков, стрептококков, энтеробактерий, мобилункусов, других условно-патогенных инфекционных агентов.
- Спайки в малом тазу. Нагноение придатков чаще выявляют у пациенток с длительно текущими хроническими оофоритами, сальпингитами, аднекситами, наружным генитальным эндометриозом, осложненными спаечным процессом. Наличие межорганных синехий упрощает и ускоряет формирование пиогенной мембраны, которая ограничивает снаружи тубоовариальное образование.
- Ослабление иммунитета. Активизация микрофлоры обычно происходит при снижении защитных сил организма. Причинами иммуносупрессии становятся обострение генитальной и экстрагенитальной патологии, тяжелые простудные заболевания, стрессы, физические нагрузки, длительный прием кортикостероидов, производных ацетилсалициловой кислоты, цитостатиков и др.
Риск развития абсцесса в тубоовариальной области повышен у пациенток, часто меняющих сексуальных партнеров, перенесших бактериальный вагиноз или заболевания, передающиеся половым путем. Вероятность возникновения патологии возрастает после выполнения внутриматочных манипуляций (абортов, раздельных диагностических выскабливаний, установки спирали, экстракорпорального оплодотворения, гистеросальпингографии, удаления полипов эндометрия и др.).
Патогенез
Проникновение инфекции в придатки обычно происходит восходящим (интраканаликулярным) путем из влагалища, шейки и полости матки. В редких случаях воспаление начинается за счет контактного инфицирования с серозного покрова трубы. До окончательного формирования тубоовариального гнойного образования патологический процесс проходит несколько стадий. Сначала в фаллопиевой трубе под действием инфекционных агентов воспаляется слизистая оболочка, в последующем воспаление распространяется на остальные слои стенки ‒ развивается картина острого гнойного сальпингита. Облитерация просвета трубы завершается образованием пиосальпинкса.
Из маточных труб микроорганизмы попадают на поверхность яичника и проникают в его ткани, что приводит к развитию острого гнойного оофорита с образованием множественных гнойных полостей, стенки которых представлены грануляциями и соединительной тканью. В результате слияния абсцессов возникает мешотчатое образование — пиовар. Формирование тубоовариального абсцесса завершается частичным разрушением стенок пиосальпинкса и пиовара со слиянием внутри общей пиогенной соединительнотканной мембраны. Заболевание может протекать хронически с увеличением патологического конгломерата во время обострения, фиброзом и склерозом тканей в ремиссии.
Симптомы тубоовариального абсцесса
Клиническая симптоматика обычно развивается остро. У пациентки возникают сильные приступообразные боли слева или справа в нижней части живота. Болезненные ощущения могут иррадиировать в поясничную область, прямую кишку, внутреннюю поверхность бедра с соответствующей стороны. Женщину беспокоят лихорадка, озноб, возможны тошнота и рвота. Температура обычно повышена до 38°С и более. Типичны беловатые, желтоватые, желто-зеленые гнойные влагалищные бели, болезненность при мочеиспускании, раздражение кишечника в виде частого жидкого стула. За счет общей интоксикации возникают эмоциональная лабильность, слабость, быстрая утомляемость, потеря аппетита, общая заторможенность.
Осложнения
Наиболее грозное последствие тубоовариального абсцесса — разрыв аднекстумора с возникновением клиники острого живота, развитием перитонита, септического шока, полиорганной недостаточности, образованием межкишечных, прямокишечно-влагалищных, уретро-влагалищных, пузырно-влагалищных свищей в отдаленном периоде. Почти у двух третей пациенток выявляются функциональные нарушения мочевыделительной системы, а у половины распространение воспаления на предпузырную и тазовую клетчатку вызывает развитие гидроуретера и гидронефроза. Вовлечение в инфекционный процесс смежных органов сопровождается возникновением вторичного параметрита, аппендицита, сигмоидита, ректита, оментита, тазовых абсцессов и др. В будущем у таких женщин чаще встречаются дисгормональные состояния, внематочная беременность, бесплодие, хронический пельвиоперитонит, хронические тазовые боли, тазовый тромбофлебит, тромбоз вены яичника.
Диагностика
Симптоматика тубоовариального абсцесса сходна с проявлениями других состояний, при которых наблюдаются признаки «острого живота». Поэтому с учетом высокой вероятности осложненного течения инфекционно-воспалительного процесса диагностический поиск направлен на быстрое подтверждение или исключение патологии. Наиболее информативными методами являются:
- Осмотр на кресле. Бимануальную пальпацию выполнить сложно из-за интенсивных болей и перитонеальных явлений. Типичным признаком является усиление болезненности при исследовании бокового и задних сводов влагалища, попытках смещения шейки матки. Из цервикального канала выделяются слизь и гной. Иногда удается пропальпировать болезненный конгломерат, расположенный справа или слева от матки.
- Трансвагинальное УЗИ. На стороне поражения определяется многокамерное образование размерами 5-18 см неправильной овоидной формы с признаками воспалительного процесса. Стенки трубы утолщены до 5 мм и более. В отличие от пиосальпинкса скопления гноя расположены за пределами фаллопиевой трубы. Выражен спаечный процесс в полости малого таза. Присутствуют признаки эндометрита. Яичник не визуализируется.
- КТ тазовых органов. Томографически гнойное тубоовариальное образование имеет вид овальной или округлой объемной патологической структуры, примыкающей к матке и смещающей ее. Характерны нечеткость контуров, неоднородность структуры конгломерата с наличием полостей пониженной плотности. Капсула может быть как утолщена, так и истончена. Информативность метода достигает 99-100%.
Инвазивные методы (пункцию заднего свода влагалища, лапароскопию) применяют ограничено из-за распространенного спаечного процесса и риска повредить капсулу тубоовариального абсцесса. Косвенным подтверждением острого воспалительного процесса служат характерные изменения общего анализа крови: увеличение количества лейкоцитов, ускорение СОЭ, сдвиг лейкоцитарной формулы влево. Рекомендовано проведение теста на беременность, микробиологическое исследование мазка на гонорею и хламидиоз. Заболевание дифференцируют с сальпингоофоритом, разрывом кисты яичника или перекрутом ее ножки, внематочной беременностью, септическим абортом, аппендицитом, острым холециститом, дивертикулитом, пиелонефритом, приступом мочекаменной болезни, перитонитом, кишечной непроходимостью, другой острой хирургической патологией. К постановке диагноза привлекают хирурга, уролога, онколога, инфекциониста, анестезиолога-реаниматолога.
Лечение тубоовариального абсцесса
При подозрении на гнойное расплавление маточных придатков показана экстренная госпитализация, обеспечение покоя и постельного режима. При стабильных показателях пульса и давления, размерах конгломерата до 9 см, наличии у пациентки репродуктивных планов показана консервативная терапия, позволяющая в 75% случаев отказаться от проведения операции. Для лечения тубоовариальных гнойных образований рекомендованы:
- Антибиотикотерапия. При выборе препарата желательно учитывать чувствительность возбудителя. Но поскольку заболевание обычно вызвано полимикробной ассоциацией, еще до получения результатов бактериологического посева мазка с антибиотикограммой назначают комбинации цефалоспоринов, полусинтетических тетрациклинов, пенициллинов, линкозамидов, аминогликозидов и др.
- Нестероидные противовоспалительные средства. НПВС за счет ингибирования изоформ фермента циклооксигеназы уменьшают выработку простагландинов, тромбоксана и других медиаторов воспаления. Одновременно с этим препараты оказывают анальгезирующий эффект за счет повышения болевого порога периферических рецепторов. Особенно эффективны в виде ректальных свечей.
При выборе метода оперативного лечения учитывают распространенность и динамику тубоовариального воспалительного процесса, тяжесть состояния женщины. В более легких случаях гнойник дренируется через прокол брюшной стенки, прямой кишки или влагалища с последующим промыванием полости антимикробными средствами. В случаях распространенных абсцессов и тяжелого течения заболевания выполняется операция по удалению тубоовариального воспалительного конгломерата и иссечению пораженных придатков. Лапароскопический подход оправдан при давности заболевания не более 3-х недель и отсутствии выраженного спаечного процесса. Наличие осумкованного толстостенного абсцесса и хроническое течение расстройства являются показаниями для лапаротомии. Экстирпацию матки и придатков выполняют в наиболее сложных случаях — при выявлении множественных гнойников, свищей, сепсисе, разлитом перитоните. В послеоперационном периоде показаны антибактериальная и дезинтоксикационная терапия.
Прогноз и профилактика
Ранняя диагностика и адекватная терапия тубоовариального абсцесса позволяет сохранить репродуктивную функцию у 70-90% пациенток. Первичная профилактика заболевания предполагает отказ от незащищенного секса со случайными партнерами, обоснованное назначение и технически точное выполнение инвазивных гинекологических манипуляций, регулярное наблюдение у гинеколога, своевременное лечение генитальных инфекций. Для укрепления иммунитета рекомендованы достаточная двигательная активность, рациональное питание, соблюдение режима сна и отдыха, исключение чрезмерных психологических и физических нагрузок, прекращение курения и злоупотребления спиртными напитками.
КТ, МРТ, УЗИ при тубоовариальном абсцессе
а) Определения:
• Воспалительный процесс в органах верхних отделов женских половых путей: эндометрии, маточных трубах и яичниках
• Далеко зашедшее ВЗОМТ, сопровождающееся деструкцией нормальных тканей придатков с образованием воспалительного конгломерата, в который вовлечены как маточная труба, так и яичник
б) Лучевая диагностика:
1. Общие сведения:
• Наиболее надежные диагностические признаки:
о Отсутствие четких границ между маточной трубой и яичником и слияние последних в тубоовариальный комплекс
о Сложное объемное образование придатков:
- Солидно-кистозное
- Наличие перегородок в полости абсцесса и неравномерная толщина стенки
- Возможно появление уровня жидкости из-за оседания тканевого детрита
- Иногда газ в полости абсцесса
о Воспалительные изменения в тазовой жировой клетчатке и наличие свободной жидкости в малом тазу
о Вовлечение в воспалительный процесс соседних органов:
- Кишечная непроходимость или реактивное утолщение стенки кишки
- Расширение мочеточника и почечной лоханки (в результате спазма или обструкции)
- Образование внутрибрюшинного абсцесса при разрыве тубоовариального абсцесса
• Синдром Фитц-Хью-Куртиса:
о Осложнение ВЗОМТ
о Распространение инфекции из малого таза вверх по правому боковому каналу на брюшину верхнего правого квадранта живота
о Перигепатит, воспаление глиссоновой капсулы:
- Капсула переднего отдела печени утолщена, и сигнал от нее усиливается при введении контрастного вещества
- Нарушение перфузии субкапсулярной и перипортальной ткани печени
о Утолщение стенки желчного пузыря и скопление жидкости вокруг него
о Скопление жидкости и тяжистый рисунок жировой клетчатки в правом боковом канале
о Спайки между висцеральной и париетальной брюшиной, осумкованные скопления жидкости в перигепатическом пространстве
о Если при КТ изменения в паренхиме печени невозможно интерпретировать однозначно, выполняют МРТ:
- Повышенная васкуляризация субкапсулярной и пери-портальной ткани печени в поздней артериальной фазе контрастирования
- Изоинтенсивный сигнал на отсроченных изображениях, полученных при МРТ с введением контрастного вещества
- Отсутствие патологических изменений интенсивности сигнала на изображениях, полученных до введения контрастного вещества
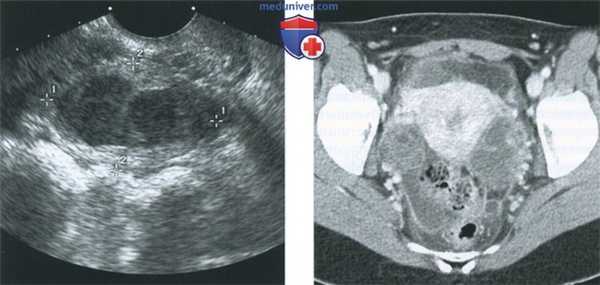
(Слева) При ТВУЗИ у пациентки с двусторонним тубоовариальным абсцессом в левых придатках визуализируется сложное солидно-кистозное образование. Аналогичная картина выявляется в правых придатках. Идентифицировать нормальные яичники не удается.
(Справа) При КТ с контрастным усилением в аксиальной плоскости у той же пациентки выявляются сложные объемные образования в придатках с обеих сторон с толстым ободком усиления и перегородками, накапливающими контрастное вещество, и центральной частью, имеющей низкую рентгеновскую плотность. Тазовая жировая клетчатка имеет тяжистый рисунок, обусловленный воспалительными изменениями, в малом тазу видны свободная жидкость и утолщение брюшины.
2. КТ при тубоовариальном абсцессе:
• КТ с контрастным усилением:
о Многокамерное кистозное образование:
- Толстая стенка и перегородки, сигнал от которых усиливается при введении контрастного вещества
- Газ в полости абсцесса наблюдается редко, но является специфическим признаком
о Тяжистый рисунок тазовой жировой клетчатки и наличие жидкости в полости малого таза
о Утолщение брюшины и связок матки и накопление ими контрастного вещества
3. МРТ при тубоовариальном абсцессе:
• Т1-ВИ:
о Кистозное образование придатка с размытыми границами:
- Содержит жидкость, дающую сигнал низкой интенсивности
- Толстая стенка, имеющая неравномерную ширину
о Сигнал может быть гиперинтенсивным при наличии в содержимом продуктов распада крови или белка
о Вдоль внутренней стенки абсцесса может выявляться гиперинтенсивный ободок:
- Обусловлен образованием грануляционной ткани и кровоизлиянием
• Т2-ВИ:
о Кистозное образование придатков с размытыми границами и неоднородной структурой:
- Содержит жидкость, дающую сигнал от промежуточной до высокой интенсивности
- Неравномерная толщина стенки и перегородок, дающих гипоинтенсивный сигнал
о Отек жировой клетчатки параметрия, дающий гиперинтенсивный сигнал
о Гипоинтенсивные линейные фиброзные тяжи в тазовой жировой клетчатке
• Т1-ВИ с контрастированием:
о Усиление сигнала от кистозного образования придатков с перегородками и толстым ободком
о Сетчатый тяжистый рисунок тазовой жировой клетчатки:
- Соответствует спайкам и фиброзной ткани
4. УЗИ при тубоовариальном абсцессе:
• Многокамерное сложное кистозное образование придатков
• Толстая стенка и перегородки, имеющие неравномерную толщину
• Возможен уровень жидкости, обусловленный оседанием тканевого детрита
• Повышенная эхогенность тазовой жировой клетчатки, обусловленная воспалительным процессом
5. Рекомендации по проведению лучевых исследований:
• Наиболее информативные методы визуализации:
о УЗИ:
- Метод, с которого следует начинать инструментальное исследование пациентки, жалующейся на боль внизу живота
- Оптимальный метод исследования для исключения перекрута яичника и эктопической беременности
о КТ:
- Целесообразна для исключения экстрагенитальной патологии при отсутствии специфических симптомов
- Позволяет идентифицировать пациенток, которым необходима госпитализация
- При уже диагностированном ВЗОМТ позволяет выяснить возможность чрескожного дренирования абсцесса
о МРТ:
- Позволяет отличить тубоовариальный абсцесс от опухоли яичника и от эндометриоза
• Оптимизация протокола исследования:
о КТ: при внутривенном и пероральном введении контрастного вещества исследование по времени необходимо спланировать так, чтобы можно было визуализировать дистальный отдел тонкой кишки
о МРТ: подавление сигнала от жировой ткани на Т2-ВИ и Т1-ВИ с контрастированием улучшает визуализацию воспалительных изменений
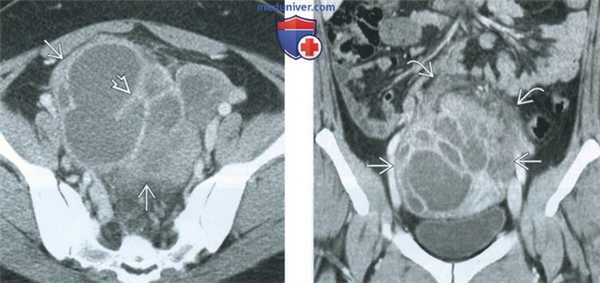
(Слева) При КТ с контрастным усилением в аксиальной плоскости в придатках матки выявляется сложное кистозное образование, имеющее толстую стенку и перегородки, сигнал от которых усиливается при введении контрастного вещества, - картина, соответствующая тубоовариальному абсцессу. Идентифицировать нормальный яичник, расположенный отдельно от маточной трубы, не удается.
(Справа) При КТ с контрастным усилением в корональной плоскости у той же пациентки наиболее отчетливо видны воспалительные изменения вокруг описанного на предыдущем рисунке крупного тубоовариального абсцесса.
1. Опухоль яичника:
• Солидно-кистозное объемное образование
• Отсутствие воспалительных изменений в малом тазу
• Значительное количество свободной жидкости в малом тазу
• Возможно наличие опухолевых имплантатов в брюшине
• Отсутствие клинических признаков боли и инфекции
2. Перекрут придатков:
• Яичник увеличен и отечен, но архитектоника его сохранена
• Симптом «водоворота» (перекрученная сосудистая ножка)
• Нормальная или пониженная васкуляризация придатков
• Менее выраженные признаки воспаления тканей в малом тазу
3. Геморрагическая киста яичника/эндометриоз:
• Сигнал высокой интенсивности на Т1-ВИ
• Эффект затенения на Т2-ВИ
• Тяжистый рисунок тазовой жировой клетчатки выражен слабо или отсутствует
• Отсутствие клинических признаков инфекции
4. Тазовый абсцесс другой этиологии:
• Сложное кистозное образование
• Например, при дивертикулите, болезни Крона, перфоративном аппендиците
• Яичник не изменен, или изменения затрагивают его периферическую часть
• Обычно односторонний и лишь в редких случаях двусторонний
• Наличие газа наблюдается чаще, чем при тубоовариальном абсцессе
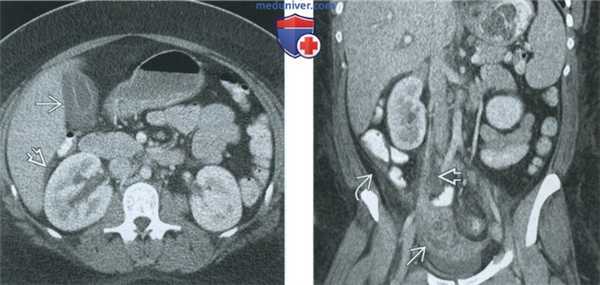
(Слева) При КТ с контрастным усилением в аксиальной плоскости у пациентки с тубоовариальным абсцессом выявляется диффузное утолщение стенки желчного пузыря, который имеет нормальные размеры. В гепаторенальном углублении (кармане Моррисона) имеется свободная жидкость.
(Справа) При КТ с контрастным усилением в корональной плоскости у той же пациентки справа виден тубоовариальный абсцесс и воспалительные изменения вдоль сосудистой ножки яичника. В правом боковом канале отмечаются свободная жидкость и тяжистый рисунок. Распространение воспалительного процесса по правому боковому каналу в правый верхний квадрант живота укладывается в картину синдрома Фитц-Хью-Куртиса.
г) Патологоанатомические особенности. Общие сведения:
• Этиология:
о Является результатом нелеченой или нераспознанной восходящей инфекции, которая приводит к развитию эндометрита, сальпингита и в конечном итоге - тубоовариального абсцесса
о Тубоовариальный абсцесс у женщин в постменопаузе в 50% случаев ассоциирован со злокачественной опухолью половых органов
о Чаще всего обусловлен бактериальной инфекцией:
- Наиболее частыми возбудителями бывают Neisseria gonorrhoeae и Chlamydia trachomatis
- В 30—40% случаев заболевание имеет полимикробную природу
- Редкие причины: актиномикоз, туберкулез, ксантогра-нулематоз
о Факторы риска:
- Молодой возраст
- Частая смена половых партнеров
- Активная половая жизнь
- Низкое социально-экономическое положение - ВМС:
Установленное ВМС повышает риск ВЗОМТ в 3 раза
ВЗОМТ развивается в первые месяцы после установления ВМС
Повышена частота актиномикоза
• Ассоциированная патология:
о Разрыв тубоовариального абсцесса может привести к развитию опасного для жизни перитонита
1. Клиническая картина:
• Наиболее частые субъективные и объективные симптомы:
о Неспецифические симптомы:
- Повышение температуры тела, боль в животе или в его нижних отделах
- Слизисто-гнойные выделения из влагалища
- Болезненность шейки матки и придатков, диспареуния
- Дизурия, тошнота, рвота
о Количество больных с бессимптомным течением достигает 35%
2. Демографические особенности:
• Возраст:
о Наблюдается у сексуально активных женщин
• Эпидемиология:
о Женщин, болеющих ВЗОМТ, насчитывается более 1 млн
о Ежегодно госпитализируется более 275 000 женщин с ВЗОМТ
3. Естественное течение и прогноз:
• Воспалительный процесс вызывает образование рубцов, повреждение маточной трубы и ее окклюзию:
о В 6 раз повышается риск эктопической беременности
о Повышается риск ВЗОМТ в будущем
о Хроническая боль внизу живота (у 20% больных)
о Бесплодие:
- После однократного эпизода ВЗОМТ бесплодие развивается у 8%
- После двух эпизодов - у 20%
- После трех эпизодов - у 40%
4. Лечение:
• Если больной было установлено ВМС, его удаляют
• Назначают терапию антибиотиками
• При образовании абсцесса в малом тазу его дренируют чрескожно под контролем лучевых методов исследования или открытым способом
е) Особенности диагностики. Признаки, учитываемые при интерпретации результатов:
• Одно- или многокамерное кистозное образование придатков, сигнал от стенки и перегородок которого усиливается при введении контрастного вещества
• Изменения в яичнике и вовлечение их в воспалительный конгломерат
• Воспалительные изменения в малом тазу и наличие в нем жидкости
• Утолщение брюшины и связок матки и накопление ими контрастного вещества
Пиовар
Пиовар – абсцедирование, обширное гнойное расплавление тканей яичника. Клинически пиовар проявляется высокой лихорадкой, резкими болями в животе, выделением гноевидных белей, дизурическими и диспептическими явлениями. Осложнениями могут служить тубоовариальный абсцесс и пельвиоперитонит. Диагностика пиовара включает проведение влагалищного исследования, бактериологического посева, УЗИ малого таза, диагностической лапароскопии. Лечение пиовара требует выполнения аднексэктомии на стороне поражения или экстирпации матки с придатками с последующей антибактериальной и восстановительной терапией (физиолечение, грязелечение, лечебные ванны).
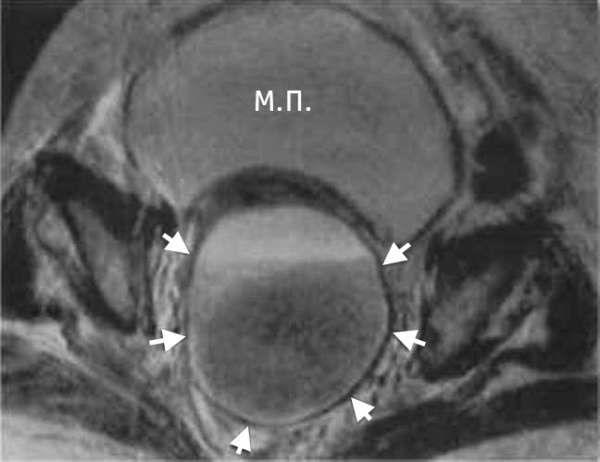
Пиовар развивается при проникновении патогенов в овариальную ткань интраканаликулярным, лимфогенным или гематогенным путем. Острое воспаление стромы коркового слоя яичника приводит к локальному расстройству кровообращения, отеку, очаговой или диффузной воспалительной инфильтрации с последующим формированием абсцессов яичника. Слияние гнойных полостей способствует расплавлению овариальной ткани и превращению яичника в заполненное гноем мешотчатое образование – пиовар. Локализация пиовара обычно односторонняя.
Возбудителями гнойных процессов в яичниках служат аэробы (энтерококк, стафилококк, e. Coli, стрептококки, гонококки), анаэробы (пептококки, бактероиды, пептострептококки), грамотрицательные микроорганизмы (протей, клебсиелла) и их ассоциации. Пиовар может сращиваться со стенками таза, трубой, маткой, сальником, мочевым пузырем и петлями кишечника. В редких случаях возможен прорыв пиовара в свободную брюшную полость и соседние полые органы (прямую кишку, мочевой пузырь, влагалище), образование тубоовариальных абсцессов, развитие параметрита, пельвиоперитонита, разлитого перитонита.
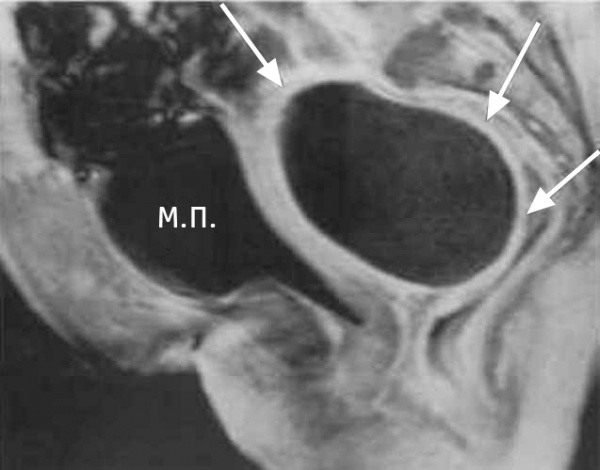
Причины развития пиовара
В патогенезе пиовара преобладает интраканаликулярный (восходящий) путь инфицирования из генитальных и экстрагенитальных очагов; реже инфекция распространяется гематогенно или лимфогенно. Пиовар обычно является осложнением воспалительных заболеваний – цервицита, эндометрита, сальпингита, сальпингоофорита, оофорита.
Нередко образованию пиовара предшествует проведение различных гинекологических операций: влагалищной гистерэктомии, резекции яичника, выскабливания полости матки, искусственного прерывания беременности (особенно криминальных абортов), кесарева сечения, перевязки маточных труб, сальпингэктомии, трансвагинальной пункции фолликулов яичников при ЭКО и др. Кроме того, наличие ВМС повышает риск развития пиовара и пиосальпинкса в 4 раза. В ряде случаев пиовар развивается вследствие разрыва кисты желтого тела или фолликулярной кисты.
Преморбидным фоном для развития пиовара могут служить состояния иммунодефицита, эндокринопатии (гипер- и гипотиреоз, сахарный диабет), соматические заболевания (анемия, инфекции), социальные и поведенческие факторы (стресс, алкоголизм, наркомания, ранние или беспорядочные половые связи), кистозные образования в яичниках и др.
Симптомы пиовара
Клиническая картина пиовара характеризуется общевоспалительным синдромом, локальными воспалительными изменениями и интоксикацией. Клиника пиовара манифестирует с подъема высокой температуры, гектической лихорадки, озноба, потливости, тахикардии, резкой слабости, нарушения сна и аппетита. Внизу живота отмечается острая пульсирующая боль, усиливающаяся при любой физической нагрузке, во время менструации, дефекации, полового акта. Характерны дизурические и диспептические нарушения; появляются гноевидные бели из половых путей.
На фоне пиовара и пиосальпинкса нередко образуется единый воспалительный конгломерат – тубоовариальный абсцесс. При развитии пельвиоперитонита присоединяются симптомы раздражения брюшины.
Диагностика пиовара
Распознавание пиовара в гинекологии требует комплексного подхода: проведения гинекологического исследования, УЗИ, бактериологического посева мазка на флору, диагностической лапароскопии. В диагностике пиовара оказывает помощь информация об имеющихся у пациентки воспалениях внутренних гениталий или перенесенных гинекологических вмешательствах.
Сдвиги в общем анализе крови при пиоваре характеризуются лейкоцитозом, ускорением СОЭ (до 80 мм/ч и выше). Бактериологическое исследование отделяемого из влагалища позволяет идентифицировать возбудителей инфекции и начать антибактериальную терапию. Влагалищное исследование способствует выявлению чаще одностороннего опухолевидного болезненного образования, имеющего плотную капсулу и нечеткие границы из-за сращения с окружающими органами (сальником, петлями кишечника, мочевым пузырем).
По данным гинекологического УЗИ пиовар визуализируется в виде эхопозитивного округлого образования с неоднородным внутренним содержимым из-за множественных включений, неравномерно утолщенной капсулой (6-10 мм). В сомнительных случаях требуется выполнение пункции заднего свода влагалища, диагностической лапароскопии. Пиовар в ходе диагностики дифференцируют с острым аппендицитом, холециститом, кишечной непроходимостью, перитонитом, пиелонефритом, острым сальпингоофоритом.
Лечение пиовара
Тактика лечения, которую современная гинекология применяет у пациенток с пиоваром, включает радикальное удаление гнойного очага, подавление инфекционного процесса, госпитальную и постгоспитальную реабилитацию. В предоперационном периоде назначаются антибактериальные, антигрибковые, антипротозойные средства; проводят дезинтоксикационную терапию, иммуностимулирующую терапию (УФОК, ВЛОК), гемосорбцию, плазмаферез.
На хирургическом этапе производится удаление гнойно-деструктивного очага. Паллиативные вмешательства при пиоваре (кольпотомия, пункция абсцесса) оправданы в случае высокой вероятности перфорации гнойника в брюшную полость, его прорыва в полые органы либо при общей тяжести состояния. Радикальным вмешательством при пиоваре у молодых женщин служит односторонняя оофорэктомия или аднексэктомия – удаление воспалительно-измененных яичников или полностью придатков лапароскопическим или лапаротомическим способом. У женщин в постменопаузе оптимальным считается выполнение надвлагалищной ампутации или гистерэктомии с удалением придатков.
При вторичном пельвиоперитоните и перитоните после удаления гнойно-некротических тканей осуществляется пролонгированное дренирование брюшной полости с проведением перитонеального диализа. На этапе реабилитации проводятся физиотерапевтические курсы: УЗТ, ультрафонофорез, микроволновую терапию, магнитотерапию, электрофорез, лазеротерапию, грязелечение, сероводородные ванны и пр.
Осложнения пиовара
При перфорации пиовара и излитии гноя в брюшную полость развивается гнойный перитонит. При опорожнении гнойника в прилежащие к пиовару полые органы – прямую или сигмовидную кишку, мочевой пузырь, влагалище в них развивается воспаление (ректит, сигмоидит, цистит, кольпит), формируются длительно не закрывающиеся свищи. Течение ректита и сигмоидита характеризуется тенезмами, выделениями слизи, поносами. При цистите развиваются болезненные и частые позывы к мочеиспусканию; вагинит проявляется гнойными выделениями из половых путей.
Прогноз и профилактика пиовара
В случае интенсивного и вовремя начатого лечения пиовара прогноз для жизни благоприятен. Сохранность репродуктивной функции, даже при выполнении щадящего вмешательства, в дальнейшем может быть ограничена ввиду развития рубцово-спаечных процессов в малом тазу.
Профилактика образования пиовара заключается в своевременном лечении генитальных инфекций, рациональном использовании внутриматочной контрацепции, предупреждении осложнений после гинекологических вмешательств, профилактическом наблюдении у гинеколога.
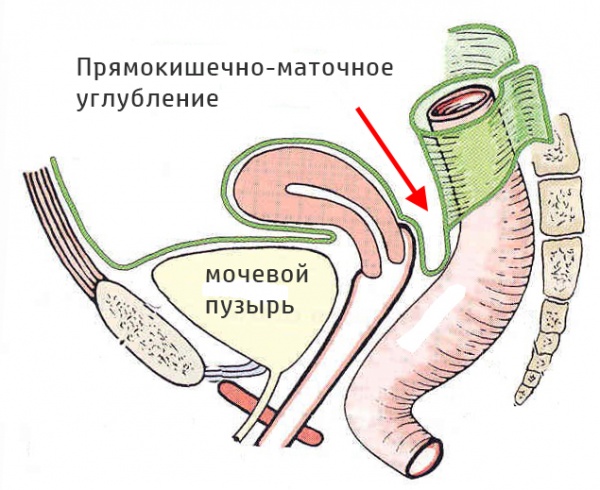
Абсцесс дугласова пространства
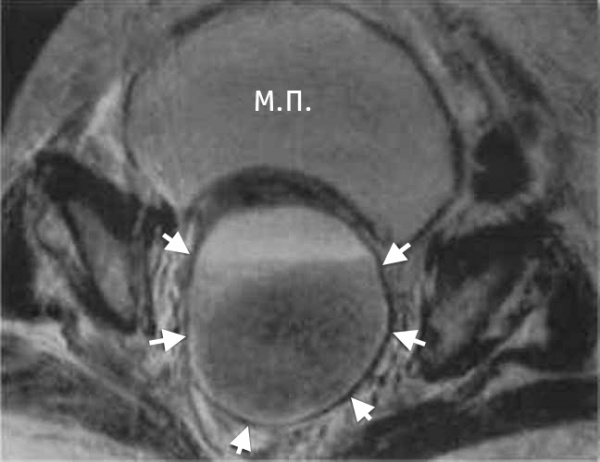
Абсцесс дугласова пространства – инкапсулированный гнойный очаг, расположенный в маточно-прямокишечном (прямокишечно-пузырном) углублении малого таза. Клиника характеризуется неспецифическими проявлениями (интоксикацией, фебрильной температурой, ознобами) и местной симптоматикой (болью в нижних отделах живота, дизурическими явлениями, частыми позывами на дефекацию). Диагностика включает ректальное и вагинальное (у женщин) исследование, УЗИ малого таза, КТ, пункцию гнойника через прямую кишку или задний свод влагалища. Лечение абсцесса дугласова пространства заключается в его вскрытии через прямую кишку или влагалище, дренировании и санации, проведении антибиотикотерапии.
МКБ-10
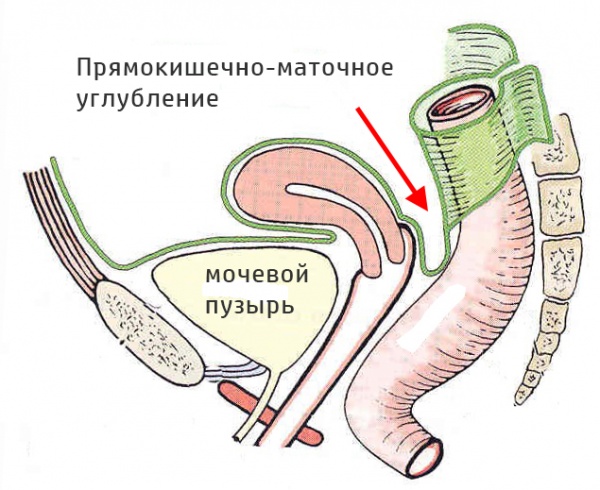
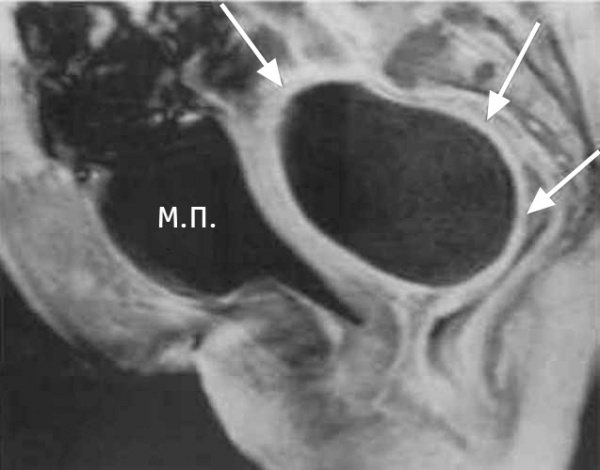
По данным специалистов в сфере гинекологии и общей хирургии абсцесс дугласова пространства встречается в 1-3% случаев (в 0,06-0,11% - после оперативных вмешательств). Абсцесс дугласова пространства является довольно частой разновидностью абсцессов брюшной полости. Инкапсулированный гнойник при данном виде абсцесса формируется в маточно-прямокишечном углублении у женщин и прямокишечно-пузырном – у мужчин.
В большинстве случаев абсцесс дугласова пространства развивается на фоне деструктивной формы острого аппендицита (флегмонозного, гангренозного, перфоративного) при тазовом расположении червеобразного отростка. У женщин к формированию абсцесса малого таза могут приводить гнойные заболевания придатков (аднексит, пиосальпинкс). Реже к возникновению абсцесса дугласова пространства предшествует перфорация дивертикула ободочной кишки, парапроктит, диффузные формы перитонита.

Гноеродная микрофлора представлена неспецифическими возбудителями (стафилококками, кишечной и паракишечной палочкой, стрептококками, синегнойной палочкой и др.). Образованию абсцесса дугласова пространства способствует снижение реактивности организма и повышение вирулентности патогенной микрофлоры.
Абсцесс дугласова пространства всегда формируется вторично. Затеканию крови, серозного или гнойного выпота в дугласово пространство способствуют анатомические особенности малого таза, куда открываются брыжеечные синусы и каналы. При недостаточно тщательной ревизии и туалете операционной раны, неадекватном дренировании и санации малого таза в наиболее глубоком месте брюшной полости – дугласовом пространстве создаются условия для формирования абсцесса.
Симптомы абсцесса
Организация абсцесса дугласова пространства, как правило, происходит через 5-10 суток после операции по поводу первичного гнойного заболевания. В первую очередь появляются общие неспецифические симптомы, характеризующиеся внезапным развитием озноба, повышением температуры тела до фебрильных значений, тахикардией, тошнотой, головной болью. На этом фоне отмечаются ощущения распирания и резкие боли внизу живота, усиливающиеся при ходьбе, движениях, физиологических отправлениях. При абсцессе дугласова пространства пациентов могут беспокоить учащенные и болезненные мочеиспускания, тенезмы, жидкий стул с примесью слизи и крови, недержание газов и кала.

Обширные абсцессы дугласова пространства, окруженные массивным инфильтратом, иногда приводят к сдавлению прямой кишки, вызывая механическую кишечную непроходимость. Прогрессирование патологии может осложниться прорывом гнойника в свободную брюшную полость или полые органы - мочевой пузырь, матку, прямую кишку. Длительное течение тазового абсцесса приводит к развитию тромбофлебита тазовых вен и тромбоэмболической болезни.
В ходе консультации гастроэнтеролога осуществляется сбор анамнеза. Специалист обращает внимание на недавно перенесенные операции и заболевания, что позволяет заподозрить вероятность абсцесса дугласова пространства.
Пальпаторно определяется болезненность в области малого таза, локальное напряжение мышц, положительный симптом Щёткина — Блюмберга. При ректальном или влагалищном исследовании выявляется болезненный тугоэластический инфильтрат с размягчением и флюктуацией в центре. У женщин абсцесс дугласова пространства пальпируется выше шейки матки, определяется нависание заднего свода влагалища.

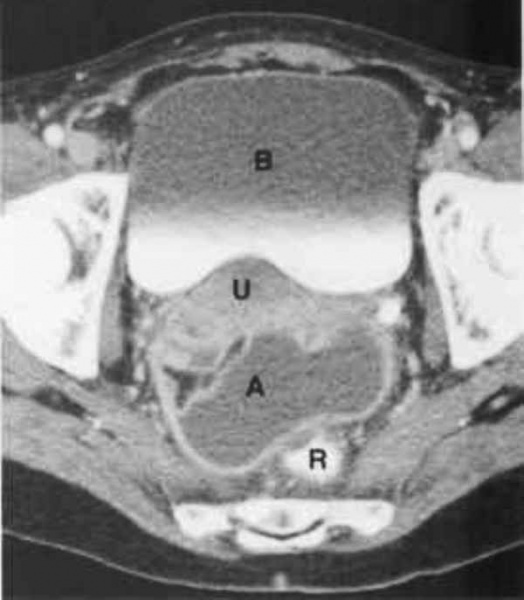
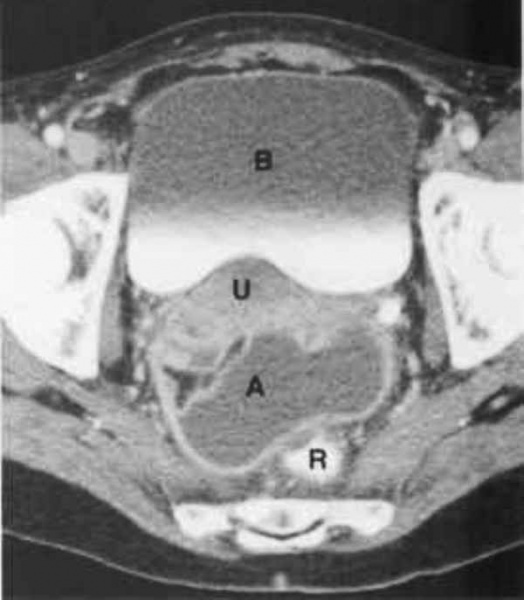
КТ органов малого таза. На снимке: абсцесс, отграниченный стенкой (А), прямая кишка (R), матка (U), мочевой пузырь (B)
Для дифференциальной диагностики с тубоовариальным абсцессом у женщин проводится УЗИ малого таза; для исключения абсцесса предстательной железы у мужчин – УЗИ простаты.

В сложно дифференцируемых случаях может потребоваться выполнение компьютерной томографии, МРТ. Для окончательного распознавания абсцесса дугласова пространства прибегают к диагностической пункции гнойника под ультразвуковым наведением через прямую кишку либо задний свод влагалища. Полученное гнойное содержимое подвергается бактериологическому исследованию.

Лечение абсцесса дугласова пространства
На инфильтративной стадии назначаются микроклизмы, антибиотики; после окончательного формирования абсцесса, о котором судят по размягчению инфильтрата и появлению флюктуации, производится вскрытие гнойника. Абсцессы дугласова пространства вскрывают через стенку прямой кишки или через задний свод влагалища. Вначале выполняется пункция гнойника толстой иглой.

После получения гноя, для обеспечения его свободного оттока из полости абсцесса, отверстие по ходу иглы рассекается, расширяется тупым путем, и в него устанавливается двухпросветный дренаж (или катетер с раздутой манжеткой). Проводится послеоперационная санация гнойной полости.
Для вскрытия абсцесса дугласова пространства у женщин может применяться задняя кольпотомия. При невозможности вскрытия абсцесса трансерктально или трансвагинально, используется оперативный доступ в подвздошной области с последующим введением дренажа в малый таз.
При одиночном абсцессе дугласова пространства и вовремя предпринятом вмешательстве исход заболевания благоприятный – наступает выздоровление. Осложнения абсцесса дугласова пространства могут развиться при прорыве гнойника в брюшную полость или прилежащие к нему органы.
Профилактика абсцесса дугласова пространства требует адекватной ревизии и санации брюшной полости при оперативных вмешательствах, тщательной остановки кровотечений, своевременного лечения гнойных тубоовариальных образований и парапроктита. После осложненной аппендэктомии в послеоперационном периоде необходимо систематическое влагалищное или ректальное исследование для своевременного распознавания абсцесса дугласова пространства.
Читайте также:
- Лучевая диагностика ресничной кишечной кисты печени
- Спинномозговые нервы плода. Развитие спинномозговых нервов эмбриона
- Глаза при болезни Rosai-Dorfman (синусном гистиоцитозе с массивной лимфаденопатией)
- Спленэктомия, лейкаферез при хроническом лимфолейкозе - результаты
- Кавернозная гемангиома глазницы: признаки, гистология, лечение, прогноз
