Опухоль эндолимфатического мешка (ОЭЛМ) - лучевая диагностика
Добавил пользователь Валентин П. Обновлено: 30.01.2026
Патологии, имеющие общие симптомы с болезнью Гиппеля Линдау
- Яремно-барабанная гломусная опухоль,
- гемангиома,
- менингиома,
- опухоли среднего уха (аденома, холестеатома),
- гемобластозы,
- хондросаркома,
- метастатические опухоли.
Признаки болезни Гиппеля Линдау на снимках МРТ и КТ
- Опухоль эндолимфатического мешка или болезнь Гиппеля Линдау исходит из средней его трети.
- Это гиперваскуляризованная опухоль, в которой могут образовываться очаги обызвествления.
- Характерна деструкция кости, особенно у пациентов с болезнью Гиппеля-Линдау.
- Следует помнить также о возможности костной деструкции в области яремного отверстия и луковицы ВЯВ и предупредить пациента о симптомах, которые могут появиться по мере роста опухоли при болезни Гиппеля Линдау, особенно о нарушении функции УП-Х1ЧН.
- Опухоль эндолимфатического мешка при болезни Гиппеля Линдау ассоциирована с высоким риском осложнений (в том числе и при выполнении хирургического вмешательства), в частности профузного кровотечения и повреждения ЧН. Поэтому перед тем как удалить опухоль, желательно выполнить эмболизацию питающих ее сосудов.
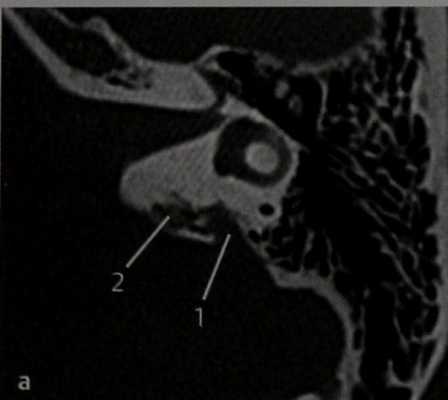
Пациент с болезнью Гиппеля-Линдау, направленный на скрининговое оториноларингологическое обследование.
КТ в горизонтальной проекции. Видна деструкция заднемедиального отдела височной кости в области предполагаемого расположения эндолимфатического мешка, по-видимому, обусловленная его опухолью. Водопровод преддверия при этой опухоли может быть расширен (1), и в большинстве случаев опухоль прорастает в окружающую ее кость (2), распространяясь на луковицу ВЯВ, внутренний слуховой проход, сосцевидный отросток, внутреннее ухо. Поражение интракраниальных структур лучше видно на МРТ.
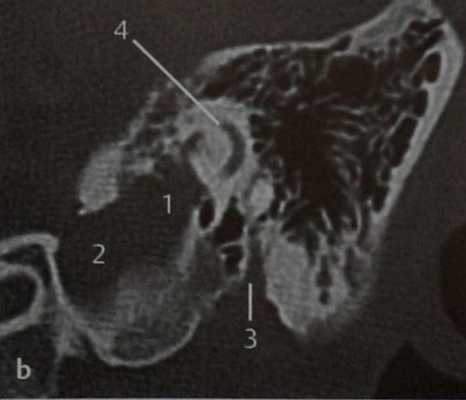
КТ в вертикальной проекции. Наиболее крупная часть опухоли (1) локализуется в крыше луковицы ВЯВ (2) и частично инфильтрирует медиальные сосцевидные ячейки вплоть до средней черепной ямки. Видны шилососцевидное отверстие (3) и задний полукружный канал (4). Как и в данном случае, опухоль эндолимфатического мешка чаще образуется при болезни Гиппеля-Линдау, а вообще эта опухоль встречается редко.
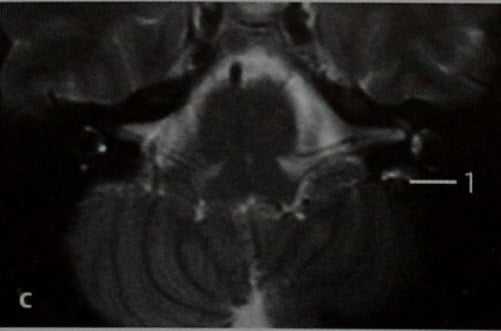
МРТ: Т2-взвешенное изображение в горизонтальной проекции. Опухоли на МРТ соответствует зона повышенной интенсивности сигнала в заднемедиальной части височной кости (1) кзади от заднего полукружного канала с нормальным сигналом от содержащейся в нем жидкости, что подтверждает результат КТ.
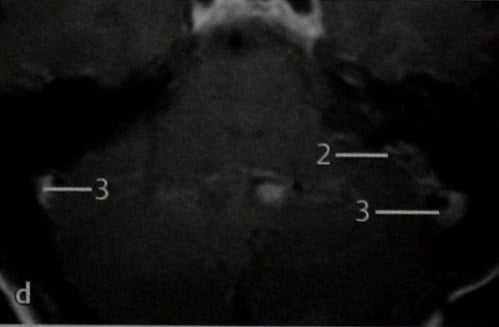
d МРТ: Т1 -взвешенное изображение в горизонтальной проекции после введения препарата гадолиния. Видно значительное усиление сигнала от опухоли, располагающейся слева (2), что подтверждают ее гиперваскуляр-ность, а также нормальный кровоток в обоих сигмовидных синусах (3).
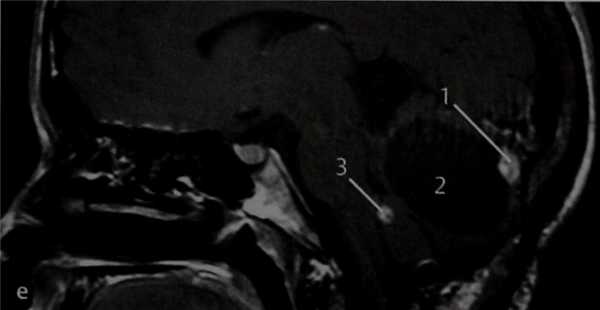
МРТ: Т1-взвешенное изображение в сагиттальной проекции после введения препарата гадолиния. При болезни Гиппеля-Линдау могут возникать и другие опухоли, что значительно усугубляет состояние пациентов, учитывая возможность сдавления этими опухолями жизненно важных анатомических структур и развития вторичной гидроцефалии. В данном случае развилась гемангиобластома с усиливающимся солидным (7) и неусили-вающимся крупным кистозным (2) компонентами. Опухоль значительно сдавливает мозжечок. Несколько кпереди визуализируются мелкие вторичные усиленные опухоли (3).
Опухоль эндолимфатического мешка (ОЭЛМ) - лучевая диагностика
Диагностика и лечение опухоли эндолимфатического мешка
В 1984 году Hasserd и соавт. сообщили о первой опухоли эндолимфатического мешка, обнаруженной во время операции на эндолимфатическом мешке при предполагаемой болезни Меньера; они описали обильно васкуляризированную дольчатую опухоль, расположенную вдоль задней части височной кости. И локализация и гистопатология подтверждали происхождение опухоли из эндолимфатического мешка.
Heffner на основе микроскопического (оптического и электронного) и иммунохимического анализа 20 похожих сосочково-аденоматозных опухолей височной кости определил эндолимфатический мешок как источник первичной опухоли и описал ее как «аденокарциному эндолимфатического мешка».
Теперь считается, что именно эндолимфатический мешок, а не слизистая оболочка барабанно-сосцевидного отдела, является источником низкодифференцированных агрессивных сосочковых опухолей височной кости. Эти очень деструктивные опухоли сосредоточены между сигмовидным синусом и внутренним слуховым проходом в области вестибулярного водопровода и часто распространяются интракраниально.
Макроскопически это новообразования красного цвета, полиповидные, с выраженным сосудистым рисунком. При микроскопии выявляют сосочково-кистозную архитектуру с формированием ворсинок, покрытых кубическим или столбчатым эпителием, веретенообразным или эпителиальномышечным слоем клеток, с железистыми полостями, похожими на опухоли щитовидной железы.
Опухоли эндолимфатического мешка должны быть дифференцированы от аденомы и аденокарциномы, а также от карциноида и опухоли сосудистого сплетения. В дифференциальном диагнозе может помочь иммуногистохимический анализ. Например, Levin и соавт. показали, что опухоли эндолимфатического мешка так же, как и его нормальная ткань выделяли цитокератин, белок S-100, NSE и виментин, но не глиальный фибриллярный кислый белок (GFAP).
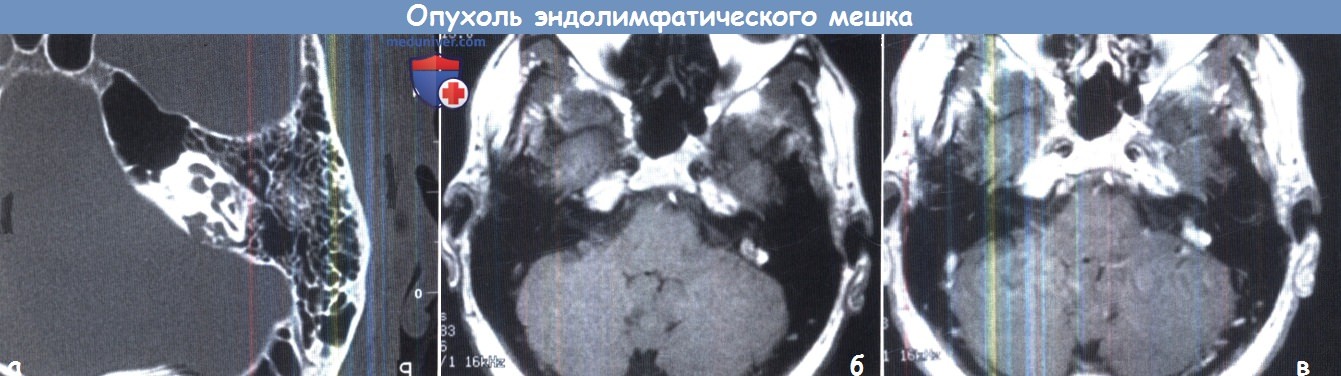
Опухоль эндолимфатического мешка: А. Аксиальная КТ; Б. и В. Аксиальные МРТ до и после контрастирования.
Задняя часть левой пирамиды эрозирована в области эндолимфатического мешка.
Б. опухолевый массив имеет гетерогенную структуру до контрастирования. В. Плотная часть опухоли усиливается при контрастировании.
Mergerian и соавт. нашли отличительную экспрессию между папилломами сосудистого сплетения и опухолями эндолимфатического мешка в отношении транстиретина, хорошо известного маркера эпителиальной ткани хороидного сплетения.
Опухоли эндолимфатического мешка растут медленно и часто не диагностируются, до формирования обширной местной деструкции и внутрикраниального распространения; однако ни в одном подобном случае не наблюдалось отдаленного метастазирования. Типичные клинические проявления включают (внезапную или прогрессивную) сенсоневральную тугоухость и паралич лицевого нерва, с диагнозом «тугоухость», опережая диагноз опухоли эндолимфатического мешка в среднем 10,6 лет. Опухоли эндолимфатического мешка могут имитировать болезнь Меньера, вызывая тугоухость, шум в ушах, и эпизодические головокружения.
Gaffey и соавт. зарегистрировали очень отчетливую связь опухолей эндолимфатического мешка с болезнью Гиппеля-Линдау (von Hippel-Lindau, VHL,— аутосомно-доминантный наследственный факоматоз, представленный сочетанием сетчаточного и мозжечкового ангиоматоза). Соответственно, наблюдение пациента с VHL должно включать тщательное исследование области эндолимфатического мешка; раннее обнаружение позволяет выполнить резекцию с сохранением слуховой функции.
При опухоли эндолимфатического мешка (при других основных проявлениях VHL или установлении диагноза VHL, по крайней мере, у одного родственника) у пациента необходимо исключить диагноз VHL.
При КТ опухоли эндолимфатического мешка появляются как деструктивные поражения, сосредоточенные в ретролабиринтной части височной кости, в виде кальцификатов. Находки на МРТ включают области высокой интенсивности сигнала на Т1 и Т2, а также увеличение интенсивности при контрастировании гадолинием; в новообразованиях более 2 см выявляются пустоты.
Рекомендуемая тактика — радикальная резекция. Дооперационная эмболизация опухоли может ускорить хирургическое удаление. Необходимо длительное наблюдение, поскольку эти опухоли могут рецидивировать и через 10 лет после резекции.
- Вернуться в оглавление раздела "отоларингология"
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
а) Терминология:
1. Аббревиатура:
• Опухоль эндолимфатического мешка (ОЭЛМ)
2. Синонимы:
• Аденоматозная опухоль ЭЛМ, опухоль Хеффнера
3. Определение:
• Папиллярная цистаденоматозная опухоль ЭЛМ:
о Возникает из эпителия эндолимфатического мешка
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о КТ в костном окне: костные спикулы в центре и Са++ ободок сзади
о МРТ: гиперинтенсивные очаги на Т1 без контрастного усиления
• Локализация:
о Ретролабиринтная: задне-внутренние отделы височной кости
о Ямка ЭЛМ в пресигмоидной, задней поверхности каменистой части височной кости
• Размер:
о Варьирует, часто небольшой; ОЭЛМ выявляется раньше в результате скрининга при болезни фон Гиппеля-Линдау
• Морфология:
о Инфильтративная, плохо отграниченная опухоль
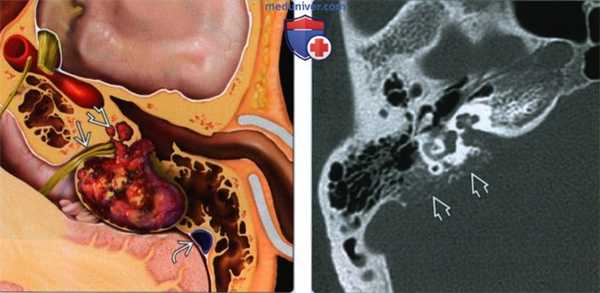
(Слева) На рисунке височной кости в аксиальной плоскости показана типичная опухоль эндолимфатического мешка (ОЭЛМ). Важные особенности: сосудистая природа, тенденция к формированию фистулы, открывающейся во внутреннее ухо, фрагменты костной ткани в матриксе опухоли. Обратите внимание на классическое ретролабиринтное расположение опухоли между ВСК и сигмовидным синусом.
(Справа) При аксиальной КТ в костном окне определяются лучевые признаки ОЭЛМ, в том числе расположение в задних отделах височной кости в области эндолимфатического мешка, Са++ в матриксе опухоли с лучистыми краями, пермеативные изменения костей.
2. КТ при опухоли эндолимфатического мешка:
• КТ в костном окне:
о Пермеативно-деструктивная ретролабиринтная опухоль:
- Спикулы Са++ в центре (100%)
- Тонкий обызвествленный «ободок» по заднему краю
3. МРТ при опухоли эндолимфатического мешка:
• Т1 ВИ:
о Гиперинтенсивные очаги в 80%:
- Вследствие кровоизлияния, холестериновой «щели»
о В опухолях > 2 см могут обнаруживаться артефакты потока
• Т2 ВИ:
о Неравномерный сигнал из-за фрагментов кости и кист
• Т1 ВИ С+:
о Неоднородное контрастирование
4. Ангиография:
• Опухоли • Опухоли >3 см также снабжаются ветвями ВСА
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ в костном окне и МРТТ1 С+ (оба необходимы)
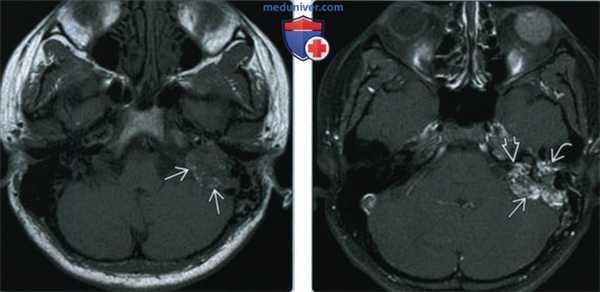
(Слева) При аксиальной МРТ Т1 ВИ визуализируется экспансивное дольчатое объемное образование левой височной кости с участками ↑ Т1 сигнала, которые часто обнаруживаются в ОЭЛМ и обычно расположены на периферии.
(Справа) При аксиальной МРТ Т1 С+ FS у этого же пациента определяется типичное интенсивное неоднородное контрастное усиление, ожидаемое при ОЭЛМ. Эта опухоль также прорастает в левый ВСК, среднее ухо в и сосцевидный отросток. Обратите внимание на диффузный патологический сигнал в левом глазном яблоке, свидетельствующий об ангиоме сетчатки с отслойкой, наблюдающейся при болезни фон Гиппеля-Линдау.
в) Дифференциальная диагностика опухоли эндолимфатического мешка:
1. Холестериновая гранулема вершины пирамиды:
• КТ в костном окне: ровные края, экспансивный характер
• МРТ: диффузный ↑ сигнал на Т1 и Т2
2. Менингиома вершины пирамиды:
• КТ в костном окне: неровные края ± гиперостоз ± пермеативно-склеротические изменения костей
• МРТ Т1 С+: однородное контрастирование; дуральный хвост; ↓ Т2
3. Гломусная югулярная параганглиома:
• КТ в костном окне: пермеативно-деструктивная инвазия костей без спикул
• МРТ: ↑ Т1 очаги (редко); очень распространены артефакты потока (Т2)
4. Метастатическое поражение височной кости:
• Первичная опухоль в анамнезе
г) Патология:
1. Общая характеристика:
• Генетика:
о Спорадичская опухоль>ОЭЛМ при ФГЛ
о Мутация гена-супрессора опухоли VHL в обоих случаях
• Сопутствующие патологические изменения:
о Болезнь ФГЛ
о У 15% пациентов с ФГЛ возникает ОЭЛМ, в 30% двухсторонняя
2. Стадирование, классификация опухоли эндолимфатического мешка:
• 1 степень: ограничена височной костью, средним ухом, ± ВСК
• 2 степень: распространение в заднюю черепную ямку
• 3 степень: распространение в заднюю и среднюю черепную ямку
• 4 степень: поражение ската ± крыла клиновидной кости
3. Макроскопические и хирургические особенности:
• Выбухание опухоли со стороны заднего края височной кости
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Нейросенсорная тугоухость
• Другие признаки/симптомы:
о Тиннитус, головокружение (имитирует болезнь Меньера)
о Паралич лицевого нерва
2. Демография:
• Возраст:
о Спорадическая форма: 40-50 лет; ФГЛ: 30 лет
3. Течение и прогноз:
• Прогноз великолепный при тотальной резекции:
о ОЭЛМ при ФГЛ обнаруживается раньше (ежегодный МР-скрининг)
• Поскольку возможен поздний рецидив, рекомендуется наблюдение в динамике
4. Лечение:
• Хирургическое (тотальная резекция):
о Предоперационная эмболизация при опухолях большего размера
• Лучевая терапия в случае нерезектабельных опухолей
е) Диагностическая памятка:
1. Следует учесть:
• Двухсторонняя ОЭЛМ = диагноз ФГЛ
• В случае ОЭЛМ необходимо обследовать пациента и его семью на предмет ФГЛ
2. Советы по интерпретации изображений:
• Опухоль задней стенки височной кости с ↑ Т1 очагами = ОЭЛМ
Редактор: Искандер Милевски. Дата публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
1. Аббревиатура:
• Интралабиринтная шваннома (ИЛШ)
2. Синоним:
• Шваннома внутреннего уха
3. Определение:
• ИЛШ: доброкачественная опухоль, возникающая из шванновских клеток внутри структур перепончатого лабиринта:
о Включает в себя шванномы улитки, преддверия (или обеих этих структур), а также опухоли внутреннего уха, распространяющиеся во внутренний слуховой канал (ВСК) среднего уха
1. Общая характеристика:
• Лучший диагностический критерий
о МРТ Т1 С+: очаговое контрастирующееся объемное образование в перепончатом лабиринте
о MPT T2 высокого разрешения: дефект наполнения в гиперинтенсивной перилимфе
• Локализация:
о Фокальная интралабиринтная опухоль, называющаяся в зависимости от локализации:
- Интракохлеарная: шваннома в улитке
- Интравестибулярная: шваннома в преддверии внутреннего уха
- Вестибулокохлеарная: шваннома преддверия и улитки
- Трансмодиолярная: шваннома, пересекающая стержень от улитки до дна ВСК
- Трансмакулярная: шваннома, распространяющаяся от преддверия в область дна ВСК
- Трансотическая: шваннома, пересекающая все внутреннее ухо от дна ВСК до среднего уха
• Размер:
о Обычно в пределах нескольких миллиметров в перепончатом лабиринте
о Большие шванномы распространяются за пределы лабиринта
• Морфология:
о Малые начальные шванномы могут быть овоидными или округлыми
о Большие запущенные шванномы принимают форму пораженной части перепончатого лабиринта
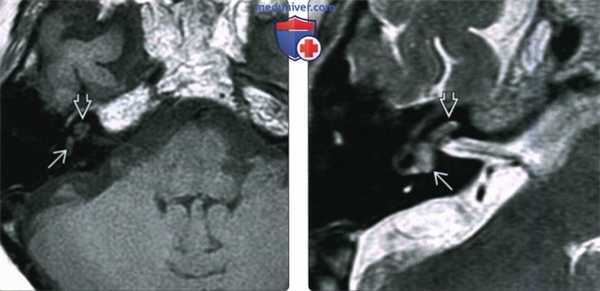
(Слева) При аксиальной МРТ Т1ВИ определяется минимальный гиперинтенсивный сигнал в преддверии и улитке у пациента с вестибулокохлеарной шванномой.
(Справа) При аксиальной MPT Т2ВИ визуализируется материал с сигналом, соответствующим мягким тканям, замещающий сигнал, типичный для нормальной жидкости в преддверии и улитке у пациента с ИЛШ вестибулокохлеарного типа. Эти опухоли чаще распознаются на МРТ высокого разрешения (Т2) в условиях высокой настороженности.
2. КТ при интралабиринтной шванноме:
• КТ без КУ:
о Обычно норма, ИЛШ не видна
• КТ с КУ:
о ИЛШ не видна даже на тонкосрезовой КТ с КУ
• КТ в костном окне:
о Норма, за исключением случаев, когда опухоль пролабирует в среднее ухо через нишу круглого окна
о При очень больших опухолях (трансмодиолярных, трансмакулярных, трансотических) могут обнаруживаться костные эрозии
о КТ в костном окне обычно не позволяет сделать заключение об ИЛШ
3. МРТ при интралабиринтной шванноме:
• Т1 ВИ:
о Материал мягкотканной интенсивности во внутреннем ухе
о Может быть слегка более интенсивным по сравнению с жидкостью в лабиринте
о Не виден за исключением больших опухолей и тонкосрезовых томограмм
• Т2 ВИ:
о Очаговое гипоинтенсивное образование в гиперинтенсивной жидкости перепончатого лабиринта
• Т1 ВИ С+:
о Однородное контрастирование ИЛШ
о ИЛШ может распространяться в различных направлениях из внутреннего уха:
- Через круглое окно в среднее ухо
- Вдоль ветвей вестибулярного нерва в дно ВСК = трансмакулярная ИЛШ
- Через стержень и канал лицевого нерва в ВСК = трансмодиолярная ИЛШ
4. Рекомендации по визуализации:
• Используйте фокусную Т1 С+ или Т2 высокого разрешения (например, FIESTA, 3D-TSE) мостомозжечкового угла (ММУ)-ВСК для диагностики ИЛШ
• Тщательно осматривайте все МР-сканы для «исключения акустической шванномы» на предмет наличия интралабиринтного объемного образования
• Тщательно оценивайте расположение опухоли:
о Предполагайте ИЛШ, если опухоль поражает преддверие, улитку или обе эти структуры
о Предполагайте ИЛШ, если опухоль пролабирует в среднее ухо или в область дна ВСК
• Всем пациентам с болезнью Меньера, которым планируется операция, должна выполняться фокусная МРТ для исключения ИЛШ
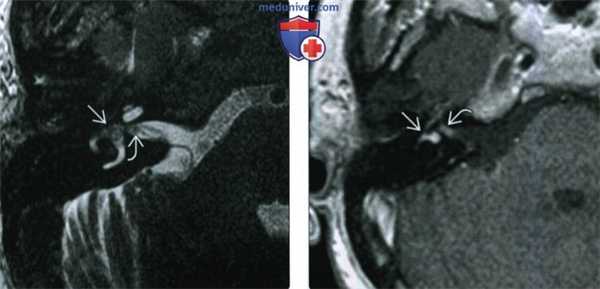
(Слева) При аксиальной МРТ Т2 ВИ определяется ИЛШ трансмакулярного типа в виде материала с интенсивностью сигнала, соответствующей мягким тканям, заполняющего преддверие и распространяющегося вдоль ветвей преддверного нерва до дна дистальных отделов внутреннего слухового канала (ВСК).
(Справа) При аксиальной МРТ Т1ВИ у этого же пациента определяется контрастное усиление интравестибулярной и дистальной интраканаликулярной части этой трансмакулярной шванномы. Минимальное отличие параметров контрастного усиления обусловлено эффектом усреднения объема.
в) Дифференциальная диагностика интралабиринтной шванномы:
1. Лабиринтит:
• Остро возникшая нейросенсорная тугоухость (НСТУ) ± головокружение и нейропатия лицевого нерва
• МРТ Т2 высокого разрешения: отсутствие мягкотканных опухолей в гиперинтенсивной жидкости во внутреннем ухе
• МРТ Т1 С+: контрастное усиление (полное или частичное) перепончатого лабиринта
2. Оссифицирующий лабиринтит:
• Клинические проявления: менингит или гнойный средний отит-мастоидит в анамнезе
• МРТ Т2 высокого разрешения: локальные гипоинтенсивные участки в гиперинтенсивной жидкости во внутреннем ухе; фиброзно-костные очаги могут имитировать ИЛШ
• КТ в костном окне: костные включения в жидкости перепончатого лабиринта
3. Интралабиринтное кровоизлияние:
• Клинические проявления: внезапная односторонняя НСТУ
• МРТ Т1: гиперинтенсивная жидкость в перепончатом лабиринте
4. Шваннома лицевого нерва с пролабированием во внутреннее ухо:
• Клинические проявления: НСТУ с сопутствующей нейропатией лицевого нерва
• МРТ Т1 С+: вытянутое образование, накапливающее контраст, расположенное по ходу внутривисочного канала лицевого нерва:
о Поражение внутреннего уха - вторичная находка
• КТ в костном окне: расширение канала лицевого нерва в височной кости, ровные края
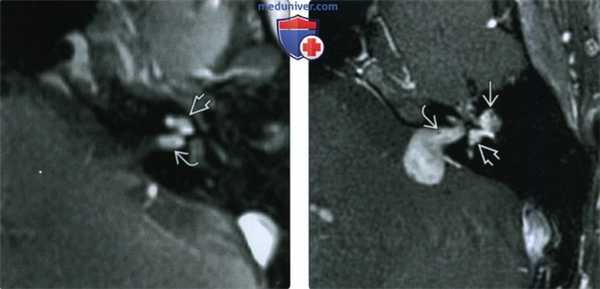
(Слева) При аксиальной МРТ Т1ВИ С+ определяется контрастное усиление дна дистального ВСК и улитки (ИЛШ трансмодиолярного типа). Опухоль растет из улитки через стержень и канала улиткового нерва, достигая дна ВСК.
(Справа) При аксиальной МРТ Т1ВИ С+ визуализируется крайне редкая ИЛШ трансотического типа. Обратите внимание, что опухоль, накапливающая контраст, распространяется через ВСК из ММУ, а также поражает внутреннее и среднее ухо.
1. Общая характеристика:
• Этиология:
о Опухоль возникает из шванновских клеток вокруг аксонов дистальных отделов преддверного или улиткового нервов в перепончатом лабиринте
о Симптоматика болезни Меньера объяснятся вторичной водянкой эндолимфатического мешка
• Заболевание схоже с другими шванномами в человеческом организме
• Самый частый тип ИЛШ: интракохлеарный
2. Макроскопические и хирургические особенности:
• Коринчевато-серое инкапсулированное образование в лабиринте
3. Микроскопия:
• Дифференцированные неопластические шванновские клетки
• Энтони А: области компактно расположенных вытянутых клеток
• Энтони В: области менее плотно расположенных клеток, опухоль с рыхлой клеточной структурой, ± группы клеток, заполненных жирами
• Выраженная диффузная экспрессия белка S100
1. Проявления:
• Типичные признаки/симптомы:
о Односторонняя нейросенсорная тугоухость (НОТУ):
- Внезапное начало НСТУ-крайне редкая ситуация
о Специфические симптомы, зависящие от локализации опухоли:
- В преддверии: тиннитус, эпизодическое головокружение с тошнотой и рвотой, смешанная тугоухость (опухоль фиксирует основание стремечка, приводя к кондуктивной тугоухости)
- В улитке: медленно прогрессирующая НСТУ
• Клинический профиль:
о Односторонняя НСТУ, развивающаяся в течение нескольких десятилетий
2. Демография:
• Возраст:
о Взрослые >40
• Пол:
о Нет половой предрасположенности
• Эпидемиология:
о Редкая патология
о Примерно в 100 раз более редкая опухоль, чем вестибулярная шваннома ММУ-ВСК
3. Течение и прогноз:
• Крайне медленно растущая доброкачественная опухоль перепончатого лабиринта
• Прогрессирующая тугоухость может длиться 20 лет
• Часто растет, пока не заполнит внутренне ухо, затем рост останавливается
• В конечном счет при отсутствии лечения приводит к полной глухоте
• При удалении опухоли остается тугоухость, выраженная в той или иной степени
4. Лечение:
• Консервативное:
о Выжидательная тактика
о Показана при минимальной симптоматике (при удовлетворительном уровне слуха) и опухолях, ограниченных внутренним ухом
• Хирургическое (резекция):
о Удаление опухоли в преддверии: транслабиринтное вмешательство
о При опухолях улитки или среднего уха: трансотическое вмешательство
о При симптоматике, приводящей к нетрудоспособности:
- Обычно при некупируемом головокружении
о При значительном трансмодиолярном или трансмакулярном распространении возможен доступ через среднюю черепную ямку
о У некоторых пациентов после резекции может иметь значение кохлеарная имплантация
1. Следует учесть:
• ИЛШ может быть пропущена даже опытными рентгенологами, если они не предупреждены о ее наличии
• ИЛШ сейчас обнаруживается чаще в связи с использованием Т2 высокого разрешения (CISS, FIESTA, 3D-TSE):
о Возрастание выявления частично связано с ↑ настороженностью относительно этого заболевания
о Некоторые ИЛШ не накапливают контраст, но могут визуализироваться на МРТ Т2 высокого разрешения
2. Советы по интерпретации изображений:
• При визуальном «исключении акустической шванномы» на МРТ не следует забывать тщательно оценивать жидкостные пространства внутреннего уха на предмет ИЛШ:
о ИЛШ может быть пропущена, если рентгенолог не ориентирован на поиск объемных образований во внутреннем ухе
• При подозрении на ИЛШ для дифференциальной диагностики с лабиринтитом необходимо использовать МРТ Т2 высокого разрешения:
о ИЛШ выглядит как мягкотканный патологический очаг в гиперинтенсивной жидкости во внутреннем ухе
о Лабиринтит: не столь выраженное очаговое объемное образование в гиперинтенсивной жидкости во внутреннем ухе
Endolymphatic sac tumor and angiomatous lesions of the nasal and pharyngeal mucosa as a first manifestation of von Hippel—Lindau disease
Honeder C., Gstoettner W., Matula C., Czerny C., Gruber A., Ramsebner R., Arnoldner C.
Laryngoscope 2012; 10: 1002—1023 (англ. — Австрия)
Представлено наблюдение опухоли эндолимфатического мешка у 15-летнего мальчика, у которого также диагностировали ангиоматозное поражение слизистых оболочек носа и горла; кроме того, после операции у него диагностировали болезнь Hippel—Lindau. Предоперационное КТ-исследование исключило вероятность холестеатомы, однако оказалось неинформативным в плане дифференциации параганглиомы или опухоли эндолимфатического мешка. Согласно данным авторов, это первый описываемый случай ангиоматозного повреждения слизистых верхних дыхательных путей у пациента с болезнью Hippel—Lindau, представляющее интерес для дифференциальной диагностики случаев опухоли эндолимфатического мешка.
*Болезнь Гиппеля—Линдау (цереброретинальный ангиоматоз) — факоматоз, при котором гемангиобластомы мозжечка сочетаются с ангиомами спинного мозга, множественными врожденными кистами поджелудочной железы и почек. Симптомы заболевания становятся очевидными во 2-м десятилетии жизни — одним из первых обнаруживается кровоизлияние в глазное яблоко или в заднюю черепную ямку с признаками внутричерепной гипертензии или мозжечковыми расстройствами. У большинства пациентов в цереброспинальной жидкости обнаруживают повышение содержания белка, у половины детей с опухолями мозжечка — увеличение числа клеток. Заболевание наследуется аутосомно-доминантно, обусловлено мутацией гена-супрессора опухолевого роста (VHL), локализованного на коротком плече 3-й хромосомы.
Эффект «третьего окна» после хирургического вмешательства при болезни Меньера
Significance of the development of the inner ear third window effect after endolymphatic sac surgery in Ménière disease patients
Kim S.H., Ko S.H., Ahn S.H., Hong J.M., Lee W.S.
Laryngoscope 2012; 122: 8: 1838—1843 (англ. — Корея)
Цель данного исследования — определить клиническую значимость низкочастотной кондуктивной тугоухости, которая часто развивается после операций на эндолимфатическом мешке. В исследование были включены 16 пациентов, перенесших операцию на эндолимфатическом мешке по поводу болезни Меньера. Шкала оценки эффективности операции основывалась на разработках Американской академии оториноларингологов 1995 г. Определяли число пациентов с кондуктивной тугоухостью (костно-воздушный интервал (КВИ)>10 дБ на частотах 250, 500 и 1000 Гц) после операции и оценивали значимость КВИ в соответствии с исходом и эффективностью операции. Приступы головокружения у 9 пациентов были полностью купированы (группа А). Число приступов головокружения уменьшилось на 60—90% у 6 пациентов (группа В) и на 20—59% у одного пациента (группа С). Послеоперационный КВИ наблюдался у 13 пациентов. Средняя величина КВИ у пациентов группы А была значительно больше, чем у пациентов групп В и С (25,0±7,6 дБ в группе А по сравнению с 10,0±7,5 дБ в группах В и С; p=0,005). Основываясь на вышеописанных наблюдениях, авторы предположили, что большой КВИ и полное купирование головокружения в данном исследовании могут быть вызваны феноменом так называемого «третьего окна», образованного за счет декомпрессии эндолимфатического мешка и протока, и могут служить позитивным прогностическим признаком.
Гистологическое исследование после хирургического вмешательства по поводу болезни Меньера
Histopathology after endolymphatic sac surgery for Ménière’s syndrome
Chung J.W., Fayad J., Linthicum F., Ishiyama A., Merchant S.N.
Otol Neurotol 2011; 32: 4: 660—664 (англ. — США)
(От редакции: по данным В.Т. Пальчуна (2010), при болезни Меньера головокружение, как правило, прекращается после рассечения эндолимфатического протока в месте выхода его из пирамиды височной кости).
Доброкачественное позиционное пароксизмальное головокружение как осложнение ортодентальной хирургии
Benign paroxysmal positional vertigo as a complication of orthognathic surgery
Beshkar M., Hasheminasab M., Mohammadi F.
J Craniomaxillofac Surg 2012; 19: 8: 135—139 (англ. — Иран)
Доброкачественное пароксизмальное позиционное головокружение (ДППГ) — это патологическое состояние, которое, в частности, может развиться после хирургического вмешательства на верхней челюсти, например после синус-лифтинга или при имплантации зубов. Авторы предположили, что ДППГ может также возникнуть вследствие верхнечелюстной остеотомии Ле Форта во время хирургической ортодонтии. Обследовав 50 больных после хирургической ортодонтии, авторы выявили ДППГ у одной пациентки, развившееся в послеоперационном периоде сразу после бимаксиллярной ортодонтии. У женщины 23 лет клинически наблюдалось типичное ДППГ с положительным тестом Dix-Hallpike. Авторы статьи указывают на необходимость соблюдать большую осторожность и учитывать вероятность возникновения ДППГ как возможное осложнение при черепно-лицевой и челюстной хирургии.
Клинические признаки рецидивирующего и персистирующего доброкачественного пароксизмального позиционного головокружения
Clinical Features of Recurrent or Persistent Benign Paroxysmal Positional Vertigo
Choi S.J., Lee J.B., Lim H.J., Park H.Y., Park K., In S.M., Oh J.H., Choung Y.H.
Otolaryngol Head Neck Surg 2012; 17: 7: 244—249 (англ. — Корея)
Цель исследования — распознать клинические характеристики и причины периодического и персистирующего доброкачественного пароксизмального позиционного головокружения (ДППГ) и проанализировать эффективность и необходимую частоту повторных вестибулярных маневров.
Авторы выполнили ретроспективный обзор историй болезни 120 пациентов, у которых в период с 2004 по 2008 г. диагностировали ДППГ в корейской клинике Dizziness Clinic in Ajou University Hospital. Врачи лечили пациентов в амбулаторных условиях часто повторяющимися вестибулярными маневрами, в частности модифицированным маневром Эппли и круговой ротацией каждые 2—3 дня.
Среди 120 пациентов с ДППГ были 93 (77,5%) пациента с типичным для ДППГ головокружением, 15 (12,5%) — с персистирующим и 12 (10,0%) — с периодическим. Хотя в большинстве случаев причина как персистирующих, так и периодических ДППГ идиопатическая, вторичные причины, в частности травмы, чаще наблюдались при персистирующих и периодических ДППГ, чем при типичных. Типичные и периодические ДППГ связаны обычно с отолитиазом в задних полукружных каналах, персистирующие ДППГ характеры для поражения латеральных полукружных каналов. После частых вестибулярных маневров соответственно у 91,7 и 86,7% пациентов с периодическими и персистирующими ДППГ наблюдалось прекращение нистагма и приступов головокружения.
Периодические и персистирующие ДППГ — часто возникающие расстройства и встречаются гораздо чаще, чем об этом задумываются специалисты, особенно у пациентов с вторичными причинами. Они могут быть успешно купированы часто повторяемым вестибулярным маневром.
Сравнительное исследование эффективности хирургического вмешательства при эндоскопической гайморотомии и радикальной операции по Колдуэллу—Люку при хроническом верхнечелюстном синусите
A comparative study between endoscopic middle meatal antrostomy and caldwell—luc surgery in the treatment of chronic maxillary sinusitis
Joe Jacob K., George S., Preethi S., Arunraj V.S.
Indian J Otolaryngol Head Neck Surg 2011; 63: 3: 214—219 (англ. — Индия)
Функциональная эндоскопическая хирургия околоносовых пазух (ФЭХП) почти полностью вытеснила радикальную операцию по Колдуэллу—Люку. Цель исследования — провести сравнение результатов ФЭХП и операции по Колдуэллу—Люку при хроническом синусите. Было проведено ретроспективное исследование 80 историй болезни пациентов, подвергшихся хирургическому вмешательству, у которых консервативное лечение оказалось неэффективным. Исследование показало, что через год после хирургического вмешательства у 44% пациентов, подвергшихся операции по Колдуэллу—Люку, и 89% пациентов после ФЭХП симптомы заболевания были купированы. Таким образом, оба хирургических метода эффективны при лечении хронического гайморита, однако эндоскопическая срединная антростомия представляется более эффективной, нежели операция по Колдуэллу—Люку, включая интраоперационные и послеоперационные параметры.
Новое в этиологии хронического синусита
Changes of etiology of chronic sinusitis
Journal of Сlinical Оtorhinolaryngology, Head, and Neck Surgery. Lin Chung Er Bi Yan Hou Tou Jing Wai Ke Za Zhi 2012; 26: 4: 166—168 (статья на китайском, абстракт на англ. — Китай)
Цель исследования — проанализировать новые этиологические особенности в развитии хронического риносинусита. Провели бактериологическое исследование гнойного секрета из верхнечелюстных и заднеэтмоидальных пазух, полученного от 111 пациентов во время эндоскопического хирургического вмешательства. В качестве контрольной группы исследовали бактериальное содержимое слизистых выделений носовой полости у 30 здоровых пациентов. Результаты мазков сравнивали с результатами за 2005 г. и анализировали изменения в качественном составе патогенных микроорганизмов. 15 видов микроорганизмов, включая Klebsiella pneumoniae, Streptococcus viridans, Acinetobacter baumannii, Staphylococcus epidermidis, Pseudomonas aeruginosa и Candida albicans, присутствовали в мазках тестируемой группы. В общей сложности бактериальные агенты были обнаружены в 81,8% наблюдений. При этом грамположительные и грамотрицательные микроорганизмы, а также различные виды грибов были высеяны в 37,8, 54,4 и 7,8% наблюдений соответственно. 5 видов, включая Staphylococcus epidermidis, Haemophilus influenzae, Streptococcus viridans, Branhamella catarrhalis, Staphylococcus aureus и др., были обнаружены и в контрольной группе. В результатах тестируемых групп за 2005 и 2010 г. были найдены существенные статистически значимые различия (p<0,01). Авторы заключают, что бактериальная инфекция — основная причина хронического синусита. Структура микрофлоры при хроническом синусите изменилась с классической грамположительной на грамотрицательную, при этом нельзя игнорировать присутствие грибов. Перед началом лечения антибиотиками необходимо микробиологическое исследование с определением чувствительности к препаратам.
Папилломавирус человека и инвертированная папиллома околоносовых пазух и чешуйчатоклеточная карцинома
Human papillomavirus load and physical status in sinonasal inverted papilloma and squamous cell carcinoma
Hasegawa M., Deng Z., Maeda H., Yamashita Y., Matayoshi S., Kiyuna A., Agena S., Uehara T., Suzuki M.
Rhinology 2012; 50: 1: 87—94 (англ. — Япония)
Цель данного исследования — показать роль человеческого папилломавируса в развитии инвертированной параназальной папилломы и чешуйчатоклеточной карциномы. Определяли папилломавирус человека, вирусную активность и присутствие папилломавируса-16 методом ПЦР в образцах замороженной крови 13 пациентов с инвертированной папилломой, у 11 больных с чешуйчатоклеточной карциномой верхнечелюстной пазухи и у 39 больных с хроническим синуситом. Присутствие генома папилломавируса человека было обнаружено в 46,1, 27,3 и 7,6% пациентов с инвертированной папилломой, чешуйчатоклеточной карциномой и хроническим воспалением соответственно. В группе с инвертированной папилломой уровень паппилломавируса человека был значительно выше, чем в группе с воспалительным поражением пазух. Авторы делают вывод о значительной роли папилломавируса в развитии злокачественных поражений околоносовых пазух.
Изменения вестибулярного анализатора при внезапной глухоте с головокружением и без него: исследование височной кости
Vestibular System Changes in Sudden Deafness With and Without Vertigo: A Human Temporal Bone Study
Inagaki T., Cureoglu S., Morita N., Terao K., Sato T., Suzuki M., Paparella M.M.
Otol Neurotol 2012 (В интернете публикуется до печатного издания) (англ. — США)
Проведено ретроспективное исследование височных костей пациентов с внезапной тугоухостью и глухотой, сопровождающейся головокружением и без него. Были исследованы 4 височных кости от 4 пациентов, страдавших при жизни внезапной глухотой, у двух из них отмечалось головокружение и у двух — отсутствовало. 4 здоровых контралатеральных уха рассматривались как контрольная группа. Во всех височных костях оценивали лабиринт, количество клеток в узле Скарпа, плотность вестибулярных волосковых клеток. Морфологические исследования сопоставляли с клиническими проявлениями и вестибулярными тестами от 11 пациентов с внезапной глухотой, выделенных в отдельную группу. В пораженных ушах были выявлены следующие морфологические особенности: атрофия органа Корти, текториальной мембраны, сосудистой полоски, отложения и атрофические изменения мембраны отоконий в вестибулярном анализаторе. Плотность волосковых клеток 1-го типа была значительно уменьшена в пятнах саккулюса, в гребне заднего полукружного канала пораженных ушей. Разница в морфологических находках между ушами у пациентов с головокружением и без него была незначительна. У одного пациента с внезапной глухотой без головокружения, который умер через 10 мес после возникновения внезапной глухоты, отмечалось огромное количество отложений в купуле, атрофированная мембрана отоконий была отслоена от пятен саккулюса, саккулярная мембрана полностью разрушена. Авторы статьи заключают, что в гистологической картине внутреннего уха нет значимых различий при внезапной глухоте с головокружением и без. При этом повреждения касаются в основном внеклеточных структур.
Эффективность лечения дексаметазоном сенсоневральной тугоухости в зависимости от способа его введения
The effect of dexamethasone in different application on treatment of sudden sensorineural hearing loss
Lin Chung Er Bi Yan Hou Tou Jing Wai Ke Za Zhi 2012; 26: 10: 443—444 (англ. — Китай)
Цель исследования, представленного в данной статье, — оценить эффективность дексаметазона в лечении сенсоневральной тугоухости в зависимости от способа его введения. Ретроспективно оценивали результаты лечения 100 пациентов с сенсоневральной тугоухостью, которые были объединены в две группы: А и В. В группе А дексаметазон вводили пациентам внутривенно, в группе В — интратимпанально. В целом эффективность лечения в группе А оценивали как 66%, в группе В — 68%. Статистически значимой разницы при оценке эффективности лечения в зависимости от способа введения дексаметазона получено не было (p>0,05). В связи с этим авторы заключают, что эффективность лечения сенсоневральной тугоухости с применением дексаметазона не зависит от способа его введения (внутривенно или интратимпанально).
Статистическое исследование распространенности шума в ушах и сенсоневральной тугоухости в Швеции
A cohort study of patients with tinnitus and sensorineural hearing loss in a Swedish population
R. Zarenoe, T. Ledin
Auris Nasus Larynx 2012; 29 (англ. — Швеция)
Целью исследования явилось изучение большой когорты пациентов с шумом в ушах и сенсоневральной тугоухостью (СНТ) в Швеции, выявление возможных этиологических и патогенетических факторов развития данной патологии. Были проанализированы все истории болезни пациентов с шумом в ушах и сенсоневральной тугоухостью, которым поставлен данный диагноз в Швеции с 2004 по 2007 г. В исследование включены пациенты 20—80 лет с порогами слуха при тональной аудиометрии не ниже 70 дБ. Критериями исключения явились кохлеарная имплантация, заболевания среднего уха, врожденная тугоухость. При анализе 1672 историй болезни в исследование были включены 714 пациентов. Большинство больных (79%) было в группе старше 50 лет. У мужчин с двусторонним шумом в ушах пороги слуха на левое ухо были значительно выше, чем на правое. У 555 (78%) больных отмечалось симметричное снижение слуха и у 159 (22%) — асимметричное. При подозрении на ретрокохлеарную патологию 372 больным было произведено МРТ-исследование. Среди всех больных 400 не пользовались слуховыми аппаратами, при этом у 220 имелся односторонний шум в ушах и у 180 — двусторонний. Авторы статьи заключают, что, несмотря на большую распространенность СНТ и шума в ушах среди населения Швеции, только 39% пользуются слуховыми аппаратами.
Переводы подготовили проф. И.В. Иванец, П.С. Иванец , Москва
Читайте также:
