Отравление марганцем и его лечение
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Отравление ртутью и его побочные эффекты
Потенциальными источниками элементарной ртути в доме являются ртутные переключатели, а также содержащие ртуть приборы, например термометры, термостаты и барометры. Кроме того, члены семьи могут принести в дом элементарную ртуть из лабораторий, зубоврачебных кабинетов или с других промышленных объектов.
а) Клиника отравления ртутью:
- Острая интоксикация парами ртути. Пациенты могут оставаться бессимптомными в течение первых 1—4 ч после острой экспозиции к высоким концентрациям паров ртути в воздухе.
Пары элементарной ртути быстро всасываются через легкие, попадая в кровь и затем в мозг. Клиническую картину отравления можно разделить на 3 фазы. Начальная фаза (первые несколько дней после экспозиции) проявляется литейной лихорадкой или гриппоподобным заболеванием с такими симптомами, как озноб, жар, боль в мышцах, сухость во рту и горле и головная боль.
Промежуточная фаза (симптомы появляются через 2 нед после отравления) может быть определена как период, на протяжении которого появляются симптомы тяжелого поражения многих органов (центральная нервная система, дыхательные пути, желудочно-кишечный тракт и мочевыделительная система). В тяжелых случаях наблюдается прогрессирование до некардиогенного отека легких с одышкой, цианоза, а на рентгенограммах видны обширные двусторонние инфильтраты. В число осложнений входят подкожная эмфизема, пневмомедиастинум, пневмоторакс и смерть. Отравление парами металлической ртути иногда напоминает синдром кожно-слизистых лимфатических узлов (болезнь Кавасаки).
В редких случаях наблюдаются острая почечная недостаточность, гепатоцеллюлярная дисфункция и припадки. Подкожные инъекции вызывают образование локальных абсцессов и эмболизацию легких, но системные симптомы нетипичны. В поздней фазе сохраняются симптомы поражения центральной нервной системы, а состояние других органов нормализуется. Таким образом, острая экспозиция к элементарной ртути и ее парам индуцирует острое отравление неорганической ртутью и приводит к долговременным, вероятно, необратимым неврологическим последствиям.
- Хроническая интоксикация. Дополнительная экспозиция к ртути лиц, уже страдающих от сильного тремора кистей рук и предплечий, может привести к атаксии нижних конечностей, вызывающей появление характерной "мозжечковой" походки. Возможны тремор губ и языка, жалобы на чрезмерную саливацию и металлический вкус во рту. На альвеолярном краю десен появляется голубая линия, как при отравлении свинцом и висмутом. Подтверждением диагноза является экскреция ртути с мочой, превышающая 300 мкг Hg/24 ч.
В число классических симптомов отравления парами металлической ртути входят: а) интенционный тремор; б) эретизм (потеря памяти, отсутствие самоконтроля, раздражительность, возбудимость, утрата уверенности в себе, сонливость и депрессия) и в) гингивит. В тяжелых случаях наблюдаются делирий с галлюцинациями, суицидная меланхолия или маниакально-депрессивный психоз. Застенчивость и потеря аппетита характерны для экспозиции к средневзвешенным во времени концентрациям (СВВК) ртути в воздухе, более низким, чем 0,1 мг/м3.
- Вдыхание ртути. Вдыхание элементарной ртути обычно не приводит к появлению признаков острой или хронической интоксикации. Иногда повышается концентрация ртути в моче. В течение 5 лет после вдыхания на рентгенограммах грудной клетки бывают видны ртутные затемнения. Лечение симптоматическое и поддерживающее. Роль хелатообра-зующих средств минимальна.
- Отравление ртутью детей рабочих. Ртутное отравление часто наблюдается у потомства рабочих, имеющих дело с ртутью. У детей отмечаются жар, раздражительность, тремор и отказ от прогулок. Концентрации ртути в моче повышены. Хелатообразующие средства ослабляют симптомы. Каждый день после смены рабочие должны сниматьлзсю рабочую одежду на предприятии.
б) Токсикокинетика отравления ртутью. После вдыхания элементарная ртуть легко абсорбируется через альвеолярные мембраны и транспортируется кровью в мозг и другие ткани нервной системы.
В крови ртуть быстро преобразуется в ртутные ионы (Hg++), которые затем выводятся с мочой и калом.
Элементарная ртуть выводится главным образом с мочой, период полувыведения составляет примерно 60 сут.
После окисления элементарная ртуть способна действовать как ртутный ион или двухвалентная ртуть и, таким образом, быть идентичной химической форме, которая образуется после диссоциации солей ртути. Диссоциированный ион ртути обусловливает поражение почечных канальцев, как после проглатывания хлорида ртути или ртутных диуретиков.
Одни и те же участки мозга могут быть повреждены как неорганической, так и органической ртутью. Тремор, ригидность и неустойчивость туловища составляют синдром паркинсонизма, свидетельствующий о поражении базальных ганглиев и мозжечка. Возможно вовлечение в процесс мозолистого тела, если по результатам тестов больной не переключается на руку, которой привык пользоваться, с нерабочей руки. Нарушение памяти свидетельствует о поражении височной доли головного мозга.
Уровень экскреции с мочой 300 мг/л, вероятно, свидетельствует о ртутном отравлении; концентрация ртути в моче 100 мг/л требует лечения, а уровни 50 мг/л и ниже считаются безопасными. Однако результаты анализов мочи часто ненадежны, а нормальные показатели все еще точно не установлены.
При концентрациях ртути в моче 100 мкг/100 мл или выше рекомендуется тщательный контроль поведения и неврологических симптомов.
- Отравление ртутью при разработке месторождений золота. Симптомы хронического отравления ртутью характерны для рабочих золотых рудников и тех, кто занят в процессах обогащения золота. Концентрации ртути в крови и в моче в большей степени отражают недавнюю экспозицию золотодобытчиков, чем воздействие в прошлом, но эти показатели плохо коррелируют с симптомами. Концентрации ртути в цельной крови жителей этих регионов варьируют от 0,4 до 13,0 мкг/100 мл; показания капельных мочевых тестов варьируют от 0 до 151 мкг/л.
- Переработка золотой руды. Получение ртутной амальгамы посредством домашней обработки золота стало популярным и широко применяемым методом. На золотоперерабатывающем предприятии золотортутную амальгаму нагревают в помещении ограниченной площади. В домашних условиях плавление серебра из содержащей ртуть амальгамы для зубной пломбы может в течение 24 ч привести к одышке, респираторному синдрому взрослых и смерти. В этом случае эффективно быстрое лечение пеницилламином и кортикостероидами.
Рентгенографически выявляемые инфильтраты в легких могут исчезнуть в течение 1 нед, но аномалии легочной функции (легочный фиброз и нарушение диффузии) могут сохраняться дольше 6 мес.
- Злоупотребление слабительными. В большинстве случаев отравления ртутью интоксикация является следствием абсорбции ионов ртути. Длительное применение слабительного средства на основе хлорида ртути (каломели) может обусловить токсическое действие ртути на почки, желудочно-кишечный тракт и центральную нервную систему. Небольшое количество нерастворимого хлорида ртути превращается в кишечнике в ртутные ионы.
Кроме того, абсорбция двухвалентного или одновалентного иона ртути, который впоследствии окисляется до двухвалентного иона, может индуцировать целлюлярную токсичность в результате связывания двухвалентных ионов ртути с сульфгидрильными группами. Часто наблюдается меланоз кишечника. У пациентов, длительное время злоупотреблявших слабительными средствами и госпитализированных с необъяснимыми почечной недостаточностью, колитом, деменцией или тремором, можно предположить хроническое ртутное отравление, обусловленное приемом слабительных препаратов, содержащих хлорид ртути.

в) Неорганическая ртуть:
- Источник. Отравление неорганической ртутью бывает обусловлено проглатыванием пестицидов, антисептиков и гермицидов. Прием закрепляющего средства [4,5 % хлорид ртути (675 мг Hg), 5 % ледяная уксусная кислота, 10 % состав] привел к немедленным орофарингеальным ожогам, саливации, рвоте, болям в брюшной полости и чувствительности живота при пальпации, а также обусловил положительную гваяковую пробу (на скрытую кровь в стуле). Концентрации ртути в цельной крови и моче были повышенными. Положительные результаты были получены при лечении БАЛ, N-ацетилцистеином и ДМЯК.
- Клиническая картина. После проглатывания хлорида ртути некоторые пациенты остаются бессимптомными, но у большинства развиваются желудочно-кишечные нарушения. У некоторых пациентов из последней группы возникают поражения почек, приводящие к летальному исходу. После проглатывания неорганической ртути возможны ожог полости рта, фарингит, тошнота и рвота с тяжелым гингивитом, стоматитом и эрозия слизистой оболочки пищевода. Могут последовать абдоминальные боли, слабость, усталость, бледность, кровавые рвота и стул, шок и сосудистый коллапс.
Первоначальные и часто единственные поражения находятся в желудочно-кишечном тракте. Их достаточно, чтобы через несколько часов наступила смерть. У пациентов с поражением почек почти неизбежно развиваются тяжелые желудочно-кишечные симптомы. Сильный гастрит и колит, проявляющиеся в тяжелой кровавой рвоте и диарее, могут развиться после приема ртути в количестве от 0,5 до 4,0 г. Минимальная летальная доза была установлена в серии наблюдений (от 1,0 до 4,0 г) и составляет 2,0 г.
- Токсикокинетика. Для всасывания в желудок 1 таблетки дихлорида ртути требуется примерно 10 мин. Затем она распределяется в печени, почках, крови и мышцах. Экскреция начинается вскоре после проглатывания. Металл может быть обнаружен в моче в течение 2 ч. Экскреция происходит через толстую кишку, почки, печень, слизистую оболочку желудка, слюнные железы и кожу. При отсутствии признаков содержания ртути в моче в течение 48 ч можно надеяться на более благоприятный прогноз.
- Выведение. Период полувыведения ртути из легких составляет 1,7 сут, из почек — 64 сут и из мозга — 21 сут. Через 1 нед около 19 % удерживаемой дозы выводится с калом (50 % выведенного количества), выдыхается с воздухом (37 %) и выводится с мочой (13 %). Средний период полувыведения ртути с мочой составляет 59—64 сут. Концентрации ртути в крови, по-видимому, определяются недавней (1—2 дня) экспозицией к металлу. Концентрация ртути в моче, по-видимому, в большей степени связана с содержанием ртути в почках.
- Корреляция между экспозицией к ртути в воздухе и ее уровнями в моче и крови. ПДК для ртути в воздухе (50 мкг/м3) соответствует концентрациям ртути в крови от 30 до 35 мкг/л (от 150 до 175 нмоль Hg/л). (Нормальная концентрация ртути в крови равна 60 нмоль/л, в моче — 60 нмоль/л.) Признаки отравления ртутью редко наблюдаются у лиц с концентрациями ртути в моче, более низкими, чем 750— 1000 нмоль (150—200 мкг/л). Этот уровень может соответствовать уровню экспозиции к ртути в воздухе =30 мкг/м3, экскреции ртути с мочой = 195 нмоль/л и уровню ртути в крови 100 нмоль/л.
- Капельный тест. Соотношение концентраций ртути в воздухе и моче у лиц, подвергающихся профессиональной экспозиции, составляет приблизительно 1:1. Применение капельных тестов мочи как индикатора, позволяющего установить, когда работник должен быть отстранен от экспозиции к ртути, дает очень изменчивые результаты и не обязательно соответствует недельной средневзвешенной во времени концентрации (СВВК). Комбинированная проба мочи, собранная за 16 ч, по-видимому, хорошо коррелирует с измеренной по СВВК экспозицией.
Концентрации ртути повышаются с увеличением экспозиции. Уровень элементарной ртути в крови составляет менее 0,2 % от уровня неорганической ртути. У лиц, не подвергающихся профессиональной экспозиции, концентрация ртути в плазме составляет примерно 43 нг/мл (колеблется в пределах 14—176), а концентрация ртути в крови составляет примерно 61 нг/л. Уровни ртути и в крови, и в плазме повышаются с возрастом с 10 до 30 лет. Концентрации ртути в крови и плазме для возрастных групп 0,5—10 лет составляют примерно 16 нг/мл и 17 нг/мл соответственно. Между 10 и 30 годами эти концентрации возрастают до 50 и 44 нг/мл соответственно.
После 30 лет эти уровни составляют 77 нг/мл и 62 нг/мл соответственно. Отношение концентрации Hg в крови к таковой в плазме ниже 1 в возрастной группе до 15 лет и выше 1 в других возрастных группах.
Есть заметная связь между данными нейропсихологических тестов и показателями экспозиции к ртути. Серия определений концентраций ртути в крови и моче подтверждает длительность периода полувыведения (45— 56 сут) и большой объем распределения (1,4 л/кг).
г) Лабораторные данные отравления ртутью. После внутривенной инъекции ртути ее уровни в моче достигали 1050 мкг/л и 640 мкг/л. Может отмечаться умеренное повышение числа белых кровяных телец. Электрокардиограммы обычно нормальны, на рентгенограммах тазовой и брюшной полостей бывает видна ртуть в параспинальной и тазовой области, а также в месте инъекции. Радионуклидная визуализация выявляет правый плевральный выпот и множественные двусторонние легочные эмболы, при этом концентрация ртути в крови может достигать 2990 мкг/100 мл (норма
- Вспомогательные исследования. Данные нейропсихологического теста, по-видимому, позволяют сделать количественную оценку интоксикации тяжелыми металлами. После внутривенной инъекции ртути данные неврологического обследования могут быть в пределах нормы, т. е. свидетельствовать об интактности черепных нервов и рефлексов, а также об отсутствии очаговых нарушений. Исследование цереброспинальной жидкости также бывает не показательным. При нейропсихологическом тестировании тяжелые нарушения проявляются в ухудшении способности к запоминанию, решению новых проблем, к учебе, удержанию и концентрации внимания.
Психологические симптомы включают депрессию, эмоциональную неустойчивость и беспокойство.
д) Дифференциальная диагностика отравления ртутью:
- Рентгенография грудной клетки. На рентгенограмме грудной клетки бывают видны множественные мелкие рентгеноконтрастные сферические частицы. Металлические уплотнения в правом желудочке сердца выявляются на эхокардиограмме. Несмотря на внушительную рентгенографическую картину, попавшая в легкие ртуть не индуцирует значительного закупоривания сосудов.
Случайная интрабронхиальная аспирация в результате разрыва заполненного ртутью баллона в ходе введения или удаления кишечной трубки может дать такую же рентгенографическую картину, что и при ртутной эмболии легочных артерий.
- Функция легких. Респираторные симптомы сравнительно редки. Больной страдает от легкой одышки или преходящих болей в груди. Ртутные эмболы оказывают незначительное влияние или вообще не влияют на легочную функцию. Они подобны небольшим "молчаливым" тромбоэмболам. Данные спирометрии в норме или выявляют обратимую рестрикционность. Способность к диффундированию может быть низкой или нормальной. Металлическая ртуть вызывает локальное хроническое воспаление с прогрессирующим фиброзом и металлическими гранулами, обнаруживаемыми даже через несколько лет.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Отравление марганцем и его лечение
а) Хронические эффекты отравления марганцем. При хронической экспозиции к порошковому марганцу (Mn) повреждаются легкие (повышенная частота случаев пневмонии, бронхита и хронических неспецифических легочных болезней) и центральная нервная система (нейроповеденческие симптомы; синдром, напоминающий синдром Паркинсона).
"Locura manganica", или "марганцевое сумасшествие", — это постепенно появляющиеся психиатрические симптомы, в том числе апатия, бессонница, спутанность сознания, аномальное поведение, зрительные галлюцинации, эмоциональная неустойчивость, пониженное либидо, импотенция и беспокойство.
К неврологическим проявлениям относятся нистагм, нарушение равновесия, парестезия, ухудшение памяти; изменение голоса, описываемое как "шепчущая речь"; проблемы с совершением мелких движений, боли в пояснично-крестцовой области, назойливость и невоздержанность. Неврологический синдром подобен болезни Паркинсона, для которой характерны тремор, атаксия, потеря памяти, уплощенный аффект, мышечная ригидность и нарушение походки. Однако в отличие от болезни Паркинсона патологические поражения обнаруживаются в бледном шаре и стриатуме, а не в бледном шаре и черном веществе головного мозга.
Наиболее типичный дыхательный симптом — одышка. Вследствие низкой растворимости в воде находящийся в воздухе марганец не вызывает поражений в полости рта и на коже. Напротив, он проникает в нижние дыхательные пути в направлении альвеолярных мембран, что приводит к развитию симптомов пневмонита, пневмонии и бронхита. Это касается большинства малорастворимых токсинов, взвешенных в воздухе.
У пациентов с интоксикацией марганцем отмечаются патологические изменения печени (увеличенный аппарат Гольджи и расширенные желчные протоки), но редко развивается клинический гепатит.
Если врач не задает вопросов о профессиональной деятельности пациента, последний вряд ли сам расскажет об этом. Врач не сможет выявить проблему, не имея представления о материалах, технологических процессах и факторах риска, связанных с конкретной профессией больного. Стандартный скрининг тяжелых металлов обнаруживает только ртуть, мышьяк, висмут и сурьму. Если врач подозревает действие другого тяжелого металла, об этом нужно спросить специально. Большая часть художников работают в частных студиях, на которые не распространяются законы профессиональной деятельности, регулирующие экспозицию к вредным веществам.
У некоторых островитян, живущих на австралийском острове Groote Eylandt, где ведется добыча марганца и растут цикадовые, развивается комплекс неврологических болезней с признаками поражения верхних двигательных нейронов и глазодвигательного нерва — так называемый синдром Ангуругу, для которого характерно повышенное содержание марганца в крови.

б) Острые эффекты отравления марганцем. Изучение неврологических и психологических симптомов у рабочих, подвергавшихся экспозиции к марганцу, позволяет сделать вывод, что экспозиция в течение 1 года или более к взвешенному в воздухе порошку в концентрации, ниже установленной Американской конференцией специалистов по промышленной гигиене (АКСПГ) средневзвешенной во времени концентрации (СВВК) (5 мг/м3), может все же привести к появлению клинических признаков интоксикации, особенно респираторных симптомов, к изменению параметров легочной вентиляции и нейрофункциональной активности и к гиперкальциемии.
в) Лабораторные данные отравления марганцем. Уровни марганца в цельной крови 0,4—2,0 мкг/100 мл. Неврологические симптомы появляются при уровнях марганца в крови от 3,0 до 5,6 мкг/100 мл. Предварительные исследования показывают, что магнитно-резонансная визуализация позволяет эффективно выявлять марганец в базальных ганглиях. Изменения на МРВ, исчезающие через 5—7 мес, характерны для индуцированной марганцем энцефалопатии. МРВ может помочь при диагностировании предсимптомной стадии.
г) Лечение. Лечение поддерживающее. Данные исследования, проводившегося в Китае, позволяют предположить, что симптомы хронического отравления марганцем могут быть скорректированы натрий-пара-аминосалициловой кислотой (ПАС-Na, 6 г в день в 500 мл 10 % раствора глюкозы внутривенным капельным вливанием). Для подтверждения обоснованности этих данных потребуются дальнейшие исследования.
Признаки и симптомы болезни Паркинсона, развившиеся в результате хронического отравления марганцем, были сняты после лечения натрий-пара-аминосалициловой кислотой (ПАС-Na, 6 г в день в 500 мл 10 % раствора глюкозы посредством внутривенного капельного вливания в течение 4 дней, после трехдневного перерыва лечение продолжили в течение 3—4 мес. Это исследование проведено без контрольных групп, и его выводы не были подтверждены в других изысканиях. Применялись прочие методы лечения с меньшей эффективностью, в том числе L-дофа, 5-гидрокситриптофан, скополамин, проциклидин (Kemadine) и тригексифенидил (Actane).
Роль ДМЯК не установлена.
Отравление марганцовкой
Отравление марганцовкой — это острая или хроническая интоксикация, вызванная поступлением ксенобиотика через рот, ингаляционным либо трансдермальным способом. Характеризуется появлением признаков химического ожога желудочно-кишечного тракта, отеком дыхательных путей, полиорганной недостаточностью. Диагностируется на основании анамнеза, клинической картины, информации, полученной с помощью инструментальных исследований (гастроскопии, бронхоскопии, контрастной рентгенографии). Специфическое лечение — обработка слизистых оболочек аскорбиновой кислотой, тетацин-кальций или унитиол как комплексообразующее соединение.
МКБ-10
Общие сведения
Перманганат калия (KMnO4) относится к категории прижигающих ядов, вызывает тяжелые химические повреждения тканей. Является сильным окислителем, в организме преобразуется до едкой щелочи, атомарного кислорода, марганцевой двуокиси. Хронические отравления этим веществом распространены у детей младшего возраста, острые — у людей с психическими отклонениями, работников химических предприятий и аграрных производств, где вещество применяют как удобрение. Летальной для взрослого считается доза 0,3-0,5 г/кг массы тела. У ребенка изменения, несовместимые с жизнью, наступают при одномоментном потреблении 2,5-3 граммов препарата.

Причины
Хроническое отравление марганцовкой у маленьких детей обычно наблюдается при их купании в концентрированных растворах. Критическая доза накапливается через 2-3 недели. Наибольшую опасность ванны с KMnO4 представляют для ребенка в возрасте менее 1 года, кожа которого обладает максимальной чувствительностью к химическому воздействию. К числу других возможных причин патологии относится:
- Случайное употребление. Концентрированный раствор внешне напоминает чай или кока-колу. Иногда это становится причиной его ошибочного употребления в пищу. Риск повышается при хранении средства в бутылках из-под популярных напитков. Опасности подвержены дети, психически нездоровые люди, старики со сниженной интеллектуальной функцией.
- Попытка суицида. Известны ситуации, когда марганцовокислый калий использовался для реализации суицидальных целей. Пострадавшие принимали насыщенный раствор препарата, что становилось причиной тяжелейших химических ожогов, системного поражения ряда органов. При использовании сухого порошка обычно выявляется повреждение верхних отделов ЖКТ.
- Вдыхание аэрозолей. Происходит при нарушении техники безопасности во время работы с удобрениями или применения марганцовки в качестве химического реактива. Может возникать во время производственных аварий, при которых токсикант в форме аэрозоля распыляется по воздуху рабочей зоны.
- Самолечение. Марганцовка используется во многих рецептах народной и традиционной медицины для лечения отравлений, промывания желудка, прижигания кожных дефектов. В большинстве случаев раствор должен быть бледно-розовым. Несоблюдение этой рекомендации приводит к отравлениям, сопровождающимся химическими ожогами.
Патогенез
В основе патогенеза острых процессов лежит поражение слизистых и подслизистых слоев ЖКТ. Формируется коагуляционный некроз, отек и изъязвление тканей, скрытые кровотечения. Возможна перфорация пищевода или желудка с развитием перитонита. При попадании токсиканта в дыхательные пути аналогичные процессы возникают в тканях ротоглотки, трахеи, бронхов. Это приводит к механической асфиксии, гибели пациента от острой дыхательной недостаточности. Дополнительный патогенетический фактор — шоковое состояние.
Системные явления обусловлены накоплением марганца и калия в организме. При этом Mn депонируется внутри почек, легких, сердца и центральной нервной системы, нарушая их работу. Его повышенная концентрация в плазме отмечается на протяжении часа после всасывания со слизистой тонкого кишечника. Далее количество микроэлемента в жидких средах нормализуется. Содержание K + в крови значительно повышается, что оказывает дополнительное негативное влияние на работу сердечно-сосудистой системы.
Классификация
Отравление марганцовкой классифицируется с использованием нескольких принципов. Существует деление по причинам (суицидальное, случайное, бытовое); по путям проникновения яда в организм (ингаляционное, чрескожное, энтеральное); по наличию осложнений (с развитием отека дыхательных путей, с перфорацией желудка, с возникновением травматического шока). Наиболее распространенным критерием систематизации считается тяжесть процесса:
- Легкое. Симптоматика выражена умеренно, поражены преимущественно верхние отделы пищеварительного аппарата, ротоглотка. Воспаление катарально-фибринозное, болевой синдром незначительный, не требует применения наркотических анальгетиков. Угроза жизни пострадавшего отсутствует.
- Средней тяжести. Поврежден рот, желудок, пищевод. Могут возникать явления экзотоксического шока. Воспалительный процесс приобретает катарально-серозный характер. Определяется симптоматика умеренного поражения мочевыделительной и гепатобилиарной систем. При попадании ксенобиотика внутрь дыхательного горла отмечается отек с затруднением дыхания. Сознание обычно сохранено.
- Тяжелое. Присутствует ожог пищевода, желудка, ротовой полости, тонкого кишечника. Может возникать перфорация станок ЖКТ. Обнаруживается тяжелый экзотоксический шок, нарушение сознания вплоть до комы. Выявляется воспаление язвенно-некротического типа, поражение почек и печени до возникновения полиорганной недостаточности.
Симптомы отравления марганцовкой
Отмечается формирование характерной клинической картины. Всю симптоматику можно разделить на общие и местные признаки. К местным относится буро-фиолетовая окраска пораженных слизистых оболочек, их отечность, наличие кровоточащих эрозий. Иногда внутри складок обнаруживаются цельные кристаллы нерастворившегося марганцовокислого калия. При ларингоскопии видно сужение голосовой щели, что проявляется осиплостью, лающим кашлем. Массивный отек становится причиной дыхательной недостаточности.
Механическая асфиксия, возникающая как результат малой проходимости верхних дыхательных путей, проявляется генерализованным цианозом кожи, выраженной инспираторной одышкой, включением в процесс дыхания межреберных мышц, раздуванием крыльев носа, беспокойством. Травма также может сопровождаться клиникой шока: резким снижением АД, тахикардией, бледностью или мраморностью кожи, уменьшением диуреза вплоть до полного отсутствия, централизацией кровообращения.
В список общих токсических эффектов, возникающих на соматогенной стадии отравления, входит психомоторное возбуждение, обусловленное поражением ЦНС, судороги, общая слабость, боль в животе и груди, снижение мышечного тонуса. Развивается метгемоглобинемия, усугубляющая тяжесть состояния. Возможно формирование токсического гепатита с появлением рвоты, боли в правом подреберье, кожной экзантемы. При острой почечной недостаточности выявляется анурия, повышение АД, отечность, рвота и тошнота.
Трансдермальное поступление яда при хронических отравлениях приводит к появлению на коже воспалительных очагов с черными точками по центру. При микроскопическом изучении в них обнаруживается некроз эпителия, зоны периваскулярных кровоизлияний, экссудация. На коже формируются участки пластинчатого шелушения, глубокие трещины. Остальные покровы пересушены, тургор снижен, окраска темная или фиолетовая. Все это сопровождается теми или иными признаками системного поражения.
Осложнения
На ранней стадии отравление марганцовкой становится причиной развития шоковых состояний и удушья. Шок возникает при тяжелых и среднетяжелых отравлениях примерно в 40% случаев. Выраженная асфиксия, спровоцированная отеком голосовых связок, диагностируется у 10-20% пострадавших. Умеренная дыхательная недостаточность встречается в 30% случаев. На соматогенном этапе значимую опасность представляет полиорганная недостаточность. При поражении трех и более систем летальность составляет 70%.
К числу поздних осложнений, развивающихся на этапе заживления, относится формирование стриктур пищевода с нарушением проходимости. Подобные изменения определяются после тяжелых ожогов у 20-25% больных, требуют хирургической коррекции. До проведения пластики пациенту накладывают гастростому, позволяющую вводить жидкую пищу непосредственно внутрь желудка. Помимо этого, существует риск желудочно-кишечных кровотечений, которые выявляются на этапе отхождения ожогового струпа. Как правило, подобное происходит на 3-4 неделе болезни при нарушении рекомендованной диеты.
Диагностика
Диагностика осуществляется врачом скорой медицинской помощи, токсикологом или реаниматологом центра острых отравлений. Может потребоваться консультация хирурга, комбустиолога. Для проведения инструментального обследования задействуется врач-эндоскопист. Обязательно проводится дифференциация с отравлением другими прижигающими ядами: уксусной эссенцией, едкими щелочами и перекисью водорода. Диагностический поиск реализуется по следующим направлениям:
- Физикальное обследование. Наблюдаются симптомы, характерные для отравления жидкостями прижигающего действия. При аускультации может выслушиваться жесткое или свистящее дыхание, хрипы. Систолическое АД повышается до 150-180 мм рт. ст. На фоне шока этот показатель падает до 60-40 мм или становится неопределяемым. В соматическом периоде путем перкуссии обнаруживается увеличение печени.
- Инструментальное обследование. На первичном этапе диагностики показано проведение гастроскопии. Определяется объем поражения, наличие или отсутствие кровотечений, перфорации. Осуществляется рентгенография живота для выявления свободной жидкости. Необходима регистрация ЭКГ, на которой обычно обнаруживается изменение формы и высоты зубца T, соответствующее гиперкалиемии.
- Лабораторное обследование. Содержание калия крови превышает показатель 5,3 ммоль/литр. Уровень гемоглобина снижается до величины >132 г/л у мужчин и >115 грамм/литр у женщин. Происходит накопление лактата более 2,4 ммоль/л, изменение активности печеночных ферментов. При выраженном воспалении отмечается рост количества лейкоцитов. Дыхательная недостаточность приводит к снижению SpO2 менее 95%.
Лечение отравления марганцовкой
Тяжелое отравление требует комплексного подхода к лечению. Срок нахождения в стационаре порой достигает 2 месяцев, амбулаторное долечивание проводится на протяжении 4-6 месяцев. Иногда пострадавшему требуется хирургическая или реанимационная помощь. При своевременном начале терапии и использовании рекомендованных методов полного выздоровления удается добиться в 90% случаев. Госпитализация больного осуществляется в специализированный токсикологический центр или ЛПУ, где присутствует отделение неотложной хирургии, блок ОРИТ.
Консервативная терапия
На догоспитальном этапе или сразу после доставки в стационар проводится промывание через назогастральный зонд. Для этого применяют раствор, изготовленный путем смешивания 100 мл 3% перекиси водорода, 250 мл 3% уксусной кислоты и 2 литров прохладной воды. Процедуру продолжают до момента, пока промывной состав не станет чистым. Видимые слизистые оболочки обрабатывают аскорбиновой кислотой. Под действием указанных средств происходит преобразование токсиканта до безвредных соединений. После процедуры вводят активированный уголь в дозе 1 г/10 кг веса.
Системное лечение состоит из введения комплексообразующих антидотов (тетацин-кальция, унитиол). Через рот назначается раствор аскорбиновой кислоты 5% в количестве 50-100 мл/сутки. С целью обезболивания используются анальгетики, иногда наркотические. Чтобы уменьшить отек слизистых, пострадавшему выполняют ингаляции гидрокарбоната натрия с добавлением местных анестетиков. Профилактика инфекционных осложнений требует добавления в схему лечения антибактериальных средств широкого спектра действия.
Реанимационное пособие
При развитии шока, сердечно-сосудистой, дыхательной и полиорганной недостаточности показан перевод пациента в отделение реанимации и интенсивной терапии, где могут применяться методы активной детоксикации: заменное переливание крови, гемодиализ, форсированный диурез. При шоковых состояниях больного переводят на ИВЛ, подключают кардиотоники, глюкокортикостероидные гормоны, адреналин. Гипоксия, вызванная перекрытием дыхательных путей, требует наложения трахеостомы.
Кровотечения, возникающие из язв пищевода и желудка, купируются с использованием гемостатических препаратов. При отсутствии эффекта от консервативной терапии гемостаз осуществляется эндоскопическим методом. Поврежденный участок обкалывают раствором адреналина или прижигают коллоидным серебром. Судороги — показание для вливания барбитуратов, бензодиазепинов и анксиолитиков. Необходим круглосуточный мониторинг состояния больного с применением анестезиологического монитора.
Хирургическое лечение
Требуется при некупирующихся кровотечениях, перфорации ЖКТ, объемном некрозе кишечника, а также на поздних этапах заживления при сформировавшихся стриктурах. В первом случае показанием к вмешательству служат профузные или длительные капиллярные геморрагии, происходящие на большой площади пищевода. Сквозные отверстия стенки пищеварительной системы являются показанием к экстренной операции, поскольку обычно сопровождаются развитием перитонита, создающего непосредственную угрозу для жизни. Без помощи смертность составляет 100%.
При отмирании тканей необходимость хирургического лечения обусловлена функциональной несостоятельностью пищеварительной системы и эндотоксикозом, возникающим при выбросе в кровь продуктов распада кишечной стенки. Стриктуры, мешающие прохождению пищи, устраняются в случаях, когда сужение достигает 40-50%. Меньшие степени стеноза позволяют отказаться от оперативной коррекции, если пациент соблюдает некоторые ограничения в еде.
Реабилитация
Запреты на восстановительном этапе преимущественно касаются питания. В первые 2-3 дня рекомендован голод или парентеральное вливание белково-липидных смесей, глюкозы. Далее кормление осуществляется холодными жидкими кашами, бульонами. Их введение проводят дробно 5-6 раз/сутки малыми порциями. К концу первой недели пациенту разрешают потреблять обволакивающие каши и отвары на основе риса, измельченных круп. Температура блюд не должна превышать 20-25° C. Несоблюдение этого правила увеличивает риск кровотечений.
Восстановление рациона проводится длительно, на протяжении 6 месяцев и более. После выписки из стационара разрешается употреблять остывшее до 30° C картофельное пюре, протертое мясо, отварную рыбу, любые супы, каши. Более твердые продукты (хлеб, сыр, непротертое мясо) вводят в рацион только после полного отхождения струпа и заживления ран. До момента полного восстановления запрещен прием алкоголя, острых, маринованных, травмирующих пищевод разновидностей еды.
Прогноз и профилактика
Отравление марганцовкой легкой и среднетяжелой степени имеет благоприятный прогноз. Количество жизненно опасных осложнений не превышает 2-5%. Показатель резко увеличивается при тяжелых ожогах, связанных с поражением кишечника, дыхательных путей. Те или иные осложнения, представляющие витальный риск, отмечаются в 80-90% случаев. Общая летальность при поражении марганцовокислым калием достигает 30%. Прогноз ухудшается с увеличением времени, прошедшего с момента приема токсиканта до начала лечебных мероприятий.
Профилактика отравлений марганцовкой заключается в хранении химического вещества вне доступа детей, пожилых людей и больных с психиатрическим диагнозом. Строго запрещается держать раствор в емкостях из-под пищевых продуктов. Для купания детей применяют минимальную концентрацию средства. Вода должна быть бледно-розовой, а не фиолетовой или черной. При работе с препаратом на производстве или дома рекомендуется использовать закрытую одежду и индивидуальные средства защиты органов дыхания (маска, респиратор, противогаз).
Отравление метаном
Отравление метаном — это патология, возникающая при длительном пребывании пострадавшего в зоне с концентрацией газа более 7 тысяч мг/м 3 . Клинические проявления включают головокружение, чувство нехватки воздуха, резкую головную боль, тахикардию, дискоординацию. Ежедневное вдыхание малого объема углеводорода приводит к возникновению брадикардии, красного дермаграфизма, снижению артериального давления. Тяжелые органические изменения отсутствуют. Заболевание диагностируется на основании анамнеза и клинической картины. Специфическое лечение – эвакуация из области с повышенным содержанием метана, кислород, симптоматические мероприятия.
Число ситуаций, когда становится возможным отравление метаном, ограничено. Поскольку углеводород легче воздуха и быстро улетучивается на открытом пространстве, это происходит только в закрытых помещениях. Внутри зданий и шахт содержание CH4 сильно различается в зависимости от высоты. Под потолком скапливается максимальное количество газа, поблизости от пола его практически нет. Поражения рудничным газом встречаются в следующих ситуациях:
- Выброс природного метана. Вещество накапливается во внутренних полостях, которые имеются среди угольных пластов. При их вскрытии во время добычи твердого топлива наблюдается резкое повышение концентрации токсиканта в воздухе. Непосредственно после происшествия количество CH4 может достигать 80-100%, что приводит к потере сознания уже через 5-6 вдохов. Возможна гибель пострадавшего.
- Производственные аварии вне шахт. Болотный газ применяется в химической промышленности для получения ацетилена, синильной кислоты, хлористого метила. При авариях целостность хранилищ нарушается. Если помещение слабо вентилируется, отмечается накопление углеводорода с одновременным уменьшением концентрации O2 в окружающем пространстве.
- Наркотизация. Отравления выявляются у подростков, которые целенаправленно вдыхают газ, пытаясь достичь наркотического действия. Подобные интоксикации являются легкими и редко представляют опасность для жизни. Обычно симптомы гипоксии, возникающие у пострадавшего, быстро проходят после прекращения ингаляции ксенобиотика.
- Бытовая утечка. CH4, смешанный с другими компонентами, используется как топливо для газовых плит. Если человек умышленно (суицид, криминал) или случайно (забывчивость у пожилых людей, угасание конфорки) оставляет газопровод открытым, углеводород накапливается внутри комнаты. Бытовые смеси обладают специфическим запахом, поэтому их присутствие легко обнаруживается.
Сам по себе метан практически безвреден. Негативные явления, возникающие при его вдыхании, обусловлены недостатком кислорода в окружающем воздухе. Патогенез гипоксии основывается на двух основных звеньях. Изначально развивается нарушение процессов окислительного фосфорилирования. Это приводит к недостаточной выработке аденозинтрифосфата, энергодефициту, ослаблению всех энергозависимых реакций. Возникают контрактуры, уменьшается синтез белков, потеря клеточного потенциала покоя.
Вторым звеном считается накопление молочной кислоты с развитием ацидоза. Происходит блокада гликолиза, активация лизосомальных ферментов, аутолиз клеток, увеличение проницаемости цитоплазматических мембран. На макроуровне это проявляется расстройством ферментативного аппарата организма. Отмечаются нарушения дыхания, сердечной деятельности, работы центральной нервной системы. Возможен шок, который сопровождается централизацией кровообращения, нестабильностью гемодинамики, ишемией внутренних органов, головного мозга и миокарда.
Отравление метаном подразделяется по причинам (производственные, бытовые, с целью наркотизации), течению (острое и хроническое), тяжести поражения (легкое, средней тяжести, тяжелое), наличию осложнений (осложненное легочным отеком или органическим поражением мозга, неосложненное). Еще один вариант классификации — деление по типу отравляющего действия:
Симптомы отравления метаном
Вдыхание газовой смеси с недостаточным содержанием кислорода приводит к тахикардии, нарушению координации движений, росту объема дыхания. Пострадавшие жалуются на головную боль, тошноту, кардиалгию, слабость. Если сознания сохранено, отмечаются функциональные нарушения работы нервной системы: в 80% случаев – неврастения, в 11% — истерия, в 2,4% — реактивный психоз. При осмотре обнаруживаются характерные признаки гипоксии: генерализованный цианоз, потливость.
При тяжелом отравлении, которое сопровождается длительной утратой сознания, симптомокомплекс расширяется. У больного возникают кровоизлияния в глазные склеры, ослабление брюшных рефлексов, изменение мышечного тонуса в сторону его повышения или понижения. Недостаточная оксигенация тканей миокарда становится причиной нарушения гемодинамики, ослабления коронарной деятельности. Длительное нахождение человека в области с высоким содержанием метана провоцирует органическое поражение головного мозга вплоть декортикации.
В описанных случаях непосредственного токсического влияния углеводорода у больных определялось резкое повышение температуры тела, выраженное ослабление работы сердца. Выслушивались влажные легочные хрипы, выявлялся кашель с пенистой мокротой. Имела место олигурия или полное отсутствие мочи, связанное с развитием почечной недостаточности. Другая симптоматика не отличалась от острой гипоксии. Патологические изменения относительно легко купировались. У пострадавших на протяжении 2-х месяцев сохранялись незначительные психические отклонения.
Отравление метаном и связанная с этим гипоксия приводят к органическому поражению мозга. Подобное происходит при длительном кислородном голодании. Церебральные ткани подвергаются необратимым изменениям, что отражается на последующей работе организма. Остаточные явления могут затрагивать моторную или психологическую сферу. У части пациентов после восстановления сознания присутствуют парезы и параличи конечностей, эпилептоморфный синдром, нарушение зрения, обоняния и тактильной чувствительности.
Психологические трансформации проявляются в форме эмоционально-волевого оскуднения, перепадов настроения, нестабильности психики, снижения умственных способностей. В тяжелых случаях происходит утрата памяти, теряется навык ориентирования в окружающей обстановке. С течением времени симптомы повреждения ЦНС могут ослабевать, однако полного их исчезновения не происходит практически никогда. Наиболее неблагоприятным вариантом течения постгипоксической энцефалопатии является смерть мозга — необратимое прекращение деятельности коры больших полушарий.
Диагностика отравления рудничным газом производится бригадами скорой медицинской помощи, прибывшими на место происшествия. Подтверждение диагноза — задача токсиколога или реаниматолога. Легкие поражения не требуют госпитализации, пациента обследует и наблюдает врач терапевт. При наличии стойкой симптоматики может потребоваться консультация кардиолога, невролога, психиатра. Используются следующие методы обследования:
- Физикальное. Определяются характерные клинические признаки гипоксии. Пульс выше 90 ударов/минуту, АД снижено на 10-20 единиц от нормы. При тяжелом кислородном голодании может отмечаться брадикардия, падение артериального давления до критических показателей. Аускультация легких в редких случаях позволяет выявить влажные хрипы, при выслушивании сердца — глухость тонов. Уровень сатурации ≤90-93%.
- Аппаратное. На ЭКГ определяется сокращение интервалов RR менее 1 секунды. Возможно развитие блокад с возникновением аритмии. При элекроэнцефалографии у коматозных пациентов отмечается уменьшение внутримозговой проводимости нервного импульса. При декортикации свидетельства церебральной активности отсутствуют.
- Лабораторное. Выявляется снижение парциального давления кислорода, рост концентрации углекислого газа крови. pH смещается в кислую сторону. Происходит увеличение содержания калия, снижение ионов натрия, другие электролитные нарушения. Может отмечаться повышенное скопление лактата. Гематокрит >40-48%.
Лечение отравления метаном
Лечение может проводиться амбулаторно или на базе стационара. Выбор метода зависит от тяжести поражения. Люди в бессознательном состоянии или с выраженными нарушениями психики, нуждаются в госпитализации. Экзотоксикация легкой степени позволяет отказаться от помещения пациента в ЛПУ. Требуется оказание только первой помощи.
На месте происшествия
Пострадавшего следует вынести на свежий воздух, уложить, под ногами разместить валик или подставку так, чтобы они были приподняты на 30-40°. Это позволит обеспечить максимальный приток крови к жизненно важным органам. Стесняющую одежду расстегивают. Прибывшая бригада СМП проводит ингаляцию кислорода через назальные канюли. При наличии отека легких как пеногаситель используется этиловый спирт. Наркотические анальгетики противопоказаны. Дальнейшая терапия проводится по показаниям. Может потребоваться введение седативных, сердечных средств, инфузионных растворов.
В стационаре
Больного помещают под наблюдение. Для устранения последствий гипоксии назначают ноотропные средства. При наличии технической возможности проводят 5-7 сеансов гипербарической оксигенации. Невротические состояния являются показанием для применения седативных и снотворных препаратов. С целью коррекции электролитных нарушений осуществляют инфузии солевых растворов. При выраженном ацидозе применяют буферные средства (4% натрия гидрокарбонат). Показан покой, свежий воздух, полноценное питание.
В реанимации
Реанимационное пособие требуется больным с тяжелыми отравлениями. При нарушении дыхания пациента интубируют и переводят на искусственную респираторную поддержку. Отек легких или головного мозга — повод для применения петлевых диуретиков, ограничения вводимой жидкости. При поражении почек показан строгий контроль водного баланса, гемодиализ. Недостаточность кровообращения корректируется с помощью кардиотоников, вазопрессоров. Шоковые состояния требуют проведения специальной противошоковой терапии. Необходим круглосуточный мониторинг с помощью анестезиологического монитора.
Реабилитация рекомендована после экзотоксикоза тяжелой и среднетяжелой степени, если у пострадавшего сохраняются те или иные остаточные явления. При неврастении больному назначают седативные лекарства на срок до полугода. Требуется прием препаратов, улучшающих мозговое кровообращение, продолжительность курса может достигать 12 месяцев. Неврологические явления — показание для санаторно-курортных восстановительных мероприятий. Пациент должен наблюдаться у невролога.
Прогноз обычно благоприятный. После эвакуации в зону с нормальным содержанием кислорода сознание восстанавливается. Риск развития неустранимых последствий повышается при длительном нахождении внутри помещений с высокой концентрацией метана. Резко неблагоприятный прогноз отмечается у больных, долго остававшихся без сознания, при диагностированной смерти мозга. В последнем случае восстановление рассудка невозможно, больной находится на искусственном жизнеобеспечении до истощения внутренних резервов и смерти.
Чтобы предотвратить отравление метаном при труде в угольных шахтах, применяются изолирующие и вспомогательные респираторы, самоспасатели. Концентрация газа в рабочей области проверяется с помощью специальных приборов. В бытовых условиях необходимо следить за состоянием оборудования, наличием специфического аромата. Для предупреждения попыток наркотизации подростков с помощью бытового газа нужно проводить воспитательные мероприятия, следить за их кругом общения и интересами. При склонности к употреблению психоактивных веществ может потребоваться помощь детского психолога, нарколога.
Отравление таллием
Отравление таллием – это симптомокомплекс, возникающий вследствие попадания солей тяжелого металла в организм. В раннем периоде интоксикации развивается диспепсический синдром, дыхательные и сердечно-сосудистые расстройства. Затем присоединяется неврологическая симптоматика: парестезии в конечностях, миалгии, судороги, галлюцинации. Характерный признак таллиевой интоксикации – диффузная алопеция. Диагноз подтверждается после определения концентрации таллия в плазме крови, моче, волосах. Медицинская помощь включает кишечный лаваж, форсированный диурез, антидотную терапию, при необходимости – гемодиализ, гемосорбцию.
Таллиевая интоксикация – острое, подострое или хроническое отравление, сопровождающееся энтеротоксическими, кардиотоксическими, нейротоксическими, нефротоксическими и другими эффектами. Несмотря на невысокий удельный вес в структуре интоксикаций тяжелыми металлами, отравления таллием занимают среди них особое место в связи с высокой токсичностью соединений, трудностями диагностики, лечения, высокими рисками смертельного исхода. Нередко они принимают форму массового отравления – последний инцидент с более чем 40 пострадавшими, произошел на авиастроительном предприятии г. Таганрога в 2017 г.
Отравления солями таллия могут носить бытовой или производственный, случайный, суицидальный или криминальный характер. Токсические соединения могут проникать в организм энтеральным (с пищей, водой), ингаляционным (с вдыхаемыми парами и пылью), перкутанным путем (через неповрежденные кожные покровы). Отравление таллием возможно в следующих случаях:
- Контакт с ядохимикатами. Соли таллия содержатся в инсектицидах, используемых в сельском хозяйстве для борьбы с вредителями. Также сульфаты таллия входят в состав родентицидов (крысиного яда), поэтому отравление может произойти во время обработки культурных растений, дератизации помещений без средств защиты.
- Промышленный контакт с металлом. Повышенный риск отравления на производстве имеют рабочие, занятые выпуском электротехнического оборудования, пиротехники, флуоресцентной краски, термометров, оптических линз, ювелирных изделий и другой продукции.
- Употребление загрязненной воды и пищи. Случаи групповых и массовых отравлений описаны при употреблении зерна, растительной пищи, питьевой воды, содержащей соли таллия. Эти отравления могут быть как непреднамеренными, так и умышленными (с целью убийства одного или группы лиц, химического терроризма). От повышенного поступления таллия в организм в большей степени страдают вегетарианцы, курящие люди.
- Использование в лечебно-диагностических целях. В недавнем прошлом соли таллия использовались для лечения стригущего лишая, удаления нежелательных волос в составе кремов-депиляторов. В настоящее время в медицине применение таллия ограничено его присутствием в радиоактивных изотопах (199Tl, 201Tl , 204Tl), используемых для проведения сцинтиграфии и ОФЭКТ миокарда. Теоретически, интоксикация может развиться при введении слишком высокой дозы препарата.
Таллий (Tl) входит в группу высокотоксичных тяжелых металлов 1-го класса опасности, оказывает выраженное повреждающее действие на органы ЖКТ, дыхания, кровообращения, нервную систему, почки. Токсическая концентрация Tl составляет 0,1-0,5 мкг/мл в плазме крови и более 0,2 мкг/мл в моче. Летальная доза при приеме токсиканта внутрь ‒14-20 мг/кг.
Максимальная концентрация в крови достигается уже через 2-3 часа после отравления. В организме таллий неравномерно накапливается в различных органах: почках, половых железах, селезенке, головном мозге, костном мозге, волосах. Период полувыведения Tl может занимать от 3-5 до 30 суток. Из организма таллий выводится преимущественно через органы мочевыделения и кишечник, в меньшей степени с желчью, потом, слюной, кожным салом.
Основные токсические эффекты связаны со способностью ионов Tl+ замещать ионы K+ в натрий-калиевой аденозинтрифосфатазе, что приводит к вытеснению внутриклеточного калия. Нарушая функционирование различных ферментов, таллий ингибирует синтез многих белков. Токсический элемент образует нерастворимые комплексы с витамином В2, тем самым вызывает расстройство обмена рибофлавина, его недостаточность, нарушение энергетического обмена в клетках. Таллиевая интоксикация приводит к усилению процессов перекисного окисления липидов, повреждению мембран и клеточной гибели.
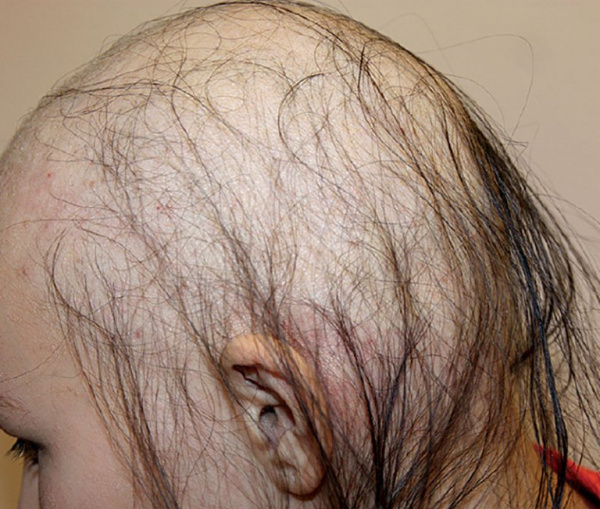
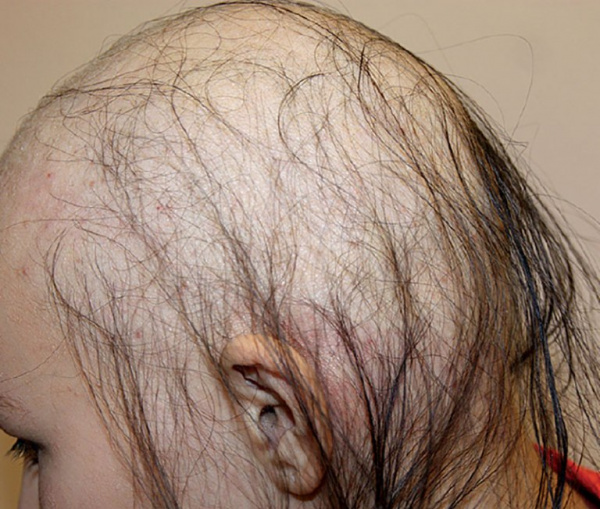
Накапливаясь в волосяных фолликулах, таллий угнетает синтез кератина, вызывая атрофию волосяных луковиц и выпадение волос. На сегодняшний день также доказано энтеротоксическое, нейротоксическое, кардиотоксическое, нефротоксическое, мутагенное действие металла. Таллий может преодолевать плацентарный барьер, вызывая врожденную алопецию и дистрофию ногтей у плода.

Симптомы отравления таллием
Клиническая картина таллиевой интоксикации зависит от ряда факторов: дозы, способа попадания токсиканта в организм, длительности контакта. Первые признаки острого отравления появляются в сроки от нескольких часов до 1-2 суток. Раньше всего возникает токсический гастроэнтерит, сопровождающийся рвотными позывами, болями в эпигастрии, диареей (иногда кровавой) или запорами. Одним из характерных ранних признаков отравления таллием служит окрашивание мочи в зеленый цвет.
Симптомы поражения ЖКТ сохраняются несколько суток, затем к ним присоединяются дыхательные и кардиоваскулярные расстройства: одышка, кашель, тахикардия, аритмия, повышение АД (реже – артериальная гипотония), боль в груди.
В результате отравления таллием существенно страдает ЦНС. Неврологические нарушения представлены бессонницей, постуральным тремором, мышечными болями, атаксией, эпилептиформными судорогами. Типичны болезненные парестезии в области конечностей с последующим формированием вялых параличей, пара- или тетрапареза. Поражение зрительного нерва проявляется двоением в глазах, птозом, снижением зрения, косоглазием. Возможны психические расстройства в виде дезориентации, неадекватного поведения, галлюцинаций.
Через 10-14 дней после контакта с таллием начинается выпадение волос, носящее диффузный характер. Появляются изменения кожи (шелушение, трещины, подошвенный и ладонный гиперкератоз, гиперпигментация) и ногтевых пластин (ломкость, поперечные белые линии). При благоприятном исходе долгое время сохраняются неврологические нарушения, выпадение волос прекращается спустя 1-2 месяца.
По своим токсигенным последствиям отравление таллием сопоставимо с отравлениями мышьяком и свинцом. При таллиевой интоксикации поражается одновременно несколько систем, развивается токсическая энцефалопатия, токсическая миокардиодистрофия, дыхательная и почечная недостаточность.
При тяжелых острых интоксикациях быстро наступает коматозное состояние, в течение 3-10 суток пострадавший может погибнуть от паралича дыхательной мускулатуры, острой сердечной недостаточности, отека мозга. Опасным, потенциально фатальным осложнением является кишечное кровотечение.
К числу нефатальных осложнений таллиевой интоксикации относятся атрофия сетчатки, импотенция у мужчин и бесплодие у женщин, депрессия, необратимое снижение когнитивных функций.
Диагностика отравления таллием весьма затруднительна ввиду отсутствия четких анамнестических данных, многообразия и неспецифичности симптомов. Пострадавшим требуется осмотр токсиколога, невролога, гастроэнтеролога, офтальмолога, психиатра, дерматолога. Для прижизненной постановки этиологического диагноза используют следующие методы:
- Анализ на тяжелые металлы. Содержание таллия определяют в моче, сыворотке крови методом масс-спектрометрии. Интоксикация диагностируется при превышении референсных значений: >0,72 мкг/л в крови, >1 мкг/л в моче. В более поздние сроки для химико-токсикологического анализа можно использовать волосы и ногти.
- ЭФИ. Для изучения состояния нервно-мышечной передачи выполняется электронейромиография, при повышенной судорожной активности может потребоваться ЭЭГ. Сердечно-сосудистые нарушения регистрируются с помощью электрокардиографии.
- Офтальмологическое обследование. При развитии оптической нейропатии проводится визометрия, офтальмоскопия, биомикроскопия глазного дна, электроретинография.
Дифференциальная диагностика
В ходе дифференциальной диагностики решается задача исключения следующих патологий:
- отравление другими химическими соединениями (свинцом, ртутью, селеном, мышьяком);
- полиомиелит;
- синдром Гийена-Барре;
- алиментарный полиневрит (гиповитаминоз В1);
- ботулизм;
- острая порфирия;
- лекарственная интоксикация (изониазидом, фенитоином и др.).

Лечение отравления таллием
Больных с таллиевой интоксикацией госпитализируют в отделения токсикологии или ОРИТ. Основные этапы лечения включают прекращение поступления токсиканта, его выведение из организма, коррекцию функциональных нарушений. В этих целях проводится:
- Детоксикация. Для удаления яда в первые часы после диагностики отравления осуществляют промывание желудка, кишечный лаваж солевыми растворами, дают слабительные. Назначают прием активированного угля, который хорошо адсорбирует таллий. Для усиления почечной экскреции проводят форсированный диурез. При тяжелых отравлениях используют экстракорпоральные методы детоксикации: гемодиализ, гемодиафильтрацию, гемосорбцию, плазмаферез.
- Антидотная терапия. В качестве антидота при отравлениях таллием применяют калий-железо гексацианоферрат, унитиол, растворы йодистого калия или натрия. Эти препараты образуют с таллием малорастворимые соединения, не позволяют ему всасываться в кишечнике и ускоряют выведение из организма.
- Поддержка витальных функций. При необходимости проводят коррекцию сердечно-сосудистых и дыхательных расстройств. Осуществляют инфузионную волемическую и инотропную поддержку, вводят кардиотропные средства, гепатопротекторы. При дыхательной недостаточности проводят оксигенотерапию, по показаниям – ИВЛ.
- Нейротропная терапия. С целью купирования неврологических симптомов назначают витамины группы В, a-липоевую кислоту, корректоры микроциркуляции, антихолинэстеразные препараты. При необходимости добавляют анальгетики, седативные средства.
Тяжелые отравления соединениями таллия сопровождаются критическим расстройством жизненно важных функций (кровообращения, дыхания, нервной регуляции), нередко заканчиваются летально и диагностируются посмертно. От точности и скорости диагностики, сроков начала интенсивной терапии напрямую зависит исход события. У выздоровевших пациентов долго сохраняются мононейропатии, тремор, астения, эмоциональные и когнитивные расстройства. Пострадавшим требуется длительное неврологическое лечение и психологическая реабилитация. Профилактика отравления таллием складывается из обеспечения производственной безопасности, борьбы с загрязнением почв и водных ресурсов, предотвращения криминальных инцидентов.
2. Массовое отравление таллием/ Поцхверия М. М., Остапенко Ю. Н., Петриков С. С., Симонова А. Ю., Завалий Л. Б. и др.// Журнал им. Н. В. Склифосовского Неотложная медицинская помощь. – 2019.
3. Характеристика неврологических расстройств у пациентов с острым отравлением таллием/ Завалий Л. Б., Петриков С. С., Симонова А. Ю., Поцхверия М. М., Остапенко Ю. Н.
4. Особенности ранней диагностики и лечения острых отравлений соединениями таллия/ Ливанов Г.А., Батоцыренов Б.В., Остапенко Ю.Н., Шестова Г.В., Рутковский Г.В., Малыгин А.Ю.// Общая реаниматология. – 2013. - I X; 3.
Читайте также:
- Показания для операции при несостоятельности тотального эндопротеза голеностопного сустава (операции спасения)
- Рак почки - симптомы и признаки, лечение
- Влияние ртути на беременность и плодовитость
- Лучевая диагностика нейрогенной опухоли забрюшинного пространства
- Лечение инфекционного мононуклеоза - лекарства
