Отравление медузами (кишечнополостными) - морская сыпь и чесотка
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
Отравление медузами (кишечнополостными) - морская сыпь и чесотка
Большинство интоксикаций в море бывает обусловлено контактом с кишечнополостными. В этой группе беспозвоночных из более 9000 видов примерно 100, относящихся к типу стрекающих (Cnidaria), считаются ядовитыми. Стрекающие делятся на 3 класса: гидроидные (Hydrozoa), т. е. португальские кораблики и близкие к ним формы; сцифоидные, или сцифомедузы (Scypho-zoa), а также коралловые полипы (Anthozoa), т. е. актинии и кораллы. Стрекающие жалят (стрекают) своих жертв особыми органеллами, называемыми нематоцистами, которые находятся в клетках их эпителиальных тканей.
а) Морская сыпь. Так называемая "морская сыпь", или "морская чесотка", отмечается в США главным образом у людей, купающихся у о-вов Флорида-Кис. Это поражение характеризуется сильным зудом и пузырчатыми или макулопапулезными высыпаниями, в первую очередь в местах, прикрытых купальным костюмом. Симптомы появляются в течение 24 ч после купания в океане, держатся 3—5 сут и обычно проходят спонтанно.
Вспышки этой интоксикации наблюдаются с перерывами с марта по август, а ее пик приходится на период с начала апреля до начала июля. Скорее всего, сыпь вызывают личинки медузы Linuche unguiculata. Лечат ее антигистаминными и противозудными средствами. Можно проводить местную обработку кортикостероидами. В особо тяжелых случаях любое лечение оказывается безрезультатным.
Один аквалангист умер от "ожогов", причиненных многощупальцевой атлантической формой этого рода, однако однощупальцевые португальские кораблики, обитающие, например, у берегов Австралии, опасны для человека так же, как и большинство медуз. Их стрекательные органеллы приводят к появлению на коже болезненной твердой сыпи, похожей на крапивницу.
б) Атлантический португальский кораблик (Physalia physalia). Этот вид обитает в Атлантическом океане и Карибском море. Желудочная полость у него диаметром 5—10 см, примерно как у тихоокеанского вида, однако щупальца длиннее и более многочисленные.
в) Тихоокеанский португальский кораблик (Physalia urticulus). Уменьшенный вариант атлантического вида распространен в Тихом и Индийском океанах. Диаметр плавательного пузыря редко превышает 8—10 см, а длина щупалец — 30 м.
В одном случае женщина вышла из океана, а руки у нее были обмотаны щупальцами португальского кораблика. У нее развились кома и электрокардиографические признаки ишемии миокарда. Спустя 5 сут после применения вспомогательной вентиляции больная умерла.

г) Сцифомедуза (Chironex Flecheri). Этот вид, называемый американцами "коробчатая" или "жгучая" медуза, относится к группе так называемых кубомедуз. Действие его стрекательных органелл смертельно для человека. Заметить эту медузу в природных условиях очень трудно, поскольку прозрачное тело делает ее почти невидимой даже в чистой, просвечиваемой солнечными лучами морской воде.
- Ареал и характеристики. Различные сцифомедузы обитают во всех прибрежных водах США: например, Chrysaora суапае встречается практически повсеместно. "Морская сеточка" (Chrysaora quinquecirrha), живущая в зоне Чесапикского залива и у берегов Северной Каролины, особенно в конце лета, относится к наиболее распространенным и лучше всего изученным видам. По оценкам, ежегодно в Чесапикском заливе бывает 500 000 случаев интоксикаций ядов сцифоидных, а в водах Флориды — от 60 до 20 000. Атлантический португальский кораблик, обычный в тропиках, достигает широты Мэриленда очень редко.
- Клиническая картина. Интоксикация ядом медузы может быстро привести к отеку легких у прежде здорового взрослого человека. Вероятно, речь идет о виде Carukia barnesi, а клиническая картина получила название "синдром Ируканджи" (Irukandji syndrome). Для этого состояния характерны многие признаки неконтролируемого высвобождения катехоламинов. Лечение может включать высокие дозы меперидина или морфина для снятия боли, медленное внутривенное введение 5 мг фентоламина (затем еще 10 мг по показаниям) для купирования гипертензии, дрожи и профузного потоотделения, а также симптоматическое устранение отека легких или сердечно-легочных осложнений внутривенным введением диуретиков, опиатов или сублингвальным применением нитритов.
Катетеризация правого сердца по Свану-Ганцу для мониторинга давления применяется перед внутривенным введением нитропруссида, дофамина или добутамина. При прогрессирующем отеке легких, резистентном к такой терапии или некардиогенном по своей природе, бывают необходимы эндотрахеальная интубация и искусственная вентиляция с перемежающимся положительным давлением.
д) Лечение отравления медузами (кишечнополостными). Эффективны меры, сходные с применяемыми при поражении португальским корабликом. Существует овечий антитоксин против яда "коробчатой медузы", предлагаемый серологическими лабораториями Содружества (CSL) в Мельбурне (Австралия), 1 флакон которого (20 000 ЕД) вводят внутривенно при всех серьезных интоксикациях. В последнем случае бывают нужны также инфузионная терапия, сосудосуживающие и антиаритмические средства.
Анафилаксию при вызванных медузами интоксикациях лечат путем поддержания функции дыхательных путей и сердечно-сосудистой системы. Ставят капельницу. Вводят адреналин по показаниям. При аритмиях может быть полезен верапамил.
Результаты его применения на мышах после внутривенной провокации ядом "коробчатой медузы" наводят на мысль, что антагонисты кальция помогают в острой стадии поражения этим кишечнополостным. Анальгетики применяют по показаниям. К мерам первой помощи относится промывание "обожженного" места по крайней мере 2 л уксуса. Если его под рукой нет, перед наложением давящей иммобилизующей повязки надо удалить с кожи все приставшие к ней щупальца (можно пальцами, поскольку толстый слой кератина защищает их от серьезного поражения).
При первой же возможности закрытую повязкой пострадавшую зону следует пропитать уксусом. Вводят специфичный антитоксин против яда "коробчатой медузы", предлагаемый серологическими лабораториями Содружества (CSL) в Мельбурне (Австралия), например 3 ампулы (60 000 ЕД, общий объем препарата 8,2 мл) внутримышечно в переднюю часть бедра выше давящей повязки. Положительный эффект максимален, если этот укол делают в течение 4—6 ч после серьезного поражения ядом Chironex.
Изредка отмечались летальные исходы, вызванные Chiropsalmus quadrumanus и связанные с кардиогенным шоком, гипотензией и острым отеком легких. Исследования периферических моноцитов пациента, получившего сырой яд "морской сеточки", наводят на мысль об индуцированной иммуносупрессивной активности.

Как известно, 3—10 % растворы уксусной кислоты (уксус) быстро инактивируют нематоцисты-пенетранты Chironexfleckeri. Willis Wingert считает, что от вызванных стрекающими "ожогов" помогают многие местные средства, а некоторые еще не опробованные в таких ситуациях средства можно считать теоретически эффективными. Оптимальной представляется следующая схема действия.
1. Осторожное удаление приставших к телу щупалец. Надавливание на них может вызвать дополнительное выделение нематоцист.
2. Инактивация "невыстреливших" нематоцист местной обработкой в течение минимум 30 мин одним из следующих растворов.
а. Уксус (3—5 % водный раствор уксусной кислоты). Яд может инактивироваться при рН ниже 6,0.
б. Взвесь (50 % масса/объем) пищевой соды. Она поднимет местное значение рН выше 8, что приведет к растворению материала щупалец.
в. Основной ацетат алюминия (10—20 % раствор или раствор Burow). Алюминий денатурирует белковые компоненты яда. Этот раствор особенно эффективен в сочетании с 5 % детергента (2 чайные ложки детергента на 0,6 л препарата Stingase).
г. Тендеризатор мяса, содержащий папаин. Польза его связана с денатурирующей белок трипсиноподобной активностью, но результаты сильно варьируют, а высокие концентрации чреваты шелушением кожи.
3. Нанесение на пострадавший участок сухой пищевой соды, муки, песка или крема для бритья.
4. Удаление застрявших нематоцист из раны острым инструментом, например ножом (но не бритвой).
5. Промывание морской (соленой) водой.
6. Нанесение стероидного крема или лосьона (например, 0,1 % триамцинолона).
7. Если развивается язва, ежедневное промывание раствором Burrow и наложение сухой повязки.
8. Противостолбнячная профилактика.
9. При развитии тяжелых системных симптомов могут потребоваться кислородотерапия и внутривенное вливание жидкости. Сильную боль облегчают внутримышечным введением кодеина или меперидина (Demerol). Болезненные мышечные спазмы можно устранить внутривенным введением глюконата кальция (10%).

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Реакции на ужаления медуз

В летний период, когда особенно популярен пляжный отдых на море, возрастает опасность возникновения тяжелых реакций на ужаления (ожоги) различных ядовитых морских животных, среди которых наиболее часто встречаются ужаления медузами.
Медузы представляют собой фазу жизненного цикла животных из подтипа Medusozoa типа кишечнополостных, коротый включает в себя следующие классы:
- Гидроидные (Hydrozoa),
- Сцифоидные (Scyphozoa),
- Кубомедузы (Cubozoa),
- Polypodiozoa,
- Staurozoa.
Среди последних двух классов не встречаются виды, способные нанести значимый ожог человеку.
Тело медуз в значительной части состоит из обводнённой соединительной ткани — мезоглеи. По форме она напоминает колокол или зонтик. Такое строение обеспечивает способность к реактивному движению путём сокращения мышц стенки колокола.
Тело медузы на 98% состоит из воды, что обусловливает соответствующую консистенцию животного, а также то обстоятельство, что медузы не могут жить долго, будучи выброшенными на берег.
Медуза дышит всем телом. В студенистом и прозрачном теле медузы имеется 24 глаза.
По периметру тела выступают чувствительные тельца, воспринимающие различные импульсы среды, например свет.
Ротовое отверстие служит медузе как для употребления пищи, так и для удаления её остатков (так называемая, замкнутая пищеварительная система). Около ротового отверстия находятся 4 ротовых лопасти, снабженные стрекательными клетками. В них же содержится «обжигающее» вещество, служащее для обороны и для добычи пищи (3).
Известно около 9.000 видов стрекающих кишечнополостных, среди которых около ста являются ядовитыми для человека (6).
Наиболее тяжелые общие реакции с возможным летальным исходом вызывают следующие медузы:
- Морская оса или медуза-коробочка (Chironex fleckeri), медуза, обитающая у берегов Северной Австралии. Ужаление данной медузой вызывает паралич скелетной мускулатуры и остановку дыхания, сердечнососудистый коллапс. Особенностью данной медузы является преимущественное обитание на мелководье, в связи с чем она очень часто присутствует в местах купания. Эта медуза является единственной, для яда которой в настоящее время существует специфичекий антидот (антисыворотка).
- Медуза Carukia barnesi, как и морская оса, является представителем класса кубомедуз. Симптомокомплекс, вызванный ужалением этой медузой, называется синдром Ируканджи. Он связан с повышением уровня катехоламинов (адреналина, норадреналина) в крови и проявляется, прежде всего, сердечнососудистыми расстройствами.
- Португальский кораблик (Physalia physalis), обитающий в Атлантическом океане и в Карибском море и португальский кораблик Physalia utriculus, обитающий в тихом и Индийском океанах, являются не истинными медузами, а колониями организмов-сифонофоров. Они свободно плавают на поверхности за счет наличия газового пузыря. Стрекательные клетки этого организма содержатся в щупальцах, которые представляют опасность долгое время после отделения их от тела (5, 6).
В водах Черного и Азовского морей обитают медузы вида корнерот, вызывающие нетяжелые местные реакции, которыемогут проявляться тяжело при поражении глаз, а также при наличии выраженной аллергической сенсибилизации, при которой ужаление может спровоцировать анафилаксию (4).
Патогенные факторы яда медуз
Структурой, в составе медузы, отвечающей за развитие ожога, является стрекательная клетка, содержащая поражающую нить нематоцисту, смоченную ядом. Скопления этих клеток находятся по периферии рта животного и на щупальцах.
Длина нематоцист достигает 1 мм, что позволяет проникать через дерму кожи человека. Высвобождение нематоцист возникает под влиянием механических и химических стимулов.
Яд медуз сложен по своему составу и для многих видов до конца не изучен. У большинства медуз яд представляет собой комплекс, соедержащий полипептиды и белки, прежде всего, ферменты гиалуронидазу, фосфолипазы и фибринолизины, катехоламины (адреналин, норадреналин и вещества, сходные по химичекому стороению), кинины, кардоитоксические и дерматонекротические токсины, гистамин.
Таким образом, среди компонентов яда медуз присутcтвуют вещества, являющиеся непосредственно медиаторами воспаления и аллергических реакций (например, гистамин) или ферменты, вызывающие их высвобождение (например, фосфолипазы, под воздействием которых начинается процесс высвобождения простагландинов и лейкотриенов). Это создает трудности дифференциальной диагностики токсических реакций и аллергических реакций на белковые компоненты яда медуз, для которых характерно более тяжелое течение (3, 6).
Виды реакций на ужаления медуз
Существует три механизма реакций на ужаления медуз и других кишечнополостных:
- токсическая реакция,
- немедленная аллергическая реакция,
- отсроченная аллергическая реакция (6).
Токсические реакции на ужаления медуз встречаются наиболее часто и связаны непосредственно с воздействием яда. Их тяжесть зависит от размеров, возраста и особенностей животного, от возраста, массы тела и состояния здоровья пациента, а также от площади пораженной кожи и длительности контакта с медузой (6).
Самые характерные признаки ожога медузы - это боль и пузырьковые высыпания на коже
Клинически самыми характерными признаками местных токсических реакций являются боль и кожные высыпания: вначале имеет место эритема, затем фиолетово-коричневые пузырьковые элементы, сгруппированные в виде следа от кнута.
Высыпания могут присутствовать от нескольких часов до двух недель (6).
Некоторые виды медуз при ужалении могут вызывать специфические высыпания. Так, например, личинки медузы L unguiculata вызывают так называемые высыпания купающихся в море - элементы крапивницы в местах роста волос на теле (подмышечные области, кожа груди у мужчин, при наличии на них волос), а также под купальным костюмом (2, 6, 7).
При поражении глаз, имеющем место во время ныряния, отмечаются явления конъюнктивита , отек век, слезотечение, сильное воспаление роговицы (в более тяжелых случаях изъязвления роговицы), светобоязнь, резкое снижение зрения на несколько дней (4, 6).
Особенности общих симптомов, вызванных тяжелым токсическим поражением при ужалении некоторыми видами медуз, зависят от вида животного. Однако всегда имеет место общая слабость, колебания артериального давления, тахикардия, тошнота, рвота, судороги.
Поскольку в составе яда медуз имеются медиаторы аллергических реакций , среди местных и общих симптомов ужаления могут присутствовать проявления псевдоаллергических реакций, напоминающие симптомы аллергии: зуд, контактная крапивница, бронхоспазм и др. Выраженность этих проявлений зависит от количества яда, попавшего в организм.
В связи с наличием в составе яда медуз чужеродных белков, возможно развитие аллергических реакций на ужаление медузой (1, 4, 6).
Анафилакти ческие и другие системные реакции на ужаления медуз
Несмотря на то, что анафилактическая реакция впервые в истории была воспроизведена в эксперименте введением собаке яда из щупалец родственных медузам актиний, в клинической практике аллергические и анафилактические реакции на ужаления медузами встречаются нечасто.
Анафилактические реакции сопровождаются такими симптомами, как падение артериального давления, тахикардия, затруднение дыхания, боль в мышцах и суставах, кашель, насморк, слезотечение и конъюнктивит, судороги, потеря сознания. Они возникают немедленно после ужаления. В дальнейшем возможно развитие повторных эпизодов гипотензии и других симптомов анафилаксии через 4-6 часов.
При множественных ужалениях под влиянием гистамина и ряда других биологически активных веществ наряду с симптомами общей токсической реакции возникают симптомы, напоминающие анафилактическе реакции, даже в отсутствии аллергической сенсибилизации - анафилактоидные реакции (1, 10).
Дифференциальная диагностика анафилактических и анафилактоидных реакций трудна по причине отсутствия в широкой клинической практике доступных средств специфической диагностики аллергии к яду медуз (кожные пробы с экстрактами ядов и серологические тесты описаны лишь в научной зарубежной литературе) (8). Однако первая помощь при возникновении анафилактической и анафилактоидной реакции оказывается одинаково (см. «первая помощь при обострении аллергических заболеваний» ) (1, 10)
Средства первой помощи и профилактика
При ожоге медузы нельзя обмывать поврежденное место пресной водой!
По статистике общее число ужалений медузами ежегодно в мире достигает 150 миллионов случаев. Однако лишь небольшое их число требует специальной медицинской помощи.
Для большинства случаев местных ожогов кожи диагноз очевиден без врачебного осмотра и специфического обследования, а для купирования реакции оказывается достаточно мероприятий первой помощи (6, 9).
Следует знать примерный алгоритм действий при легком местном ожоге медузой.
- Обмойте кожу морской (не пресной!) водой: можно применить уксус или 4 - 6% раствор уксусной кислоты. Рекомендуется применять горячую воду температуры 40 - 42 градуса.
- Если на коже остались щупальца, слизь или жгучие клетки, удалите их при помощи пинцета или надев на руки перчатки.
- При попадании яда в глаза промойте их проточной водой. При выраженных симптомах со стороны глаз лучше обратиться к врачу
- Если место ожога сильно болит, необходимо принять обезболивающее средство из группы нестероидных противовоспалительных препаратов.
- Нанесите противоаллергическую мазь (4, 6).
При обширных поражениях, ожогах глаз, признаках общей реакции необходимо обратиться к врачу во избежание серьезных осложнений. Такими осложнениями могут быть: инфекця поражений, необратимая потеря зрения при ожоге глаз, гемолиз, рабдомиолиз, острая почечная недостаточность, отек легких, паралич дыхания и сердечнососудистый коллапс. Все это представляет угрозу для жизни пациента.
На приеме необходимо изложить своими словами жалобы, а также точно сообщить следующие сведения:
- Время ужаления
- Место происшествия
- Описание медузы, которая нанесла ожог
- Начало появления и характеристика первых симптомов
- Какое лечение применял пострадавший самостоятельно, к кому еще из врачей обращался и что было назначено
У врача проводится лабораторное обследование для оценки тяжести состояния пациента, дифференциальной диагностики, лечение имеющихся симптомов. При ужалении морской осой применяют специфическую антисыворотку.
Необходимость и сроки госпитализации пациента определяются особенностями клинической картины и тяжестью состояния пострадавшего.
После выписки из стационара возможно рецидивы крапивницы на протяжении до 4 недель, для лечения которых назначается соответствующая терапия (кортикостероиды, антигистаминные препараты) (2, 6).
Мерами профилактики опасных ужалений являются применение костюма аквалангиста при купании в местах обитания опасных медуз. На некоторых пляжах (например, в Северной Австралии) для защиты от ядовитых медуз применяют ограждение мест купания специальными сетками. Также показана эффективность некоторых кремов от загара, которые содержат ингибиторы яда медуз. Следует избегать купания в море в ночное время. (6) .
Таким образом, аллергические и анафилактические реакции на ожоги медузами встречаются значительно реже последствий токсического воздействия яда медуз.
Участие аллергических механизмов можно заподозрить, если ужаление происходит повторно. Однако эти реакции протекают тяжелее и не зависят от дозы яда и вида животного. Любые проявления системных реакций на ужаления или выраженные местные реакции требуют обращения к врачу.
Пресс-центр
«Зуд купальщиков» или «утиные блохи»: как лечить и предотвратить церкариоз

Зудящая сыпь, покраснение, отек, иногда повышение температуры — все эти неприятные симптомы могут появиться после попыток спастись от жары в прудах и озерах, где живут утки. Этим летом российские медики наблюдают настоящий всплеск церкариоза, особенно среди детей, которые чаще купаются в мелководье. Разбираемся, как предотвратить это заболевание и что делать, если «утиные блохи» вас настигли.
ЧТО ТАКОЕ ЦЕРКАРИОЗ И ОТКУДА ОН БЕРЕТСЯ?
Это острое паразитарное заболевание, возникающее при поражении кожи церкариями — плавающими личинками плоских червей, которые «живут» на водоплавающих птицах, чаще всего на утках. Поскольку кожа человека имеет химические соединения (холестерол, церамиды) сходные с теми, что находятся в лапках уток, церкарии могут закрепляться на поверхности наших мягких тканей и внедряться внутрь. Иными словами, эти паразиты «путают» нас с утками. К счастью, в нашем организме церкарии не могут жить и очень скоро погибают.
ГДЕ МОЖНО ЗАРАЗИТЬСЯ «ЗУДОМ КУПАЛЬЩИКА»?
К зонам повышенного риска в первую очередь относятся загрязненные или обильно заросшие водной растительностью участки стоячих водоемов или с медленным течением. Именно в таких местах обитают утки и пресноводные моллюски (например, улитки), которые являются промежуточными «хозяевами» паразитов. То есть заразиться можно практически в любом пруду или озере, где толпами купаются ошалевшие от жары горожане.
Примечательно, что в одном водоеме могут быть зоны высокого и низкого риска заражения и даже безопасные места — купаться можно там, где нет водной растительности, а дно песчаное и чистое. Но стоит отойти буквально на 50-100 метров, где густая растительность — заражение будет неизбежным, особенно на мелководье. Именно поэтому часто церкариозом заражаются дети, которые купаются рядом с берегом.
КАК ПРОЯВЛЯЕТСЯ ЦЕРКАРИОЗ?
Сыпь по типу крапивницы и сильный зуд появляются уже в первые 30-40 минут после заражения. Это результат воздействия ядовитого секрета желез паразитов на нервные окончания. В пораженные участки могут также проникать различные бактерии, поэтому есть риск присоединения вторичной инфекции.
Через несколько часов образуются красные пятна с красными точками в центре, которые потом могут превратиться в болезненные волдыри. Границы пораженных участков будут точно соответствовать уровню погружения в воду: например, если человек просто ходил по воде, сыпь будет на ногах, если купался, поражены будут и другие участки тела. Как правило, наибольшее число церкарий внедряются в кожу голеней и бедер. Ладони и подошвы ног не поражаются.
Как правило, зуд проходит через 7-10 дней, однако пигментация остается еще на 2-3 недели.
КАК ЛЕЧИТЬ?
Важно помнить, что «зуд купальщика» — это в первую очередь экологическая проблема, а потом уже медицинская, хоть и очень неприятная. Как уже было сказано, паразиты не приживаются в человеческом организме и очень быстро погибают.
Для облегчения симптомов церкариоза рекомендуется:
- успокаивающие мази и лосьоны, например, с содержанием ментола;
- прохладные компрессы, ванны с пищевой содой и ванны с добавлением отвара овса;
- безрецептурные жаропонижающие для снятия температуры — например, ибупрофен.
И старайтесь на расчесывать пораженные места, даже если очень хочется — это может усугубить зуд.
Если на воспаленных участках появились нагноения или симптомы ухудшаются — это повод для немедленного обращения к врачу-дерматологу, поскольку эти признаки могут указывать на присоединение вторичной инфекции.
КАК ПРЕДОТВРАТИТЬ ЭТО ЗАБОЛЕВАНИЕ?
Тщательно выбирайте места для купания. Избегайте стоячих заросших водоемов, и уж точно не заходите в воду, где живут утки.
Не купайтесь на мелководье. Если вы хороший пловец, постарайтесь отплыть как можно дальше.
После купания тщательно промойте открытые участки кожи чистой водой. И почаще стирайте купальники и плавки.
Используйте водостойкие солнцезащитные средства. Это может защитить вашу кожу от воздействия паразитов.
Не кормите уток. Именно большое скопление водоплавающих рядом с берегом значительно повышает риск заражения.
Чесотка - симптомы и лечение
Что такое чесотка? Причины возникновения, диагностику и методы лечения разберем в статье доктора Николаевой Ларисы Борисовны, дерматолога со стажем в 37 лет.
Над статьей доктора Николаевой Ларисы Борисовны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
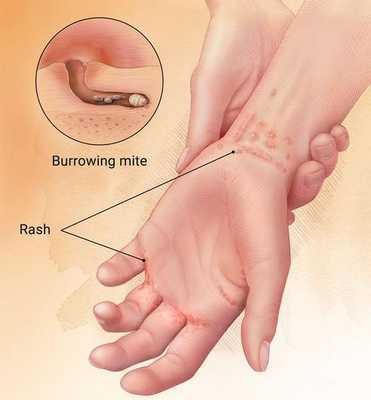
Чесотка (scabies) — паразитарное заболевание кожных покровов, причиной которого является чесоточный клещ Sarcoptes scabiei.
Распространённость чесотки
С возбудителем чесотки столкнулось около 130 миллионов человек во всём мире. С увеличением миграции чесотка вновь стала одним из наиболее распространённых заболеваний в странах Западной Европы. [7] С ней приходится иметь дело врачам как в поликлиниках и стационарах, так и при оказании неотложной медицинской помощи в травмпунктах и отделениях скорой медицинской помощи. Интенсивный показатель в России за 2011 год составил 45,9 случаев на 100 тысяч населения. [6]
Этиология
Причиной заболевания является чесоточный клещ Sarcoptes scabiei. Его жизненный цикл протекает в эпидермисе человека и составляет 1-1,5 месяца. Вне человеческого тела клещ погибает в течение трёх суток. Он не способен поддерживать водный баланс за счёт поглощения воды из воздуха, поэтому причиной его гибели является не голодание, а дефицит влаги.
Чаще всего чесоткой болеют дети, так как кожа у них более тонкая и мягкая. В среднем клещу необходимо 30 минут, чтобы прогрызть кожу. [1] [2]
Прямое заражение чесоткой
Источником чесотки является больной человек, при тесном телесном контакте с которым (совместное нахождение в постели или интимная близость) происходит заражение. Активность паразита выше в вечерние и ночные часы, именно в это время он более заразен (прямой путь инфицирования). Нередко встречаются случаи заражения через бытовые принадлежности больного чесоткой, контакт с его одеждой, крепкие рукопожатия и т.п. [2] [3]
В группе риска находятся инвазионно-контактные коллективы — люди, проживающие совместно, имеющие общую спальню и тесно контактирующие в бытовых условиях (особенно вечером и ночью). К таким лицам относятся те, кто находятся в детских домах, интернатах, общежитиях, домах престарелых, казармах, "надзорных" палатах в психоневрологических стационарах и тюрьмах.
Непрямое заражение чесоткой
Самопроизвольное заражение чесоткой (то есть вне очага) в банях, отелях, подъездах встречается реже. Этот непрямой способ инвазии возможен в случае последовательного контакта большого количества людей с вещами, которые ранее использовал инфицированный человек (постельное бельё, предметы туалета и другое). [2] [3] [6]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы чесотки
Основным субъективным симптомом чесотки является сильный зуд, чаще возникающий в вечернее и ночное время.
Инкубационный период: если человек заболевает чесоткой впервые, зуд возникает спустя 1-2 недели, при повторном заражении — через день.
Высыпания на коже (чесоточные ходы, папулы и везикулы) появляются ввиду деятельности клеща. Позже возникает аллергия на продукты его жизнедеятельности, в результате чего присоединяются другие симптомы: мелкие расчёсы и геморрагические (кровянистые) корочки.
Основным клиническим симптомом является чесоточный ход. Он имеет вид возвышающейся прямой или изогнутой линии беловато-сероватого или грязно-серого цвета, длина которого составляет 5-7 мм. Их часто обнаруживают на запястьях, стопах и мужских половых органах. Чесоточные ходы в области стоп обычно встречаются у лиц, длительно болеющих чесоткой, а также при первичном проникновении самки клеща в эпидермис подошв, что нередко происходит после посещения бань и душевых, в которых до этого побывал инфицированный человек. [2] [3] [6]
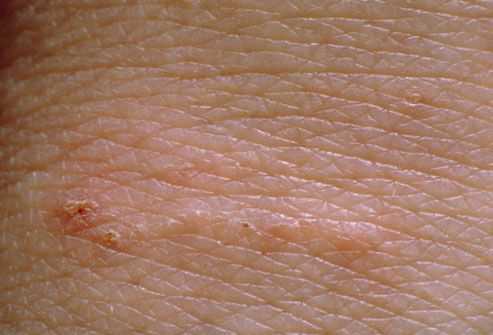
В клинической картине чесотки преобладают папулы (узелки) и везикулы (пузырьки). Молодые самки и самцы (неполовозрелые формы паразита) обнаруживаются в папулах и везикулах в 1/3 случаев. Папулы с клещами обычно небольшого размера (до 2 мм), они располагаются в области волосяных луковиц. Везикулы чаще мелкие (до 3 мм) и располагаются изолированно, воспалительная реакция может отсутствовать. Они встречаются преимущественно в межпальцевых промежутках кистей, иногда на запястьях и стопах.
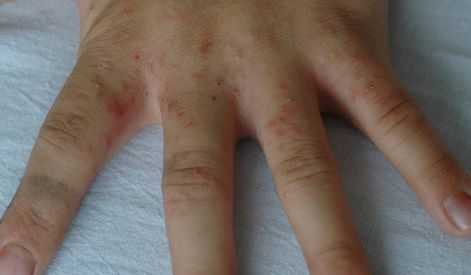
Высыпания в виде расчёсов и геморрагических корочек появляются вторично при расчёсывании кожи. В случае повреждения кожи расчёсами может присоединиться микрофлора, вызывающая нагноение, тогда появляются пустулы, гнойнички, серозно-гнойные корки.
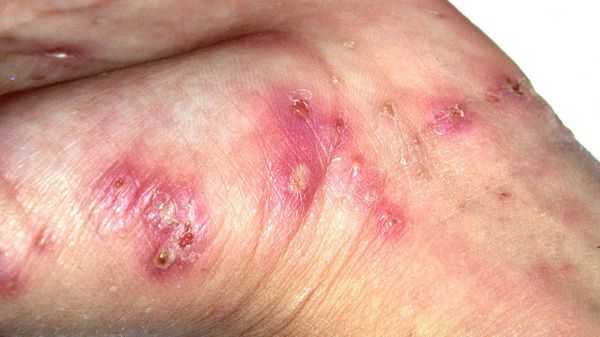
Локализуются высыпания в основном на туловище и конечностях, редко на лице и межлопаточной области. Чаще всего они обнаруживаются на кистях, иногда на запястьях, стопах, мошонке, половом члене у мужчин и в области ареолы сосков у женщин. Расчёсы, гнойнички и кровянистые корочки обычно возникают в зоне локтей, межъягодичной складки и крестца. [1] [2] [6]
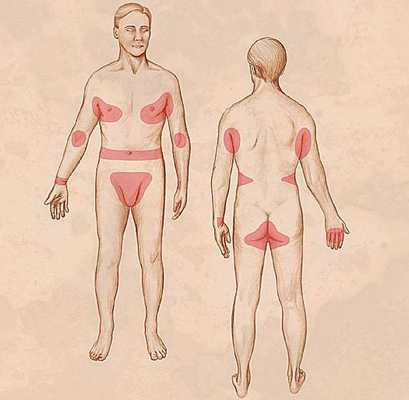
К диагностическим признакам чесотки относятся:
- симптом Горчакова — геморрагические корочки в области локтей и их окружности;
- симптом Арди — пустулы и гнойные корочки на локтях и в их окружности;
- симптом Сезари — чесоточный ход, представленный лёгким возвышением в виде полоски, которое можно обнаружить при пальпации;
- симптом Михаэлиса — геморрагические корочки и импетигинозные высыпания в межягодичной складке с переходом на крестец.
Патогенез чесотки
Жизненный цикл чесоточного зудня можно разделить на две стадии — накожную (непродолжительную) и внутрикожную (длительную).
Мужская и женская особь чесоточного клеща спариваются на поверхности кожи, после чего самец погибает, а самка прогрызает эпидермис и проделывает чесоточный ход. На его создание у женской особи уходит от 15 минут до одного часа.
В чесоточном ходе самка чесоточного клеща откладывает яйца — примерно 1-2 яйца за сутки и около 40-50 яиц за весь период своего существования (причём самое плодовитое время — осенне-зимний период). Через две недели из них появляются молодые особи, которые прогрызают новые ходы. В вечернее и ночное время они выходят на поверхность, и процесс размножения продолжается вновь.
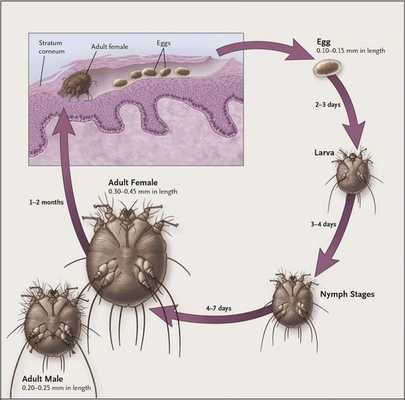
Молодые особи чесоточного клеща проникают в определённые участки кожи. В основном они размещаются в зоне кистей, запястий, стоп и мужских половых органов. Причём, кисти являются зеркалом заболевания, так как они — излюбленное место расположения женских особей чесоточного зудня. Именно в чесоточных ходах на кистях они откладывают основную часть личинок, которые в дальнейшем разносятся руками на другие участки кожного покрова. [1] [2] [6]
Классификация и стадии развития чесотки
Общепринятой классификации заболевания не существует, но по клинической картине выделяют следующие разновидности чесотки:
- Типичная чесотка — самая распространённая чесотка, присутствуют все перечисленные выше клинические симптомы.
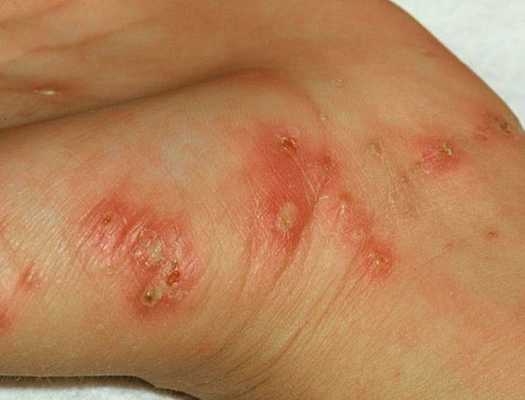
- Чесотка "чистоплотных" или "инкогнито" — возникает у людей, которые часто принимают водные процедуры в вечернее и ночное время. Для неё характерны минимальные клинические проявления, единичные папулы и везикулы, отсутствие расчёсов и кровянистых корочек.
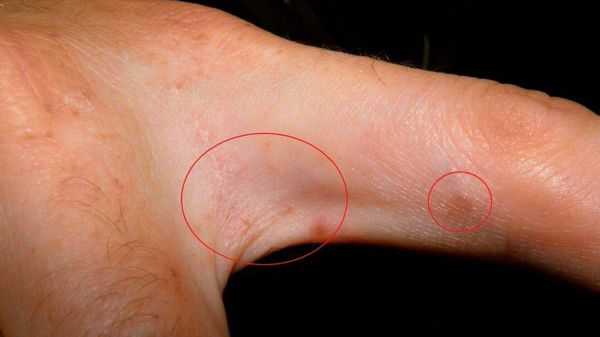
- Норвежская чесотка — редко встречающаяся форма, чаще возникает у ослабленных пациентов с иммуннодефицитными состояниями, при длительном приёме гормональных и цитостатических средств, а также у людей с нарушением периферической чувствительности, болезнью Дауна, сенильной деменцией или СПИДом. На фоне красной кожи присутствуют массивные серо-жёлтые или буро-чёрные корочки (иногда до 3 см толщиной), ограничивающие движение. Между слоями корочек и под ними находится множество клещей. Нередко у пациентов с норвежской чесоткой наблюдается поражение ногтей, увеличение лимфоузлов, выпадение волос, повышение температуры. Такие люди неприятно пахнут и в эипдемическом отношении очень заразны.
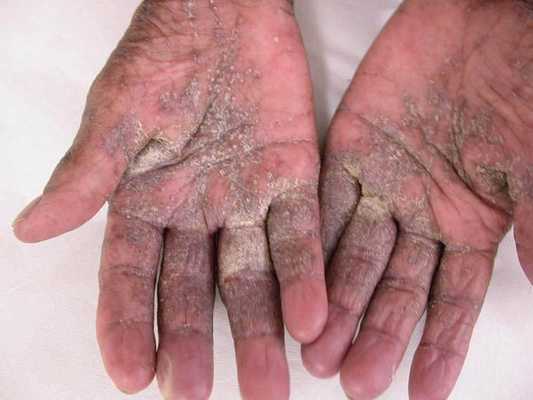
- Чесотка без ходов — заражение личинками чесоточного клеща. Заболевание выявляется чаще при осмотре контактных лиц в эпидемическом очаге. В первоначальном виде существует не более двух недель. В клинической картине наблюдаются только воспалительные пузырьки и единичные папулы.
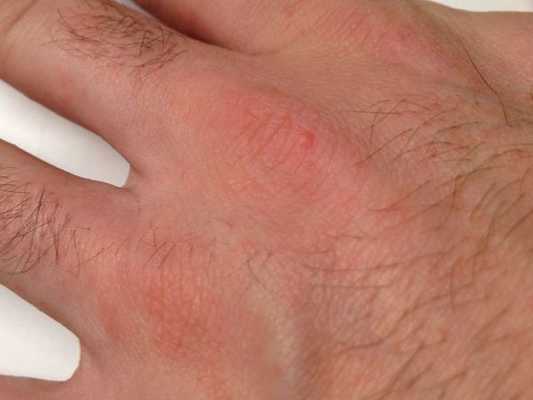
- Скабиозная лимфоплазия (узелковая чесотка) — зуд в области локтей, ягодиц, живота, молочных желёз и мужских половых органов. Также в этих зонах возникают узелки и бугорки (папулы).
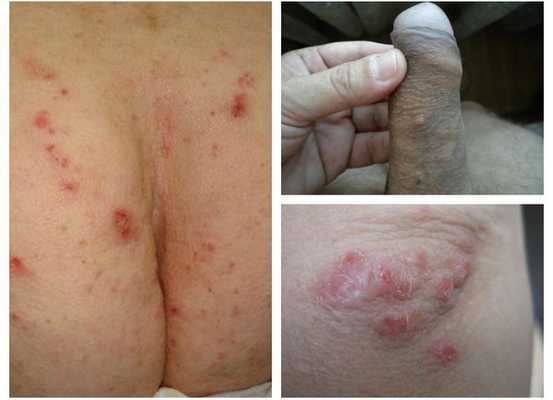
- Скабиозная эритродермия — тип заболевания, возникающий у длительно болеющих чесоткой (2-3 месяца), которые применяли корткостероидные мази, противозудные и успокаивающие препараты. Зуд слабовыражен, но распространён. Основной симптом этой формы — эритродермия. На фоне красной кожи выявляются множественные небольшие чесоточные ходы длинной до 2-3 мм. Они возникают даже в нетипичных местах (на лице, в межлопаточной части и на голове). В зонах, которые подвержены давлению (область локтей и ягодиц), происходит гиперкератоз — утолщение наружного слоя кожи. [3][4][5][6]
- Псевдосаркоптоз — заражение чесоткой, которой страдают животные. От человека к человеку не передаётся. Чесоточных ходов нет, но есть уртикарные элементы (волдыри), геморрагические корочки и расчёсы. Инкубационный период составляет несколько часов. [1][2]
Осложнения чесотки
Осложнения маскируют истинную картину чесотки, поэтому нередко приводят к лечебно-диагностическим ошибкам. Они возникают в запущенных случаях, при несвоевременной или неправильной диагностике заболевания, а также у людей с ослабленным иммунитетом.
Частыми осложнениями чесотки являются вторичная пиодермия (гнойные поражения кожи) и дерматит. К редким осложнениям относятся микробная экзема и крапивница.
Среди вторичных гнойных болезней кожи преимущественно встречается стафилококковое импетиго, остиофолликулиты и глубокие фолликулиты, реже появляются фурункулы и вульгарные эктимы. Такие пациенты вначале могут обратиться не к дерматологу, а к хирургу. Импетиго зачастую образуется на кистях, запястьях и стопах, остиофолликулиты — на переднебоковой поверхности туловища, ягодицах и бёдрах. При распростанённых пиодермиях могут увеличиваться регионарные лимфоузлы, страдать общее самочувствие. Нередко повышение температуры и болезненность в очагах пиодермии. [1] [2] [3]
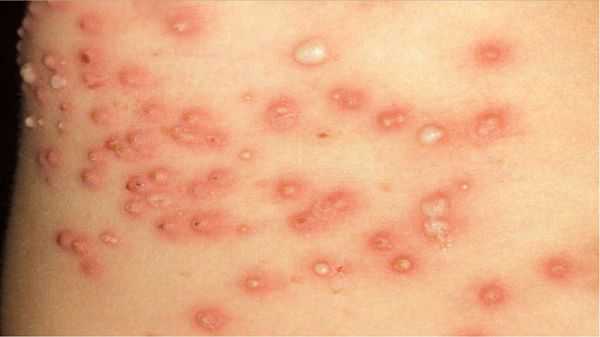
В случае осложнения аллергическим дерматитом к чесоточным симптомам присоединяются покраснение кожи и зуд других участков кожного покрова, где клеща может и не быть. [1] [3]
При микробной экземе образуются мокнущие элементы, эрозии, пузыри и гнойники. Они локализуется чаще всего в местах скабиозной лимфоплазии кожи (преимущественно в области ягодиц) на фоне плотных, длительно непроходящих узлов бордового или синюшного цвета. [1] [2] [6]
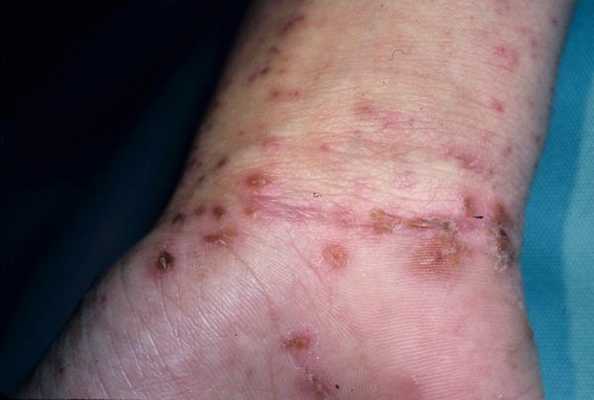
Диагностика чесотки
Заподозрить чесотку в домашних условиях можно при появлении сильного зуда, чаще возникающего в вечернее и ночное время. Затем на коже появляются высыпания, мелкие расчёсы и кровянистые корочки.
Лабораторная диагностика
Диагноз чесотки считается подтверждённым в случае обнаружения чесоточного клеща одним из применяемых методов диагностики:
- прокрашивание чесоточных ходов анилиновыми красителями или 3-5% раствором йода; [1][6]
- масляная витопрессия — после нанесения масла на предполагаемый чесоточный ход и надавливании на него предметным стеклом визуализируются поверхностные кожные включения;
- извлечение клеща при помощи иглы и его микроскопия — слепой конец хода (буроватое точечное включение) вскрывают иглой, присосками самка прикрепляется к игле, затем её извлекают и погружают в каплю воды или 40% молочную кислоту, находящуюся на предметном стекле, после чего проводят микроскопию; [1][6]

- соскоб — через пять минут после нанесения 40% молочной кислоты на предполагаемый чесоточный ход разрыхлённый эпидермис соскабливают и осматривают с помощью микроскопии. Результат считается положительным при обнаружении в исследуемом препарате самки, самца, личинки, нимфы, яиц, опустевших яйцевых оболочек или линочных шкурок; [1][6]
- дерматоскопия — осмотр кожи с увеличением её до 20 крат и более. При типичной чесотке дерматоскопия положительна в 100% случаев. [1][3][6]
Чесотку необходимо дифференцировать с псевдосаркоптозом, крапивницей, аллергическим дерматитом, педикулёзом, почесухой и клещевым дерматитом. [1] [2]
Лечение чесотки
Лечение при чесотке подразделяется на:
- специфическое — проводят пациентам, у которых диагноз подтверждён клиническими и лабораторными исследованиями;
- профилактическое — показано людям, которые были в тесном телесном, бытовом и половом контакте с человеком, страдающим чесоткой;
- пробное — проводится в случаях, когда клинические симптомы чесотки не подтверждены обнаружением чесоточного клеща. [4][6]
Противочесоточные препараты
Для уничтожения клещей применяют:
- Бензилбензоат (эмульсия и мазь) 20% для взрослых и 10% для детей от трёх до семи лет. Мазь наносится в первый и четвёртый день, смывается через 12 часов после нанесения. Смена белья на происходит на пятый день лечения.
- Спрегаль (аэрозоль) наносится однократно, при осложнённой чесотке орошение повторяют на третий−пятый день. Препарат можно применять детям до трёх лет, беременным и больным чесоткой с сопутствующими кожными заболеваниями (например, атопический дерматит).
- Серная мазь 33% — показано ежедневное втирание 1 раз на ночь в течение 5-7 дней. Противопоказана детям до трёх лет и беременным.
- Перметрин 5% (мазь) наносится 1 раз на ночь в течение трёх дней .Не рекомендуется детям до года, лицам с почечной и печёночной недостаточностью, а также в период кормления грудью.
- Кротамитон 10% (мазь) наносится 1 раз в день.
Независимо от выбранного препарата, должны соблюдаться основные принципы лечения:
- все средства желательно наносить в вечернее время после мытья кожи;
- препарат наносится голыми руками, тщательно втирается в ладони и подошвы;
- постельное и нательное белье необходимо сменить перед первым нанесением мази и после завершения курса лечения;
- обязательно одновременное лечение всех лиц в очаге заражения для предупреждения повторного заражения. [4][5][6]
Снижение зуда
Интенсивный зуд при чесотке можно уменьшить с помощью антигистаминных препаратов. Лекарства назначает врач, применяются они коротким курсом. Предварительно доктор должен убедиться, что зуд не связан с рецидивом чесотки или её осложнениями: аллергическим дерматитом или микробной экземой.
Кроме антигистаминных препаратов, для снижения зуда местно могут использоваться топические кортикостероиды. Эти препараты также назначаются коротким курсом и наносятся на отдельные участки тела. Особенно внимательными и осторожными следует быть при нанесении этих средств на складки и область гениталий.
Если зуд сохраняется более недели, несмотря на применение антигистаминных препаратов и топических глюкокортикостероидов, то необходимо повторно обработать кожу одним из препаратов-скабицидов. Обработку проводят после тщательного мытья пациента с мылом и мочалкой.
Если врач связывает возникновение зуда с сухостью кожи, в комплекс терапии включаются эмолиенты — вещества, смягчающие и увлажняющие кожу.
Народные методы лечения
Лечение чесотки средствами альтернативной медицины зачастую бесполезно, а иногда может быть и опасно. Без своевременной адекватной терапии чесотка может привести к вторичной пиодермии (гнойным поражениям кожи), дерматиту, микробной экземе и крапивнице.
Прогноз. Профилактика
При правильном и своевременном лечении чесотки прогноз благоприятный.
Профилактика включает в себя противоэпидемические и санитарно-гигиенические мероприятия при выявлении больных чесоткой. Также необходимо проводить профилактические осмотры взрослого и детского населения.
Во избежание распространения заболевания необходимо:
- регистрировать, лечить и проводить диспансерное наблюдение всех людей, заболевших чесоткой;
- проводить осмотр всех бытовых и половых контактов;
- выявлять и ликвидировать очаги чесотки, проводить дезинсекцию в очагах — обеззараживать постельные и нательные принадлежности путём стирки при 70-90°C с последующим проглаживанием утюгом;
- проводить осмотр на чесотку всех заражённых людей, обратившихся за помощью в поликлиники, амбулатории и медсанчасти любого профиля;
- осуществлять профилактические осмотры детей в детских учреждениях, отстранять заражённых от посещения детских коллективов на период проведения полноценного лечения, осматривать детей, отправляющихся в детские оздоровительные учреждения;
- проводить ежемесячные осмотры людей, находящихся в стационарах и домах престарелых, инвалидов, а также людей без определенного места жительства;
- проводить дезинфекцию жилья и предметов обихода в случае массовых вспышек чесотки в организованных коллективах и при наличии нескольких заражённых в очагах;
- в больших коллективах (армейские казармы, тюрьмы, общежития) при неблагоприятной эпидемической обстановке проводить профилактическую обработку скабицидами всех вновь прибывших в карантинную зону. [3][5][6]
За дополнение статьи благодарим Татьяну Репину — к. м. н., дерматолога, научного редактора портала "ПроБолезни".
Книдарии (кишечнополостные, такие как медузы или морские анемоны) ужаления стрекающих организмов и животных
Книдарии вызывают наибольшее число отравлений, чем другие морские животные. Однако, из 9000 разновидностей только 100 являются токсичными для человека. Множественные хорошо развитые стрекательные клетки (нематоцисты) на щупальцах книдарии могут проникать в кожу человека; одна щупальца может выбросить в кожу тысячи нематоцист при контакте с ней.
Симптомы и признаки укусов книдарий
Повреждения бывают разными в зависимости от вида книдарии. Обычно повреждения вначале выглядят как небольшие линейные узелковые высыпания, быстро сливающиеся в одну или несколько прерывистых линий, иногда окруженных приподнятым покраснением. Боль возникает немедленно и может быть сильной; обычно сопровождается зудом. Узелки (папулы) могут переходить в везикулы (пузырьки), превращаясь в пустулы с кровоизлияниями и шелушением. Общие проявления включают слабость, тошноту, головную и мышечную боль и спазмы, слезотечение и насморк, повышенное потоотделение, изменение пульса и боль в грудной клетке по типу плеврита. Изредка смертельные нарушения наносятся «потругальским корабликом», обитающим в североамериканских водах, и особями отряда кубомедуз, особенно кубовой медузой (морская оса), Chironex fleckeri, которая водится в водах Индийского и Тихого океанов.
Лечение укусов медузы Cnidaria
Различные промывания для снятия боли и деактивации действия нематоцисты, в зависимости от конкретного животного
Лечение ожогов, вызванных книдариями, включает удаление прилипших щупалец пинцетом (предпочтительно) или пальцами (если возможно, в двойных перчатках) и обильное промывание для удаления невидимых стрекательных клеток. Вид промывания различается в зависимости от ужалившей особи:
При ожогах медузами, обитающими не в тропических водах, и кораллами применяется обычная морская вода.
При ожогах медузами, обитающими в тропических водах, применяется промывание уксусом и затем морской водой. Пресную воду не используют, потому что она может активировать не разряженные стрекательные клетки.
При ожогах кубовыми медузами использование уксуса уменьшает обжигающий эффект нематоцистов и применяется как первое действие перед промыванием морской водой. Пресную воду не используют, потому что она может активировать не разряженные стрекательные клетки.
Ожоги, вызванные португальским корабликом, промывают морской водой. Уксус не используют, т. к. он может активировать не разряженные стрекательные клетки.
Любое затруднение дыхания или нарушение сознания независимо от его уровня является неотложной ситуацией, требующей транспортировки в медицинское учреждение и, возможно, введения эпинефрина.
Лечение носит симптоматический характер. Боль, вызываемая укусами большинства клещей, как правило, кратковременная и облегчается при нанесении на кожу раствора питьевой соды в пропорции 50:50. Было показано, что отмачивание пораженного участка в ванночке с теплой водой (40–43 °С) так же эффективно для облегчения боли, как и применение нестероидных противовоспалительных препаратов (НПВП). При сильной боли предпочтительны опиоиды. Болезненные спазмы мышц можно лечить бензодиазепинами. Внутривенное введение жидкости и эпинефрина используется при возникновении шока. Противоядие имеется при поражении кубовой медузой C. fleckeri, но не при укусах северо-американских разновидностей.
Необходимо провести профилактику столбняка (см. таблицу ).
Сыпь купальщика
Морской дерматит (сыпь морского купальщика) - это жгучая, зудящая, пятнисто-папулезная сыпь, которая поражает пловцов в некоторых атлантических регионах (например, Флорида, Карибы, Лонг-Айленд). Она вызывается гиперчувствительностью к ожогам личинок морского анемона (например, Edwardsiella lineate) или наперсточной медузы (Linuche unguiculata). Сыпь появляется в местах соприкосновения кожи с купальником. Люди при контакте с этими личинками должны принимать душ после снятия купальника. Кожные проявления можно лечить лосьоном с гидрокортизоном и, если необходимо, приемом антигистаминных препаратов перорально. При более тяжелых реакциях может потребоваться дополнительно преднизолон перорально или внутривенно.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Читайте также:
- Методика обследования на наличие вшей
- Рекомендации по анализу рентгенограммы поясничных позвонков в ПЗ проекции
- Клиника лейкоэнцефалита. Лейкоэнцефалит Ван-Богарта
- МРТ фораминальной экструзии межпозвонкового диска
- Лучевая диагностика доброкачественного лимфоэпителиального поражения (ДЛЭП) околоушного пространства при ВИЧ
