Показания для аблации сердца и ее осложнения
Добавил пользователь Alex Обновлено: 09.01.2026
Нарушение внутрижелудочковой проводимости – это патология, при которой замедляется или прекращается проведение электрического импульса по желудочкам. Меняется ритмичность и частота сокращений, уменьшается их сила. При прогрессировании заболевания сердце может остановиться. Своевременная диагностика и рационально подобранное лечение снижают вероятность развития осложнений и продлевают жизнь.
Что это такое
В норме импульс берет начало в синусовом узле правого предсердия – там, где в него впадает верхняя полая вена. Далее волна идет по предсердиям и оказывается в следующей контрольной точке – узел предсердно-желудочковой локализации. Отсюда возбуждение идет через пучок Гиса и постепенно распространяется до верхушки.
Волокна Гиса – это особые клетки межжелудочковой перегородки, которые образуют три ветви. По правой ножке (ПНПГ) сигналы доставляются в стенки правого желудочка. По левой (ЛНПГ), разделяющейся на переднее и заднее ответвления, идет охват левого желудочка. В конце ветви делятся на волокна Пуркинье. Подобная структура позволяет провести импульс без потерь и обеспечивает бесперебойную работу сердца.
Проводимость замедлена и нарушена – есть ли разница?
В здоровом органе импульсы перемещаются сверху вниз в установленном ритме, с нужной быстротой. При патологии их проведение замедляется или нарушается. Если прохождение сигнала заторможено, возбуждение доходит до конечной точки, но этот процесс идет с меньшей скоростью. При нарушении проведения импульс прерывается на определенном участке или же полностью отсутствует.
Нарушение и замедление внутрижелудочковой проводимости встречаются в разном возрасте. Мы не можем однозначно оценить, как часто выявляется эта патология. Сбой в проводящей системе сердца нередко остается бессимптомным и фиксируется случайно при профилактическом обследовании. Согласно данным медицинской литературы, различные варианты нарушения проводимости диагностируются преимущественно после 50 лет (5–7% случаев). В 60–70 лет частота выявления таких состояний достигает 30%.
Сбой внутрижелудочковой проводимости относится к группе брадиаритмий. К этой же категории принадлежат нарушения внутрипредсердной проводимости. Причины и симптомы развития этих состояний схожи. Поставить точный диагноз можно только после обследования.
Причины развития патологии
Все возможные причины сбоя можно разделить на две большие группы: кардиальные – вызванные патологией сердца и некардиальные – спровоцированные иными нарушениями.
- пороки сердца;
- инфаркт миокарда;
- миокардит;
- ишемическая болезнь сердца;
- кардиомиопатии;
- атеросклероз коронарных сосудов;
- последствия перенесенных хирургических вмешательств (например, из-за протезирования клапанов, радиочастотной катетерной аблации).
- вегетососудистая дистония;
- эндокринные проблемы: гипотиреоз, сахарное мочеизнурение;
- нарушения дыхательной системы с гипоксией тканей – бронхоспазмы, хронические воспаления;
- нерациональный прием медикаментов;
- артериальная гипертензия;
- алкогольное отравление;
- прием наркотиков;
- беременность.
Сбой прохождения сигнала не всегда указывает на патологию. Например, частичное нарушение проводимости по правой ножке пучка Гиса считают вариантом нормы, характерным для отдельных молодых людей.
Нарушение проводящей функции миокарда может быть постоянным и транзиторным. Временные «неполадки» выявляются на фоне физических нагрузок (например, на тренировках и соревнованиях). Если после отдыха ситуация нормализуется, нет повода для беспокойства. Но если проблема сохраняется, и на ЭКГ видны изменения, нужно пройти обследование у специалиста.
Симптомы: что чаще всего беспокоит человека
Сбой внутрижелудочковой проводимости не имеет специфических симптомов. Нередко это состояние остается нераспознанным долгое время. Пациент ни на что не жалуется, и проблема выявляется случайно – при диспансеризации, прохождении медосмотра перед началом работы или учебы, службы в армии, перед операцией и т. п.
Возможные признаки патологии:
- ощущение «замирания» в груди;
- перебои в работе сердца – появление внеочередных сокращений;
- замедление пульса;
- одышка;
- ощущение нехватки воздуха;
- головокружение;
- беспокойство, тревожность.
При прогрессировании процесса развивается синдром Морганьи-Адамса-Стокса (МАС). В начале приступа больной бледнеет и теряет сознание. После улучшения состояния сохраняется покраснение кожи. Такие эпизоды длятся 1–2 минуты и вызваны недостаточным кровоснабжением головного мозга на фоне резкого снижения сердечного выброса. Неврологических осложнений обычно не наблюдается.
Классификация
По локализации процесса выделяют такие виды блокады:
- Однопучковая – задержание сигнала регистрируется только в одной из ветвей пучка. Соответственно выявляется блокада правого желудочка или нарушения в работе левого.
- Двухпучковая – не функционируют две ветви – обе левые ножки или одна левая и правая.
- Трехпучковая – задержка импульса отмечается во всех трех ветвях.
Клинический случай
Пациентка М., 65 лет, поступила в терапевтическое отделение. На момент осмотра жалуется на одышку при физической нагрузке, частые приступы головокружения, общую слабость. Неоднократно были потери сознания.
При опросе удалось выяснить, что подобные симптомы беспокоят ее больше года. На протяжении 14 месяцев отмечается выраженная слабость, головные боли, головокружение. В течение полугода бывали потери сознания – примерно один раз в неделю. В последний месяц обмороки случаются практически ежедневно. Пациентка теряет сознание на одну минуту, затем отмечается общая слабость.
При дообследовании были обнаружены изменения на ЭКГ. Проведено УЗИ, допплерография, выявлена левожелудочковая недостаточность, клапанный стеноз. Диагноз: Ишемическая болезнь сердца; нарушение ритма по типу двухпучковой блокады и приступы МАС; сердечная недостаточность I ст.
Пациентке установили электрокардиостимулятор, состояние улучшилось, и она была выписана.
По характеру нарушений различают:
- Неполная блокада. Импульсопроведение замедленное, но оно сохранено. Возбуждение миокарда происходит за счет неповрежденных ветвей. Такое состояние бывает у здоровых, но может и указывать на патологию. Изменения обычно обнаруживаются случайно на ЭКГ. Жалоб у больных нет, иногда присутствует общая слабость, повышенная утомляемость.
- Полная блокада. Импульсы не достигают нижних отделов желудочков. Высока вероятность остановки сердца на фоне брадикардии. Такое состояние сопровождается явной клинической симптоматикой.
По типу нарушений выделяют:
- Очаговые изменения – наблюдаются в отдельных участках миокарда ближе к волокнам Пуркинье, импульс частично проходит по желудочкам.
- Арборизационные изменения – передача сигнала сохранена на всех участках проводящей системы, кроме ее концевых отделов.
Диагностика: признаки на ЭКГ и холтере
Электрокардиография – основной метод диагностики патологического процесса. Нарушение внутрижелудочковой проводимости на ЭКГ будет проявляться специфичными признаками.
Блокада по правой ножке сердца ведет к расширению и деформации (появлению зазубрин) в комплексе QRS. Такие изменения определяются через правые грудные отведения.
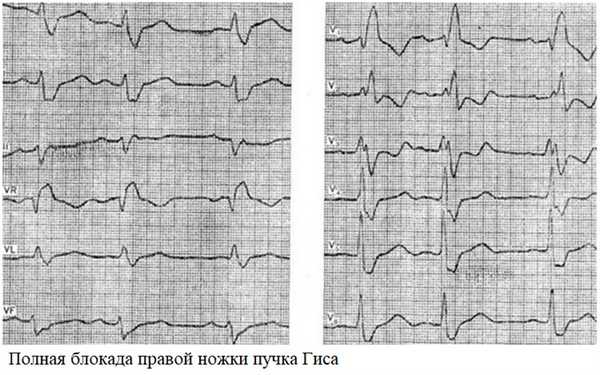
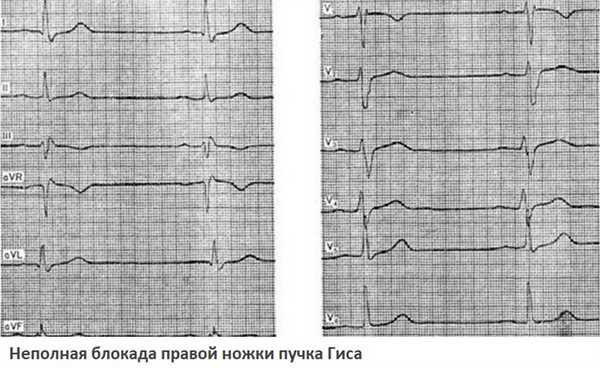
Блокада левой ножки сердца также расширяет и деформирует QRS, но патологические признаки выявляются через левые грудные отведения. Если поражается левая передняя ветвь, то наблюдается отклонение электрической оси сердца влево. Подтвердить диагноз можно при сравнении ЭКГ-зубцов – по второму и третьему отведению S будет выше, чем R. Если импульсы не идут через левую заднюю ветвь, то ось отклоняется правее, S выше R по первому отведению.
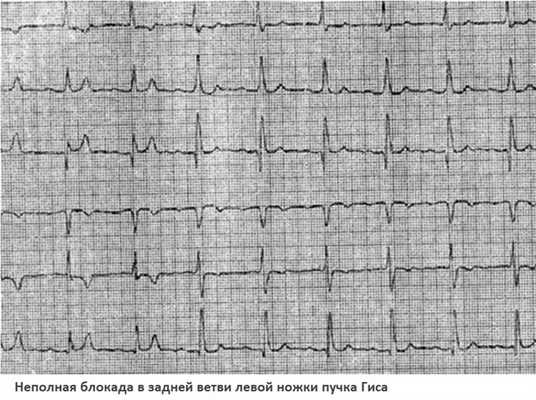
Особого внимания заслуживают сердечные блокады неспецифического формата. ЭКГ выявляет изменения, не соответствующие конкретной патологии. Например, меняется комплекс QRS – расщепляется и деформируется без расширения. Такие симптомы отмечаются при локальном поражении тканей сердца на фоне инфаркта, воспалительного процесса и др.
Дополнительную информацию дают такие методы исследования:
- эхокардиография сердца;
- рентгенография легких;
- функциональные пробы;
- компьютерная томография.
Значимую информацию о работе сердечной мышцы мы получаем при проведении холтеровского мониторирования ЭКГ. Исследование длится 24 часа. Этот метод позволяет сделать непрерывную регистрацию сигналов и выявить нарушения, не видимые на обычной кардиограмме. На такой записи отмечаются изменения, возникающие не только в покое, но и во время движения, физической нагрузки. Компактный регистратор крепится на поясе. Пациент ведет привычный образ жизни, а система фиксирует работу сердца в непрерывном режиме.
Важно понимать: успех диагностики будет напрямую зависеть от того, является ли блокада постоянной или транзиторной и как часто возникают приступы в последнем случае. Если нарушения проводимости отмечаются ежедневно, суточное мониторирование выявит это на ЭКГ. Иногда требуется контроль кардиограммы длительностью 7-30 дней.
Принципы лечения
Умеренные нарушения проводимости не требуют лечения. Неполное блокирование в правой ветви пучка Гиса неопасно. В этой ситуации мы рекомендуем наблюдаться у кардиолога, ежегодно проходить осмотр врача и делать ЭКГ. Но это если у пациента нет иных жалоб или сопутствующей патологии. При выявлении отклонений показана соответствующая терапия.
Блокада левого желудочка более опасна. На ее фоне чаще развиваются нарушения тока крови и сердечная недостаточность. Мы рекомендуем прием сердечных гликозидов, антиаритмических и иных препаратов. Схема терапии определяется индивидуально исходя из тяжести состояния, возраста пациента, сопутствующих заболеваний.
Важно знать: специфическое лечение внутрижелудочковой блокады не разработано. Предлагаемые препараты только усиливают возбуждение тканей сердца, но не устраняют причину. Нужно лечить основную патологию – ту, что вызвала сбой в работе проводящей системы. Это единственный способ затормозить прогрессирование болезни.
Если медикаментозная терапия неэффективна или состояние больного тяжелое, предлагается хирургическое лечение. Выполняется установка кардиостимулятора – прибора, который навязывает свой ритм работы сердца. Вживленное устройство обеспечивает бесперебойную деятельность миокарда.
Совет специалиста: когда ставят водитель ритма
Показания для установки кардиостимулятора:
- брадикардия с частотой сердечных сокращений менее 40 уд/мин и нарушения ритма при наличии явных симптомов;
- осложнения, угрожающие жизни пациента;
- приступы МАС;
- стойкие нарушения проводимости после инфаркта миокарда.
Обсуждается возможность установки кардиостимулятора при пульсе менее 40 уд/мин при отсутствии явной клинической симптоматики. Процедура проводится в любом возрасте.
Профилактика нарушений проводимости сердца пока не разработана. Не откладывайте лечение, избегайте факторов риска. Это снизит шансы развития патологии. Чтобы вовремя выявить проблему, регулярно проходите профилактические осмотры у терапевта с оценкой ЭКГ (по мере необходимости).
Для подготовки материала использовались следующие источники информации.
Радиочастотная абляция сердца (РЧА): техника, отзывы и стоимость
Радиочастотная абляция сердца известна не более двух столетий, но уже приобрела широкую популярность в детской и взрослой интервенционной аритмологии. Это современная малоинвазивная операция, помогающая избавиться от различных аритмий, которые невозможно убрать лекарственным способом.
Физическая основа метода РЧА
Термин «абляция» происходит от латинского ablatio и обозначает процесс испарения вещества с поверхности твердого тела под воздействием излучений и обтекающего потока горячего газа.
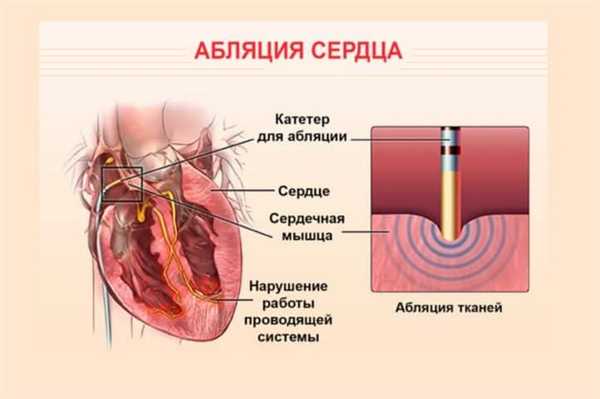
Катетерная абляция сердца заключается в использовании переменного тока радиочастотной энергии мощностью от 300 до 750 кГц. Под его воздействием происходит разрушение определенных участков сердца. Ресурс для него – стандартный электрический генератор, производящий немодулированный биполярный ток установленной частоты. Энергия действует между активным концом катетера, подводимого к необходимой точке миокарда, и наружным адгезивным электродом, располагающимся на левой половине грудной клетки или пояснице. Деструкция ткани происходит путем ее прижигания. Таким образом некротизированный участок утрачивает возможность генерировать импульсы.
Показания и противопоказания
Радиочастотную катетерную абляцию применяют в тех случаях, когда пациент не может или не желает длительно принимать антиаритмические препараты, либо же медикаментозная терапия не приносит положительного эффекта. Показания – такие нарушения сердечного ритма:
- мономорфная желудочковая тахикардия (устойчивая и эпизодическая);
- фибрилляция и трепетание предсердий с высокой частотой сокращений;
- желудочковая экстрасистолия;
- синоатриальная и АВ-узловая реципрокная тахикардия;
- предсердная эктопия;
- синдром Вольфа-Паркинсона-Вайта (ВПВ).
Метод максимально безопасен, с небольшим количеством абсолютных противопоказаний. К ним относятся:
- выраженная почечная недостаточность;
- электролитные нарушения;
- нарушения свертываемости крови;
- высокое артериальное давление;
- значительное сужение отверстия митрального клапана;
- гиперчувствительность к контрастному веществу;
- острые инфекционные заболевания и высокая температура тела;
- первые дни острого инфаркта миокарда;
- декомпенсация сердечной недостаточности.
Малоэффективной считают абляцию при аритмогенной дисплазии правого желудочка, дилатационной кардиомиопатии.
Однако каждое состояние индивидуально, и решение о целесообразности, соотношении пользы и вреда процедуры принимает доктор, тщательно изучив анамнез и результаты обследования пациента.
Техника процедуры
Радиочастотная абляция сердца предусматривает обязательное электрофизиологическое исследование (ЭФИ). Его делают в условиях операционной специализированного центра или обустроенного кардиодиспансера. Вмешательство не требует наркоза, поскольку процедура малоинвазивная и не предвидит разрезов или выраженных болезненных ощущений. Пациента седируют, обрабатывают нужные участки тела. Затем через кожу пунктируют бедренную, подключичную или яремную вену. Иногда используют бедренную или лучевую артерию. Вводят проводник и катетер такой длины, чтобы достигнуть необходимой камеры сердца. После попадания электрода в нужное место и подключения к специальному устройству, подают электрические разряды, которые стимулируют внутрисердечные сигналы. Компьютер оценивает и выводит на экран ответ сердца на раздражитель. Таким образом доктор распознает очаги эктопического возбуждения (те участки миокарда, которые запускают аритмию или тахикардию). Во время ЭФИ пациент ощущает неприятное покалывание, приступы сердцебиения, замирания или кувырков. Однако не стоит переживать, ведь это ответ на стимуляцию.
Когда проблемный очаг найден, делают собственно радиочастотную абляцию. На пораженную зону воздействуют потоком высокочастотной энергии. Затем повторно делают ЭФИ с целью оценки эффективности лечения. При положительном результате операцию завершают, пациента переводят в палату для дальнейшего наблюдения.
Как проходит операция, смотрите в видео ниже.
Осложнения после выполнения
Как и любое вмешательство в организм, послеоперационный период и отдаленные последствия характеризуются рядом осложнений. В основном они обусловлены травматизмом прилегающих органов и тканей.
Рассмотрим некоторые из них:
- Термическое повреждение диафрагмального нерва, который анатомически расположен вблизи от верхней полой вены и правой верхней легочной вены. Протекает бессимптомно, однако у некоторых людей возможно появление одышки, кашля.
- Повреждение блуждающего нерва приводит к чувству переполнения желудка, вздутию, возможно нарушение моторики ЖКТ.
- Повреждение пищевода, образование фистул проявляется болью при глотании, повышенной температурой тела, воспалительными изменениями в крови.
- Нарушения целостности сосудов (гематомы, артериовенозные фистулы, псевдоаневризмы, кровотечения).
- Перикардиальный выпот и тампонада сердца – жизнеугрожающие состояния (потенциальный риск любых операциях).
- Гиперволемия малого круга кровообращения. У пациентов с сердечной недостаточностью и низкой сократительной способностью миокарда гиперволемия проявляется признаками застоя: одышка, малопродуктивный кашель, учащенное сердцебиение.
- Стеноз легочных вен. Первые признаки появляются через шесть месяцев, что вводит в заблуждение докторов. Отмечается одышка, кашель, кровохарканье, частые пневмонии.
- Тромбоэмболии вследствие образования внутрисердечных тромбов.
- Смерть. Летальный исход случается крайне редко, однако он возможен при тяжелом соматическом состоянии больного.
Восстановление после вмешательства
Реабилитация после РЧА сердца начинается сразу при переводе больного в палату общего профиля. Первые шесть-восемь часов показан постельный режим; нельзя сгибать ногу, где артерию использовали для введения электрода. На место прокола накладывают давящую повязку. Эти меры направлены на предотвращение развития кровоподтека на бедре. Вода и умеренный прием легкой пищи разрешены на следующие сутки после процедуры.
Иногда происходит повторный срыв ритма, что не стоит расценивать как неэффективность операции. Сердцу необходимо восстановиться, пораженным участкам зарубцеваться. С целью удержания правильного ритма в ранний послеоперационный период назначают антиаритмические препараты. В стационаре начинают прием антикоагулянтных средств для предотвращения образования тромбов.
После выписки реабилитацию продолжают в домашних условиях. Первые пару дней рекомендовано беречь себя от простуд, не заниматься спортом, побольше отдыхать.
Через три месяца оценивают результат РЧА и определяют дальнейшую тактику. Доктор отменяет антиаритмики, антикоагулянты (при показаниях терапию продлевают до года и более). В будущем каких-либо ограничений нет, человек возвращается к работе и повседневной жизни.
Отзывы о радиочастотной абляции
Отзывы о прижигании сердца при аритмии в основном положительные и у кардиологов, и пациентов, что подтверждает эффективность метода. Однако помнят: РЧА подходит только для определенных патологий нарушения ритма, а это – залог успешности ее проведения. Большинство процедур заканчиваются позитивным результатом и существенно увеличивают длительность и качество жизни больного.
Стоимость операции РЧА
Стоимость прижигания при лечении аритмии сердца зависит от учреждения, в котором его делают. Если пациент обращается в профильный исследовательский институт, всегда можно получить чек на меньшую сумму, чем в частной клинике. В зависимости от условий, оплачивают только стоимость расходных материалов и препаратов, или, став в очередь по государственной программе, ждут и получают медицинскую помощь бесплатно.
На сегодня цена непосредственно операции колеблется от 20000 до 900000 рублей в зависимости от города, клиники и курса валюты. К сумме добавляют предоперационный пакет анализов и пребывание в стационаре, если учреждение частное.
Жизнь после абляции
После абляции пораженных очагов или устья легочных вен рекомендовано придерживаться таких принципов:
- Сбалансированное питание с исключением трансжиров, уменьшением потребления насыщенных жирных кислот. Большую часть рациона составляют фрукты и овощи, а не мясные продукты. Ограничивают соль до чайной ложки в день.
- Алкоголь в разумных пределах. Полный отказ от алкогольных напитков не обязателен, допустимым считается 20 г спирта в сутки для мужчин и 10 г для женщин.
- Отказ от курения. Никотин сужает сосуды, что вызывает повышение давления, кислородное голодание миокарда и ишемию.
- Кофеин действует как сигаретный дым.
- Регулярная физическая активность. Положительно на сердечно-сосудистую систему влияет бег, плаванье, ходьба, езда на велосипеде. Предпочтительнее делать уклон на кардиотренировки, а не силовые нагрузки.
- Контроль артериального давления и сопутствующих заболеваний.
Если соблюдать здоровый образ жизни, происходит полное восстановление организма, уменьшается риск повторных срывов ритма, улучшается прогноз на скорейшее выздоровление и активное долголетие.
Выводы
Катетерную абляцию сердца с использованием радиочастотной энергии широко применяют в современной аритмологии. Операция предусматривает высокую эффективность в лечении желудочковых и предсердных нарушений, минимальную смертность. Пациенту не требуется длительная реабилитация, через несколько дней самочувствие приходит в норму, он возвращается к привычным делам. Единственный минус процедуры – высокая стоимость и недоступность некоторым больным.
Показания для аблации сердца и ее осложнения
Катетерная радиочастотная аблация при трепетании и фибрилляции предсердий
Катетерная радиочастотная аблация при трепетании предсердий (ТП). Типичное ТП обусловлено существованием цепи ре-энтри в ПП. Наиболее узкая часть этой цепи располагается между устьем нижней полой вены и задней частью трехстворчатого клапана и именуется каво-трикуспидальным перешейком (истмусом).
Для прерывания проведения импульса по этой цепи радиочастотная энергия прикладывается в нескольких точках по линии, соединяющей эти два анатомических образования. Радиочастотное воздействие вблизи нижней полой вены иногда болезненно, поэтому может потребоваться проведение общей анестезии. Частота рецидивов аритмии, требующих проведения повторной процедуры, невелика. После успешной аблации каво-трикуспидального перешейка иногда возникает ФП.
Тем не менее по сравнению с медикаментозной антиаритмической терапией и/или кардиоверсией РЧА при ТП выглядит намного предпочтительнее.
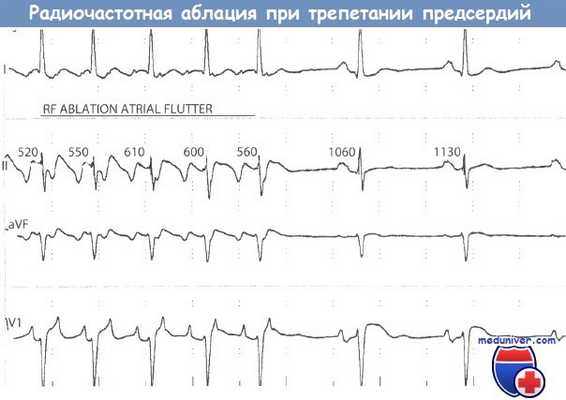
ЭКГ в отведениях I, II, aVF, V, (100 мм/с) во время трепетания предсердий (ТП).
При завершении РЧА по линии между трехстворчатым клапаном и нижней полой веной восстановился синусовый ритм.
Катетерная радиочастотная аблация при фибрилляции предсердий (ФП)
В последние годы применение РЧА при лечении пароксизмальной ФП привлекает повышенное внимание исследователей. Показано, что патологическая электрическая активность, вызывающая ФП, обычно развивается в области впадения одной и более легочных вен в ЛП. Чтобы электрически изолировать эти зоны от остального миокарда ЛП, производится радиочастотное воздействие по окружности устьев легочных вен.
В настоящее время частота успешных процедур РЧА при ФП относительно высока, однако в ряде случаев сохраняется необходимость применения антиаритмических препаратов или проведения повторного вмешательства. Показано, что у некоторых больных при кажущемся успехе выполненной процедуры возникают периоды бессимптомной ФП.
Для обеспечения доступа в ЛП процедура предусматривает транссептальную катетеризацию. Имеется некоторый риск развития инсульта или перфорации стенки предсердия либо корня аорты. Более того, при помощи МРТ было выявлено, что процедура изоляции легочных вен может сопровождаться развитием бессимптомных мелких инфарктов головного мозга, причем их частота выше при использовании многоэлектродных катетеров для аблации.
По сравнению с другими широко применяющимися видами РЧА при выполнении изоляции легочных вен вероятность успеха ниже, а риск осложнений - несколько выше. На сегодняшний день представляется разумным применять этот метод для лечения только тех пациентов, у которых пароксизмы ФП сопровождаются серьезными симптомами, а другие методы терапии неэффективны. Вероятность успеха ниже при значительном расширении ЛП, наличии органических заболеваний сердца или сердечной недостаточности.
Возможно, дальнейшие разработки будут способствовать повышению эффективности и снижению рисков этой процедуры, что позволит применять ее для лечения более широкого круга больных.
Проведение аблации по поводу персистирующей ФП является более сложной задачей. Помимо изоляции всех 4 легочных вен, для формирования анатомических барьеров, препятствующих распространению электрического импульса в ЛП, требуется выполнить еще и линейную деструкцию ткани в определенных зонах. Радиочастотное воздействие производится по «крыше» ЛП в виде линии, соединяющей две верхние легочные вены.
Другое линейное воздействие соединяет митральный клапан и левую нижнюю легочную вену. Помимо этого, проводится поиск зон с фрагментированной электрической активностью предсердий, в которых также производится аблация. Вероятность успеха ниже, если продолжительность персистирующей ФП превышает год и наблюдается существенное расширение ЛП. Нередко требуются повторные процедуры.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
РЧ-абляция сердца: особенности, подготовка, процедура, восстановление после
Оперативное вмешательство в случае заболеваний сердца нередко имеет своей целью не только повышение качества жизни пациента, но и ее спасение. Это относится, в частности, и к такой востребованной в кардиохирургии процедуре, как радиочастотная абляция сердца.
Решение о необходимости проведения операции на основе данных диагностического обследования принимает кардиолог или кардиохирург. Он определяет тип предстоящей операции на сердце и сценарий последующего послеоперационного восстановления.
Типы операций на сердце
В последнее время все большую популярность наряду с операциями на открытом сердце приобретают методы малоинвазивной хирургии, основанные на приемах лапароскопии и катетеризации:
Операции на открытом сердце
Наряду с медикаментозной терапией некоторые заболевания сердечно-сосудистой системы в определенный момент могут потребовать и прямого хирургического вмешательства, которое осуществляется путем открытия грудной клетки, непосредственного обнажения сердца и принудительной его остановки (при этом кровообращение в организме пациента поддерживается с помощью аппарата искусственного кровообращения «сердце – легкие»).
Подобная остановка сердца производится, к примеру, с целью пересадки сердца, замены клапана, устранения врожденных дефектов сердца и кровеносных сосудов, шунтирования и др. После успешного проведения операции сердце снова «запускается» – восстанавливается его нормальная деятельность.
Операция коронарного шунтирования сердца
В случае атеросклероза коронарных артерий больному может быть назначено аорто-коронарное обходное шунтирование (АКШ). Утолщение и сужение артерий из-за отложений холестерина, кальция, отмерших клеток и пр. на их стенках грозит пациенту инфарктом, инсультом и др., и не всегда «раскупорка» артерий путем катетеризации или имплантации стента (расширителя сосуда) решает возникшую медицинскую проблему.
На сегодняшний день существует несколько способов шунтирования: традиционный – с открытием грудины и принудительной остановкой сердца, и новые, выполняемые на бьющемся сердце, – методики OPCAB и MIDCAB. В результате операции шунтирования с помощью системы шунтов хирургом создается дополнительный путь в обход пораженного участка сосуда.
Операция по замене клапанов сердца
Четыре сердечных клапана (трикуспидальный, митральный, аортальный и пульмональный), поддерживающих правильное направление кровотока, т. е. от левого желудочка – к аорте, в силу разных причин (врожденный порок сердца, различные инфекции или травмы, артрит, слабость тканей, кальцификация и др.) могут с годами изнашиваться раньше времени. В итоге работа сердца нарушаются, что и приводит к необходимости операции по коррекции или замене клапанов, дабы избежать сердечной недостаточности и возможного летального исхода.
Чаще всего данный тип операции не требует открытия грудной клетки. Хирурги могут получить доступ к клапанам путем торакотомии – срединного рассечения грудины, однако все большую популярность приобретает хирургическая лапароскопия – операция с произведением небольшого разреза (0,5—1,5 см) между ребрами на груди. Получая, таким образом, прямой доступ к сердцу, хирург посредством камеры и специальных инструментов корректирует работу клапана или осуществляет его замену на другой – биологический или механический – клапан, восстанавливая нормальный кровоток.
Операция на аорте
Являясь в организме человека крупнейшим кровеносным сосудом (около 3 см в диаметре), аорта отвечает за доставку крови ко всем органам. В случае некоторых ее патологий (аневризма, т. е. расширение, расслоение или разрыв аорты), угрожающих больному летальным исходом, ему может быть назначена инвазивная операция по замене пораженного участка на синтетическую трубку из лавсана.
Подобная операция предполагает открытие грудной клетки, подключение к аппарату «сердце – легкие», резекцию поврежденного участка аорты и замену его на лавсановый имплантат.
Хирургическое лечение фибрилляции предсердий
Фибрилляцией предсердий (ФП) в медицинской терминологии называется нарушение ритма сердца (мерцательная аритмия). Оно может быть спровоцировано повышенным количеством электрических контуров в предсердиях, которые приводят к беспорядочным сокращениям желудочков сердца и к недостаточности эффективного сокращения предсердий. Это, в свою очередь, становится причиной образования сгустков крови в предсердиях, что может в итоге привести к закупорке сосудов головного мозга и смерти пациента.
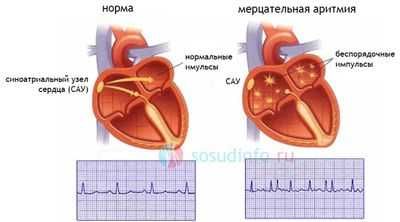
Среди основных методов лечения при мерцательной аритмии на сегодняшний день – медикаментозная терапия, катетеризация, а также хирургическая лабиринтная методика (Maze) – довольно сложная и потому не очень популярная среди кардиохирургов.
«Новым словом» в лечении мерцательной аритмии стала радиочастотная абляция сердца (РЧА) – малоинвазивная операция путем небольших проколов, осуществляемая с применением последних компьютерных технологий и в условиях постоянного рентгеновского контроля.
Видео: специалист об операциях на сердце и аритмиях
Виды абляции сердца
Нормальный сердечный ритм восстанавливается при абляции путем прижигания небольшого участка сердца с помощью разнообразных физических факторов и через создание, таким образом, АВ-блокады: т. к. в результате прижигания этот участок блокирует проведение импульса, а функционирование тканей сердечной мышцы, прилегающих к полученному рубцу, не нарушается, тахикардия прекращается.
Данная методика стала активно применяться в хирургии еще в 80-е годы, а уже в 90-е был впервые применен метод радиочастотной абляции.
Современная кардиохирургия «вооружена» несколькими видами абляции.
Радиочастотная абляция сердца
Выполняется с применением комбинированной анестезии и представляет собой следующую последовательность действий: после произведения местной и внутривенной анестезии через один из сосудов к сердцу больного подводится катетер (потому данная хирургическая процедура еще носит название «катетерная абляция»).
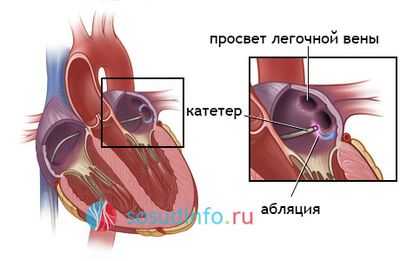
Далее следует, во-первых, установка эндокардиальных зондов-электродов (они будут осуществлять постоянную кардиостимуляцию, а также временную стимуляции правого желудочка), а во-вторых, установка в переднесептальной зоне правого предсердия абляционного электрода. Следующий этап операции – диагностика деятельности пучка Гиса путем многократной перестановки электродов и последующее высокочастотное воздействие с помощью высокой температуры, равной 40—60°С, – с целью деструкции очага, генерирующего патологические электрические импульсы, приводящие к тахикардии.
Полученная полная искусственная АВ-блокада требует поддержания сердечного ритма путем временного стимулирования правого желудочка – с применением упомянутых выше эндокардиальных электродов. Если полученный эффект характеризуется стабильностью, РЧ-абляция завершается вживлением постоянного водителя ритма – если есть такая необходимость.
После абляции: хаотичные импульсы, провоцирующие аритмию, не могут попадать в полость предсердия
Все этапы операции, длящейся от 1,5 до 6 часов, проходят под постоянным контролем необходимого электрофизиологического оборудования и рентгентелевидения.
Подобная деструкция патологического очага может осуществляться также путем прочих физических воздействий, в соответствии с чем выделяют и другие виды абляции:
- Лазерная абляция.
- Ультразвуковая абляция.
- Криодеструкция, т. е. абляция с применением низких температур.
Однако на данный момент применение высокочастотной электрической энергии для создания АВ-блокады при тахикардии признано наиболее безопасным и в то же время самым эффективным методом. Именно поэтому катетерная хирургическая абляция остается наиболее «популярной» разновидностью абляции сердца.
Подготовка к РЧ-абляции сердца
Подготовка к данной операции заключается в проведении электрофизиологического исследования (ЭФИ) сердца. Необходимость РЧА у конкретного пациента констатируется его лечащим врачом на основании истории заболевания и данных таких диагностических методов, как:
- Электрокардиография (ЭКГ) – популярный метод электрофизиологической инструментальной диагностики, основанный на регистрации и исследовании электрических полей, которые образуются при работе сердца;
- Длительная регистрация ЭКГ (Холтеровское мониторирование) – электрофизиологическая диагностика, суть которой заключается в непрерывном регистрировании электрокардиограммы на протяжении минимум 24 часов.
После регистрации с помощью ЭКГ приступа тахикардии пациент госпитализируется в стационар для прохождения полного курса обследования и сдачи перечня необходимых анализов, на основе которых ему может быть назначена радиочастотная абляция сердца:
- Лабораторные анализы крови (биохимический анализ, исследование гормонального фона, определение уровня липидов, электролитов и т. п.);
- Ультразвуковое исследование сердца (ЭхоКГ);
- Стресс-тест, тредмил, велоэргометрия;
- Магнитно-резонансная томография (МРТ).
Непосредственно перед операцией пациент прекращает прием пищи и воды за 8—12 часов. Это касается и многих медикаментов.
Показания к применению радиочастотной абляции

Показаниями к проведению РЧ-абляции являются нарушения сердечного ритма, которые уже невозможно скорректировать медикаментозно:
- Мерцательная аритмия предсердий.
- Желудочковая и наджелудочковая тахикардия.
- Синдром Вольф-Паркинсона-Уайта, или синдром WPW.
- Сердечная недостаточность.
- Кардиомегалия.
- Пароксизмальные тахикардии.
- Снижение фракции выброса.
Наряду с показаниями к РЧА, абляция имеет и перечень противопоказаний:
- Тяжелое общее самочувствие больного.
- Острые инфекционные заболевания.
- Тяжелые заболевания дыхательной системы и (или) почек.
- Эндокардит – воспаление внутренней оболочки сердца.
- Нестабильная стенокардия в течение 4 недель.
- Острый инфаркт миокарда.
- Сердечная недостаточность у пациента в стадии декомпенсации.
- Тяжелая артериальная гипертензия.
- Аневризма левого желудочка с тромбом.
- Наличие тромбов в полостях сердца.
- Гипокалиемия и прочие проявления электролитного дисбаланса в крови.
- Анемия, т. е. патология клеточного состава крови.
- Аллергическая реакция, вызванная рентгенконтрастным веществом.
- Йодонепереносимость и другие.
Реабилитационный период после РЧА
Осложнения после РЧА сердца крайне редки: вероятность негативных последствий абляции не превышает 1%. Потому РЧА причисляется к категории операций с малой степенью риска. Однако для профилактики осложнений существует ряд специальных мер, принимаемых на каждом из этапов обнаружения и лечения тахикардии.
Среди рисков, связанных с РЧА, – следующие вероятные осложнения:
- Кровотечение в области внедрения катетера.
- Нарушение целостности кровеносных сосудов при продвижении катетера.
- Случайное нарушение целостности тканей сердечной мышцы в момент абляции.
- Сбои в работе электрической системы сердца, усугубляющие нарушение сердечного ритма и требующие имплантации кардиостимулятора.
- Формирование тромбов и распространение их по кровеносным сосудам, угрожающее летальным исходом.
- Стеноз легочных вен, т. е. сужение их просвета.
- Повреждение почек красителем, применяемым при РЧА.
Риск подобных осложнений повышается в тех случаях, когда пациент является диабетиком, если у него нарушена свертываемость крови, а также если он преодолел 75-летний возрастной порог.
В послеоперационный период пациент некоторое время наблюдается у врача, который осуществляет контроль его общего состояния.
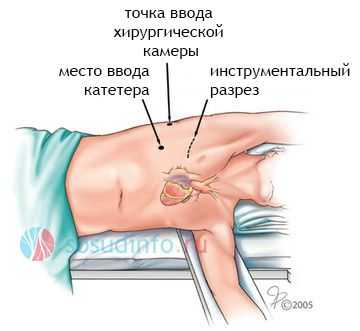
Непосредственно после операции прооперированный может испытывать некоторый дискомфорт, связанный с ощущением давления в месте хирургического разреза. Однако подобное состояние редко длится более 25—30 мин. Если же это ощущение сохраняется или усугубляется, пациент должен обязательно информировать об этом врача.
В целом реабилитация после РЧА длится несколько месяцев, в течение которых пациенту может быть назначен прием антиаритмических препаратов (к примеру, «Пропафенон», «Пропанорм» и др.), в том числе и тех, которые больной принимал до абляции. Постельный режим с контролем сердечного ритма и артериального давления показан больному лишь в самые первые сутки после операции, в течение которых происходит быстрое восстановление и стабилизация нормального общего самочувствия пациента. Необходимость же повторной РЧА, как показывает практика, у прооперированных пациентов возникает крайне редко, особенно если пациент пересмотрит свой привычный образ жизни:
- Ограничит потребление напитков с алкоголем и кофеином;
- Снизит объем соли в своем рационе;
- Станет придерживаться соответствующей диеты;
- Выберет оптимальный режим физической активности;
- Бросит курить и откажется от других вредных привычек.
Таким образом, можно с уверенностью говорить о следующих несомненных плюсах радиочастотной абляции сердца в сравнении с традиционными инвазивными операциями на сердце:
- Малая инвазивность, исключающая необходимость значительных разрезов.
- Легкая переносимость операции пациентом, целостность организма и работа системы кровообращения которого существенно не нарушаются.
- Сокращение периода послеоперационной реабилитации – до 2—7 дней.
- Косметический эффект – отсутствие каких-либо значительных шрамов после прокола кожи для введения катетеров.
- Безболезненность восстановления в послеоперационный период, что исключает необходимость приема обезболивающих препаратов.
Эти преимущества – главные аргументы в пользу стоимости РЧА: цена операции может колебаться в пределах от 12 000 до 100 000 российских рублей – в зависимости от ее сложности.
РЧА (радиочастотная абляция) сердца
При учащённом сердцебиении применение лекарственных средств не всегда даёт должный терапевтический эффект, что увеличивает вероятность возникновения инсульта, инфаркта, тромбоэмболии. Радикально устранить проблему, восстановить нормальное прохождение импульсов поможет радиочастотная абляция сердца. Операция имеет ряд противопоказаний и тщательной предварительной диагностики. Скорость восстановления зависит от соблюдения рекомендаций кардиолога в процессе реабилитации.
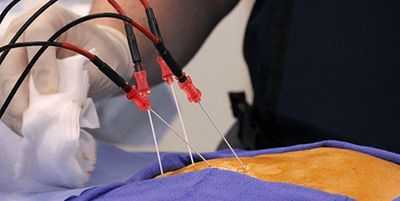
Показания и противопоказания к операции
РЧА (прижигание сердца) – методика направлена на устранение патологического возбуждения мышцы сердца, на ткани направляют радиочастотные сигналы, перекрывают лишние путь передачи импульсов, сердце начинает работать в нормальном режиме.
Когда требуется операция:
- отсутствие желаемого результата от медикаментозной терапии, выраженные побочные реакции на антиаритмические средства;
- мерцательная аритмия – нарушается синхронность сокращений волокон предсердий, развивается экстрасистолия, ЧСС увеличивается до 100 и более уд/мин;
- желудочковая тахикардия – на фоне патологии часто развивается фибрилляция, что чревато внезапным или полным прекращением деятельности сердца;
- наджелудочковая тахикардия;
- синдром ВПВ – врождённая патология, при которой увеличивается риск возникновения опасных разновидностей тахикардии;
- разрастание сердечной мышцы;
- кардиомегалия.
РЧА – доступное и малотравматичное оперативное вмешательство, но и у него есть некоторые ограничения. Абляцию не проводят при острых формах инфаркта и инсульта, во время инфекционных заболеваний, при повышенных температурных показателях, анемии. Противопоказана операция при обострении язвы, астмы, при тяжёлых патологиях почек, печени.
Важно! В норме частота сердечного ритма – 60–90 уд/мин.
Подготовка к радиочастотной абляции сердца
Госпитализацию проводят в плановом порядке, поэтому все предварительные анализы можно сдать в районной поликлинике, дополнительно пациенту необходимо проконсультироваться с кардиохирургом.
Список обследований:
- клинический анализ мочи и крови;
- тест на свёртываемость, крупу крови, ВИЧ, венерические заболевания, гепатит;
- УЗИ, МРТ сердца;
- ЭКГ, холтеровский мониторинг;
- коронароангиография – назначают при ишемии;
- осмотр у стоматолога, ЛОРа, гинеколога, уролога.
Если у пациента невозможно установить точное местонахождения участка с патологическим возбуждением, или при отсутствии признаков тахикардии на ЭКГ, проводят чреспищеводное электрофизиологическое обследование.
В стационар человека помещают за 3–4 дня до операции, за сутки отменяют все препараты, которые могут повлиять на сердечный ритм. Вечером перед вмешательством показан лёгкий ужин не позднее 19 часов, завтракать нельзя.
Как проводится операция?
Перед переводом в операционную с пациентом беседует анестезиолог, чтобы выявить наличие противопоказания для наркоза, или аллергии на лекарственные средства.
Абляция относится к катетерным манипуляциям, применяют комбинированный наркоз – внутривенно вводят седативное средство, кожные покровы в месте введения катетера обрабатывают анестезирующим препаратом.
Этапы операции:
- В бедренную артерию или вену в паховой зоне устанавливают катетер.
- Вводят проводник, тонкий зонд с датчиком.
- Датчик устанавливают в месте, где наблюдаются патологические процессы.
- Делают ЧП ЭФИ для определения точного участка с аномальным возбуждением – через проводник вводят электрод, стимулируют разрядами тока мышцу сердца.
- Проводят абляцию.
- Через четверть часа делают повторную ЭКГ, если показатели сердечного ритма в норме, катетер удаляют, прокол закрывают давящей стерильной повязкой.
Торакоскопическую абляцию проводят при изолированной фибрилляции предсердий, при невозможности провести обычную катерную РЧА. Операция полноценная, проводят её под общим наркозом, в груди делают несколько проколов, в них вставляют торакоскоп – это прибор воздействует на ткани сердце изнутри, проводит абляцию патологических областей.
Поскольку процесс выявления участка с патологиями долгий, продолжительность высокочастотной РЧА – 1,5–6 часов.
Послеоперационный период
После РЧА в течение 24 часов пациенту показан абсолютный постельный режим, через несколько дней его выписывают, дальнейшее лечение, контроль процесса восстановления проводит кардиолог в районной больнице.
Правила реабилитации:
- соблюдение диеты – убрать из рациона продукты, которые повышают содержание вредного холестерина – животные жиры, фаст-фуд, жареные, жирные, солёные блюда;
- основа рациона – зерновые и бобовые овощи, масла растительного происхождения, жирные сорта рыбы и постное мясо, кисломолочные продукты;
- подвижный образ жизни – через 3–4 недели после абляции нужно начинать делать лёгкую утреннюю гимнастику ежедневно, больше ходить пешком, плавать;
- полностью отказаться от пагубных привычек, напитков с кофеином;
- регулярно принимать антиаритмические препараты, назначенные врачом – Пропанорм, Пропафенон;
- каждое утро измерять артериальные показатели и пульс.
Возможные последствия и осложнения
Негативные последствия после РЧА возникают редко, чаще всего наблюдается кровотечение, нагноение кожных покровов в местах прокола.
Возможные осложнения:
- эндокардит – воспалительный процесс во внутренней сердечной полости;
- образование тромбов из-за нарушения целостности сосудов;
- сбои в сердечном ритме;
- прободение зондом, катетером сердечной стенки, артерии;
- стеноз вен;
- нарушения функций почек.
Негативные последствия операции чаще возникают у людей с хроническими заболеваниями, диабетом, плохой свёртываемостью крови, при несоблюдении правил предоперационной подготовки, нарушении рекомендаций врача во время реабилитации.
Где делают и сколько стоит?
Радиочастотную абляцию сердца проводят в крупных кардиологических центрах и клиниках, в которых есть всё необходимое оборудование. Средняя цена операции – 35–330 тыс. руб., в зависимости от вида и степени тяжести тахикардии, уровня медицинского учреждения, квалификации врача.

При наличии квоты, всю стоимость операции оплачивают за счет федеральных или региональных средств, если квоты нет, или пациент не желает ждать, он может оплатить операцию самостоятельно.
Отзывы пациентов
Ekaterina_V
«РЧА назначили после сильного приступа аритмии, долго ждала операции, проходила бесконечные обследования. Подготовительный период оказался сложнее самой операции – 2 часа полежала неподвижно, и через несколько дней уже была дома. Вот уже полгода чувствую себя прекрасно, регулярно посещаю кардиолога, выполняю все его рекомендации».
«Мне сделали РЧА 2 месяца назад, очаг аритмии долго не могли найти, всю операцию меня беспокоили неприятные ощущения в грудине, были постоянные скачки ритма. Повторная ЭКГ показала фибрилляцию предсердий, состояние ухудшилось, сейчас принимаю кучу лекарств, готовлюсь к новой операции».
«Мне прижигание сердца сделали ещё 2 года назад, сразу после РЧА открылось небольшое кровотечение в месте прокола, несколько месяцев мучили редкие приступы аритмии – вот и все последствия операции».
Отзывы кардиологов
Симонов Павел Олегович, кардиолог
«РЧА сердца – один из наиболее современных методов лечения мерцательной аритмии, предсердной и желудочковой тахикардии. У операции небольшое количество противопоказаний, осложнения возникают только у 1% больных, при этом польза от вмешательства не вызывает сомнений – у людей быстро исчезают симптомы, доставляющие дискомфорт, значительно снижается риск развития сосудистых катастроф».
РЧА – малоинвазивная операция, при которой не делают разрезов, в местах прокола не остаётся значительных и заметных шрамов. Большинство пациентов разного возраста хорошо переносят абляцию, все неприятные ощущения исчезают уже в течение недели. Если человек пересмотрит свой привычный образ жизни, будет придерживаться разумной диеты, то повторное вмешательство не потребуется.
Читайте также:
