Показания для неанатомической частичной резекции печени
Добавил пользователь Дмитрий К. Обновлено: 30.12.2025
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Что такое резекция печени? Виды операций. Показания. Противопоказания. Правила послеоперационного периода и восстановления после резекции
Слово «резекция» переводится с латинского как «срезание». Этим термином в медицине обозначают удаление части органа. Резекция печени показана при тяжелых травмах и различных новообразованиях:
Операцию могут проводить как в срочном (травма органа), так и в плановом порядке (опухоли, альвеококкоз печени). В отдельных случаях хирургическое вмешательство показано для восстановления проходимости желчных путей.
Противопоказания к резекции печени — крайне тяжелые состояния, при которых операция не имеет смысла: перитонит, сепсис, декомпенсированная сердечная недостаточность.
Вид резекции печени, правила послеоперационного поведения и прогноз в отношении продолжительности жизни напрямую зависят от патологии, которая стала причиной операции, а также от состояния здоровья пациента.
Виды резекции печени
Типичная резекция (анатомическая)
Печень состоит из восьми сегментов, каждый из которых включает собственную сегментарную артерию, сегментарную ветвь портальной вены и сегментарный желчный проток. Типичная резекция печени подразумевает удаление минимум одного сегмента печени.
Для хирурга это самый простой вид резекции: сегменты разделены анатомическими щелями и оболочками, что облегчает отсечение участка органа и снижает риск развития смертельно опасного кровотечения.
Сегменты объединяются в сектора (5 секторов). В зависимости от объема резецированной ткани различают:
сегментэктомию (удаление сегмента);
лобэктомию (удаление сектора);
гемигепатэктомию (удаление половины печени);
расширенную гемигепатэктомию (удаление 70-75% органа).
Существенный недостаток типичной резекции печени — необходимость удаления, как минимум, одного сегмента даже при незначительных размерах образований или повреждений.
Атипичная резекция
Атипичную резекцию печени проводят для удаления поврежденных тканей или объемных образований в границах здоровых тканей. В зависимости от формы резецированного участка различают:
Атипичную резекцию печени можно провести, если в зону разреза не попадают крупные кровеносные сосуды. В таких случаях кровопотеря такая же, как и при анатомической резекции.
При злокачественных опухолях предпочтительнее типичные резекции, поскольку риск рецидива значительно ниже.
Сколько времени печень восстанавливается после резекции
Ученые подсчитали, что скорость регенерации печеночной ткани может достигать 50 граммов в день. Интересный факт: чем больше ткани удалено, тем быстрее растет орган. Этот парадокс легко объяснить: если больному отсекают менее 40% печени, то остальные 60% клеточной массы функционально компенсируют этот недостаток. Получается, что организм «не торопится» и в спокойном режиме наращивает утраченные ткани.
При удалении 70-75% паренхимы (ткани печени) включаются механизмы срочного восстановления, которые обеспечивают интенсивное наращивание клеточной массы органа. Но всему есть предел: удаление 80% печеночной ткани угнетающе воздействует на сохранившиеся клетки, а резекция 95% органа парализует процесс восстановления.
Скорость регенерации также зависит от возраста пациента. Быстрее всего печень «не торопится» у младенцев: полное восстановление органа возможно буквально за 3 месяца. С возрастом деление клеток замедляется, поэтому у взрослых процесс регенерации занимает до полугода.
Ведущую роль, конечно, играет исходное состояние печеночной ткани и организма в целом. Если операцию делают на фоне дистрофических и дегенеративных процессов, восстановление печени будет медленным.
Реабилитация после резекции печени
Движение — жизнь
Реабилитационный период после резекции печени длится от нескольких недель до нескольких месяцев. Обширные резекции требуют восстановительного периода в 6 месяцев.
Исследования показывают, что регенеративные процессы протекают более интенсивно у пациентов, которые рано начинают послеоперационную реабилитацию — ещё в больничной палате под наблюдением медиков.
чем раньше больной начнет двигаться, тем меньше риск осложнений, короче реабилитационный период и больше шансов на полноценное выздоровление;
первые восемь недель нельзя поднимать грузы тяжелее 2,5 кг;
переход к активным занятиям спортом (бег трусцой, плавание и т. п.) — только после разрешения врача.
В первые дни после операции рекомендована дыхательная гимнастика. В дальнейшем — постепенное увеличение двигательной активности. Показана обычная ходьба. Все остальные практики подбирают индивидуально, в зависимости от состояния пациента.
Лечебная диета
В ранний послеоперационный период пациент находится на парентеральном питании (подается через катетер, установленный в вену). По мере улучшения состояния больного переводят на обычный приём пищи. Рацион постепенно расширяют до диетического Стола №5.
Это лечебная диета, которая сбалансирована по питательным вещества: белкам, углеводам, жирам, витаминам и минералам. Основные принципы Стола №5: щадящий режим приготовления пищи (на пару, тушение, отваривание), регулярное питание небольшими порциями (5-6 раз в день) и ограничение количества животных жиров. Диета снимает с печени нагрузку и позволяет ей восстановиться в короткие сроки.
Со временем диету можно расширить (к примеру, до средиземноморской), но следует придерживаться основных правил здорового питания, которые исключают или ограничивают употребление:
жирных, жареных, копченых, консервированных продуктов;
тугоплавких жиров животного происхождения;
магазинного кетчупа, майонеза и других соусов с пищевыми добавками;
слишком горячих, холодных, острых, соленых блюд;
продуктов, повышающих газообразование в кишечнике (цельное молоко, бобовые, капуста, черный хлеб).
Мы собрали для вас коллекцию из более 1000 рецептов, подходящих под требования Стола №5. В основном это простые и быстрые блюда: завтраки, супы, салаты, вторые блюда и десерты. Мы надеемся, что эти рецепты помогут разнообразить ваше еженедельное меню и сделают лечебную диету вкусной.
Прогноз после резекции печени
Прогноз в отношении продолжительности и качества жизни после резекции печени в основном зависит от стадии заболевания, которое привело к удалению части органа. Если речь идет о последней стадии онкологического заболевания (прорастание рака желудка в печень, отдаленные метастазы рака кишечника), то прогноз всегда серьезный.
При раке прогноз определяет возможность радикального (полного) удаления опухоли. Ограниченный первичный рак печени на ранней стадии — точно так же, как паразитарную опухоль альвеококка — можно полностью излечить при помощи хирургической операции.
Многое в прогнозе выздоровления зависит от состояния сохранившихся печеночных клеток. Здесь нужно учитывать факторы, которые долгое время оказывали влияние на функциональность гепатоцитов (клеток печени): возраст пациента, наличие сопутствующих заболеваний, образ жизни, питание и т.д.
И, наконец, огромное — можно сказать, решающее — значение имеет настрой пациента. Если больной верит в своё выздоровление и четко выполняет все рекомендации врачей, это уже 50% успеха.
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом. Помните: самолечение может вам навредить. Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору:

Показания для неанатомической частичной резекции печени
Доступ и ход операции неанатомической частичной резекции печени
Планируя неанатомическую резекцию, хирург должен руководствоваться основными принципами выполнения всех других резекций этого органа. Экспозицию печени начинают с доступа, обеспечивающего адекватную визуализацию и манипуляции на печени и окружающих структурах. Чаще всего используют правосторонний подрёберный доступ.
Степень визуализации и мобилизации печени зависит от локализации резецируемой части органа. Однако независимо от локализации поражения, для окончательного выбора типа необходимой резекции важно обстоятельно оценить распространённость поражения в печени и за её пределами.
В некоторых случаях сначала можно создать ограниченный доступ, чтобы определить резектабельность поражённой части органа. Затем доступ можно расширить до размеров, необходимых для резекции.
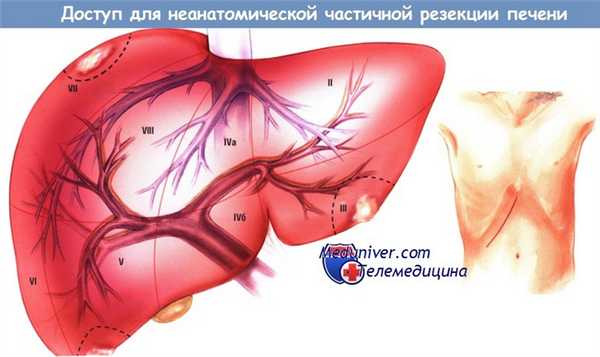
Фаза оценки проходит так же, как при других резекциях печени. Посредством интраоперационного УЗИ определяют, нет ли дополнительных скрытых опухолей, а также оценивают возможность и безопасность неанатомической резекции. Близость опухоли к крупным сосудам печени — противопоказание к неанатомической резекции, поскольку иссечение опухоли может нарушить кровообращение в части культи органа.
Мобилизация печени и пересечение подвешивающих связок зависят от места расположения удаляемой части. В большинстве случаев рекомендуют обширную мобилизацию, без которой невозможны оптимальный обзор и обработка сосудов во время резекции. Всё же при таких операциях, как правило, нет необходимости в избирательном выделении сосудистых структур.
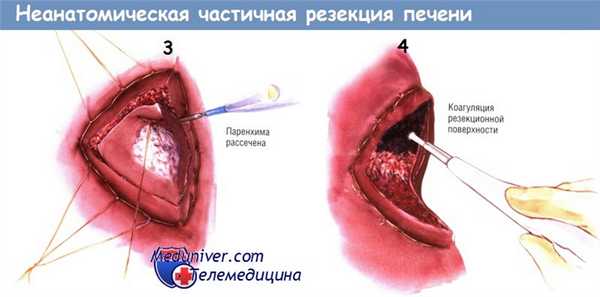
При выполнении неанатомических резекций можно применять различные технологии. Как при других, больших по объёму резекциях, можно выполнять раздавливание паренхимы, использовать диссекторы или устройства, коагулирующие паренхиму перед рассечением.
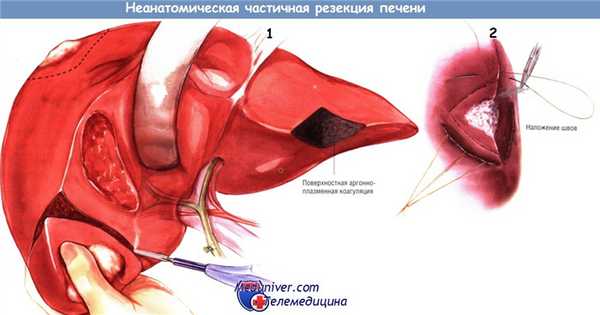
При малых резекциях для рассечения печени можно использовать обычный электронож. Работая у нижнего края печени, многие хирурги перед рассечением паренхимы прошивают орган по границе резекции большими швами. Рассасывающимися лигатурами делают большие U-образные швы через паренхиму, заходящие один за другой, примерно на расстоянии 1 см от границы резекции.
Для рассечения паренхимы используют электронож, а для полного гемостаза резекционную поверхность обрабатывают аргонно-плазменным коагулятором.
Учебное видео сегментарное строение печени на схеме
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
- Вернуться в оглавление раздела "Хирургия"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Резекция печени
Продолжительное время печень считалась хирургами «неприкасаемым» органом из-за высокой смертности пациентов во время и после операции. В последние десятилетия хирургические вмешательства стали распространены благодаря внедрению новых технологий и совершенствованию оперативных методик.
Проведение резекции (удаление части) органа сделало излечимыми ранее смертельные заболевания: первичные опухоли и метастатическое поражение печени. Резекция печени при злокачественных новообразованиях может выступать как самостоятельный метод лечения, так и комбинироваться с химио- или лучевой терапией.
Показания
Основные показания к удалению части печени — объемное образование любой локализации или обширная травма, не поддающаяся ушиванию. Среди объемных образований лидирующую позицию занимают отдаленные метастазы из других органов. Наиболее часто к метастатическому поражению печени приводят злокачественные новообразования органов малого таза, легких, желудка и колоректальный рак. Несмотря на значительный прогресс в лечении онкологических заболеваний, хирургическое вмешательство наряду с химиотерапией остается одним из основных методов лечения метастазов печени.
Еще одно показание к операции — первичные злокачественные новообразования печени: гепатоцеллюлярная карцинома, гепатобластома, цистаденокарцинома и другие. Эти опухоли характеризуются агрессивным течением, без своевременного лечения быстро растут в толщу органа и дают метастазы в другие органы.
Наиболее частое злокачественное новообразование печени — гепатоцеллюлярная карцинома. Она составляет более 85% всех первичных онкологических заболеваний органа. Оперативное лечение гепатоцеллюлярной карциномы возможно на стадиях I-III. На четвертой стадии возможность проведения резекции рассматривается индивидуально.
Среди других объемных образований печени, которые требуют хирургического лечения, являются:
- гемангиомы больших размеров;
- другие редко встречающиеся доброкачественные новообразования: цистаденомы, аденомы желчных протоков, миелолипомы, мезотелиомы, нейрофибромы;
- эхинококковые кисты;
- абсцессы;
- кисты.
Показанием к хирургическому вмешательству на печени также может стать ряд заболеваний: описторхоз, аспергиллез, туберкулез, сифилис. При этих инфекционных болезнях в органе также могут возникать очаги деструкции или воспаления.

Все резекции можно разделить на две большие группы: атипичные и типичные. К первым относятся краевая, клиновидная и поперечная резекции — операции, направленные на удаление периферических отделов печени. Атипичные хирургические вмешательства выполняются с учетом топографии кровеносных и венозных сосудов, а также желчных протоков.
Типичные резекции — анатомически обоснованные хирургические вмешательства, которые выполняются с учетом долевого и сегментарного строения органа. Печень условно делится на две большие части — правую и левую доли. Каждая из них имеет автономное кровоснабжение из печеночной артерии и воротной вены. В свою очередь, доли состоят из сегментов (по 4 с каждой стороны). Они также имеют изолированное кровоснабжение и отток желчи.
Относительная автономность отдельных участков — основной фактор, позволяющий проводить удаление одного или нескольких сегментов печени без влияния на здоровую ткань органа. В зависимости от объема операции, типичные резекции бывают нескольких видов:
- гемигепатэктомия — удаление одной из двух долей (или 4 сегментов) печени;
- право- и левосторонние латеральные лобэктомии — удаление 6 и 7 или 2 и 3 сегментов соответственно;
- право-и левосторонние парамедианные лобэктомии — резекция 5 и 8 или 3 и 4 сегментов;
- расширенные гепатэктомии — правосторонняя (удаление 4-8 сегментов), левосторонняя — 2-8 сегмента;
- сегментэктомии и бисегментэктомии — удаление одного или двух близлежащих сегментов.
Типичные и атипичные операции имеют свои преимущества и недостатки. Например, при типичных резекциях соблюдается принцип анатомичности и меньше риск кровотечения. Однако, даже при небольшом патологическом очаге, приходится удалять минимум один сегмент печени. Атипичные резекции более экономные и щадящие, но имеют более высокий риск как интраоперационных, так и послеоперационных осложнений.
Предоперационное обследование и подготовка
Хирургическое вмешательство на печени не проводится без полного лабораторно-инструментального обследования. Диагностический минимум включает в себя:
- общеклинические анализы крови (общие, биохимический крови, коагулограмма);
- определение группы и резус-фактора;
- исследование на маркеры вирусных гепатитов, ВИЧ, сифилис;
- ФГДС (фиброгастродуоденоскопия);
- рентгенография органов грудной клетки;
- инструментальные исследования, направленные на визуализацию печени, других органов брюшной полости и отдаленных метастазов при опухолевом процессе (УЗИ органов брюшной полости, компьютерная и/или магнитно-резонансная томография).
Большое значение при подготовке к хирургическому вмешательству имеет правильная оценка функциональных резервов печени. Это позволяет предположить степень поражения органа и операционные риски. Определение функционального состояния печени проводится по международной классификации Чайлд-Пью. Высокий операционный риск имеют пациенты при наличии следующих состояний:
- варикозным расширением вен пищевода, особенно с кровотечением из них в анамнезе;
- гипоальбуминемия — снижение белка альбумина в крови;
- снижение уровня протромбина — вещества, участвующего в процессах свертывания крови.
Перед оперативным вмешательством обязательно проводится коррекция метаболических и других изменений, вызванных заболеваниями печени. Так, если у пациента имеется желтуха, назначается внутривенная инфузионная терапия, направленная на детоксикацию организма. При асците (наличие невоспалительной жидкости в брюшной полости) выполняется дозированная эксфузия выпота. В случае нарушения свертывающей способности крови проводится трансфузия плазмы или отдельных факторов свертывания.
При первичном злокачественном новообразовании печени и метастатическом поражении, не поддающимся хирургическому лечению или требующем обширной резекции, прибегают к сеансам химиоэмболизации. Этот метод представляет собой разновидность местной химиотерапии.
Химиотерапевтические препараты вводятся через катетер, проведенный через бедренную артерию до ветвей печеночной артерии, кровоснабжающих опухолевый узел. Благодаря прямому цитотоксическому действию этих лекарств уменьшаются размеры опухоли или метастаза, что позволяет провести резекцию у ранее неоперабельных пациентов или уменьшить объем операции.
Наркоз
Перед хирургическим вмешательством пациента обязательно осматривает анестезиолог. Он оценивает общее состояние и саму возможность проведения операции, а также прогнозирует течение общей анестезии (наркоза) и возможные риски от нее.
При операциях на печени используется многокомпонентная ингаляционная эндотрахеальная анестезия. Для анестезиологического обеспечения используют несколько групп лекарственных средств, избирательно влияющих на функции организма (угнетение сознания, чувствительности, памяти, устранение боли).
Выбор препаратов для ввода в наркоз и его поддержания — один из ответственных этапов подготовки к хирургическому вмешательству. К этому процессу врач-анестезиолог подходит с большой ответственностью, так как некоторые наркозные средства угнетают функцию печени и могут привести к появлению или усугубят имеющуюся функциональную недостаточность органа.

Общие принципы операций на печени
Технические проблемы при вмешательствах на печени обусловлены несколькими факторами:
- сложность создания полноценного оперативного доступа к органу;
- богатое кровоснабжение печени, приводящее к повышенному риску массивного кровотечения;
- большое количество трубчатых структур (сосуды, желчные пути), требующих перевязки перед пересечением;
- мягкая консистенция органа обуславливает сложность его ушивания.
Для нивелирования перечисленных сложностей используется ряд оперативных приемов и техник. Во-первых, при хирургических вмешательствах на печени используется специальный инструментарий: реберные ретракторы, электрокоагуляторы с дополнительными насадками и ножи, ультразвуковые деструкторы-аспираторы, сосудистые зажимы для печеночных вен, клипаторы для сосудов и желчных протоков, аппараты для реинфузии (обратное вливание) крови, гемостатические пленки и губки.
Во-вторых, для обеспечения хорошего поля деятельности прибегают к специальным хирургическим доступам. Они предполагают большие разрезы, проходящие как по правой половине грудной клетки, так и по передней брюшной стенке. Существует более 70 модификаций доступов к печени (по Куино, Петровского-Почечуеву, Боровскому и другие). Большинство из них являются травматичными, а некоторые предполагают и резекцию участков ребер.
Выбор доступа осуществляется индивидуально, исходя из объема планируемой резекции. Однако общепризнанным и самым удобным признается двухподреберный доступ с вертикальным продолжением. Он предполагает разрезы под реберными дугами и по срединной линии живота. Мечевидный отросток грудины при этом удаляется. Основные преимущества этого доступа — удобство работы при любом типе операции и широкое рабочее поле для хирургов.
В-третьих, оперативная техника на печени предполагает использование специальных приемов. Например, для ушивания раны используются специальные гемостатические швы. Их выполняют тупоконечной атравматической иглой и нитью. Для быстрого и прочного ушивания наглухо сосудов или желчных путей также могут применяться клипаторы. В ходе хирургического вмешательства также нередко прибегают к интраоперационному УЗ-исследованию печени и другим инвазивным методам исследования.
Основные этапы резекции печени
Хирургическое вмешательство по резекции печени состоит из нескольких последовательных шагов:
- послойное вскрытие передней брюшной стенки и остановка кровотечения из поврежденных сосудов кожи, подкожно-жировой клетчатки и мышц;
- мобилизация печени и выделение элементов глиссоновой ножки — пересечение ряда связок, перевязка трубчатых структур (вены, артерии, желчные протоки);
- разделение паренхимы (основной ткани) печени и резекция органа;
- гемостаз оставшейся части печени и профилактика желчеистечения;
- постановка дренажных трубок и контрольная ревизия брюшной полости;
- ушивание операционной раны.
Доступ к печени осуществляется одним из перечисленных способов при помощи скальпеля или электроножа. Капиллярное кровотечение из поврежденных сосудов останавливают методом электрокоагуляции, после чего разъединяют мышечные пучки передней брюшной стенки и вскрывают брюшину. После визуализации печени приступают к ее мобилизации. Она начинается с рассечения круглой связки.
Затем пошагово приступают к пересечению связочного аппарата в зависимости от вида операции. Следующий этап — визуализация и перевязка трубчатых структур глиссоновой ножки. Существует несколько методов хирургической обработки сосудов печени:
- в воротах органа до его рассечения;
- перевязка по мере обнаружения во время резекции с временным пережатием глиссоновой ножки печени, расположенной у ворот печени;
- смешанная техника, объединяющая в себе элементы первых двух методик.
Один из самых ответственных и опасных этапов операции — перевязка и рассечение правой или левой печеночной вены. Всегда существует риск соскальзывания нити или наложенного зажима с культи вены. При этом развивается неконтролируемое кровотечение, и появляется риск воздушной эмболии (засасывание воздуха в венозную систему). Для профилактики такого осложнения перед обработкой печеночной вены проводят лигатуру под ее основной ствол — нижнюю полую вену. Это позволяет временно пережать крупный венозный сосуд и прошить печеночную вену заново.
После обработки всех трубчатых структур производят удаление пораженной части печени. После тщательного гемо- и желчестаза проводят контрольный осмотр брюшной полости. Завершающие этапы операции — постановка дренажей для оттока сукровичного отделяемого и ушивание раны.
Восстановительный период
Течение послеоперационного периода во многом зависит от общего здоровья пациента и функционального состояния оставшейся части печени. В раннем послеоперационном периоде пациент находится в отделении реанимации под пристальным присмотром медицинского персонала. Основными задачами на этом этапе являются:
- поддержание жизненно-важных функций;
- адекватное обезболивание наркотическими и ненаркотическими анальгетиками;
- контроль за функцией печени;
- профилактика послеоперационных осложнений;
- уход за послеоперационной раной и дренажами;
- адекватная инфузионно-трансфузионная терапия;
- парентеральное введение сбалансированных питательных смесей, а затем постепенный переход на обычное здоровое питание.
В раннем послеоперационном периоде пациенту следует соблюдать постельный режим, уделять больше времени отдыху и придерживаться всех рекомендаций лечащего врача. В поздние реабилитационные сроки (более 1 месяца с операции) пациент может вернуться к привычному образу жизни с ограничениями по физическим нагрузкам и питанию. Кроме того, в этот период обязательно проводится полноценное контрольное обследование основных систем органов, печени и ее функциональной активности.
Возможные осложнения и прогноз
Послеоперационные риски резекции печени во многом зависят от объема операции. Самые грозные осложнения — массивное кровотечение в брюшную полость, печеночная недостаточность и тромбоэмболия (отрыв тромба и его перенос по сосудистому руслу) легочной артерии или ее ветвей. Частота этих осложнений коррелирует с тяжестью операции — чем больше объем хирургического вмешательства, тем выше риск перечисленных осложнений.
Среди менее опасных осложнений — скопление жидкостных образований (крови, невоспалительной серозной жидкости) в брюшной полости, нагноение послеоперационной раны и несостоятельность швов, появление выпота в плевральной полости.
При резекции по поводу первичного рака печени прогноз неоднозначный — он зависит от возраста и состояния пациента, стадии и размера опухоли. Неблагоприятными факторами являются:
- возраст старше 40-45 лет;
- наличие участка некроза в ткани опухоли;
- высокая степень злокачественности новообразования;
- поражение опухолью правой доли печени;
- наличие цирроза печени и выраженной печеночной недостаточности.
Продолжительность жизни после резекции печени у этой группы онкобольных в сроки до 5 лет составляет от 37 до 50%. Рецидив злокачественного новообразования наблюдается у части пациентов, однако риск его развития во многом определяется качеством проведенного оперативного вмешательства. В клиниках «Евроонко» данную операцию проводят квалифицированные хирурги с большим опытом работы.
Доступ и ход операции левосторонней гемигепатэктомии
При левосторонней гемигепатэктомии выполняют анатомическую резекцию сегментов II, III и IV, в некоторых случаях вместе с хвостатой долей (I сегментом). Операция протекает в четыре основных этапа.
• Экспозиция и оценка поражения.
• Мобилизация печени и перевязка сосудов.
• Рассечение паренхимы печени.
• Обработка поверхности печени и завершение вмешательства.
Доступ для резекции левой доли печени существенно не отличается от доступов при других больших резекциях печени. Чаще всего применяют правосторонний подрёберный разрез. В отличие от резекций правой доли печени, при которых срединная лапаротомия может быть недостаточна для экспозиции, при резекции левой доли срединный доступ вполне удовлетворителен, особенно если резекцию печени комбинируют с другими операциями (например, левосторонней гемиколэктомией).
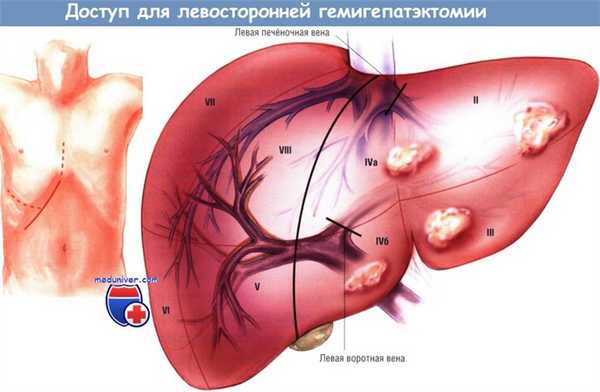
Фаза оценки продолжается тщательным осмотром остальных отделов брюшной полости, бимануальной пальпацией и осмотром печени, вслед за которыми проводят интраоперационное УЗИ. Следует обратить внимание на определение анатомических особенностей левой и средней печёночных вен, левой портальной ножки и соотношения опухоли с этими структурами. Нередко левая и средняя печёночные вены имеют общее устье, эту анатомическую особенность важно выявить на раннем этапе интраоперационного исследования.
Часто встречают добавочную или дистопическую левую печёночную артерию, отходящую от левой желудочной артерии, такие аномалии следует обнаружить до начала резекции печени.
Этапы мобилизации и сосудистого контроля левой доли печени во многом аналогичны проводимым при резекции правой доли. Пересекают центральные прикрепления доли (в т.ч. круглую и серповидную связки). При резекциях левой доли иногда полезно прошить круглую связку печени длинной лигатурой, за которую можно оттягивать щель круглой связки во время диссекции в воротах печени. Рассекают левую треугольную связку и мобилизуют левый латеральный сектор — с предосторожностями, чтобы не повредить селезёнку.
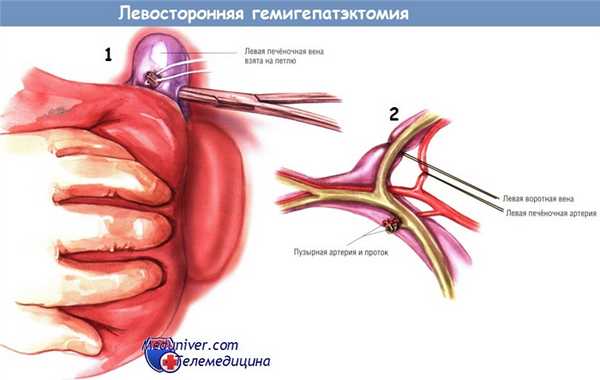
В большинстве случаев рассекают печёночно-желудочную связку (малый сальник) — для облегчения идентификации левой печёночной вены. В этот момент пересекают и перевязывают добавочные или дистопированные левые печёночные артерии.
Как и при больших резекциях правой доли, перевязывать сосуды, дренирующие печень, следует внепечёночно, если это возможно. Обычно гораздо труднее полностью контролировать левую печёночную вену, сливающуюся со средней веной. В этом случае не следует стремиться к перевязке вены вне печени. Необходимо избегать грубого препарирования в её зоне.
Как и при правосторонней гемигепатэктомии, диссекцию в воротах печени начинают с удаления желчного пузыря. Левую печёночную артерию и левую воротную вену можно перевязать по отдельности.
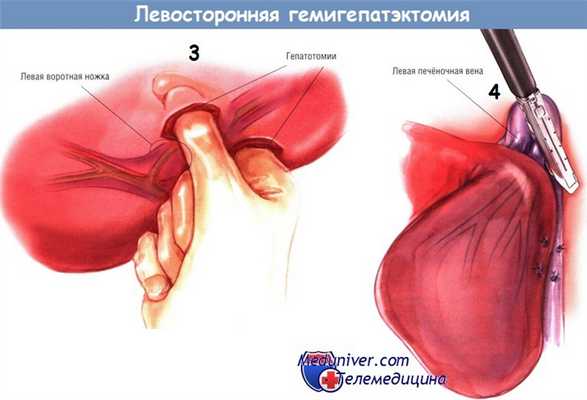
Можно выполнить либо пересечение с перевязкой каждой структуры в воротах печени, либо лигирование степлером всей портальной ножки. При левосторонней гемигепатэктомии относительно большое расстояние от бифуркации до щели круглой связки и возможность идентификации плоскости, отделяющей сегмент IVб, с последующим углублением в неё, позволяют выделить воротную ножку единым блоком. После перевязки путей притока крови к левой доле при помощи сосудистого степлера можно пересечь левую печёночную вену.
Линия пересечения печени при левосторонней гемигепатэктомии — та же, что и при удалении правой доли печени. Хирург ориентируется либо по демаркационной линии, либо по ходу средней печёночной вены, выявленной при интраоперационном УЗИ. Однако на представленной иллюстрации линия рассечения проходит чуть слева от средней вены. Как и при других гемигепатэктомиях, рассечь паренхиму можно различными способами, в их числе ультразвуковая диссекция, наложение раздавливающих зажимов или преаблятивная транссекция. На рисунке представлено использование диссектора-электрокоагулятора, эффект которого усиливается физиологическим раствором.
Более крупные ножки и сосуды пересекают при помощи сосудистого степлера. Как и при других обширных резекциях печени, следует продумать способ уменьшения кровопотери, например регулирование центрального венозного давления и временная полная окклюзия притока крови в остающуюся часть печени.
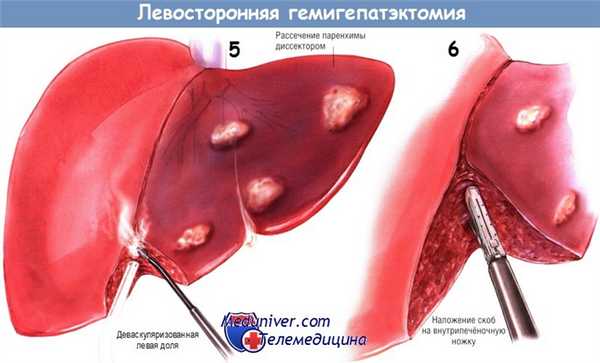
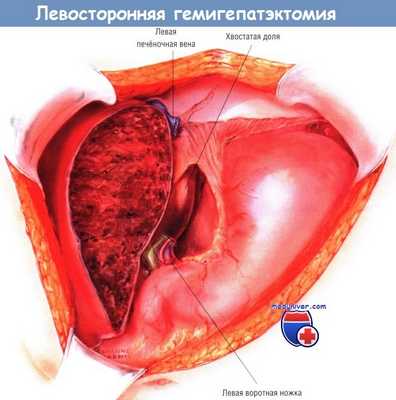
Обработка раневой поверхности печени после выполнения резекции не отличается от таковой при других резекциях. Следует применять прошивание с перевязкой основных кровоточащих участков, тщательно выявлять места желчеистечения и проводить электрохирургический гемостаз мелких кровоточащих точек при помощи аргонно-плазменного коагулятора. Проведение интраоперационного УЗИ помогает убедиться в достаточности кровотока в оставшейся части печени. При левосторонней гемигепатэктомии нет необходимости в подвешивании оставшейся доли.
Для подкрепления гемостаза и уменьшения риска просачивания желчи после операции на раневую поверхность можно нанести фибриновый клей. Как и при других резекциях печени, в большинстве случаев не рекомендуют подведение дренажных трубок к её культе.
Видео левосторонней резекции печени (гемигепатэктомии)
Операции при раке печени
Хирургическое удаление опухоли — единственный радикальный метод лечения рака печени. Однако, операцию можно выполнить далеко не у всех пациентов. Зачастую очагов много, и они разбросаны по всему органу, опухоли оказываются слишком большими или успевают прорасти в кровеносные сосуды, желчевыводящие пути, соседние органы.
При раке печени проводят два вида хирургических вмешательств:
- резекция — удаление части органа;
- трансплантация.
Возможность радикального хирургического лечения определяют по данным КТ и МРТ с ангиографией. При неоперабельных опухолях прибегают к возможностям интервенционной хирургии.
Такая операция может быть выполнена только при определенных условиях:
- Опухоль локализованная (находится в одном месте) и не прорастает в кровеносные сосуды.
- Очаг относительно небольшого размера.
- Нет метастазов в лимфатических узлах и других органах.
- Ткань печени не поражена циррозом и может нормально справляться со своими функциями.
К сожалению, возможность удалить злокачественную опухоль есть далеко не всегда. В зависимости от объема, резекция печени может быть долевой, сегментарной, атипичной.

Насколько большую часть печени можно удалить во время операции? Печень обладает высокой способностью к регенерации, поэтому во время резекции врач может удалить достаточно большую часть органа. Прежний размер восстанавливается примерно через 6 месяцев. Однако, хирург должен действовать предельно аккуратно. Нужно постараться полностью удалить опухоль, при этом оставить как можно больший объем здоровой ткани.
Если обнаружен цирроз — означает ли это, что врачи однозначно откажут в операции? В целом цирроз является противопоказанием к резекции. Даже если удалить небольшое количество ткани, есть риск, что оставшаяся часть печени не сможет адекватно справляться со своими функциями.
Но иногда, если функции печени нарушены не сильно, операция всё же возможна. Для того чтобы оценить функциональное состояние органа, пользуются пятью критериями Чайлда-Пью: уровень билирубина и альбумина в крови, протромбиновое время (показатель свертываемости крови), наличие асцита (скопления жидкости в брюшной полости), печеночной энцефалопатии (поражения мозга в результате нарушения функции печени).
Пациентов делят на три класса:
- Класс A — когда все пять показателей в норме. У таких больных резекция, скорее всего, возможна.
- Класс B — легкие отклонения от нормы. Вероятность того, что пациента возьмут на операцию, ниже.
- Класс C — тяжелые отклонения. Хирургическое лечение противопоказано.
Почему резекция печени считается сложным хирургическим вмешательством? Проведение операции требует от хирурга большого опыта, потому что:
- Печень — орган, который имеет достаточно сложное анатомическое строение, опухоли зачастую имеют «неудобное» расположение.
- Чем больше объем резекции, тем технически сложнее вмешательство. Операция может оказаться серьезнее и сложнее, чем предполагалось по результатам КТ, МРТ.
- Печень имеет богатое кровоснабжение, во время вмешательства очень высок риск кровотечения.
В «Евроонко» работают опытные врачи-гепатоонкологи и функционирует превосходно оснащенная операционная. Мы выполняем операции любой сложности при раке печени и других органов пищеварительной системы.
Трансплантация печени
Для некоторых онкобольных с нерезектабельным раком альтернативой может стать трансплантация печени. Хирург удаляет пораженный опухолью орган и заменяет его на донорский. Трансплантация возможна, когда есть один очаг не более 5 см в диаметре или 2–3 очага, диаметр каждого из которых не превышает 3 см. При этом опухоль не должна прорастать в кровеносные сосуды, не должно быть метастазов.
Получить донорскую печень можно от трупа или от живого донора, в роли которого обычно выступает близкий родственник. В России, как и во всех странах мира, ситуация с донорскими органами напряженная. Пересадка печени бывает необходима не только при раке, но и при других заболеваниях: вирусных гепатитах, циррозе, болезни Вильсона-Коновалова.
Хирургическая тактика в зависимости от стадии
Резектабельная опухоль I–II стадии. К сожалению, такая ситуация встречается редко, но она позволяет провести радикальную операцию, удалить пораженную часть органа, и после этого может наступить ремиссия. Хирургическое лечение дополняют курсом неоадъювантной химиотерапии.
Нерезектабельная опухоль, когда не поражены регионарные (близлежащие) лимфатические узлы, нет метастазов. Проводят паллиативную терапию. Прибегают к методам интервенционной хирургии:
- Радиочастотная аблация — процедура, во время которой тонкий электрод в виде иглы вводят в опухоль и разрушают её током высокой частоты.
- Химиоэмболизация — введение в сосуд, питающий опухоль, особого эмболизирующего препарата в сочетании с химиопрепаратом. Эмболизирующий препарат состоит из микрочастиц, которые блокируют приток крови к опухолевой ткани, а химиопрепарат уничтожает раковые клетки.
- Интраартериальное введение химиопрепаратов. Лекарство вводят в печеночную артерию, благодаря чему оно оказывает более мощное локальное действие и не поступает в общий кровоток. Такое лечение пациенты переносят лучше, чем системную химиотерапию (внутривенное введение препаратов).
Иногда эти меры помогают уменьшить опухоль и сделать её резектабельной.
Небольшая опухоль, которая неоперабельна из-за другого заболевания. Бывают ситуации, когда операцию нельзя проводить из-за цирроза или других противопоказаний, не связанных с самим раком. В таких случаях применяют радиочастотную аблацию, химиоэмболизацию, химиотерапию, таргетную терапию.
Рак печени, который успел распространиться в лимфатические узлы и метастазировать. Такие опухоли имеют неблагоприятный прогноз. Но даже в запущенных случаях пациенту можно помочь, облегчить симптомы при помощи правильного паллиативного лечения.
Рецидивирующий рак печени. Если рецидив локальный, без распространения в лимфоузлы и метастазов, можно повторно провести резекцию. В других случаях лечение будет носить паллиативный характер.
Операции при метастазах рака в печень
Чаще всего раковые клетки метастазируют в печень из опухолей легких, кишечника, желудка. Если есть один или несколько мелких очагов, проводят резекцию. В других случаях применяют радиочастотную аблацию, химиоэмболизацию, назначают химиотерапию, таргетную терапию.
Сколько живут после операции при раке печени?
Рак печени — злокачественная опухоль, с которой очень сложно бороться. Даже после резекции в течение 5 лет остается в живых не более 20% больных.
После радикальной операции в печени могут продолжаться патологические процессы, которые вызвали рак, со временем они приведут к рецидиву.
Читайте также:
- Диагностика хронического гнойного мезотимпанита. Течение хронического мезотимпанита
- Ганглий стопы: атлас фотографий
- Псориаз под маской пеленочного дерматита у новорожденного
- Перинатальная полицитемия и синдром повышенной вязкости
- Иглорефлексотерапия алкогольной кардиалгии. Акупунктура болей в сердце
