Поражение глаз при лихорадках паппатачи и Рифт—Валли
Добавил пользователь Валентин П. Обновлено: 15.01.2026
Поражение глаз лямблиями и малярией: лямблиоз и малярия глаза
Из поражений глаз при лямблиозе чаще всего обнаруживают патологические изменения сосудистой оболочки и сетчатки, которые разрешаются после проведения антипаразитарной терапии. Наряду с увеитом может развиться иридоциклит. Выявляются ретинит, хориоретинит, макулит, центральная серозная макулопатия, ретинальный васкулит. Поражения глаз с потерей зрения в ряде случаев могут протекать без каких-либо признаков заболевания органов желудочно-кишечного тракта.
Доказательством лямблиоза служит обнаружение лямблий в виде вегетативных форм (в дуоденальном содержимом или жидком стуле) или цист (в оформленном стуле). Могут использоваться иммунологические методы обнаружения специфического антигена в испражнениях — РЭМА, РНИФ.
Поражение глаз при малярии
Частота поражений органа зрения при малярии довольно высока. Наиболее опасные глазные осложнения связаны с герпесвирусной инфекцией роговицы, геморрагическими поражениями сетчатки. В период лихорадочного приступа обнаруживаются гиперемия конъюнктивы, нередко точечные, петехиальные или более обширные кровоизлияния. Характерна желтушная окраска слизистых оболочек. В позднем периоде заболевания может развиться ксероз конъюнктивы.
Наиболее опасны по своим последствиям поражения роговицы. Герпесвирусные поражения при малярии развиваются обычно после первого приступа лихорадки, протекают более тяжело, чем при обычном герпетическом поражении, склонны к рецидивирующему течению, причем каждая повторная атака приводит к более тяжелому рубцеванию роговицы и сопровождается потерей зрения вплоть до слепоты.
Чаще всего герпетические кератиты при малярии протекают по типу поверхностных эпителиальных — древовидного, везикулезного, точечного, картообраз-ного или стромального, при котором отмечается склонность к изъязвлению с последующим образованием глубокого сосудистого бельма.

Ириты и иридоциклиты при малярии встречаются редко, протекают легко, но склонны к рецидивам. Хотя малярийные плазмодии обнаруживаются в хориоидальных сосудах, их роль в развитии патологических изменений глаз окончательно не ясна.
Часто при офтальмоскопии у больных малярией обнаруживаются ретинальные кровоизлияния. Обычно их связывают с прогрессирующей анемией. Кровоизлияния в стекловидное тело, субретинальные и внутриретинальные кровоизлияния рассасываются медленно и могут приводить к значительному снижению зрения.
Редко при малярии выявляют дегенерацию сетчатки, диффузный пролиферативный ретинит, тромбоз, спазм сосудов сетчатки, гиперемию диска зрительного нерва. Из других редко встречающихся поражений глаза отмечают острый дактриоаденит, слезотечение, блефарит, отек век, лагофтальм, катаракту, паралич аккомодации, паралич III, IV, VI нервов.
Поражение глаз при малярии может быть связано и с применением противомалярийных препаратов. При длительном применении хлорохин и его аналоги могут приводить к появлению неясности изображения при чтении, диплопии. Эти явления чаще всего связаны с применением препаратов в высоких дозах и быстро исчезают при отмене химиотерапевтического средства. При длительном (несколько месяцев) применении хлорохина часто встречаются роговичные отложения, которые не нарушают остроту зрения и исчезают при уменьшении дозы или отмене препарата.
Обычно отложения в роговице бессимптомны, но в отдельных случаях могут служить причиной небольшого снижения остроты зрения или возникновения радужных кругов вокруг источника света. Отложения видны как множество мельчайших белых или желтоватых точек в эпителии, главным образом в области глазной щели, они не изменяют поверхности эпителия и не доставляют беспокойства больному.
Ретинопатия (макулопатия), связанная с применением хлорохина и подобных ему препаратов, может возникать не только при лечении, но и при приеме этих лекарственных средств с целью профилактики. Обнаруживаются перифовеальные изменения зернистости пигментного слоя и слабо выраженные функциональные нарушения в парацентральной ретинальной области, хотя центральное зрение может оставаться нормальным. В дальнейшем перемещение и скопление ретинального пигмента в ма-кулярной области вокруг ямки становится более заметным (симптом «бычьего глаза»).
В этот период обнаруживаются круговые скотомы в 2—3° от точки фиксации, в макулярной области разрушаются палочки и колбочки, в результате чего потеря зрения становится необратимой. Периферические ретинальные поражения и изменения периферического поля зрения развиваются в более позднее время, когда обнаруживают и сужение артерий сетчатки.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Поражение глаз при лихорадках паппатачи и Рифт—Валли
Поражение глаз при менингите - менингококковой инфекции
Менингококковая инфекция — острая инфекционная болезнь, характеризующаяся лихорадкой, интоксикацией, геморрагической сыпью и поражением оболочек мозга.
Возбудителем болезни является менингококк Neisseria meningitidis — округлый, неподвижный, грамотрицательный бобовидный диплококк. Он имеет наружную мембрану, которая содержит липополисахарид, обладающий свойствами эндотоксина — главного фактора патогенности менингококка, и полисахарид-ную капсулу. На основании антигенных особенностей капсуль-ных полисахаридов менингококки делятся на 13 серологических групп, а антигенных особенностей белков и липополисахаридов наружной мембраны — на серо- и субтипы внутри серогрупп. Более 90% заболеваний связаны с группами А, В и С. Менингококки склонны к аутолизу, культивируются на средах с добавлением нативных биологических субстратов (кровь, сыворотка, асцитическая жидкость). Они весьма неустойчивы во внешней среде, быстро погибают при высыхании и охлаждении.
Источником инфекции является больной человек или носители, которые в межэпидемический период составляют около 10% здоровых людей. В закрытых коллективах частота носительства повышается и если она достигает 20% и более, появляются клинически манифестные формы болезни. Механизм передачи возбудителей воздушно-капельный, но, в связи с неустойчивостью возбудителя во внешней среде, заражение обычно происходит в условиях длительного контакта в закрытом помещении при высокой температуре и влажности воздуха.
Поражение кожи появляется одновременно или через несколько часов после развития интоксикации и обычно опережает симптомы менингита на 12 и более часов. В коже на месте экзантемы выявляется расширение капилляров и артериол, набухший эндотелий, воспалительная инфильтрация и кровоизлияния в окружающих тканях. К менингококковой инфекции, иногда повторной, предрасполагает наличие врожденного дефекта по терминальным (С5—С9) компонентам комплемента и пропердина.
Инкубационный период при менингококковой инфекции продолжается от 2 до 10 дней (чаще 4-6 дней).
Болезнь начинается внезапно с повышения температуры тела до 39—41° С, озноба, выраженной слабости, жажды, исчезновения аппетита, головной боли. Большинство больных беспокоят тошнота, нередко рвота, боли в мышцах и суставах.
В первые часы болезни на коже туловища и конечностей появляется необильная розовая пятнистая и пятнисто-папулезная сыпь размером от 2 до 15 мм в диаметре, выявление которой требует тщательного и повторного осмотра больного. Через несколько часов в центре элементов сыпи появляются петехии, и экзантема превращается в геморрагическую в виде петехий, пурпуры и экхимозов неправильной формы, выступающих над уровнем кожи, плотных на ощупь. Часто отмечаются кровоизлияния в склеры, конъюнктиву, слизистые оболочки носоглотки, причем они могут появляться раньше, чем высыпания на коже.
На фоне ухудшения общего состояния у больного появляются менингеальные симптомы: усиливается головная боль, появляется оглушенность, заторможенность, сонливость, выявляется ригидность мыши затылка, симптомы Кернига, Брудзинского.
При заносе возбудителя в глаза описано развитие эндофтальмита. При этом у больного ухудшается зрение, нарушается подвижность глаза, появляется отек века, гиперемия конъюнктивы, отек роговицы.
При менингококковой инфекции в периферической крови выявляется высокий лейкоцитоз, нейтрофилез с резким сдвигом, со вторых суток болезни — выраженное повышение СОЭ.
Диагноз подтверждается выделением менингококка из крови, ликвора, соскобов из геморрагических элементов сыпи.
Лихорадка паппатачи — острая инфекционная вирусная болезнь, передающаяся москитами, характеризующаяся кратковременной лихорадкой, сильной головной болью, миалгией и своеобразной инъекцией сосудов конъюнктив и склер.
Возбудителями болезни являются несколько иммунологически различных РНК-содержащих вирусов рода флебовирусов, семейства буньявирусов, относящегося к группе арбовирусов, способных размножаться как в организме позвоночных, так и членистоногих.
Воротами инфекции является поврежденная кожа или слизистая оболочка, откуда возбудитель разносится по всему организму.
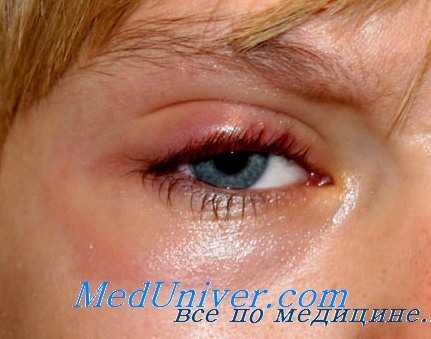
Инкубационный период — от 3 до 9 дней (чаще 4—5 дней). Болезнь начинается внезапно с озноба, головной боли, ретроорбитальных болей, фотофобии, болей в мышцах всего туловища и конечностей, болей в поясничной области, повышения температуры тела до 39—40° С. Лицо гиперемировано, сосуды склер инъецированы, слизистая оболочка рта гиперемирована.
В большинстве случаев лихорадка продолжается 3 сут, для периода реконвалесценции характерна выраженная астения.
Поражение глаз при лихорадке Рифт—Валли
Лихорадка Рифт—Валли — острая инфекционная вирусная болезнь, передающаяся комарами, характеризующаяся лихорадкой, общей интоксикацией, миалгией с возможным развитием геморрагического синдрома, поражения печени, глаз и центральной нервной системы.
Возбудителем лихорадки Рифт—Валли является РНК-содержащий вирус Рифт—Валли рода флебовирусов, семейства буньявирусов, относящегося к группе арбовирусов, способных размножаться как в организме позвоночных, так и членистоногих. Возбудитель устойчив в окружающей среде, в том числе в аэрозоле, в яйцах комаров может сохраняться в течение нескольких лет.
Лихорадка Рифт-Валли — природно-очаговая трансмиссивная болезнь. Источником инфекции являются комары родов Aedes, Culex и др., в организме которых происходит трансовариальная передача возбудителя, и копытные животные, среди которых в сезон дождей возникают обширные эпизоотии. Передача возбудителя человеку осуществляется комарами, аэрогенно и при повреждении кожи во время разделки туши больного животного. Болезнь распространена в странах Африки, в периоды эпизоотии среди домашних животных дает эпидемические вспышки.
Воротами лихорадки Рифт—Валли является поврежденная кожа или слизистая оболочка, откуда возбудитель по лимфатическим путям попадает в регионарные лимфатические узлы и размножается. В последующем происходит его гематогенная диссеминация и репликация в различных органах с лизисом пораженных клеток. В пораженных органах, в том числе сосудистой оболочке глаза, развиваются васкулиты, кровоизлияния и тромбозы сосудов. После перенесенной болезни развивается нестойкий иммунитет с повторными заболеваниями в очагах.
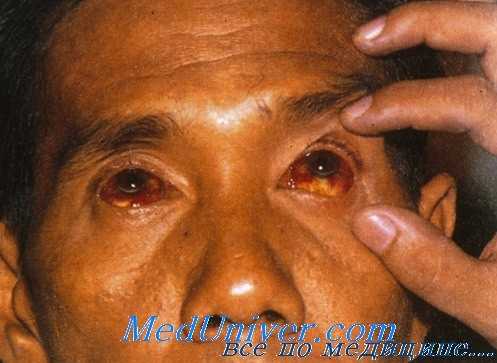
Инкубационный период — от 2 до 6 дней. Болезнь начинается внезапно с озноба, головной боли, ретроорбитальных болей, фотофобии, болей в мышцах всего туловища и конечностей, в поясничной области, повышения температуры тела до 39-40° С. Лицо больного гиперемировано, отмечается инъекция сосудов конъюнктив. Температурная кривая, как правило, двухволновая. При легких формах болезнь продолжается несколько дней. Более тяжелое течение болезни сопровождается геморрагическими проявлениями, ретинопатией и развитием энцефалита.
При развитии ретинита у больного через 2—7 дней после начала лихорадки утрачивается зрение, включая световое восприятие. При офтальмоскопии выявляется отек желтого пятна, васкулит, иногда кровоизлияния. Зрение восстанавливается частично или полностью через 50—70 сут.
Диагноз подтверждается серологически выявлением в крови больного антител класса IgM иммуноферментным методом.
Лихорадка долины Рифт ( Лихорадка Рифт-Валли )
Лихорадка долины Рифт – это острая арбовирусная инфекция. Основными симптомами заболевания являются поражения центральной нервной системы, глаз и печени, разнообразные геморрагические проявления. Болезнь сопровождается выраженной интоксикацией и лихорадкой. Основу диагностики составляют методы выделения вируса из биологических субстратов больного и обнаружение антител к возбудителю в крови пациента. Лечение патогенетическое и симптоматическое, направленное на облегчение течения патологии, коррекцию нарушенных висцеральных функций. Этиотропные средства не разработаны.
МКБ-10
Общие сведения
Причины
Возбудитель заболевания – одноименный вирус. Резервуарами и источниками инфекции служат дикие и домашние животные: слоны, носороги, летучие мыши, газели, коровы, козы, овцы, буйволы, верблюды. Передача вируса осуществляется при контакте с биологическим материалом – в процессе разделывания туш, приготовления пищи, ухода за животными. Описано аэрогенное инфицирование при работе с вирусом в лабораториях. Прямая передача от человека к человеку не доказана. Трансмиссивный путь передачи реализуется комарами, некоторыми кровососущими мухами.
Основные факторы риска – детский возраст, проживание в сельской местности. Наиболее часто инфицируются фермеры, ветеринары и пастухи, лица, трудящиеся на скотобойнях и мясоперерабатывающих заводах. Опасность представляют территории с обширными ирригационными системами, являющимися местами выплода комаров. При крупных вспышках характерно появление новых вторичных очагов болезни, связанных с перемещением скота, пассивной миграцией переносчиков. Доказана трансовариальная передача вируса среди комаров рода Aedes.
Патогенез
После проникновения через поврежденные кожные покровы и слизистые либо укуса комара вирус попадает в регионарные лимфатические узлы, где активно размножается и накапливается. Распространение гематогенным путем приводит к поражению органов и тканей, возникают мононуклеарные инфильтраты, фокальные некрозы, обусловленные как прямым воздействием вируса, так и особенностями иммунологического ответа организма. Отмечается связь между повышением уровня IL-8, IP-10, IL-10 и летальным исходом; цитокиновая дисрегуляция является предиктором тяжелого течения.
Наибольший тропизм возбудитель проявляет к ткани печени, почечным клубочкам, эпителиоцитам почечных канальцев; именно для печени и почек характерны выраженные дистрофические и некротические преобразования. Эндотелиоциты также являются вирусной мишенью. Патоморфологические изменения, приводящие к истончению сосудистой стенки, усиленному проникновению сквозь нее жидкости и клеток крови, обусловлены иммунопатологическими процессами. Выраженные васкулиты в зоне сетчатки практически всегда приводят к угрозе отслойки и слепоте.
Классификация
Современные инфекционисты выделяют субклиническое, легкое, среднетяжелое и тяжелое течение болезни. Частота встречаемости тяжелых форм составляет не более 1%. Лихорадку долины Рифт также классифицируют в зависимости от поражаемого органа. Для данной инфекции характерно вовлечение головного мозга и его оболочек, а также печени, глаз и системы гемостаза.
- Глазная форма. Встречается у 0,5-2% больных, как изолированное состояние смертельных исходов не вызывает. Основные симптомы связаны со снижением остроты и качества зрения. Описаны случаи спонтанного выздоровления через 10-12 недель.
- Менингоэнцефалитическая форма. Страдает около 1% пациентов. Дебют происходит не ранее 4-й недели болезни. Несмотря на тяжесть течения, летальность низкая. Опасность представляют остаточные неврологические симптомы, появляющиеся через 2 и более месяца после острого периода.
- Геморрагическая форма. Развивается через несколько дней от начала болезни. В патогенезе – печеночный некроз, дефицит факторов свертывания, ДВС-синдром. Смерть наступает у 50% пациентов с данной формой, обычно – в течение 3-6 дней.
Симптомы лихорадки долины Рифт
Инкубационный период составляет 3-6 суток. Начало болезни острое на фоне нормального самочувствия. Возникает выраженный озноб, мышечные и суставные боли, слабость. Движения глазными яблоками болезненны, отмечается светобоязнь, покраснение лица и склер, гипертермия более 39° C. Встречается кратковременное снижение температуры тела практически до нормальных значений, через 1-2 суток вновь наступает период гиперпирексии. В большинстве случаев иных симптомов не наблюдается, в течение недели наступает полное выздоровление.
Тяжелая геморрагическая форма лихорадки дебютирует после 2-4 дня болезни с возникновения желтухи и точечных кровоизлияний. В дальнейшем развиваются профузные желудочно-кишечные, маточные и другие кровотечения. Пациенты могут предъявлять жалобы на прогрессирующие снижение, нечеткость зрения на 7-14 сутки инфекции. На 7-30-й день заболевания возможно поражение головного мозга, сопровождающееся головокружениями, спутанностью сознания, галлюцинациями, сильными головными болями с рвотой на высоте приступа, не купирующимися анальгетиками.
Осложнения
К наиболее частым осложнениям относят последствия патологических процессов в печени. Арбовирус способен вызывать полный гепатонекроз, особенно у детей. У взрослых поражения печени приводят к дефициту факторов свертывания, кровотечениям, токсической энцефалопатии. Сосудистые вирусные инвазии усугубляют течение геморрагического синдрома. Васкулит, окклюзия сосудов вблизи макулы в половине случаев являются причиной отека желтого пятна и необратимой слепоты. Неврологические последствия энцефалита (параличи, парезы) могут сохраняться пожизненно.
Диагностика
В современной клинической инфектологии верификация диагноза осуществляется на основании консультации профильного специалиста, в некоторых случаях – офтальмолога и других врачей. Необходимо строгое соблюдение правил транспортировки и исследований образцов, полученных от больного – работать с ними разрешается только в лаборатории особо опасных инфекций. Основными диагностическими исследованиями являются:
- Физикальный осмотр. Изменения часто отсутствуют. Можно обнаружить желтушность склер и кожи, геморрагическую сыпь (петехии, пурпуры, экхимозы), неврологические изменения: ригидность затылочных мышц, менингеальные знаки. Требуется активно выявлять зрительные нарушения, эпизоды десневых и носовых кровотечений.
- Осмотр глазного дна.Офтальмоскопия показана всем больным с подозрением на лихорадку долины Рифт, особенно при наличии ухудшения зрения. При глазной форме острота зрения снижена, во время периметрии возможно обнаружение скотом. На глазном дне определяется отек желтого пятна, кровоизлияния в стекловидное тело, сетчатку, признаки васкулита.
- Лабораторные исследования. Общеклинический анализ крови характеризуется лейкоцитозом, сменяющимся лейкопенией и тромбоцитопенией. Наблюдается повышение активности биохимических показателей: АЛТ, АСТ, общего и прямого билирубина, мочевины, креатинина. В общем анализе мочи – микрогематурия, цилиндрурия. В ликворограмме – умеренный лимфоцитарный цитоз.
- Выявление инфекционных агентов. Изоляция вируса в клеточной культуре – сложный и дорогостоящий способ. Выделение возбудителя лихорадки из крови больного производится методом ПЦР с обратной транскрипцией. Серологическая диагностика проводится с помощью ИФА, позволяет ретроспективно установить диагноз, применяется в эндемичных районах при эпидемиологических исследованиях.
- Инструментальные методики. Рентгенография ОГК назначается в ходе дифференциальной диагностики. Рекомендовано УЗИ органов брюшной полости, забрюшинного пространства, орбит, глазных яблок. Для исключения сосудистых очаговых и опухолевых поражений осуществляется ЭЭГ, КТ, МРТ головного мозга, отделов зрительного аппарата с контрастным усилением.
Дифференциальный диагноз проводится с геморрагическими лихорадками Эбола, Ласса, Марбург, Крым-Конго. Клинические проявления перечисленных инфекций почти аналогичны, этиологическая верификация возможна только лабораторными методами. Малярия проявляется длительной гиперпирексией, гепатоспленомегалией, приступами «озноб-жар-пот». При желтой лихорадке отмечается желтуха, токсические поражения сердечно-сосудистой и нервной систем, олигурия. Брюшной тиф характеризуется наличием сомноленции и тифозного статуса, гепатоспленомегалией, метеоризмом, парезом кишечника.
Лечение лихорадки долины Рифт
Пациенты с лихорадкой Рифт-Валли должны лечиться в стационаре. Постельный режим показан в период повышения температуры тела до ее нормализации в течение 4-5 суток и в случае развития осложнений. Диетические рекомендации заключаются в щадящем режиме питания с исключением трудноперевариваемой пищи, алкоголя. Водная нагрузка при отсутствии противопоказаний должна быть увеличена.
Консервативная терапия
Этиотропное лечение не разработано. Большое значение придается дезинтоксикационной и противовоспалительной терапии, использование ацетилсалицилатов и их аналогов не рекомендуется. Проводится коррекция печеночно-клеточной недостаточности, воспалительных изменений вещества головного мозга, тромбогеморрагического синдрома. По показаниям осуществляются инфузии тромбомассы, свежезамороженной плазмы и раствора альбумина. Симптоматические средства назначаются с учетом возникающих проявлений, имеющихся осложнений.
Экспериментальное лечение
Кандидатом на роль препарата, активного в отношении вируса Рифт-Валли является сорафениб. Средство первоначально было разработано для лечения почечно-клеточной и гепатоцеллюлярной карцином. Исследования in vitro показали эффективность сорафениба как ингибитора синтеза вирусной РНК, а также как медикамента, препятствующего выходу вирионов из клетки. Воздействие на вирусную репликацию в основном протекает путем ингибирования белков теплового шока, необходимых для образования новых копий возбудителя.
Прогноз и профилактика
Прогноз при типичном течении благоприятный. Летальность с учетом формы колеблется от 0,25% до 50%, большая часть смертей приходится на детский возраст. Продолжительность болезни при отсутствии осложнений обычно не превышает 4-7 дней. Необходимо помнить о доказанной особенности эпидемиологии вируса долины Рифт – при укусе комаров рода Culex, пораженных филярией Wuchereria bancrofti, передача возбудителя Рифт-Валли протекает легче. При этом остается высокая вероятность инвазии гельминтом и, как следствие, сочетанного заболевания вухерериозом.
Разработаны убитые, векторные и рекомбинантные вакцины для ветеринарной практики. С 60-х годов ХХ века инактивированные культуры вируса используются для специфической профилактики у групп риска. Неспецифические меры предотвращения болезни включают борьбу с переносчиками в формате осушения болот и применения инсектицидов, а также своевременную изоляцию больных людей, строгий ветеринарный контроль в животноводстве. Необходимо избегать употребления в пищу сырого молока, плохо термически обработанного мяса, субпродуктов.
2. Sorafenib Impedes Rift Valley Fever Virus Egress by Inhibiting Valosin-Containing Protein Function in the Cellular Secretory Pathway/Ashwini Brahms, Rajini Mudhasani, Chelsea Pinkham// J Virol. - 2017 - №21.
Лихорадка паппатачи
Лихорадка паппатачи – острая природно-очаговая инфекция, вызываемая фильтрующимся арбовирусом и протекающая с кратковременным лихорадочным синдромом. Лихорадка паппатачи сопровождается фебрильной температурой, головными и мышечными болями, глазными реакциями (симптомами Пика и Тауссига), гиперемией лица и шеи, геморрагиями, менингеальными явлениями, длительным астеническим синдромом. Распознавание лихорадки паппатачи проводится на основе эпидемиологического анамнеза, клинической картины, серологического и вирусологического исследований. Лечение лихорадки паппатачи симптоматическое; включает дезинтоксикационную терапию, прием жаропонижающих, сердечно-сосудистых средств, витаминов.
Лихорадка паппатачи (москитная, трехдневная, флеботомная лихорадка) - трансмиссивное вирусное заболевание с характерной кратковременной лихорадкой, выраженной миалгией, патогномоничными реакциями со стороны глаз, неврологической симптоматикой. Территория распространения лихорадки паппатачи совпадает с ареалом обитания москитов-переносчиков и охватывает тропические и субтропические регионы (Средиземноморье, Балканы, Ближний Восток, Восточную и Западную Африку, Южную и Юго-Восточную Азию, Северный Кавказ и Закавказье, Среднюю Азию). Заболеваемость лихорадкой паппатачи характеризуется строгой весенне-летней сезонностью с двумя пиками (май-июнь, июль-август), обусловленными выплодом москитов. Лихорадка паппатачи чаще развивается у неиммунных лиц, впервые приезжающих в эндемичные районы; у коренных жителей имеется иммунитет вследствие заболевания, перенесенного в раннем детстве.
Причины лихорадки паппатачи
Лихорадку паппатачи вызывают 5 серотипов фильтрующегося РНК-геномного вируса из семейства буньяновирусов. Вирусные частицы чувствительны к нагреванию, воздействию дезинфицирующих средств, однако устойчивы к низким температурам; в высушенном состоянии сохраняются до 3-7 месяцев. Существуют природные и антропургические очаги лихорадки паппатачи.
Источником вируса служат инфицированные дикие и синантропные грызуны или больной человек в стадии вирусемии. Специфическими переносчиками вируса лихорадки паппатачи выступают летающие кровососущие насекомые – самки москитов Phlebotomus papatasii. При питании кровью больных животных и человека, находящегося в начальном периоде заболевания, вирус лихорадки паппатачи попадает в организм москита, размножается и остается в нем пожизненно, передаваясь следующим поколениям трансовариально. Человеку лихорадка паппатачи передается чаще всего трансмиссивным путем при укусах зараженных москитов; не исключается возможность парентерального заражения через недостаточно обработанные медицинские инструменты.
Укусы москитов сопровождаются покраснением кожных покровов, отеком, образованием зудящего узелка, расчесами. В организме человека вирус лихорадки паппатачи поражает клетки моноцитарно-макрофагальной системы, где быстро репродуцируется в течение инкубационного периода и уже в первые 2-3 дня заболевания попадает в кровяное русло с развитием генерализованной вирусемии. Ввиду определенной нейротропности, вирус лихорадки паппатачи оседает в клетках ЦНС, вызывая нарушение ее функций, приводя к церебральной гипертензии. Изменения также затрагивают мелкие сосуды и мышцы.
Симптомы лихорадки паппатачи
Заметна одутловатость лица и шеи, гиперемия слизистой оболочки зева с точечными геморрагиями, отеком небных дужек и язычка. На губах возможно появление герпетических высыпаний, на коже – макулезной или уртикарной сыпи и мелкоточечных кровоизлияний. Могут наблюдаться носовые и желудочно-кишечные кровотечения. При тяжелых формах лихорадки паппатачи появляются неврологические симптомы: головокружения, гиперестезия, менингеальные явления, беспокойство, возбуждение, бред, потеря сознания. Нередко возникает вздутие живота, тошнота, рвота, учащенный до 5-6 раз в сутки жидкий стул с примесью слизи.
Длительность лихорадочного периода определяется тяжестью клинического течения лихорадки паппатачи: при легкой форме фаза лихорадки продолжается 1-2 дня, при среднетяжелой – 3-4 дня, при тяжелой – до 8 дней. Температура снижается критически до нормальных или субфебрильных показателей, что сопровождается резкой слабостью и проливным потом, брадикардией. Период реконвалесценции длительный; продолжается несколько недель и протекает с выраженной астенией, невралгиями, депрессией и снижением работоспособности. Иногда имеют место трофические расстройства, проявляющиеся выпадением волос, ломкостью ногтей. Осложнения лихорадки паппатачи отмечаются редко в виде пневмонии, инфекционного психоза.
Основу диагностики лихорадки паппатачи составляют данные эпидемиологического анамнеза (эндемичный район, сезонность, массовость заболевания), характерной клинической картины (острое начало, кратковременность лихорадки, выраженная миалгия, симптомы Пика и Тауссига), лабораторных исследований (общего анализа крови, серологических реакций, вирусологического метода).
В крови больного лихорадкой паппатачи отмечается нарастающая лейкопения со сдвигом влево, лимфопения, анэозинофилия, моноцитоз. Люмбальная пункция и анализ цереброспинальной жидкости выявляют признаки повышенного ликворного давления, умеренный цитоз и высокое содержание белка. Диагноз лихорадки паппатачи подтверждает выделение вируса из крови и спинномозговой жидкости в лихорадочный период методом интрацеребрального заражения новорожденных мышей. Серологические исследования (РН, РСК, РТГА с парными сыворотками), проведенные на 2-3 день заболевания и через 2-3 недели после этого, показывают нарастание титра специфических антител. Дифференциальная диагностика лихорадки паппатачи проводится с гриппом, малярией, сыпным и клещевым возвратным тифами, лихорадкой денге, безжелтушной формой лептоспироза, энтеровирусной лихорадкой и др.
Лечение и профилактика лихорадки паппатачи
Больные лихорадкой паппатачи подлежат госпитализации в инфекционный стационар. Специфического лечения москитной лихорадки не существует; в острый период больным показан постельный режим, достаточная питьевая нагрузка, прием витаминов. Медикаментозная поддержка включает дезинтоксикационную и симптоматическую терапию (назначение жаропонижающих и сердечно-сосудистых средств; при внутричерепной гипертензии – диуретиков). Выписка пациентов, перенесших лихорадку паппатачи, осуществляется спустя 2-3 недели от начала заболевания (на 7-10 день апирексии).
Исход лихорадки паппатачи благоприятный: осложнения достаточно редки, в некоторых случаях возможны рецидивы. Предупреждение распространения лихорадки паппатачи предполагает уничтожении взрослых москитов и очагов их выплода (нор грызунов, щелей и трещин в стенах и полу построек, мусорных свалок), инсектицидную обработку хозяйственных строений и жилища, защиту людей от укусов москитов (оборудование тамбуров, использование сеток на окнах и пологов над кроватью, ношение защитной спецодежды и сеток, пропитанных репеллентами). Специфическая профилактика лихорадки паппатачи проводится эмбриональной формалинизированной вакциной за 2 месяца до начала эпидемического сезона.
Читайте также:
