Поражение туляремией. Диагностика, лечение
Добавил пользователь Alex Обновлено: 10.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Туляремия: причины появления, симптомы, диагностика и способы лечения.
Определение
Туляремия – это природно-очаговое острое инфекционное заболевание, поражающее лимфатические узлы, кожу, иногда слизистые оболочки глаз, зев, легкие и кишечник.
Впервые симптомы туляремии упоминались в 1818 году японскими врачами, но заболевание тогда назвали «болезнью ято-био». Возбудитель же этого недуга был обнаружен значительно позже — в 1896 году в Норвегии.
Причины появления туляремии
Заболевание вызывает бактерия Francisella tularensis. Основными источниками инфекции являются грызуны: полевки, водяные крысы и домовые мыши, а также некоторые млекопитающие и определенные виды птиц.
Механизмов передачи туляремии существует несколько:
- контактный — инфекция проникает через слизистые оболочки рта, глаз и через поврежденную кожу (при соприкосновении с зараженной водой, трупами грызунов и других зараженных животных или птиц);
- трансмиссивный — через укус животного (чаще грызуна) или мух, комаров, клещей, слепней, оленьих кровососок;
- фекально-оральный — бактерии попадают в организм с инфицированной пищей или водой;
- воздушно-пылевой или воздушно-капельный — при вдыхании пыли или воздуха, в которых содержатся бактерии.
От человека к человеку заболевание не передается, т. е. больной для окружающих опасности не представляет.
Классификация заболевания
В зависимости от локализации патологического процесса выделяют: бубонную, язвенно-бубонную, ангинозно-бубонную, абдоминальную, легочную и генерализованную туляремию.
По продолжительности: острая туляремия – до 3 месяцев, затяжная – до 6 месяцев, рецидивирующая.
По степени тяжести туляремия может иметь легкое, среднетяжелое и тяжелое течение.
Симптомы туляремии
Инкубационный период заболевания может продолжаться от трех дней до трех недель, но в среднем составляет около семи суток.
Начальные симптомы, которые продолжаются 2-3 дня, одинаковы для всех форм заболевания: туляремия манифестирует остро: температура тела повышается до 38–40°С, артериальное давление снижается, наблюдается относительная брадикардия. Пациенты жалуются на нарастающую слабость, головную боль, ломоту в теле, тошноту, отсутствие аппетита и нарушение сон. Появляются выраженные мышечные боли и сильная потливость.
В тяжелых случаях человек может испытывать эйфорию, редко наблюдаются бред и галлюцинации. У больного начинаются сильные головные боли и рвота.
Характерными признаками тяжелого течения туляремии считаются отечность и синюшно-багровый цвет лица (особенно мочек ушей, век и губ), покраснение белков глаз с возможным развитием конъюнктивита, носовые кровотечения.
Затем следует период разгара, во время которого сохраняются лихорадка, симптомы интоксикации и присоединяются типичные для каждой конкретной формы проявления болезни.
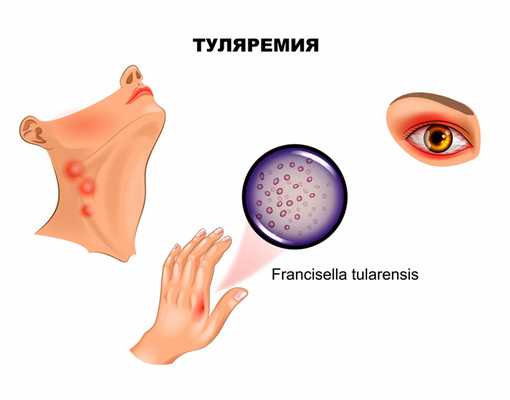
Если входными воротами инфекции стал кожный покров, развивается бубонная форма, представляющая собой регионарный лимфаденит. Поражаться могут подмышечные, паховые, бедренные лимфатические узлы, при дальнейшем распространении отмечаются вторичные бубоны. Пораженные лимфоузлы увеличены (иногда достигают размера куриного яйца), имеют отчетливые контуры, первоначально болезненны, затем боль уменьшается и стихает. Постепенно бубоны рассасываются (зачастую в течение нескольких месяцев), рубцуются либо нагнаиваются, формируя абсцессы, которые затем вскрываются с образованием свища.
Язвенно-бубонная форма обычно развивается при трансмиссивном заражении. На коже в месте внедрения микроорганизмов появляется сначала пятно, затем папула, превращающаяся в везикулу и пустулу, последняя вскрывается, обнажая небольшую (5-7 мм) малоболезненную язвочку, которую больные нередко вовсе не замечают. Язвочка имеет приподнятые края и покрытое темной корочкой дно, заживает крайне медленно. Параллельно развивается регионарный лимфаденит.
При проникновении возбудителя через конъюнктиву манифестирует язвенно-гнойный конъюнктивит с регионарным лимфаденитом.
Конъюнктивит проявляется покраснением, отеком, болезненностью, ощущением песка в глазах, затем формируются папулезные образования, прогрессирующие в эрозии и язвочки с гнойным отделяемым. Роговица обычно не поражается. Такая форма туляремии часто протекает весьма тяжело и длительно, осложняясь дакриоциститом – воспалением слезного мешка вплоть до флегмоны, но, к счастью, встречается достаточно редко.
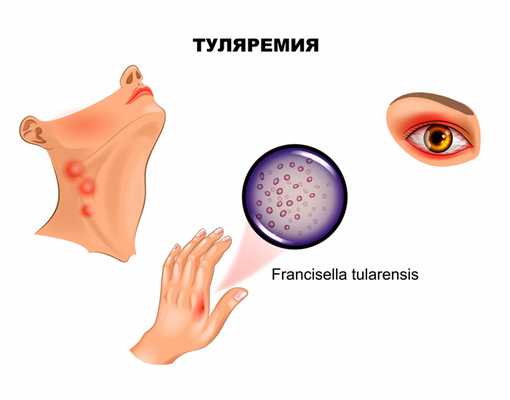
Ангинозно-бубонную форму регистрируют, если воротами инфекции служит слизистая глотки. Клинически проявляется болью в горле, дисфагией (затруднением глотания), при осмотре отмечают гиперемию и отечность миндалин. На поверхности увеличенных, спаянных с окружающей тканью миндалин зачастую виден сероватый, с трудом удаляемый некротический налет. С прогрессированием заболевания на миндалинах формируются язвы, а позднее – рубцы. Лимфаденит при этой форме туляремии развивается в околоушных, шейных и подчелюстных узлах.
При проникновении возбудителя с пищей или водой возникает абдоминальная форма. Для нее характерна боль в животе, тошнота (иногда рвота), отказ от пищи, диарея. Болезненность локализуется в области пупка, отмечается гепатоспленомегалия (увеличение печени и селезенки).
Легочная форма туляремии развивается при вдыхании пыли или аэрозоли, содержащих бактерии, и встречается в двух клинических вариантах: бронхитическом и пневмоническом. Бронхитический вариант (при поражении бронхиальных, паратрахеальных, средостенных лимфатических узлов) характеризуется сухим кашлем, умеренной болью за грудиной и общей интоксикацией, протекает довольно легко, выздоровление обычно наступает через 10-12 дней. Пневмоническая форма имеет длительное, изнуряющее течение и признаки очаговой пневмонии. Пневмоническая туляремия часто осложняется бронхоэктазами (стойким расширением просвета бронхов), плевритом, абсцессами, вплоть до легочной гангрены.
У людей с ослабленным иммунитетом может развиться генерализованная форма, для которой характерны такие симптомы, как ремиттирующая лихорадка (температура в течение суток колеблется, но не достигает нормальных показателей), выраженная и длительная интоксикация, интенсивные мышечные боли, прогрессирующая слабость, головная боль, головокружение, бред, галлюцинации, спутанность сознания. Появляется сыпь, которая локализуется симметрично на ногах и руках; у некоторых больных элементы сыпи сгущаются на лице, шее, груди (туляремийная «маска», «воротник», «носки», «гетры»). Нередко присоединяются болезненность и отечность суставов кистей и стоп.
При любой форме туляремии лихорадка держится не более 2-3 недель, и лишь в отдельных случаях – до нескольких месяцев.
В период выздоровления температура тела редко превышает 38°С, но присутствует астенический синдром (отсутствие сил).
Диагностика туляремии
Диагностические мероприятия начинаются с осмотра пациента. Внимание обращают на воспаленные лимфоузлы, повышенную температуру тела, пятна или язвы на коже или слизистых. При обнаружении этих симптомов врач собирает эпидемиологический анамнез: возможный контакт с грызунами, укусы насекомых, купание в открытых водоемах, употребление из них сырой воды.
- Общий анализ крови. В начале болезни обычно определяется лейкопения (снижение количества лейкоцитов), а затем лейкоцитоз (увеличение количества лейкоцитов). Также отмечается палочкоядерный нейтрофильный сдвиг формулы крови, значительная токсическая зернистость нейтрофилов, взрастает уровень моноцитов и лимфоцитов, снижается количество эозинофилов и повышается СОЭ.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Туляремия
Туляремия – это острое зоонозное природно-очаговое инфекционное заболевание характеризующееся многообразием путей заражения, соответственно механизму заражения развитием лихорадки, интоксикации, первичных очагов поражения на кожных покровах, конъюнктиве глаз, слизистой ротоглотки, в легких и кишечнике сопровождающихся развитием региональных лимфаденитов и различной степени генерализации процесса (гематогенная диссеминация).
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| А21.0 | Язвенная (кожная) форма туляремии |
| А21.1 | Глазная (глазобубонная) форма |
| А21.2 | Легочная форма туляремии |
| А21.3 | Абдоминальная (кишечная) форма |
| А21.7 | Генерализованная форма туляремии |
| А21.8 | Другие формы туляремии |
| А21.9 | Туляремия неуточненная |
Дата разработки протокола: 2017 год.
Сокращения, используемые в протоколе:
| АД | – | артериальное давление |
| АлТ | – | Аланинаминотрансфераза |
| АсТ | – | Аспартатаминотрансфераза |
| АЧТВ | – | активированное частичное тромбопластиновое время |
| в/в | – | Внутривенно |
| в/м | – | Внутримышечно |
| ВГ | – | вирусный гепатит |
| ВОП | – | врач общей практики |
| ВР | – | время рекальцификации |
| ВКА | - | Вторичный кожный аффект |
| ДВС | – | диссеминированное внутрисосудистое свертывание |
| ИВЛ | – | искусственная вентиляция легких |
| ИТШ | – | инфекционно-токсический шок |
| ИФА | – | иммуноферментный анализ |
| КИЗ | – | кабинет инфекционных заболеваний |
| КТ | – | компьютерная томография |
| КЩР | – | кислотно-щелочное равновесие |
| МНО | – | международное нормализованное отношение |
| МРТ | – | магнитно-резонансная томография |
| ОАК | – | общий анализ крови |
| ОАМ | – | общий анализ мочи |
| ОРИТ | – | отделение реанимации и интенсивной терапии |
| ОПП | – | острое повреждение почек |
| ОППН | – | острая печеночно-почечная недостаточность |
| ОЦК | – | объем циркулирующей крови |
| ПМСП | – | первичная медико-санитарная помощь |
| ПЦР | – | полимеразная цепная реакция |
| ПКА | - | Первичный кожный аффект |
| РТГА | – | реакция торможения гемагглютинации |
| РПГА | – | реакция пассивной гемагглютинации |
| УПФ | - | Условно-патогенная флора |
| СЗП | – | свежезамороженная плазма |
| СМЖ | – | спинномозговая жидкость |
| СОЭ | – | скорость оседания эритроцитов |
| СПОН | – | синдром полиорганной недостаточности |
| УЗИ | – | ультразвуковое исследование |
| ЦВД | – | центральное венозное давление |
| ЭКГ | – | Электрокардиография |
Пользователи протокола: врачи скорой неотложной помощи, фельдшеры, врачи общей практики, терапевты, инфекционисты, пульмонологи, хирурги, офтальмологи, дерматовенерологи, анестезиологи-реаниматологи, организаторы здравоохранения.
Категория пациентов: взрослые, беременные.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Классификация [6- 18]
Классификация клинико-патогенетическая [18]:
Первично-очаговые формы:
· Язвенная (син. кожная, кожно-бубонная);
· Бубонная;
· Ангинозная (ангинозно-бубонная, ротоглоточная, фарингеальная);
· Коньюнктивальная (син. глазная, глазо-бубонная);
· Легочная (син. пневмоническая);
· Абдоминальная (син. кишечная);
· Смешанная.
Генерализованные формы:
· Первично-генерализованная (син. лихорадочная, первично-септическая, тифоидная);
· Вторично-генерализованная.
Вторично-очаговые формы (развитие вторично-очаговых форм нехарактерно для штаммов туляремии, циркулирующих в Евразии (тип B или holarctica), такое течение характерно для штаммов циркулирующих в Северной Америке (тип А или tularensis)).
· Ангинозная;
· Бубонная;
· Пневмоническая;
· Абдоминальная (кишечная);
· Менингоэнцефалитическая;
· Смешанная;
· Вторично-септическая.
Примечание: в скобках указаны синонимы клинических форм, встречающиеся в литературе.
Классификация клинических форм туляремии основана на патогенезе заболевания с учетом механизма и пути передачи инфекции (Таблица 1):
· первично-очаговые формы протекают как регионарная инфекция (воспалительный процесс) в месте внедрения возбудителя (входных ворот);
· первично-генерализованная форма – протекает в виде генерализованной инфекции (бактериемии) без эпизода первично-очаговых проявлений, когда возбудитель сразу попадает в кровь (при массивном инфицировании и/или иммунодефицитном состоянии);
· вторичная генерализация – в виде генерализованной инфекции (бактериемии) развивается на фоне любой из первично-очаговых форм;
· вторично-очаговые формы развиваются вслед за и как результат генерализации инфекции с формированием вторичных очагов в органах и тканях.
Таблица 1. Клинико-патогенетическая классификация туляремии [18]:
Ангинозная
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ 19
Диагностические критерии [19]
Жалобы и анамнез:
· Инкубационный период при туляремии длится в среднем 3 — 7 дней, но может удлиняться до 2 — 3 недель.
Для всех форм туляремии характерно повышение температуры и симптомы интоксикации разной степени выраженности.
· острое начало заболевания;
· повышение температуры тела;
· головная боль;
· общая слабость;
· отсутствие аппетита.
При развитии очаговых форм присоединяются клинические симптомы поражения соответствующих органов и систем, которые носят неспецифический характер. Поэтому диагностика предположительного случая, основанная на клинических проявлениях туляремии затруднена.
Для подтверждения подозрения на туляремию необходимо наличие соответствующего эпидемиологического анамнеза – пребывание или проживание на эндемичной территории (для родного очага) туляремии в течение максимального инкубационного периода (трех недель) перед заболеванием.
Стандартное определение случая туляремии [20]:
Предположительный диагноз (случай) язвенной (кожной, язвенно-бубонной) и бубонной форм туляремии ставится при:
· проживании или пребывании на территории природного очага туляремии (эндемичной зоне) в течение трех недель до заболевания;
· наличии острого заболевания, сопровождающегося лихорадкой и интоксикацией, с одним или обоими из следующих синдромов:
Бубон (лимфаденит без периаденита) в одной из групп периферических лимфоузлов, характеризующийся как минимум тремя из следующих признаков:
− увеличение отдельного лимфоузла (лимфоузлов);
− умеренная болезненность;
− мягко-эластическая консистенция;
− подвижность при пальпации.
Первичный кожный аффект, болезненный, находящийся на одном из следующих этапов развития:
− папула;
− везикула;
− пустула (гнойная);
− язва (глубокая, сочная, с гнойно-геморрагическим отделяемым, на инфильтрированном основании, окруженная венчиком гиперемии).
Предположительный диагноз (случай) глазной (глазо-бубонной) формы туляремии ставится при:
· проживании или пребывании на территории природного очага туляремии (эндемичной зоне) в течение трех недель до заболевания;
· наличии острого заболевания, сопровождающегося лихорадкой и интоксикацией, с первичным аффектом на конъюнктиве (в виде папулы – пустулы – язвочки), выраженного конъюнктивита, одностороннего отека лица, периорбитального отека и регионального шейного (подчелюстного) лимфаденита, характеризующегося всеми свойствами туляремийного лимфаденита.
Предположительный диагноз (случай) ангинозной (ангинозно-бубонной) формы туляремии ставится при:
· проживании или пребывании на территории природного очага туляремии (эндемичной зоне) в течение трех недель до заболевания;
· наличии острого заболевания, сопровождающегося лихорадкой и интоксикацией, с первичным аффектом, проявляющимся выраженной односторонней гнойно-некротической ангиной и регионального шейного (подчелюстного) или заглоточного лимфаденита, характеризующимися всеми свойствами туляремийного бубона [21].
Предположительный диагноз (случай) легочной (пневмонической) формы туляремии ставится при:
· проживании или пребывании на территории природного очага туляремии (эндемичной зоне) в течение трех недель до заболевания;
· наличии острого тяжелого заболевания без альтернативного диагноза, сопровождающегося лихорадкой, увеличением печени и/или селезенки и увеличением (на рентггенограмме) прикорневых, паратрахеальных или медиастенальных лимфоузлов [21].
Предположительный диагноз (случай) абдоминальной (кишечной) формы туляремии ставится при:
· проживании или пребывании на территории природного очага туляремии (эндемичной зоне) в течение трех недель до заболевания;
· наличии острого тяжелого заболевания, сопровождающегося лихорадкой, увеличением печени и/или селезенки и болями в области мезентериальных лимфоузлов (правая подвздошная область).
Вероятный диагноз (случай) для всех форм туляремии ставится при соответствии определению предположительного случая и наличия как минимум одного из следующего [20]:
· употребление сырого мяса животных, возможных носителей туляремии;
· употребление сырой воды из ручьев, колодцев, других открытых водоисточников;
· участие в сельскохозяйственных работах, связанных с сеном, соломой;
· укус клещей, или других кровососущих насекомых;
· охота, добыча и разделка диких и сельскохозяйственных животных, возможных носителей туляремии;
· прямой или опосредованный контакт с животными, возможными носителями туляремии;
· эпидемиологическая связь с подтвержденным случаем туляремии;
· менее чем четырехкратное увеличение титра антител к F. tularensis в сыворотке крови;
· положительная кожная аллергическая проба у не привитых лиц.
Подтвержденный диагноз (случай) для всех форм туляремии ставится при наличии как минимум одного из нижеследующего [20]:
· выделение культуры Francisella tularensis из отделяемого кожного аффекта, содержимого лимфоузлов, мокроты, мазков с конъюнктивы, из ротоглотки, испражнений или крови;
· положительный результат ПЦР при исследовании материала от больного;
· обнаружение IgM или нарастание титра IgG к F. tularensis в ИФА [23];
· четырехкратное нарастание титров антител к F. tularensis в агглютинационных тестах при исследовании парных сывороток;
· подтверждение однократного положительного результата в агглютинационном тесте другим подтверждающим тестом.
Лабораторно-этиологические исследования:
· Бактериологическое исследование – отделяемого кожного аффекта, содержимого лимфоузлов, мокроты, мазков с конъюнктивы, из ротоглотки, испражнений и крови;
· Биологическое исследование – отделяемого кожного аффекта, содержимого лимфоузлов, мокроты, мазков с конъюнктивы, из ротоглотки, испражнений и крови;
· ПЦР исследование – отделяемого кожного аффекта, содержимого лимфоузлов, мокроты, мазков с конъюнктивы, из ротоглотки, испражнений и крови;
· ИФА на антиген – отделяемого кожного аффекта, содержимого лимфоузлов, мокроты, мазков с конъюнктивы, из ротоглотки, испражнений и крови;
· ИФА на антитела (IgM и IgG) - крови;
· Серологические агглютинационные тесты на антитела (РА, РПГА) - крови.
· Коагулограмма – при развитии ИТШ и ДВС синдрома;
· Биохимическое исследование крови (глюкоза, общий белок, мочевина, креатинин, электролиты) – при развитии ИТШ и ДВС синдрома.
Следует учесть, что в крови у больного может находиться высококонтагиозный возбудитель, поэтому работа с выделениями больного, прежде всего с кровью, проводится в соответствующих средствах индивидуальной защиты, с последующим обеззараживанием объектов, соприкасавшихся с материалами от больного.
Инструментальные исследования:
· Рентгенологическое исследование и/или компьютерная томография грудной клетки – при наличии у больного легочной формы туляремии.
· Компьютерная томография брюшной полости – при наличии у больного абдоминальной формы туляремии.
· УЗИ лимфоузлов – при развитии лимфаденитов разной локализации.
· ЭКГ – при развитии явлений выраженной интоксикации и миокардита.
Показания для консультации специалистов:
При возникновении подозрения на наличии у больного туляремии, возможно провести консультацию с инфекционистом КИЗ, если такая возможность имеется, однако при использовании стандартного определения случая, можно направлять больного в региональное инфекционное отделение или больницу без дополнительной консультации инфекциониста.
Туляремия – природно-очаговая острая инфекция, поражающая лимфатические узлы, кожу, иногда слизистые оболочки глаз, зева и легкие. Туляремия протекает с выраженными симптомами общей интоксикации, продолжительной лихорадкой, генерализованным лимфаденитом, гепатоспленомегалией, полиморфной сыпью и другими симптомами. Специфическая диагностика туляремии проводится с помощью серологических реакций (ИФА, РА, РНГА), ПЦР, кожно-аллергической пробы. В лечении туляремии применяется антибактериальная, дезинтоксикационная терапия, хирургическое вскрытие и дренирование нагноившихся бубонов.
МКБ-10
Общие сведения
Туляремия – острая бактериальная инфекция, протекающая с лихорадочным синдромом, специфическим лимфаденитом и полиморфными проявлениями, обусловленными входными воротами. В зависимости от способа заражения выделяют бубонную, язвенно-бубонную, глазобубонную, ангинозно-бубонную, легочную, абдоминальную и генерализованную формы туляремии. Очаги туляремии встречаются во многих странах северного полушария; в России они располагаются преимущественно на территории Европейской части и Западной Сибири. Наряду с чумой, холерой, сибирской язвой и другими инфекциями, туляремия причислена к особо опасным инфекциям.
Клиническая классификация туляремии производится в зависимости от локализации инфекции (бубонная, язвенно-бубонная, глазобубонная, ангиозо-бубонная, абдоминальная и генерализованная туляремия), продолжительности (острая, затяжная и рецидивирующая) и степени тяжести (легкая, среднетяжелая и тяжелая).
Характеристика возбудителя
Резервуаром инфекции и его источником служат дикие грызуны, птицы, некоторые млекопитающие (зайцевидные, собаки, овцы и др.) Наибольший вклад в распространение инфекции вносят грызуны (полевка, ондатра и др.). Больной человек не заразен. Наиболее распространен трансмиссивный механизм передачи. Микроб попадает в организм животных при укусе клеща или кровососущих насекомых. Для туляремии характерно заражение животных при укусе иксодовым клещом. Человек заражается при контактировании с больными животными (снятие шкуры, сбор грызунов) или при употреблении в пищу продуктов и воды, инфицированных животными.
Респираторный путь передачи инфекции реализуется при вдыхании пыли от зараженных бактериями зерна или соломы, на сельскохозяйственных производствах (переработка растительного сырья, мясокомбинаты, забой крупного рогатого скота и др.). Несмотря на малую вероятность заражения туляремией вне природного очага распространения возбудителя, возможно заболеть при контакте с завезенными из эпидемиологически неблагополучных районов продуктами и сырьем. Восприимчивость человека к туляремии крайне высока, заболевание развивается практически у 100% инфицированных.
Симптомы туляремии
При осмотре отмечается гиперемия лица, конъюнктивы и слизистых оболочек ротовой полости, носоглотки, пастозность, инъекцию склер. В некоторых случаях обнаруживают экзантему (сыпь на коже) различного типа. Брадикардия, артериальное давление понижено. Спустя несколько дней после начала лихорадки проявляется гепатоспленомегалия.
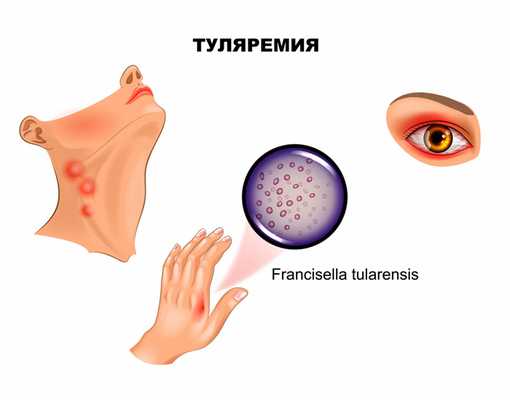
Разнообразие клинических форм туляремии связано со способом заражения. В случае, если входными воротами инфекции служат кожные покровы, развивается бубонная форма, представляющая собой регионарный лимфаденит. Поражаться могут подмышечные, паховые, бедренные лимфатические узлы, при дальнейшем распространении могут отмечаться вторичные бубоны.
Пораженные лимфатические узлы увеличены в размере (иногда достигая величины куриного яйца), с отчетливыми контурами, первоначально болезненны, затем боль уменьшается и стихает. Постепенно бубоны рассасываются (зачастую в течение нескольких месяцев), склерозируются либо нагнаиваются, формируя абсцессы, которые затем вскрываются на кожу с образованием свища.
Язвенно-бубонная форма обычно развивается при трансмиссивном заражении. В месте внедрения микроорганизмов формируется язва (минуя последовательно стадии пятна, папулы, везикулы и пустулы) с приподнятыми краями и покрытым темной корочкой дном, небольшой глубины, напоминающая кокарду. Язва заживает крайне медленно. Параллельно развивается регионарный лимфаденит.
При проникновении возбудителя через конъюнктиву туляремия проявляется в виде глазобубонной формы: сочетания язвенно-гнойного конъюнктивита с регионарным лимфаденитом. Конъюнктивит проявляется в виде воспаления (покраснение, отек, болезненность, ощущение песка в глазах), затем появляются папулезные образования, прогрессирующие в эрозии и язвочки с гнойным отделяемым. Роговица обычно не поражается. Такая форма туляремии часто протекает весьма тяжело и длительно.
Ангинозно-бубонная форма возникает, если воротами инфекции служит слизистая глотки, заражение происходит посредством употребления зараженных пищевых продуктов и воды. Клинически проявляется болью в горле, дисфагией (затруднение глотания), при осмотре отмечают гиперемию и отечность миндалин. На поверхности увеличенных, спаянных с окружающей тканью, миндалин зачастую виден сероватый, с трудом удаляемый некротический налет. С прогрессированием заболевания миндалины некротизируются, образуя с трудом заживающие язвы и, позднее, рубцы. Лимфаденит при этой форме туляремии возникает в околоушных, шейных и подчелюстных узлах со стороны пораженной миндалины.
При поражении инфекцией лимфатических сосудов брыжейки кишечника туляремия проявляется в виде абдоминальной клинической формы, сильные боли в животе, тошнота (иногда рвота), анорексия. Может отмечаться диарея. Пальпаторно болезненность локализуется в области пупка, отмечается гепатоспленомегалия.
Легочная форма туляремии (развивающаяся при вдыхании пыли, содержащей бактерии) встречается в двух клинических вариантах: бронхитическом и пневмоническом. Бронхитическй вариант (при поражении бронхиальных, паратрахеальных средостенных лимфатических узлов) характеризуется сухим кашлем, умеренно выраженной болью за грудиной и общей интоксикацией, протекает довольно легко, выздоровление обычно наступает через 10-12 дней. Пневмоническая форма протекает длительно, начало постепенное, течение - изнуряющее с признаками очаговой пневмонии. Пневмоническая туляремия часто осложняется бронхоэктазами, плевритом, формированием абсцессов, каверн, вплоть до легочной гангрены.
Генерализованная форма протекает по типу тифозных и паратифозных инфекций или сепсиса. Лихорадка неправильно ремитирующая, длительно сохраняющаяся, интоксикация выражена, интенсивные мышечные боли, прогрессирующая слабость, головная боль, головокружение, бред, галлюцинации, спутанность сознания.
Осложнения туляремии
Осложнения при туляремии характерны для ее генерализованной формы, одним из самых распространенных осложнений является вторичная пневмония. При генерализации инфекции возможно развитие инфекционно-токсического шока. Иногда туляремия может осложняться менингитом и менингоэнцефалитом, воспалением сердечной сумки, артритами.
Диагностика туляремии
Неспецифические лабораторные методики (общий анализ крови, мочи) показывают признаки воспаления и интоксикации. В первые дни заболевания в крови нейтрофильный лейкоцитоз, в дальнейшем общее количество лейкоцитов падает, увеличивается концентрация фракций лимфоцитов и моноцитов.
Специфическая серологическая диагностика производится с помощью РА и РНГА (реакции прямой агглютинации и непрямой гемагглютинации). При прогрессировании заболевания происходит нарастание титра специфических антител. С 6-10 дня после начала заболевания возможно определение туляремии с помощью иммуно-флюоресцентного анализа (ИФА) - наиболее чувствительный в отношении туляремии серологический тест. Для ранней диагностики (в первые дни лихорадки) можно применять ПЦР. Быстрая и достаточно специфическая диагностика может осуществляться с помощью кожно-аллергической пробы с туляремическим токсином (дает результат уже на 3-5 день болезни).
Поскольку выделение бактерий из крови и других биологических материалов представляет определенную трудность, бактериологический посев осуществляют редко. На 7-10 день заболевания можно выделить возбудителя путем бакпосева отделяемого язв, пунктата бубонов, но необходимые для посева данной культуры лабораторные средства распространены мало. При легочной форме туляремии проводят рентгенографию или КТ легких.
Лечение туляремии
Туляремию лечат в условиях стационара инфекционного профиля, выписка производится после полного выздоровления. Специфическая терапия туляремии заключается в назначении курса антибиотиков: стрептомицина с гентомицином внутримышечно. Кроме того, можно применять другие антибиотики широкого спектра (доксициклин, канамицин). При неэффективности препаратов выбора, назначают антибиотики второго ряда (цефалоспорины третьего поколения, хлорамфеникол, рифампицин).
Для снятия симптомов интоксикации производят дезинтоксикационную терапию (при выраженной интоксикации внутривенно инфузионно растворами для дезинтоксикации), противовоспалительные и жаропонижающие средства (салицилаты) и антигистаминные препараты, витамины. При необходимости – сердечно-сосудистые средства. Кожные язвы накрывают стерильными повязками, нагноившиеся бубоны вскрывают и дренируют.
Профилактика туляремии
Профилактика туляремии включает меры по обеззараживанию источников распространения, пресечения путей передачи. Особое значение в профилактических мероприятиях имеет санитарно-гигиеническое состояние предприятии питания и сельского хозяйства в эндемичных по данному возбудителю районах, дератизация и дезинсекция.
Индивидуальные меры защиты от заражения необходимы при охоте на диких животных (снятии шкуры, разделывании), дератизации (при сборе потравленных грызунов). Руки желательно защищать перчатками, либо тщательно дезинфицировать после контакта с животными. В качестве пресечения алиментарного пути передачи желательно избегать употребления воды из ненадежного источника без специальной обработки.
Специфическая профилактика туляремии представляет собой вакцинацию населения в эндемичных районах живой туляремической вакциной. Иммунитет формируется на 5 и более (до семи) лет. Ревакцинация через 5 лет. Экстренная профилактика (при высокой вероятности заражения) осуществляется с помощью внутривенного введения антибиотиков. При выявлении больного туляремии дезинфекции подлежат только те вещи, которые применялись при контакте с животным или зараженным сырьем.
Читайте также:
