Повреждение клеточных мембран при острой пневмонии.
Добавил пользователь Дмитрий К. Обновлено: 29.01.2026
Повреждение клеточных мембран при острой пневмонии.
Иммунное и ферментативное повреждение клеточных мембран сопровождается выбросом целого спектра медиаторов (лейкотриенов, интерлейкинов и др.), активацией перекисного окисления липидов и свободно-радикального окисления. Арахидоновая кислота, освобождающаяся при участии фосфолипазы А-2 из фосфолипидов клеточных мембран служит предшественником лейкотриенов-медиаторов с мощными и многообразными свойствами. Продуцентами лейкотриенов служат клетки легочного эпителия, все виды гранулоцитов, моноциты, макрофаги и др. Лейкотриены, являясь сильным фактором хемотаксиса для нейтрофилов, эозинофилов, моноцитов и макрофагов, вызывают аггрегацию этих клеток, прилипание нейтрофилов к сосудистому эндотелию, высвобождение ими соединений активизированного кислорода и лизосомальных ферментов. Некоторые из лейкотриенов (В-4) изменяют ответ лимфоцитов на иммунную стимуляцию, повышают сосудистую проницаемость, путем индуцирования лейкостаза оказывают повреждающее действие на эндотелиоциты. Высвобождаемый альвеолярными макрофагами упомянутый медиатор стимулирует приток нейтрофилов в легкие. Другие виды лейкотриенов (сульфидпептидные), кроме того, способны резко повышать тонус сосудов легких, являясь важным гуморальным фактором в развитии легочной гипертензии при гипоксии.
Следует отметить неодинаковое воздействие медиаторов на различные отделы легких. В капиллярном отрезке АГБ - возрастает гидростатическое давление, соответственно, одновременно растет сосудистая проницаемость, транссудация плазмы, отек легких.
Влияние медиаторов на слизистую оболочку дыхательных путей индуцирует гиперсекрецию слизи бокаловидными клетками, стимулирует ионный транспорт, угнетает функцию цилиарного аппарата. Лейкотриен Д-4, кроме того, опосредует бронхоконстрикцию. Отдельные виды лейкотриенов (С-4, Д-4) являются более мощными стимуляторами бронхиальной секреции, чем гистамин.
Не останавливаясь детально на характеристике каждого из видов лейкотриенов, следует подчеркнуть, для более полного понимания механизмов развития острого воспаления, что липидные медиаторы являются продуктами дезинтеграции мембранных фосфолипидов. Поэтому альтерация клеточных мембран, активация метаболизма арахидоновой кислоты, выброс медиаторов - достаточно стереотипная реакция ткани легких на повреждающий агент.
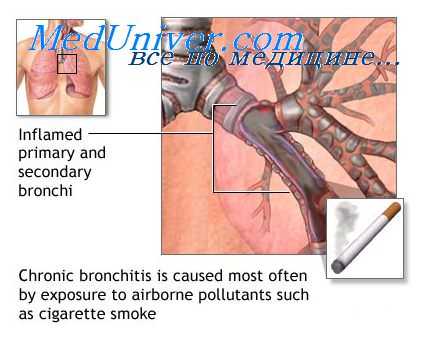
В отделах легких вне фокуса воспаления, где классические гистологические методики не выявляют значимых морфологических изменений, количественный гистоэнзимологический анализ свидетельствует о существенной структурно-метаболической перестройке не только аэрогематического, но и бронховаскулярного барьеров.
По данным проведенного нами морфометрического исследования отмечается уменьшение удельной поверхности альвеол, что визуально проявляется пониженной воздушностью, дистелектазами. Установлено, что изменение геометрии альвеолярных пространств коррелирует с активацией анаэробных процессов в альвеолоцитах II типа (r = 0,77) и снижением в них активности ГбФДГ - ключевого энзима пентозофосфатного шунта, связанного в легких с обменом фосфолипидов (r = -0,97).
Увеличивается относительный объем доли капилляров с отечной стенкой при одновременном снижении доли тонкопетлистых капилляров, что отражается на морфофункциональном состоянии эндотелия и прилежащих альвеолоцитов II типа. В эндотелиоцитах с увеличением толщины стенки капилляра снижается активность ферментов энергообеспечения (r = -0,94), а в альвеолоцитах при этом угнетается маркер фосфолипидного обмена (r = -0,95). Структурные изменения капилляров отражаются и на метаболическом статусе альвеолярных макрофагов. Несмотря на то, что анатомически прямые контакты между этими клетками по понятным причинам отсутствуют, тем не менее, увеличение толщины капиллярной стенки сопровождается снижением активности аэробных процессов и энзимов, связанных с работой глицерофосфатного челнока в цитоплазме альвеолярных макрофагов (r = -0,81; 0,83).
Установлены тесные корреляционные отношения между относительным объемом экссудата, содержащимся в альвеолярном пространстве, в том числе приходящимся на долю фибрина, и площадью поперечного сечения капиллярного русла в этих отделах (r = 0,98 и 0,89 - соответственно). Последний параметр определяет и относительный объем, занимаемый макрофагами в исследованных альвеолах (r = 0,70).
Повреждение аэрогематического барьера в очаге воспаления сопровождается, наряду с увеличением проницаемости, транссудацией плазмы - дегенеративными изменениями клеточных компонентов. В зонах, визуально не вовлеченных в воспаление, имеется нарушение метаболизма альвеолоцитов II типа, эндотелия капилляров и альвеолярных макрофагов. В последних наблюдается угнетение аэробного и анаэробного окисления на фоне сниженных показателей глицерфосфатного челнока, обеспечивающего поставку восстановительных эквивалентов на дыхательную цепь митохондрий. Это свидетельствует о выраженной недостаточности и дезинтеграции процессов энергообеспечения жизнедеятельности фагоцитирующих клеток в условиях острого воспаления. Эти изменения негативно отражаются на функциональной активности альвеолярных макрофагов, которая связана с формированием иммунных реакций респираторных отделов легких, с их фагоцитарными свойствами, способностью стимулировать кооперацию иммунных клеток, секреций медиаторов воспаления, в том числе - интерлейкинов.
Появление хемоаттрактантов в очаге воспаления в результате повреждения местных эпителиальных и иммунных клеток, обусловливает приток полиморфноядерных нейтрофилов. Уже через три часа с момента введения эндотоксина овцам с легочно-лимфатической фистулой регистрируется значительная аккумуляция нейтрофилов в легких экспериментальных животных.
Количественный учет клеток - эффекторов иммунной системы, - проведенный нами, выявил перераспределение их между интактными зонами и зонами с воспалением, с повышением концентрации в последних. В стенке бронхов на уровне дольки вне очага воспаления число практически всех верифицируемых иммуннокомпетентных клеток, за исключением макрофагов, снижается. При этом между ними меняется характер кооперативных отношений, присущий таковому в интактных легких и в легких с хроническим воспалительным процессом.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Бронховаскулярный барьер легких при пневмонии.
Морфологические исследования, выполненные с помощью классических гистологических методов, не раскрывают всего спектра морфофункциональной перестройки легких. Формально правы авторы, которые склоняются к точке зрения, согласно которой хроническое воспаление бронхов локализуется либо в проксимальных, либо дистальных отделах бронхиального дерева, так как структурные изменения, верифицируемые гистологическими методами, в одних случаях представлены в крупных, а в других - в мелких бронхах. Вместе с тем, структурно-метаболический анализ гистогематических барьеров легких и их взаимоотношений показал, что хроническое воспаление имеет системный характер.
Несмотря на то, что по данным многих авторов морфологически явные изменения локализованы наиболее часто в крупных бронхах, по нашим данным все же наиболее напряженные с морфофункциональных позиций компенсаторные процессы характерны, прежде всего, для дистальных отделов легких - бронховаскулярного барьера на уровне дольки и для аэрогематического барьера.
В эпителии дольковых бронхов белковый синтез сопровождается, несмотря на активацию сопутствующего микроциркуляторного русла, неадекватной динамикой процессов энергообеспечения, превалированием анаэробного окисления, особенно в базальных клетках, представляющих потенциальный регенераторный фонд, в том числе и для реснитчатых клеток, ответственных за мукоцилиарный клиренс. Меняется не только морфофункциональное состояние бронховаскулярного барьера. При хроническом воспалении бронхов снижается энергообеспечение альвеолярных макрофагов и альвеолоцитов II типа. При этом в последних снижено содержание ламеллярных телец, предшественников сурфактанта.
Что не менее важно, в условиях хронического воспаления бронхов качественно и количественно меняются взаимоотношения между клетками аэрогематического барьера, а также между эпителиальным и капиллярным компонентом того и другого гистогематического барьера.
В равной мере системная перестройка легких характерна и для острого воспаления, локализованного преимущественно в респираторных отделах. Как было показано, в зонах вне воспаления, не только в альвеолярном, но и в бронхиальном компонентах, имеет место значимая структурно-метаболическая перестройка легких. Вне очага острого воспаления в альвеолоцитах, альвеолярных макрофагах и эндотелии капилляров снижены процессы аэробного и анаэробного окисления. В альвеолоцитах снижено содержание ламеллярных телец - предшественников сурфактанта. При этом в эпителии сегментарных бронхов, визуально неповрежденных, имеет место накопление белков в реснитчатых, бокаловидных и в базальных клетках, преимущественно за счет процессов анаэробного окисления, на фоне активации лизосомального аппарата, что является признаком глубоких метаболических нарушений и, как правило, реализуется клеточной дистрофией.
В бронховаскулярном барьере на уровне дольки, в зонах, соседствующих с очагом острого воспаления, изменения функционально активных реснитчатых и бокаловидных клеток в целом аналогичны таковым в проксимальных отделах. Но, как ни странно, изменение состояния метаболизма базальных клеток дольковых бронхов имеет, скорее, компенсаторный характер, с учетом незначительного повышения содержания в их цитоплазме белка, на фоне активации процессов как аэробного, так и анаэробного окисления.
В группе без воспаления легких (ГБ) выявлены тесные и достоверные корреляционные связи между капиллярами обеих систем кровообращения (легочной и бронхиальных артерий), а также между альвеолярными капиллярами и клетками бронхиального эпителия. Эти отношения на уровне проксимальных (Б-1) - и дольковых бронхов (Б-2) количественно сравнимы между собой, но качественно несколько разнятся. В целом эти взаимоотношения характеризует достаточно большое число межкапиллярных и еще большее - капиллярно-эпителиальных корреляций, что свидетельствует о наличии зависимости состояния эпителия от активности капиллярного русла.
При хроническом бронхите (ХБ) число межкапиллярных связей на уровне проксимальных бронхов уменьшается и акцент взаимоотношений гемодинамики большого и малого кругов кровообращения переносится на дольковый уровень, с подключением известных шунтов. В то же время в проксимальных отделах бронховаскулярного барьера (Б-1) резко возрастает (в два раза) число корреляций между альвеолярными капиллярами и клетками бронхиального эпителия - реснитчатыми и бокаловидными - составляющими условно поверхностный ряд, и клетками базального ряда. Этот факт усиления взаимоотношений между упомянутыми компонентами двух барьеров нуждается в дальнейшем изучении.
В дистальных отделах, на уровне дольки (Б-2), на фоне сохраняющихся межкапиллярных связей, полностью утрачиваются капиллярно-эпителиальные корреляции, характеризовавшие в группе без воспаления взаимоотношения сосудистого и эпителиального компонентов двух барьеров легких - аэрогематического и бронховаскулярного.
Острое воспаление легких (ОП) также сопровождается изменением взаимоотношений исследованных гистогематических барьеров. Резко уменьшается число корреляционных связей между капиллярами системы легочной и бронхиальных артерий на уровне проксимальных бронхов и совсем утрачиваются взаимоотношения между ними на уровне дольки, то есть в регионах, расположенных в непосредственной близости к участкам острого воспаления. Уменьшается степень корреляционной зависимости метаболического состояния бронхиального эпителия проксимальных бронхов от состояния легочного кровообращения, характерная для легких без воспаления. А те же взаимоотношения на уровне дольки вообще утрачиваются.
Таким образом, если хронический воспалительный процесс в легких развивается в условиях сохраняющейся, но измененной системы межбарьерных взаимоотношений, то при остром воспалении эта система взаимодействующих барьеров практически перестает функционировать как система.
Выявленная картина усиления жесткости межклеточных взаимоотношений в отдельно взятых гистогематических барьерах как в субсистемах при развитии патологии воспалительного характера на этапах выхода органа в недостаточность, должна трактоваться как компенсаторная, связанная с дезинтеграцией взаимодействующих барьеров, составляющих целостную систему - каковой являются легкие.
Морфологическая перестройка легких при пневмонии.
В легких человека и экспериментальных животных показано нормальное зональное распределение альвеолоцитов II типа и альвеолярных макрофагов в области общих контактов (стыков) альвеолярных перегородок. Предполагают, что именно здесь развиваются начальные повреждения, степень выраженности которых определяется концентрацией альвеолярных макрофагов в области указанных контактов. Здесь же отмечают и наиболее активные процессы восстановления септальных структур за счет пролиферации альвеолоцитов II типа, замещающих альвеолоциты I типа в поврежденных участках АГБ.
Очевидно, взаимоотношение клеток, продуцирующих сурфактант и клеток, участвующих в метаболизме и утилизации отработанного поверхностно-активного вещества, имеет определенное значение для внутритканевого гомеостаза легких.
То, что бронхи в той или иной степени вовлекаются в патологический процесс в очаге острого воспаления, факт общеизвестный. Более того, является устоявшейся точка зрения о первичности поражения терминальных бронхов при развитии очаговой пневмонии. Но, как показывают наши данные, в бронховаскулярном барьере и вне очага острого воспаления имеются серьезные изменения морфофункционального состояния его клеточных компонентов.
В дольковых бронхах, визуально неизмененных при обычном гистологическом исследовании, в базальных клетках и в функционально активных реснитчатых и бокаловидных клетках выявляется различная динамика метаболических показателей. В клетках, составляющих регенераторный фонд бронхиального эпителия, повышенное содержание белка сопровождается активацией аэробных и анаэробных маркеров энергообеспечения, относительной стабильностью лизосомального аппарата, без существенной динамики со стороны сопровождающего микроциркуляторного русла. В то же время, накопление белка в реснитчатых и бокаловидных клетках происходит при угнетенных процессах аэробного окисления, активации анаэробного гликолиза и лизосомального аппарата.
Таким образом, выявленная динамика метаболических показателей в базальных клетках свидетельствует об их компенсаторной перестройке и, напротив, в реснитчатых и бокаловидных клетках превалируют изменения дистрофического характера.
В проксимальных отделах БВБ, в сегментарных бронхах, относительно удаленных от очага острого воспаления - выявляют признаки альтерации все исследованные клеточные компоненты барьера - и базальные, и реснитчатые, и бокаловидные клетки.
Итак, при острой пневмонии в процесс вовлекается не только аэрогематический, но и бронховаскулярный барьер, причем на разных уровнях бронхиального дерева - по-разному.
Важным моментом системной перестройки легких в условиях воспаления является не только морфофункциональное состояние гистогематического барьера, но и особенности клеточных кооперативных взаимоотношений. Так, анализ корреляционных взаимоотношений между клетками аэрогематического барьера, в частности между альвеолоцитами и альвеолярными макрофагами, между ними и эндотелиоцитами альвеолярных капилляров, показал во многом сходную картину перестройки межклеточных отношений при остром и хроническом воспалении легких.
Установлено и при первом, и при втором варианте воспаления увеличение числа межклеточных корреляционных связей. Клеточные компоненты аэрогематического барьера становятся более тесно взаимозависимыми в метаболическом плане друг от друга. Увеличивается зависимость морфофункционального состояния альвеолоцитов и альвеолярных макрофагов от активности эндотелия альвеолярных капилляров. Процессы энергообеспечения этих клеточных компонентов АГБ тесно и высокодостоверно коррелируют друг с другом, что отличает взаимоотношения этих клеток от аналогичных в интактных легких. Особенно важно подчеркнуть усиление взаимозависимости метаболических процесов в макрофагах и альвеолоцитах.
Это документируется многократным увеличением числа корреляционных связей между этими клетками, участвующими в продукции и метаболизме сурфактанта и его дериватов.
В легких без воспаления элементы, образующие аэрогематический барьер как структурно-функциональную систему достаточно автономны и связаны между собой небольшим (оптимальным) числом корреляций. Это позволяет рассматривать АГБ как систему или подсистему в более крупной системе, каковой являются легкие, в которой имеется достаточное число степеней свободы для входящих в ее состав элементов. Последнее определяет потенциальную структурно-метаболическую гибкость системы при экстремальных воздействиях и способность к адекватной метаболической перестройке.
Хроническое воспаление, а острое - еще в большей степени, сопровождается усилением взаимозависимости клеток, входящих в систему АГБ, что означает значительную утрату указанных степеней свободы, увеличение своеобразной "жесткости" отношений между элементами системы. Согласно теории систем, существует оптимальный тип отношения автономности элементов системы и их взаимозависимости. Увеличение числа коммуникаций в ней может способствовать достижению тактического результата, но одновременно снижает пластичность системы в стратегическом плане. Как уже показано, возрастная перестройка АГБ также характеризуется аналогичной динамикой межклеточных взаимоотношений, что является структурно-метаболической базой повышенного риска развития патологии легких в пожилом возрасте.
Сходная картина межклеточных взаимоотношений и при остром, и при хроническом воспалении, выявленная при изучении аутопсийных легких, дает возможность расценивать формирующееся состояние АГБ, наряду с другими морфологическими изменениями, как структурный феномен морфофункциональной недостаточности легких, внесшей свой вклад в летальный исход.
При этом следует подчеркнуть, что аналогичная перестройка взаимоотношений при остром воспалении респираторных отделов имеет место не только в АГБ, где преимущественно локализован воспалительный процесс. В дистальных, соседствующих с очагом воспаления бронхах, и в относительно удаленных - проксимальных отделах бронхиального дерева, прослеживается аналогичная динамика межклеточных отношений.
Трактовка приведенных данных может обсуждаться, но в данном случае важен сам факт комплексной перестройки и аэрогематического, и бронховаскулярного барьеров легких при остром воспалении.
Острая пневмония
Острая пневмония – остропротекающий воспалительный процесс в паренхиме и интерстиции легких, в этиологии которого определяющая роль принадлежит инфекционному фактору. Острая пневмония сопровождается ознобом, стойкой лихорадкой, кашлем со слизисто-гнойной мокротой, недомоганием, головной болью, одышкой и тахикардией. Воспаление легких диагностируют по клинико-рентгенологической картине, аускультативным данным, результатам лабораторных исследований. Терапия острой пневмонии направлена на все звенья этиопатогенеза и включает в себя назначение антибиотиков, муколитиков, бронходилататоров, отхаркивающих и антигистаминных средств, инфузионной терапии, оксигенотерапии, физиолечения.
МКБ-10
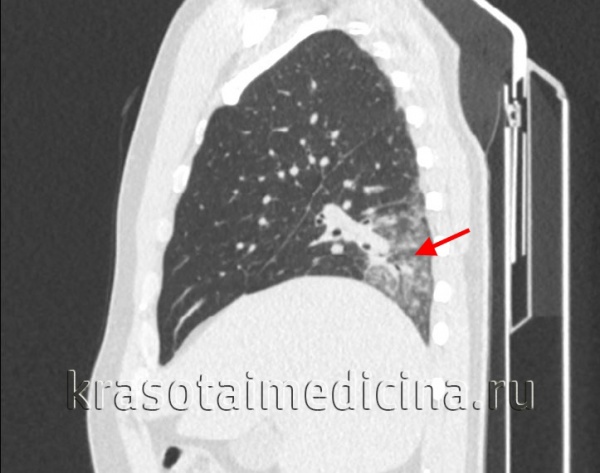
Общие сведения
Острая пневмония – инфекционно-воспалительное поражение респираторных отделов легких, протекающее с интоксикационным и бронхолегочным синдромом, характерными рентгенологическими изменениями. Острая пневмония относится к наиболее распространенным заболеваниям дыхательной системы, нередко сопровождается осложнениями, обусловливает до 9% летальных исходов, что требует усиленного внимания специалистов в области терапии и пульмонологии. По характеру течения острую пневмонию разделяют на остротекущую (до 3 недель) и затяжную (до 2 месяцев), развивающуюся обычно на фоне снижения иммуно-биологической реактивности макроорганизма. Случаи острой пневмонии заметно учащаются в зимне-весенний период, особенно при резких колебаниях погоды, во время эпидемических вспышек респираторных инфекций.
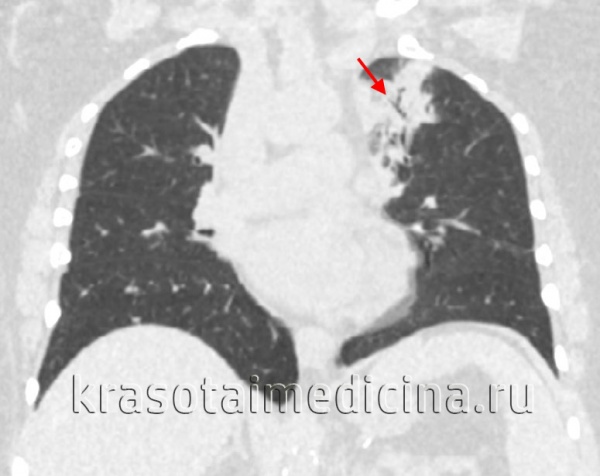
Причины острой пневмонии
Доминирующая роль в этиологии острой пневмонии принадлежит инфекции, в первую очередь, бактериальной. Обычно возбудителями заболевания становятся пневмококки (30-40%), микоплазма (6-20 %), золотистый стафилококк (0,4-5%), палочка Фридлендера, реже - гемолитический и негемолитический стрептококк, синегнойная и гемофильная палочки, грибы и их ассоциации; среди вирусов – вирус гриппа, РС-вирус, аденовирусы. Чисто вирусные острые пневмонии встречаются редко, обычно ОРВИ облегчают колонизацию ткани легкого эндогенной или реже экзогенной бактериальной микрофлорой. При орнитозе, ветряной оспе, коклюше, кори, бруцеллезе, сибирской язве, сальмонеллезе развитие острой пневмонии определено специфическим возбудителем данной инфекции. Микроорганизмы попадают в нижние отделы дыхательного тракта бронхогенным путем, а также гематогенным (при инфекционных заболеваниях, сепсисе) и лимфогенным (при ранении грудной клетки) путями.
Острая пневмония может возникать после воздействия на респираторные отделы легких химических и физических агентов (концентрированных кислот и щелочей, температуры, ионизирующего излучения), как правило, в сочетании с вторичным бактериальным инфицированием аутогенной микрофлорой из зева и верхних дыхательных путей. Вследствие длительного использования антибиотиков в развитии острых пневмоний стала более значимой роль условно-патогенной микрофлоры. Имеются случаи аллергических (эозинофильных) острых пневмоний, обусловленных гельминтозами и приемом лекарственных препаратов. Острая пневмония может протекать неосложненно и с осложнениями; в легкой, средней или тяжелой степени; с отсутствием или развитием функциональных нарушений.
К возникновению острой пневмонии предрасполагают различные факторы, снижающие резистентность макроорганизма: длительные интоксикации (в т. ч., алкогольная и никотиновая), переохлаждение и повышенная влажность, сопутствующие хронические инфекции, респираторная аллергия, нервные потрясения, младенческий и пожилой возраст, продолжительный постельный режим. Проникновению инфекции в легкие способствует нарушение проходимости и дренажной функции бронхов, угнетение кашлевого рефлекса, недостаточность мукоцилиарного клиренса, дефекты легочного сурфактанта, снижение местного иммунитета, в т. ч., фагоцитарной активности, уровня лизоцима и интерферона.
При острой пневмонии воспаление затрагивает альвеолы, межальвеолярные перегородки и сосудистое русло легких. Причем на разных участках пораженного легкого могут одновременно наблюдаться различные фазы – прилива, красного и серого «опеченения», разрешения. Морфологические изменения при острой пневмонии вариативны в зависимости от вида возбудителя. Некоторые микроорганизмы (стафилококк, синегнойная палочка, стрептококк) выделяют экзотоксины, вызывающие глубокое повреждение легочной ткани с появлением множественных мелких, иногда сливающихся очагов абсцедирующей пневмонии. При острой фридлендеровской пневмонии организуются обширные инфарктоподобные некрозы в легких. Интерстициальное воспаление доминирует при пневмониях пневмоцистного и цитомегаловирусного генеза.
Классификация
Классификация острых пневмоний опирается на различия этиологии, патогенеза, анатомических и клинических проявлений. По клинико-морфологическим свойствам различают паренхиматозную и интерстициальную пневмонию; крупозную (лобарную или плевропневмонию) и очаговую (бронхопневмонию); по распространенности воспаления - мелкоочаговую, очаговую (в границах нескольких долек), крупноочаговую и сливную (с охватом большей части доли).
Острые пневмонии возникают первично или вторично в качестве осложнений инфекционных заболеваний (ОРВИ, гриппа, кори), хронической патологии органов дыхания (бронхита, опухоли), сердечно-сосудистой системы, почек, крови, системных заболеваний, метаболических нарушений. С учетом эпидемических критериев разграничивают внебольничные и госпитальные формы острой пневмонии.
По причинному фактору выделяют инфекционные (бактериальные, вирусные, микоплазменные, риккетсиозные, грибковые, смешанные), аллергические, застойные, посттравматические острые пневмонии, а также пневмонии, вызванные химическими или физическими раздражителями. Аспирационные пневмонии могут развиваться при вдыхании инородных тел (пищевых частичек, рвотных масс); инфаркт-пневмонии - вследствие тромбоэмболии сосудистой сети легких.
Симптомы острой пневмонии
Клиническая картина острой пневмонии может различаться уровнем выраженности общих и бронхолегочных проявлений, что в значительной степени определяется возбудителем, состоянием здоровья больного, течением сопутствующей патологии. Для большинства форм острой пневмонии характерно постоянное присутствие общих нарушений: озноба, резкого подъема температуры и стойкой лихорадки, общей слабости, потливости, головной боли, тахикардии, возбуждения или адинамии, расстройства сна. Кашель при острой пневмонии носит различный характер, сопровождаясь выделением слизисто-гнойной мокроты, учащенным дыханием (до 25-30 в мин.), болью в груди или под лопаткой. Очаговая пневмония (бронхопневмония) в большинстве случаев начинается на фоне бронхита или острого катара верхних дыхательных путей. Типична фебрильная лихорадка неправильного типа, у пожилых и ослабленных лиц может держаться нормальная или субфебрильная температура.
Гриппозная пневмония обычно развивается остро в первые-третьи сутки заболевания гриппом. Протекая, как правило, легче бактериальной, иногда может приобретать тяжелейшее течение со значительной интоксикацией и высокой лихорадкой, упорным кашлем, быстрым развитием отека легких. Поздняя пневмония, возникающая в период выздоровления от гриппа, обусловлена бактериальной микрофлорой.
Стафилококковая пневмония нередко возникает как осложнение сепсиса. Для нее характерна склонность к абсцедированию, сопровождающемуся тяжелым общим состоянием, фебрильной температурой, кашлем с гнойной или слизисто-гнойной мокротой, а у детей и стариков - тяжелым молниеносным течением. Возможно развитие эмпиемы легких. Количество смертельных исходов при данном виде острой пневмонии остается высоким. Стрептококковые пневмонии наблюдаются реже, осложняя течение ОРВИ, кори, коклюша, хронических заболеваний легких, сопровождаясь некрозами легочной ткани, экссудативным плевритом. Пневмония, вызванная синегнойной палочкой, протекает тяжело: с риском диссеминации, абсцедирования, а при прорыве гнойника в плевру - развития пиопневмоторакса.
Ярко выраженная клиника крупозной пневмонии разворачивается внезапно, выражаясь в потрясающих ознобах, лихорадке до 39-40°C, нарастающей одышке, кашле со ржавой мокротой, тахипноэ (30-40 в мин.) и тахикардии (100 - 120 уд. в мин.), сильных болях в грудной клетке (при вовлечении диафрагмальной плевры - с иррадиацией в брюшную полость). Высокая температура может сохраняться несколько дней, спадая затем в течение 1-3 суток. При тяжелом течении крупозной пневмонии появляется диффузный цианоз, гипотония, у больных может возникнуть возбуждение, заторможенность, состояние острого психоза; у пожилых лиц с сопутствующей патологией - нагноительные процессы в легких и плевре; высок риск летального исхода.
Осложнения
В исходе острой пневмонии возможны
- осложнения со стороны легких (пара- и метапневмонический плеврит, острая дыхательная недостаточность, пневмосклероз, ателектаз, абсцесс легкого)
- внелегочные осложнения (инфекционно-токсический шок, гнойные и фибринозные серозиты, менингит, инфекционно-аллергический миокардит и др.).
В 1-4% случаев вероятен переход острой пневмонии в хроническую форму.
Диагностика
Диагноз острой пневмонии основан на клинико-рентгенологических данных, результатах оценки ФВД, исследования лабораторных показателей. Оценка перкуссии при крупозной пневмонии выявляет притупление оттенка звука по мере усиления экссудации альвеол. Аускультативно на вдохе выслушивается крепитация, иногда мелкопузырчатые хрипы, позднее - бронхиальное дыхание, бронхофония, шум трения плевры.
В крови показателен лейкоцитоз, убыстрение СОЭ, положительные острофазовые реакции; в моче - протеинурия, возможны цилиндрурия и микрогематурия. В мокроте при острой очаговой пневмонии обнаруживается множество бактерий, лейкоцитов и слущенного эпителия дыхательного тракта, при крупозной форме – эритроциты.
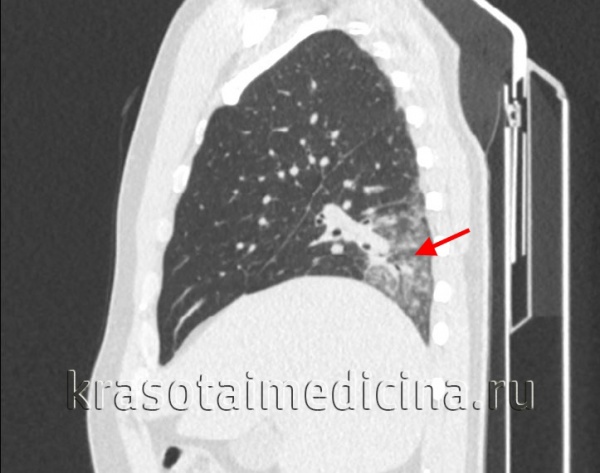
При подозрении на острую пневмонию назначается рентгенография легких в двух проекциях в динамике (на 7-10 день и 3-4 неделе). Рентгенологическим доказательством инфильтративных изменений при крупозной и крупноочаговой пневмонии является сегментарное или долевое гомогенное интенсивное затенение легочной ткани; при бронхопневмонии – неоднородное затенение части доли средней и малой интенсивности с захватом перибронхиальных и периваскулярных участков. В случае замедления рассасывания инфильтратов при острой пневмонии показана КТ легких.

КТ органов грудной клетки. Участок воспалительной инфильтрации (пневмония) в задних каудальных отделах нижней доли правого легкого
Бакпосев мокроты, крови, мочи позволяет установить возбудителя и его антибиотикочувствительность. Изменения ФВД рестриктивного типа (снижение ЖЕЛ, МВЛ, повышение МОД) характерны для обширной сливной очаговой и крупозной пневмонии. Бронхоскопию и бронхографию выполняют при затяжном течении острой пневмонии, что позволяет выявить наличие бронхоэктазов, полостей распада в легочной ткани. В рамках проводимой диагностики исключаются бронхит, рак легкого, туберкулез, инфаркт легкого, ателектатические бронхоэктазы.
Лечение острой пневмонии
Больным с острой пневмонией требуется раннее начало лечения, обычно, в условиях стационара. В течение лихорадочного периода показано соблюдение постельного режима, обильное питье и легкоусваиваемое калорийное питание, витамины. При острой пневмонии результативна этиотропная терапия антибактериальными препаратами, назначаемыми, исходя из клинико-рентгенологических особенностей. Применяются полусинтетические пенициллины (ампициллин, амоксициллин), аминогликозиды (гентамицин), цефалоспорины (цефтриаксон), макролиды (эритромицин, азитромицин), тетрациклины, в качестве резервных – рифампицин, линкомицин. В острую фазу и при тяжелом течении могут назначаться 2-3 антибиотика или сочетание антибиотика с метронидазолом, сульфаниламидами. Интенсивность курса антибиотикотерапии зависит от тяжести и распространенности поражения легких.
Больным острой пневмонией показаны бронхолитические и отхаркивающие препараты, муколитики. Для устранения интоксикации осуществляют инфузии солевых растворов, реополиглюкина, в случае одышки и цианоза требует назначения оксигенотерапии. При сердечно-сосудистой недостаточности назначаются сердечные гликозиды, сульфокамфокаин. Дополнительно к антибиотикотерапии используются противовоспалительные и антигистаминные средства, иммунокорректоры. В стадии разрешения острой пневмонии эффективно физиолечение (ингаляции, электрофорез с хлористым кальцием, УВЧ, вибромассаж, ЛФК).
Прогноз и профилактика
Прогноз острой пневмонии при раннем полноценном лечении достаточно благоприятный. Очаги фибринозного воспаления подвергаются рассасыванию в течение 2-4 недель, деструктивные – в течение 4-6 недель. На протяжении полугода и дольше могут сохраняться остаточные явления. Крайне тяжелое течение с осложнениями и смертельным исходом чаще встречается у младенцев, пожилых и стариков, ослабленных больных с серьезными сопутствующими заболеваниями.
К мерам профилактики острой пневмонии относятся отказ от вредных привычек, занятия спортом и закаливание, полноценное питание, санация хронических очагов инфекции, вакцинация против гриппа, предупреждение стрессов. Переболевшие острой пневмонией стоят на диспансерном учете у пульмонолога в течение полугода.
1. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике/ Чучалин А.Г., Синопальников А.И., Козлов Р.С., Тюрин И.Е., Рачина С.А.
2. Острая интерстициальная пневмония/ Авдеев С.Н., Черняев А.Л.// Пульмонология и аллергология. – 2006 - №1.
Пневмония
Пневмония – острое поражение легких инфекционно-воспалительного характера, в которое вовлекаются все структурные элементы легочной ткани, преимущественно - альвеолы и интерстициальная ткань легких. Клиника пневмонии характеризуется лихорадкой, слабостью, потливостью, болью в грудной клетке, одышкой, кашлем с мокротой (слизистой, гнойной, «ржавой»). Пневмония диагностируется на основании аускультативной картины, данных рентгенографии легких. В остром периоде лечение включает антибиотикотерапию, дезинтоксикационную терапию, иммуностимуляцию; прием муколитиков, отхаркивающих, антигистаминных средств; после прекращения лихорадки – физиотерапию, ЛФК.
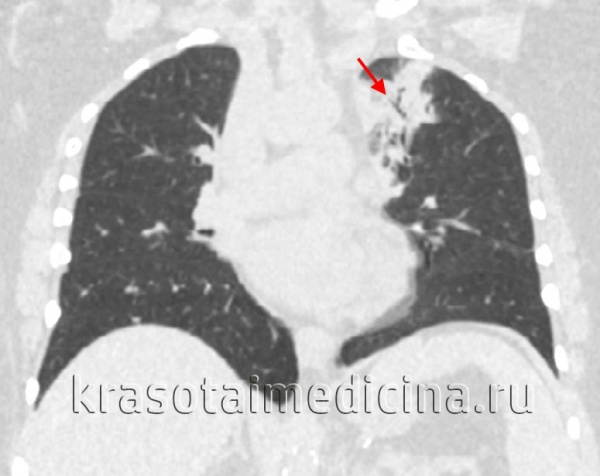
Пневмония - воспаление нижних дыхательных путей различной этиологии, протекающее с внутриальвеолярной экссудацией и сопровождающееся характерными клинико-рентгенологическими признаками. Острая пневмония встречается у 10-14 человек из 1000, в возрастной группе старше 50 лет – у 17 человек из 1000. Актуальность проблемы заболеваемости острой пневмонией сохраняется, несмотря на внедрение новых антимикробных препаратов, также как сохраняется высокий процент осложнений и летальность (до 9%) от пневмоний.
Среди причин смертности населения пневмония стоит на 4-ом месте после заболеваний сердца и сосудов, злокачественных новообразований, травматизма и отравлений. Пневмония может развиваться у ослабленных больных, присоединяясь к течению сердечной недостаточности, онкологических заболеваний, нарушениям мозгового кровообращения, и осложняет исход последних. У пациентов со СПИДом пневмония является основной непосредственной причиной гибели.
Причины и механизм развития пневмонии
Среди этиофакторов, вызывающих пневмонию, на первом месте стоит бактериальная инфекция. Чаще всего возбудителями пневмонии являются:
- грамположительные микроорганизмы: пневмококки (от 40 до 60%), стафилококки (от 2 до 5%), стрептококки (2,5%);
- грамотрицательные микроорганизмы: палочка Фридлендера (от 3 до 8%), гемофильная палочка (7%), энтеробактерии (6%), протей, кишечная палочка, легионелла и др. (от 1,5 до 4,5%);
- микоплазмы (6%);
- вирусные инфекции (вирусы герпеса, гриппа и парагриппа, аденовирусы и т. д.);
- грибковые инфекции.
Также пневмония может развиваться вследствие воздействия неинфекционных факторов: травм грудной клетки, ионизирующего излучения, токсических веществ, аллергических агентов.
Факторы риска
К группе риска по развитию пневмонии относятся пациенты с застойной сердечной недостаточностью, хроническими бронхитами, хронической носоглоточной инфекцией, врожденными пороками развития легких, с тяжелыми иммунодефицитными состояниями, ослабленные и истощенные больные, пациенты, длительно находящиеся на постельном режиме, а также лица пожилого и старческого возраста.
Особо подвержены развитию пневмонии курящие и злоупотребляющие алкоголем люди. Никотин и пары алкоголя повреждают слизистую оболочку бронхов и угнетают защитные факторы бронхопульмональной системы, создавая благоприятную среду для внедрения и размножения инфекции.
Патогенез
Инфекционные возбудители пневмонии проникают в легкие бронхогенным, гематогенным или лимфогенным путями. При имеющемся снижении защитного бронхопульмонального барьера в альвеолах развивается инфекционное воспаление, которое через проницаемые межальвеолярные перегородки распространяется на другие отделы легочной ткани. В альвеолах происходит образование экссудата, препятствующего газообмену кислорода между легочной тканью и кровеносными сосудами. Развиваются кислородная и дыхательная недостаточность, а при осложненном течении пневмонии - сердечная недостаточность.
В развитии пневмонии выделяется 4 стадии:
- стадия прилива (от 12 часов до 3 суток) – характеризуется резким кровенаполнением сосудов легких и фибринозной экссудацией в альвеолах;
- стадия красного опеченения (от 1 до 3 суток) – происходит уплотнение ткани легкого, по структуре напоминающей печень. В альвеолярном экссудате обнаруживаются эритроциты в большом количестве;
- стадия серого опеченения – (от 2 до 6 суток) - характеризуется распадом эритроцитов и массивным выходом лейкоцитов в альвеолы;
- стадия разрешения – восстанавливается нормальная структура ткани легкого.
1. На основании эпидемиологических данных различают пневмонии:
- внебольничные (внегоспитальные)
- внутрибольничные (госпитальные)
- вызванные иммунодефицитными состояниями
- атипичного течения.
2. По этиологическому фактору, с уточнением возбудителя, пневмонии бывают:
- бактериальными
- вирусными
- микоплазменными
- грибковыми
- смешанными.
3. По механизму развития выделяют пневмонии:
- первичные, развивающиеся как самостоятельная патология
- вторичные, развивающиеся как осложнение сопутствующих заболеваний (например, застойная пневмония)
- аспирационные, развивающиеся при попадании инородных тел в бронхи (пищевых частиц, рвотных масс и др.)
- посттравматические
- послеоперационные
- инфаркт-пневмонии, развивающиеся вследствие тромбоэмболии мелких сосудистых ветвей легочной артерии.
4. По степени заинтересованности легочной ткани встречаются пневмонии:
- односторонние (с поражением правого или левого легкого)
- двусторонние
- тотальные, долевые, сегментарные, субдольковые, прикорневые (центральные).
5. По характеру течения пневмонии могут быть:
- острые
- острые затяжные
- хронические
6. С учетом развития функциональных нарушений пневмонии протекают:
- с наличием функциональных нарушений (с указанием их характеристик и выраженности)
- с отсутствием функциональных нарушений.
7. С учетом развития осложнений пневмонии бывают:
- неосложненного течения
- осложненного течения (плевритом, абсцессом, бактериальным токсическим шоком, миокардитом, эндокардитом и т. д.).
8. На основании клинико-морфологических признаков различают пневмонии:
- паренхиматозные (крупозные или долевые)
- очаговые (бронхопневмонии, дольковые пневмонии)
- интерстициальные (чаще при микоплазменном поражении).
9. В зависимости от тяжести течения пневмонии делят на:
- легкой степени – характеризуется слабо выраженной интоксикацией (ясное сознание, температура тела до 38°С, АД в норме, тахикардия не более 90 уд. в мин.), одышка в покое отсутствует, рентгенологически определяется небольшой очаг воспаления.
- средней степени – признаки умеренно выраженной интоксикации (ясное сознание, потливость, выраженная слабость, температура тела до 39°С, АД умеренно снижено, тахикардия около 100 уд. в мин.), частота дыхания – до 30 в мин. в покое, рентгенологически определяется выраженная инфильтрация.
- тяжелой степени – характеризуется выраженной интоксикацией (лихорадка 39-40°С, помутнение создания, адинамия, бред, тахикардия свыше 100 уд. в мин., коллапс), одышка до 40 в мин. в покое, цианоз, рентгенологически определяется обширная инфильтрация, развитие осложнений пневмонии.
Симптомы пневмонии
Крупозная пневмония
Характерно острое начало с лихорадки свыше 39°С, озноба, болей в грудной клетке, одышки, слабости. Беспокоит кашель: сначала сухой, непродуктивный, далее, на 3-4 день – с «ржавой» мокротой. Температура тела постоянно высокая. При крупозной пневмонии лихорадка, кашель и отхождение мокроты держатся до 10 дней.
При тяжелой степени течения крупозной пневмонии определяется гиперемия кожных покровов и цианоз носогубного треугольника. На губах, щеках, подбородке, крыльях носа видны герпетические высыпания. Состояние пациента тяжелое. Дыхание поверхностное, учащенное, с раздуванием крыльев носа. Аускультативно выслушиваются крепитация и влажные мелкопузырчатые хрипы. Пульс, частый, нередко аритмичный, АД снижено, сердечные тона глухие.
Очаговая пневмония
Осложнения пневмонии
Особенности течения пневмонии обусловлены степенью тяжести, свойствами возбудителя и наличием осложнений. Осложненным считается течение пневмонии, сопровождающееся развитием в бронхолегочной системе и других органах воспалительных и реактивных процессов, вызванных непосредственно воспалением легких. От наличия осложнений во многом зависит течение и исход пневмонии. Осложнения пневмонии могут быть легочными и внелегочными.
Легочными осложнениями при пневмонии могут быть:
- обструктивный синдром
- абсцесс, гангрена легкого
- парапневмонический экссудативный плеврит.
Среди внелегочных осложнений пневмонии часто развиваются:
- острая сердечно-легочная недостаточность
- эндокардит, миокардит
- менингит и менингоэнцефалит
- инфекционно-токсический шок
- анемия
- психозы и т. д.
При диагностике пневмонии решаются сразу несколько задач: дифференциальная диагностика воспаления с другими легочными процессами, выяснение этиологии и степени тяжести (осложнений) пневмонии. Пневмонию у пациента следует заподозрить на основании симптоматических признаков: быстрого развития лихорадки и интоксикации, кашля.
- Физикальное исследование. Определяется уплотнение легочной ткани (на основании перкуторного притупления легочного звука и усиления бронхофонии), характерной аускультативной картины - очаговых, влажных, мелкопузырчатых, звучных хрипов или крепитации.
- Лабораторная диагностика. Изменения в общем анализе крови при пневмонии характеризуются лейкоцитозом от 15 до 30 • 109/л, палочкоядерным сдвигом лейкоцитарной формулы от 6 до 30%, повышением СОЭ до 30-50 мм/ч. В общем анализе мочи может определяться протеинурия, реже микрогематурия. Баканализ мокроты при пневмонии позволяет выявить возбудителя и определить его чувствительность к антибиотикам.
- Рентгенография легких.Рентгенограммы при пневмонии обычно делают в начале заболевания и спустя 3-4 недели для контроля разрешения воспаления и исключения другой патологии (чаще бронхогенного рака легких). При любых видах пневмоний чаще процесс захватывает нижние доли легкого. На рентгенограммах при пневмонии могут выявляться следующие изменения: паренхиматозные (очаговые или диффузные затемнения различной локализации и протяженности); интерстициальные (легочный рисунок усилен за счет периваскулярной и перибронхиальной инфильтрации).
- УЗИ. По данным эхокардиографии и УЗИ плевральной полости иногда определяется плевральный выпот.

Лечение пневмонии
Пациентов с пневмонией, как правило, госпитализируют в общетерапевтическое отделение или отделение пульмонологии. На период лихорадки и интоксикации назначается постельный режим, обильное теплое питье, высококалорийное, богатое витаминами питание. При выряженных явлениях дыхательной недостаточности больным пневмонией назначают ингаляции кислорода. Основные направления терапии:
- Антибиотикотерапия. Основным в лечении пневмонии является антибактериальная терапия. Назначать антибиотики следует как можно ранее, не дожидаясь определения возбудителя. Подбор антибиотика осуществляет врач, никакое самолечение недопустимо! При внегоспитальной пневмонии чаще назначают пенициллины (амоксициллин с клавулановой к-той, ампициллин и т. д.), макролиды, цефалоспорины. Выбор способа введения антибиотика определяется тяжестью течения пневмонии. Для лечения внутрибольничных пневмоний используют пенициллины, цефалоспорины, фторхинолоны (ципрофлоксацин, офлоксацин и т. д.), карбапенемы, аминогликозиды. При неизвестном возбудителе назначают комбинированную антибиотикотерапию из 2-3 препаратов. Курс лечения может продолжаться от 7-10 до 14 дней, возможна смена антибиотика.
- Симптоматическая терапия. При пневмониях показано проведение дезинтоксикационной терапии, иммуностимуляции, назначения жаропонижающих, отхаркивающих и муколитических, антигистаминных средств.
- Физиолечение. После прекращения лихорадки и интоксикации режим расширяют и назначают проведение физиотерапии (электрофорез с кальцием хлоридом, калием йодидом, гиалуронидазой, УВЧ, массаж, ингаляции) и ЛФК для стимуляции разрешения воспалительного очага.
Лечение пневмонии проводится до полного выздоровления пациента, которое определяется нормализацией состояния и самочувствия, физикальных, рентгенологических и лабораторных показателей. При частых повторных пневмониях одной и той же локализации решается вопрос о хирургическом вмешательстве.
Прогноз
При пневмонии прогноз определяется рядом факторов: вирулентностью возбудителя, возрастом пациента, фоновыми заболеваниями, иммунной реактивностью, адекватностью лечения. Неблагоприятны в отношении прогноза осложненные варианты течения пневмоний, иимунодефицитные состояния, устойчивость возбудителей к антибиотикотерапии. Особенно опасны пневмонии у детей до 1 года, вызванные стафилококком, синегнойной палочкой, клебсиеллой: летальность при них составляет от 10 до 30%.
При своевременных и адекватных лечебных мероприятиях пневмония заканчивается выздоровлением. По вариантам изменений в легочной ткани могут наблюдаться следующие исходы пневмонии:
- полное восстановление структуры легочной ткани - 70 %;
- формирование участка локального пневмосклероза - 20 %;
- формирование участка локальной карнификации – 7%;
- уменьшение сегмента или доли в размерах – 2%;
- сморщивание сегмента или доли – 1%.
Профилактика
Меры предупреждения развития пневмонии заключаются в закаливании организма, поддержании иммунитета, исключении фактора переохлаждения, санации хронических инфекционных очагов носоглотки, борьбе с запыленностью, прекращении курения и злоупотребления алкоголем. У ослабленных лежачих пациентов с целью профилактики пневмонии целесообразно проведение дыхательной и лечебной гимнастики, массажа, назначение антиагрегантов (пентоксифиллина, гепарина).
1. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике (Пособие для врачей)/ Чучалин А.Г., Синопальников А.И., Козлов Р.С., Тюрин И.Е.,С.А. Рачина// Клиническая микробиология и антимикробная химиотерапия. – 2010 – Т. 12, №3.
3. Внутренние болезни в 2-х томах: учебник/ Под ред. Мухина Н.А., Моисеева В.С., Мартынова А.И. - 2010.
4. Пневмонии: сложные и нерешенные вопросы диагностики и лечения/ Новиков Ю.К.// Русский медицинский журнал. – 2004 - №21.
Читайте также:
