Повреждения ахиллова сухожилия: признаки и течение травмы
Добавил пользователь Morpheus Обновлено: 16.01.2026
Повреждения ахиллова сухожилия: признаки и течение травмы
В большинство случаев разрыв ахиллова сухожилия проявляется резкой болью, сразу появляется отек, а также массивное кровоизлияние, которое может быть выражено в различной степени. Кровоизлияние от места разрыва ахиллова сухожилия может распространяться до бедра. Эта проба имеет цепное диагностическое значение в различные сроки после полного разрыва сухожилия.
Т. И. Черкасова рекомендует в сомнительных случаях производить раздражение двигательной точки икроножной мышцы электрическим током.
В случаях, когда подкожный разрыв ахиллова сухожилия не диагностируется и больной продолжает ходить, концы ахиллова сухожилия постепеппо отдаляются друг от друга. Этому способствует два момента: во-первых, трехглавая мышца голени в силу своей эластичности укорачивается; во-вторых вследствие выпадения функции трехглавой мышцы постепенно опускается пяточный бугор. Таким образом, еще больше отходит дистальный конец, увеличивается диастаз между концами ахиллова сухожилия. Клинически это проявляется образованием западения в месте повреждения.
Через 2—3 под после травмы обнаруживается полное расхождение концов сухожилия. Концы его инфильтрированы, отдельные пучки поврежденной сухожильной ткани склеиваются между собой. Оболочка сухожилия также инфильтрирована, утолщена, имеет выраженный фибринозный налет.
Необходимо отметить, что в эти сроки соединительнотканный рубец еще рыхлый, легко рвется при попытке взять его инструментом, включает порой обширные кистозные полости. Соединяющая концы ахиллова сухожилия ткань регенерата постепенно начинает выполнять тяговую функцию. Она передает напряжение трехглавой мышцы голени на пяточный бугор. Пальпируемый тяж сухожильного регенерата между концами сухожилия ошибочно принимают за неповрежденный участок'. В таких случаях больному ставят диагноз частичного надрыва ахиллова сухожилия и проводят консервативное лечение.
Через 4—6 мес после травмы концы сухожилия удалены друг от друга на расстоянии 4—6 см. Величина диастаза увеличена в связи с ретракцией трехглавой мышцы и опусканием пяточного бугра.
В отделении спортивной и балетной травмы находились под наблюдением 16 артистов балета и 17 артистов цирка с повреждениями ахиллова сухожилия. Наиболее часто повреждение ахиллова сухожилия наблюдается у артистов балета в возрасте после 30 лет.
Артист В., 44 лет, имел большой стаж работы в цирке — 32 года. По время выполнения сальто мортале у него произошел разрыв обоих ахилловых сухожилии. Оперирован в ЦИТО на 17-й день после травмы. Произведено сшивание сухожилий швом Кюнео с дополнительной пластикой сухожильным лоскутом на ножке. Послеоперационное течение протекало без осложнений. Приступил к работе но специальности через 9 мес. Работал в цирке акробатом до 52 лет. Чувствует себя здоровым.
Анализ показал, что в день травмы (разрыва ахиллова сухожилия) в ЦИТО поступило только 20% больных, в первую неделю после травмы—41,4%, через 3—4 нед—21%.
Повреждение ахиллова сухожилия ( Повреждение ахилла , Разрыв ахилла , Разрыв ахиллова сухожилия )
Повреждение ахиллова сухожилия – это полное или частичное нарушение целостности сухожилия икроножной и камбаловидной мышц, расположенного по задней поверхности голеностопного сустава и нижней трети голени. К симптомам разрыва ахиллова сухожилия относятся резкая боль, отечность, ограничение движений в стопе, пальпаторное выявление "провала" в области ахилла. Диагностика осуществляется в основном по результатам осмотра травматолога. Дополнительно может проводиться МРТ или УЗИ. Лечение - оперативное или чрескожное сшивание сухожилия с иммобилизацией стопы на 1 мес.
МКБ-10
Общие сведения
Повреждение ахиллова сухожилия – одна из наиболее распространенных закрытых травм мягких тканей голени. Чаще наблюдается у лиц в возрасте от 30 до 50 лет, нередко ведущих активный образ жизни или в прошлом занимавшихся спортом. В отличие от травм большинства других сухожилий, повреждение ахиллова сухожилия практически всегда бывает полным.
Причины
Хотя причиной разрыва ахиллова сухожилия может быть прямая травма (например, удар ногой или палкой в область сухожилия), чаще сухожилие разрывается из-за резкого сокращения икроножной и камбаловидной мышц (при прыжке, в начале бега или вследствие чрезмерного тыльного сгибания стопы при падении с высоты). Вероятность повреждения ахиллова сухожилия увеличивается при «холодном» старте – резком начале физической нагрузки без предшествующего разогрева мышц. Обычно разрыв ахиллова сухожилия происходит на фоне повторных микротравм, обусловленных чрезмерной нагрузкой.
Патанатомия
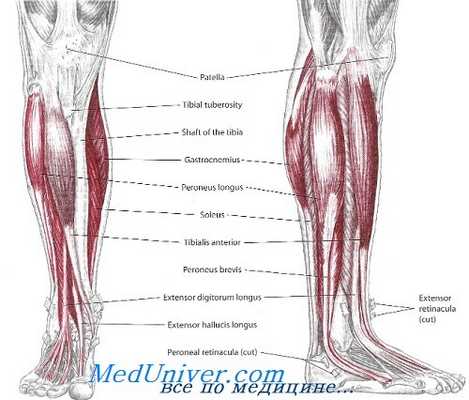
Ахиллово сухожилие – крупное сухожилие, образованное сухожильными волокнами камбаловидной и икроножной мышц. Оно поднимает пятку, когда человек делает шаг и опускает на землю переднюю часть стопу, после того, как пятка касается опоры. Без этого сухожилия человек не может бегать, вставать на носочки и подниматься по ступеням. В своей нижней части сухожилие крепится к бугру пяточной кости. Между сухожилием и пяточной костью расположена слизистая сумка, которая позволяет уменьшить трение волокон сухожилия о кость во время движений.
Симптомы повреждения ахилла
Характерным симптомом разрыва ахиллова сухожилия является острая боль в области повреждения, которую пациенты сравнивают с болевыми ощущениями от удара или пореза. Область сухожилия отечна. При прощупывании задней поверхности голени выявляется «провал», расположенный на 4-5 сантиметров выше места прикрепления ахилла к пяточной кости. Больной с разрывом ахиллова сухожилия не может согнуть стопу в сторону подошвы или встать на носочки. В случае застарелого повреждения ахиллова сухожилия в дополнение к перечисленным симптомам определяется атрофия мышц голени (больная голень уменьшается в объеме по сравнению со здоровой).
Диагностика
Диагноз выставляется врачом-травматологом на основании клинических симптомов. Иногда в ходе обследования проводится УЗИ или магнитно-резонансное исследование для уточнения распространенности повреждения и выраженности патологических изменений ахилла.
Лечение повреждения ахиллова сухожилия
При разрыве сухожилия образуется диастаз (расстояние) между его поврежденными концами, поэтому самостоятельного восстановления ахилла не происходит. Показано оперативное лечение в отделении травматологии и ортопедии. При свежих разрывах ахиллова сухожилия (давность травмы – не более 2 недель) возможно применение закрытого чрескожного шва. Сухожилие сшивают без разреза через кожу и накладывают гипсовую повязку сроком на 1 месяц. По истечении этого срока швы снимают, а затем накладывают гипс сроком еще на 1 месяц.
1. Диагностика, лечение и реабилитация больных с разрывом ахиллова сухожилия/ Ситник А.А., Худницкий С.И., Белоенко Е.Д. - 2004
3. Диагностика разрывов ахиллова сухожилия/ Ефименко Н.А., Грицюк А.А., Середа А.П.// Клиническая медицина - 2011 - Т.89, №3
Тендинит ахиллова сухожилия
Тендинит ахиллова сухожилия – это воспалительный процесс в области сухожилия икроножной и камбаловидной мышц. Протекает остро или хронически. Провоцируется хроническими перегрузками или однократной чрезмерной нагрузкой на сухожилия. Проявляется болями, отеком и незначительным ограничением тыльного сгибания стопы. Диагноз выставляют на основании симптомов, данных МРТ и рентгенографии. Лечение обычно консервативное: ЛФК, физиотерапевтические процедуры. Иммобилизация требуется редко. В отдельных случаях при упорном течении показана операция.
Тендинит ахиллова сухожилия чаще выявляется у спортсменов, является следствием перегрузки, неправильной техники или нарушения режима тренировок. Может диагностироваться у людей 40-60 лет после однократной интенсивной нагрузки ахиллова сухожилия (например, при попытке заняться бегом), высокая вероятность развития тендинита в таких случаях обусловлена усиливающейся с возрастом ригидностью ахиллова сухожилия и некоторым уменьшением объема движений в голеностопном суставе.
Классификация
В клинической травматологии и ортопедии различают три формы тендинита. Перитендинитом называют воспаление тканей, окружающих ахиллово сухожилие. Тендинит – воспаление собственно сухожилия, приводящее к его дегенерации. Энтезопатия – воспалительный процесс, локализующийся в области прикрепления ахиллова сухожилия к пяточной кости, может сопровождаться образованием пяточной шпоры и очагов обызвествления в ткани сухожилия. Все три формы заболевания могут протекать изолированно, наблюдаться одновременно или переходить одна в другую.
Симптомы тендинита
Заболевание развивается постепенно, вначале пациент чувствует боль в голеностопе (в области ахиллова сухожилия) только в первые минуты нагрузки или тренировки. После разминки боль уменьшается, а в покое окончательно исчезает. При пальпации области поражения появляется некоторый дискомфорт, но боли, как правило, отсутствуют. При отсутствии лечения болезнь со временем переходит в хроническую форму. В течение нескольких недель или месяцев нарастает болевой синдром. В отличие от начальной стадии, после разминки боль не уменьшается, а усиливается. Облегчения не приносит даже продолжительный отдых, некоторых пациентов боли беспокоят после ночного сна.
Многие больные отмечают боли при спуске или подъеме по лестнице либо наклонной поверхности. При осмотре выявляется напряжение икроножной мышцы, утолщение ахиллова сухожилия, местная гиперемия и локальное повышение температуры кожи в области поражения. Объем движений в голеностопном суставе несколько ограничен. При перитендините боли обычно локализуются на протяжении всего сухожилия, при тендините – на 2-6 см выше пятки, при энтезопатии – в области прикрепления сухожилия или чуть выше нее.
Диагноз выставляется в ходе консультации ортопеда на основании жалоб и данных внешнего осмотра. Из дополнительных методов исследования применяют рентгенографию голени и голеностопного сустава, магнитно-резонансную томографию и УЗИ голеностопного сустава. На рентгенограммах в ряде случаев определяются очаги обызвествления. При тендините они «разбросаны» по всему сухожилию, при энтезопатии локализуются преимущественно в его нижней части. Отсутствие кальцификатов не является основанием для подтверждения или опровержения диагноза тендинит.
УЗИ и МРТ – более точные методики, позволяющие детально исследовать мягкие ткани, определить очаги воспаления и участки дегенеративных изменений. Кроме того, МРТ голеностопного сустава дает возможность выявить острую стадию воспаления – на этом этапе в ткани сухожилия скапливается большое количество жидкости, однако внешний отек мало выражен или отсутствует, что затрудняет клиническую диагностику.
Лечение тендинита ахиллова сухожилия
Лечение преимущественно консервативное, проводится амбулаторно в условиях травмпункта. В острой фазе показан покой, возвышенное положение конечности и тугое бинтование на время ходьбы. В первые дни болезни следует прикладывать холод к области поражения. Для устранения болей, ликвидации воспалительного процесса и восстановления функции сухожилия пациенту назначают НПВС на срок не более 7-10 суток.
После устранения или значительного уменьшения болевого синдрома начинают занятия лечебной гимнастикой. Программа ЛФК при тендините включает в себя легкие укрепляющие и растягивающие упражнения, способствующие восстановлению сухожилия и укреплению икроножной мышцы. В последующем постепенно вводят упражнения с сопротивлением. Наряду с ЛФК для восстановления сухожилия используют физиотерапевтические процедуры: электростимуляцию, электрофорез и ультразвуковую терапию.
Применяют массаж, способствующий улучшению кровообращения, укреплению и растяжению сухожилия. При вальгусной или варусной деформации стопы больному рекомендуют носить специальные фиксаторы для голеностопного сустава. Фиксацию с использованием гипсовой повязки применяют очень редко – только при сильных постоянных болях в области сухожилия. При особенно упорном болевом синдроме иногда выполняют лечебные блокады с глюкокортикоидными препаратами. Глюкокортикоиды вводят только в окружающие ткани, инъекции в само сухожилие или место его прикрепления категорически запрещены, поскольку данные препараты могут стимулировать дегенеративные процессы и провоцировать разрыв сухожилия.
Хирургическое вмешательство показано при неэффективности консервативной терапии в течение полугода и более. Операцию проводят в плановом порядке в условиях травматологического или ортопедического отделения. Выполняют срединный разрез кожный разрез по задней поверхности голени, ахиллово сухожилие выделяют, исследуют и иссекают дегенеративно измененные ткани. Если в процессе вмешательства пришлось иссечь 50% и более от ткани ахиллова сухожилия, удаленные участки замещают сухожилием подошвенной мышцы. В послеоперационном периоде проводят иммобилизацию в течение 4-6 недель, используя ортез или гипсовую повязку. Наступать на ногу разрешают через 2-4 недели, в течение 6 недель проводят реабилитационные мероприятия.
1. Повреждения и заболевания мышц, сухожилий и связок / Гиршин С.Г., Лазишвили Г.Д., Дубров В.Э. - 2013
Ахиллобурсит
Ахиллобурсит – это воспаление сумки, расположенной рядом с ахилловым сухожилием. Может быть острым или хроническим, одно- или двухсторонним. Проявляется отеком по ходу ахилла, гиперемией, локальной гипертермией и болями по задней поверхности голеностопа. При остром течении отмечаются общая гипертермия, слабость, разбитость. При хронической форме повышается вероятность разрыва сухожилия. Диагноз выставляется на основании жалоб и клинической симптоматики, для уточнения причин ахиллобурсита назначаются визуализирующие и лабораторные методики. Лечение – иммобилизация, медикаментозная терапия, частичное или полное иссечение бурсы.
Ахиллобурсит – достаточно распространенная патология. По частоте встречаемости она занимает четвертое место среди воспалений околосуставных сумок после бурситов локтевого, коленного и плечевого суставов. Как правило, носит асептический характер, реже сопровождается накоплением гноя. Обычно поражает физически активных людей молодого и среднего возраста. Мужчины страдают чаще женщин. Острые бурситы поддаются лечению лучше хронических, редко осложняются разрывом сухожилия.
Причины ахиллобурсита
Основной причиной развития патологии является чрезмерная нагрузка на сухожилие. Реже воспаление возникает при заболеваниях суставов, экзогенном или эндогенном инфицировании. Выделяют следующие факторы, провоцирующие ахиллобурсит:
- Спортивные и танцевальные нагрузки. Болезнь часто диагностируется у легкоатлетов, футболистов, артистов балета, народных танцовщиков, представителей некоторых других профессий.
- Другие нагрузки. Определенную роль в возникновении ахиллобурсита играет длительное пребывание в положении стоя, например, у продавцов. У людей с излишним весом ноги постоянно страдают от перегрузок даже при умеренной физической активности.
- Ношение неудобной обуви. Из-за нефизиологического перераспределения нагрузки патология может возникать при использовании обуви на высоком каблуке. Обувь с твердым задником оказывает непосредственное травмирующее воздействие на околосухожильные сумки.
- Ревматические заболевания. Обычно в качестве первопричины выступает ревматоидный артрит. Реже бурсит выявляется при псориазе, подагре, болезни Бехтерева, реактивных артритах.
- Травматические повреждения. Развитие ахиллобурсита может быть обусловлено закрытыми повреждениями задней поверхности голеностопного сустава с кровоизлиянием в ткани или ссадинами и царапинами, через которые болезнетворные бактерии проникают в подлежащие ткани.
- Гнойные процессы. Гнойный ахиллобурсит иногда формируется при контактном или лимфогенном распространении инфекции из близлежащего очага при абсцессе, флегмоне, фурункуле, остеомиелите, иных гнойно-воспалительных процессах.
В литературе есть указания на возможность возникновения бурсита ахиллова сухожилия на фоне специфических инфекций (сифилиса, гонореи, туберкулеза и пр.), однако во врачебной практике такие случаи встречаются чрезвычайно редко. Предрасполагающими факторами, повышающими вероятность возникновения ахиллобурсита, считаются сахарный диабет, истощение, нарушения иммунитета, почечная недостаточность, алкоголизм, прием стероидных препаратов.
Патогенез
В зоне прикрепления ахилла к пяточной кости располагаются две слизистые сумки, облегчающие движения сухожилия – передняя и задняя. Передняя находится между сухожилием и костью, задняя (непостоянная) – под кожей. В норме в бурсах есть небольшое количество жидкости, обеспечивающее скольжение сухожилия при движениях. При развитии асептического воспаления количество жидкости увеличивается из-за скопления серозного отделяемого. Стенки сумки пропитываются серозной жидкостью.
При закрытой травме излишняя жидкость появляется вследствие разрыва сосудов и носит геморрагический характер. При открытых повреждениях и инфекционных очагах из-за инфицирования серозное воспаление быстро сменяется гнойным. В последующем в стенках сумки откладывается фибрин, образуются рубцовые сращения, что создает благоприятную почву для развития рецидивов.
Заболевание классифицируется с учетом нескольких параметров:
- Расположение бурсы. Передний ахиллобурсит (болезнь Альберта) выявляется у танцовщиков и спортсменов, задний диагностируется при травмах, инфекциях, деформации Хаглунда.
- По особенностям течения. Болезнь имеет острое, подострое или хроническое (рецидивирующее) течение.
- По виду возбудителя. Неспецифическая форма развивается при инфицировании стафилококками, стрептококками и иными микроорганизмами, специфическая – при туберкулезе, сифилисе, гонорее, других специфических инфекциях. При отсутствии возбудителя говорят об асептическом бурсите.
- По составу экссудата. Ахиллобурсит может быть серозным, гнойным и геморрагическим. При хроническом процессе в стенках слизистой сумки иногда образуются участки обызвествления с развитием кальцинирующей формы заболевания.
Симптомы ахиллобурсита
Бурсит вследствие травмы или распространения инфекции развивается остро, поражается одна сторона. При ревматических заболеваниях начало постепенное, возможно двухстороннее поражение. При перегрузках вначале наблюдается острый эпизод, затем болезнь приобретает хроническое течение, иногда патология носит первично хронический характер. Пациенты предъявляют жалобы на боль в надпяточной области, усиливающуюся при движениях и давлении обуви.
При осмотре выявляется припухлость и локальная гиперемия. Вначале отек незначительный, ограниченный. В последующем его площадь увеличивается, в нижней трети голени определяется утолщение. При переднем ахиллобурсите обнаруживается припухлость веретенообразной формы с выпячиваниями по обеим сторонам ахилла. При поражении задней сумки определяется мягкое округлое или продолговатое образование над сухожилием.
При пальпации заднего ахиллобурсита резкая болезненность отмечается под сухожилием, переднего – в поверхностных тканях. Измененная область мягко-упругой консистенции, симптом флюктуации положительный. При асептическом воспалении температура кожи над пораженной зоной незначительно повышена. При инфицировании обнаруживается значительная локальная гипертермия на фоне повышения общей температуры тела, краснота распространяется на близлежащие ткани, боли усиливаются, становятся дергающими, лишающими ночного сна.
Осложнения
При хроническом течении существенно увеличивается вероятность разрыва ахиллова сухожилия. При инфекционных ахиллобурситах существует опасность распространения гнойного процесса на окружающие ткани с развитием абсцесса или флегмоны. Грозными осложнениями являются остеомиелит пяточной кости и гнойный артрит голеностопного сустава. В отдельных случаях возможна генерализация с развитием сепсиса.
Диагноз обычно устанавливается врачом-ортопедом. При наличии ранее выявленного ревматического заболевания диагностика осуществляется ревматологом, при признаках гнойного воспаления – хирургом. Для определения причин, вида и особенностей течения ахиллобурсита применяются следующие методики:
- Опрос. Врач выясняет динамику развития заболевания, обстоятельства, предшествующие появлению симптомов (травма, перегрузка), особенности профессиональной деятельности, наличие болезней суставов и околосуставных тканей.
- Осмотр. При объективном обследовании определяются боли, локальное утолщение в зоне бурсы, гиперемия, гипертермия. В пользу ахиллобурсита свидетельствуют максимальная болезненность при пальпации мягких тканей, а не костных структур, ограниченная припухлость типичной формы.
- УЗИ сухожилия. При исследовании сухожилия и окружающих тканей выявляются признаки воспаления. При хронических ахиллобурситах обнаруживаются участки фиброзного перерождения стенки бурсы, иногда – известковые включения, сухожилие дегенеративно изменено.
- МРТ голеностопного сустава. Послойные снимки пораженной зоны дают возможность точно определить локализацию воспалительного процесса, характер и выраженность изменений сухожилия и околосухожильных сумок.
- Рентгенография голеностопного сустава. При поражении мягких тканей методика малоинформативна, назначается для исключения травматического или воспалительного поражения голеностопа, уточнения причин развития ахиллобурсита.
- Лабораторные анализы. При гнойном процессе обнаруживаются маркеры воспаления – повышение СОЭ, лейкоцитоз со сдвигом влево. Исследование уровня мочевины, С-реактивного белка, ревматоидного фактора, антицитруллиновых антител и других показателей позволяет подтвердить или опровергнуть ревматическую этиологию ахиллобурсита.
Диагностика обычно не представляет затруднений из-за типичной картины заболевания и поверхностного расположения сумок. Важной частью обследования является исключение поражения твердых структур и дифференцировка разных форм ахиллобурсита для составления оптимального плана лечения.
Лечение ахиллобурсита
Тактика лечения определяется формой заболевания, может консервативной или хирургической. Пациенты с асептическим бурситом на фоне небольшой травмы или перегрузки наблюдаются амбулаторно. При гнойных формах и ревматических поражениях может потребоваться госпитализация в хирургическое или ревматологическое отделение.
Консервативная терапия
Конечности обеспечивают покой. При острой форме иногда осуществляют кратковременную иммобилизацию гипсовой лонгетой. Ноге рекомендуют придавать возвышенное положение. При асептических ахиллобурситах проводят следующие лечебные мероприятия:
- Тепловые процедуры. Включают грязевые, озокеритовые или парафиновые аппликации, использование полуспиртовых компрессов.
- Другие физиотерапевтические методы. Достаточно эффективен фонофорез гормональных препаратов. Может применяться лазеротерапия, магнитотерапия, ударно-волновая терапия.
- Медикаментозная терапия. Используют местные средства с противовоспалительным и отвлекающим действием. При ахиллобурситах ревматического генеза осуществляют этиопатогенетическое лечение.
- Блокады. Наиболее эффективным методом считаются инъекции гидрокортикостероидов в полость бурсы. Курс состоит из 3 инъекций с интервалом в 3 дня.
При неспецифических инфекционных поражениях используют антибактериальные препараты широкого спектра действия с последующей коррекцией антибиотикотерапии после определения чувствительности микроорганизмов. При специфических инфекциях проводят терапию согласно методическим рекомендациям.
Хирургическое лечение
Оперативные вмешательства показаны при гнойных ахиллобурситах, часто рецидивирующих хронических передних (глубоких) бурситах и поражениях задней (поверхностной) сумки, обусловленных деформацией Хаглунда. Выполняются:
- Вскрытие, дренирование. Производится при гнойных процессах. Включает широкие разрезы, удаление гноя, промывание полости асептическими растворами, установку дренажей.
- Иссечение передней бурсы. Для обеспечения доступа к сумке ахилл частично рассекают в продольном направлении, бурсу иссекают и удаляют, сухожилие ушивают, накладывают гипс на 3 недели.
- Коррекция деформации Хаглунда. Для устранения причины воспаления (излишнего давления на сумку) проводят краевую резекцию или клиновидную остеотомию пяточной кости.
В послеоперационном периоде назначаются антибиотики, выполняются перевязки, осуществляются реабилитационные мероприятия. Срок восстановления определяется видом ахиллобурсита и объемом вмешательства.
Прогноз
Прогноз в большинстве случаев благоприятный. Острые ахиллобурситы, как правило, полностью исчезают после блокад с гормональными препаратами, рецидивы наблюдаются редко. После оперативного лечения хронической патологии спортсмены и танцовщики возвращаются к своей профессиональной деятельности. Исход бурситов ревматической этиологии зависит от особенностей течения основного заболевания. После гнойных поражений возможно грубое рубцевание, ограничение функции.
Профилактика
Профилактические мероприятия включают ношение удобной обуви с мягким задником, своевременное лечение ревматических заболеваний, составление планов танцевальных нагрузок и персональных тренировок с учетом уровня подготовки танцовщиков или спортсменов. При травматических повреждениях, возникновении гнойных очагов необходимо как можно раньше обращаться за медицинской помощью.
1. Дифференциальный диагноз при болях в области стопы: заболевания периартикулярных тканей/ Беленький А.Г.// Справочник поликлинического врача – 2007 - №11.
Клиника подкожного разрыва ахиллова сухожилия и его лечение
Клиническая картина подкожного разрыва ахиллова сухожилия включает специфические симптомы и ряд симптомов, характеризующих общую картину закрытого повреждения мягких, тканей. Такие симптомы, как кровоизлияние, отек, скорее характеризуют время, прошедшее с момента травмы, чем характер повреждения самого сухожилия. В ряде случаев эти симптомы маскируют картину повреждения и являются одной из причин диагностических ошибок.
Основной жалобой больных при подкожном разрыве ахиллова сухожилия является боль в месте повреждения. Боль посит постоянный, ноющий характер. Другая жалоба — на слабость икроножной мышцы и хромоту. Наиболее опытные спортсмены и артисты отмечали, что трехглавая мышца голени «не включается» при попытке совершить движение стопой. Слабость мышцы проявляется еще в том, что при попытке встать на поврежденную ногу имеет место неустойчивость, невозможность встать на полупальцы. Эти симптомы являются результатом полного выпадения функции трехглавой мышцы голени.
При осмотре больного обращает на себя внимание отек, а через 2—3 дня и кровоизлияние в области ахиллова сухожилия. Контуры сухожилия не определяются даже при попытке напрячь трехглавую мышцу голени. В месте разрыва определяется западение, которое может быть выражено в разной степени в зависимости от величины отека и кровоизлияния.
В 1840 г. Н. И. Пирогов писал, что после перевязки ахиллова сухожилия у больных отсутствует активное напряжение трехглавой мышцы голени. Этот симптом незаслуженно забыт и не используется в практической работе, а между тем в ранние сроки после травмы он отмечен у большинства больных. Чтобы определить симптом, больного укладывают па кушетку в положении на животе так, чтобы стопы свешивались через край.
Вследствие поражения камбаловидной мышцы становятся невозможными подъем па полупальцы и полноценная опора па передний отдел стопы.
При подографии определяется опорное и переносное время шага во время ходьбы с раздельной регистрацией времени опоры на пятку, всю стопу и носок (по методике инженера И. Я. Чирского в модификации А. Я. Сысина). Эта методика рядом авторов успешно используется в ортопедической клинике для оценки цикличности походки (В. С. Гурфинкель и др., Я. Л. Славуцкий, А. А. Бороздина и др.). Она позволяет дать клиническую оценку различных фаз шага. В процессе ходьбы перекат с пятки на передний отдел стопы осуществляется главным образом с помощью трехглавой мышцы голепи, поэтому метод подографии является одним из наиболее адекватных для оценки функционального состояния конечности.
Консервативное лечение разрывов ахиллова сухожилия должно применяться только в тех случаях, когда имеется частичный разрыв волокон сухоятлия (обычно в месте перехода в мышцу). При полном разрыве самой сухожильной ткани нельзя обеспечить сопоставление концов, достичь нормальной длины сухожилия и сохранить физиологическое напряжение и натяжение мышцы. Только оперативным путем можно правильно соединить концы разорванного сухожилия, надежно фиксировать их и восстановить первоначальную длину сухожилия, что необходимо для создания нормального физиологического натяжения мышцы.
В настоящее время оперативное лечение полного разрыва ахиллова сухожилия является методом выбора. Однако применяемые методы лечения и тактика неодинаковы. Предложено более 40 методов сухожильного шва и большое количество методов пластического восстановления ахиллова сухожилия. В качестве шовного материала используют шелк, лавсан, кетгут, металлическую проволоку, сухожилие длинной подошвенной мышцы.
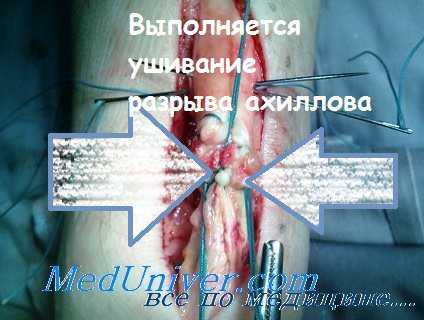
В ранние сроки после травмы применяется сшивание ахиллова сухожилия. Однако следует указать, что чаще всего возникает необходимость после наложения шва по Кюнсо производить дополнительную пластику лоскутом на ножке.
Показанием к сшиванию ахиллова сухожилия без дополнительней пластики служит состояние концов самого сухожилия — незначительное разволокнение их и возможность плотного сопоставления.
Операцию выполняют под внутрикостной анестезией 0,5% раствором новокаина в пяточную кость с наложением жгута на нижнюю треть бедра. Разрез кожи длиной 18—20 см делают дугообразно по внутреннему краю сухожилия. Послойно рассекают мягкие ткани, вскрывают партенон. Концы сухожилия сшивают лавсановой нитью по Кюнео и затягивают к положении максимального подошвенного сгибания стопы. Тонким кетгутом сшивают паратенон. Рану послойно ушивают. Конечность фиксируют циркулярной гипсовой повязкой от пальцев до верхней трети бедра: стопа находится в положении максимального подошвенного сгибания, голень — в состоянии сгибания под углом 160° в коленном суставе.
Как правило, у спортсменов и артистов балета пользуются дополнительной пластикой места сшивания разрыва лоскутом, взятым из центрального конца на ножке. Иногда используют распластанное сухожилие длинной подошвенной мышцы.
Из центрального конца сухожилия выше места разволокнения выкраивают лоскут на ножке основанием к линии разрыва. Размер лоскута 1,5х5—6 см. Лоскут откидывают на 180°, поворачивают скользящей поверхностью вверх, перекрывают линию шва и подшивают к дистальному концу шелковыми и кетгутовыми швами. Образовавшийся дефект в месте взятия трансплантата ушива ют шелковыми и кетгутовыми швами.
Диастаз между концами сухожилия со временем увеличивается. Если в раннем периоде после травмы он не превышал 2—3 см, то позднее он увеличивается до 4—6 см. Оперируя в поздние сроки, можно видеть в области разрыва рубцовый регенерат, соединяющий концы ахиллова сухожилия. Плотный однородный регенерат может быть использован в качество пластического материала.
Показанием к применению методики сшивания сухожилия в виде дубликатуры с использованием регенерата является полная регенерация ахиллова сухожилия. Ткань регенерата должна быть плотной на ощупь, не рваться при наложении зажима и прочной настолько, чтобы не повреждаться при тракции с помощью зажима. Макроскопически регенерат должен быть однородным по строению, лишен жировых включений и грануляционной ткани. На разрезе ткань регенерата отличается от ахиллова сухожилия более темным цветом и отсутствием первичного для сухожилия блеска. Ткань регенерата может быть использована в качестве пластического материала не ранее чем через 4 мес после травмы.
Среди отечественных хирургов первым применил пластическое восстановление ахиллова сухожилия при различных его повреждениях В. А. Чернавский. Автор считает целесообразным иссекать концы сухожилия в пределах здоровых тканей. Образовавшийся дефект заполняют толстым лоскутом, выкроенным иэ центрального конца.
В 1960 г. Streli описал модификацию пластического восстановления ахиллова сухожилия с помощью длинной подошвенной мышцы. Выделяют сухожилие длиной подошвенной мышцы, отсекают в верхней трети и используют в качестве шовного материала. Сшивание проводят с помощью специальной иглы-копья. Об использовании сухожилия длинной подошвенной мышцы в качестве пластического материала сообщал также Вohler. Нами используется сухожилие этой мышцы в случаях очень топкого паратенона для создания скользящего аппарата и для предупреждения спаек ахиллова сухожилия с подкожной клетчаткой.
Метод гомопластики, который в последние годы широко стали применять некоторые авторы, нами у артистов балета не применяется, и мы не рекомендуем этого делать. У артистов балета следует применять наиболее простые и малотравматичные методы. Осложнений после пластического восстановления ахиллова сухожилия мы не наблюдали. Некоторые авторы отмечают иногда такое серьезное осложнение, как нагноение раны с образованием лигатурного свища. Основной Причиной его является шелк. Ревизия свища и удаление шва ведут к его заживлению.
Значительно реже наблюдаются такие осложнения, как ограничение движений в голено-стопном суставе, рубцовое сращение кожи с ахилловым сухожилием, повторный разрыв ахиллова сухожилия.
Читайте также:
