Проявления пароксизмальной тахикардии. Парасистолия
Добавил пользователь Валентин П. Обновлено: 29.01.2026
Пароксизмальная суправентрикулярная тахикардия (ВПУ-синдром)
, MD, Libin Cardiovascular Institute of Alberta, University of Calgary
В возникновении наджелудочковых тахикардий по механизму риентри (НЖТ) участвуют электрические проводящие пути, расположенные выше бифуркации пучка Гиса. У пациентов возникают эпизоды внезапного сердцебиения, которые также внезапно заканчиваются; у некоторых пациентов сердцебиение сопровождается одышкой или дискомфортом в груди. Диагноз выставляется на основании клинических данных и электрокардиографии. Стартовое лечение обычно начинают с ваготонических приёмов. Если эти приемы неэффективны, лечение проводится внутривенным введением аденозина или недигидропиридиновых блокаторов кальциевых каналов при тахикардии с узкими QRS, а также при тахикардии с широкими QRS, если известно, что механизм тахикардии – риентри НЖТ с аберрантным проведением. Прокаинамид или амиодарон эффективны для других широких ритмов QRS. Синхронизированная кардиоверсия может выполнятся во всех случаях, когда лекарственная терапия неэффективна или имеет место нестабильная гемодинамика.
Патофизиология реципрокных СВТ
Путь риентри (см. рисунок Механизм типичного риентри Механизм типичного риентри ) при суправентрикулярной тахикардии находится внутри
Атриовентрикулярного (АВ) узла (примерно 50%)
Дополнительного обходного пути (40%)
Предсердного или синоатриального (СА) узла (10%)
Реципрокная тахикардия с дополнительным путем проведения вовлекает пучки проводящей ткани, которые полностью или частично проводят импульсы в обход нормального АВ соединениюя (обходные пути). Эти пути, как правило, проходят напрямую от предсердий к желудочкам, реже – от предсердий к участку проводящей системы или от участка проводящей системы сердца к миокарду желудочков. Подобные тахикардии могут запускаться предсердной или желудочковой экстрасистолиями Желудочковая экстрасистолия (ЖЭ) Желудочковые экстрасистолы (ЖЭ) – это единичные желудочковые импульсы, вызванные риентри в желудочке или возникающие по механизму анормального автоматизма кардиомиоцитов желудочков. Широко распространены. Прочитайте дополнительные сведенияСиндром Вольфа – Паркинсона – Уайта (WPW)
Синдром предвозбуждения (WPW) – это самый частый вид НЖТ с дополнительными путями проведения, встречающийся примерно у 1–3/1 000 человек. WPW синдром обычно носит идиопатический характер, хотя он также наблюдается у пациентов с гипертрофической кардиомиопатий Гипертрофическая кардиомиопатия Гипертрофическая кардиомиопатия – врожденное или приобретенное заболевание, характеризующееся выраженной гипертрофией миокарда желудочков с диастолической дисфункцией, но без увеличенной постнагрузки. Прочитайте дополнительные сведения или аномалией Эбштейна Аномалия Эбштейна Другие структурные врожденные аномалии сердца включают: Аортопульмональное окно врожденную скорректированную транспозицию Правый желудочек с двойным отхождением магистральных сосудов Аномалию Эбштейна Прочитайте дополнительные сведения . Есть две основные формы синдрома WPW:
При классическом (или манифестирующем) WPW-синдроме антеградное проведение осуществляется по обоим путям – дополнительному пути проведения и по нормальной проводящей системе на фоне синусового ритма. ДПП, будучи более быстрым, деполяризует желудочки раньше, что отражается на ЭКГ в виде укороченного интервала PR, быстровосходящей первой части комплекса QRS (дельта-волна—см. рисунок Классический синдром Вольфа-Паркинсона-Уайта Классический (манифестирующий) тип WPW-синдрома ).
Классический (манифестирующий) тип WPW-синдрома
Отведения I, II, III, V3 до V6 иллюстрируют классические признаки WPW-синдрома, с коротким PR-интервалом и дельта-волной на фоне синусового ритма.
Дельта-волна удлиняет комплекс QRS до > 0,12 секунд, хотя форма комплекса, помимо дельта-волны, может быть нормальной. В зависимости от направления дельта-волны, может меняться форма зубца Q, вплоть до псевдоинфарктных изменений. Вектор Т-волны может отличаться от нормального, т.к. деполяризованные участки желудочка раньше вступают в фазу реполяризации.
При скрытом синдроме WPW дополнительные пути не проводят возбуждение в антеградном направлении, поэтому вышеуказанные изменения на электрокардиограмме не появляются. Тем не менее дополнительные пути проведения проводят в ретроградноми направлении и могут участвовать в риентри тахикардиях.
Самой частой формой риентри-тахикардии является ортодромная реципрокная тахикардия, при которой в круг возбуждения включен нормальный путь атриовентрикулярного (АВ) проведения для активации желудочков, в то время как обратно переходит возбуждение на предсердия через дополнительный путь. В конечном итоге комплекс QRS по форме узкий (за исключением сосуществования блокады ножки пучка Гиса Блокада ножки пучка Гиса и фасцикулярная блокада Блокада ножек пучка Гиса – частичный или полный перерыв проведения импульсов по ножкам пучка Гиса; фасцикулярная блокада – это такой же перерыв проведения импульса на уровне разветвления ножек. Прочитайте дополнительные сведения ), и без дельта-волны. Ортодромная реципрокная тахикардия – это типичная тахикардия с длинным RP интервалом и ретроградной Р-волной на сегменте ST.
Редко реципрокный цикл волны вращается в противоположном направлении, от предсердий к желудочкам через дополнительное АВ соединение, и возвращаются от желудочков в ретроградном направлении через нормальное АВ соединение (антидромная реципрокная тахикардия). QRS комплекс по форме широкий, т.к. возбуждение по желудочкам идет неправильно. У пациентов с двумя дополнительными путями (что наблюдается не так редко) реципрокная тахикардия запускается по одному из дополнительных путей, в антеградном направлении, и по другому пути, в ретроградном.
Тахикардии при WPW-синдроме могут начинаться с фибрилляции предсердий Фибрилляция предсердий и синдром Вольфа-Паркинсона-Уайта (WPW-синдром) При манифестации синдрома Вольфа-Паркинсона-Вайта антеградное проведение осуществляется через дополнительный путь проведения. Развитие фибрилляции предсердий является неотложным состоянием. Прочитайте дополнительные сведения (ФП) или переходить в нее, что является довольно опасной ситуацией. Увеличение предсердий у пациентов с гипертрофической кардиомиопатией Гипертрофическая кардиомиопатия Гипертрофическая кардиомиопатия – врожденное или приобретенное заболевание, характеризующееся выраженной гипертрофией миокарда желудочков с диастолической дисфункцией, но без увеличенной постнагрузки. Прочитайте дополнительные сведенияСимптомы и признаки реципрокной наджелудочковой тахикардии (НЖТ)
Большинство пациентов – это люди молодого и среднего возраста. Обычно у них наступают эпизоды внезапно возникающих и заканчивающихся, частых, ритмичных и нередко гемодинамически значимых сердцебиений, сопровождающихся одышкой, дискомфортом в груди, головокружениями. Приступы могут длиться от нескольких секунд до нескольких часов (редко > 12 часов).
У новорожденных и маленьких детей может эпизодически наступать одышка, нарушения питания, или быстрая прекордиальная пульсация. Затяжной эпизод тахикардии у младенцев может сопровождаться проявлениями сердечной недостаточности Сердечная недостаточность Врожденный порок сердца является наиболее распространенной врожденной аномалией, которая возникает у почти 1% живорожденных ( 1). Среди врожденных дефектов врожденный порок сердца является ведущей. Прочитайте дополнительные сведения .
При объективном обследовании обычно не выявляется особенностей, за исключением ситуации, когда частота сердечных сокращений 160–240 уд/минуту.
Диагностика возвратных СВТ
Форма волны Р может быть различной. В большинстве случаев АВ-узловой тахикардии волны Р находятся в конечной части комплекса QRS (часто приводя к наличию псевдо-R’-зубца в отведении V1); примерно в трети случаев сразу после QRS комплекса и, очень редко, до него. В случае ортодромной реципрокной тахикардии Р-волны всегда следуют за комплексом QRS.
QRS комплекс узкий (если одновременно не присутствует блокада ножек пучка Гиса, антидромная тахикардия, реципрокная тахикардии с двумя дополнительными путями проведения). Ширококомплексную тахикардию следует отличать от желудочковой тахикардии (см. таблицу Показания для постановки имплантируемых кардиовертеров-дефибрилляторов Показания для имплантации кардиовертеров- дефибрилляторов при желудочковых тахикардиях и фибрилляции желудочков и схемы Классический синдром Вольфа-Паркинсона-Уайта Классический (манифестирующий) тип WPW-синдрома и Узкокомплексная тахикардия Тахикардия с узкими комплексами QRS: ортодромная реципрокная тахикардия с участием дополнительного пути проведения при синдроме WPW ).
Здравый смысл и предостережения
Хотя при большинстве НЖТ QRS узкий, в некоторых случаях наблюдается широкий QRS и их необходимо дифференцировать с желудочковыми тахикардиями.
Тахикардия с узкими комплексами QRS: ортодромная реципрокная тахикардия с участием дополнительного пути проведения при синдроме WPW
Активация происходит в следующем порядке: АВ узел, система Гиса-Пуркинье, желудочки, дополнительный путь проведения, предсердия. Волна Р всегда следует за комплексом QRS; это тахикардия с коротким RP интервалом (PR > RP).
Лечение рецидивирующих СВТ
Верапамил или дилтиазем при тахикардии с узкими комплексами
При частых рецидивах – аблация
Многие эпизоды тахикардии купируются спонтанно до начала лечения.
Многие пациенты применяют данные пробы самостоятельно. Ваготонические приемы (такие как проба Вальсальвы, односторонний массаж каротидного синуса, погружение лица в холодную воду, питье ледяной воды) используемые в самом раннем периоде могут купировать тахиаритмии.
Блокада АВ узла применяется, если ваготонические приемы неэффективны и комплекс QRS узкий (с признаками ортодромного проведения); блокада проведения через АВ узел на 1 комплекс прерывает цикл риентри. Аденозин является препаратом первой линии терапии. Доза 6 мг вводится быстро, внутривенно болюсно (от 0,05–0,1 мг/кг у детей), затем болюсно 20 мл физиологического раствора. Если эта доза неэффективна, то вводится 2 последовательных дозы по 12 мг каждые 5 минут Иногда аденозин приводит к короткой (2–3 секунды) остановке сердца, которая может причинить дикомфорт пациенту (и врачу). В качестве альтернативы возможно внутривенное введение верапамила в дозе 5 мг или дилтиазема 0,25–0,35 мг/кг.
При ритмичных тахикардиях с широкими QRS, когда известно, что это антидромная реципрокная тахикардия, без вовлечения двух дополнительных проводящих путей (которые должны быть выявлены анамнестически; не могут быть дифференцированы сразу неотложно), препараты, замедляющие АВ-проведение, также могут быть эффективными. Однако если механизм тахикардии неизвестен и нельзя исключить желудочковую тахикардию, то препараты, замедляющие АВ-проведение, не должны применяться, т. к. могут ухудшать течение желудочковых тахикардий. В таких случаях (или в тех, когда лекарственная терапия неэффективна) возможно внутривенное введение прокаинамида или амиодарона. Также эффективно применение синхронизированной электрокардиоверсии Сердечная ресинхронизирующая терапия (СРТ) Необходимость в лечении аритмий зависит от симптомов и степени тяжести аритмии. Лечение направлено на причины заболевания. При необходимости проводится прямая антиаритмическая терапия, что включает. Прочитайте дополнительные сведения 50 Дж (0,5–2 Дж/кг для детей), что является быстрым, эффективным и предпочтительным методом, взамен токсичным лекарственным препаратам.
Когда эпизоды АВ-узловой реципрокной тахикардии (АВУРТ) возникают часто или являются высокосимптомными, то применяют длительную антиаритмическую терапию или проводят катетерную абляцию Абляция при сердечной аритмии Необходимость в лечении аритмий зависит от симптомов и степени тяжести аритмии. Лечение направлено на причины заболевания. При необходимости проводится прямая антиаритмическая терапия, что включает. Прочитайте дополнительные сведения . Как правило, рекомендуется выполнение абляции, но если она недопустима, то с целью профилактики обычно назначается дигоксин, и, по мере необходимости, переходят на терапию бета-блокаторами, недигидропиридиновыми блокаторами кальциевых каналов или используют сочетание этих препаратов, а затем антиаритмические препараты класса Ia, Ic или III (см. таблицу Антиаритмические препараты Антиаритмические препараты (классификация Vaughan Williams) ). Тем не менее, постювенильные пациенты с выявленным синдромом Вольфа-Паркинсона-Уайта (у которых фибрилляция предсердий становится более вероятной) не должны получать дигоксин или недигидропиридиновые блокаторы кальциевых каналов в качестве монотерапии (см. также Фибрилляция предсердий и синдром Вольфа-Паркинсона-Уайта [WPW-синдром] Фибрилляция предсердий и синдром Вольфа-Паркинсона-Уайта (WPW-синдром) При манифестации синдрома Вольфа-Паркинсона-Вайта антеградное проведение осуществляется через дополнительный путь проведения. Развитие фибрилляции предсердий является неотложным состоянием. Прочитайте дополнительные сведения ).
Ключевые моменты
Симптомы пароксизмальной суправентрикулярной тахикардии начинаются и заканчиваются внезапно.
Синдром Вольфа-Паркинсона-Уайта (предвозбуждения) – это самый частый вид НЖТ с дополнительными путями проведения.
QRS-комплексы обычно узкие, следуют часто и ритмично; однако могут быть и широкие QRS, которые необходимо дифференцировать с желудочковой тахикардией.
Иногда помогают вагусные пробы (например, проба Вальсальвы).
При тахикардиях с узким QRS используют препараты, замедляющие атриовентрикулярное (АВ)-проведение; аденозин является препаратом первого выбора; при неэффективности используют верапамил или дилтиазем.
Избегая использование бета-блокаторов, при широко-комплексных тахикардиях, возможно использование электрокардиоверсии, или введение прокаинамида, амиодарона.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Проявления пароксизмальной тахикардии. Парасистолия
Проявления пароксизмальной тахикардии. Парасистолия
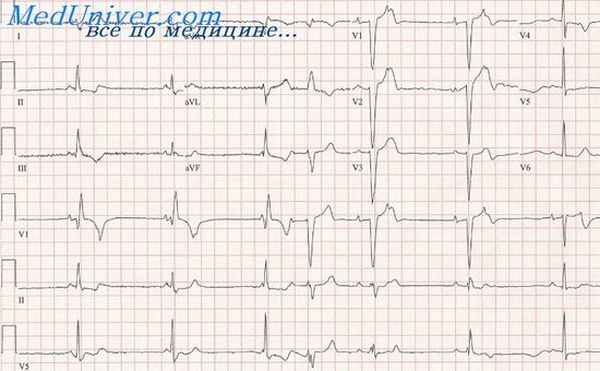
Больной М., 69 лет. На ЭКГ: пароксизмальная желудочковая тахикардия (QRS = 0.14 сек., тип qR|,rSII,III и конечный SV1). Частота желудочковых сокращений 145 в 1 мин., частота предсердных сокращений 65 в 1 мин. Зубцы Р не связаны с желудочковыми комплексами. Определяется альтернация формы желудочкового комплекса от цикла к циклу. Вероятно, альтернация обусловлена некоторыми изменениями внутрижелудочковой проводимости, так как интервалы R - R не изменяются. Зубец Q1 уширен и, вероятно, связан с постинфарктным кардиосклерозом.
Больной М., 56 лет. На ЭКГ: пароксизмальная желудочковая тахикардия, исходящая из правой ветви пучка Гиса. Форма желудочкового комплекса в значительной степени изменена сочетанием с трансмуральным инфарктом боковой стенки левого желудочка (Q1 и QSV6 и увеличенный RIII,V1), что затрудняет определение локализации источника эктопического ритма. Однако отсутствие зубцов S1 и R'V1 при типе rSIII и QRS = 0,18 сек. позволяет локализовать эктопический источник ритма в правой ветви пучка Гиса.
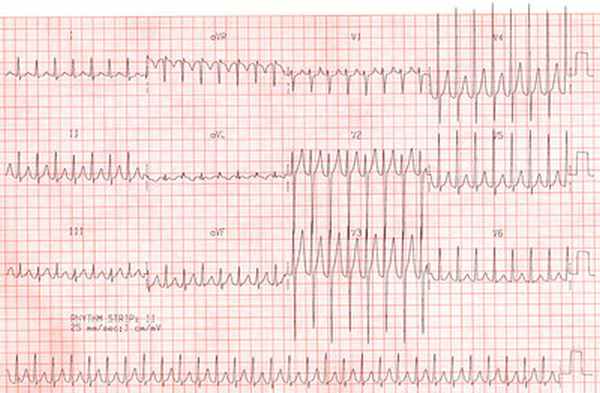
Больной Р., 53 лет. На ЭКГ: постепенное окончание пароксизма желудочковой тахикардии. На фоне относительно редкого для пароксизма ритма (125 в 1 мин.) появляются вначале отдельные синусовые сокращения всего сердца, чередующиеся с единичными экстрасистолами и короткими пароксизмами с полной компенсаторной паузой. В конце ЭКГ наступает переход к синусовому ритму.
Больной Т.. 65 лет. На ЭКГ: независимые друг от друга частые предсердные (165 в 1 мин.) и желудочковые (140 в 1 мин.) сокращения, идущие в правильном ритме. Желудочковые комплексы уширены и деформированы по типу блокады двух левых ветвей (rSv1) пучка Гиса. Это указывает на правожелудочковую тахикардию. Описанная картина характеризует наличие независимых друг от друга предсердной и желудочковой, возможно пароксизмальной, тахикардии. Такое нарушение ритма называется дублированной эктопической (предсердно-желудочковой) тахикардией.
Заключение. Дублированная эктопическая тахикардия (предсердная и правожелудочковая).
Парасистолия
Парасистолией (ПС) называется нарушение ритма, при котором на ЭКГ определяются циклы, продуцируемые двумя независимо функционирующими центрами автоматизма. Чаще всего одним из водителей ритма является синусовый узел, а другим (названным «парацентром») — какой-либо из эктопических центров автоматизма в предсердиях, AV соединении или желудочках. Основным ритмом может быть и мерцание предсердий или эктопический ритм (иногда тахикардия). Независимое функционирование парацентра (ПЦ) возможно вследствие «блокады входа», т. е. защитной блокады, не позволяющей основному ритму разрядить парацентр до образования импульса.
В то же время не все импульсы, продуцируемые обоими водителями ритма, вызывают возбуждение предсердий и желудочков. При частой импульсации парацентра часть его импульсов блокируется благодаря наличию «блокады выхода». Кроме того, импульс любого из водителей может не вызвать возбуждения сердца, если он совпал с рефрактерной фазой предшествующего возбуждения другого водителя.
На ЭКГ на фоне основного ритма основными признаками парасистолии являются: преждевременные эктопические сокращения одинаковой формы с разными предэктопическими интервалами и одинаковыми или кратными наименьшему по продолжительности межцикловыми интервалами. По внешнему проявлению это мономорфные экстрасистолы, но предэктопический интервал (ПЭИ) у них различается более чем на 0,10 сек., а интервалы между ними одинаковые или в 2-3 раза длиннее наименьшего (базального) интервала (правило общего делителя).
Это указывает, с одной стороны, на отсутствие связи с предыдущими сокращениями основного ритма (нет «наводящего удара», сцепления, характерного для эксnрасистолии), с другой - на наличие параллельно идущего ритма.
- Вернуться в оглавление раздела "Кардиология."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Пароксизмальная наджелудочковая тахикардия
Пароксизмальная наджелудочковая тахикардия, сокращенно ПНТ – вид аритмии. Сопровождается частотой сердечных сокращений (ЧСС) от 140 до 220 и более ударов в минуту. Возникает спонтанно и неожиданно заканчивается. Длительность ПНТ составляет минимум три сердечных цикла, при этом сохраняется регулярный сердечный ритм. Сам приступ может длиться от нескольких секунд до нескольких дней.
ПНТ возникает из-за нарушения нервной регуляции сердечной деятельности или повреждения других органов.
В первом случае избыточная нервная стимуляция приводит к учащению ЧСС.
ПНТ может возникнуть и у здоровых людей под влиянием определенных факторов:
- продолжительные физические нагрузки;
- стресс;
- употребление энергетических и стимулирующих напитков;
- вредные привычки.
В случае с органическими повреждениями вызвать пароксизмальную наджелудочковую тахикардию могут:
- повреждения сердечной мышцы вследствие ишемии, воспалений, интоксикации;
- инфаркт миокарда;
- порок сердца;
- патология проводящей системы сердца.
Помимо заболеваний сердца, на пароксизмальную наджелудочковую тахикардию могут влиять другие органы. Стоит проверить работу почек, легких и ЖКТ, особенно если имеются хронические или острые заболевания.
Симптомы пароксизмальной наджелудочковой тахикардии
Пароксизмальная тахикардия всегда имеет внезапное отчетливое начало. Пациент чувствует толчок или сжатие, а иногда и укол, в области сердца.
Приступ может сопровождаться симптомами:
- головокружением;
- шумом в голове;
- предобморочным состоянием или обмороком;
- потливостью;
- тошнотой;
- дрожью в теле.
Чтобы верно диагностировать тахикардию, важно провести тщательный опрос и осмотр пациента. Высококвалифицированные врачи Кардиологического центра ФНКЦ ФМБА смогут быстро определить недуг.
Диагностика
Тахикардия бывает синусовой и пароксизмальной, различаются они от места возникновения электроимпульса, который заставляет сердце сокращаться. Для постановки диагноза врач ФНКЦ ФМБА проводит физикальный осмотр, собирает анамнез и назначает анализы.
Физикальный осмотр включает в себя:
- внешний осмотр пациента;
- измерение частоты сердечных ударов;
- измерение артериального давления.
- ЭКГ;
- ЭКГ при дополнительной нагрузке на организм;
- суточный мониторинг ЭКГ;
- ЭХО;
- стресс-эхокардиография;
- МРТ;
- КТ-кардиография.
Профилактика
Профилактика заключается в ранней диагностике. Зачастую успех напрямую зависит от пациента и его отношения к своему здоровью. Основные рекомендации, которые следует выполнять при профилактике:
- умеренные регулярные физические нагрузки;
- правильное питание;
- отказ от вредных привычек;
- избегание ситуаций, приводящих к стрессу, вызывающих тревожность;
- соблюдение предписаний лечащего врача.
Главное своевременно диагностировать тахикардию, чтобы вовремя перейти к профилактике. Ознакомиться с программами нашего центра можно по ссылке.
Как лечить пароксизмальную наджелудочковую тахикардию
В центре ФНКЦ ФМБА есть несколько вариантов лечения. В зависимости от степени недуга, лечащий врач может разместить вас в терапевтическом отделении. Вы будете находиться под постоянным присмотром профессионалов и получать своевременную медицинскую помощь. Обычно это медикаментозная терапия. Если симптомы стандартной терапии недостаточно, то вам могут предложить проведение катетерной абляции аритмии. При этом, пункционным доступом под местным обезболиванием, под контролем рентгена с помощью катетера производят точную диагностику очага аритмии и, точечно воздействуя на нее радиочастотным импульсом или холодом, устраняют причину пароксизмальной тахикардии.
Пароксизмальная тахикардия
Обслуживание на двух языках: русский, английский.
Оставьте свой номер телефона, и мы обязательно перезвоним вам.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначить только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.

В Клиническом госпитале на Яузе при пароксизмальной тахикардии проводится спектр диагностики — ЭКГ, суточное мониторирование ЭКГ, эхокардиография, по показаниям — велоэргометрия, стресс-ЭХО-КГ, ЭФИ — электрофизиологическое исследование сердца, КТ-коронарография, МРТ сердца и др. Опытные кардиологи подберут эффективную схему лекарственной терапии. При необходимости возможно хирургическое лечение — радиочастотная абляция, имплантация кардиовертера-дефибриллятора, ЭКС, которые проводит ведущий кардиохирург проф. А.В. Ардашев.
Пароксизмальная тахикардия это приступообразное учащение пульса от 140 до 220 ударов в минуту и более. Происходит при подавлении нормального синусового (то есть задаваемого синусовым узлом) ритма патологическим источником импульсов. Если источник расположен в предсердиях или в переходе от предсердия к желудочкам, говорят о наджелудочковой или суправентрикулярной тахикардии. В том случае, если источник находится в желудочках сердца — речь идет о желудочковой тахикардии.
Причины
Активация симпатической нервной системы, чаще провоцирует наджелудочковую тахикардию, чаще у лиц молодого возраста.
Желудочковая пароксизмальная тахикардияобычно возникает на фоне органических изменений сердца (ИБС, перенесенных инфарктов, воспалительных заболеваний сердца, кардиомиопатии).
Симптомы пароксизмальной тахикардии
- Приступы сердцебиения возникают и заканчиваются+, как правило, внезапно.
- Продолжительность — от нескольких секунд до суток.
- Приступы пароксизмальной тахикардии могут сопровождаться признаками недостаточности кровообращения и сердечной деятельности. Это помрачение сознания, головокружение, одышка, боль в груди, падение артериального давления.
Осложнения
- При продолжительном приступе возможно падение артериального давления, развитие острой сердечной недостаточности, отёку лёгких.
- Образование тромбов в сердце, способных вызвать инфаркты жизненно важных органы — почек, лёгких, мозга (инсульт).
- Желудочковая тахикардия может привести к остановке сердца.
Диагностика
- Электрокадиография, в том числе — суточное мониторирование по Холтеру, ЭКГ с нагрузкой — для выявления факта и вида аритмии.
- Эхокардиография, реже — МРТ и КТ-исследования сердца — для поиска внутрисердечных причин нарушения ритма.
- Дополнительные исследования по индивидуально разработанному плану обследования для выявления внесердечных причин аритмии (лабораторные анализы, УЗИ и др.).
- По показаниям — проведение внутрисердечного электро-физиологического обследования (ЭФИ) с последующим хирургическим лечением данного вида аритмии.

Лечение
- Экстренная помощь при пароксизмальной тахикардии. Существует ряд способов рефлекторного замедления ритма, так называемые вагусные пробы, которым пациента обучает кардиолог. Актуален срочный вызов кардиобригады скорой медицинской помощи.
- Консервативная терапия. Осуществляется опытными кардиологами. Индивидуальный подбор лекарств для купирования пароксизмальной тахикардии и предотвращения приступов, а также для снижения риска тромбообразования, улучшения состояния миокарда и др.
- Хирургическое лечение. В зависимости от состояния пациента и характера приступов, применяются различные вмешательства: радиочастотная абляция аритмогенных зон или имплантация кардиовертера-дефибриллятора.
В Клиническом госпитале на Яузе решение об оперативном вмешательстве, его выбор и саму операцию осуществляет кардиохирург-аритмолог профессор А.В. Ардашев.
В отделении кардиологии нашего госпиталя осуществляют динамическое наблюдение пациентов с пароксизмальной тахикардией и своевременную коррекцию их лечения, снижая риск опасных состояний и осложнений.
Стоимость услуг
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Отзывы
Андрей
Самочуствие во время приступов пароксизмальной тахикардии оставляет желать лучшего. а осложнения заболевания вызывают панику и непреодолимый страх. Важно своевременно диагностировать патологию чтобы успеть подобрать эффективное лечение. Спасибо врачам клиники на Яузе за быстрое и информативное обследование. Благодаря вам я избежала опасных осложнений и сумела сохранить здоровье.
Александр
Был искренне восхищен техническими возможностями госпиталя. Никогда не думал, что в одной больнице может быть столько разных аппаратов для выявления болезни. Профессионализм врачей также произвел впечатление никакой паники, никаких лишних движений Быстро купировали приступ, назначили обследования, выявили причину и даже подобрали лечение. Чувствую себя прекрасно только благодаря вам.
Наталья
У меня приступы пароксизмальной тахикардии обычно сопровождались паникой. И даже по окончании приступа мне сложно было объяснить врачу, что со мной было. Безумно благодарна врачам клиники за то что смогли распознать в моем сумбурном рассказе симптомы болезни и провели качественное обследование и все таки нашли проблему. Теперь после лечения чувствую себя отлично. Не хочется думать чем бы закончилась ситуация, если бы не крутые диагностические методы вашей клиники.
Цены на услуги кардиолога
- Стандартные консультации
- Прием (осмотр, консультация) врача-кардиолога первичный 3 900 руб.
- Прием (осмотр, консультация) врача-кардиолога повторный 3 500 руб.
- Консультации экспертов
- Прием (осмотр, консультация) ведущего врача-кардиолога первичный 5 900 руб.
- Прием (осмотр, консультация) ведущего врача-кардиолога повторный 5 500 руб.
- Телеконсультации
- Удаленная консультация врача-кардиолога первичная 2 500 руб.
- Удаленная консультация врача-кардиолога повторная 2 500 руб.
- Удаленная консультация ведущего врача-кардиолога первичная 5 500 руб.
- Удаленная консультация ведущего врача-кардиолога повторная 5 500 руб.
- Эндоскопия
- Капсульная эндоскопия 50 000 руб.
Внимание! Цены на сайте могут отличаться.
Пожалуйста, уточняйте актуальную стоимость у администраторов по телефону.
Наши специалисты:

ЮрченкоЕлена Евгеньевна Врач-кардиолог, врач функциональной диагностики Высшая квалификационная категория
Стоимость приема: 3900 ₽
АНТИАРИТМИЧЕСКИЙ ЭФФЕКТА ТРИМЕТАЗИДИНА У БОЛЬНЫХ ИШЕМИЧЕСКОЙ БОЛЕЗНЬЮ СЕРДЦА С ЭКСТРАСИСТОЛИЕЙ И ПАРАСИСТОЛИЕЙ
Annotation
To study the effect of Trimetazidine on the number and severity of supraventricular and ventricular arrhythmias in the patients with coronary heart disaese, 63 patients with unstable and stable angina, and non-Q-wave myocardial infarction were examined.
Cердечно-сосудистые заболевания остаются одной из основных причин смертности населения во всем мире. Ведущей из них является ишемическая болезнь сердца (ИБС) [47]. ИБС чаще, чем другие заболевания становится этиологическим фактором возникновения аритмий. Желудочковые экстрасистолии (ЖЭ) являются самым распространенным и одновременно наиболее прогностически неблагоприятным видом желудочковых аритмий (ЖА). В связи с этим весьма актуальны все вопросы, касающиеся коронарогенных нарушений ритма сердца. По данным суточного мониторирования (СМ) ЭКГ у 85% больных ИБС имеются различные нарушения ритма и проводимости [3], из которых наиболее распространенными являются ЖА, возникающие у 90-95% этих больных [16, 18]. Частые ЖЭ являются нередко предшественниками фатальных аритмий - желудочковой тахикардии (ЖТ), фибрилляции желудочков (ФЖ) и внезапной смерти (ВС) [9, 15, 19]. Наличие ишемии у больных с частыми, парными и полифокусными ЖЭ может ускорять развитие злокачественных и потенциально опасных аритмий [3, 9, 13, 15-18, 24, 37, 39].
Частым нарушением ритма у больных ИБС также является желудочковая парасистолия (ЖП), вопрос о прогностическом значении которой у больных с органическими заболеваниями сердца остается дискутабельным. ЖП не имеет прямой трансформации в ЖТ и ФЖ, однако она способна стимулировать формирование ЖЭ с возможным дальнейшим развитием жизнеопасных ЖА. Отмечена взаимосвязь тахикардитической ЖП с рецидивирующей ФЖ. При ЧСС 180-200 в 1 мин. при парасистолической пароксизмальной тахикардии развиваются характерные для этой аритмии клинические проявления [6]. Поиск наиболее эффективных и в то же время безопасных способов лечения аритмий сердца постоянно находится в центре внимания кардиологов.
Известно, что антиаритмические препараты (АП) I А (хинидин, новокаинамид, ритмилен), I С (флекаинид, этацизин, пропафенон) и III класса, применяемые в настоящее время для лечения аритмий у больных ИБС, оказываются не всегда эффективными для уменьшения количества ЖЭ и, особенно, ЖП. У больных со злокачественными ЖА при использовании АП всех классов реальный успех достигается в 58,5% случаев [5]. При постинфарктной ЖТ этот показатель составляет лишь 20% [2]. В процессе подбора АП и/или длительного лечения ими в 5-30% случаев возникают различные побочные реакции кардиального и не кардиального характера [12]. Самую большую опасность для больных представляет вероятность развития аритмогенного действия АП при увеличении их дозы. Известно, что АП IА, С и III класса удлиняют интервал Q-T, что может привести к развитию полиморфной ЖТ, ФЖ. Даже низкие дозы препаратов не ограждают больного от развития побочных эффектов, хотя тяжесть их в этом случае меньше [28, 35, 36].
Результатом исследования CAST [29, 42], в котором изучались эффективность АП I и III классов и их осложнения, в том числе частота ВС, явилось повышение общей смертности и частоты ВС (в 2,5 и 3,6 раза соответственно) у больных с частой ЖЭ, перенесших острый инфаркт миокарда, на фоне выраженного антиаритмического эффекта.
Несмотря на хорошую эффективность амиордарона [8, 27, 31, 38, 40], этот препарат вызывает ряд побочных эффектов, среди которых наиболее частыми являются поражение органов дыхания, нервной системы, глаз, кожи, аритмогенный эффект и нарушение функции щитовидной железы.
Предпринимались попытки использования побочного антиаритмического действия различных лекарственных препаратов (нитраты, ингибиторы АПФ и др.), основанные на этиопатогенетическом подходе к лечению экстрасистолий.
Антиаритмический эффект ингибиторов АПФ у больных с хронической сердечной недостаточностью реализуется, по мнению ряда авторов, преимущественно через нормализацию гуморальных факторов [14, 30, 44]. Опосредованный антиаритмический эффект способны оказывать транквилизаторы, нейролептики и антидепрессанты [20, 23, 25]. В последнее время появились работы, свидетельствующие о возможности использования некоторых физических факторов для лечения больных с ЖА. Положительные результаты получены при лечении ЖА у больных ИБС с помощью таких немедикаментозных методов как гипербарическая оксигенация [7], использование углекислых ванн, электромагнитных волн дециметрового диапазона [11, 21], а также лазеротерапии [1, 4, 10].
Однако в доступной нам литературе мы не встретили работ, посвященных исследованию больных ИБС с экстрасистолией и парасистолией при лечении их препаратами с цитопротекторным механизмом действия, в частности, триметазидином.
Известно, что субстратом для электрогенеза экстрасистолии (re-entry с односторонней блокадой проведения) и парасистолии (с блокадой входа в парацентр) являются участки миокарда с задержанной желудочковой деполяризацией, возможно вследствие зоны ишемии или ишемического очагового повреждения миокарда [22]. Экспериментально установлено, что если сердце использует только свободные жирные кислоты, то для производства того же количества АТФ, что и при окислении глюкозы ему необходимо на 17% больше кислорода [43]. Следовательно, использование при ишемии соединений, тормозящих окисление жирных кислот, может оптимизировать выработку энергии (АТФ) в митохондриях за счет сдвига от окисления жирных кислот к аэробному окислению глюкозы. Это позволит сердцу лучше использовать остаточный кислород и уменьшить ишемическое повреждение кардиомиоцитов. Триметазидин обладает именно этим механизмом противоишемического действия.
На основании проведенных исследований [32-34, 41, 45] показано, что лечение триметазидином больных стенокардией напряжения уменьшает частоту болевых приступов, потребность в нитроглицерине на 50-66% и повышает толерантность к нагрузкам. При этом, в отличие от других антиангинальных препаратов, триметазидин не влияет на АД и ЧСС [26, 46], что позволяет применять его в качестве дополнительного антиангинального препарата у больных с гипер- и гипотонией и брадикардией. Противоишемическое действие триметазидина позволяет клетке сохранять свою функцию в условиях сниженной доставки кислорода.
Целью нашего исследования было изучение влияние триметазидина на уменьшение частоты и тяжести желудочковой экстрасистолии и парасистолии, частоты наджелудочковой экстрасистолии и парасистолии у больных стабильными и нестабильными формами ИБС.
МАТЕРИАЛ И МЕТОДЫ ИССЛЕДОВАНИЯ
Нами было исследовано 63 больных с ИБС, нестабильной, стабильной стенокардией и мелкоочаговым инфарктом миокарда. Все они имели нарушения ритма сердца в виде частой, парной или другой прогностически неблагоприятной ЖЭ или наджелудочковой экстрасистолии (НЖЭ), а также частой ЖП или наджелудочковой парасистолии (НЖП), и наблюдались в течение 1-1,5 мес. Больные находились на лечении в кардиологической клинике РМАПО на базе Московской ГКБ им. С.П.Боткина в течение 1999-2002 гг.
Всем больным проводились электрокардиография покоя в динамике, лабораторные исследования крови с определением липидов сыворотки, электролитов (калий, натрий), глюкозы, кардиоспецифических ферментов; СМ ЭКГ в динамике (не менее 3 раз).
Всем больным ИБС с указаниями на имеющиеся у них аритмии, при поступлении проводилось скрининговое СМ ЭКГ для диагностики нарушений сердечного ритма и отбора по соответствующим исследованию критериям для дальнейшего наблюдения. При необходимости проводилась коррекция общепринятой антиангинальной терапии, включающей нитраты, b -адреноблокаторы, ингибиторы АПФ, антагонисты кальция, дезагреганты. На основании данных повторного, проведенного через 7-10 дней СМ ЭКГ (оценки динамики ST и сопоставления нарушений ритма), больным с сохраняющейся частой ЖЭ, НЖЭ, ЖП, НЖП, парной и групповой ЖЭ, групповой НЖЭ или эпизодами НЖТ к получаемой антиангинальной терапии дополнительно назначался триметазидин в дозе 20 мг x 3 р/день. Контрольное СМ ЭКГ проводилось через месяц совместного приема общепринятой антиангинальной терапии и триметазидина.
Уменьшение числа одиночных желудочковых экстрасистол на 11-99% (в среднем на 57,8%), к окончанию лечения наблюдалось у 24-х (82,8%) из 29 больных. При этом уменьшение ЖЭ на 75% (что считается хорошим антиаритмическим эффектом) и более наблюдалось у 8 (27,6%) из 29 больных.
Парная ЖЭ к концу лечения исчезла у 15 (68%) из 22-х больных. Еще у 5-ти (22,7%) больных число парных ЖЭ уменьшилось на 24-83%. Таким образом, уменьшение или исчезновение парных ЖЭ наблюдалось у 20 (91%) больных.
Групповая ЖЭ - (3-5 подряд ЖЭ) наблюдалась у 8 больных до лечения триметазидином. У 6-ти из них (75%) она к концу лечения триметазидином исчезла (100% эффект), у одного уменьшилась на 97,9%, а у одного осталась без изменений. Положительный эффект в сумме отмечен у 7-ми из 8 больных, т.е. у 87,5% больных, имевших групповую ЖЭ до назначения триметазидина.
Групповая предсердная экстрасистолия (ПрЭгр) была отмечена при первичном обследовании у 29-ти из 63-х больных. У 14 из них (48,3%) после месяца комбинированного лечения триметазидином она полностью исчезла, а у 9 человек уменьшилась. Таким образом, положительный антиаритмический эффект наблюдался у 23-х из 29 больных (у 79%).
Уменьшение числа предсердных парасистол (ПрП) в среднем на 17,8% отмечено у 5 из 7 больных. Изменение средней суточной ЧСС при этом колебалось от 1 до 4 уд/мин (в среднем на 2,14 уд/мин.), что не могло повлиять на изменение числа предсердных парасистол.
Средние количества различных нарушений ритма сердца и достоверность их различий до и в конце комбинированной антиангинальной терапии с триметазидином представлены в табл. 1. Достоверное уменьшение числа различных нарушений ритма сердца через месяц после добавления к общепринятой антиангинальной терапии триметазидина, наблюдалось у больных со всеми видами аритмий, кроме одиночной предсердной экстрасистолии и предсердной парасистолии.
Таблица 1. НРС до и в конце лечения триметазидином по результатам СМ ЭКГ( M±m).
Читайте также:
