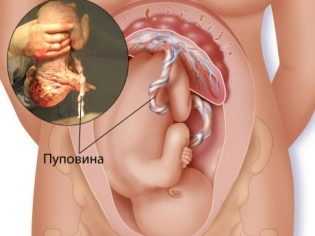
Пуповина плода. Строение доношенной пуповины
Добавил пользователь Morpheus Обновлено: 09.01.2026
Эмбриогенез, лучевая анатомия плаценты и пуповины
а) Эмбриология плаценты:
- 5-10 нед. от ПДПМ. Мезодерма первичного желточного мешка прорастает к центру первичной ворсины, и образуется вторичная ворсина. Происходит формирование капилляров in situ и превращение вторичной ворсины в третичную. На основе плотного каркаса из коллагенизированной стромы и толстостенных фетальных сосудов происходит «ветвящийся» морфогенез третичных ворсин.
- 10-12 нед. от ПДПМ. В межворсинчатом пространстве устанавливается свободная циркуляция материнской крови, формируется ворсинчатый хорион. Оставшаяся часть хориона атрофируется, образуя гладкий хорион.
- 12-20 нед. от ПДПМ (2-я волна инвазии цитотрофобласта). В процессе инвазии трофобласта во внутреннюю треть миоме-трия происходит ремоделирование спиральных артерий. Гладкомышечные волокна замещаются фибриноидом, происходит расширение сосудистого просвета, в сосудах устанавливается низкое давление.
- 22-30 нед. от ПДПМ (образование терминальных ворсин). По мере роста, спирализации и дальнейшего ветвления капилляров происходит формирование третичных ворсин. Капилляры плода максимально сближаются с артериальной кровью матери в межворсинчатом пространстве.
На иллюстрациях изображены ранние стадии развития плаценты. Быстрорастущая многоядерная масса - синцитиотрофобласт - внедряется в эндометрий и разрушает его капилляры, образуя лакуны. Инвазия цитотрофобласта, представленного слоем одноядерных клеток, в матрикс синцитиотрофобласта приводит к появлению первичных ворсин хориона. Между лакунами и ворсинами происходит обмен кислородом. Во внезародышевые ткани кислород проникает посредством диффузии. На границе с вторичным желточным мешком формируется двуслойный зародыш. Васкуляризация плаценты. На рисунке изображены стволовые ворсины, содержащие терминальные ветви ПА и ПВ, омываемые материнской кровью в межворсинчатом пространстве. Синим цветом изображена бедная кислородом кровь, приходящая из ПА. Через ПВ к плоду возвращается кровь, насыщенная кислородом (красным цветом).
б) Эмбриология пуповины. В бластоцисте зародышевый диск окружен рыхлой сетью из внезародышевой мезодермы. Из эндодермы образуется желточный мешок, эктодерма дает начало амниону, а центральная инвагинация внезародышевой мезодермы приводит к появлению экзоцелома. Мезодерма хориона соединяется с зародышем посредством аллантоидного стебелька. Аллантоис, небольшой каудальный вырост зародыша, проникает в аллантоидный стебелек. Совершая поворот, зародыш погружается в полость амниона, при этом аллантоидный стебелек постепенно удлиняется.
Свободное пространство пуповины заполнено вартоновым студнем, который происходит из внезародышевой мезенхимы и состоит из миофибробластов и основного вещества. Вартонов студень служит для поддержания тургора пуповины и защищает пупочные сосуды от сдавления. Сам пупочный канатик получает кислород и питательные вещества из сосудов пуповины посредством диффузии. В норме пуповина спирально закручена, как правило, против часовой стрелки. Закручиванию пуповины способствует двигательная активность плода.
(Слева) На рисунке изображено равномерное распределение ворсин хориона вокруг плодного яйца. В 10 нед. формируется ворсинчатый хорион (ранняя плацента) остальные ворсины атрофируются.
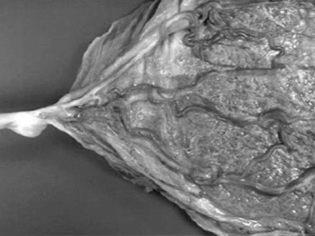
(Справа) ТВУЗИ в 9 нед. Очаговое утолщение задней части трофобласта - ворсинчатый хорион/ранняя плацента. Ткань в противоположной части трофобласта практически полностью отсутствует. (Слева) Макропрепарат плодной поверхности плаценты при доношенной беременности. Нормальная локализация места прикрепления пуповины к плаценте. От пуповины отходят ветвящиеся сосуды. Данная поверхность плаценты и пуповины покрыта амнионом.
(Справа) Макропрепарат. Материнская поверхность плаценты, рожденной при доношенной беременности. Определяются многочисленные доли плаценты. Доли плаценты образуют межворсинчатые пространства, где происходит обмен питательными веществами и газами. (Слева) УЗИ матки, сагиттальная плоскость. Локализация плаценты по передней и задней стенкам. Предположительный диагноз - крупная плацента по задней и добавочная доля по передней стенкам.
(Справа) Тот же случай. УЗИ в поперечной плоскости. Обе части плаценты соединены. Таким образом, плацента расположена на правой боковой стенке, добавочная доля отсутствует. Для определения точной локализации плаценты необходимо проводить исследование всей матки в ортогональных плоскостях.
в) Методы лучевой диагностики и нормальная анатомия:
1. Плодное яйцо в I триместре (5-7 нед.). Окружая плодное яйцо (ПЯ), ткань трофобласта и ворсины хориона образуют диффузно гиперэхогенное кольцо. На этой стадии визуализируются желточный мешок, а также зародыш и амнион на ранних этапах развития. Может обнаруживаться признак двойного децидуального мешка — гиперэхогенное ПЯ, расположенное эксцентрически внутри децидуальной реакции эндометрия. Признак двойного децидуального мешка определяется не во всех случаях МБ, поэтому в диагностике беременности не стоит полагаться исключительно на данный признак. Единственным признаком потенциально жизнеспособной МБ может быть округлое жидкостное образование в полости матки. Наличие желточного мешка в ПЯ - благоприятный признак. В норме желточный мешок имеет тонкие стенки и размеры
На данной стадии отчетливо визуализируется амнион, окружающий зародыш и не сращенный с хорионом. Желточный мешок находится вне амниона, занимая пространство между амнионом и хорионом. В норме слияние амниотической и хориальной оболочек происходит приблизительно в 14 нед.
3. Плацента во II триместре. Плацента во II триместре имеет гомогенную гиперэхогенную эхоструктуру. Между плацентой и миометрием находится ги-поэхогенный субплацентарный венозный комплекс. Единичные эхонегативные очаги - вариант нормы. Подобные находки объясняются преходящим расширением межворсинчатых пространств материнской кровью. При УЗИ в режиме серой шкалы в них определяется замедленное турбулентное движение крови; при ЦДК данный кровоток обычно не регистрируется.
В протокол скринингового УЗИ во II триместре также входит определение локализации плаценты. Чаще всего плацента располагается в области дна или средней трети матки, что описывается в протоколе как «плацента по передней/задней/ правой боковой/левой боковой стенке».
При каждом УЗИ необходимо оценивать расстояние от края плаценты до внутреннего зева. Если при трансабдоминальном сканировании нижний сегмент матки визуализируется с трудом или предполагается низкое расположение плаценты, для измерения расстояния выполняют ТВУЗИ.
4. Плацента в III триместре. Плацента в III триместре имеет гетерогенную эхоструктуру, содержит эхонегативные очаги и кальцинаты. Кальцинаты в базальной части плаценты (на границе между плацентой и миометрием) и в котиледонах после 30-й недели беременности считаются вариантом нормы.
Как и во II триместре, необходимо оценить и задокументировать локализацию плаценты, а также расстояние от края плаценты до внутреннего зева. Если нижний край плаценты не определяется, необходимо провести ТВУЗИ. Это позволит исключить или диагностировать низкое расположение или предлежание плаценты. Для диагностики предлежания сосудов выполняют ЦДК.
5. Пуповина. В перечень обязательных исследований входит исследование сосудов пуповины - необходимо обнаружить и задокументировать наличие двух ПА и одной ПВ. Исследование можно проводить в ортогональных плоскостях свободной петли пуповины либо в поперечной плоскости через мочевой пузырь плода. С помощью ЦДК вблизи мочевого пузыря находят две ПА, идущие от подвздошных артерий. Не следует оценивать число сосудов вблизи места прикрепления пуповины к плаценте, поскольку в этой области происходит слияние артерий.
Исследование места прикрепления пуповины к плаценте следует документировать, особенно при многоплодной беременности, а также в случае аномального прикрепления плаценты. Прикрепление пуповины считается краевым, если место прикрепления пуповины к плаценте расположено в пределах 2 см от любого края плаценты; оболочечным, если фетальные сосуды прикрепляются к плодным оболочкам или проходят под ними на некотором расстоянии от края плаценты. Возможен переход краевого прикрепления в оболочечное. Последнее связано с повышенным риском ЗРП, повреждения пуповины и предлежания сосудов.
г) Возможные диагностические ошибки:
1. Наполнение мочевого пузыря матери. Заполненный мочевой пузырь может стать причиной сближения передней и задней стенок матки и создать ложную картину удлинения нижнего маточного сегмента - нормальное расположение плаценты может быть расценено как низкое. Для исключения ППл трансабдоминальное или трансвагинальное исследование повторяют после опорожнения мочевого пузыря.
2. Локальный гипертонус миометрия. Очаговое утолщение миометрия позади плаценты может повторять ультразвуковую картину миомы матки. Локальный гипертонус миометрия в нижнем маточном сегменте также приводит к сближению передней и задней стенок матки -возможна ошибочная диагностика низкого расположения плаценты. Некоторое количество амниотической жидкости у внутреннего зева шейки матки облегчает трансвагинальное исследование взаимного расположения внутреннего зева и плаценты. В качестве альтернативы возможно повторное выполнение УЗИ после исчезновения локального гипертонуса миометрия.
4. Острое кровоизлияние в плаценту. Острое кровоизлияние может иметь одинаковую эхогенность с плацентой. Ретроплацентарное кровоизлияние может напоминать утолщение плаценты. Отличить сосудистый слой миометрия и плаценту от аваскулярной гематомы позволяет ЦДК.
5. Ложный узел пуповины. Несколько близкорасположенных петель пуповины могут создавать картину узла пуповины. Диагностировать истинный узел позволяют тщательное повторное исследование, а также импульсная допплерография.
(Слева) Центральное и эксцентрическое прикрепление пуповины встречается чаще всего. Краевое, оболочечное и разветвленное прикрепление, как правило, связано с патологией. При оболочечном и разветвленном прикреплении сосуды подвержены повреждениям. При краевом возможно снижение эффективности перфузии.
(Справа) Продольное сканирование нормальной пуповины. Место прикрепления пуповины к плаценте. Отличить ПА от ПВ возможно по диаметру сосудов - у ПА он меньше. (Слева) Извитость пуповины характеризуется числом витков ПА (синий цвет) вокруг ПВ (красный цвет). В норме извитость составляет 1-3 витка на каждые 10 см длины пуповины. В некоторых исследованиях показана связь как гипер- (вверху), так и гипоизвитости (внизу) с неблагоприятными исходами.
(Справа) ЦДК, продольное сканирование. Определяются три сосуда пуповины - две артерии и одна вена. Кровоток в сосудах имеет разное направление (ПВ: кровь к плоду; ПА: кровь к плаценте). (Слева) УЗИ пуповины, поперечная плоскость, изображение увеличено. Определяются две артерии и одна вена. Гиперэхогенное вещество в пространстве между сосудами - вартонов студень - обеспечивает форму и упругость пуповины.
(Справа) ЦДК в области дна мочевого пузыря. Визуализируются две ПА. Артерии огибают мочевой пузырь и впадают в задние стенки подвздошных артерий.
д) Принципы диагностики:
2. Клиническое значение эхонегативных образований в плаценте. В большинстве случаев эхонегативные образования представляют собой преходящее расширение межворсинчатых пространств. Клиническое значение имеют множественные крупные эхонегативные очаги, выявленные на ранних сроках. Наличие нескольких очагов до 20-25-й недели либо три очага и более размерами >3 см позволяет заподозрить плацентарную недостаточность. В таком случае необходимо вести наблюдение за ростом плода и объемом амниотической жидкости в динамике. Кроме того, наличие крупных воронкообразных эхонегативных образований неправильной формы характерно для аномального прикрепления плаценты. Многочисленными эхонегативными очагами также могут проявляться кисты плаценты, что позволяет заподозрить гестационную трофобластическую болезнь.
3. Толщина плаценты. С увеличением срока беременности происходит утолщение плаценты. Согласно эмпирическому правилу, толщина плаценты в миллиметрах соответствует ГВ в неделях. Например, толщина плаценты в 20 нед. составляет 20 мм, а в 30 нед. -30 мм.
Толщина плаценты не должна превышать 40 мм. Плаценто-мегалия характерна для водянки плода, макросомии, синдрома Беквита-Видемана и СД.
Истончение или уменьшение размеров плаценты связано с ЗРП и анеуплоидией.
4. Тактика при обвитии пуповины. Однократное обвитие пуповины вокруг шеи на момент рождения встречается в 20-25% случаев и не связано с повышением риска младенческой заболеваемости и смертности. Таким образом, однократное обвитие пуповины вокруг шеи при УЗИ рассматривают как случайную находку. Кроме того, частота ложноположительной диагностики однократного обвития при УЗИ составляет 20%, поскольку исследование проводится в недостаточном количестве плоскостей. Тактика ведения при многократном обвитии пуповины дискутабельна. Наличие трех петель обвития и более может быть связано с повышением риска смерти плода, что служит аргументом в пользу планового КС. При подозрении на тугое или многократное обвитое показаны КТГ плода и допплеровское исследование пуповины.
5. МРТ плаценты. Необходимость в проведении МРТ плаценты возникает сравнительно редко. Самые частые показания - ожирение матери или локализация плаценты по задней стенке матки. МРТ может предоставить дополнительные сведения при диагностике аномального прикрепления плаценты или трофобластической болезни. В большинстве научных работ не показано наличие преимуществ МРТ перед УЗИ в диагностике аномалий прикрепления плаценты, однако с помощью МРТ последнее визуализируется отчетливее. Кроме того, угол обзора МРТ практически не ограничен, что позволяет исследовать глубокие структуры таза.
6. Гипоизвитая пуповина. Сниженная извитость пуповины чаще всего является идиопатической находкой, однако не исключена связь с ЕАП и нарушениями двигательной активности плода. Рекомендуется проводить тщательный поиск сопутствующих аномалий плода, особенно пороков развития конечностей.
е) Список использованной литературы:
1. Collins SL et al: Proposal for standardised ultrasound descriptors of abnormally invasive placenta (A1P). Ultrasound Obstet Gynecol. ePub, 2015
2. Vintzileos AM et al: Using ultrasound in the clinical management of placental implantation abnormalities. Am J Obstet Gynecol. 213(4 Suppl):S70-7, 2015
3. Moshiri M et al: Comprehensive imaging review of abnormalities of the umbilical cord. Radiographics. 34(1): 179-96, 2014
Редактор: Искандер Милевски. Дата обновления публикации: 8.11.2021
Пуповина плода. Строение доношенной пуповины
Пуповина, или пупочный канатик (funiculus umbilicalis), возникает при замыкании вентральной стенки зародыша и обособлении его тела от амниона и желточного мешка. При этом процессе, описанном уже в предыдущих главах, происходит сдавливание пупочно-кишечного протока, вывода аллантоиса (urachus), сосудов, образованных в мезодерме аллантоиса (пуповинных сосудов), и мезодермы зародышевого ствола во все более утончающийся канатик, поверхность которого, наконец, покрывается эктодермальным эпителием амниона.
Таким образом, возникает пупочный шнур, канатик, соединяющий плаценту с вентральной стенкой плодного тела; в пуповине проходят пуповинные сосуды, обеспечивающие связь кровообращения плода с капиллярной сетью плаценты (хориона).
Пупочно-кишечный проток и мочевой путь зародыша во втором месяце беременности облитерируют, а затем и полностью исчезают, в связи с чем в развитой пуповине от них не остается ни следа. Подобным образом на ранней стадии происходит обратное развитие и пупочно-брыжеечных сосудов — желточных сосудов (vasa omphalomesenterica), заложенных сначала в области желточного мешка. Наконец, исчезает и остаток желточного мешка (vesicula umbilicalis), который сначала в течение некоторого времени сохраняется между хорионом в области прикрепления пуповины к плаценте, а затем также исчезает.
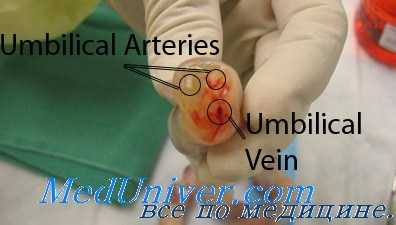
Доношенная пуповина плода человека представляет собой канатик, длиной 40—50 см с диаметром приблизительно 1,5 см. Она пролегает между внутренней (плодной) стороной плаценты и вентральной стенкой тела плода. Поверхность пуповины покрыта эктодермальным эпителием амниона, который в плаценте незаметно переходит в амниотическую эктодерму, покрывающую внутреннюю поверхность плаценты, а по направлению к плоду переходит непосредственно в кожу (эпидермис) поверхности плода или, вернее, новорожденного.
Место прикрепления пуповины к вентральной стенке тела плода имеет кольцевидную форму (пупок, umbilicus). Основу стромы пуповины образует эмбриональная студневидная ткань, содержащая сравнительно небольшое количество клеток, немного фибрилл и значительное количество студневидного основного вещества (вартоновый студень). Рудименты пупочно-кишечного протока и мочевого пути зародыша в доношенной пуповине, как правило, отсутствуют.
В строме пуповины проходят пуповинные сосуды, а именно одна пуповинная вена, первоначально заложенная парно, и две пуповинные артерии. Пуповинная вена (vena umbilicalis) приводит окисленную кровь плода из капиллярной сети хориальных ворсинок плаценты в тело плода, в то время как две пуповинные артерии отводят кровь, лишенную кислорода, в плаценту. В месте прикрепления пуповины к плаценте пуповинные сосуды сначала разветвляются в хориальной мембране на довольно крупные ветви, просвечивающие через амниотическую оболочку плаценты.
Более мелкие веточки этих разветвлений проходят затем в хориальные ворсинки, образуя в них капиллярную сеть.
- Вернуться в оглавление раздела "Акушерство."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Пупочный канатик и послед. Пупочный канатик (пуповина). Варианты прикрепления пуповины к плаценте. Размеры пуповины.
Пупочный канатик (пуповина). Формируется из амниотической ножки, соединяющей зародыш с амнионом и хорионом. В амниотическую ножку из энтодермы задней кишки зародыша врастает аллантоис, несущий фетальные сосуды. В состав зачатка пуповины входят остатки желточного протока желточного мешка. На III месяце внутриутробного развития желточный мешок перестает функционировать как орган кроветворения и кровообращения, редуцируется и остается в виде небольшого кистозного образования У основания пуповины. Аллантоис полностью исчезает на V месяце внутри утробной жизни.
На ранних стадиях онтогенеза пуповина содержит 2 артерии и 2 вены.
В дальнейшем обе вены сливаются в одну. По вене пуповины течет артериальная кровь от плаценты к плоду, по артериям — венозная кровь от плода к плаценте. Сосуды пуповины имеют извилистый ход, поэтому пупочный канатик как бы скручен по длине.
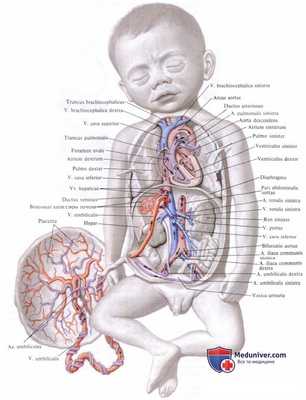
Сосуды пуповины окружены студенистым веществом (вартонов студень), которое содержит большое количество гиалуроновой кислоты. Клеточные элементы представлены фибробластами, тучными клетками, гистиоцитами и др. Стенки артерий и вены пуповины имеют различную проницаемость, что обеспечивает особенности обмена веществ. Вартонов студень обеспечивает упругость пупочного канатика. Он не только фиксирует сосуды пуповины и предохраняет их от сдавления и травмы, но и играет как бы роль vasa vasorum, обеспечивая питание сосудистой стенки, а также осущест-вляет обмен веществ между кровью плода и амниотической жидкостью, Вдоль сосудов пуповины располагаются нервные стволы и нервные клетки, поэтому сдавление пупочного канатика опасно не только с точки зрения нарушения гемодинамики плода, но и в плане возникновения отрицательных непрогенных реакций.
Имеется несколько вариантов прикрепления пуповины к плаценте. В одних случаях она прикрепляется в центре плаценты (центральное прикрепление), в других — сбоку (боковое прикрепление). Иногда пуповина прикрепляется к плодным оболочкам, не доходя до самой плаценты (оболочечное прикрепление пуповины). В этих случаях сосуды пуповины подходят к плаценте между плодными оболочками.
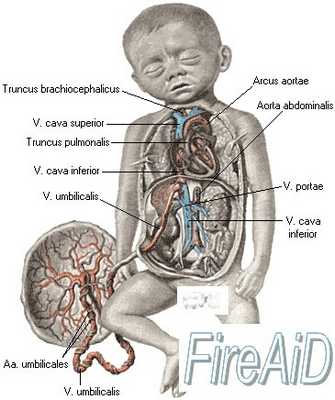
Длина и толщина пуповины изменяются в процессе внутриутробного развития. При доношенной беременности длина пуповины в среднем соответствует длине плода (50 см). Чрезмерно короткая (35—40 см) и очень длинная пуповина могут представлять опасность для плода.
Послед. Послед состоит из плаценты, плодных оболочек и пуповины. Послед изгоняется в третьем периоде родов после рождения ребенка.
Пуповина – норма и патология
Пуповина представляет собой спиралевидно закрученную трубку, которая соединяет плод с плацентой. Снаружи пуповина покрыта плодными оболочками. Она содержит две артерии и одну вену.
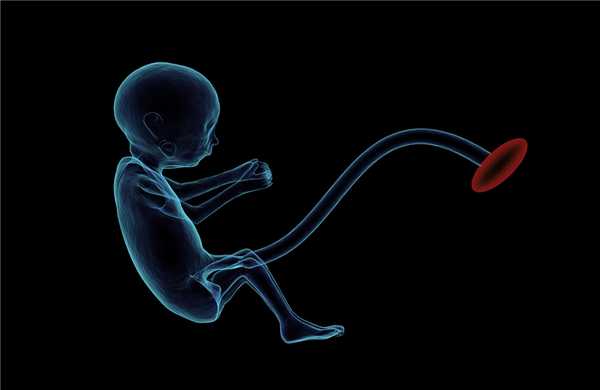
По вене пуповины течет артериальная кровь, несущая кислород к органам плода. По пупочным артериям течет венозная кровь от плода к плаценте, эта кровь содержит продукты обмена веществ плода. Сосуды пуповины находятся в особом студнеобразном веществе, которое фиксирует их и предохраняет от травм, а также осуществляет обмен веществ между кровью плода и амниотической жидкостью. Пуповина начинает формироваться с 2–3 недели беременности и растет вместе с малышом. К моменту рождения ее длина составляет 45–60 см (длина пуповины в среднем соответствует росту ребенка), а диаметр — 1,5–2 см.
Пуповина может по-разному прикрепляться к плаценте. В одних случаях прикрепление происходит в центре плаценты (центральное прикрепление), в других — сбоку (боковое прикрепление). Иногда пуповина прикрепляется к плодным оболочкам, не доходя до самой плаценты (оболочечное прикрепление). В этих случаях сосуды пуповины подходят к плаценте между плодными оболочками. Такое прикрепление плаценты является фактором риска по возникновению плодово-плацентарной недостаточности.
У пуповины могут быть и такие особенности, как истинные и ложные узлы. Ложные узлы представляют собой местные утолщения пуповины вследствие варикозного расширения вены пуповины или скопления вартонова студня. Они не влияют на развитие плода и процесс родов. Истинные узлы пуповины образуются на ранних сроках беременности, когда плод еще мал, что позволяет ему проскочить через петлю пуповины. Истинные узлы пуповины могут повлиять на исход родов. При натяжении пуповины узел затягивается, прекращаются поступление и отток крови по сосудам. В этом случае возникает острая гипоксия плода.
Патологией развития пуповины является также состояние, при котором сформирована только одна артерия пуповины вместо двух, у некоторых плодов с одной артерией пуповины наблюдаются различные пороки развития. Причиной такого формирования пуповины могут стать факторы, вызывающие пороки развития плода — так называемые тератогенные факторы (химические вещества, некоторые лекарственные препараты, ионизирующая радиация, генетические заболевания родителей).
Некоторые проблемы могут возникнуть и в связи с укорочением пуповины. Укорочение пуповины можно подразделить на абсолютное и относительное. При абсолютном укорочении пуповины длина пуповины составляет менее 45 см. В течение беременности это состояние никак не сказывается на развитии малыша. Во время родов как при относительной, так и при абсолютной короткости пуповины из-за ее натяжения преждевременно может отслоиться плацента, которую пуповина тянет за собой, что создает прямую угрозу жизни плода.
Ложное укорочение пуповины возникает при обвитии пуповины вокруг шеи и туловища плода. Причиной обвития пуповины может являться чрезмерно большая ее длина (более 70 см), а также повышенная двигательная активность плода, которая может быть связана с хронической внутриутробной гипоксией плода. Причины хронической нехватки кислорода различны — это и заболевания матери, и заболевания плода, и патология плаценты. Обвитие пуповины может быть однократным, двукратным и даже трехкратным. Во время беременности это состояние, как правило, не влияет на плод, но во время родов могут возникнуть проблемы. Натяжение или пережатие сосудов пуповины приводит к нарушению тока крови.
Такие состояния, как укорочение пуповины (абсолютное и относительное) и истинные узлы пуповины, во время родов могут привести к острой внутриутробной гипоксии плода. Она проявляется изменением числа сердцебиений. (В норме сердцебиение плода составляет 120–160 ударов в минуту). При возникновении острой внутриутробной гипоксии плода в околоплодных водах появляется первородный кал (меконий), воды окрашиваются в зеленый цвет. Появление всех этих симптомов требует неотложной терапии. В первую очередь необходимо устранить причину гипоксии, что достигается путем скорейшего родоразрешения. Метод родоразрешения зависит от периода родов и оттого, как далеко продвинулась предлежащая часть плода (головка или тазовый конец) по родовым путям. Если острая гипоксия возникла во время беременности или в первый период родов, женщине делают кесарево сечение. Во втором периоде родов, когда головка или тазовый конец уже близко к выходу из малого таза, применяют различные акушерские пособия, ускоряющие завершение второго периода родов.
К счастью, подобное состояние возникает не часто. Поэтому обвитие пуповины и узлы пуповины не являются абсолютным показанием к плановой операции кесарева сечения (абсолютную короткость пуповины диагностировать до родов невозможно). Эти состояния являются относительным показанием к операции, т.е. кесарево сечение делают лишь в тех случаях, когда кроме них, имеются еще и другие относительные показания к операции (возраст женщины старше 30 лет, нетяжёлые формы гестоза и т.п.).
Единственным методом, позволяющим предположить патологию пуповины, является ультразвуковое сканирование. С помощью УЗИ можно выявить аномалии пуповины, такие, как неправильное развитие сосудов (единственная артерия пуповины), истинные и ложные узлы пуповины, обвитие пуповиной. А вот длину пуповины во время беременности определить практически невозможно.
Особо надо сказать о диагностике обвития пуповины. Порой при исследовании видны только петли пуповины в области шеи, но определить, обвивают ли они шею, невозможно. В этих случаях помогает допплерометрическое исследование, в ходе которого можно изучить движение крови по сосудам — в том числе и пуповины. Кроме того во время родов используют метод кардиотокографии, который позволяет следить за числом сердечных сокращений, или выслушивают сердце¬биение плода при помощи стетоскопа.
Таким образом, во время беременности патологию пуповины можно лишь заподозрить. Однако своевременно проведенные ультразвуковые исследования помогут врачам сделать ваши роды безопасными.
Типы прикреплений пуповины и оказываемое влияние на плод
Пуповина – прочный и эластичный канатик, который надежно связывает растущего в материнской утробе малыша с плацентой, с мамой. Если пуповина здорова и не имеет аномалий в строении, малыш получает достаточное количество кислорода, питательных веществ. Его развитие не нарушается. Однако аномалии пуповины могут стать причиной возникновения патологий и даже гибели плода. О том, какие виды прикреплений пуповины существуют, какие последствия для ребенка они могут повлечь, мы расскажем в этой статье.
Норма
Нормальная, здоровая пуповина имеет три сосуда: две артерии и одну вену. По вене к малютке поступает материнская кровь, обогащенная кислородом, витаминами, микроэлементами, которые нужны для роста и развития плода. По артериям обратно к плаценте, а оттуда – в материнский организм выводятся продукты метаболизма ребенка (креатин, углекислый газ, мочевина и так далее).
В норме пуповина имеет длину около 50-70 сантиметров. Более длинная пуповина создает опасность обвития и удушения плода при активных его движениях. Более короткая ограничивает движения крохи, а также представляет опасность при родах: ее натяжение может спровоцировать отслойку плаценты, кровотечение и острую гипоксию плода.
Одной стороной пуповина примыкает к передней брюшной стенке плода, а второй – к плаценте. Нормальным считается центральное прикрепление пуповины. При нем пупочный канатик прикрепляется к центральной части «детского места».
Аномалии прикрепления
К аномалиям в акушерстве относят любые структурные изменения в пуповинном канатике: изменение количества сосудов, наличие тромбов, недостаточная или избыточная длина, а также наличие узлов, кист и варианты прикрепления пуповины, которые не считаются нормальными.
Существует несколько видов аномального прикрепления пуповины к плаценте:
- Краевое. При таком прикреплении канатик состыковывается с плацентой по ее периферическому краю.
- Оболочечное. При данном прикреплении пуповина соединяется с плодными оболочками.
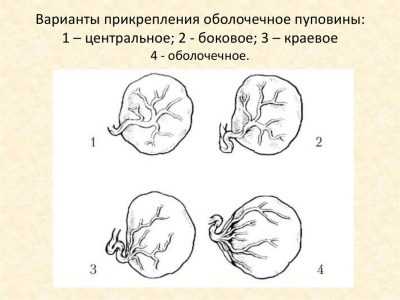
При краевом прикреплении вена и две артерии, которые обеспечивают жизнедеятельность ребенка, прикрепляются слишком близко к краю «детского места». Большой опасности такой тип прикрепления не несет, на беременности в большинстве случаев он никак не отражается. Мнения врачей в отношении краевого прикрепления обычно схожи: женщина может рожать естественным путем. Кесарево сечение, если нет других показаний к нему, не требуется.
Единственная угроза, которую может создать краевое (боковое) прикрепление пупочного канатика – неверные действия акушерской бригады при родах. При рождении медики иногда помогают, потягивая за пуповину. В случае с краевым креплением такие действия могут привести к отрыву канатика, и плаценту придется извлекать вручную.
Оболочечное (или оболочное) прикрепление канатика к пуповине в утробе матери встречается довольно редко – примерно в 1-1,5% случаев. Сам канатик примыкает к оболочкам, которые отдалены от плаценты. На протяжении этого самого расстояния пуповинные сосуды совершенно ничем не защищены, к плацентарному диску они подходят напрямую. Это более опасная аномалия плаценты, чем краевое крепление.
При оболочечном типе у ребенка довольно часто возникает синдром задержки развития (из-за недостаточного питания и обеспеченности кислородом в процессе вынашивания). Такие детки часто рождаются маловесными. Хроническая гипоксия, которой подвержены малыши в утробе матери, нередко приводит к задержке не только физического, но и умственного развития, а также к нарушениям со стороны центральной нервной системы.
Почти в 9% случаев выявления оболочечного прикрепления пуповины у ребенка диагностируются пороки развития: отсутствие пищевода, расщепление нёба, врожденный вывих бедра, аномальная форма головы и так далее.
Врачи говорят, что оболочечное прикрепление может самостоятельно преобразоваться в нормальное, центральное, но такой вариант не слишком распространен.
Такое прикрепление очень опасно даже не в период беременности, а в момент родов. При нарушении целостности плодного пузыря происходит отрыв пуповины, что приводит к кровотечению и может обернуться гибелью плода. Врачи стараются проводить родоразрешение при такой аномальной пуповине путем кесарева сечения, чтобы минимизировать риски.
Эти два основных вида аномалий пуповины еще называют эксцентричными прикреплениями. Если же канатик крепится к пуповине в центральной части, но немного сдвинут в любом направлении, говорят о парацентральном креплении, которое считается вариантом нормы.
Причины
Причина краевого прикрепления пуповины – аномалии развития пупочного тяжа еще на этапе формирования плаценты. Чаще всего такая аномалия появляется у женщин, которые вынашивают первенца, а также у будущих мам, которые забеременели в достаточно юном возрасте (от 18 до 23 лет).
В группу риска входят беременные, которые вынуждены по долгу работы или из-за других обстоятельств много времени проводить на ногах, в вертикальном положении (особенно в том случае, если они часто испытывают серьезные физические нагрузки).
Не последнее место среди причин аномального крепления пупочного канатика занимают патологии беременности: многоводие и маловодие, предлежание плаценты, аномальное расположение плода в матке. Наиболее часто краевое прикрепление сочетается с другими патологиями пуповины: с узлами, нарушением расположения сосудов внутри.
Причины оболочечного прикрепления пупочного канатика до сих пор до конца не ясны, но наблюдения показывают, что чаще всего патология свойственна женщинам, которые вынашивают двойню или тройню, а также женщинам, которые рожают много и часто.
Среди причин аномального оболочечного (плевистого) крепления рассматриваются и генетические патологии плода. Очень часто при синдроме Дауна у ребенка формируется именно оболочечное прикрепление пуповины.

Лечение
К сожалению, медицина на сегодняшний день не может предложить ни одного способа лечения аномального крепления пуповины к плаценте. Во время беременности патологию нельзя устранить ни медикаментами, ни гимнастикой, ни диетами, ни хирургическим путем. Повлиять на расположение пуповины нет никакой возможности. По этой причине врачи, диагностируя отклонения в расположении пупочного канатика, берут на вооружение тактику выжидания и наблюдения.
Женщине с краевым или оболочечным креплением рекомендуется чаще посещать женскую консультацию, чаще делать УЗИ, а на более поздних сроках – КТГ, чтобы убедиться в том, что ребенок не испытывает гипоксии. При обнаружении признаков, которые говорят о неблагополучии плода (нарушение состояния и сердцебиения по данным КТГ, задержка развития на УЗИ), могут быть проведены досрочные роды: путем кесарева сечения при оболочечном или естественным путем при краевом прикреплении.

Если срок беременности недостаточный для того, чтобы врачи могли быть уверенными в жизнеспособности плода (нет 36 недель), женщину госпитализируют в стационар, где проводится стандартная в таких случаях сохраняющая терапия. Это спазмолитики для снятия симптомов тонуса матки, витамины и препараты, улучшающие маточно-плацентарный кровоток.
Есть и хорошая новость: в большинстве случаев при аномальном креплении, если оно не сопровождается пороками развития плода и генетическими патологиями, а также другими аномалиями пуповины и плаценты, женщины благополучно рожают (сами или с помощью хирургов) совершенно нормальных детей, а послеродовой период протекает без особенностей. Важно только соблюдать все рекомендации врача во время вынашивания крохи.
О гипоксии и обвитии пуповиной плода смотрите в следующем видео.
Читайте также:
- Восточно-африканский лейшманиоз. Кожный лейшманиоз
- Кандидоз - молочница. Диагностика и лечение кандидоза.
- Нейрофиброма сонного пространства - лучевая диагностика
- Инфекционные осложнения лучевой болезни. Инфекция в облученном организме
- Раннее выявление стремления к самоубийству. Скрининг населения на стремление к самоубийству.
