Симптомы болезней придаточных полостей носа на рентгенограмме
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Синусит: причины появления, симптомы, диагностика и способы лечения.
Определение
Синусит – это воспаление слизистой оболочки околоносовых пазух и полости носа. Синусит относится к числу наиболее часто встречающихся заболеваний и, хотя не существует точной статистики его распространенности, по разным данным до 15% взрослого населения во всем мире страдает от этой патологии, а у детей она встречается еще чаще.
Нос – это начальная часть верхних дыхательных путей. Он делится на три отдела: наружный нос, полость носа и околоносовые пазухи (ОПН). ОПН – это воздухоносные полости, которые располагаются вокруг полости носа и сообщаются с ней выводными отверстиями, или протоками. Выделяют четыре пары пазух: верхнечелюстные, лобные, решетчатый лабиринт и клиновидные пазухи. Самая большая пазуха – верхнечелюстная, или гайморова – располагается в теле верхней челюсти, лобная пазуха - в толще лобной кости, решетчатый лабиринт - это многочисленные ячейки в решетчатой кости, а клиновидная пазуха расположена в теле одноименной кости.
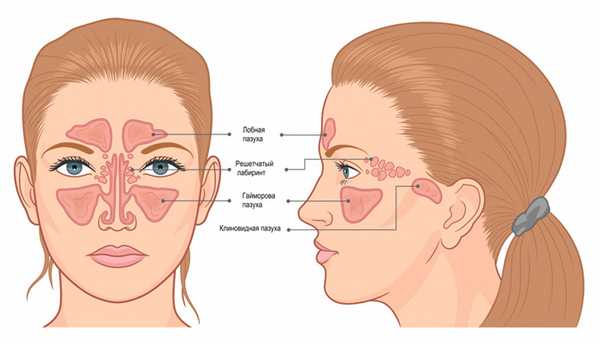
Причины возникновения синусита
Основная причина возникновения острого синусита – инфекция. В 90-98% случаев синусит вызывают вирусы, в 2-10% случаев – бактерии. Кроме того, синусит может иметь грибковую природу, а также быть результатом воздействия аллергенов или ирритантов (веществ с раздражающим действием).
Вторичная бактериальная инфекция ОПН после перенесенного вирусного заболевания с поражением верхних дыхательных путей развивается у 0,5–2% взрослых и у 5% детей.
Обычно острый синусит наблюдается на фоне острой респираторной вирусной инфекции (ОРВИ), чаще всего вызванной риновирусами. По данным исследований, почти у 90% больных ОРВИ выявлялись изменения в виде отека слизистой оболочки ОПН по данным магнитно-резонансной томографии, что служит подтверждением того, что синусит является одним из типичных проявлений ОРВИ.
Среди бактерий острое воспаление слизистой ОПН чаще всего вызывают пневмококк и гемофильная палочка. Кроме того, все чаще обнаруживаются так называемые атипичные возбудители – хламидии и микоплазмы (около 10%) – как у взрослых, так и у детей.
Единой теории, почему развивается хронический синусит, нет. К предрасполагающим факторам относят большое число состояний и заболеваний, среди которых анатомические аномалии строения полости носа и ОПН (например, искривление носовой перегородки), хронический ринит, атопия (наследственная предрасположенность иммунной системы к неадекватной реакции на распространенные в окружающей среде аллергены), непереносимость нестероидных противовоспалительных препаратов, иммунодефицитные состояния и др.
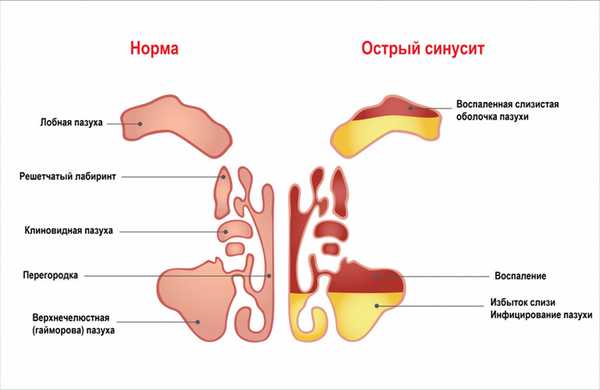
Классификация заболевания
Синуситы классифицируют в зависимости от причинного фактора (травматические, вирусные, бактериальные, грибковые, смешанные, аллергические) и в зависимости от остроты процесса (острые и хронические).
Кроме того, синуситы делят на экссудативные (серозные, катаральные, гнойные) и продуктивные (пристеночно-гиперпластические и полипозные).
В зависимости от того, какие пазухи поражены, выделяют:
- гайморит (синусит верхнечелюстной пазухи) — воспаление слизистой оболочки верхнечелюстной пазухи;
- фронтит (синусит лобной пазухи) — воспаление слизистой оболочки лобной пазухи;
- этмоидит — воспаление слизистой оболочки ячеек решетчатого лабиринта;
- сфеноидит — воспаление слизистой оболочки клиновидной пазухи.
В случае вовлечения в воспалительный процесс всех пазух одной половины полости носа заболевание имеет название — гемисинусит, а обеих половин — пансинусит.
Симптомы синусита
Основные симптомы синусита – стойкие выделения из носа, затрудненное носовое дыхание, головная боль или боль в проекции ОПН, снижение обоняния, заложенность ушей, общее недомогание и кашель, повышение температуры.
Головная боль – один из ведущих симптомов острого синусита, она возникает вследствие воздействия воспалительного процесса на оболочки мозга. Боль локализуется в области переносицы и надбровья, может отдавать в верхнюю челюсть. Для сфеноидита характерна боль макушки и затылка («каскообразная» боль), она обычно носит разлитой характер, но при более выраженном воспалении в одной из пазух может быть локальной.
Нарушение носового дыхания может быть периодическим или постоянным, односторонним и двусторонним. При односторонних синуситах затруднение носового дыхания обычно соответствует стороне поражения.
Отделяемое из полости носа может быть слизистым, слизисто-гнойным, гнойным и отходить при сморкании, либо стекать по задней стенке глотки. При выраженном остром процессе интенсивность указанных симптомов обычно возрастает - присоединяются признаки общей интоксикации. В ряде случаев развивается реактивный отек век и осложнения на глазницу (особенно у детей), отечность мягких тканей лица.
У детей острый синусит часто сочетается с гипертрофией и хроническим воспалением глоточной миндалины и может проявляться неспецифическими симптомами - упорным кашлем и увеличением шейных лимфатических узлов.
По тяжести течения острые синуситы делят на легкие, средней степени и тяжелые.
При легкой степени температура не повышается, а заложенность носа, выделения из носа и кашель выражены умеренно. Симптомы не влияют на качество жизни пациента (сон, дневную активность) или влияют незначительно.
При легкой степени отсутствует головная боль в проекции околоносовых пазух, и заболевание проходит без осложнений.
Для средней степени тяжести синусита характерна повышенная температура, однако она не превышает 38оС. Заложенность носа, выделения из носа и кашель выражены и влияют на качество жизни пациента. В проекции околоносовых пазух при движении головы и при наклоне головы возникает ощущение тяжести. Может развиться осложнение со стороны среднего уха – острый средний отит.
Для тяжелого синусита характерна температура тела выше 38оС. Заложенность носа, выделения из носа и кашель выражены сильно, могут быть мучительными, умеренно или значительно влияют на качество жизни. Возникает периодическая или постоянная болезненность в проекции околоносовых пазух, усиливающаяся при движении или наклоне головы, при перкуссии (постукивании) в проекции околоносовой пазухи. Могут наблюдаться внутричерепные и орбитальные осложнения (осложнения на глазницу).
Диагностика синусита
Для постановки диагноза «синусит» у пациента должны присутствовать два и более симптома: затрудненное носовое дыхание или выделения из носа, давление или боль в области ОПН, снижение или потеря обоняния, а также риноскопические или эндоскопические признаки (слизисто-гнойное отделяемое преимущественно в среднем носовом ходе и/или отек или слизистая обструкция преимущественно в среднем носовом ходе). Если эти симптомы наблюдаются менее 12 недель, то синусит определяется как острый, если более – как хронический.
Всем пациентам с подозрением на синусит может быть рекомендовано общеклиническое обследование, включающее:
Синонимы: Общий анализ крови (ОАК); Гемограмма; КАК; Развернутый анализ крови. Full blood count; FBC; Complete Blood Count (CBC); Hemogram; CBC with White Blood Cell Differential Count; Peripheral Blood Smear; Blood Film Examination; Comp.
Симптомы болезней придаточных полостей носа на рентгенограмме
Признаки воспаления гайморовых пазух носа на рентгенограмме. Пансинусит
Гайморова полость обычно имеет форму усеченной трехгранной пирамиды, вершина которой обращена книзу, а основание кверху и кнутри. Стенки гайморовой полости бывают различной толщины, наиболее тонкая верхняя стенка образует дно глазницы. Эта стенка состоит иногда из одного фиброзного слоя, периоста, который находится в непосредственном контакте со слизистой полости.
Очень тонка также внутренняя стенка гайморовой полости, в верхне-заднем отделе она даже лишена костной основы; слизистые гайморовой и носовой полости прилегают здесь друг к другу. С носом гайморова полость сообщается через отверстие, которое находится выше дна пазухи, вследствие чего создаются неблагоприятные условия для оттока секрета из полости при воспалительном в ней процессе.
Дно гайморовой полости располагается иногда очень низко, вследствие чего корни первого и второго премоляра вдаются в полость и отграничены от нее очень тонкой стенкой. Это создает благоприятные условия для развития, гайморита зубного происхождения.
Тонкая стенка, отделяющая гайморову полость от глазницы, не оказывает почти никакого препятствия к переходу воспалительного процесса на содержимое глазницы. Этому благоприятствует еще и то, что нижняя глазничная вена образуется из сосудистой сети, в которую впадают и вены гайморовой полости. Клинически при переходе воспаления с гайморовой полости на глазницу отмечается отек нижнего века, хемоз конъюнктивы глазного яблока, выпячивание глазного яблока и смещение его кверху.
Нередко можно отметить ограничение подвижности глаза книзу. Все описанные симптомы указывают на наличие орбитального абсцесса, обусловленного гайморитом, иногда при этом образуется свищ у нижнего орбитального края.
При остром прорыве гноя из гайморовой полости в глазницу может развиться флегмона глазницы, хотя флегмона может быть и зубного происхождения, когда процесс переходит на глазницу, минуя гайморову полость. Рентгенологическое исследование в этих случаях облегчает решение вопроса о происхождении флегмоны глазницы.
Опухоли, прорастающие из гайморовой полости, вызывают экзофталм и смещение глазного яблока кверху. Однако при этом следует иметь в виду, что как экзофталм, так и смещение глазного яблока наблюдаются только тогда, когда опухоль проникает в глазницу через задний отдел нижней стенки. Если же опухоль разрушает переднюю стенку гайморовой полости и нижний орбитальный край, то отмечается только выпячивание щеки и иногда сильный отек нижнего века. При оттягивании нижнего века можно увидеть глазное яблоко, полностью сохранившее свое положение и функции или отдавленное кзади в полость глазницы.
Изменения со стороны зрительного нерва при заболеваниях гайморовой полости наблюдаются редко.
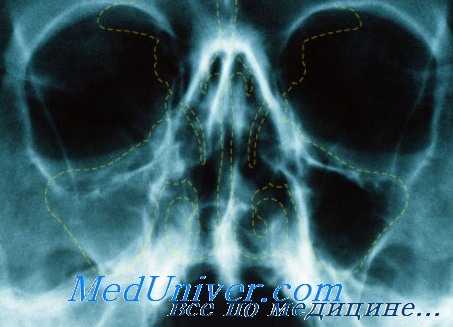
Эта полость отчетливее других выделяется на рентгенограмме. Наиболее целесообразно применять третью и четвертую проекцию по схеме В. Г. Гинзбурга. В этих проекциях она почти полностью освобождается от плотной тени пирамиды височной кости. Рекомендуют производить рентгенологическое исследование гайморовой полости в сидячем положении больного, особенно при остром воспалении, так как при этом лучше всего удается определить уровень жидкости в полости.
При воспалении гайморовой полости на рентгенограмме отмечается более или менее выраженное диффузное затемнение полости. При остром воспалении тень более нежная, контуры пазухи четко очерчены. Если при остром воспалении имеется только набухлость слизистой, то на рентгенограмме наблюдается пристеночное затемнение. По мнению В. Г. Гинзбурга, этот симптом сопровождающей тени чаще встречается при острой эмпиеме в стадии выздоровления, когда гнойная секреция прекращается. С. А. Спектор считает, что такое пристеночное затемнение гайморовой полости часто наблюдается при глаукоме.
При хроническом воспалении контуры пазухи стушевываются, затемнение бывает более интенсивным. Такую же интенсивную тень может дать и полипозное разращение слизистой, если заполнена вся полость. В гайморовой полости нередко наблюдается тень округлой формы, которая может быть обусловлена одиночным полипом или кистой. Кисты обычно располагаются на дне полости, они большей частью зубного происхождения. Увеличиваясь в размере, киста может заполнить значительную часть гайморовой полости, а иногда и всю полость целиком.
При вовлечении в процесс костной стенки и нарушении ее целости может образоваться свищ. Не всегда, однако, удается выявить на рентгенограмме костный дефект.
При наличии доброкачественной опухоли с экспансивным ростом на снимках отмечается затемнение, истончение и выпячивание стенок полости. Остеома в гайморовой полости встречается весьма редко. При злокачественной опухоли с инфильтрирующим ростом видны разрушения костных стенок и проникновение опухоли в смежную область.
Травматическое повреждение верхней челюсти, даже при отсутствии нарушения целости стенок гайморовой полости, вызывает часто ее диффузное затемнение, обусловленное кровоизлиянием (гемосинус). Заключение всегда необходимо делать осторожно, так так отек или кровоизлияние в мягкие ткани вокруг гайморовой полости могут симулировать затемнение самой полости. Такое затемнение может быть также обусловлено перенесенным уже раньше гайморитом.
Пансинусит. Заболевание придаточных полостей с обеих сторон называют пансинуситом, а заболевание придаточных полостей с одной стороны — гемипансипуситом. При этом находят более или менее интенсивное затемнение пораженных полосте. Если опухоль захватывает несколько придаточных полостей, то, наряду с интенсивным затемнением соответствующих полостей, на рентгенограмме иногда обнаруживаются довольно значительные деструктивные изменения в пограничных костных стенках глазницы. Нередко при этом глазные симптомы выступают на передний план, что заставляет больных обращаться сначала к глазному врачу.
Своевременное рентгенологическое исследование позволяет в таких случаях определить характер и протяженность процесса, что имеет большое значение для решения вопроса о возможности и целесообразности оперативного вмешательства.
Всякий процесс, который приводит к вытеснению воздуха из придаточной полости носа, дает на рентгенограмме затемнение соответствующей полости. С помощью рентгенографии можно, однако, получить только представление о наличии какого-то патологического процесса в полости, но далеко не всегда о характере самого процесса.
Затемнение может быть обусловлено гнойным экссудатом в полости, но такое же затемнение может быть вызвано и полипозно разросшейся слизистой оболочкой, а также опухолью, занимающей всю подость. При хроническом процессе может наступить постепенное утолщение кости и надкостницы, что, в конце концов, приводит к полной облитерации полости. При изучении рентгенограмм следует обратить сугубое внимание на границы затемненной полости. Четкие границы указывают на то, что кость еще не вовлечена в процесс.
Когда при полипозном разращении слизистой заполняется вся полость, на рентгенограмме получается диффузное, гомогенное затемнение пораженной полости. Иногда наблюдаются единичные ограниченные тени круглой или грушевидной формы с гладкими краями. В некоторых случаях одиночный полип трудно отличить от кисты, хотя последняя имеет более круглую форму и шире, чем полипы. Наличие полипозных разращений в носу обеспечивает правильный диагноз.
Весьма трудна диференциальная диагностика между воспалительным процессом и новообразованием. В зависимости от морфологической структуры опухоли затемнение полости может быть более или менее резко выраженным. При доброкачественной опухоли с экспансивным ростом отмечается постепенное расширение полости. Большей частью при этом ставится диагноз опухоли глазницы; истинная же природа заболевания выясняется лишь при рентгенологическом исследовании.
При этом наблюдается клиническая картина, которую трудно отличить от первичной опухоли глазницы. Вопрос о месте исхода опухоли не всегда удается решить и рентгенологически. Признаком перелома в таких случаях до известной степени может служить затемнение той или иной полости, обусловленное кровоизлиянием в нее.
Особенно опасны трещины и переломы задней стенки лобной пазухи. Мозоль после таких переломов обычно не образуется. Место перелома может закрыться фиброзной тканью, вследствие чего лобная пазуха является всегда потенциально опасной в смысле возможного проникновения инфекции в полость черепа.
Не приходится долго останавливаться на вопросе о значении рентгенологического исследования для определения наличия инородного тела в той или иной пазухе. Большинство авторов считает необходимым извлекать всякое инородное тело из пазухи, так как оно может явиться причиной длительно не заживающего свища. Безусловно, подлежит удалению инородное тело, находящееся одним концом в придаточной полости, а другим — в глазнице.
Не всегда удается с полной уверенностью решить вопрос, находится ли инородное тело в пазухе или вне ее, даже при исследовании в нескольких проекциях. Большую пользу может оказать в таких случаях стереорентгенография.
В травматических случаях, а также и при воспалительных процессах может образоваться свищ. При рентгенографии после введения в свищ зонда или после фистулографии можно получить ценные указания о глубине свища и об отношении его к смежным областям. Процедуры эти должны производиться с большой осторожностью, особенно при поражении лобной пазухи, так как при этом не исключена возможность повреждения мозга со всеми вытекающими отсюда последствиями.
После того как мы отметили общие рентгенологические признаки различных процессов, которые свойственны всем придаточным полостям носа, считаем целесообразным в следующих статьях на сайте несколько подробнее остановиться на симптоматологии заболеваний каждой полости отдельно.
Оценка рентгенограммы лобных пазух носа: признаки воспаления
Из всех придаточных полостей носа наибольшим разнообразием по величине и форме отличаются лобные пазухи. Они начинают развиваться только в первые годы жизни и достигают определенной величины уже в период прекращения роста организма. Наблюдаются случаи полного отсутствия обеих лобных пазух; лобная пазуха может быть развита только на одной стороне. Дно лобной пазухи принимает участие в образовании верхней стенки глазницы.
Обычно оно образует переднюю треть верхней стенки и простирается от трохлеарной ямки до incisura supraorbitalis. Кзади дно пазухи заканчивается на границе передней и средней трети крыши глазницы. В некоторых случаях лобная пазуха может достигать значительной величины, так что дно ее образует почти всю крышу глазницы, доходя кнаружи до скулового отростка лобной кости, а кзади до малого крыла клиновидной кости.
При таком значительном развитии лобная пазуха иногда отделяется от канала зрительного нерва только тонкой костной пластинкой. Стенки лобной пазухи имеют различную толщину, но наиболее тонка нижняя стенка, принимающая участие в образовании верхней стенки глазницы. Перегородка, отделяющая одну лобную пазуху от другой, не всегда расположена в срединной плоскости, иногда одна пазуха переходит на другую сторону и, таким образом, в патологический процесс может быть вовлечена противоположная глазница.
Как уже было сказано, лучше всего лобные пазухи получаются на рентгенограмме при исследовании в проекциях третьей и четвертой схемы В. Г. Гинзбурга. Представление о глубине лобных пазух можно получить и на косом снимке черепа.
При остром катарральном воспалении лобной пазухи клинические симптомы проявляются в болях во лбу у корня носа, слезотечении и в болезненности при надавливании на верхневнутреннюю стенку глазницы. Нередко также наблюдается более или менее выраженный отек верхнего века. Рентгенологические симптомы при остром воспалении лобной пазухи могут быть слабо выражены. При этом отмечается незначительное понижение прозрачности и завуалирование соответствующей пазухи.
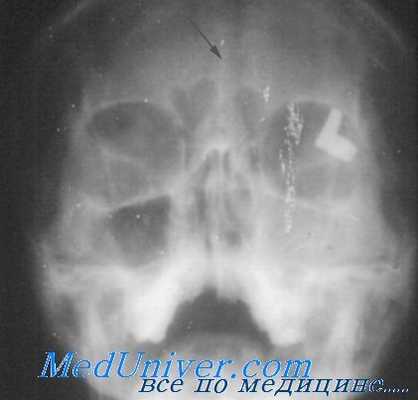
При двустороннем заболевании трудно подчас сделать определенный вывод. При изучении рентгенограмм следует обратить внимание и на состояние носовых раковин, которые могут быть увеличены на стороне пораженной пазухи вследствие отека и гиперемии их, что сопровождается и понижением прозрачности носового хода.
Особенно опасно гнойное воспаление лобной пазухи в смысле перехода процесса на содержимое глазницы. При этом редко имеется заболевание одной лишь лобной пазухи, обычно в процесс вовлечена и решетчатая полость. Рентгенологически обнаруживают довольно резко выраженное затемнение лобной пазухи и клеток решетчатой полости.
При хроническом воспалении лобной пазухи наступает полипозное перерождение слизистой оболочки. На рентгенограммах отмечается неравномерное затемнение. Этот симптом, по мнению В. Г. Гинзбурга, мало убедителен, так как при многокамерной лобной пазухе и неодинаковой глубине каждой камеры на рентгенограмме также отмечается неравномерная прозрачность пазухи. При полном полипозном перерождении слизистой отмечается диффузное довольно интенсивное затемнение, хотя оно никогда не бывает столь интенсивным, как при гнойном синусите.
При длительном хроническом воспалении в процесс иногда вовлекаются надкостница и кость. На рентгенограммах это проявляется в более интенсивном затемнении краевой зоны. Нелегко в таких случаях проводить диференциальную диагностику с сифилитическим процессом, который также может дать интенсивную полоску краевого затемнения.
Длительное хроническое воспаление лобной пазухи может привести и к резорбтивным процессам. Каждый случай хронического синусита кончается резорбцией кости, особенно в наиболее тонких местах или там, где проходят сосуды. В лобной пазухе наиболее уязвимым местом в этом отношении является дно пазухи, образующее верхне-внутреннюю стенку глазницы. При наличии костного дефекта может образоваться фистула. Когда фистула открывается перед septum orbitae, диагноз не представляет особых трудностей.
Следует иметь в виду, что при прорыве гноя из фистулы временно может восстановиться прозрачность лобной пазухи, что иногда приводит к ошибочному заключению. Во избежание этого необходимо обратить внимание на контуры пазухи. Стушеванность контуров и уплотнение пограничной зоны обеспечивают в таких случаях правильный диагноз.
Синусит
Читайте также:
- Гиперпаратиреоидная генерализованная фиброзная остеодистрофия (болезнь Реклингаузена) - морфология, патологическая анатомия
- Пальпация локтевого сустава с медиальной стороны
- Диагностика и лечение папилломы височной кости
- Гидроцефалия. Варианты и клиника
- Врожденная вентрикуломегалия. Частота и диагностика вентрикуломегалии у плода
