Симптомы размягчения хрящей гортани (ларингомаляции) и ее лечение
Добавил пользователь Дмитрий К. Обновлено: 29.01.2026
Что такое врожденный стридор? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мисюриной Юлии Викторовны, ЛОРа со стажем в 21 год.
Над статьей доктора Мисюриной Юлии Викторовны работали литературный редактор Вера Васина , научный редактор Наталья Бычкова и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Стридор — это грубый, различного тона звук, вызванный турбулентным воздушным потоком при прохождении через суженный участок верхних дыхательных путей [1] [9] .
Характер стридора не является показателем тяжести заболевания [7] . Он становится тревожным сигналом других болезней, если имеются такие симптомы, как одышка, цианоз (посинение кожи), ухудшение общего состояния.
Врождённый стридор гортани отличается отсутствием пороков развития со стороны дыхательных путей, преимущественно доброкачественным течением (более чем в 70 % случаев) и временным характером с самопроизвольным исчезновением через 1-3 года [7] . Этот синдром описан немецкими педиатрами ещё в середине XIX века. В конце XIX века хирурги обнаружили, что гортань при синдроме не повреждена [12] . Диагностика на спонтанном дыхании показала, что врождённый стридор обусловлен ларингомаляцией — необычной врождённой мягкостью хрящей, приводящей к спадению детской гортани [3] .
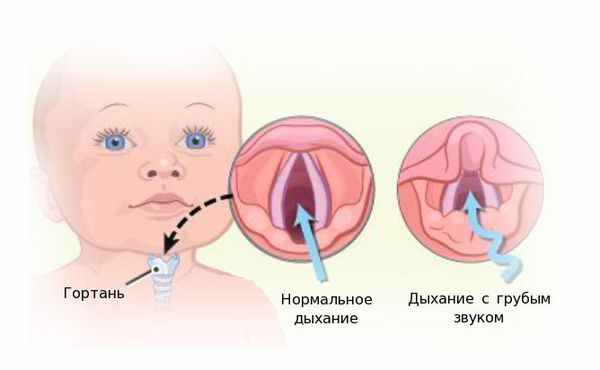
Ларингомаляция — это врождённая относительно лёгкая аномалия, которая является самой частой причиной стридора у детей сразу после рождения или на 1-4 неделях жизни.
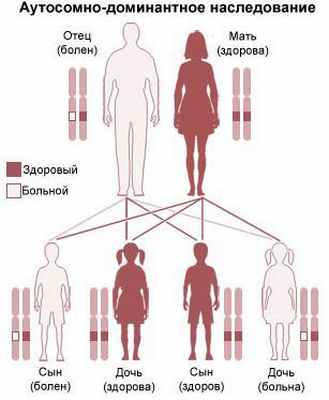
Есть сведения, что ларингомаляция — генетически обусловленное заболевание с аутосомно-доминантным типом наследования. Его частота в популяции составляет более 4 %, а доля среди всех случаев врождённого стридора — более 40 % [7] . Причиной ларингомаляции является запоздалое развитие гортани во внутриутробном периоде [3] .
Ранее врождённый стридор был отражён в Международной классификации болезней 10-го пересмотра (МКБ 10) как самостоятельное заболевание под кодом Р 31.4. Но на сегодняшний день такого заболевания в МКБ нет, в связи с тем, что "стридор" с 2014 года признан симптомом, а не заболеванием. По этой причине возможна путаница, потому что в медицинских учебниках советского периода термин "врождённый стридор" употребляли только для обозначения "ларингомаляции". Проблема заключается в том, что врождённый стридор гортани является признаком не только ларингомаляции, но и ряда прочих, преимущественно неврологических расстройств [13] . И всё-таки в настоящее время большинство англоязычных литературных источников отождествляют термины "врождённый стридор" и "ларингомаляция" [14] [15] [16] .
Теории возникновения ларингомаляции:
- анатомическая — заболевание возникает из-за изменения размеров структур гортани;
- хрящевая — причина заболевания состоит в изменениях внутренней структуры хрящей гортани;
- неврологическая — к патологии приводят нарушения нервно-мышечной координации гортани [1] .
Большая роль в развитии аномалии отводится провоцирующим факторам: токсоплазмозу и вирусным заболеваниям матери во время беременности [5] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы врожденного стридора
Стридор может быть дрожащим, свистящим, музыкальным, различной громкости, постоянным или зависеть от положения тела. Различают:
- инспираторный – на вдохе;
- экспираторный – на выдохе;
- смешанный – на вдохе и выдохе.
В зависимости от локализации сужения, стридор приобретает особенности, по которым его можно различать. К сожалению, это всё субъективные признаки, которых недостаточно для постановки достоверного диагноза.
Характеристики стридора и других симптомов поражения дыхательных путей в зависимости от локализации обструкции (закрытия просвета) [10]
Выраженность клинических симптомов может различаться и зависит от степени стеноза (сужения просвета) дыхательных путей: от лёгкой с редкими эпизодами стридора до тяжёлого, угрожающего жизни состояния, которое проявляется задержкой дыхания и развития ребёнка. Чаще всего ларингомаляция протекает легко и не требует специального лечения.
Для ларингомаляции характерны:
- Инспираторный стридор. Заподозрить стридор можно уже в первые недели жизни. Звук напоминает воркование голубей, мурлыканье кошки, кудахтанье курицы. Постоянный, не прекращается при зажимании ноздрей или надавливании шпателем на язык. Изменяется в зависимости от положения ребёнка: становится громче в положении на спине и тише — в положении на животе. Нарушение дыхания зачастую не опасно для жизни, однако временами наблюдаются затруднения при приёме пищи. Западение межрёберных промежутков свидетельствует о тяжести симптомов, обычно такие дети не способны нормально питаться. Состояние ещё называют синдромом "кошачьего крика", потому что оно напоминает ослабленное мяуканье кошки [2][5] .
- Дисфагия (редкий признак) — расстройство акта глотания. Важно оценивать время, необходимое младенцу для кормления и определить частоту "срыгиваний". При ларингомаляции они могут быть после каждого приёма пищи [1] .
Чётких сроков развития симптомов данной патологии нет, но можно ориентироваться на среднестатистические показатели:
- стридор появляется на 2-4 недели жизни;
- наиболее выражен первые месяцы жизни;
- в среднем к 18 месяцам угасает (диапазон 12-24 месяца).
Патогенез врожденного стридора
Гортань представляет собой трубку, состоящую из хрящей, соединённых между собой связками и мышцами. Часть хрящей несёт защитную и каркасную функции, остальные непосредственно участвуют в расширении голосовой щели на вдохе и сужении при произношении звуков. Внутренняя полость этой трубки выстлана слизистой оболочкой. Голосовая щель образована голосовыми связками, над ними расположен надголосовой отдел гортани, под ними — трахея.
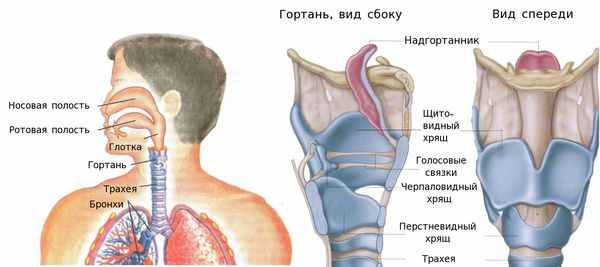
Аномалии развития гортани возникают при формировании её просвета на 7-8 неделе беременности [5] .
Патогенез врождённого стридора связан со спадением надгортанника и черпаловидно-надгортанных складок, а также смещением кпереди избыточной слизистой оболочки клиновидных хрящей. Стридор возникает в результате спадения надголосовых структур на вдохе, появление звука обусловлено изменением плавного потока воздуха на турбулентный. При выдохе надголосовые структуры смещаются кнаружи, поэтому выдох происходит без помех, движение воздуха плавное и стридора нет.
Патогенез стридора при других аномалиях гортани отличается. Независимо от причины (воспаление, паралич или новообразование) происходит сужение гортани, которое не меняется в зависимости от фазы дыхания (вдох-выдох). В этом случае стридор будет постоянным или смешанным (двухфазным) [7] .
На рисунке ниже представлена схема патогенеза врождённого стридора гортани. Как видно, стридор является лишь "верхушкой айсберга". Его наличие — повод обследовать ребёнка независимо от того, присутствуют ли объективные тяжёлые симптомы или врождённые пороки развития дыхательных путей [7] .
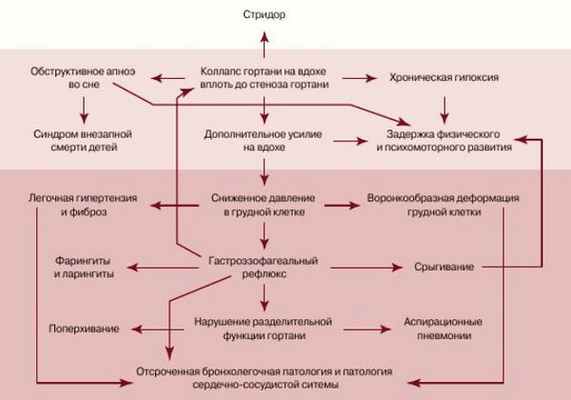
Нарушение работы преддверия гортани влияет на состояние пищеварительного тракта [7] . Спадение надголосовых структур на вдохе вызывает повышение отрицательного давления, которое, как помпа, приводит к забросу желудочного содержимого в пищевод, а затем через глотку в верхние дыхательные пути. Кислое содержимое раздражает слизистую гортани, вызывая ее отёк, что усугубляет тяжесть состояния ребёнка.
Классификация и стадии развития врожденного стридора
Аномалии развития гортани встречаются у 1:10000 – 1:50000 новорождённых. Это достаточно редкая патология, поэтому в периодических медицинских изданиях встречается в основном в виде описания отдельных клинических случаев.
Все возможные аномалии строения гортани и трахеи собраны в классификации, их множество. Например, в отечественной медицине используется классификация врождённых пороков гортани (ВПР) профессора Э. А. Цветкова [5] . Согласно этой классификации, все ВПР гортани подразделяются на четыре основные группы:
- Тканевые (83,1 %):
- дисплазия (аномальное развитие тканей);
- гипоплазия (недоразвитие хрящевой структуры гортани);
- дисхрония (нарушение темпов развития).
- Врождённые опухоли (6,5 %).
- Нейрогенные пороки развития (6,5 %).
- Органные (3,9 %):
- агенезия (полное отсутствие гортани) и аплазия (недоразвитие) отдельных хрящей гортани;
- гипергенезия и гипогенезия (врождённое сужение или расширение просвета гортани);
- дисгенезия (неправильное сращение пластинок щитовидного хряща, изменением формы надгортанника, изменение формы и локализации черпаловидных хрящей, расщепление пластинки перстневидного хряща, перераспределением его массы, отсутствием части хряща);
- персистенция (сохранение элементов, которые в процессе эмбриогенеза должны подвергнуться обратному развитию и отсутствовать к моменту рождения ребёнка, например задняя расщелина гортани);
- дистопия (неправильное положение гортани с нарушением взаимосвязи с другими органами).
В зарубежной литературе приведена классификация ларинго-трахеальных аномалий развития, в которой врождённые патологии систематизированы по основному клиническому проявлению.
Клиническая классификация ларинго-трахеальных аномалий развития [2] :
- Аномалии развития, несовместимые с жизнью:
- аплазия;
- атрезия;
- Аномалии развития, которые вызывают расстройства дыхания (врождённый стридор):
- ларингомаляция, трахеомаляция (слабость хрящевых полуколец трахеи, обеспечивающих каркасную функцию дыхательных путей);
- стеноз (частичное либо же полное закрытие просвета гортани);
- врождённый паралич возвратного гортанного нерва;
- ларингоцеле (возвышение слизистой оболочки над гортанными желудочками), трахеоцеле (воздушное или воздушно-жидкостное образование, которое сообщается с просветом трахеи), кисты;
- подскладочные гемангиомы (сосудистые новообразования);
- аномалии развития хрящевой ткани;
- аномалии развития крупных сосудов, затрагивающие трахею и гортань;
- Аномалии развития, вызывающие дисфагию и дыхательные нарушения
- расщелины;
- трахеопищеводные фистулы (патологическое соустье, соединяющее просвет дыхательного горла с пищеводом);
- Аномалии, которые не проявляются клинически (аномалии развития надгортанника).
Из классификации видно, что аномалии, проявляющиеся стридором, указаны во втором пункте. Степень тяжести аномалий колеблется от исключительно редкой и почти всегда фатальной атрезии гортани до очень распространённой и относительно безвредной ларингомаляции [2] .
Осложнения врожденного стридора
При ларингомаляции, в отличие от других причин стридора (таких как паралич голосовых складок, респираторный папилломатоз, подскладочная гемангиома, кисты, ларингоцеле, эпиглоттит), внешнее дыхание не нарушено, нет одышки, цианоза, участия в акте дыхания вспомогательной мускулатуры: втяжения яремной и надключичных ямок, межреберий; раздувания крыльев носа [4] .
Однако ухудшение дыхания может возникать во время простуды, ОРЗ, что объясняется анатомо-гистологическими особенностями слизистой оболочки гортани, обильно снабжённой сосудами и лимфоидной тканью, которые, отекая, сдавливают дыхательные пути извне. Это состояние называется "ложный круп" и характерно не только для детей с ларингомаляцией.
Выраженные проявления стридора приводят к гипоксии, что в свою очередь способствует развитию энцефалопатии (органическому поражению головного мозга, нарушению функции ЦНС).
К осложнениям стридора также можно отнести ларингит, трахеит (воспалительные заболевания гортани, трахеи).
ОРВИ у ребенка с врождённым стридором часто осложняется синдромом дыхательных расстройств с дыхательной недостаточностью.
Диагностика врожденного стридора
Сбор анамнеза. Чтобы определить тяжесть заболевания, врачу следует обратить внимание на следующие моменты:
- характер стридора во сне (ослабление или усиление);
- условия усиления стридора (физическая или эмоциональная нагрузка);
- была ли гипоксия в родах;
- наблюдаются ли неврологические симптомы у ребенка;
- прибавляет ли он в весе;
- возникают ли проблемы с кормлением (срыгивание, удлинённое время кормления, кашель, рвота).
Фиброларингоскопия — метод исследования гортани с помощью гибкого эндоскопа после предварительного нанесения местного анестетика на слизистую носа или через полость рта у маленьких детей. Трубочка вводится до голосовой щели и на этом уровне оценивается её просвет на вдохе-выдохе. Плач не препятствует осмотру. Данный метод считается достаточно информативным, осмотрев с его помощью просвет гортани, можно определить причину стридора. Фиброларингоскопия не требует специальной подготовки, но желательно выполнять её спустя некоторое время после кормления.
Рентгенологический метод считался крайне малоэффективным в диагностике ларингомаляции, т. к. он сложен для оценки и сомнителен в интерпретации. Но с его помощью, сделав снимки гортани и трахеи в боковой проекции, можно выявить отчётливые деформации контуров глотки [7] .
Определение газов крови. Норма давления газов капиллярной крови составляет 80-105 мм рт. ст. для кислорода (рО2) и менее 40 мм рт. ст. — для углекислого газа (рСО2). У детей с хронической гипоксией снижается уровень растворённого кислорода и увеличивается концентрация углекислого газа в крови, что свидетельствует о тяжести состояния. Около 98 % детей со стридором испытывают хроническую гипоксию [7] .
Если ребёнок страдает стридором, необходимо обратить внимание на его темпы роста и развития, состояние дыхательной, сердечно-сосудистой систем и начального отдела пищеварительного тракта. Это поможет вовремя назначить лечение.
В литературе встречается информация о сочетанных врождённых аномалиях гортани, которые не такие безобидные, как ларингомаляция, и без лечения могут привести к плачевным последствиям [8] . Поэтому так важны для малышей периодические профилактические осмотры, а для пациентов со стридором — обязательная ларингоскопия при помощи фиброволоконного эндоскопа.
Выбор тактики обследования и наблюдения очень сложен. Возраст ребенка, а это, как правило, дети первых месяцев жизни, обусловливает определённые трудности амбулаторного посещения многих специалистов, проведения сложных диагностических манипуляций. Порой это "хождение по мукам" не всегда обоснованное. Приведём алгоритм наблюдения (обследования) ребенка с врождённым стридором.
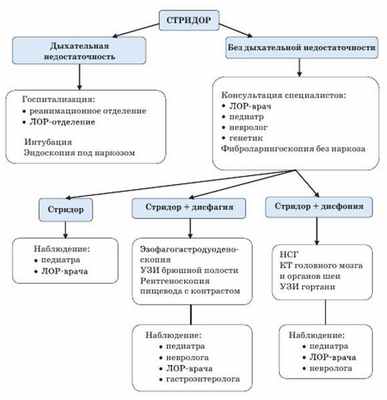
Лечение врожденного стридора
Этиотропного лечения ларингомаляции не существует. Если кроме стридора у ребёнка нет других симптомов, то назначаются общеукрепляющие средства (витамин D, хлорид кальция, ультрафиолетовое облучение) [5] . Если возникают проблемы во время кормления, но нет дефицита массы тела, то эффективны антирефлюксные препараты.
Хирургическое лечение ларингомаляции заключается в супраглоттопластике под общей анестезией на спонтанном дыхании [1] .
Этапы операции:
- Иссечение черпаловидно-надгортанных складок.
- Резекция клиновидных хрящей.
- Удаление избыточной слизистой черпаловидных хрящей.
- Контроль с помощью ларингоскопии.
Основные показания для хирургического лечения:
- показатели газов крови — гипоксия (рО2 < 63 мм рт. ст.) и избыток углекислого газа в крови (pCO2 >40 мм рт. ст.);
- задержка физического и/или психомоторного развития;
- обильные срыгивания и тяжёлое поперхивание;
- аспирация — проникновение в дыхательные пути при вдохе жидких или твёрдых веществ (например, остатков пищи, слюны, кусочков ткани);
- рецидивирующие стенозы гортани, случаи апноэ.
Послеоперационные осложнения возникают редко, так как уже при проведении операции видно, насколько она эффективна. При благоприятном исходе стридор, одышка, поперхивание и апноэ проходят немедленно, срыгивание исчезает или значительно уменьшается. Постепенно нормализуется насыщение крови кислородом (в среднем + 20 % через один месяц) и значительно ускоряется физическое развитие [7] .
Прогноз. Профилактика
Прогноз благоприятный. К концу первого или на втором году жизни выраженность стридорозного дыхания значительно снижается, и по мере роста ребёнка симптомы полностью исчезают. Это обусловлено изменением формы и упругости надгортанника, а также положением черпалонадгортанных связок. В литературе нет описанных случаев рецидива ларингомаляции, но возникновение стридора как симптома во взрослом возрасте возможно по другим причинам — из-за воспаления, паралича голосовых складок, новообразования, инородных тел в гортани.
В хирургическом лечении нуждаются менее 5 % детей с ларингомаляцией [1] . Эффективность хирургического лечения тяжёлых случаев врождённого стридора гортани составляет 98 % [7] . При неэффективности первичного хирургического лечения и нарастании признаков стеноза гортани проводится повторная супраглоттопластика или трахеотомия — рассечение передней стенки трахеи для ликвидации острой асфиксии и проведения лечебных вмешательств с последующим зашиванием операционной раны.
Стеноз гортани

Стеноз гортани – серьезное заболевание, характеризующимся частичным или полным перекрытием просвета гортани. Часто - это неотложное состояние, которое при неоказании своевременной адекватной медицинской помощи пациенту может привести к развитию тяжелых осложнений вплоть до удушья.
О заболевании
Болезнь поражает людей вне зависимости от пола и возраста. Особую группу риска составляют новорожденные (особенно недоношенные), а также люди, страдающие аллергическими реакциями и патологиями щитовидной железы.
Стеноз гортани у взрослых и детей сопровождается недостаточным прохождением воздуха по дыхательным путям, затруднением дыхания. Все органы и системы организма испытывают дефицит кислорода – гипоксию, что особенно опасно для головного мозга, сердца, почек. Крайне важно при первых же симптомах заболевания обращаться за медицинской помощью к врачу.
Согласно современной классификации, различают 2 формы стеноза гортани: острую и хроническую.
- Хронический стеноз гортани формируется постепенно, в течение нескольких месяцев.
- Острая форма стеноза возникает внезапно, часто – на фоне полного благополучия пациента.
В зависимости от того, насколько сужен просвет гортани, выделяют 4 степени стеноза:
- компенсированная (сужение просвета до 50%);
- субкомпенсированная (до 70%);
- декомпенсированная (до 99%);
- асфиксия (полное перекрытие гортани).
Каждая из них характеризуется комплексом проявлений, на основании которых можно оценить тяжесть состояния пациента.
Симптомы стеноза гортани
Проявления компенсированной формы болезни:
- одышка, усиливающаяся при физической активности;
- уреженное тяжелое дыхание;
- паузы между вдохами и выдохами;
- замедленное сердцебиение.
Симптомы субкомпенсированной формы:
- затрудненный вдох;
- типичный свист при дыхании, слышимый на расстоянии;
- полнокровные, выбухающие сонные артерии;
- бледность кожных покровов;
- одышка даже в состоянии покоя;
- напряжение надключичной ямки и межреберных промежутков при вдохе.
Признаки декомпенсированной стадии стеноза гортани:
- громкое свистящее дыхание;
- постоянная одышка в покое, значительно усиливающаяся при минимальной физической нагрузке;
- синюшность кожи;
- тахикардия;
- невозможность дыхания в положении лежа.
- невозможность сделать вдох – остановка дыхания;
- остановка сердца;
- судороги;
- потеря сознания;
- слабый, сложно прощупывающийся пульс.
При отсутствии реанимационных мероприятий 4 стадия стеноза гортани приведет к летальному исходу. Даже малейшие нарушения дыхания – веский повод обратиться к врачу-отоларингологу.
Причины стеноза гортани
Причин развития стеноз гортани много. В младенчестве он может возникнуть из-за недоразвития дыхательных путей или вследствие длительного нахождения на искусственном дыхании.
Наиболее частая причина стеноза у детей старшего возраста – инфекционные болезни. Так, сужение просвета гортани могут вызвать следующие заболевания:
- стенозирующий ларинготрахеит (воспалительный процесс в гортани и трахее) при парагриппе;
- скарлатина;
- корь;
- сложное течение ветряной оспы.
Дети очень подвержены стенозу гортани из-за возрастных анатомических особенностей дыхательных путей: гортань короткая, с просветом малого диаметра, имеет форму воронки, в выработке слизи участвует большее количество желез. Даже легкий воспалительный процесс в верхних дыхательных путях ребенка, небольшой отек слизистой гортани может вызвать клинически значимое сужение ее просвета, сопровождающееся нарушением дыхания.
Ведущая причина стеноза гортани у взрослых – аллергические реакции (особенно на пищевые аллергены). Также болезнь может осложнить течение ангины, гриппа, дифтерии, сопровождать различные новообразования. Рубцевание гортани вследствие ожогов и травм горла, а также из-за некоторых болезней (например, сифилиса) приводят к развитию хронической формы стеноза гортани.
В процессе формирования стеноза гортани можно выделить 3 компонента:
- отечность и инфильтрация слизистой гортани;
- спазм мышц дыхательных путей;
- обильное выделение секрета железами слизистой оболочки горла.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:

Почему «СМ-Клиника»?
Диагностика стеноза гортани
Острый, внезапно развившийся стеноз гортани требует оказания пациенту неотложной медицинской помощи – на место происшествия вызывают бригаду СМП. Врач или фельдшер на основании симптомов стеноза гортани у взрослого или ребенка и данных объективного обследования определяет степень патологического процесса и принимает решение о дальнейших лечебных мероприятиях.
Пациенту с признаками подострого или хронического стеноза гортани следует обратиться на прием к врачу-отоларингологу. В зависимости от причины развития болезни впоследствии ему могут быть рекомендованы консультации врачей иного профиля – аллерголога, онколога, пульмонолога и прочих.
В первую очередь отоларинголог выслушает жалобы пациента, уточнит наличие факторов, потенциально способных спровоцировать сужение просвета гортани (аллергических реакций, воспалительных заболеваний глотки и т.д.). Затем врач осмотрит глотку пациента при помощи специального инструмента – ларингоскопа или фарингоскопа. Для выявления новообразований и наличия инородных тел будет проведена пальпация подчелюстных областей.
После постановки предварительного диагноза с целью его подтверждения врач направит пациента на дополнительные исследования, такие как:
- ; (видеотрахеобронхоскопия); ; или МРТ гортани и шеи;
- бактериологический анализ мазка из зева;
- общий анализ крови (ОАК).
Учитывая данные дополнительных методов диагностики, ЛОР-врач выставит окончательный диагноз, определит степень сужения гортани и выяснит возможную причину развития стеноза гортани. Только после этого он порекомендует пациенту наиболее эффективный в данной клинической ситуации вариант лечения.
Мнение эксперта
Хронический стеноз гортани, безусловно, неприятное заболевание, но сейчас я хочу сказать об острой форме этой патологии у детей. Острый стенозирующий ларинготрахеит часто возникает у детей дошкольного и младшего школьного возраста при ОРВИ. Именно так нередко дебютирует парагрипп. Все происходит следующим образом: на фоне, казалось бы, полного благополучия
(по факту это благополучие оказывается продромальным периодом инфекционного процесса), ночью ребенок просыпается от того, что ему сложно дышать. Иными проявлениями данного состояния становятся прочие симптомы стеноза, описанные выше, в зависимости от стадии.
Важно, чтобы родители имели представление об этом заболевании и своих действиях при нем. В первую очередь необходимо вызвать скорую помощь. Пока бригада не прибыла, следует сохранять спокойствие самим и пытаться успокоить ребенка – плач, волнение приводят к снижению эффективности и без того нарушенного дыхания, спокойному ребенку дышать будет легче. Далее необходимо обеспечить ребенку приток свежего влажного воздуха – открыть окно, возможно – расположиться в ванной с открытым на всю мощность краном с горячей (до пара) водой (ребенок должен вдыхать этот пар). Отличный вариант – использование небулайзера с физиологическим раствором или (по предварительной рекомендации врача) – с раствором противовоспалительного и расширяющего бронхи препарата.
Врач скорой помощи по прибытию к вам сделает необходимые инъекции препаратов и определит необходимость госпитализации ребенка. Если приступ успешно купирован, стационарного лечения не требуется, следует обязательно как можно скорее посетить отоларинголога для уточнения ЛОР-диагноза и рекомендаций по дальнейшему лечению.
Ларингомаляция у детей: симптомы и лечение
Различные аномалии развития среди детей сегодня стали выявляться чаще, что связано с прогрессом в медицине и развитием техники, а также снижением общего уровня состояния здоровья среди будущих родителей, повышением негативного влияния внешних факторов (экологии, излучений, необоснованного приема медикаментов и т.д.). Одной из аномалий развития считается ларингомаляция – патология гортани. Основной характеристикой порока становится нарушенное соотношение между разными отделами гортани, что приводит к изменению ее свойств, страдает моторика – как пассивная, так и активная (расположение структур при дыхании), что влияет на вдох и приводит к провисанию структурных частей.
В результате подобных аномалий и формирования препятствий для нормального прохождения воздуха возникает стридор (шумное дыхание с затруднением вдоха) и одышка на выдохе, могут возникать эпизоды ночных пауз при дыхании (апноэ), резко страдает функция дыхания на фоне нагрузок, кормления или плача, крика ребенка. Диагноз врачи ставят, исходя из типичных жалоб родителей и осмотра крохи, а также выявляя изменения при фиброскопии (осмотр специальным гибким прибором). При выраженных дефектах необходимо хирургическое лечение, чтобы облегчить дыхание и нормализовать развитие ребенка.
Общие данные: статистика патологии
Чуть более 1% детей раннего возраста на первом году жизни страдают патологиями гортани, причем в подавляющем большинстве у них отмечаются врожденные аномалии в строении гортани, на их долю приходится до 90% случаев. Самой распространенной из них является состояние ларингомаляции (дословный перевод – размягчение, чрезмерная податливость), ее отмечают примерно у 70-90% новорожденных, имеющих пороки в строении гортани.
Нередко данный порок имеет сочетанное с другими проявление, около 10-15% детей, имеющих генетические или хромосомные отклонения, имеют комбинированные пороки внутренних органов и гортани.
Чаще по данным статистики страдают мальчики, но только около 10% детей с таким пороком могут страдать выраженными изменениями в клинической картине, что требует активного хирургического лечения.
Каковы причины патологии?
Пока данное состояние еще не окончательно изучено, хотя наблюдения ведутся достаточно давно, могут возникать как врожденные проблемы со строением гортани, так и приобретенные проблемы органа. На сегодняшний день основными версиями и теориями формирования аномалий в устройстве гортани принято считать:
- нарушение процесса эмбриогенеза. Развитие ларингомаляции считается отдельным синдромом, который передается по наследству аутосомно-доминантным путем. Это дефект в генах, который ребенок наследует от родителей. Могут также быть варианты сочетанных патологий в рамках поражений хромосом (их делеции или дупликации) или же формирование особых моногенных синдромов.
Ларингомаляция может быть одним из проявлений синдрома CHARGE, а также входит в комплекс болезни Ди-Джорджи или Пьера-Робина.
- тератогенные влияния в процессе эмбриогенеза (прием медикаментов в ранние сроки беременности, облучения, вирусные инфекции).
- формирование нейрогенной дисфункции. Это процесс разбалансирования моторики волокон в области верхнего гортанного нерва или возвратного, что формирует слабость в области мышечного каркаса гортани. У некоторых детей ларингомаляцию связывают с наличием мышечных и нейрогенных изменений в области нижней трети пищевода и сфинктера желудка, что помимо проблем с гортанью, формирует еще и гастроэзофагеальный рефлюкс (заброс содержимого назад, из желудка, в пищеводный просвет).
- механические влияния воздушных потоков. По данной теории можно объяснить формирование патологии в подростковом и взрослом возрасте. Сутью данной патологии считается регулярное действие на гортань усиленных, форсированных вдохов, что типично для профессиональных спортсменов или людей физического труда.
Как развивается проблема: основной механизм
При формировании ларингомаляции основу составляет изменение размеров и формы гортанных хрящей, а также их тканевой структуры, что не позволяет им поддерживать нужную форму, они провисают или проваливаются внутрь просвета гортани, что создает препятствия для нормального потока воздуха во время дыхания. Особенно это типично для детей раннего возраста, примерно до двух лет, и связано это с изначальными особенностями анатомии и функционирования гортани в этот возрастной период.
Основа патологии – это функциональное провисание особого отдела – надгортанника или же черпаловидных хрящей в просвет дыхательных путей, у части детей они провисают сочетано. Как результат, нарушается прохождение воздушного потока на вдохе. Из линейного (ламинарного) потока воздух переходит на турбулентный (с завихрениями), он формируется из-за имеющихся препятствий, что вызывает шумное стридорозное дыхание.
Если провисающими частями гортани перекрыта значительная часть гортани, тогда эта зона становится своего рода клапаном, срабатывающим на вдохе и выдохе. Это формирует все нарастающее отрицательное давление в грудной полости при вдохе, что постепенно образует дыхательную недостаточность. Это грозит нарушением не только дыхания, но и функционирования верхней части пищеварительного тракта, поражением сердца и сосудов, расстройствами работы нервной системы.
Какие формы патологии выделяют?
Учитывая все имеющиеся изменения анатомии и физиологии гортани у детей при наличии ларингомаляции, врачи выделяют три основных морфологических типа патологии:
- первый тип с наличием западения на вдохе надгортанника (его размягченный краевой отдел) в том месте, где к нему крепятся черпаловидные хрящи и надгортанно-черпаловидные связки. При этом формируется перекрытие входа в области передней части гортани или ее задней области.
- второй тип – это проявления приподнятия черпаловидных хрящей на период вдоха, либо изначально чрезмерно завышенное их положение, которое формируется из-за слишком короткой черпало-надгортанной складки.
- третий тип – комбинированный вариант поражения, при котором одновременно внутри просвета гортани провисают как области черпаловидных хрящей, так надгортанник.
Как проявляется ларингомаляция у детей
Нередко патология при не сильно выраженном дефекте имеет доброкачественное течение и не имеет ярко выраженной клинической симптоматики. Ребенок вполне нормально растет и развивается, но зачастую одним из первых признаков проблемы является формирование стридора (развивается крайне шумное дыхание). Подобное явление описывается как свистящий и шумный вдох, имеющий высокие тона и дрожание звука. Но выдох на фоне такого шумного и громкого вдоха формируется практически без каких-либо изменений.
В покое стридорозное дыхание у ребенка не выражено, оно усиливается при наличии особых условий и состояний – выраженные наклоны назад, сильное запрокидывание головы или полулежащее состояние. Снижение интенсивности стридора наблюдается, если наклонить ребенка вперед или же вытянуть шею в положении на боку.
Почти всегда состояние ларингомаляции сочетается с наличием гастроэзофагеального рефлюкса (заброс кислого содержимого из желудка в пищевод и рот). У младенцев он проявляется в частых и обильных срыгиваниях сразу после еды или через некоторое время после нее, а у детей постарше это приступы изжоги и возникновение частых отрыжек кислотой (привкус кислого во рту и кислый запах).
Если развитие порока тяжелое, могут формироваться выраженные расстройства дыхания, начиная с младенчества – постоянная одышка на вдохе и острые приступы апноэ во время сна (ребенок перестает дышать на определенный период).
Дети постарше могут жаловаться на ощущение, что им не хватает воздуха, и на фоне гипоксии дети могут быть вялыми, заторможенными, малоподвижными, у них выражена сонливость, раздражительность, могут возникать трудности с приемом пищи, нарушения глотания. При осмотре ребенка врач может отмечать втягивающиеся при дыхании межреберные промежутки, область грудины при вдохах, а также синюшность пальцев, лица, тела. Усиление дыхательных расстройств и гипоксию могут давать любые физические усилия с плачем и длительным лежанием на спине, она усиливается в процесс сосания груди (бутылки) или игры.
Методы постановки диагноза
Поставить диагноз данной аномалии можно на основании выявляемых изменений в области хрящей гортани, и включает в себя целый цикл осмотров и обследований. Прежде всего, необходимы данные родителей о состоянии ребенка и все их жалобы, наиболее характерной из которых будет нарушение дыхания (стридор у ребенка на вдохе). Также важно выяснить наличие подобных проблем у самих родителей или близких родственников. Если имеются проблемы с дыханием, это подтверждает наследственную природу.
Врач подробно осмотрит ребенка, при тяжелых дыхательных расстройствах могут выявляться цианоз (синюшность кожи) с воронкообразной деформацией грудной клетки, также типичны изменения сердечных тонов с образованием акцента второго тона в области легочной артерии и расщепление второго тона в области левее грудины. Это указывает на перегрузку сердца с формированием его специфических изменений на фоне гипоксии.
Важно проведение эндоскопической ларингоскопии, за счет гибкого зонда, который вводится через нос ребенка, просматривается деформация надгортанника и черпаловидных хрящей, а также их провисание при вдохе.
Также показаны рентгенологические методы исследования, чтобы отличить патологию от других болезней. Показан снимок гортани (нужна прицельно боковая проекция), а также в случае сомнений в диагнозе – компьютерное сканирование или МРТ-диагностика в зоне шеи и гортани. Важно отличить данную проблему от опадания инородных тел в просвет органа, опухолевых процессов шейной зоны либо врожденного стеноза гортани (сужение ее просвета).
Методы лечения ларингомаляции в детском возрасте

Если изменения при дыхании минимальны, каких-либо специфических лечебных мероприятий не проводится, показано активное вмешательство при формировании тяжелого состояния, когда образуется недостаточность дыхания либо если состояние дает приступы острой асфиксии (удушье). Это будет поводом для интубации трахеи (постановка трубки), что помогает в восстановлении проходимости органа. Если на фоне порока невозможна интубация в силу тяжелого провисания хрящей, показано проведение трахеостомии – разрез тканей в области надгрудинного пространства с постановкой стомы. После стабилизации состояния детей готовят к операции, методику при ней выбирают, исходя из степени выраженности изменений и типа патологии. Могут надрезаться или надсекаться хрящи, частично уделяются нависающие участки или проводится пластика гортани.
Какими осложнениями грозит ларингомаляция детям?
В основном осложнения связаны с длительным нарушением проводимости дыхательных путей для воздуха, что формирует проблемы со свободным прохождением воздуха, это в свою очередь приводит к дыхательной недостаточности. За счет нее тело ребенка постоянно пребывает в гипоксии, особенно к ней чувствительна нервная ткань и головной мозг. Это формирует заторможенное физическое развитие ребенка и негативное влияние на его психическое созревание, а при тяжелой степени судорожный синдром, развитие неврологических осложнений.
Постоянное изменение давления в области грудной клетки ведет к стойкому деформированию в «воронкообразную грудь», изменяет давление крови в области малого, легочного круга кровообращения. Это формирует изменение правых отделов сердца, что образует синдром легочного сердца, страдают клапаны.
Каковы прогнозы для детей с ларингомаляцией?
Для большинства детей с легкими степенями деформации хрящей прогноз благоприятный, по большей части изменения в дыхании исчезают в первые два года по мере роста гортани и изменения ее анатомии. Тяжелые проблемы могут возникать только на фоне выраженного нарушения проводимости для воздуха в области дыхательных путей и если ребенка своевременно не лечат. Профилактических мер для того, чтобы предотвратить подобную аномалию, сегодня не разработано.
Cтридор врожденный. Причины, симптомы и лечение
Стридорозным называют тяжелое, затрудненное, шумное дыхание с шипящим и/или свистящим призвуком; возможны также многие другие акустические эффекты (бульканье, клокотанье, хрип и т.д.), которые даже неспециалисту позволяют мгновенно отличить патологическое дыхание от нормального. Фундаментальной, физической причиной стридора (стридорозного дыхания) является изменение характера воздушного потока в дыхательных путях: из ламинарного (равномерного, плавного) он становится турбулентным, т.е. вихревым. Очевидно, что при той анатомической сложности, которой отличаются дыхательные пути человека, стридор может быть вызван множеством конкретных факторов, – неблагоприятных, аномальных или патологических.
Стридорозное дыхание при рождении само по себе болезнью, строго говоря, не является. Однако в таких случаях обязательна консультация детского оториноларинголога и других специалистов, поскольку в основе аномального дыхания может лежать та или иная обструкция (блокирование просвета) воздухоносных путей, либо особенности строения последних. В Международной классификации болезней (рубрика «Врожденные аномалии [пороки развития] органов дыхания) предусмотрен диагноз «Врожденный стридор гортани». Данное состояние встречается в общей популяции с частотой свыше 4%; если же рассматривать все случаи стридорозного дыхания у новорожденных, то на долю врожденного стридора гортани приходится более 40% (по другим данным, до 60-70%). Практически всегда (98%) врожденный стридор сопровождается хронической гипоксией, т.е. кислородным голоданием, – чем и обусловлена необходимость диагностики и, как минимум, наблюдения у специалиста, – однако у большинства детей гипоксия является компенсированной, транзиторной и, таким образом, не требующей вмешательства.
2. Причины
Согласно современным представлениям, врожденный стридор обусловлен генетическими причинами; вопрос о возможном влиянии вредоносных факторов на этапе гестации (вынашивания беременности) нуждается в дальнейшем изучении на обширном статистическом материале.
Слабость наружного кольца гортани (т.н. ларингомаляция, досл. «размягчение гортани») и инфантильность черпаловидных хрящей приводят к западению надгортанника и черпалонадгортанных складок слизистой оболочки в просвет воздухоносного тракта, что и является непосредственной причиной турбулентного дыхания. Нередко врожденный стридор наблюдается у недоношенных младенцев; во многих случаях ему сопутствуют другие врожденные аномалии развития.
3. Симптомы и диагностика
Различают четыре степени тяжести врожденного стридора. Первая, наиболее легкая степень не сопровождается клинически значимой гипоксией и, таким образом, не требует медицинского вмешательства: наблюдается постепенная спонтанная редукция стридорозного компонента, и к 2-3-летнему возрасту дыхание полностью нормализуется.
При более выраженных формах недостаток кислорода может сказаться на физическом и умственном развитии; кроме того, врожденная аномалия гортани может обусловить тяжелые осложнения (вплоть до асфиксии и острой дыхательной недостаточности) в случае ОРВИ или детских инфекций.
Шумный, патологический призвук может слышаться на вдохе (инспираторный тип стридора), на выдохе (экспираторный) или в обеих фазах дыхательного акта. В некоторых случаях затрудняется сосание, глотание или фонация. Выраженность стридора зачастую зависит от внешних условий (температура, влажность) и/или эмоционального состояния ребенка.
Четвертая, наиболее тяжелая степень врожденного стридора несовместима с жизнью; это состояние требует немедленного начала реанимационных мероприятий по экстренному протоколу.
Диагностика осуществляется с привлечением, по мере необходимости, ряда профильных специалистов (пульмонолога, невролога, медицинского генетика и т.д.).
Врожденный стридор гортани необходимо дифференцировать от других заболеваний и патологических состояний, которые также могут проявляться шумным свистящим дыханием (напр., обструкция дыхательных путей абсцессом, инородным телом, опухолью и т.п., а также функциональная недостаточность щитовидной железы, лимфогранулематоз, врожденные пороки сердца и другие виды патологии).
Стандартом инструментального обследования в настоящее время остается рентгенография, однако для более точной оценки состояния дыхательных путей может быть показана фиброларингоскопия (эндоскопическое исследование гортани с применением тонкого гибкого ларингоскопа, что является значительно менее инвазивной процедурой по сравнению с использованием жестких конструкций). По мере необходимости, – например, при подозрении на комплексную врожденную аномалию, – назначают другие исследования (ФГДС, УЗИ, КТ и т.д.). В обязательном порядке оцениваются функции дыхания, исследуется состав крови.
4. Лечение
Как следует из вышесказанного, возможны различные варианты дальнейшего развития событий.
Так, в редких случаях жизнеугрожающего врожденного стридора гортани (при условии, что нет других несовместимых с жизнью врожденных аномалий) немедленно производится хирургическое вмешательство по восстановлению проходимости воздухоносных путей.
В остальных случаях ограничиваются выжидательной тактикой; симптоматически могут применяться бронхолитики, гормональные средства и т.д.
Если подтверждается гипоксия в той степени выраженности, что может сказаться на темпах и качестве психофизического развития ребенка, рассматривают вопрос о плановой хирургической коррекции. На сегодняшний день доступны высокотехнологичные лазерные методики, однако может понадобиться и открытое вмешательство по иссечению складок, частичному удалению черпаловидных хрящей и т.п.
Эффективность хирургического лечения при синдроме врожденного стридора гортани очень высока (по отечественным данным, 96-98%).
Однако в большинстве случаев активное вмешательство не требуется вообще (в отличие от наблюдения), – за 1-3 года, без каких-либо последствий для здоровья и развития, формируется анатомически правильная гортань, обеспечивающая полноценное внешнее дыхание и оксигенацию тканей.
Стенозы трахеи и бронхов
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Стенозы трахеи и бронхов: причины появления, симптомы, диагностика и способы лечения.
Определение
Стенозы трахеи и бронхов – это сужения просвета трахеи и/или бронхов в результате замещения нормальных структур стенки грубой рубцовой тканью, приводящие к разрушению хрящевых колец и нарушению их каркасной функции.
Число больных со стенозами трахеи и бронхов в мире постоянно увеличивается. Это связано с возрастающим количеством интубаций трахеи для проведения искусственной вентиляции легких при выполнении сложных оперативных вмешательств или для лечения тяжелых расстройств дыхания в отделениях интенсивной терапии.
Механическое повреждение слизистой оболочки трахеи интубационной трубкой, продолжительное сдавливание кровоснабжающих ее сосудов приводят к воспалительным процессам в стенке с последующим формированием соединительной ткани.
Хрящевая основа каркаса стенок трахеи утрачивает свою функцию, развивается сужение просвета дыхательного пути. Меняется топографо-анатомические взаимоотношение рядом расположенных органов и тканей, что негативно сказывается на процессах кровообращения и дыхания.
К сужению трахеи и бронхов могут приводить некоторые заболевания. Одним из них является амилоидоз – редкое системное заболевание, при котором происходит межклеточное отложение гомогенных белковых масс во всех без исключения органах и тканях организма. Накопление амилоида в проксимальном (внегрудном) отделе трахеи вызывает клинику стеноза верхних дыхательных путей различной степени выраженности, что часто требует оперативного расширения просвета или наложения трахеостомы.
Гранулематоз Вегенера – еще одно редкое системное заболевание неизвестной этиологии, которое характеризуется гранулематозно-некротическим системным васкулитом, вовлечением верхних и нижних дыхательных путей, легких, почек. Развиваются язвенно-некротические изменения слизистой глотки, гортани, трахеи. Оперативное лечение при гранулематозе Вегенера проводят по жизненным показаниям, так как послеоперационные раны при открытых хирургических вмешательствах могут заживать очень долго.
Остеохондропластическая трахеобронхопатия чаще поражает среднюю и нижнюю трети трахеи и бронхов. Причина возникновения остеохондропластической трахеобронхопатии остается неясной (врожденное происхождение, хронический бронхит, специфический воспалительный процесс (туберкулез, сифилис) и др.). В подслизистом слое трахеи и бронхов между кольцами трахеи появляются разрастания губчатой кости и/или хряща. Трахея и крупные бронхи превращаются в жесткие ригидные трубки, приближаясь по плотности к костной ткани. Плотные белесоватые бугорки по ходу хрящевых колец могут свисать в просвет трахеи и бронхов по типу сталактитов. Просвет трахеи сужается и деформируется.
Туберкулез трахеи и бронхов чаще всего является осложнением туберкулеза легких и лишь в очень редких случаях - самостоятельным заболеванием. Процесс начинается с образования инфильтрата в слизистой оболочке. Рубцевание в крупных бронхах приводит к их сужению и может стать причиной возникновения ателектаза (спадения ткани легкого).
Врожденными причинами стеноза трахеи и/или бронхов могут быть аномалия развития стенки трахеи и/или бронхов; двойная дуга аорты, сдавливающая просвет трахеи.
Причинами трахеобронхиальных стенозов могут стать трансплантация одного или двух легких, комплекса «легкие–сердце»; закрытые и открытые повреждения; ожоги дыхательных путей; хронические инфекционные воспалительные процессы трахеи и крупных бронхов; злокачественные опухоли легких, пищевода и средостения.
К редким причинам относят болезнь Крона, рецидивирующий полихондрит, саркоидоз, фиброзирующий медиастенит, гастроэзофагеальный рефлюкс.
Классификация заболевания
По причине возникновения:
- врожденные стенозы;
- приобретенные стенозы:
- посттрахеостомический,
- постинтубационный,
- посттравматический,
- идиопатический.
По протяженности поражения:
1-я степень - ограниченный стеноз (менее 15% всей длины трахеи);
2-я степень - стеноз средней протяженности (от 15% до 30%);
3-я степень - протяженный стеноз (от 30% до 60%);
4-я степень – распространенный стеноз (более 60%).Симптомы стеноза трахеи и бронхов
Основным клиническим проявлением трахеобронхиальных стенозов является затруднение дыхания - от одышки при физической нагрузке до стридора (свистящего шумного дыхания, обусловленного турбулентным воздушным потоком в дыхательных путях) в покое.У пациентов могут наблюдаться кашель, кровохарканье, нарушение глотания. Дисфония проявляется гнусавостью, осиплостью, охриплостью голоса. Больные указывают на перенесенную ранее травму, оперативное вмешательство на органах шеи, длительное нахождение на ИВЛ.
Диагностика стеноза трахеи и бронхов
Для оценки выраженности нарушений проходимости дыхательных путей и динамики развития процесса применяют различные методы исследования:- спирография - метод исследования функции внешнего дыхания, включающий измерение объемных и скоростных показателей дыхания;
- спирография с фармацевтическими пробами - измерение легочного объема на фоне воздействия специальных фармакологических препаратов для диагностики патологии органов дыхания;
- пневмотахометрия - метод исследования скорости воздушного потока через бронхи и трахею при форсированном выдохе и вдохе с изображением их в графическом виде;
- общая плетизмография - метод прямого измерения величины бронхиального сопротивления при спокойном дыхании. Метод основан на синхронном измерении скорости воздушного потока (пневмотахограммы) и колебаний давления в герметичной кабине, куда помещается пациент;
- обзорный рентген органов грудной клетки в прямой и боковой проекциях с целью оценки состояния легких и средостения, локализации и степени сужения трахеи, наличия трахеомаляции (размягчения опорных хрящей трахеи);
Рентгенологическое исследование структуры легких с целью диагностики различных патологий.
Читайте также:
