Симптомы сиалоаденоза (сиалоза) и его лечение
Добавил пользователь Cypher Обновлено: 30.01.2026
Сиаладенит – воспалительное заболевание слюнной железы, обычно вирусной или бактериальной природы. Сиаладенит сопровождается увеличением объема, уплотнением, болезненностью пораженной слюнной железы, уменьшением слюноотделения, сухостью во рту, нарушением общего самочувствия; в осложненных случаях – формированием камней или абсцесса. Диагноз сиаладенита устанавливается с учетом данных бактериологического и цитологического анализа отделяемого из протоков, сиалометрии, УЗИ слюнных желез, сиалографии, сиалосцинтиграфии, исследования биоптатов малых слюнных желез. Лечение сиаладенита предусматривает проведение противовирусной и антибактериальной терапии; при калькулезном сиаладените показано удаление камней.
МКБ-10
Общие сведения
Сиаладенит – воспалительное поражение больших или малых слюнных желез, приводящее к нарушению процесса слюноотделения. В стоматологии сиаладениты составляют 42-54% всех заболеваний слюнных желез. Наиболее часто сиаладенитом заболевают дети и пациенты 50-60 лет. Самой частой формой сиаладенита служит эпидемический паротит, изучаемый в рамках инфекционных болезней и педиатрии. Кроме этого, сиаладенит может сопровождать течение системных заболеваний (например, болезни Шегрена), которые рассматриваются ревматологией. Специфические воспалительные поражения слюнных желез при туберкулезе, сифилисе являются сферой интересов соответствующих дисциплин – фтизиатрии и венерологии.
Классификация сиаладенита
Классификация сиаладенитов предполагает их разделение с учетом клинического течения, причинных факторов, механизма инфицирования и морфологических изменений на следующие группы:
1. Острые сиаладениты:
- вирусные (гриппозный, цитомегаловирусный, Коксаки-индуцированный сиаладенит, эпидемический паротит)
- бактериальные (послеоперационные, постинфекционные, лимфогенные, контактные, связанные с обструкцией протока слюнной железы инородным телом)
2. Хронические сиаладениты:
- паренхиматозные (воспаление паренхимы слюнных желез)
- интерстициальные (воспаление соединительнотканной стромы слюнных желез)
- сиалодохит (протоковый сиаладенит)
Хронические сиаладениты могут иметь неспецифическую и специфическую этиологию. К числу хронических специфических сиаладенитов относятся туберкулез, актиномикоз и сифилис слюнных желез.
Острый сиаладенит в своем развитии может проходить стадии серозного, гнойного воспаления слюнной железы и ее некроза.
Причины сиаладенита
Возбудителями сиаладенитов выступают вирусные или бактериальные агенты, поражающие слюнные железы. Бактериальные сиаладениты чаще всего вызываются микрофлорой полости рта или микроорганизмами, распространяющимися из отдаленных очагов инфекции (стафилококками, стрептококками, колибактериями, анаэробной флорой). Контактный сиаладенит обычно наблюдается при флегмоне прилежащих к железе мягких тканей. Лимфогенный сиаладенит развивается после перенесенных респираторных инфекций (трахеита, ангины, пневмонии), заболеваний челюстно-лицевой области (периодонтита, фурункулов, карбункулов, конъюнктивита). При послеоперационном сиаладените всегда прослеживается связь заболевания с предшествующим хирургическим вмешательством на полости рта или слюнной железе. Сиаладениты, связанные с инородными телами, могут быть обусловлены сиалолитиазом, попаданием в проток слюнной железы мелких зернышек, косточек, ворсинок зубной щетки и пр.
Среди вирусов наибольшую этиологическую роль в возникновении сиаладенита играют вирусы гриппа, аденовирусы, парамиксовирусы, цитомегаловирусы, вирусы Коксаки и Эпштейна-Барр, простого герпеса и др. Возбудителями специфических сиаладенитов выступают актиномицеты, микобактерии туберкулеза, бледные трепонемы.
Инфицирование слюнных желез чаще происходит через устье протока, реже – контактным, гематогенным или лимфогенным путем. Возникновению сиаладенита способствуют ослабление иммунитета, застой секрета в протоках железы или снижение слюноотделения при тяжелых инфекциях, после хирургических вмешательств на брюшной полости, вследствие повреждений железы. Повышенный риск заболеваемости сиаладенитом существует у пациентов с ксеростомией; больных, получающих лучевую терапию полости рта; лиц, страдающих анорексией.
Симптомы сиаладенита
В силу анатомических и топографических особенностей чаще всего воспаляются околоушные железы, реже – подчелюстные, подъязычные и малые слюнные железы. Острый сиаладенит манифестирует с увеличения объема и уплотнения пораженной слюнной железы, припухлости мягких тканей; болей, имеющих тенденцию к усилению при жевании, глотании, повороте головы и иррадиации в ухо, висок, нижнюю челюсть. Может отмечаться ограничение амплитуды открывания рта, заложенность ушей.
На воспалительный процесс в железе указывает нарушение ее функции: гипосаливация (реже гиперсаливация), появление в слюне слизи, гноя, хлопьев (клеток слущенного эпителия). Часто острые сиаладениты протекают с ухудшением самочувствия, лихорадкой. При исследовании железы пальпируется плотный инфильтрат, при гнойном расплавлении которого определяется симптом флюктуации.
Осложнения
При осложненном течении острого сиаладенита не исключается возникновение слюнных свищей, абсцессов и флегмон околоушно-жевательной и подчелюстной области, стеноза слюнных протоков. Хронический сиаладенит протекает с периодически возникающими обострениями, во время которых отмечается припухлость и незначительная болезненность в области пораженных слюнных желез, снижением слюноотделения, неприятным привкусом во рту.
Диагностика
В зависимости от возраста пациента, этиологии воспаления слюнных желез и основных заболеваний, которым оно сопутствует, сиаладенит может выявляться стоматологом, терапевтом. При внешнем осмотре обнаруживается локальная припухлость в области слюнной железы (снаружи или со стороны полости рта), выделение гноя из устья выводного протока при массировании железы.
Различные формы сиаладенита могут быть дифференцированы по клиническим проявлениям, а также с помощью данных лабораторных и инструментальных исследований. Важную информацию о специфике происходящих в слюнной железе процессов позволяет получить ПЦР, биохимическое, цитологическое, микробиологическое исследование секрета, биопсия слюнных желез с гистологическим исследованием материала. Наличие видоспецифических антител в сыворотке крови определяется с помощью иммуноферментного анализа.
Анатомо-топографические особенности и функциональные нарушения желез анализируются на основании результатов УЗИ слюнных желез, сиалографиии, сиалосцинтиграфии, сиалотомографии, термографии. Для количественной оценки секреции слюнных желез используется сиалометрия. Дифференциальная диагностика сиаладенитов должна идти по пути исключения сиаладеноза, слюннокаменной болезни, кист и опухолей слюнных желез, лимфаденита, инфекционного мононуклеоза и др.
Лечение сиаладенита
В зависимости от типа возбудителя, этиотропная терапия сиаладенита может включать назначение противовирусных или антибактериальных препаратов. При вирусных сиаладенитах проводится орошение полости рта интерфероном; при бактериальных осуществляется инстилляция антибиотиков и протеолитических ферментов в проток слюнной железы. В стадии инфильтрата выполняются новокаиновые блокады по Вишневскому, проводятся аппликации раствора диметилсульфоксида на область железы. При абсцедировании показано вскрытие гнойника.
При хроническом сиаладените к медикаментозной терапии добавляется массаж железы, физиолечение (электрофорез, флюктуоризация, гальванизация, УВЧ). При стриктурах проводится бужирование протоков слюнной железы; при выявлении саливолитов – их удаление одним из принятых способов (литотрипсия, сиалэндоскопия, литоэкстракиця и пр.). В случае упорного, рецидивирующего течения сиаладенита решается вопрос об экстирпации слюнной железы.
Прогноз и профилактика сиаладенита
Исход сиаладенита, в большинстве случаев, благоприятный. В случае острого сиаладенита выздоровление обычно наступает в течение 2-х недель. В тяжелых или запущенных случаях сиаладенит может сопровождаться рубцовой деформацией или заращением протоков, стойким нарушением слюноотделения, некрозом железы.
Профилактика сиаладенита заключается в укреплении иммунитета, соблюдении гигиены полости рта, терапии сопутствующих заболеваний, устранении стоматогенных очагов хронической инфекции.
Сиаладеноз
Сиаладенозы – реактивно-дистрофическое поражение слюнных желез, протекающее с нарушением их секреторной и выделительной функции. Сиаладенозы в большинстве случаев связаны с эндокринными, нейрогенными, аллергическими заболеваниями, нарушением питания и протекают с безболезненным, симметричным увеличением объема слюнных желез, снижением слюноотделения. Диагностика сиаладеноза требует проведения сиалометрии, сиалографии, УЗИ слюнных желез, сиалосцинтиграфии, КТ, цитологического и биохимического исследования протокового секрета, биопсии тканей железы. Лечение сиаладеноза включает медикаментозные блокады, физиотерапию, иглорефлексотерапию, инфузионную терапию растворами реополиглюкина и гемодеза.
Сиаладеноз (сиалоз) – невоспалительное и неопухолевое заболевание слюнных желез, сопровождающееся их увеличением и/или нарушением функции. В стоматологии сиаладенозы составляют около 10% от всей патологии слюнных желез. Сиаладеноз преимущественно диагностируется у лиц старше 30 лет, с одинаковой частотой у мужчин и женщин. Поскольку довольно часто сиаладеноз сопровождает течение эндокринных, системных, дисметаболических, аллергических заболеваний, данная патология также представляет практический интерес для эндокринологии, ревматологии, гастроэнтерологии, аллергологии и других дисциплин.
Классификация сиаладенозов
По локализации патологических изменений различают интерстициальную, паренхиматозную и протоковую форму сиаладеноза. В развитии заболевания выделяют начальную стадию, стадию выраженных клинических изменений и позднюю стадию сиаладеноза.
Первичная оценка размеров больших слюнных желез проводится с учетом данных осмотра и пальпации:
- I степень – слюнные железы имеют обычные размеры: не определяются визуально и не увеличены при пальпации.
- II степень – незначительное увеличение размеров слюнных желез, которое не выявляется на глаз, но определяется пальпаторно.
- III степень – значительное увеличение размеров слюнных желез, определяемое визуально и пальпаторно.
Этиологическая классификация сиаладенозов предполагает их деление на нейрогенные, эндокринные, аллергические и обусловленные нарушением питания (алиментарные).
Причины сиаладенозов
Cиаладеноз может быть обусловлен причинами физиологического и патологического характера. Так, сиаладеноз может возникать у женщин в период беременности или кормления грудью. Патологические сиаладенозы встречаются при аутоиммунных заболеваниях (ревматоидном артрите, системной красной волчанке, склеродермии, псориазе, болезни Шегрена, болезни Микулича и др.), эндокринных и метаболических расстройствах (сахарном диабете, циррозе печени, метаболическом синдроме), нарушениях питания (анорексии), алкоголизме. Кроме этого, сиаладеноз может развиваться у больных с нарушениями менструального цикла (гипоменструальным синдромом), хроническим панкреатитом, простатитом.
Аллергические сиаладенозы встречаются при приеме некоторых лекарственных препаратов. Возможно возникновение послеоперационного и посттравматического сиаладеноза, обусловленного хирургическим вмешательством на слюнной железе или ее травмой. При отсутствии у пациента выше перечисленных физиологических и патологических состояний, говорят о сиаладенозе неясного происхождения.
Механизм развития сиаладеноза до конца не ясен; предполагается, что его реализация связана со следующими основными факторами: нейрогуморальной дисрегуляцией иннервации слюнных желез, нарушениями в системе микроциркуляторного русла и окисления липидов, врожденными изменениями архитектоники протоковой системы. Эти процессы вызывают функциональную недостаточность и структурную перестройку железистой ткани (гипертрофию ацинусов, замещение железистой ткани жировой).
Симптомы сиаладенозов
В большинстве случаев при сиаладенозе поражаются околоушные, реже – поднижнечелюстные, исключительно редко - подъязычные слюнные железы. Как правило, патологический процесс носит двусторонний характер. Клинические проявления сиаладеноза малоспецифичны. Обычно больные замечают появление безболезненной припухлости в области слюнных желез. Увеличение слюнных желез сохраняется в течение длительного времени, при приеме пищи их размеры не изменяются. При сиаладенозе слюноотделение часто снижено, следствием чего является ксеростомия.
При осмотре больного с сиаладенозом обнаруживается изменение конфигурации лица, обусловленное симметричной (реже односторонней) припухлостью мягких тканей. При пальпации увеличенные железы обычно безболезненные, иногда слабоболезненные, плотные, с гладкой поверхностью. Близлежащие лимфоузлы не изменены; открывание рта происходит свободно. При массировании слюнной железы выделяется прозрачная слюна; реже секрет имеет мутный, вязкий характер.
К сиаладенозам также относят заболевания, протекающие с пониженным или повышенным слюноотделением, но не сопровождающиеся увеличением слюнных желез. Их клиника, диагностика и лечение подробно рассмотрены в соответствующих статьях.
Диагностика сиаладенозов
Общие методы обследования больного с подозрением на сиаладеноз включают опрос, осмотр, пальпацию, клинические и биохимические анализы крови и мочи, изучение параметров углеводного обмена (определение глюкозы крови, глюкозо-толерантный тест). Частные диагностические методы направлены на подтверждение невоспалительного и неопухолевого изменения слюнных желез. С помощью УЗИ слюнных желез определяется их увеличение, неоднородность паренхимы, повышение или снижение эхогенности.
Специфические рентгенологические признаки сиаладенозов отсутствуют. При сиалографии может выявляется расширение или сужение слюнных протоков, замедление выведения рентгеноконтрастного препарата из железы. Радиосиалограммы также демонстрируют снижение секреторной способности слюнных желез. Компьютерная томография позволяет обнаружить двухстороннее увеличение объема и плотности железы, исключив опухолевое поражение.
Дополнительные методы диагностики включают сиалометрию, цитологическое исследование секрета протоков, биохимическое исследование слюны. Диагноз сиаладеноза подтверждается с помощью аспирационной или инцизионной биопсии слюнных желез. Гистологическое исследование выявляет увеличение ацинусов, наличие в них дистрофических изменений, отсутствие воспалительной инфильтрации.
Для выявления сопутствующих сиаладенозу заболеваний пациенты могут нуждаться в консультациях узких специалистов: ревматолога, эндокринолога, гастроэнтеролога, гинеколога-эндокринолога, уролога-андролога, аллерголога-иммунолога и др. В рамках диагностических мероприятий исключаются другие возможные причины увеличения слюнных желез: сиаладенит, эпидемический паротит, опухоли и кисты слюнных желез, камни слюнных желез.
Лечение сиаладенозов
Лечение сиаладеноза является трудной задачей. Терапия сопутствующего заболевания обычно сопровождается некоторым уменьшением размеров слюнных желез, однако не решает проблему полностью. Для симптоматического лечения сиаладеноза используется иглорефлексотерапия, курсы новокаиновых блокад. Из методов физиотерапии применяется электрофорез новокаина и гальванизация на область шейных симпатических ганглиев; импульсная магнитотерапия, лазеротерапия на область слюнных желез; возможно проведение гипербарической оксигенации.
Медикаментозные назначения при сиаладенозах могут включать прием витамина Е, внутривенное введение растворов реополиглюкина и гемодеза. При отсутствии удовлетворительных результатов консервативной терапии может быть показано хирургическое лечение.
Прогноз и профилактика сиаладеноза целиком зависят от основного заболевания.
Аденома слюнной железы - симптомы и лечение
Что такое аденома слюнной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Куфтарева Виталия Александровича, стоматолога со стажем в 10 лет.
Над статьей доктора Куфтарева Виталия Александровича работали литературный редактор Елизавета Цыганок , научный редактор Пётр Козлов и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Аденома слюнной железы (Salivary gland tumor) — это доброкачественная опухоль, которая развивается из эпителия выводных протоков больших и малых слюнных желёз.
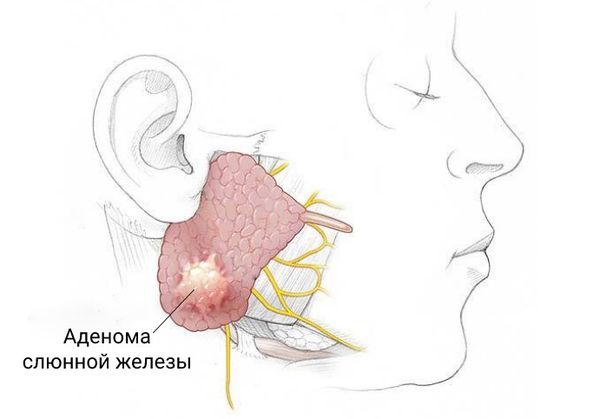
Аденома постепенно увеличивается, и появляется безболезненная припухлость, из-за чего лицо становится асимметричным.
Исследователи склоняются к трём главным факторам риска появления аденомы слюнной железы:
- воздействие вредных веществ — радиация, работа на вредном производстве, например связанном с изготовлением резины и добычей асбеста, облучение при лечении рака головы и шеи [9][11] );
- влияние вирусов — вируса герпеса, Эпштейна — Барра;
- генетический фактор.
К факторам риска также косвенно относится воспаление слюнной железы, но явные причины аденомы медицине пока неизвестны.
Плеоморфная аденома слюнной железы
Опухоли слюнных желёз встречаются редко и в большинстве случаев они доброкачественные [9] . Чаще других доброкачественных опухолей развивается плеоморфная аденома (смешанная опухоль): в 70 – 80 % случаев, т. е. 2–3,5 случаях болезней слюнных желёз на 100 тыс. населения в год [6] [10] . Она может возникнуть в любом возрасте, но обычно развивается у людей от 20 до 49 лет. Мужчины и женщины болеют плеоморфной аденомой в соотношении 1,0:1,6 [1] [11] . Как правило, она развивается в околоушных, поднижнечелюстных и подъязычных железах. Часто поражает твёрдое и мягкое нёбо.
![Плеоморфная аденома [12]](/pimg3/simptomi-sialoadenoza-sialoza-16A347D.jpeg)
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы аденомы слюнной железы
Часто протекает бессимптомно и медленно. Возникает в любых слюнных железах, но чаще поражает околоушные, чуть реже поднижнечелюстные и малые железы [2] .
В период быстрого роста опухоль за несколько месяцев увеличивается в 2–3 раза, из-за чего появляется припухлость, которая изменяет конфигурацию лица или шеи — это первый признак, на который обращают внимание. На ощупь она плотная и безболезненная, легко смещается.
Если опухоль достигает значительных размеров, слюнная железа не может работать как прежде, окружающие ткани отекают и воспаляются, из-за чего появляется боль. Когда проток слюнной железы полностью перекрывается, слюноотделение снижается, в связи с чем возникает сухость во рту.
Крупная аденома может сдавить кровеносные сосуды и нервы. В таком случае кожа начинает неметь и покалывать, иногда появляется чувство жжения или ползающих мурашек. Также возможен паралич некоторых мимических мышц. Если опухоль деформировала глотку, пациенту становится сложно глотать еду [2] [3] .
Патогенез аденомы слюнной железы
Под воздействием внешних и внутренних факторов риска клетки протоков слюнных желёз начинают быстрее расти и делиться. Как правило, они окружены от окружающих тканей капсулой, поэтому не поражают соседние здоровые клетки, как это происходит при развитии злокачественной опухоли. В результате скопления клеток образуется аденома.
Медленный рост может сменяться бурным развитием. Выросшая опухоль сдавливает окружающие ткани, нарушая тем самым их обмен веществ. Обычно имеет дольчатое строение [1] .
Классификация и стадии развития аденомы слюнной железы
Аденома слюнных желез делится на 12 видов:
- Плеоморфная аденома (или смешанная опухоль) — опухолевый узел круглой или овальной формы, который находится в капсуле и чётко отграничен от ткани слюнной железы. Толщина капсулы может меняться. На разрезе ткань белесоватая и блестящая, иногда с хрящевыми образованиями. Если рассмотреть опухоль под микроскопом, можно увидеть многообразие клеточных элементов, поэтому её назвали смешанной. Некоторые клетки могут оттесняться к капсуле, а на их месте образуются щели, заполненные жидкостью или коллагеновыми волокнами. Когда опухоль достигает больших размеров, обменный процесс в ткани может нарушиться, что приводит к кровоизлиянию и появлению очагов некроза. Изначально это доброкачественная разновидность аденомы, но она может стать злокачественной. Обычно это происходит через 15–20 лет от появления аденомы. После удаления возможен рецидив [1][2][7][8] .
- Аденолимфома (Уортина опухоль) — состоит из железистых структур и лимфатических клеток, оформленных клетками эпителия. Внешне опухоль бывает круглой и овальной формы с кистозными образованиями внутри (или просто пустотами). Такая аденома может содержать как много маленьких образований, похожих на ячейки, так и 3–4 крупные кисты, заполненные прозрачной или слизистой жидкостью. Кисты чередуются с плотными участками разного цвета (от белесовато-серого до бурого). Опухоль окружена очень тонкой эластичной оболочкой, шероховатой на ощупь. При прощупывании можно почувствовать, как содержимое опухоли движется под оболочкой. Иногда несколько опухолевых узлов объединяются под общей капсулой. Аденолимфома может быть инфарктной или инфицированной. Это случается, когда часть ткани внутри опухоли отмирает. Существует теория, что такая аденома зарождается в лимфатической ткани, которая постепенно врастает в ткань слюнной железы. Аденолимфома крайне редко рецидивирует и озлокачествляется, поэтому хирургическое лечение показывает хорошие результаты [1][2][4][7] .
- Онкоцитома — состоит из крупных эпителиальных клеток с большим количеством цитоплазмы. Встречается в основном у пожилых людей [1] . Имеет сферическую или овальную форму с гладкой поверхностью, но иногда бывает дольчатой или узловой. Размер варьируется от 1 до 5 см. Онкоцитома развивается под тонкой капсулой или без неё. Внутри есть мелкие кистозные включения с мутной жидкостью, но нет кровеносных сосудов. Опухоль проникает в окружающие ткани и органы, что сближает её со злокачественными образованиями. При этом её клетки устойчивы к рентгеновскому излучению, поэтому лучевая терапия в этом случае бесполезна. Однако грамотно проведённая операция с полным удалением опухолевой ткани поставит точку в лечении, так как онкоцитома редко рецидивирует [1][4][7] .
- Базальноклеточная аденома — делится на три типа: тубулярный, трабекулярный и мембранозный. Очень редкая опухоль, которая встречается в 1–3 % случаев аденом слюнных желёз. Чаще болеют люди старше 60 лет, при этом у женщин встречается в 2 раза чаще, чем у мужчин [1] . Опухоль поражает в основном крупные железы, особенно околоушную слюнную железу. На ощупь это твёрдый смещаемый узел. При разрезе имеет чёткую однородную структуру серого или коричневого цвета. Состоит из клеток, похожих на базальные клетки, из которых появляется весь эпителий кожи (его повреждение ведёт к появлению рубцов и шрамов). В отличие от здоровой ткани в этом случае из-за своего нетипичного расположения клетки образуют тяжи, трубки или тонкие мембраны. В одной опухоли могут сочетаться сразу несколько типов строения. В редких случаях аденома может стать злокачественной, при этом рецидивирует только мембранозный тип опухоли, но довольно часто (в 25 % случаев) [1] .
- Каналикулярная аденома — состоит из призматических эпителиальных клеток, которые соединяются между собой, образуя пучки, похожие на бусины. Встречается у пациентов старше 50 лет, женщины болеют в 2 раза чаще, чем мужчины. Как правило, поражает верхнюю губу или щёку [1] . Часто развивается в виде узла, чётко отграниченного от окружающих тканей (у мелких аденом она отсутствует). Рядом с крупной опухолью иногда можно увидеть мелкие узелки [1] .
- Сальная аденома — чрезвычайно редкая опухоль, составляет 0,1 % от случаев аденом слюнных желёз [1] . Состоит из гнёзд здоровых сальных клеток разных размеров. Представляет собой чётко отграниченную безболезненную опухоль до 3 см в диаметре. Эта аденома редко рецидивирует и становится злокачественной [1] .
- Лимфаденома — подразделяется на сальную и несальную опухоль, которая состоит из лимфоцитов и железистых клеток, ограниченных капсулой. Сальная лимфаденома похожа на сальную аденому, описанную выше, только к сальным клеткам добавляются лимфоидные фолликулы. В несальной лимфаденоме нет сальных клеток. Это плотная опухоль со множеством мелких полостей или одной большой полостью. Всего описано 10 случаев лимфоаденомы. Опухоль практически не озлокачествляется и не рецидивирует [1] .
- Протоковая папиллома — делится на инвертированную (преобразованную) протоковую и внутрипротоковую папиллому. Инвертированная папиллома — это плотное безболезненное образование, которое возникает в малых слюнных железах. Растёт не агрессивно. Состоит из большого количества эпителиальных клеток с протоком в центре, который может открываться на поверхность слизистой оболочки. Капсулы у такой опухоли нет. Внутрипротоковая папиллома обычно находится в крупных слюнных железах и представляет собой одну большую кисту, окружённую капсулой. В обоих случаях опухоль достаточно безобидна и после адекватного хирургического лечения обычно не рецидивирует [1] .
- Папиллярная сиалоаденома — экзотическая опухоль сосочкового или бородавчатого вида. Крепится на ножке или широком основании в виде полусферы. Состоит из множества железистых и эпителиальных клеток, расположенных в виде протоков. У сиалоаденомы нет капсулы, она может агрессивно расти, также часто рецидивирует (в 10–15 % случаев) [1] .
- Цистаденома — редкая доброкачественная опухоль. Представляет собой безболезненное и бесформенное образование. Состоит из одной крупной кисты или множества мелких кист, окружённых дольками слюнной железы и соединительной ткани. Характеризуется доброкачественным течением, медленным ростом и отсутствием рецидивов после удаления, однако описаны редкие случаи озлокачествления опухоли [1] .
- Миоэпителиома — состоит из миоэпителиальных клеток, т. е. клеток, похожих на мышечную ткань. Может состоять из разных клеточных структур, но в одной опухоли обычно находят один вид клеток, комбинации встречаются редко. Если долго не лечить опухоль, она может стать злокачественной. При удалении прогноз для миоэпителиомы благоприятный, рецидивы случаются редко [1] .
- Ацинозно-клеточная опухоль — это промежуточная опухоль между доброкачественной и злокачественной. Она активно прорастает в окружающие ткани, но не даёт метастазов. Её клинические проявления похожи на симптомы остальных аденом. Как правило, диагностировать ацинозно-клеточную опухоль получается только с помощью гистологического обследования. Врач оценивает её злокачественность и решает вопрос о необходимости лучевой терапии [2] .
Осложнения аденомы слюнной железы
Осложнения делятся на две группы:
- нарушения в органах, возникшие из-за опухоли;
- изменения внутри самой опухоли.
Нарушения в органах
Если аденома увеличивается, прорастает в железистую ткань слюнной железы и замещает её, снижается выделение слюны. Это приводит к появлению сухости во рту и нарушению процессов пищеварения, так как слюна — это важный компонент пищеварительной системы: она участвует в первичной обработке углеводов поступающей пищи.
При сдавливании кровеносного сосуда или нерва появляется сбой в передаче нервных импульсов и поступлении полезных веществ к мышцам лица, что приводит к нарушению их работы и болям. Также длительное сдавливание иногда становится причиной воспаления в сосудисто-нервном пучке, из-за чего могут развиться невралгии и невриты, которые сопровождаются сильной болью.
Изменения внутри опухоли
Доброкачественные опухоли в основном состоят из здоровых, но неправильно расположенных клеток организма. При длительном существовании опухоли может появиться нетипичная группа клеток с повреждённой ДНК. Чем больше таких клеток, тем выше риск, что опухоль станет злокачественной. Такой процесс перерождения аденомы называется малигнизацией.
При удалении крупной аденомы есть риск, что в организме останется небольшая часть клеток, из которых может вырасти новая опухоль, т. е. произойдёт рецидив.
Иногда в крупных опухолях появляются очаги погибших клеток — зоны некроза. Это происходит из-за нарушения обмена веществ внутри опухоли. Такой очаг может привести к серьёзному воспалению и осложнить лечение [1] .
Чем раньше опухоль найдут и прооперируют, тем ниже вероятность развития осложнений.
Диагностика аденомы слюнной железы
Первый признак аденомы — припухлость, но обычно она безболезненная, поэтому пациент попадает к врачу гораздо позже, чем нужно. На более поздней стадии к симптомам прибавляются сухость во рту и боли по ходу ветвей нерва.
![Припухлость при аденоме слюнной железы [13]](/pimg3/simptomi-sialoadenoza-sialoza-EE0F701.jpeg)
При этом окончательный диагноз ставят только после удаления опухоли с помощью гистологического исследования, которое определяет тип аденомы по строению клеток.
Опрос и физикальный осмотр
Чтобы сформировать целостную картину, врач уточняет у пациента, когда появилась припухлость, как быстро она увеличивалась, какие изменения появились одновременно с ней, что предпринял пациент по поводу аденомы, есть ли хронические болезни и т. д.
После опроса проводится осмотр. Врач оценивает форму и размер образования, состояние слизистой оболочки над ним, анализирует целостность протоков крупных слюнных желёз и размер лимфатических узлов, проверяет, свободно ли открывается рот, есть ли признаки поражения нерва и сухость во рту.
При ощупывании врач определяет консистенцию образования, наличие болезненности, прилегание к окружающим тканям и подвижность опухоли.
Инструментальная диагностика
Далее используют дополнительные методы обследования:
- Цитологический метод — с помощью специальной иглы у пациента берут биологический материал и исследуют под микроскопом. У этого метода много недостатков: результаты зависят от условий взятия пункции и квалификации врача, проводящего исследование. Так как пункцию берут до операции, под обследование может попасть абсолютно любой участок опухоли, поэтому метод может дать неполную картину болезни. Часто проводят под контролем УЗИ.
- УЗИ — определяет точные размеры и положение опухоли, но иногда участки слюнных желёз перекрываются массивными костными образованиями, например ветвью нижней челюсти, и сигнал до них не доходит.
- Сиалография — очень информативный метод, при котором в проток слюнной железы вводят контрастное вещество, после чего делают рентгеновский снимок. Анализируя распространение контрастного вещества по слюнной железе, можно отличить опухоль от неопухолевой патологии, например слюннокаменной болезни, при которой тоже есть припухлость. Если контрастное вещество вытекает за пределы железы, это указывает на опухоль, так как нарушается структура оболочки железы или протока. Также по ряду признаков можно предположить, злокачественная опухоль или доброкачественная (если целостность железы не нарушена).
- КТ и МРТ — передают трёхмерное изображение слюнной железы и опухоли, что помогает точно определить её положение и размеры. Также с помощью МРТ можно узнать о строении опухоли, что сделает постановку диагноза более точной [1][2][3][4][5] .
![КТ аденомы слюнной железы [14]](/pimg3/simptomi-sialoadenoza-sialoza-31C2827.jpeg)
Лечение аденомы слюнной железы
Основным и единственным вариантом лечения аденомы слюнных желёз является операция. В большинстве случаев удаление опухоли сопровождается повреждением железы и нарушением её работы, поэтому железу тоже вырезают.
Если опухоль образовалась в малой слюнной железе, то её иссекают в пределах здоровых тканей. Иногда небольшую доброкачественную аденому удаляют в пределах её оболочки, но только если у опухоли есть капсула. Этот вариант операции является более щадящим, однако такой метод не используют при лечении плеоморфной аденомы. Это связано с тем, что такая опухоль может стать злокачественной. Также её капсула имеет неравномерную толщину и местами истончается, что затрудняет работу хирурга.
Послеоперационный период длится примерно неделю, дополнительные методы лечения аденомы (например, химио- или лучевая терапия) не требуются.
Хирургическое лечение слюнных желёз может оказаться довольно сложным, поскольку внутри и вокруг желёз находится несколько важных нервов, например лицевой нерв, который проходит через околоушную железу [9] . С этим связаны возможные послеоперационные осложнения, например парез лицевого нерва.
Прогноз. Профилактика
Прогноз благоприятный. При полном удалении железы вместе с опухолью рецидивы случаются крайне редко. В случае щадящего способа лечения есть вероятность повторного появления опухоли. В таком случае операцию проводят повторно и более радикально.
Профилактика аденомы слюнной железы
Как таковых мер профилактики не существует, однако стоит следовать общим рекомендациям:
Хронический сиаладенит
Хронический сиаладенит – это вялотекущее воспаление слюнной железы, для которого характерно чередование периодов обострений и ремиссий. Во время скрытой фазы хронического сиаладенита жалобы отсутствуют. В период манифестной стадии появляется безболезненная припухлость в проекции пораженной железы, снижается саливация, периодически возникает чувство тяжести и болезненности, присутствует неприятный привкус во рту. Диагностика хронического сиаладенита включает сбор жалоб, клинический осмотр, дополнительные методы исследования. Лечение хронического сиаладенита направлено на купирование воспаления, нормализацию саливации, предотвращение развития дегенеративных изменений.
Хронический сиаладенит – воспалительное заболевание слюнной железы, которое протекает со стертой симптоматикой и приводит к необратимым деструктивным изменениям, сопровождается снижением секреторной активности. По локализации патологического очага чаще всего выявляют хронический паротит (у детей хронический сиаладенит приушной слюнной железы диагностируют в 90% случаев), субмаксиллит встречается у 3% пациентов. Паренхиматозной формой хронического сиаладенита болеют преимущественно женщины, тогда как интерстициальный сиаладенит чаще обнаруживают у мужчин.
Наиболее высокий процент больных сиалодохитом (протоковым сиаладенитом) выявляют среди людей пожилого возраста. В большинстве случаев причиной хронического сиаладенита является неспецифическая микрофлора полости рта. Туберкулезные и актиномикотические поражения встречаются крайне редко. В 44% случаев диагностируют односторонний хронический сиаладенит, у 56% пациентов обнаруживают признаки двустороннего воспалительного процесса.
Причины
Паренхиматозный хронический сиаладенит возникает на фоне врожденной патологии протоков слюнной железы. В результате этого развиваются застойные процессы, наблюдается ретенция продуцируемого железой секрета. Таким образом, создаются благоприятные условия для инфицирования клеток паренхимы неспецифической микрофлорой полости рта дуктогенным путем.
Этиология интерстициального хронического сиаладенита изучена не до конца. Ученые предполагают, что в основе заболевания лежат нарушения метаболизма. Сиалодохит возникает в результате травм, врожденной эктазии протоков, а также вследствие компрессии устья выводного протока опухолью, увеличенными лимфоузлами. Предрасполагающими факторами в развитии хронического сиаладенита являются общесоматические заболевания (болезни дыхательной системы, органов пищеварения, желез эндокринной секреции).
Патанатомия
Микроскопически при паренхиматозной форме хронического сиаладенита обнаруживают отечность и разрастание кровеносных сосудов различного калибра в междольковых зонах. Вокруг расширенных дистальных отделов выводных протоков сосредотачиваются клетки воспалительного инфильтрата. Местами отмечается развитие грубой соединительной ткани в виде узких тяжей. Ацинусы образованы цилиндрическими эпителиальными клетками, цитоплазма которых вакуолизирована, ядра гиперхромные.
При интерстициальном хроническом сиаладените выявляют отечную соединительную ткань. В междольковых участках наблюдается разрастание и дилатация кровеносных сосудов. В других отделах железы наряду с тяжами фиброзной ткани обнаруживают скопления лимфоцитов и гистиоцитов. Паренхима представлена лимфоидными клетками.
Классификация
В клинической стоматологии различают три формы хронического сиаладенита:
- Паренхиматозный хронический сиаладенит. Характеризуется вовлечением в патологический процесс клеток паренхимы. Наиболее часто диагностируют хроническое паренхиматозное воспаление приушной слюнной железы.
- Интерстициальный хронический сиаладенит. Протекает с поражением междолькового пространства. Чаще всего выявляют интерстициальный субмаксиллит (воспаление поднижнечелюстной железы). Болеют преимущественно мужчины.
- Протоковый хронический сиаладенит. Возникает в результате травм, врожденной патологии выводных протоков. Заболевание чаще встречается в пожилом возрасте.
Симптомы хронического сиаладенита
Паренхиматозная форма
При паренхиматозной форме хронического сиаладенита в первые дни развития заболевания пациенты не предъявляют жалоб. При внешнеротовом осмотре лицо у больного симметричное, кожные покровы в цвете не изменены. Открывание рта свободное. Пораженная слюнная железа в размерах не увеличена. Саливация в норме.
При прогрессировании патологии пациенты указывают на появление ощущения тяжести, припухание воспаленной железы, наличие неприятного привкуса во рту. При этом количество продуцируемого секрета снижается. При отсутствии должного лечения хронического сиаладенита пораженная железа увеличивается в размерах, поверхность ее становится неровной, бугристой. Основные жалобы сводятся к ощущению сухости во рту. Периодически возникает болезненность.
Интерстициальная форма
При интерстициальной форме хронического сиаладенита пациентов беспокоит незначительная болезненность в участке воспаленной железы. При этом в начальной фазе заболевания признаков секреторной недостаточности не наблюдается. При прогрессировании воспалительного процесса железа увеличивается в размерах, ощущение болезненности становится все более выраженным. Иногда при интерстициальном хроническом сиаладените пациенты указывают на снижение слуха. При пальпаторном исследовании обнаруживают увеличенную воспаленную железу тестоватой консистенции с гладкой или бугристой поверхностью. Секреторная функция нарушена.
Пртоковый сиаладенит
При протоковом хроническом сиаладените чувство распирания возникает после употребления острых, пряных продуктов. Через некоторое время болезненность проходит. Из протока выделяется застойная слюна, присутствует неприятный солоноватый привкус во рту. При обследовании выявляют валикообразное утолщение по ходу выводного протока воспаленной железы. При надавливании на припухлость из устья выделяется обильное количество мутной слюны с примесью фибринозных включений.
Диагностика хронического сиаладенита сводится к сбору жалоб, составлению анамнеза заболевания, клиническому осмотру и проведению дополнительных методов исследования, включающих сиалометрию, сиалографию, цитологический анализ продуцируемого секрета:
- Объективные данные. В начальной фазе развития внешнеротовые признаки заболевания отсутствуют: лицо у пациентов симметричное, кожные покровы в цвете не изменены, пораженная железа не увеличена в размерах. При внутриротовом обследовании устье выводного протока без признаков патологических изменений, слюна выделяется прозрачная. Секреторная функция не нарушена. При прогрессировании хронического сиаладенита отмечается появление безболезненной припухлости в участке воспаленной слюнной железы, поверхность которой становится бугристой. Наблюдается гипосаливация. При протоковом хроническом сиаладените врач-стоматолог обнаруживает утолщение по ходу выводного протока. После массирования уплотнения выделяется слюна застойного характера, припухлость исчезает. Для поздней фазы протокового хронического сиаладенита характерно неравномерное утолщение железы.
- Цитологический анализ. При цитологическом исследовании секрета в стадии начальных проявлений и в период ремиссии заболевания выявляют незначительное количество слизи, присутствуют скопления лимфоцитов, а также клетки плоского и цилиндрического эпителия. Во время обострения хронического сиаладенита в секрете повышается содержание слизи, увеличивается число нейтрофилов, бокаловидных клеток.
- Ренгенография слюнных желез. При проведении сиалометрического анализа снижение саливации наблюдается во время фазы выраженных проявлений. При паренхиматозной форме с помощью сиалографии выявляют небольшие полости, заполненные контрастным веществом, просвет протоков сужен, контуры прослеживаются хорошо, паренхима не определяется. В случае интерстициального сиаладенита обнаруживают суженные протоки с неровными контурами. Паренхима железы не прослеживается. При сиалодохите устанавливается значительное расширение основного протока. В поздней фазе заболевания выявляют увеличенные в диаметре мелкие протоки.
Хронический сиаладенит дифференцируют с острым сиаладенитом бактериальной и вирусной этиологии, доброкачественными и злокачественными новообразованиями железистой ткани, псевдопаротитом Герценберга, сиаладенозами. Пациента обследует стоматолог-хирург.
Лечение хронического сиаладенита
Консервативная терапия
Лечение хронического сиаладенита направлено на купирование воспалительного процесса, нормализацию саливации, предотвращение развития дегенеративных изменений в паренхиме и строме пораженной железы. В период манифестной фазы терапия хронического сиаладенита сводится к назначению антибактериальных и противовоспалительных лекарственных средств. Протеолитические ферменты вместе с антибиотиками вводят также местно дуктогенным путем (через выводной проток).
Для стимуляции саливации эффективны блокады звездчатого ганглия. С целью снижения сенсибилизации используют антигистаминные препараты. Для повышения защитных свойств организма показаны поливитаминные комплексы. Чтобы предотвратить развитие деструктивных изменений в период ремиссии хронического сиаладенита, применяют физиотерапевтические процедуры, а именно – электрофорез калий йодида.
Хирургическое лечение
В случае неэффективности консервативного лечения хронического сиаладенита показано оперативное вмешательство. При возникновении абсцессов осуществляют их вскрытие и дренирование. При обострении сиалодохита выполняют внутриротовой разрез протока, назначают полоскания растворами на основе лекарственных трав. В зависимости от площади поражения может производиться частичная или полная резекция железы.
Прогноз
При выявлении хронического сиаладенита прогноз в 50% случаев благоприятный. Своевременная диагностика и комплексное лечение заболевания приводят к выздоровлению. Если причиной воспалительного процесса является врожденная патология выводных протоков, даже при отсутствии жалоб пациент после клинического излечения находится на диспансерном учете.
Сиаладенозы

Заболевают мужчины и женщины с одинаковой частотой. Возраст манифестации заболевания- 30-40 лет. Проявления данного процесса может возникнуть как в норме (беременность, кормление грудью), так и при патологии (эндокринные, нейрогенные, аллергические и другие заболевания).
Механизм развития сиаладенозов до конца не изучен, однако выделяют несколько факторов, влияющих на течение данного процесса:
- Нейропатия, вызывающая разрушение здоровых нервных волокон;
- Врожденное расширение/сужение протоков железы;
- Нарушение микроциркуляторного русла и процесса окисления липидов, приводящее к нарушению функционирования клеток.
Наличие таких изменений приводит к замещению железистой ткани жировой, нарушению функциональной способность слюнных желез.
Выделяют несколько классификаций сиаладенозов.
- эндокринные (сахарный диабет, гиперменструальный синдром);
- аллергические (вызваны приемом препаратов);
- нейрогенные (чрезмерная активность симпатической нервной системы);
- алиментарные (связанные с нарушением питания);
- связанные с приемом алкоголя (панкреатит, цирроз печени).
По локализации патологического процесса существует: интерстициальная, паренхиматозная, протоковая формы сиаладенозов.
Выделяют три клинические степени развития сиаладенозов:
- I — при осмотре объективных изменений не выявлено, железы не увеличены в объеме, при массаже из протоков выделяется обильный прозрачный секрет;
- II- слюнные железы внешне не изменены. Пальпаторно определяется увеличение размеров желез, при массаже из протоков выделяется уменьшенное количество слюны;
- III- визуально, пальпаторно определяется увеличение желез, при массаже выделяется небольшое количество мутного секрета.
Причины возникновения сиаладеноза
В настоящее время природа возникновения сиаладенозов полностью не выяснена, однако выделяют несколько групп заболеваний, наиболее часто приводящих к данной патологии:
- эндокринные заболевания (сахарный диабет);
- нарушение менструального цикла (гиперменструальный синдром);
- злоупотребление алкоголем, вследствие чего развивается цирроз печени, хронический панкреатит;
- беременность;
- кормление грудью;
- аутоиммунные заболевания (склеродермия, системная красная волчанка, болезнь Шегрена, болезнь Микулича, псориаз, ревматоидный артрит и другие);
- нарушение питания (анорексия);
- психоневрологические изменения (неврастения, истерия и другие);
- аллергические заболевания;
- хронический простатит;
- посттравматические, постоперационные изменения на железе, приводящие к развитию сиаладенозов.
При отсутствии данных отклонений также возможно развитие сиаладенозов, в таком случае причина остается невыясненной.
Симптомы сиаладенозов
По статистике наиболее часто происходит изменение околоушных слюнных желез. Процесс, как правило, двусторонний, признаки воспаления отсутствуют, размеры желез не изменяются после приема пищи. Пациент может предъявлять жалобы на увеличение желез в объеме. При пальпации железы мягкой консистенции, гладкие, безболезненны, увеличены в объеме, при массировании из железы выделяется секрет жидкой либо вязкой консистенции, иногда мутный. Также одним из характерных симптомов сиаладенозов является ксеростомия — сухость во рту. Данный признак чаще встречается при третьей степени сиаладенозов. Нередко выделяют формы сиаладенозов, при которых развивается повышенное слюноотделение (язвенная болезнь желудка, двенадцатиперстной кишки, глистная инвазия, стоматит, токсикоз беременных) либо пониженное слюноотделение (кандидоз полости рта, инфекционные заболевания, неврастения, остеохондроз шейного отдела позвоночника, атеросклероз). При таких патологических процессах зачастую не происходит изменение размеров слюнных желез.
Диагностика сиаладенозов
Диагностический минимум постановки диагноза сиаладеноз включает опрос пациента, осмотр всех органов и систем, пальпацию желез. Важен также сбор анамнеза жизни, болезни, аллергологический анамнез.
К дополнительным методам обследования относятся:
- клинический анализ крови;
- биохимический анализ крови;
- гликемия крови, гликемический профиль;
- показатели электролитного обмена.
Данные диагностические тесты не специфичны для сиаладенозов, однако позволяют выявить причину их возникновения, поставить диагноз основного заболевания.
Нередко при сиаладенозе назначается ультразвуковое исследование слюнных желез с целью определения функциональной способности железистой ткани, протоков. Также применяется компьютерная томографии для исключения развития опухолевого процесса, наличия кист, воспалительных инфильтратов.
Сиалография позволяет определить скорость выделения рентгенконтраста из протоков слюнных желез для постановки стадии развития процесса. Нередко для верификации диагноза проводят сиалометрию, цитологическое исследование протокового секрета. Окончательная постановка диагноза проводится путем проведения аспирационной биопсии. Гистологическое исследование выявляет изменение структуру ацинусов, гипертрофию железистой ткани, замещение железы адипозной тканью, отсутствие воспалительной инфильтрации.
Клинические признаки сиаладеноза при диагностике:
- расширение или сужение выводных протоков;
- нарушение контрастирования паренхимы слюнных желез;
- умеренное количество плоского эпителия в слюне;
- отсутствие всех сегментов кривой «активность-время» на радиосиалограмме;
- следы контрастного вещества в протоке через 25 секунд после экстубации катетера;
- отсутствие активного выделения секрета после стимуляции.
Для постановки данного диагноза нередко требуется консультация нескольких специалистов (гинеколога, эндокринолога, аллерголога, гепатолога, уролога-андролога, гастроэнтеролога, ревматолога, стоматолога и других специалистов). Дифференциальная диагностика проводится с сиаладенитом, эпидемическим паротитом, кистозными образованиями слюнных желез, опухолевыми процессами, камнями слюнных желез.
Лечение сиаладенозов
Консервативная терапия сиаладенозов приводит к уменьшению размеров гипертрофированных желез, однако полного восстановления железистой ткани не происходит. Процесс лечения длительный и достаточно сложный. Прежде всего, необходимо начать патогенетическое лечение основного заболевания для приостановки развития сиаладеноза.
К симптоматическим методам относятся:
- иглорефлексотерапия;
- курсы новокаиновых блокад шейных симпатических ганглиев;
- гальванизация и электрофорез новокаина в области слюнных желез;
- инфильтрация подкожной основы околоушных желез слабым раствором новокаина;
- назначение внутрь и парентерально витамина Е;
- внутривенное введение раствора реополиглюкина, гемодеза;
- гальванический воротник по Щербакову;
- импульсное магнитное поле;
- низкоинтенсивное лазерное облучение;
- гипербарическая оксигенация.
При неэффективности консервативных методов лечения прибегают к хирургической коррекции железистой ткани. Прогноз и профилактика сиаладеноза полностью зависит от основного заболевания.
Получить консультацию или записаться на прием к врачу вы сможете на нашем портале в режиме онлайн.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
Читайте также:
- Пневмоэнцефалография при джексоновской эпилепсии. Особенности джексоновских припадков
- Лечение менингококковой инфекции. Профилактика менингококковой инфекции. Менингококковая вакцина.
- Расширение средостения. Причины расширения средостения.
- Вирусные заболевания с лимфоцитарной реакцией. Краснуха. Корь.
- Генетика болезни Альцгеймера. Наследование, молекулярные основы
