Системная склеродермия: атлас фотографий
Добавил пользователь Валентин П. Обновлено: 31.01.2026
Системная склеродермия - диффузная патология соединительной ткани, для которой характерны фиброзно-склеротические изменения кожи, суставно-мышечного аппарата, внутренних органов и сосудов. Типичными признаками системной склеродермии служат синдром Рейно, уплотнение кожи, маскообразное лицо, телеангиэктазии, полимиозит, суставные контрактуры, изменения со стороны пищевода, сердца, легких, почек. Диагностика системной склеродермии основана на комплексе клинических данных, определении склеродермических аутоантител, биопсии кожи. Лечение включает антифиброзные, противовоспалительные, иммуносупрессивные, сосудистые средства, симптоматическую терапию.
Общие сведения
Системная склеродермия – коллагеноз с полисиндромными проявлениями, в основе которого лежит прогрессирующий фибросклероз кожных покровов, опорно-двигательного аппарата, висцеральных органов и сосудов. Среди болезней соединительной ткани занимает второе место по частоте встречаемости после системной красной волчанки. Патология детально описана еще в ХVII в., однако общепринятый термин «склеродермия» был введен в употребление лишь в середине ХIХ столетия, а детальное изучение заболевания в рамках ревматологии началось с 40-50-х г.г. прошлого века. Распространенность системной склеродермии колеблется от 6 до 20 случаев на 1 млн. человек. Женское население заболевает в 3-6 раз чаще, чем мужское; основную долю пациентов составляют лица в возрасте 30-60 лет. Системная склеродермия имеет медленно прогрессирующее течение, со временем приводящее к утрате трудоспособности.
Причины
Точные представления о причинах системной склеродермии отсутствуют. Накопленные наблюдения позволяют лишь высказывать отдельные этиологические гипотезы. В пользу генетической детерминированности свидетельствуют факты семейной истории системной склеродермии, а также наличие у ближайших родственников других склеродермических болезней, коллагенозов (СКВ, ревматоидного артрита, синдрома Шегрена), микроангиопатий, кардиопатий и нефропатий неизвестного генеза. Выявлена ассоциация склеродермии с определенными антигенами и аллелями HLA-системы, определяющими иммунный ответ, что также свидетельствует о наличии генетического следа в генезе патологии.
Наряду с наследственной теорией, широко обсуждается роль инфекции, в первую очередь цитомегаловирусной. Некоторые пациенты связывают дебют заболевания с перенесенным гриппом или стрептококковой ангиной. Ряд наблюдений указывает на триггерную роль химических агентов: кварцевой и угольной пыли, растворителей, лекарственных средств (в частности, блеомицина и других цитостатиков). Доказано участие вибрационного воздействия, стресса, охлаждения и обморожения, травм в запуске иммунопатологических сдвигов при системной склеродермии. Фоном для развития системного склероза может служить гормональная перестройка, обусловленная пубертатом, родами, абортом, климаксом. У отдельных пациентов началу заболевания предшествуют операции (удаление зуба, тонзиллэктомия и др.) и вакцинация. Т. о., на основании имеющихся данных можно сделать вывод о мультифакториальном генезе системной склеродермии, сочетающем в себе сложное взаимодействие эндо- и экзогенных факторов с наследственной предрасположенностью.
Патогенетические механизмы системной склеродермии изучены лучше этиологии. Ключевую роль в них играют нарушения клеточного и гуморального иммунитета, приводящие к повышению числа CD4 + и В-лимфоцитов, и реакция гиперчувствительности, обусловливающая образование широкого спектра аутоантител (антинуклеарных, антицентромерных, анти-Scl-70, антинейтрофильных, антиэндотелиальных, цитоплазматических, АТ к соединительной ткани и др.) и циркулирующих иммунных комплексов. Подобная иммунная активация способствует гиперактивности фибробластов и повреждению сосудистого эндотелия. Специфика заболевания определяется генерализованным склерозом органов и тканей (кожи, костно-суставной и мышечной системы, ЖКТ, сердца, легких, почек) и развитием облитерирующей микроангиопатии. Рассмотренный механизм позволяет отнести системную склеродермию к аутоиммунным заболеваниям.
Классификация
На сегодняшний день термином «склеродермия» обозначается группа заболеваний со сходными патогенетическими механизмами, протекающих с локальным или генерализованным фиброзом соединительной ткани. С позиций международной клинической классификации выделяют следующие формы склеродермических болезней: системная склеродермия, очаговая склеродермия, отечная склеродермия (склередема Бушке), эозинофильный фасциит, индуцированная склеродермия, мультифокальный фиброз, псевдосклеродермия.
Системная склеродермия (диффузная или генерализованная склеродермия, прогрессирующий системный склероз) может протекать в нескольких клинических формах:
- Пресклеродермия не имеет дерматологических проявлений и сопровождается только феноменом Рейно.
- Для диффузной склеродермии патогномонично стремительное развитие, поражение кожи, сосудов, мышечно-суставного аппарата и внутренних органов в течение первого года заболевания.
- Лимитированная форма протекает с медленно развивающимися фиброзными изменениями, преимущественным поражением кожных покровов и поздним вовлечением внутренних органов.
- При склеродермии без склеродермы отмечаются только висцеральные и сосудистые синдромы без типичных кожных проявлений.
- Перекрестная форма может проявляться сочетанием системной склеродермии с дерматомиозитом, полимиозитом, СКВ, РА, васкулитами.
Системная склеродермия может протекать в хронической, подострой и острой форме. При хроническом течении на протяжении многих лет единственным указанием на заболевание служит синдром Рейно; другие типичные поражения развиваются постепенно и длительно. При подостром варианте системной склеродермии преобладает кожно-суставной (склеродермия, полиартрит, полимиозит) и висцеральный синдром (сердечно-легочный) при незначительных вазомоторных нарушениях. Острая форма патологии отличается стремительным (в течение 12 мес.) формированием системного фиброза и микрососудистых нарушений. Различают три степени активности системной склеродермии: I – минимальную, типичную для хронического варианта; II – умеренную, обычно встречающуюся при подостром процессе; III – максимальную, сопровождающую течение острой и иногда подострой форм.
Симптомы системной склеродермии
Клиническая специфика системной склеродермии заключается в полиморфности и полисиндромности проявлений. Варианты развития болезни могут варьировать от маловыраженных форм с относительно благоприятным прогнозом до быстропрогрессирующих диффузных поражений с ранним фатальным исходом. В дебюте системной склеродермии, еще до появления специфических поражений, отмечается потеря веса, слабость, субфебрилитет.
Наиболее ранним признаком заболевания служит синдром Рейно, характерный для 99% пациентов и протекающий с преходящими пароксизмами вазоспазма. Под воздействием стресса или охлаждения пальцы рук резко бледнеют, затем кожа приобретает синевато-фиолетовую окраску. Сосудистый спазм может сопровождаться чувством зябкости и онемения кистей. После разрешения вазоконстрикции наступает стадия реактивной гиперемии: кожа становится ярко-розовой, появляется ощущение ломоты и боли в пальцах. Феномена Рейно при склеродермии может носить системный характер, т. е. распространяться на сосуды кожи лица, языка, почек, сердца и др. органов.
Кожный синдром присутствует у большинства больных системной склеродермией. В своей эволюции он проходит 3 фазы: воспалительного отека, уплотнения (индурации) и атрофии кожи. Начальную стадию характеризует появление плотного отека кожи рук и ног, сопровождающегося зудом. В дальнейшем развивается склеродактилия (утолщение кожи пальцев), образуются трофические язвы, деформируются ногти. Лобные и носогубные складки сглаживаются, в результате чего лицо приобретает маскообразное выражение. Вследствие атрофии сальных и потовых желез кожа становится сухой и грубой, лишенной волосяного покрова. Часто обнаруживаются телеангиэктазии, депигментация или гиперпигментация кожи, подкожные кальцинаты.
Мышечно-суставной синдром также часто сопутствует системной склеродермии. Типичны отечность и скованность суставов, артралгии – данный симптомокомплекс носит название склеродермического полиартрита. Вследствие уплотнения кожи формируются сгибательные контрактуры суставов, развиваются теносиновиты. Возможен остеолиз ногтевых фаланг, приводящий к укорочению пальцев. Поражение мышц при системной склеродермии протекает по типу полимиозита или невоспалительной миопатии.
Висцеральные поражения могут затрагивать ЖКТ (90% случаев), легкие (70%), сердце (10%), почки (5%). Со стороны органов пищеварения отмечается дисфагия, изжога, тошнота и рвота. Развивается рефлюкс-эзофагит, усугубляющийся образованием язв и стриктур пищевода. На этом фоне у больных системной склеродермией повышен риск формирования пищевода Барретта и аденокарциномы. При поражении тонкого кишечника возникает диарея, метеоризм, похудание; при вовлечении толстого кишечника – запоры и кишечная непроходимость.
Поражение легких при системной склеродермии может выражаться в виде пневмофиброза и легочной гипертензии. Оба синдрома проявляются непродуктивным кашлем, прогрессирующей экспираторной одышкой и дыхательной недостаточностью. Поражение легких служит ведущей причиной летальных исходов у больных системной склеродермией, поэтому расценивается как прогностически неблагоприятный фактор. При вовлечении сердца могут развиваться аритмии, перикардит (адгезивный или экссудативный), эндокардит, сердечная недостаточность.
Почечный синдром при системной склеродермии чаще протекает в форме латентной нефропатии с умеренными функциональными нарушениями. Однако у ряда больных в первое пятилетие от дебюта заболевания развивается грозное, потенциально летальное осложнение - острая склеродермическая почка, которая протекает с гиперренинемией, злокачественной артериальной гипертензией, тромбоцитопенией и гемолитической анемией, стремительно нарастающей почечной недостаточность. В числе прочих синдромальных проявлений системной склеродермии встречаются полиневропатия, синдром Шегрена, аутоиммунный тиреоидит, первичный билиарный цирроз печени и др.
Диагностика
Американской коллегией ревматологов разработаны критерии, на основании которых может быть выставлен диагноз системной склеродермии. Среди них выделяют большой критерий (проксимальная склеродермия - уплотнение кожи кистей рук, лица и туловища) и малые (склеродактилия, дигитальные рубчики, двусторонний пневмофиброз). При выявлении двух малых или одного большого признака клинический диагноз можно считать подтвержденным. Дифференциально-диагностические мероприятия проводятся как внутри группы склеродермических болезней, так и среди других системных заболеваний: синдрома Шегрена, полимиозита, дерматомиозита, облитерирующего тромбангиита и мн. др.
Общеклинические анализы малоинформативны, а выявляемые в них изменения – неспецифичны. Со стороны крови отмечается гипохромная анемия, лейкоцитопения или лейкоцитоз, умеренное увеличение СОЭ. В общем анализе мочи может выявляться протеинурия, лейкоцитурия, микрогематурия. Биохимические показатели указывают на признаки воспаления (повышение уровня серомукоида и фибриногена, СРБ, РФ). Наибольшее значение имеют результаты иммунологического обследования. При системной склеродермии в крови обнаруживаются склеродермические аутоантитела-маркеры: АТ к Scl-70 и антицентромерные АТ.
Среди инструментальных методик для ранней диагностики системной склеродермии наибольшую ценность представляет капилляроскопия ногтевого ложа, позволяющая выявить начальные признаки болезни. Для оценки состояния костной системы проводится рентгенография кистей. С целью выявления интерстициального пневмофиброза целесообразно выполнение рентгенографии и КТ легких. Для исследования ЖКТ назначают рентгенографию пищевода, рентгенографию пассажа бария по кишечнику. Электрокардиография и ЭхоКГ необходимы для выявления кардиогенных поражений и легочной гипертензии. Электромиография позволяет подтвердить миопатические изменения. Для гистологической верификации системной склеродермии проводится биопсия кожи, мышц, почек, легких, перикарда.
Лечение системной склеродермии
Лицам, страдающим системной склеродермией, следует избегать стрессовых факторов, вибрации, переохлаждения, инсоляции, контакта с бытовыми и производственными химическими агентами, отказаться от курения и употребления кофеина, приема сосудосуживающих средств. Фармакотерапия, ее дозировки и длительность зависят от клинической формы, активности и скорости прогрессирования заболевания, тяжести висцеральных поражений.
Патогенетическая терапия системной склеродермии проводится с использованием сосудистых, антифиброзных и иммуносупрессивных препаратов. Для предупреждения эпизодов сосудистого спазма и профилактики ишемических осложнений назначаются вазодилататоры (нифедипин, верапамил, дилтиазем, циннаризин и др.), антиагреганты (ацетилсалициловую кислоту, пентоксифиллин) и антикоагулянты (гепарин, варфарин). С целью подавления развития системного фиброза используется D-пеницилламин. Противовоспалительная терапия при системной склеродермии включает прием НПВП (ибупрофен, диклофенак, нимесулид) и глюкокортикоидов. Препараты данной группы помогают уменьшить признаки воспаления (миозита, артрита, тендосиновита) и иммунологическую активность. Для замедления прогрессирования системного фиброза может применяться метотрексат, циклоспорин, пульс-терапия циклофосфаном.
Симптоматическая терапия при системной склеродермии направлена на уменьшение расстройств пищеварения, сердечной недостаточности, легочной гипертензии. При развитии склеродермического почечного криза назначается каптоприл, эналаприл; в некоторых случаях может потребоваться проведение гемодиализа. Хирургическое лечение – грудная симпатэктомия - показано при осложненной форме синдрома Рейно.
Прогноз
Прогноз при системной склеродермии в целом неблагоприятный. Самая низкая пятилетняя выживаемость (30-70%) ассоциируется с диффузной формой. Предикторами неблагополучного прогноза выступают легочный и почечный синдромы, дебют болезни у пациентов старше 45 лет. Лимитированная форма и хроническое течение болезни имеют более благоприятный прогноз и лучшую выживаемость, при них возможно планирование беременности и благополучное родоразрешение. Пациенты с системной склеродермией подлежат диспансерному учету и наблюдению каждые 3–6 месяцев.
Системная склеродермия: атлас фотографий
Прогрессирующая оссифицирующая фибродисплазия: атлас фотографий
Прогрессирующая оссифицирующая фибродисплазия (синонимы: прогрессирующая костная гетероплазия, прогрессирующий оссифицирующией миозит, болезнь Мюнхмайера) — это редко аутосомно-доминантное наследственное заболевание, характеризующееся различными пороками развития первых пальцев стоп и прогрессирующей оссификацией крупных скелетных мышц, проводящей к значительной и прогрессирующей инвалидизации пациентов.
Частота заболевания составляет 1:2000000, болезнь распространена повсеместно независимо от расовой, этнической и географической принадлежности. Характерными скелетными изменениями является болезненный отек и фиброзирование мышц, проводящие к их оссификации. Дебют заболевания приходится на возраст от 0 до 15 лет.
Эффективных методов лечения не существует; к возрасту 30 лет пациенты уже обычно прикованы к инвалидному креслу в связи с выраженными контрактурами мягких тканей и ограничением подвижности суставов.
Внешний вид (а) и рентгенограмма (6) стоп 15-летней девушки с типичным укорочением первых лучей, вальгусо-подобной деформацией передних отделов стоп и отсутствием фаланг первых пальцев. Внешний вид (а) и рентгенограмма (б) кистей этой же пациентки: укорочение первых пальцев кистей. Этот порок развития наблюдается непостоянно. Заболевание начинается с оссификации верхних паравертебральных мышц шеи, которые видны при рентгенографии в виде отдельной линии (а, стрелка), в дальнейшем оссификация распространяется от центральной оси тела к периферии, от верхних отделов туловища в каудальном направлении, от проксимальных отделов конечностей к дистальным, также поражаются мышцы в области тазобедренного (б, стрелка) и других крупных суставов. Оссификаты развиваются в сухожилиях, связках, мышцах и соединительной ткани. В пораженной области фиброзированные мышцы постепенно замещаются костной тканью. МР-сканы этой же 15-летней девушки. Виден высокоинтенсивный сигнал, свидетельствующий о текущем патологическом процессе при прогрессирующем оссифицирующем миозите. На фронтальном скане груди (а) и аксиальном скане таза (б) визуализируется высокоинтенсивный сигнал в области межреберных мышц слева, а также наружной запирательной и подвздошно-поясничной мышц справа. В терминальной фазе заболевания наблюдается только оссификация и кальцинация мышц, отек тканей не характерен. Поэтому в терминальной фазе оссифицирующей дисплазии МРТ становится менее информативным исследованием. Четырехлетний мальчик (а, архивное фото). Обратите внимание на изъязвление кожи, вызванное оссификаци-ей мышц спины. Рентгенограммы грудной клетки этого же пациента в боковой (б) и прямой проекциях (в) свидетельствуют о тяжелой деформирующей оссификации мышц живота и спины. Рентгенограмма таза и деформированных тазобедренных суставов этого же пациента в возрасте 25 лет (г). Тот же пациент в возрасте 46 лет (архивное фото).
Очаговая склеродермия
Очаговая склеродермия – это хроническое заболевание соединительной ткани, характеризующееся преимущественным поражением кожных покровов. Клинически проявляется уплотнением (индурацией) различных участков кожи с последующей атрофией и изменением пигментации, образованием контрактур. Диагноз ставится на основании симптоматики, обнаружения в крови антинуклеарного фактора и антицентромерных антител. В сомнительных случаях проводится гистологическое исследование кожи. Лечение заключается в применении глюкокортикостероидов, иммунодепрессантов, антифиброзных средств, блокаторов кальциевых каналов и проведении ПУВА-терапии. В ряде случаев выполняются хирургические операции.
МКБ-10
Очаговая (локализованная, ограниченная) склеродермия – хроническое аутоиммунное заболевание из группы диффузных болезней соединительной ткани. Патология встречается повсеместно, распространенность составляет от 0,3 до 3 случаев на 100 000 человек. Чаще страдают женщины европеоидной расы. Возраст манифестации очаговой склеродермии зависит от формы. Бляшечная склеродермия чаще встречается у взрослых (30-40 лет), линейная - у детей от 2 до 14 лет, склероатрофический лихен – у женщин старше 50 лет. При локализованной форме, в отличие от системной, поражение внутренних органов в большинстве случаев либо минимально, либо отсутствует. Имеется ассоциация склеродермии с патологиями щитовидной железы (тиреоидитом Хашимото, болезнью де Кервена).
Точная причина заболевания неизвестна. Предполагается этиологическая роль бактерии Borrelia burgdorferi, вызывающей лайм-боррелиоз, однако убедительных данных за эту теорию на сегодняшний день нет. В развитии склеродермии важную роль играет наследственная предрасположенность. Были выявлены более частые случаи очаговой склеродермии среди близких родственников. При проведении генетических исследований обнаружена взаимосвязь между определенными генами гистосовместимости (HLA – DR1, DR4) и локализованной формой заболевания. Провоцирующими факторами, способствующими возникновению склеродермии, являются переохлаждения, травмы, постоянные вибрационные воздействия на кожу, прием лекарственных препаратов (блеомицина). Триггерными эффектами также обладают различные химические соединения (хлорвинил, кремний, нефтепродукты, сицилий, эпоксидная смола, пестициды, органические растворители).
Патогенез
Выделяют три основных патогенетических механизма склеродермии – фиброз (разрастание соединительной ткани), аутоиммунное повреждение и сосудистые нарушения. Иммунная аутоагрессия заключается в выработке лимфоцитами антител к соединительной ткани и ее компонентам. Также лимфоциты синтезируют интерлейкины, которые стимулируют пролиферацию фибробластов, гладкомышечных клеток и образование коллагена. Разрастающаяся при этом соединительная ткань замещает нормально функционирующую ткань. В результате повреждения эндотелия сосудов антителами и пролиферирующими гладкомышечными клетками снижается уровень простациклина (вещества, обладающего антиагрегантными и вазодилатирующими свойствами). Это приводит к спазму микрососудов, повышению адгезии и агрегации форменных элементов крови, внутрисосудистой коагуляции и микротромбозу.
Очаговая склеродермия подразделяется на множество форм. Наиболее распространенными являются бляшечная и линейная. У ряда пациентов могут наблюдаться одновременно несколько вариантов заболевания. Существует целый ряд классификаций, но наиболее оптимальной и широко используемой считается классификация клиники Мэйо, включающей следующие разновидности очаговой склеродермии:
- Бляшечная. Данная форма в свою очередь подразделяется на поверхностную (морфеа) и узловатую (келоидоподобную). Характерны типичные участки уплотнения кожи с атрофией и нарушением пигментации.
- Линейная. К ней относятся полосовидная, саблевидная формы, а также прогрессирующая гемиатрофия лица Парри-Ромберга. Очаги располагаются в виде линий по ходу сосудисто-нервного пучка.
- Генерализованная (многоочаговая). Проявляется сочетанием бляшечного и линейного вариантов. Очаги распространены по всему телу.
- Буллезная. При данной разновидности на коже возникают пузыри с жидкостным содержимым, оставляющие после себя эрозии.
- Пансклеротическая инвалидизирующая. Наиболее неблагоприятная форма очаговой склеродермии. Характеризуется тяжелым, прогрессирующим течением, плохо поддается лечению. Поражаются все слои кожи и ткани, лежащие под ней. Развиваются грубые контрактуры суставов и длительно незаживающие язвы на коже.
- Склероатрофический лихен Цумбуша (болезнь белых пятен). Характерно образование пятен белого цвета, сопровождающихся нестерпимым зудом. Преимущественная локализация пятен – половые органы.
Симптомы
Для клинической картины типично образование на коже очагов, которые проходят три последовательных стадий развития – отек, индурацию (уплотнение) и атрофию. В начале заболевания на коже конечностей, шеи или туловища появляются пятна сиреневого или лилового цвета, имеющие нечеткие края. Размер пятен может сильно варьировать – от просяного зерна до размеров ладони и больше. На этом этапе пациент не испытывает каких-либо неприятных ощущений или боли. Затем пятна начинают отекать, кожа в центре очага уплотняется, становится блестящей, приобретает цвет слоновой кости. Пациент начинает ощущать зуд, покалывания, стянутость кожи, болезненность. Далее наступает стадия атрофии. Кожа в очагах истончается, прекращается рост волос, нарушается потоотделение, возникает стойкая дисхромия (гипер- или депигментация) и телеангиэктазии. Иногда развивается атрофодермия (участки западения кожи).
При линейной склеродермии очаги расположены по ходу нервов и сосудов. В случае локализации на коже лица очаги по внешнему виду напоминают рубец от удара саблей (саблевидная форма). Прогрессирующая гемиатрофия представляет собой глубокий процесс с поражением всех тканей половины лица - кожи, подкожной клетчатки, мышц и костей лицевого скелета, что приводит к выраженной деформации лица, обезображивающей внешний вид пациента. Также происходит атрофия половины языка и снижение вкусовой чувствительности.
Из внекожных признаков очаговой склеродермии стоит отметить офтальмологические и неврологические проявления при гемиатрофии Парри-Ромберга. Они включают выпадение ресниц и бровей на стороне поражения, западение глазного яблока из-за атрофии глазных мышц и орбитальной клетчатки, нейропаралитический кератит, головокружения, когнитивные нарушения, мигренозные головные боли, эпилептические припадки. Также возможно развитие феномена Рейно. Симптомы синдрома Рейно следующие – стадийное изменение окраски кожи пальцев рук вследствие вазоспазма и последующей гиперемии (бледность, цианоз, покраснение), сопровождающееся онемением, болью и покалыванием в пальцах рук. Остальные экстрадермальные проявления, характерные для системной склеродермии, встречаются крайне редко.
Осложнения
Наиболее распространенная проблема рассматриваемого заболевания – косметические дефекты. Серьезные осложнения, представляющие угрозу для жизни больного, возникают редко. К ним относятся нарушение мозгового кровообращения при гемиатрофии лица, ишемия и гангрена пальцев рук при феномене Рейно, выраженные контрактуры суставов, инвалидизирующие пациента. Через несколько лет после дебюта болезни могут развиться тяжелые поражения внутренних органов – фиброз легких, легочная гипертензия, фиброз миокарда, перикардит, стриктуры пищевода, острая нефропатия, почечная недостаточность.
Пациентов с очаговой склеродермией курируют врачи ревматологи и дерматологи. При постановке диагноза учитывается клиническая картина, семейный анамнез. Все методы диагностики направлены в первую очередь на определение степени вовлечения внутренних органов и исключение системной склеродермии. С этой целью применяются следующие исследования:
- Лабораторные. В анализах крови выявляются эозинофилия, повышение уровня ревматоидного фактора, гаммаглобулинов, высокие титры антицентромерных антител и антинуклеарного фактора (АНФ). Наличие антител к топоизомеразе (анти-Scl 70) свидетельствует в пользу системного процесса. При развитии «склеродермической почки» в моче появляются белок и эритроциты.
- Инструментальные. При капилляроскопии наблюдается дилатация капилляров без участков некроза. По данным ФЭГДС могут встречаться признаки эзофагита, стриктуры пищевода. При фиброзе миокарда на ЭКГ иногда обнаруживаются нарушения ритма сердца, на ЭхоКГ – зоны гипокинеза, выпот в перикардиальную полость. На рентгенографии или компьютерной томографии легких отмечаются интерстициальные изменения.
- Гистологическое исследование биоптата кожи. Заключительный этап, позволяющий достоверно поставить диагноз. Проводится при сомнительных результатах предыдущих исследований. Характерны следующие признаки - инфильтрация лимфоцитами, плазмоцитами и эозинофилами в ретикулярном слое дермы, утолщенные коллагеновые пучки, набухание и склероз сосудистой стенки, атрофия эпидермиса, сальных и потовых желез.
Очаговую склеродермию дифференцируют с другими формами склеродермии (системной, склеродермой Бушке), дерматологическим заболеваниями (саркоидозом кожи, липонекробиозом, склеродермоподобной формы поздней кожной порфирии, базально-клеточным раком), поражением мягких тканей (панникулитом, липодерматосклерозом, эозинофильным фасциитом). В дифференциальной диагностике принимают участие онкологи, гематологи.
Лечение
Этиотропной терапии не существует. Метод лечения и вид лекарственного средства необходимо подбирать с учетом формы заболевания, тяжести течения и локализации очагов. При линейной и бляшечной формах используются топические глюкокортикостероиды высокой и сверхвысокой активности (бетаметазон, триамцинолон), синтетические аналоги витамина Д. При выраженной индурации кожи эффективны аппликации с диметилсульфоксидом. В случае поражений внутренних органов с целью уменьшения фиброзообразования назначаются пеницилламин и инъекции гиалуронидазы.
При неглубоких процессах хорошим терапевтическим действием обладает ПУВА-терапия, которая включает облучение кожи ультрафиолетовыми волнами длинного спектра с одновременным пероральным или наружным применением фотосенсибилизаторов. Тяжелое поражение кожи служит показанием к применению иммунодепрессантов (метотрексата, такролимуса, микофенолата), синдром Рейно - блокаторов кальциевых каналов (нифедипина) и препаратов, улучшающих микроциркуляцию (пентоксифиллина, ксантинола никотината). При склероатрофическом лихене проводится низкоинтенсивная лазеротерапия. В случае развития контрактур суставов, значительно затрудняющих движения, или грубых деформаций скелета и косметических дефектов лица требуется хирургическая операция.
Профилактика и прогноз
В подавляющем большинстве случаев очаговая склеродермия имеет доброкачественное течение. Правильно подобранная терапия позволяет добиться регресса симптомов. Иногда наступают спонтанные ремиссии заболевания. Неблагоприятные исходы возникают при тяжелых формах (прогрессирующей гемиатрофии лица, пансклеротической инвалидизирующей склеродермии), а также поражении внутренних органов. Эффективных методов профилактики не разработано. Рекомендуется избегать или максимально ограничить контакт кожи с химическими соединениями (кремнием, сицилием, хлорвинилом, нефтепродуктами, органическими растворителями, пестицидами, эпоксидной смолой).
2. Ревматические заболевания/ Под ред. Дж.Х. Клиппела, Дж.Х. Стоуна, Л.Дж. Кроффорд, П.Х. Уайт – 2012.
3. Диффузные болезни соединительной ткани: руководство для врачей/ под ред. проф. Мазурова В.И. –2009.
Склеродермия
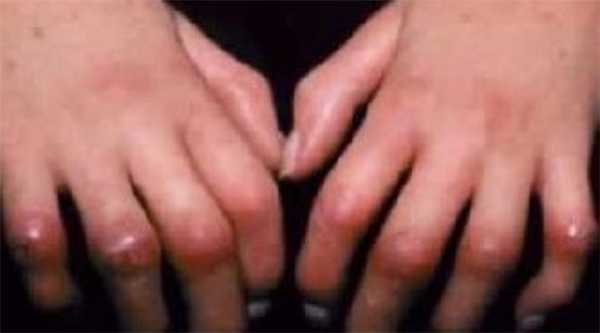
Склеродермия представляет собой аутоиммунное поражение соединительной ткани, которое проявляется очагами склероза и воспаления в кожных покровах и внутренних органах. Заболевание протекает в двух основных вариантах: системном и локализованном.
По статистике болезнь встречается примерно в 20 человек на 1 млн в год. При этом ограниченная форма преимущественно диагностируется у детей и подростков женского пола. Приблизительное соотношение женщин и мужчин со склеродермией составляет 6:1.
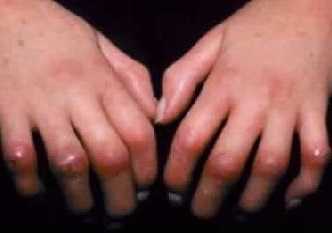
Что это такое?
Склеродермия — аутоимунное заболевание соединительной ткани, с характерным поражением кожи, сосудов, опорно-двигательного аппарата и внутренних органов (легкие, сердце, пищеварительный тракт, почки), в основе которого лежит нарушение микроциркуляции, воспаление и генерализованный фиброз.
Причины возникновения
До настоящего времени единого мнения ученых о причине склеродермии нет, поэтому уместнее говорить об изученных провоцирующих факторах. К ним относятся:
- обморожение;
- воздействие вибрации;
- перенесенная малярия;
- сбой в работе эндокринной системы;
- травмы;
- наследственная предрасположенность и выявленные генетические изменения;
- заражение вирусами, особенно цитомегаловирусом;
- пыль из кварца и от каменного угля;
- контакт с органическими растворителями;
- полимерный материал винилхлорид;
- некоторые сильнодействующие цитостатики, используемые в химиотерапии опухолей.
Изучение состава крови пациентов со склеродермией позволило выявить повышенное содержание VIII фактора свертывания, ферментов (гранзим-А), способных повредить внутреннюю оболочку сосудистой стенки.
Классификация склеродермии
В зависимости от распространенности патологического процесса различают следующие формы данного заболевания:
- диффузная (распространенное поражение кожи, раннее развитие патологии внутренних органов);
- склеродермия без склеродермы (феномен Рейно; уплотнения на коже отсутствуют; отмечаются признаки поражения внутренних органов);
- лимитированная, или ограниченная (длительное время сохраняется лишь синдром Рейно, к которому впоследствии добавляется поражение кожи в области кистей, стоп и лица, а за ним и внутренних органов);
- перекрестные формы (сочетание признаков системной склеродермии с другими заболеваниями соединительной ткани);
- пресклеродермия (изолированный синдром Рейно плюс характерные для системной склеродермии изменения капилляров);
- ювенильная склеродермия (дебют в возрасте ранее 16 лет, поражение кожи по типу очаговой склеродермии, образование контрактур, поражение внутренних органов не проявляется клинически, а выявляется только при проведении обследования).
Стоит отметить, что каждая из указанных форм заболевания дополнительно характеризуется и определенными изменениями сосудов, выявляемыми при капилляроскопии, а также некоторыми особенностями анализа крови. Однако, поскольку данная статья предназначена для широкого круга читателей, мы приняли решение не нагружать вас столь специфичными данными.
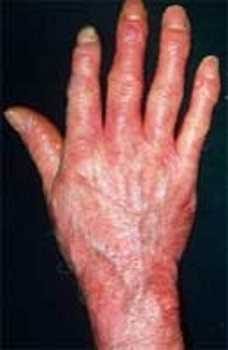
Общие симптомы склеродермии
Симптоматика отличается в зависимости от формы склеродермии. Некоторые симптомы могут вести себя как отдельные заболевания, и даже поддаются местному лечению. Однако существует несколько общих проявлений склеродермии для всех форм:
- Синдром Рейно – поражение конечностей в ответ на холодную погоду или стрессы. Мелкие сосуды становятся гиперчувствительными к температуре и импульсам нервной системы, поэтому пальцы или даже ладони немеют на фоне вазоспазма (уменьшение диаметра сосудов). На фоне хронического течения изменяется цвет рук и стоп, могут наблюдаться боли в конечностях, покалывания и зуд.
- Видоизменение кожных покровов. Наиболее распространены поражения конечностей и лица. Кожа чрезмерно натягивается, из-за этого появляется характерный блеск. Наблюдается отек на фалангах и между пальцами. Изменение кожи и припухлости возникают вокруг кистей и около губ. Движения могут становиться болезненными и затрудненными.
- ГЭРБ – гастроэзофагеальная рефлюксная болезнь, связанная с дисфункцией и утолщением стенок пищевода и поражением его мышечного сфинктера. Наблюдается повреждение стенок вследствие повышения кислотности и отрыжки. Перистальтика желудка нарушается, поэтому переваривание пищи становится затрудненным. Появляются проблемы с всасыванием микроэлементов и витаминов через стенки желудочно-кишечного тракта. Из-за ГЭРБ может появиться авитаминоз и незначительные гормональные сбои.
Как выглядит склеродермия: фото
На фото ниже показано, как проявляется заболевание у человека.
После посещения терапевта, пациент направляется к ревматологу, который оценивает симптоматику и решает как лечить заболевание. Проводится внешний осмотр, где оценивается:
- Изменение кожи на конечностях и запястно-фаланговых суставах;
- Патологии кончиков на пальцах;
- Характерные изменения кожных покровов тела и лица.
Лабораторные анализы позволяют выявить основные нарушения в организме — структурные, обменные, функциональные:
- биохимия крови — высокий уровень мочевины, креатинина указывает на почечную недостаточность, высокий билирубин говорит о поражении жёлчных протоков;
- клинический анализ крови — выявляют анемию, тромбоцитопению (снижение тромбоцитов), при неблагоприятном течении болезни — повышение СОЭ;
- анализ крови для определения уровня CXCL4 и NT-proBNP — биологически активных веществ, повышение выработки которых свидетельствует о пневмофиброзе и лёгочной гипертензии;
- клинический анализ мочи — обнаруженный белок и эритроциты говорят о функциональной недостаточности почек;
- анализы на аутоантитела (ревматоидный фактор) — проводят для выявления аутоиммунного заболевания;
- анализ на С-реактивный белок выявляет острую стадию воспаления в организме.
Также больному проводят:
- ЭКГ для выявления нарушений работы сердца;
- УЗИ внутренних органов для оценки их структуры и функций;
- трансторакальную эхографию для определения давления в лёгочной артерии;
- капилляроскопию ногтевого ложа для изучения состояния периферических капилляров;
- измерение жизненного объёма лёгких для выявления степени вовлечения органа в склеротический процесс;
- измерение жизненного объёма лёгких для выявления степени вовлечения органа в склеротический процесс;
- гистологическое исследование (биопсия) кожи и лёгких для выявления склеротических изменений тканей.
Помимо лабораторных, применяются радиологические способы исследования: компьютерная томография и рентгенография, которые необходимы для выявления остеомиелита, пневмофиброза, очагов кальциноза, сформированных под кожей.
Склеродермия поражает практически все органы и системы человека. Поэтому данное заболевание считается трудноизлечимым.
Изначально от склеродермии, конечно, страдает кожа. По этому признаку и диагностируют это заболевание. Стандартная картина – это вздувшиеся и покрасневшие участки кожи на голове и кистях. Помимо этого, часто в данных участках нарушается кровообращение, появляются нарывы, меняется форма ногтя, выпадают волосы. Меняются черты лица, появляются морщины. Кожа теряет свои качества. Случается, что болезнь захватывает не только голову и руки, но и другие участки тела. В этом случае болезнь называется диффузной склеродермией, если же поражены только определённые участки тела, то это лимитированная склеродермия.
Случается, что болезнь поражает мышечную систему. От этого мышечные волокна деформируются, отмирают некоторые фрагменты, объём мышечной ткани становится меньше, а связки, напротив, становятся больше. Если болезнь даёт осложнение на скелет человека, то деформируются пальцы на всех конечностях. Это тоже один из признаков склеродермии.
Примерно у 50 % больных склеродермией страдают и органы пищеварительного тракта. Если провести УЗИ этих органов и обнаружатся их изменения, это тоже будет признаком склеродермии. Помимо этого, практически две трети пациентов страдают проблемами с работой сердца и лёгких.
Способы лечения склеродермии
Как лечить склеродермию зависит от формы заболевания, степени распространения патологического процесса и глубины поражения органов и систем. Основные терапевтические методы включают прием следующих медикаментов:
- Антифиброзные сосудистые препараты, действие которых направлено на предотвращение спазма кровеносных сосудов. Наиболее эффективными средствами сосудистого расширения считаются блокаторы кальциевых каналов. К ним относятся: дигидропиридины (амлодипин, нифедипин, никардипин), фенилалкиламины (галлопамил, верапамил) и производные пиперазина (флунаризин, циннаризин).
- Антиагреганты, препятствующих тромбообразованию. Такие препараты как ацетилсалициловая кислота, тиклопидин, дипиридамол усиливают результативность сосудорасширяющих лекарств.
- Антифиброзное лечение. Врачи при склеродермии часто назначают больному пеницилламин, который угнетает образование коллагена. Таким образом, происходит блокировка чрезмерного формирования соединительной ткани.
- Противовоспалительная терапия диклофенаком, кетопрофеном, ибупрофеном, нимесулидом в стандартных дозировках устраняются нарушения работы опорно-двигательного аппарата.
- Симптоматическое лечение, которое направлено на устранение отдельных симптомов заболевания. Так, при воспалении нижнего отдела пищевода врачи рекомендуют придерживаться правил дробного питания и принимать курс прокинетиков в виде меклозина, домперидона или ондансетрона. Поражения тонкого кишечника требуют применения антибактериальных средств (амоксициллин, эритромицин и метронидазол). Проявления легочного фиброза купируются невысокими дозами преднизолона.
Терапия ограниченных форм склеродермии носит индивидуальный характер. Цель такого лечения – это остановка прогресса склерозирующего воспаления кожных покровов.
Физиотерапия
Больным склеродермией показаны:
- массаж;
- электрофорез с ферментными, рассасывающими, противовоспалительными препаратами;
- лазеротерапия;
- светолечение — ПУВА-терапия (лечение ультрафиолетом).
Хороший эффект оказывают углекислые и сероводородные ванны. Пациентам с системной формой заболевания назначаются сеансы акупунктуры (иглоукалывания).
Питание и диета
Склеродермия не относится к заболеваниям, при которых необходима какая-либо специфическая диета. Тем не менее, корректное питание позволяет уменьшить дискомфорт и облегчить общее состояние больного.
При склеродермии рекомендуется придерживаться следующих принципов питания:
- при поражении пищевода следует избегать твердой пищи;
- необходимо употреблять достаточное количество калорий;
- следует избегать больших доз витамина C (более 1000 мг/день), так как он стимулирует формирование соединительной ткани;
- при поражении кишечника необходимо употреблять пищу, богатую растительными волокнами;
- следует употреблять большое количество витаминов и минералов, так как зачастую их всасывание в кишечнике нарушено;
- при поражении почек целесообразным является уменьшение количества поступающей с пищей соли и воды.
При склеродермии прогноз остается наиболее неблагоприятным среди системных заболеваний соединительной ткани и в значительной степени зависит от формы и течения заболевания. По результатам 11-ти исследований, 5-летняя выживаемость больных склеродермией колеблется от 34 до 73% и в среднем составляет 68%.
Факторами неблагоприятного прогноза являются:
- мужской пол;
- распространеннная форма;
- возраст начала болезни старше 45 лет;
- анемия, высокая СОЭ, выделение белка с мочой в начале болезни;
- фиброз легких, легочная гипертензия, аритмия и поражение почек в первые 3 года болезни.
Все больные склеродермией подлежат диспансерному наблюдению. Врачебный осмотр осуществляется каждые 3–6 месяца в зависимости от течения болезни, наличия и выраженности поражений внутренних органов. Одновременно проводятся общие и биохимические анализы крови и мочи. Рекомендуется исследование функции внешнего дыхания и ЭхоКГ.
У больных, принимающих варфарин, следует контролировать протромбиновый индекс и международное нормализованное отношение, а при лечении циклофосфаном — исследовать общие анализы крови и мочи 1 раз в 1–3 месяца.
Склеродермия у детей
Склеродермия у детей — это аутоиммунное заболевание, характеризующееся фиброзными изменениями в коже и внутренних органах, системными нарушениями микроциркуляции. К предрасполагающим факторам относят наследственность, негативные внешние воздействия, хронические патологии. Ограниченная склеродермия проявляется отеком, утолщением, атрофией кожи в сочетании с синдромом Рейно. Системная форма сопровождается присоединившимся фиброзом органов. Диагностика включает биохимические анализы, иммунологические тесты, методы визуализации. Лечение состоит из приема комбинации антифиброзных, противовоспалительных, ангиотропных препаратов.
В педиатрической практике склеродермия встречается с частотой 1 случай на 37 тыс. детей, девочки болеют в 3-4 раза чаще мальчиков. Пик диагностики приходится на подростковый возраст. В последние годы наметилась тенденция к увеличению случаев болезни среди детского населения во всех возрастных группах. Лечение склеродермии сопряжено с трудностями ввиду отсутствия четкой этиотропной терапии, а неоказание своевременной помощи чревато тяжелыми осложнениями. Поэтому проблема не теряет своей актуальности в современной детской ревматологии.
Склеродермия имеет аутоиммунный механизм развития, а ее этиология не до конца изучена. Доказана роль генетических факторов: у больных часто находят мутации генов HLA-комплекса (В35, DR1, DR3, DR5), у 90% детей определяются хромосомные аномалии — нарушение целостности хроматид, наличие краевых фрагментов, кольцевых хромосом. Основными предрасполагающими факторами считаются:
- экзогенные воздействия — переохлаждение, чрезмерная инсоляция;
- сенсибилизация к пищевым, бытовым или растительным антигенам;
- эндокринные расстройства, в том числе гормональные нарушения в пубертатном периоде;
- острые и хронические соматические заболевания;
- вирусные инфекции (в частности, цитомегаловирус);
- воздействие химикатов, некоторых медикаментов.
При склеродермии в сосудах микроциркуляторного русла происходят пролиферация эндотелия, утолщение гладкомышечных клеток, деформация капиллярной стенки. В результате формируются расстройства кровообращения (стаз), что клинически проявляется вторичным синдромом Рейно. На фоне этих изменений повышается вязкость крови, появляется склонность к гиперкоагуляции, угнетается фибринолиз. В тканях возникают очаговые ишемические повреждения.
Эндотелиальная дисфункция сопровождается изменениями соединительной ткани: активизируются фибробласты, усиливается синтез коллагеновых, эластиновых волокон. Этот процесс завершается локальным или генерализованным фиброзом. В дальнейшем трансформированные фибробласты уже не нуждаются в стимуляции извне, поскольку они функционируют в автономном режиме, вызывая неуклонное прогрессирование склеродермии.
У детей в основном встречается так называемая ювенильная склеродермия, для которой характерно начало до 16-летнего возраста, преобладание очаговых дерматологических симптомов, отсутствие тяжелой соматической патологии. Все клинические варианты заболевания объединяют в 4 формы:
- Ограниченная (синдром CREST). Характеризуется локальными кожными изменениями на лице, дистальных отделах конечностей. Поражения внутренних органов вначале редки, но появляются на поздней стадии.
- Системная (диффузная). Проявляется распространенным фиброзом кожи, который сочетается со множественными склеротическими поражениями легких, печени, почек, других органов.
- Склеродермия без кожных изменений. Манифестирует разнообразными фиброзными процессами во внутренних органах, при этом на коже нет специфичных для этой болезни элементов.
- Перекрестный синдром. Типично сочетание патогномоничных симптомов склеродермии с признаками другого аутоиммунного процесса, например, ревматоидного артрита, дерматомиозита, системной красной волчанки.
Симптомы склеродермии у детей
Наиболее типичны в детском возрасте признаки поражения кожных покровов, которые имеют четкую стадийность. Сначала возникает плотный отек и зуд на отдельных участках (чаще на кистях рук, лице), затем эти зоны уплотняются, кожу над ними невозможно собрать в складку. Пальцы отекают, приобретают «сосискообразную» форму, на них образуются ранки, плохо заживающие язвы. Характерна ломкость, атрофия ногтей.
Все пациенты с локальной формой и 90% детей, болеющих диффузной склеродермией, страдают от синдрома Рейно. Он проявляется повышенной восприимчивостью рук к низким температурам, появлению бледной, а затем синюшной окраски кончиков пальцев при опускании их в холодную воду, хождении зимой без перчаток. Это сопровождается неприятным покалыванием, болезненностью, снижением тактильной чувствительности.
Остальные признаки вариабельны, они зависят от формы и длительности заболевания. Зачастую дети жалуются на боли в руках, ногах, вызванные артралгиями, а также утреннюю скованность в суставах. При вовлечении в процесс ЖКТ беспокоят спазмы в животе, неустойчивый стул, синдром мальабсорбции. Поражение органов дыхания проявляется одышкой, сухим кашлем, иногда бывает болезненность в нижних отделах грудной клетки.
Почти у 70% больных со временем тяжело поражаются внутренние органы. Чаще всего страдают дыхательная, сердечно-сосудистая, мочевыделительная системы. К жизнеугрожающим последствиям относят тотальное интерстициальное поражение легких, склеродермический почечный криз, сердечную недостаточность. Поражения ЖКТ представлены желудочными кровотечениями, эзофагеальной непроходимостью, пищеводом Барретта.
Для склеродермии детского возраста характерен явный суставной синдром с высоким риском формирования стойких контрактур. Локализованная форма болезни обычно сопровождается замедлением роста конечностей в длину, их деформацией и нарушением функции, из-за чего пациент становится инвалидом. Детские ревматологи нередко сталкиваются с обезображивающими изменениями тканей лица у детей, которые не получали комплексное лечение.
При выявлении кожной индурации и атрофии детский ревматолог безошибочно предполагает склеродермию, однако на ранних стадиях болезни эти изменения не так выражены. При физикальном осмотре специалист обращает внимание на хрипы в легких, аритмию, приглушенность сердечных тонов. Для верификации диагноза назначается расширенный план обследования, в который входят:
- Рентгенологическая визуализация. На рентгенограмме кисти врач обнаруживает кальцинаты, подвывихи в межфаланговых суставах, остеолиз дистальных фаланг вплоть до их полной резорбции. Рентгенография ЖКТ с контрастированием необходима для оценки деформации пищевода, патологий кишечника. Рентгенограмма ОГК показывает признаки легочного фиброза.
- Функциональные пробы.Спирометрия проводится детям школьного возраста, чтобы оценить степень нарушения дыхательной функции при системной форме склеродермии. Тесты с физической нагрузкой выполняются для мониторинга сердечно-сосудистой деятельности.
- Иммунологическая диагностика. Патогномоничными признаками считаются ядерные аутоантитела (присутствуют у 90% пациентов), антицентромерные антитела (70-80%), антитела к топоизомеразе (30%). Также определяют ядрышковый тип свечения, антитела к РНК-полимеразе, фибрилларину.
- Стандартные анализы крови. В гемограмме наблюдается небольшое ускорение СОЭ, у страдающих системной склеродермией нередко есть признаки анемии. При биохимическом исследовании обнаруживают гипергаммаглобулинемию, повышение острофазовых белков, наличие ревматоидного фактора (у 20-30% детей).
Лечение склеродермии у детей
Для предупреждения прогрессирования болезни показано длительное, иногда пожизненное, этиопатогенетическое лечение. Его подбирают с учетом клинического варианта, степени тяжести заболевания, наличия и выраженности соматических осложнений. В детской ревматологической практике для контроля симптоматики склеродермии назначаются:
- Антифиброзные средства. Подавляют активность фибробластов, замедляют разрастание соединительной ткани, предотвращают стойкие контрактуры и деформации конечностей.
- Глюкокортикоиды. Уменьшают аутоиммунное воспаление. При недостаточной эффективности гормонотерапии лечение дополняют иммунодепрессантами.
- Аминохинолиновые препараты. Обладают сильными противовоспалительными, иммуносупрессивными, антипролиферативными эффектами. Показывают высокую эффективность при коллагенозах.
- Сосудорасширяющие медикаменты. Для коррекции синдрома Рейно используют блокаторы кальциевых каналов, ингибиторы АПФ, ангиопротекторы. При тяжелых сосудистых расстройствах рекомендованы стабилизированные простагландины.
При системной склеродермии лечение включает органоспецифические препараты, которые подбираются по результатам комплексной диагностики. Для воздействия на пищеварительную функцию назначают ингибиторы протонной помпы, Н2-гистаминоблокаторы. При нарушении работы почек показаны ингибиторы АПФ, блокаторы рецепторов ангиотензина, а в случае критического снижения СКФ требуется почечно-заместительная терапия.
Детям с тяжелыми формами болезни проводят физиотерапевтическое лечение — ультрафиолетовую терапию дальнего длинноволнового диапазона (УФА-1). Облучение эффективно замедляет патологические фиброзные процессы в неглубоких слоях кожи. Для уменьшения местных симптомов применяются ультразвуковая терапия, низкоинтенсивная лазеротерапия.
Прогноз и профилактика
Раннее назначение комплексной терапии способствует ремиссии, замедляет фиброзные изменения. Однако заболевание имеет хронический прогрессирующий характер, поэтому прогноз остается серьезным: у трети детей с локализованной формой активность процесса сохраняется после совершеннолетия, а среди больных системной склеродермией этот показатель достигает 100%. Учитывая неясность этиологии, специфические меры профилактики не разработаны.
1. Ювенильная системная склеродермия: проблемы диагностики и лечения (лекция)/ В.В. Бережной, Т.В. Тараненко// Актуальные вопросы педиатрии. — 2017.
3. Федеральные клинические рекомендации по ведению больных локализованной склеродермией/ Российское общество дерматовенерологов и косметологов. — 2013.
4. Клинические аспекты ограниченной склеродермии у детей/ Э.А. Коробейникова, Л.М. Мартынова// Российский журнал кожных и венерических болезней. — 2004.
Читайте также:
