Тактика при ранениях роговицы. Операция
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
Консультация офтальмолога БЕСПЛАТНО при удалении халязиона, новообразований (папиллом) век, инородных тел роговиц и конъюнктивы! (цена .
Скидки для друзей из социальных сетей!
Эта акция - для наших друзей в "Одноклассниках", "ВКонтакте", "Яндекс.Дзене", YouTube и Telegram! Если вы являетесь другом или подписчиком стр.
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Ардамакова Алеся Валерьевна
Врач-офтальмолог, лазерный хирург
Кандидат медицинских наук
Никулина Ольга Васильевна
Лечим травмы глаз
Мы в Telegram и "Одноклассниках"
"Утро России", ТВ-программа, телеканал "Россия 1" (август 2021г.)
"Знаете ли вы, что?", ТВ-программа, телеканал "РЕН ТВ" (май 2021г.)
"Экстренный вызов 112", ТВ-программа, телеканал "РЕН ТВ" (февраль 2021г.)
"MediaMetrics", радиостанция, программа "Медицинские гаджеты" (ноябрь 2017г.)
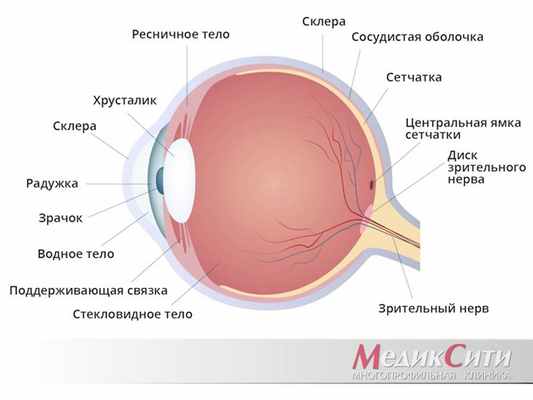
Глаза относятся к одним из самых чувствительных органов, наиболее подверженных травмам и повреждениям.
Чаще всего травмы глаз диагностируются у молодых мужчин (в 8 раз чаще, чем у противоположного пола), дети повреждают глаза в 5 раз реже, чем взрослые.
Медицинская статистика свидетельствует:
- только у 50% людей, получивших травмы глаз, зрение остается неизменным;
- у 10-15% пациентов зрение снижается до минимального уровня;
- 5% больных из-за серьезных повреждений глаз приходится удалять глазное яблоко.
Травма глаза. Лечение
Травма глаза. Лечение
Травма глаза. Лечение
При любой травме роговицы глаза необходимо срочно обратиться в медицинское учреждение для оказания квалифицированной лечебной помощи! Врач-офтальмолог сделает все возможное, чтобы сохранить вам орган зрения!
Симптомы травм глаз
Можно выделить следующие симптомы, характерные при любых травмах глаз:
- светобоязнь;
- ухудшение качества зрения;
- сильная боль в глазу, головная боль; .
Виды травм глаз
Существует множество различных классификаций травмы глаз, перечислим самые распространенные из них.
Классификация глазных травм по причине получения повреждения:
- спортивные травмы глаз (удары о спортивное снаряжение, ушибы мячом и др.);
- боевые травмы глаз (удары взрывной волной, осколками снарядов, травмы, полученные при применении «холодного» оружия);
- производственные травмы глаз (полученные во время работы с инструментами, на станках);
- травмы глаз, появившиеся по причине чрезвычайных ситуаций (аварии на химическом производстве, пожар и т.д.);
- бытовые травмы роговицы глаз (удары тяжелыми предметами, конечностями, попадание инородных тел в глаз т.п.).
Иногда в отдельный вид выделяются и детские глазные травмы.
Классификация по степени тяжести
Все глазные повреждения можно разделить на 4 степени:
- легкая степень травмы глаза (не снижает зрение у человека);
- средняя (снижение зрения носит временный характер);
- тяжелая (длительное ослабление функции зрения);
- особенно тяжелая (возможна безвозвратная потеря зрения).
Травма глаза. Лечение
Травма глаза. Лечение
Травма глаза. Лечение
Классификация по глубине поражения
По глубине поражения выделяют непроникающие раны (эрозии, контузии, инородные тела) и проникающие (травмы органов зрения с нарушением целостности фиброзной оболочки).
По механизму проявления глазные ранения делятся на следующие категории:
- закрытые травмы глаза (ранения, не повреждающие целостность глазного яблока) - контузия и непроникающее ранение;
- открытые травмы - разрыв глазного яблока и прободение.
- простое проникновение - ранение глаза с одним входным отверстием;
- проникновение с присутствиеминородного тела;
- сквозное ранение - ранение глаза насквозь;
Кроме этого выделяют химические, термические и лучевые ожоги.
Закрытые повреждения
Контузия - повреждение тупым предметом или взрывной волной, приводящее к ушибу глаза или его сотрясению. Встречаются все 4 вида контузии: от легкой степени до особо тяжелого ранения.
Травмирование глаза может быть прямым (непосредственный удар в глаз) и непрямым (сильный удар в голову, при котором травмируется и орган зрения).
Контузия глаза приводит к повышению внутриглазного давления, деформации глазного яблока и изменениям во всех оболочках глаза:
- при повреждении конъюнктивы появляются кровоизлияния;
- тяжелая травма роговицы глаза может привести к ее помутнению и развитию рубцов;
- разрыв склеры опасен возможностью внутриглазного кровотечения;
- изменение радужной оболочки может привести к деформации зрачка или к полному отрыву радужки (травматическая аниридия);
- если при контузии был задет хрусталик, то это приводит к его вывиху и перемещению в заднюю камеру глаза, в результате чего может развиться посттравматическая катаракта глаза;
- при повреждении сетчатки глаза сначала появляется ее помутнение, кровоизлияние, разрыв, воспаление. А на более поздних сроках травма глаза приводит к дистрофии сетчатки, отслойке и атрофии зрительного нерва.
Помните: даже легкое повреждение глаза может привести к опасным последствиям в будущем! Обязательно обратитесь к врачу при любых нарушениях в работе органа зрения!
Открытые повреждения
При открытом повреждении могут быть как прободные, так и непрободные ранения, угрожающие серьезными осложнениями.
Человек, получивший открытую травму глаза, может испытывать спазм век, сильную боль, возможны отек века и кровотечение из раненого глаза, сильное ухудшение зрения.
О разрушении глазного яблока свидетельствует изменение его размера, сильное кровотечение, помутнение глаза. У пациента повышается температура, появляются резкая боль, отечность, гной в глазу. В таких случаях необходимо срочное оперативное вмешательство!
Ожоги глаз
При химических, термических и лучевых ожогах глаз могут наблюдаться одинаковые симптомы заболевания:
- 1 степень - появление отека и покраснения тканей глаза;
- 2 степень - возникновение небольших пузырьков на веке глаза и белых струпов (омертвевшей ткани) на склере и роговице;
- 3 степень - матовая роговица и омертвение слоев глаза на половине его площади;
- 4 степень - повреждено более половины площади органа зрения, что приводит к сосудистым нарушениям, деформации, прободению глаза и даже появлению обугливания.
Непроникающие ранения
Непроникающие ранения бывают в случае попадания в область глаза острых и мелких инородных тел (небольшие камешки, древесные опилки, металлические стружки и т.д.).
При данной травме глаза наблюдаются следующие симптомы: появление красноты на конъюнктиве, светобоязнь, затрудненное моргание, точечные, болезненные ощущения.
Не стоит пытаться извлечь инородные тела самостоятельно, это может осложнить ситуацию. Более подробно о проблеме инородного тела в глазу можно прочитать здесь.

Травма глаза. Первая помощь и дальнейшее лечение травмы глаза

Травма глаза. Первая помощь и дальнейшее лечение травмы глаза
Травма глаза. Первая помощь и дальнейшее лечение травмы глаза
Диагностика травмы глаза
Лечение травмы глаза начинается с тщательного обследования в кабинете врача-офтальмолога:
- внешний осмотр глаза (врач выясняет, есть ли отек века, ссадины, царапины, кровоподтек, инородное тело в глазу); ; ;
- определение границ зрения с помощью периметрии;
- определение чувствительности роговицы; (помогает выявить состояние хрусталика и радужной оболочки глаза); - оценивается состояние сетчатки и стекловидного тела, определение характера отслойки сетчатки;
- рентгенография в 2-х проекциях (применяется для изучения инородного тела в глазу и для выявления костных повреждений глазницы).
Первая помощь при травме глаза
Чтобы правильно оказать помощь человеку с травмой глаза, нужно придерживаться следующих правил:
- при попадании в конъюнктиву мелких инородных тел можно попробовать их вымыть проточной водой;
- нельзя пытаться самостоятельно устранить инородное тело, застрявшее в глубоких оболочках глаза;
- поврежденный глаз необходимо покрыть чистой повязкой из марли (вату использовать нельзя!);
- при сильной боли рекомендуется выпить обезболивающее средство;
- необходимо как можно быстрее обратиться к врачу-офтальмологу.
Лечение травмы глаза
Небольшие и несложные повреждения лечатся в амбулаторных условиях, более серьезные травмы глаза - в условиях стационара.
При травмировании глазных оболочек проводятся хирургические манипуляции. При небольших травмах глаза осуществляется первичная обработка раны, а в более серьезных случаях - извлечение инородных тел из полости глаза, пластика глаза и восстановление его структур.
«МедикСити» оказывает помощь пациентам с любыми офтальмологическими заболеваниями. Врачи-офтальмологи клиники владеют всеми современными методами диагностики и лечения в офтальмологии и применяют в своей работе высокоточное оборудование от мировых европейских производителей. Доверьтесь нам, и мы позаботимся о вашем зрении!
Состояние после проникающих ранений глаза
Проникающие ранения глаза вызываются металлическими осколками, кусочками стекла, режущими и колющими инструментами. При этом ранящий предмет рассекает капсулу глаза. От места рассечения капсулы зависит вид проникающей раны (роговичная, лимбальная, склеральная). Каждое проникающее ранение глаза относится к разряду тяжелых. Нередки случаи, когда при относительно небольшом повреждении тканей развиваются опасные осложнения.
Диагностика проникающих ранений глаза не вызывает затруднений, если есть достоверные (абсолютные) признаки прободного ранения. Такими признаками прежде всего являются сквозная рана роговицы, выпадение внутренних оболочек, отверстие в радужной оболочке, наличие инородного тела внутри глаза.
Помимо достоверных, существует ряд сомнительных (относительных) признаков проникающей травмы. В частности, в свежих случаях ранения почти всегда отмечается гипотония, которая может появляться и после контузии, но чаще она служит важным диагностическим признаком, указывающим на нарушение целости капсулы глаза при проникающих ранениях. Передняя камера вследствие истечения ее влаги может стать мелкой или полностью отсутствовать.
Возможно изменение формы зрачка. Если проникающее ранение располагается в склере, то передняя камера становится глубокой в результате истечения стекловидного тела и смещения сзади радужки и хрусталика.
В отдельных случаях диагностика проникающего ранения глаза оказывается весьма затруднительной. Если ранящий предмет очень острый и незначительных размеров, то довольно быстро наступают склеивание и достаточная адаптация краев раны, передняя камера восстанавливается, гипотензия исчезает.
Хирургическую обработку ран глазного яблока необходимо производить под микроскопом. После удаления загрязняющих рану инородных частиц и размозженных тканей и орошения раны раствором антибиотика накладывают узловые или непрерывные швы. Для этого используют тонкие нити капрона, шелка, биологические нити или женские волосы. Швы следует накладывать так, чтобы наступила полная адаптация краев раны. Наложение швов способствует восстановлению тургора глаза, заживлению раны первичным натяжением. При небольших по протяженности ранах может быть применена бесшовная методика герметизации ран глаза с помощью цианокрилатного клея.
При проникающих ранениях глазного яблока нередко в рану выпадает радужка, реже - хрусталиковые массы и стекловидное тело.
Срочным хирургическим вмешательством при проникающих ранениях является также удаление инородных тел из полости глаза. Чаще всего в полость попадают металлические (магнитные и амагнитные) осколки.
Для диагностики расположения инородных тел внутри глаза применяют метод рентгенолокализации по Комбергу - Балтину, являющийся уникальным по точности. Метод заключается в использовании алюминиевого протеза-индикатора толщиной 0,5 мм с радиусом кривизны, соответствующим кривизне склеры.
В центре протеза-индикатора находится отверстие диаметром 11 мм. На расстоянии 0,5 мм от края отверстия впрессованы четыре свинцовые точки, располагающиеся во взаимно перпендикулярных меридианах. После эпибульбарной анестезии 0,5 % раствором дикаина протез-индикатор надевают на глаз так, чтобы свинцовые метки соответствовали лимбу у 12, 3, 6 и 9 ч. Делают два рентгеновских снимка - в прямой и боковой проекциях. На первом снимке определяют меридиан, по которому располагается инородное тело, а также расстояние его от анатомической оси глаза; на втором устанавливают расстояние инородного тела от лимба. С помощью схем-измерителей и специальной таблицы производят точное определение местоположения инородного тела.
Иногда установление локализации металлических инородных тел в полости глаза затруднено. Это касается прежде всего тех инородных тел, которые располагаются в пограничной зоне, т. е. в оболочках глаза или в непосредственной близости от них. С помощью метода Комберга - Балтина можно и не получить сведений о точной локализации инородного тела, так как измерители рассчитаны на схематический глаз. В таких случаях более надежно сочетание рентгенологического и ультразвукового методов. Ультразвуковой метод позволяет определить размеры глаза и уточнить расположение инородного тела.
Для диагностики мелких инородных тел в переднем отделе глаза, в том числе неметаллических (стекло, камень), применяют бесскелетную рентгенографию по Фогту.
Существуют три способа удаления инородных тел из глаза: диасклеральный, передний и прямой. Большинство магнитных осколков удаляют из глаза диасклеральным путем с помощью электромагнита или ручного постоянного магнита. Прямой путь показан при больших зияющих ранах и инородных телах, ущемленных в ране. Магнитные осколки на глазном дне удаляют из глаза преимущественно диасклеральным путем.
Иногда при внедрении металлического инородного тела в хрусталик он остается почти прозрачным, и сохраняется высокая острота зрения. Железный осколок необходимо удалять невзирая на риск увеличения помутнений хрусталика, так как в противном случае впоследствии неизбежно развитие сидероза и полной травматической катаракты.
Удаление амагнитных инородных тел из полости глаза вызывает значительные трудности. Легче удалить амагнитный осколок, располагающийся вблизи склеры. Уточнить локализацию амагнитного осколка помогают ультразвуковая диагностика, диафаноскопия с применением волоконной оптики. Амагнитные инородные тела, располагающиеся более глубоко, иногда удается извлечь с помощью цанговых пинцетов с применением зуммерной сигнализации. В тех случаях, когда железные и медные осколки по какой-либо причине не удалены из глаза, возникают тяжелые осложнения, связанные с постепенным окислением металла и проникновением окислов в ткани глаза - металлоз.
Наиболее тяжелые изменения вызывает пребывание в глазу осколков, содержащих железо. При этом развивается сидероз. Радужка приобретает ржавый оттенок. Пятна ржавого цвета часто появляются в передних слоях хрусталика. На глазном дне сначала развивается токсическая ретинопатия, а затем нейроретинопатия с вовлечением в патологический процесс зрительного нерва. В конце концов может наступить полная слепота, а позднее приходится прибегать к энуклеации из-за рецидивирующего иридоциклита или абсолютной вторичной глаукомы.
Медные осколки также вызывают изменения в глазу - развивается халькоз вследствие отложения в тканях глаза окислов меди. Наиболее заметные изменения наступают в хрусталике: возникают желтовато-зеленые помутнения в виде цветущего подсолнуха - "медной катаракты". Помутнения подобного оттенка могут быть отмечены также в других тканях и средах глаза - радужке, стекловидном теле, сетчатке.
Явления сидероза и халькоза проявляются в различные сроки после проникновения осколка в полость глаза - от нескольких недель до нескольких месяцев, а иногда и лет.
Если медный осколок удалить не представляется возможным, то в послеоперационном периоде проводят терапию, в известной степени препятствующую развитию халькоза или уменьшающую его проявление. Для выведения ионов меди на больной глаз назначают электрофорез с отрицательного полюса. Явления халькоза уменьшаются после применения натрия тиосульфата, а также унитиола, являющегося антидотом меди. Полезной для уменьшения сидероза и халькоза следует считать и рассасывающую терапию.
Удаление неметаллических инородных тел из глаза - задача трудная. В ряде случаев, когда воспалительные явления в глазу, возникшие после проникновения в его полость неметаллических инородных тел, постепенно стихают, можно ограничиться длительным наблюдением.
Стеклянные инородные тела редко проникают в задний отдел глаза, чаще всего они оседают в углу передней камеры или в радужке.
Обнаружить мелкие стеклянные инородные тела в углу передней камеры удается лишь с помощью гониоскопа. Операцию удаления осколка стекла (или камня) следует производить чрезвычайно осторожно во избежание его смещения. С этой целью применяют оперативный подход с рассечением конъюнктивы и расслоением лимбально-роговичной ткани.
Тактика при ранениях роговицы. Операция
Тактика при ранениях роговицы. Операция
Хирургические вмешательства при роговичных, роговично-склеральных, склеральных ранениях и разрывах глаза требуют сходных предоперационных действий. После обработки (с целью обеспечения стерильности) глаза, тщательно избегая при этом чрезмерного давления на глазное яблоко, его осматривают при помощи операционного микроскопа и разрабатывают хирургическую стратегию. Целями первичной хирургической обработки открытых травм глаза, будь то разрыв, проникающее ранение или перфорация (сквозное ранение), являются:
1. Закрытие травмы глаза с минимальным вмешательством;
2. Репозиция или удаление выпавшего внутриглазного содержимого;
3. Осмотр глаза для выявления нераспознанных повреждений;
4. Снижение риска развития эндофтальмита и повышение шансов функциональной реабилитации путем оптимального восстановления структурной целостности глаза.
Сначала восстанавливают глаз в местах явных ранений или разрывов, обычно начиная с переднего отрезка по направлению к заднему отрезку. Подробное описание хирургического восстановления при различных видах повреждений изложено ниже.
Операция при ранениях роговицы
Небольшую рану роговицы, с чистыми, хорошо сопоставляющимися краями, без ущемления радужки и других внутриглазных повреждений, можно закрыть при помощи цианоакрилового клея. Это эффективный способ герметизации раны, который может быть применен вне операционной. В нашей практике наблюдалось небольшое количество подобных ранений. Ключевым моментом при использовании данной методики является равномерное нанесение клея на рану. Мы используем для нанесения клея набор, состоящий из ватного тампона, бацитрациновой мази и фильтровальной бумаги или хирургической салфетки. Мягко нажимая на роговицу этим аппликатором, клей равномерно распределяют от края до края раны.
После удаления фильтровальной бумаги или хирургической салфетки на глаз помещают контактную линзу и назначают антибиотики для местного применения. Обязательно осуществляют наблюдение, чтобы убедится, что клей располагается на нужном месте, и инфекционные осложнения отсутствуют.
Для больших по размеру или осложненных роговичных ранений требуется хирургическое вмешательство. Сначала выполняют лимбальный парацентез. Через созданное отверстие вводят вязкий вискоэластик (предпочтителен, поскольку более легко удаляется из передней камеры без применения больших усилий или вакуума), который стабилизирует переднюю камеру, оттесняет радужку от раны, а также защищает роговичный эндотелий и хрусталик.
При выполнении этой процедуры следует избегать избыточного введения вискоэластического препарата, особенно при подозрении на наличие разрыва в заднем сегменте. Затем через парацентезный разрез вводят шпатель или канюлю для высвобождения ущемленной радужки или разрыва спаек. Также для ирригации раны и высвобождения ущемленной радужки можно использовать сбалансированные солевые растворы. Если сосудистая оболочка не вправляется или выявлен ее некроз, может потребоваться ее иссечение. Убедившись, что в ране нет сосудистой оболочки, на рану начинают накладывать швы. Для роговичных ранений рекомендуют 10/0 нейлоновый шов, который накладывают, начиная с центра.
Швы должны захватывать 75—90% глубины, что оптимально для заживления раны и снижает риск инфекционных осложнений. Длинные стежки вызывают меньший послеоперационный астигматизм по сравнению с короткими, тугими стежками. Нейлоновые швы ротируют и погружают после герметизации раны и восстановления адекватного ВГД. При завершении операции вискоэластик аккуратно вымывают из передней камеры.
После первичной хирургической обработки роговичных ранений переходят, при необходимости, к дальнейшему осмотру глаза. По окончании вмешательства субконъюнктивально вводят стероиды и антибиотики. Перед наложением повязки можно местно инсталлировать антибиотики либо комбинацию антибиотиков и стероидов в каплях или нанести мазь.
При поступлении острота зрения пациента составляла 20/20 на правый глаз и движения руки у лица — на левый. Относительный афферентный зрачковый дефект не был выявлен. Полное обследование правого глаза, включая осмотр глаза с фундус-линзой, не выявило патологических изменений. При осмотре левого глаза с помощью щелевой лампы было выявлено обширное ранение роговицы L-формы с пролапсом сосудистой оболочки и 80% гифемой. Измерение ВГД было отложено. Радужка, хрусталик и задний сегмент глаза просматривались плохо из-за гифемы и пролапса сосудистой оболочки. Ультразвуковое сканирование в В-режиме показало диффузное истончение дна со складками склеры, помутнения в стекловидном теле снизу, смещение хрусталика кзади и кровоизлияние. Разрывов или отслойки сетчатки не было выявлено.
Пациент был направлен в больницу, где получал антибиотики внутривенно и был иммунизирован против столбняка. После получения согласия пациенту было проведено хирургическое вмешательство с ушиванием раны роговицы и репозицией сосудистой оболочки. Антибиотики интравитреально не вводились. Первую неделю после операции пациент получал ванкомицин и тобрамицин местно. Симптомов эндофтальмита не было. Ранение роговицы было адекватно восстановлено.
После первичной хирургической обработки у пациента наблюдалось диффузное кровоизлияние в стекловидном теле, при проведении В-сканирования выявлена верхняя отслойка сетчатки. Пациент был проконсультирован витреоретинальным хирургом, после чего была проведена повторная операция для извлечения хрусталика и устранения отслойки сетчатки. Через месяц (перед удалением швов) при осмотре переднего сегмента отмечены хорошо заживающий рубец роговицы, обширный дефект радужки с височной стороны и афакия. Сетчатка прилегла, и зрение пациента с коррекцией составляло 20/30 (с жесткой газопроницаемой контактной линзой).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Особенности хирургической тактики при открытой травме глаза у пострадавших с минно-взрывными ранениями
Открытая травма глаза является одним из тяжелейших повреждений органа зрения в условиях военного времени. Полученные ранения характеризуются не только механическим, но и нередко термическим, токсическим воздействиями с выраженным контузионным компонентом. Это обусловливает тяжесть первичного повреждения, а также в значительной степени усложняет течение посттравматического периода, приводя к неблагоприятным последствиям [1–3]. Вопросы повреждения органа зрения в условиях современных войн приобретают большую актуальность в связи с увеличением частоты санитарных потерь офтальмологического профиля, с учетом сочетанной травмы – до 5,6%. Поражение глаз значительно снижает бое- и трудоспособность, приводит к слепоте [4].
В большинстве случаев военная открытая травма глаза является следствием минно-взрывных ранений, при которых повреждения наносятся преимущественно первичными осколками [5]. Полученные ранения носят осложненный характер, что проявляется обширным размером проникающей раны, неровными краями, дефектами ткани различной выраженности, ущемлением и выпадением внутренних оболочек с их частичным размозжением и загрязненностью, наличием внутриглазных инородных тел, нередко массивных внутриглазных кровоизлияний. Особую тяжесть ранения обусловливает двухсторонняя травма [1, 3, 6].
Главным принципом оказания помощи пострадавшим с боевой открытой травмой глаза является сокращение этапов эвакуации и оказание специализированной медицинской помощи на одном, максимум – двух этапах эвакуации [2, 5, 7]. В случаях ранения органа зрения у мирных жителей Донецка, после оказания первой врачебной помощи в ближайшем лечебном учреждении или непосредственно после ранения пострадавшие направлялись в специализированный Республиканский травматологический центр. Близкое его расположение к месту боевых действий обусловливало быструю доставку раненых, минуя этапы эвакуации. В условиях центра всем пострадавшим производились оперативные вмешательства в ургентном порядке в соответствии с новой системой первичной хирургической обработки ран, предусматривающей, в первую очередь, воссоздание поврежденных анатомических структур переднего отрезка глаза [4].
Одним из проблемных вопросов в офтальмотравматологии является полноценная адаптация краев проникающей раны, требующая применения пластических материалов. Дефицит донорского материала, а часто попросту его отсутствие, вместе с увеличением частоты тяжелой травмы глаза в условиях военного времени заставили нас искать новые решения проблемы восстановления целостности роговицы и сохранения глаз у пострадавших с минно-взрывной травмой. Ранее нами была разработана и успешно применена в клинике методика лечебного аутосклерального тектонического покрытия роговицы при кератитах, язвах роговицы различного генеза с угрозой лизиса [8]. Это дало возможность применить его при осложненной открытой травме глаза, полученной в результате осколочных ранений.
Цель – совершенствование первичной хирургической обработки проникающих ранений глаза, полученных в результате минно-взрывного ранения, путем применения тектонического аутосклерального трансплантата.
Материал и методы
Под наблюдением находилось 34 пострадавших, из которых 22 (64,7%) были военнослужащими и 12 (35,3%) – мирными жителями. Все пострадавшие поступили в первые 48 часов после минно-взрывного ранения. Размер проникающей раны составлял 8–16 мм. Преобладали роговично-склеральные ранения – 19 (55,9%) случаев, чисто роговичных ранений было 15 (44,1%), в т.ч. с повреждением периферической части роговицы – 11 (73,3%) случаев, центральной – 4 (26,7%).
Все ранения характеризовались наличием ран неправильной формы, зачастую скошенной или лоскутной формы, с неравномерно выраженным отеком краев, наличием дефектов ткани роговицы. У 8 (23,5%) пострадавших диагностированы инородные тела, ущемленные в ране.
В большинстве случаев ранения сопровождались значительным повреждением внутриглазных структур – хрусталика, отрывами радужки, массивными внутриглазными кровоизлияниями. Всем пострадавшим при поступлении была произведена комбинированная или реконструктивная первичная хирургическая обработка (ПХО), важным этапом которой являлось наложение швов на края раны с последующим тектоническим аутосклеральным покрытием – 15 человек (44,1%), вошедших в I группу. Показанием к покрытию во время первичной хирургической обработки являлась невозможность полноценной адаптации краев раны швами.
Части больным (II группа) покрытие производилось только через некоторое время после ПХО – 19 (55,9%) пострадавших, у которых она была произведена в срок от 5 до 14 дней – у 6 (31,6%) больных, от 15 суток до 1 месяца – у 13 (68,4%). Показанием к применению аутопластики в более поздний срок явилось вялое формирование рубца, слабая эпителизация дефектов, появление в зоне формирующегося рубца упорных буллезных элементов, лизис поверхностных и более глубоких слоев роговицы.
Методика тектонического аутосклерального покрытия роговицы заключалась в выкраивании П-образных лоскутов склеры, расположенных основанием к лимбу, из расчета возможности полного покрытия обработанной раны роговицы или ее несостоятельного участка. При центральной локализации дефекта выкраивалось 2 лоскута склеры между прямыми мышцами глаза в противоположных квадрантах, после чего они переворачивались, укладывались на область раны роговицы и фиксировались между собой (рис.).
При периферической локализации дефекта лоскуты выкраивались в смежных квадрантах склеры и также фиксировались над дефектом путем фиксации узловыми швами. При невозможности выкраивания 2 лоскутов склеры, что могло быть связано со сниженным внутриглазным давлением, обширным участком повреждения склеры и т.д., выкраивался один лоскут. В 2 случаях, когда не представлялось возможным выкроить лоскут склеры достаточного размера и он едва покрывал имеющийся дефект роговицы, для более надежной фиксации лоскут удлинялся за счет шовной фиксации к нему свободного лоскута конъюнктивы.
Критерием эффективности проводимого оперативного лечения явились данные биомикроскопии, по которым оценивались сроки, вид сформировавшегося рубца, а также результаты визометрии до и после лечения.
Результаты и обсуждение
У большинства больных I группы склеральный лоскут прочно удерживался на поверхности роговицы в течение 2–4 недель, после чего самостоятельно лизировался, в 2 случаях аутотрансплантат рассосался в течение первых 10 дней наблюдения.
В раннем посттравматическом периоде лоскуты склеры прочно удерживались над зоной дефекта, сохранялась умеренная инъекция глаза, явления ирита носили незначительный характер. Видимая часть роговицы у большинства больных была прозрачна, в некоторых случаях наблюдался локальный отек стромы роговицы, преимущественно в зоне обработанной раны и покрытия, который регрессировал в течение нескольких дней. Сроки формирования рубца составили 3–4 недели. В большинстве случаев к этому времени основная часть рубца уже не была прикрыта трансплантатом. Свежий рубец роговицы выглядел достаточно прочным, в местах его формирования сохранялись остатки лоскута, вокруг роговица была спокойна. В 4 (26,6%) случаях при осложненных периферических ранениях роговицы наблюдалась поверхностная или смешанная васкуляризация рубца.
У больных II группы трансплантат удерживался на поверхности роговицы менее продолжительно – 10–14 дней, затем рассасывался. Среди больных, которым производилось покрытие в более ранние сроки после ПХО, явления ирита регрессировали у всех больных в течение первой недели после операции. Сроки формирования рубца составили не более 3 недель, васкуляризация рубца была отмечена у 2 человек. Во всех случаях рубец имел полупрозрачный вид, визуальной деформации роговицы не отмечалось.
У больных с тектоническим покрытием, произведенным через 15–30 суток после ПХО, лоскут лизировался в различные сроки – от 5 суток до 1,5 месяцев. К моменту тектонического аутосклерального покрытия рубец роговицы в этой группе больных был частично или полностью сформированным, однако имел разрыхленный вид, имелись участки крайне вялой эпителизации, предлизиса. После операции в течение первой недели строма роговицы вокруг лоскута просветлевала, явления ирита заметно регрессировали.
В исходе у всех наблюдаемых больных сформировался достаточно прочный рубец роговицы в виде более или менее интенсивного помутнения. Васкуляризация рубца, преимущественно смешанная, отмечена у 8 (23,5%) человек, визуально деформации роговицы не выявлено.
Острота зрения у оперированных больных в большинстве случаев повысилась. Мы учитывали динамику оптических функций при поступлении и выписке только у тех больных, у которых снижение зрения было обусловлено преимущественно состоянием роговицы, а именно, размер проникающей раны не превышал 10 мм, рубец не затрагивал центральную зону роговицы, внутриглазные кровоизлияния были небольшими, локализовались в передних отделах стекловидного тела и хорошо рассасывались на фоне проводимого консервативного лечения. Из 22 пострадавших, острота зрения при поступлении составила: pr.certa – у 11 человек (50,0%), 0,01–0,04 – у 6 (27,3%), 0,05–0,09 – у 4 (18,2%), т.е. в значительном большинстве случаев она не превышала 0,04 (77,3%). После лечения преобладали больные с остротой зрения от 0,05 до 0,09 – 10 человек (45,5%), значительно увеличилось также количество больных со зрением от 0,1 до 0,3 – 5 человек (22,7%), тогда как при поступлении острота зрения 0,1 отмечалась лишь в 1 случае. Количество пострадавших с остротой зрения, равной правильному светоощущению, уменьшилось с 11 до 3 человек, что составило 13,6%.
Предложенный способ тектонического аутосклерального покрытия роговицы у пострадавших с проникающими ранениями, полученными в результате минно-взрывных ранений, позволил во всех случаях сохранить глаза, в большинстве случаев добиться формирования более нежного рубца роговицы и повысить остроту зрения. При формировании посттравматических бельм роговицы сохранение глаз дало возможность в дальнейшем провести реконструктивные оперативные вмешательства с перспективой добиться функционального эффекта. Разработанный способ не требует дополнительных биопластических материалов, хорошо переносится больным, технически легко выполним.
Сведения об авторах:
Сухина И.В. – заведующая отделением «Микрохирургия глаза» Республиканского травматологического центра, доцент
Организация офтальмологической помощи раненым в Красной Армии в годы Великой Отечественной войны
В первый период войны среди окулистов не было единой хирургической тактики при проникающих ранениях глазного яблока. Например, в армейских специализированных госпиталях Белорусского фронта в 1945 г. конъюнктивальная пластика по Кунту составляла от 26,0 до 32,0% к числу всех глазных операций; наложение эписклеральных и роговичных швов — 2,1-3,2%. Фактически до конца войны конъюнктивальная пластика производилась окулистами ОРМУ примерно в 10 раз чаще, чем наложение роговичных и склеральных швов, что объяснялось недостатком опыта и отсутствием оснащения, сложностью проведения операции (характеристика операций в армейских госпиталях представлена в табл. 1).
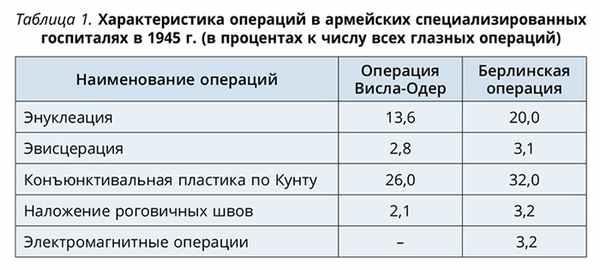
Кроме того, многие авторитетные отечественных ученые во время войны являлись сторонниками конъюнктивального покрытия проникающих ран глазного яблока. (М.И. Авербах, В.П. Филатов, С.Ф. Кальфа, А.Я. Самойлов, Ф.И. Юзефова). В «Указаниях по глазной помощи в Красной Армии» (1943) при проникающих ранениях роговицы с выпадением радужки, а также при ране роговицы более 5-6 мм без выпадения радужки рекомендовалась операция по Кунту.
Э.Ф. Левкоева и А.Б. Кацнельсон остро критиковали конъюнктивальную пластику, поскольку конъюнктивальный лоскут не обеспечивает полного и правильного смыкания краев раны. На большом патологоанатомическом материале Э.Ф. Левкоева показала (1942—1945 гг.), что после операции по Кунту нередко образуется или широкий рубец в роговице и склере, или же рубец, узкий в переднем отделе и расширяющийся в виде треугольника кзади. В дальнейшем глаз может погибнуть вследствие образования шварт и рубцов. По мнению Э.Ф. Левкоевой, избежать этого можно только путем плотного соединения краев роговичной или склеральной раны с помощью глубоких швов. Предложенный ею метод первичной хирургической обработки ран — наложение швов на роговичную рану — поначалу был встречен медицинской общественностью неоднозначно и подвергся критике ведущими офтальмологами страны. Академик М.И. Авербах на очередной сессии Института глазных болезней им. Гельмгольца (Свердловск, 1942) в полемическом порыве заявил: «Я пригрел на своей груди змею». Эмилия Федоровна, — отметила профессор И.Н. Хорошилова-Маслова, — глубоко переживала такое отношение, но была настойчива в своих рекомендациях. В 1943 г. в экспериментах на кроликах Б.Л. Поляк доказал полную безопасность наложения сквозных роговичных швов на зияющие раны.
Они хорошо адаптируют края раны, передняя камера восстанавливается уже на следующий день, заживление идет лучше, чем после конъюнктивальной пластики, рубец гораздо уже и раньше покрывается эпителием.
В «Указаниях по военной офтальмологии» (1944) предлагалось следующее: «При проникающих ранениях роговицы на значительном протяжении (5-6 мм), если рана имеет неровные зияющие края, рекомендуется покрытие раны конъюнктивой по Кунту или наложение роговичных швов». Техника наложения швов на роговицу была следующая. Анестезия. Троекратное введение в конъюнктивальный мешок 0,5% дикаина или 3% кокаина с 5-минутными промежутками. Ретробульбарная инъекция 2% новокаина в количестве 2 см3. Тонкой иглой прокалывают или передние две трети краев роговичной раны, причем на одной губе иглу вводят спереди со стороны эпителия, а на противоположной стороне, наоборот, со стороны собственно ткани в сторону ее эпителия, или же через всю толщу роговицы. Иглу вкалывают и выводят на расстоянии 0,5-1 мм от края раны. Концы нитей (тонкий шелк или тонкий кетгут) завязывают после наложения швов и коротко обрезают. Вводят атропин или пилокарпин по показаниям, 3% колларгол и накладывают монокулярную повязку. Однако из табл. 1 мы видим, что наложение швов проводилось лишь в самом конце войны и в незначительном количестве.
Внутриглазные инородные тела и их извлечение
Во время Великой Отечественной войны примерно у трети раненых (30,9%) с проникающими ранениями были обнаружены инородные тела внутри глаза. Для диагностики внутриглазных инородных тел при проникающих ранениях применялись все исследования, необходимые для их обнаружения, уточнения и локализации: фокальное освещение; осмотр с бинокулярной лупой; биомикроскопия; офтальмоскопия; гониоскопия; просвечивание в проходящем свете; трансиллюминация.
Анализ историй болезни, проведенный в клинике офтальмологии Военно-медицинской академии 873 раненых, которым были произведены электромагнитные операции в различных госпиталях армейского, фронтового и внутреннего района, показал, что в 85,0% ранения были осколочные (чаще всего осколками мин — 46,2%), осколки имели шероховатую поверхность, неправильную форму и зазубренные края (П.Я. Болгов, Б.Л. Поляк). Приблизительно в 75,0% случаев металлические осколки оказались магнитными, в 25,0% — немагнитными. Осколки мин, артиллерийских снарядов, гранат и авиабомб удавалось извлечь с помощью электромагнита в 70,0% случаев.

В отношении удаления немагнитных инородных тел также проводилось удаление осколка через цилиарное тело. Однако на единственно зрячем глазу, в связи со сложностью извлечения, офтальмохирурги тех лет руководствовались принципом «noli nocere — не навреди» и часто оставляли осколок в глазу. В 1944 г. академик М.И. Авербах писал: «Однако, ввиду того, что часто невозможно получить благоприятные результаты и что многие инородные амагнитные тела все же недурно переносятся глазом в течение долгого времени, при амагнитных инородных телах нужно прибегать к операции тогда, когда глаз раздражается и ему угрожает гибель в результате воспаления. Если же глаз спокоен, то лучше до поры до времени его не трогать, особенно при инородных телах, залегающих далеко в заднем отрезке глаза». В 1950 г. заместитель начальника кафедры клиники офтальмологии Военно-медицинской академии М.Б. Чутко защитил диссертацию на соискание ученой степени доктора медицинских наук на тему: «Осколки камня и стекла в глазу», в которой он подвел итоги своим многолетним наблюдениям по удалению амагнитных осколков из глаза. Он предложил следующие практические рекомендации по рациональной тактике офтальмолога при ранениях с наличием внутриглазных осколков стекла или камня: «Если осколки оказывают в глазу не химическое, а преимущественно механическое воздействие, то нет надобности всегда стремиться к их удалению; если осколок фиксирован на неподвижной радужке или лежит неподвижно в камерном углу, не касаясь радужки и не раздражая ее богатейшие рецепторные приборы, то глаз остается спокойным, и нет показаний к извлечению инородного тела». Основанием для таких заключений послужило наблюдение над более чем 150 больными, которых пролечил автор. Среди них наблюдался летчик с осколком стекла в передней камере глаза от фонаря кабины. Через год после опубликования «Офтальмологических очерков» М.И. Авербаха и в год защиты М.Б. Чутко своей докторской диссертации Г. Ридли провел первую имплантацию искусственного хрусталика. Основанием для проведения такой операции послужили его наблюдения, осуществленные им уже в послевоенное время над английскими летчиками, у которых во время войны в переднюю камеру глаза внедрились осколки плексигласа.
Читайте также:
