Вернакалант при аритмии сердца - показания, противопоказания
Добавил пользователь Евгений Кузнецов Обновлено: 30.01.2026
Аритмия – это распространенная патология, которая нарушает сердечный ритм. Существует много разновидностей изменений сердечного цикла, среди которых самой опасной считается аритмия пароксизмального характера, иными словами, приступ аритмии. Приступообразная форма болезни может спровоцировать развитие тяжелых патологий. Частые случаи учащенного сердцебиения могут увеличить размеры миокарда, что плохо влияет на его функциональность, развивается сердечная недостаточность, в сердце могут возникать тромбоэмболические образования, которые, оторвавшись от стенки сердечной мышцы, поступают с током крови к любому органу, перекрывая поступление сосудистой жидкости, а вместе с ней и кислорода. Данная ситуация смертельно опасна, поэтому следует знать каждому, как распознать приступ аритмии и что сделать для улучшения состояния, даже находясь в полном одиночестве.
Что вызывает приступ?
Возникновение приступа аритмии сердца может возникать по абсолютно разным причинам, начиная от обычного переутомления или физической нагрузки, заканчивая наличием серьезных сердечных патологий, в которых аритмия выступает как клиническое проявление. Следовательно, этиологические факторы разделяют на три основных группы, которые вызывают учащение сердцебиения:
К ним относятся тяжелые патологии, которые последствием своего течения нарушают работу сердца, а особенно его электрическую систему. Это инфаркт миокарда, пороки сердца, ишемическая болезнь, миокардит, миокардиопатия, наджелудочковая и желудочковая тахикардия, фибрилляция.
Патологические изменения водно-солевого баланса приводят к дефициту или избытку магния, кальция, калия и натрия в организме. Важным для нормальной проводимости сердца и нормального сердечного цикла является калий. Его соединения отвечают за благоприятную проводимость импульсов в сердечной мышце, а, следовательно, контроль частоты сердечных сокращений.
К ним относятся сильные физические нагрузки, стрессы, недосыпания, переутомления, простуда. Частые эмоциональные перепады могут спровоцировать психоэмоциональное расстройство, которое нарушает нормальную работу нервной системы и плохо сказывается на работе сердца.
Существует много причин, которые провоцируют сбой ритма. Каждая из них приводит к патологическим изменениям главной мышцы и несет угрозу общему состоянию организма. Поэтому важно знать, как проходят приступы аритмии и какие существуют методы для их купирования.
Как он проходит?
Многие пациенты не замечают прохождения аритмического приступа, так как не наблюдают весомого ухудшения состояния организма. При этом его возникновение может носить нерегулярный характер и проявляться очень редко, раз в месяц или даже в год. Но со временем приступы аритмии учащаются и могут повторяться ежедневно (при тяжелых формах).
Чтобы определить начало приступа, следует обратить внимание на типичные симптомы, которые его сопровождают:
- ощущается весомое колебание сердцебиения;
- усиленная пульсация шейных вен;
- потеря мышечной силы;
- избыточное потоотделение;
- головокружение;
- сердечные боли стенокардического характера (болевые, давящие ощущения за грудиной, которые могут отдавать в левую руку, челюсть или шею);
- одышка;
- панические атаки, которые проявляются в виде повышенного чувства тревоги и страха;
- в редких случаях отмечается предобморочное состояние или обморок.
Аритмия разделяется на формы ее проявления, при которых видоизменяется сердечный ритм и частота сердечных сокращений. Также имеются нетипичные симптомы прохождения приступов.
- При брадикардии наблюдается понижение ритма менее 60 ударов в минуту. Характерным для данного состояния являются судороги и потери сознания, которые могут длиться не более минуты, а то и пару секунд.
- При тахикардии учащается сердцебиение до 100 и выше ударов в минуту. Во время данного приступа наблюдается сильная нехватка воздуха.
- Нерегулярность сердечного ритма (мерцательная аритмия), которая характеризуется резким повышением ЧСС, а затем таким же резким понижением. Это и является ее отличительным признаком от других разновидностей аритмий.
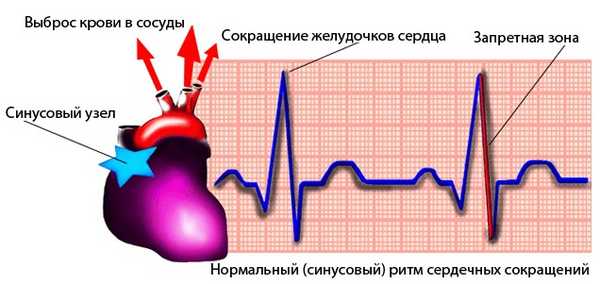
Любой из вышеперечисленных аритмических пароксизмов является опасным для жизни, так как нарушения в сердечном цикле могут вызвать остановку миокарда.
Как нужно действовать?
Купирование приступа аритмии осуществляется разными способами, в зависимости от формы изменений ритма, его учащения или замедления. Медиками разработаны методики, которые больной может выполнять самостоятельно. Людям, которые находятся в группе риска возникновения аритмических состояний, необходимо хорошо знать, что делать при приступе, и какие манипуляции можно совершать.
При брадикардии
Если у больного понижение частоты сердечных сокращений колеблется в пределе 35-40 ударов в минуту, следует выполнить следующие рекомендации, которые способствуют повышению пульса.
Данные манипуляции способствуют повышению сердечного ритма. Тем не менее, при возникновении приступа следует вызвать скорую помощь. Под приступами брадикардии могут скрываться тяжелые патологии, которые при бездействовании прогрессируют и могут спровоцировать остановку сердца.
Если же частота сердечных сокращений менее 35 ударов в минуту, то без посторонней помощи не обойтись.
- Больного следует уложить на спину, а под ноги подложить подушку или одеяло, скрученное в валик, так, чтобы поднятие ног составляло 45 градусов.
- Если больной жалуется на боль в сердце или грудине, следует принять препарат «Нитроглицерин». Таблетку кладут под язык, а раствор в количестве двух капель капается на сахар.
- Если больной потерял сознание – необходимо выполнить искусственное дыхание. В случае отсутствия пульса – непрямой массаж сердца.
Данные меры очень ограничены и применяются с целью потянуть время до приезда врача.
При тахикардии
Тахикардические приступы отмечаются сильным учащением сердечных сокращений, более 80 ударов в минуту. Данные повышения могут достигать отметки 200-220 ударов в минуту, что очень опасно для организма.

При данном приступе аритмии важно максимально успокоиться, если это вызвано эмоциональным перепадом. Если же состояние спровоцировано физической нагрузкой, то следует незамедлительно ее прекратить и прилечь для обеспечения полного покоя. Также необходимо обеспечить полноценный приток свежего воздуха: открыть окна и двери, если больной находиться в помещении; расстегнуть воротник и ремень, снять галстук, а если одежда слишком тугая – снять ее.
Если после проведения данных манипуляций сердечный ритм не уменьшается, следует обратиться к фармацевтическим препаратам успокоительного действия. К данной группе относятся растительные седативные средства: валериана, пустырник, пион, боярышник, а также же их комплексные настои. При неэффективности следует прибегнуть к комбинированному седативному препарату – «Корвалолу». Количество капель лекарственного средства должно соответствовать количеству лет больного.
Как снять приступ тахикардии подскажет вагусная методика. Она осуществляется в несколько приемов:
- Задержка дыхания – необходимо сделать очень глубокий вдох и ненадолго задержать его, сделав манипуляцию, подобную проталкиванию воздуха.
- Надавливание на глазные яблоки – выполняется с небольшой силой двумя пальцами в течение нескольких минут.
- Массаж каротидного синуса – это маневр легкого массирования правой сонной артерии.
Следует приложить пальцы рук в область артерии (находиться под скулой в ямке справа от кадыка) и с умеренным надавливанием массировать данную зону, периодически перемещаясь к шейной части (находить ниже под челюстью). Важно, не передавить сонную артерию, так как это может вызвать потерю сознания, что в момент приступа очень опасно.
- рефлекс погружения – проводиться маневр погружения лица в холодную или ледяную воду на несколько секунд, при котором частота сердечных колебаний автоматически замедляется.
Хорошим успокоительным ходом считается обычный счет чисел вслух. Для этого больной должен приложить пальцы правой руки к левому запястью, нащупав пульс, выполнять его счет, не обращая внимание на его выпадение. Медики утверждают, что подобная манипуляция является очень эффективной при приступах по причине эмоциональных расстройств.
При мерцательной аритмии
Нерегулярные изменения ритма очень опасны, поэтому, первым, что следует сделать – вызвать скорую помощь. Из фармацевтических успокоительных средств больной может принять «Валокордин» или «Корвалол». Приняв данные препараты, следует присесть в удобную позу или прилечь. Затем, до приезда врача, можно выполнить любой из способов рефлекторной коррекции ритма.
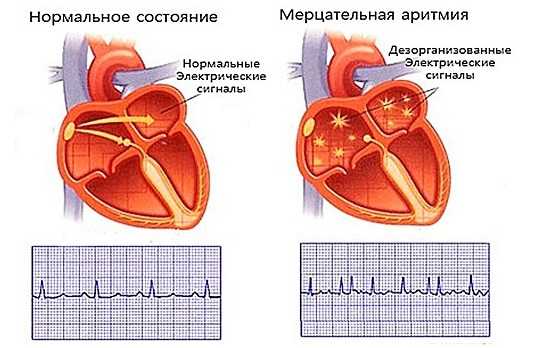
К ним относятся такие маневры:
- Массаж каротидных синусов (схема маневра описана ранее в тексте), но данную процедуру не стоит использовать в пожилом возрасте. Это обусловлено вероятностью атеросклеротических отложений в сосудах, которые в процессе массирования могут оторваться и попасть к головному мозгу, спровоцировав инфаркт.
- Массаж солнечного сплетения – делаются равномерные удары кулаком в зону сплетения (находиться в брюшной области, под ребрами на два пальца ниже). Данный маневр не актуальный для тучных людей, так как жировые отложения не пропускают толчок.
- Задержка дыхания на выдохе повышает концентрацию углекислого газа, вследствие чего частота сердечных сокращений понижается.
- Принцип натуживания – необходимо сделать глубокий вдох, задержать дыхание и натужиться, продержавшись в данном состоянии 5-10 секунд. После – выдохнуть воздух порционно, через сложенные в трубочку губы.
Данные упражнения помогут нормализировать сердечный ритм и продержаться до приезда врачей.

Существует метод быстрого купирования приступов аритмии, который называется «таблетка в кармане». Данного способа придерживаются люди, которые посетили врача и выявили направление патологии. Врач выписывает специальный препарат в индивидуальном порядке, который быстро и эффективно купирует приступ. В случае его возникновения больной самостоятельно применяет нужную порцию препарата, и не обращается к скорой помощи.
Если были замечены какие-либо нарушения частоты сердечных сокращений или типичные симптомы аритмии, важно обратиться за помощью к профильному врачу. Если же приступ произошел впервые, следует не поддаваться панике и постараться быстро помочь себе самому, так как очень часто мы находимся в одиночестве. После купирования следует незамедлительно пройти полное медицинское обследование. Возможно, изменение сердечного цикла вызвано тяжелой патологией, которая требует незамедлительного лечения.
Для подготовки материала использовались следующие источники информации.
Вернакалант при аритмии сердца - показания, противопоказания
Противопоказания для антиаритмических лекарственных средств
Антиаритмические лекарственные средства обладают ограниченным действием и часто вызывают развитие побочных эффектов. Они с более очевидным успехом используются для купирования аритмий, чем для предотвращения их рецидива. Препараты могут оказывать проаритмическое действие, особенно при нарушенной функции ЛЖ.
Флекаинид эффективен в предотвращении ФП, однако противопоказан пациентам с нарушенной функцией ЛЖ или страдающим ИБС. Аденозин является препаратом выбора для купирования реципрокной тахикардии из АВ-соединения. Внутривенное введение верапамила при ФП или ТП позволяет быстро добиться контроля частоты сокращений желудочков.
В лечении суправентрикулярных и желудочковых аритмий эффективным может оказаться соталол, однако при его назначении требуется соблюдать осторожность, поскольку он вызывает увеличение продолжительности интервала QT. Токсическое действие дигоксина проявляется достаточно часто, и в большинстве случаев можно воспользоваться другими лекарственными средствами.
Наиболее эффективным из них является амиодарон, однако в связи с многочисленными побочными эффектами назначать его следует только пациентам с опасными аритмиями или рефрактерным к другим видам лечения.
Лекарственные препараты широко используются в лечении аритмий, однако следует учитывать ограничения к их применению. Эффективность антиаритмических средств ограничена. Другими словами, препарат, назначенный в правильной дозе и при наличии соответствующих показаний, может не подействовать. Постоянный терапевтический уровень многих средств бывает трудно поддерживать.
Достигнуты значительные успехи в понимании механизмов действия тех или иных средств антиаритмической терапии, однако индивидуальный подбор препарата, который оказался бы эффективным и хорошо переносимым, зачастую по-прежнему осуществляется методом проб и ошибок.
Нередко развиваются нежелательные эффекты, наиболее частыми из которых являются артериальная гипотензия, сердечная недостаточность, угнетение функции специализированной проводящей ткани сердца и симптомы, связанные с воздействием на желудочно-кишечный тракт и центральную нервную систему.
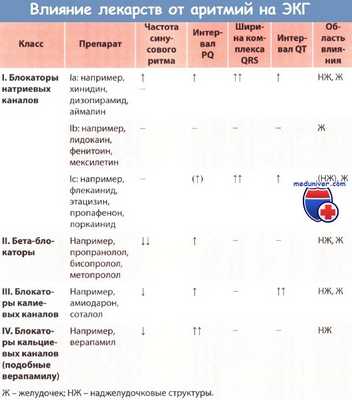
Проаритмическое действие
Многие антиаритмические средства, особенно относящиеся к классам IA и IС, иногда могут ухудшать течение существующей аритмии или вызывать появление новых форм нарушения ритма сердца, причем в отдельных случаях - с фатальными последствиями. Риск наиболее высок у пациентов с нарушенной функцией желудочков, тогда как у лиц со структурно нормальным сердцем риск низок.
Ограничения применения антиаритмических средств:
- Ограниченная эффективность
- Трудность подержания терапевтического уровня
- Подбор эффективного препарата часто осуществляется методом проб и ошибок
- Частое развитие нежелательных эффектов
- Проаритмическое действие
Выбор лечения аритмии сердца
Лекарственная терапия является лишь одним из видов лечения, и в некоторых ситуациях предпочтительнее использовать другие методы (например, катетерную аблацию, кардоверсию, ЭКС или хирургическое вмешательство).
На выбор метода лечения оказывают влияние несколько факторов: тип аритмии, ургентность ситуации, необходимость продолжения лечения в краткосрочной или отдаленной перспективе, наличие органического заболевания сердца, СССУ или нарушений АВ-проводимости.
Важно осознавать, для чего, собственно, назначается антиаритмический препарат: для купирования аритмии, для предотвращения ее рецидивов или для контроля частоты сокращений желудочков при продолжающейся аритмии. В ряде случаев лекарственные средства назначаются для устранения симптомов, тогда как в других ситуациях их целью является предотвращение опасных аритмий.

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Кардиоверсия при мерцательной аритмии (фибрилляции предсердий)
Фибрилляция предсердий (мерцательная аритмия, ФП) – нарушение ритма с частыми хаотичными сокращениями волокон предсердий, что проявляется на ЭКГ:
- отсутствием зубцов Р;
- разными интервалами R-R;
- частотой импульсов > 300/мин.
Формы ФП: пароксизмальная, персистирующая, длительно персистирующая, постоянная, немая. Учитывая частоту желудочковых комплексов, выделяют: нормосистолию – 60-80/мин., тахисистолию – > 90/мин., брадисистолию – < 60/мин.
Восстановление синусового ритма называется "кардиоверсия", чему и посвящена эта статья.
Что это такое?
Кардиоверсия – возобновление сердечного ритма при фибрилляции предсердий и других аритмиях. Выделяют: медикаментозную, электроимпульсную и плановую, а также внеплановую. Антикоагулянтную терапию нужно проводить при неотложной кардиоверсии («Гепарин» в/в) и обязательно перед плановой («Варфарин», «Ривароксабан» за три недели до процедуры).
Основные формы мерцательной аритмии и необходимость кардиоверсии при них:
- Пароксизмальная – характерны повторные эпизоды мерцания длительностью не больше 48 ч., восстановление синусового ритма происходит спонтанно.
- Персистирующая – регистрируется один или больше пароксизмов, которые длятся больше семи суток, ритм приходит в норму после медикаментозной или электроимпульсной кардиоверсии.
- Длительно персистирующая – тянется больше года к моменту принятия решения о необходимости возобновления нормального ритма.
- Постоянная – восстановление ритма не планируется или противопоказано.
- Немая – бессимптомная, манифестирует в виде осложнений аритмии (ишемический инсульт, тахикардиомиопатии) или диагностируется случайно.
Применение при мерцательной аритмии
Показания к восстановлению ритма:
- Пациенты с впервые возникшим эпизодом, у которых не случилось спонтанное (самостоятельное) восстановление синусового ритма на протяжении 48 ч.
- Люди с аритмией, вызванной острой патологией (пневмония, гипертиреоз, употребление алкоголя).
- Больные после возобновления адекватного ритма, если стоит выбор способа поддержки нормального сердцебиения.
Медикаментозная кардиоверсия
Много эпизодов аритмии прекращаются спонтанно в первые часы или сутки после ее начала. Больным с персистирующей формой или при нестабильной гемодинамике, несмотря на нормальный пульс, рекомендуется выполнять болюсное (прямое) введение антиаритмических препаратов. В отдельных случаях амбулаторно пациентам проводят медикаментозную кардиоверсию при фибрилляции предсердий по принципу «таблетка в кармане».
Для проведения фармакологического восстановления ритма могут использовать несколько препаратов:
- «Амиодарон» (блокатор калиевых и натриевых каналов) – вводят в дозе 5 мг на кг веса внутривенно на протяжении часа, далее доза составляет 50 мг/ч. до достижения общей в 1,2 мг за сутки (ритм восстанавливается за 24 ч.).
- «Флекаинид» (антиаритмический препарат ІС класса) – в расчете 2 мг/кг, в/в образом длительностью в 10 мин. или 200-300 мг внутрь таблетировано. Средство применяют у пациентов с пароксизмальной формой и не назначают больным с персистирующей. Возобновление синусового ритма происходит на протяжении 6 ч. Может вызвать удлинение комплекса QRS и интервала QT, а также трепетание предсердий.
- «Ибутилин» (противоаритмический препарат ІІІ класса) – 1 мг в/в капельно, вводить 10 мин., потом пауза 10 мин., после этого повторить. Восстановление ритма наступает быстро: за час. Лучше купирует трепетание, чем фибрилляцию. Способен удлинять QT и вызывать пируэт-тахикардию.
- «Пропафенон» (антиаритмический препарат ІС класса) – 2 мг на кг веса в/в, вводить 10 мин. Нормальный ритм восстанавливается на протяжении 2 ч. Перорально принять 450-600 мг внутрь по инструкции (ритм приходит в норму за 6 ч. – стратегия «таблетка в кармане»).
- «Вернакалант» – 3 мг/кг в/в длительностью 10 мин. Вторая инфузия в дозе 2 мг/кг в/в на протяжении 10 мин. после паузы в 15 мин.
Если пациент не имеет органического повреждения сердца, или оно незначительно, можно использовать «Флекаинид» и «Пропафенон». В других случаях чаще применяют «Амиодарон».
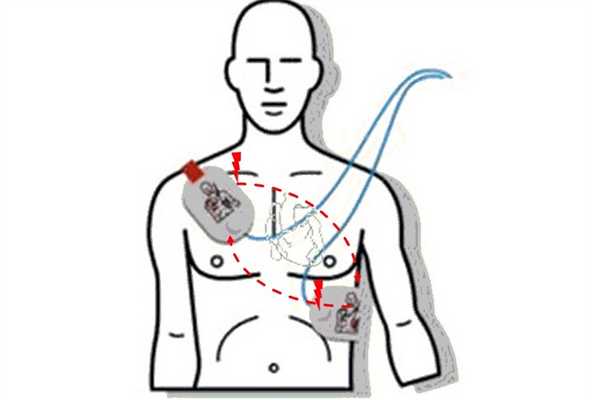
Электрическая кардиоверсия
Антифибрилляторная способность электрической кардиоверсии при мерцательной аритмии вызвана деполяризацией «критического» количества клеток, что возникает после разряда и приводит к восстановлению нормальной работы синусового узла. Самый распространенный способ – внешняя (трансторакальная) кардиоверсия. Электроды размещают: первый – над верхушкой сердца, второй – под правой ключицей или под левой лопаткой. Учитывая наличие боли и страха больного, при проведении процедуры применяют общую анестезию, в/в анальгезию и седацию.
Показания к процедуре:
- Отсутствие эффекта медикаментозной противоаритмической терапии.
- Непереносимость антиаритмических препаратов.
- Прогрессирующая сердечная недостаточность вследствие тахиаритмии, симптомы нарушения кровообращения.
- Указание в анамнезе на хороший эффект электроимпульсной кардиоверсии при лечении тахиаритмии.
Противопоказания к процедуре:
- Возможный тромб в левом предсердии.
- Электролитный дисбаланс.
- Гликозидная интоксикация.
- Противопоказания к анестезии со стороны дыхательной системы.
- Манифестный гипертиреоз.
- Алкогольная интоксикация.
- Острая инфекция.
- Декомпенсированная сердечная недостаточность.
- Документированная ССУ без ИВР.
- Непрерывно рецидивирующая ФП.
Подготовка включает в себя, помимо антикоагулянтной терапии, чреспищеводную эхокардиографию, мультиспиральную компьютерную томографию.
Какой разряд применять и как выполнять?
При фибрилляции используют первый разряд в 100 Джоуль. Если аритмия сохраняется, то при каждом следующем энергию увеличивают на 50-100 Дж, максимально до 360 Дж. Промежуток между попытками должен быть минимален и нужен для оценки эффективности дефибрилляций.
Эффективность и прогноз
Фармакологическая кардиоверсия при мерцательной аритмии эффективна только в 40-70% случаев, тогда как электроимпульсная у 90% больных. После дефибрилляции за пациентом нужно наблюдать до выхода из седации, оценивать ритм с помощью ЭКГ, поскольку возможны осложнения. Прогнозировать, сколько времени будет сохраняться правильный пульс, сложно, так как у многих пациентов он не держится больше года.
Также применяют хирургические тактики. Среди них: радиочастотная, лазерная, микроволновая, ультразвуковая абляции, операция «Maze», криодеструкция. Стоимость их высокая, но эффективность и, главное, безопасность наилучшие. Авторитетом среди пациентов в этом направлении пользуется НЦССХ им. А. Н. Бакулева, г. Москва.
Отзывы пациентов
Большинство людей получает шанс на длительную и благополучную жизнь благодаря кардиоверсии. Эта процедура решает их основную проблему – восстановить работу сердца в правильном ритме. Фибрилляция вызывает у больных сильный дискомфорт и ухудшает качество жизни. Она усугубляет течение сердечной недостаточности, чем приближает человека к смерти. Устранение аритмии поможет пациенту вновь обрести спокойствие и удовлетворение.
Вернакалант
Вернакалант блокирует токи во всех фазах предсердного потенциала действия, в том числе калиевые токи, которые специфически проявляются в предсердиях (например, воздействуя на сверхбыстрые компоненты замедленного выпрямляющего и ацетилхолин-зависимого калиевого тока). Во время фибрилляции предсердий частотно- и потенциалзависимая блокада натриевых каналов в дальнейшем фокусирует действие препарата относительно быстро активирующейся и частично деполяризированной ткани предсердия, а не относительно биения желудочков нормальной поляризации, частота сокращений которых ниже. Дополнительно, способность вернакаланта блокировать поздний компонент натриевого тока ограничивает влияние на реполяризацию желудочков, вызываемую блокадой калиевых токов в желудочке. Направленное действие на ткани предсердия в сочетании с блокированием позднего натриевого тока предполагает низкий проаритмический потенциал вернакаланта. В целом, комбинация действия вернакаланта на калиевые и натриевые токи приводит к значительному антиаритмическому эффекту, который, главным образом, концентрируется в предсердиях.
В исследованиях электрофизиологии у пациентов вернакалант дозозависимо пролонгировал эффективный рефрактерный период предсердий, что не ассоциировалось с существенным увеличением эффективного рефрактерного периода желудочков.
Фармакокинетика
Абсорбция
У пациентов средние максимальные концентрации вернакаланта в плазме крови составили 3,9 мкг/мл после однократной 10-минутной инфузии вернакаланта гидрохлорида в дозе 3 мг/кг и 4,3 мкг/мл после второй инфузии в дозе 2 мг/кг с 15-минутным интервалом между введениями.
Распределение
Вернакалант экстенсивно и быстро распределяется в организме; Vd (объём распределения) составляет приблизительно 2 л/кг. Показатели Cmax (максимальная плазменная концентрация) и AUC (Area under the plasma drug concentration-time curve — площадь под кривой «концентрация-время») были пропорциональными дозе при дозировке в диапазоне 0,5–5 мг/кг. У пациентов типичный общий клиренс вернакаланта из организма составляет 0,41 л/ч/кг. Свободная фракция вернакаланта в сыворотке крови человека составляет 53–63 % в диапазоне концентрации 1–5 мкг/мл.
Элиминация
Вернакалант преимущественно выводится путём О-деметилирования, опосредованного CYP2D6 у пациентов с экстенсивным метаболизмом CYP2D6. У пациентов с медленным метаболизмом CYP2D6 основными механизмами выведения являются глюкуронидация и выведение почками. Средний период полувыведения вернакаланта составляет приблизительно 3 часа у пациентов с быстрым метаболизмом CYP2D6 и около 5,5 часа у пациентов с медленным метаболизмом CYP2D6.
Отдельные группы пациентов
Пол, застойная сердечная недостаточность в анамнезе, нарушение функции почек в анамнезе, одновременное применение бета-блокаторов и других препаратов, в том числе варфарина, метопролола, фуросемида и дигоксина, не оказывают значительного влияния на фармакокинетику вернакаланта. У пациентов с нарушением функции печени экспозиция повышается на 9–25 %. Нет необходимости в коррекции дозы вернакаланта при указанных выше состояниях, а также в зависимости от возраста, уровней креатинина сыворотки крови или скорости метаболизма CYP2D6.
Показания
Быстрое восстановление синусового ритма при недавно возникшей фибрилляции предсердий у взрослых:
- у пациентов, не подвергавшихся оперативному вмешательству: при длительности фибрилляции предсердий ≤7 дней;
- у пациентов, перенёсших операцию на сердце: при длительности фибрилляции предсердий ≤3 дней.
Противопоказания
- Повышенная чувствительность к вернакаланту;
- пациенты с тяжёлым аортальным стенозом, пациенты с систолическим давлением 440 мсек) или тяжёлой брадикардией, нарушением функции синусового узла или блокадой сердца второй и третьей степени при отсутствии водителя ритма;
- применение внутривенных антиаритмических препаратов для контроля ритма (I и III классов) за 4 часа до применения вернакаланта, а также в первые 4 часа после введения препарата;
- острый коронарный синдром (включая инфаркт миокарда) в течение предшествующих 30 дней.
Беременность и грудное вскармливание
Применение при беременности
Адекватных и строго контролируемых исследований по безопасности применения вернакаланта при беременности у человека не проведено.
В качестве меры предосторожности предпочтительно избегать применения вернакаланта в период беременности.
Применение в период грудного вскармливания
Специальных исследований по безопасности применения вернакаланта в период грудного вскармливания не проведено.
Неизвестно, выделяется ли вернакалант и его метаболиты с грудным молоком у человека. Нельзя исключать риск для детей, находящихся на грудном вскармливании.
Способ применения и дозы
Парентерально, перорально.
Побочные действия
Определение частоты побочных эффектов: очень часто (≥1/10); часто (≥1/100 и не классифицировано FDA )
Подробнее по теме
Ознакомьтесь с дополнительной информацией о действующем веществе Вернакалант:
Информация о действующем веществе Вернакалант предназначена для медицинских и фармацевтических специалистов, исключительно в справочных целях. Инструкция не предназначена для замены профессиональной медицинской консультации, диагностики или лечения. Содержащаяся здесь информация может меняться с течением времени. Наиболее точные сведения о применении препаратов, содержащих активное вещество Вернакалант, содержатся в инструкции производителя, прилагаемой к упаковке.
Портал о здоровье
Радиочастотная абляция сердца (РЧА): техника, отзывы и стоимость
Радиочастотная абляция сердца известна не более двух столетий, но уже приобрела широкую популярность в детской и взрослой интервенционной аритмологии. Это современная малоинвазивная операция, помогающая избавиться от различных аритмий, которые невозможно убрать лекарственным способом.
Физическая основа метода РЧА
Термин «абляция» происходит от латинского ablatio и обозначает процесс испарения вещества с поверхности твердого тела под воздействием излучений и обтекающего потока горячего газа.
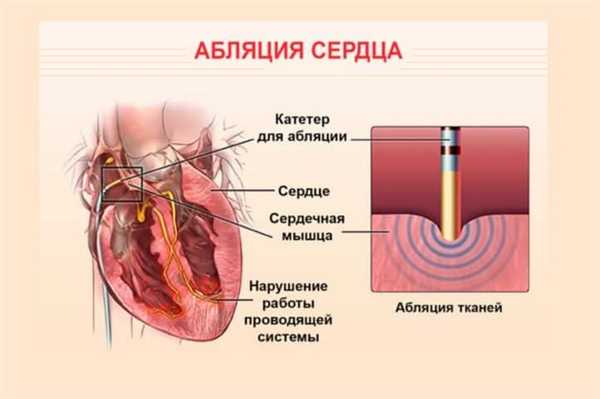
Катетерная абляция сердца заключается в использовании переменного тока радиочастотной энергии мощностью от 300 до 750 кГц. Под его воздействием происходит разрушение определенных участков сердца. Ресурс для него – стандартный электрический генератор, производящий немодулированный биполярный ток установленной частоты. Энергия действует между активным концом катетера, подводимого к необходимой точке миокарда, и наружным адгезивным электродом, располагающимся на левой половине грудной клетки или пояснице. Деструкция ткани происходит путем ее прижигания. Таким образом некротизированный участок утрачивает возможность генерировать импульсы.
Показания и противопоказания
Радиочастотную катетерную абляцию применяют в тех случаях, когда пациент не может или не желает длительно принимать антиаритмические препараты, либо же медикаментозная терапия не приносит положительного эффекта. Показания – такие нарушения сердечного ритма:
- мономорфная желудочковая тахикардия (устойчивая и эпизодическая);
- фибрилляция и трепетание предсердий с высокой частотой сокращений;
- желудочковая экстрасистолия;
- синоатриальная и АВ-узловая реципрокная тахикардия;
- предсердная эктопия;
- синдром Вольфа-Паркинсона-Вайта (ВПВ).
Метод максимально безопасен, с небольшим количеством абсолютных противопоказаний. К ним относятся:
- выраженная почечная недостаточность;
- электролитные нарушения;
- нарушения свертываемости крови;
- высокое артериальное давление;
- значительное сужение отверстия митрального клапана;
- гиперчувствительность к контрастному веществу;
- острые инфекционные заболевания и высокая температура тела;
- первые дни острого инфаркта миокарда;
- декомпенсация сердечной недостаточности.
Малоэффективной считают абляцию при аритмогенной дисплазии правого желудочка, дилатационной кардиомиопатии.
Однако каждое состояние индивидуально, и решение о целесообразности, соотношении пользы и вреда процедуры принимает доктор, тщательно изучив анамнез и результаты обследования пациента.
Техника процедуры
Радиочастотная абляция сердца предусматривает обязательное электрофизиологическое исследование (ЭФИ). Его делают в условиях операционной специализированного центра или обустроенного кардиодиспансера. Вмешательство не требует наркоза, поскольку процедура малоинвазивная и не предвидит разрезов или выраженных болезненных ощущений. Пациента седируют, обрабатывают нужные участки тела. Затем через кожу пунктируют бедренную, подключичную или яремную вену. Иногда используют бедренную или лучевую артерию. Вводят проводник и катетер такой длины, чтобы достигнуть необходимой камеры сердца. После попадания электрода в нужное место и подключения к специальному устройству, подают электрические разряды, которые стимулируют внутрисердечные сигналы. Компьютер оценивает и выводит на экран ответ сердца на раздражитель. Таким образом доктор распознает очаги эктопического возбуждения (те участки миокарда, которые запускают аритмию или тахикардию). Во время ЭФИ пациент ощущает неприятное покалывание, приступы сердцебиения, замирания или кувырков. Однако не стоит переживать, ведь это ответ на стимуляцию.
Когда проблемный очаг найден, делают собственно радиочастотную абляцию. На пораженную зону воздействуют потоком высокочастотной энергии. Затем повторно делают ЭФИ с целью оценки эффективности лечения. При положительном результате операцию завершают, пациента переводят в палату для дальнейшего наблюдения.
Как проходит операция, смотрите в видео ниже.
Осложнения после выполнения
Как и любое вмешательство в организм, послеоперационный период и отдаленные последствия характеризуются рядом осложнений. В основном они обусловлены травматизмом прилегающих органов и тканей.
Рассмотрим некоторые из них:
- Термическое повреждение диафрагмального нерва, который анатомически расположен вблизи от верхней полой вены и правой верхней легочной вены. Протекает бессимптомно, однако у некоторых людей возможно появление одышки, кашля.
- Повреждение блуждающего нерва приводит к чувству переполнения желудка, вздутию, возможно нарушение моторики ЖКТ.
- Повреждение пищевода, образование фистул проявляется болью при глотании, повышенной температурой тела, воспалительными изменениями в крови.
- Нарушения целостности сосудов (гематомы, артериовенозные фистулы, псевдоаневризмы, кровотечения).
- Перикардиальный выпот и тампонада сердца – жизнеугрожающие состояния (потенциальный риск любых операциях).
- Гиперволемия малого круга кровообращения. У пациентов с сердечной недостаточностью и низкой сократительной способностью миокарда гиперволемия проявляется признаками застоя: одышка, малопродуктивный кашель, учащенное сердцебиение.
- Стеноз легочных вен. Первые признаки появляются через шесть месяцев, что вводит в заблуждение докторов. Отмечается одышка, кашель, кровохарканье, частые пневмонии.
- Тромбоэмболии вследствие образования внутрисердечных тромбов.
- Смерть. Летальный исход случается крайне редко, однако он возможен при тяжелом соматическом состоянии больного.
Восстановление после вмешательства
Реабилитация после РЧА сердца начинается сразу при переводе больного в палату общего профиля. Первые шесть-восемь часов показан постельный режим; нельзя сгибать ногу, где артерию использовали для введения электрода. На место прокола накладывают давящую повязку. Эти меры направлены на предотвращение развития кровоподтека на бедре. Вода и умеренный прием легкой пищи разрешены на следующие сутки после процедуры.
Иногда происходит повторный срыв ритма, что не стоит расценивать как неэффективность операции. Сердцу необходимо восстановиться, пораженным участкам зарубцеваться. С целью удержания правильного ритма в ранний послеоперационный период назначают антиаритмические препараты. В стационаре начинают прием антикоагулянтных средств для предотвращения образования тромбов.
После выписки реабилитацию продолжают в домашних условиях. Первые пару дней рекомендовано беречь себя от простуд, не заниматься спортом, побольше отдыхать.
Через три месяца оценивают результат РЧА и определяют дальнейшую тактику. Доктор отменяет антиаритмики, антикоагулянты (при показаниях терапию продлевают до года и более). В будущем каких-либо ограничений нет, человек возвращается к работе и повседневной жизни.
Отзывы о радиочастотной абляции
Отзывы о прижигании сердца при аритмии в основном положительные и у кардиологов, и пациентов, что подтверждает эффективность метода. Однако помнят: РЧА подходит только для определенных патологий нарушения ритма, а это – залог успешности ее проведения. Большинство процедур заканчиваются позитивным результатом и существенно увеличивают длительность и качество жизни больного.
Стоимость операции РЧА
Стоимость прижигания при лечении аритмии сердца зависит от учреждения, в котором его делают. Если пациент обращается в профильный исследовательский институт, всегда можно получить чек на меньшую сумму, чем в частной клинике. В зависимости от условий, оплачивают только стоимость расходных материалов и препаратов, или, став в очередь по государственной программе, ждут и получают медицинскую помощь бесплатно.
На сегодня цена непосредственно операции колеблется от 20000 до 900000 рублей в зависимости от города, клиники и курса валюты. К сумме добавляют предоперационный пакет анализов и пребывание в стационаре, если учреждение частное.
Жизнь после абляции
После абляции пораженных очагов или устья легочных вен рекомендовано придерживаться таких принципов:
- Сбалансированное питание с исключением трансжиров, уменьшением потребления насыщенных жирных кислот. Большую часть рациона составляют фрукты и овощи, а не мясные продукты. Ограничивают соль до чайной ложки в день.
- Алкоголь в разумных пределах. Полный отказ от алкогольных напитков не обязателен, допустимым считается 20 г спирта в сутки для мужчин и 10 г для женщин.
- Отказ от курения. Никотин сужает сосуды, что вызывает повышение давления, кислородное голодание миокарда и ишемию.
- Кофеин действует как сигаретный дым.
- Регулярная физическая активность. Положительно на сердечно-сосудистую систему влияет бег, плаванье, ходьба, езда на велосипеде. Предпочтительнее делать уклон на кардиотренировки, а не силовые нагрузки.
- Контроль артериального давления и сопутствующих заболеваний.
Если соблюдать здоровый образ жизни, происходит полное восстановление организма, уменьшается риск повторных срывов ритма, улучшается прогноз на скорейшее выздоровление и активное долголетие.
Выводы
Катетерную абляцию сердца с использованием радиочастотной энергии широко применяют в современной аритмологии. Операция предусматривает высокую эффективность в лечении желудочковых и предсердных нарушений, минимальную смертность. Пациенту не требуется длительная реабилитация, через несколько дней самочувствие приходит в норму, он возвращается к привычным делам. Единственный минус процедуры – высокая стоимость и недоступность некоторым больным.
Читайте также:
