Влияние сигватеры на плод и беременность
Добавил пользователь Евгений Кузнецов Обновлено: 24.01.2026
Влияние простагландина на плод и беременность
Простагландины — это природные продукты, индуцирующие и регулирующие родовую деятельность. При введении женщине на любой стадии беременности они вызывают сокращения матки и изгнание эмбриона. С точки зрения акушерства интерес представляют 3 простагландина: F2а (динопрост), Е2 (динопростон) и натриевая соль простациклина (эпопростенол-натрий, простациклин, PGI2).
Простагландин F2а и его 15-метильный аналог эффективно индуцируют аборт и роды. Инъекцию этих соединений в миометрий делали для купирования послеродового кровотечения, вызванного приросшей плацентой и маточной гипотонией. Простагландин Е2 применяют по таким же показаниям.
Одна беременная в возрасте 42 лет случайно получила ударную внутривенную дозу простациклина (250 мкг в 50 мл стерильного растворителя со скоростью 25 мл/ч), что обусловило эритему и тяжелую гипотензию. Она выжила после внутривенного введения гидроксиацетилкрахмала глюконата кальция и эфедрина. Беременной в возрасте 31 года было введено 40 мг (нормальная доза составляет 1—5 мг) простагландина F2a в нижний сегмент матки.
У нее развились сердечно-сосудистый коллапс, острый отек легких и ранняя экстрасистолия желудочков. Она выжила после лечения сосудосуживающими аминами, кортикостероидами, внутривенным вливанием жидкостей и вспомогательной вентиляцией.
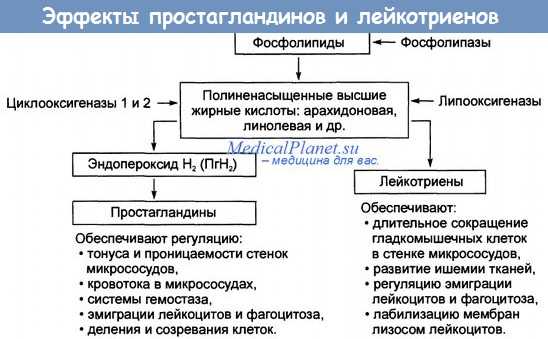
Клиническая картина отравления простагландинами. Простагландины могут вызвать опасную для жизни тяжелую гипотензию, инфаркт миокарда, бронхоспазм, припадки у эпилептичек, разрыв матки при абортировании в середине триместра, амниотическую эмболию, внутриматочную смерть плода в третьем триместре, желудочковую тахикардию, закупорку пилорического отверстия желудка у новорожденных, респираторный дистресс-синдром новорожденных, гиперстимуляцию матки (обратимую b2-адренергическими средствами) и гипокалиемию. После инъекции простагландина Е2 в миометрий наблюдалась остановка сердца.
Механизм действия простагландинов. Простагландины действуют на гладкую мускулатуру кровеносных сосудов, бронхов и матки. Они могут вызвать расширение сосудов, ведущее к падению кровяного давления, увеличению частоты сердечных сокращений и сердечного выброса.
На миокард они оказывают как инотропное, так и хронотропное действие. Они способны вызывать бронхостеноз (F2a) и расслабление гладкой мускулатуры бронхиол (Е2). У небеременных они обусловливают расслабление маточной мускулатуры, а у беременных — ее сокращение.
Лабораторные данные при отравлении простагландинами. Для определения простагландинов проводят иммуноферментный твердофазный тест (ELISA). С его помощью можно обнаружить даже 2 пг 19-гидроксипростагландина в 100 мл раствора.
Лечение отравления простагландинами. Лечение при передозировке простагландинов симптоматическое и поддерживающее. Полезно временное прекращение внутривенных вливаний. При болях применяют анальгетики.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Влияние сигватеры на плод и беременность
Влияние рентгеновского облучения, ретиноидов на плод и беременность
Рентгеновское облучение при беременности. Все рентгенологические процедуры следует проводить с минимальной экспозицией. Каждое рентгенологическое отделение должно руководствоваться протоколом обследования женщин репродуктивного возраста.
Чтобы свести к минимуму непреднамеренную экспозицию плода, любую женщину при диагностическом облучении участков рядом с маткой следует спросить, не беременна ли она и не могла ли забеременеть накануне процедуры. Любой ответ, кроме категорически отрицательного, должен считаться положительным.
Участки, удаленные от плода, можно исследовать рентгенологически при любом сроке беременности с согласия информированного рентгенолога. Рентгеновское облучение тканей вблизи матки у женщины детородного возраста опасно при наступлении беременности, в том числе сразу или через несколько недель после обследования. Более подробные рекомендации по этому вопросу содержатся в работе Popat и соавт..
Ретиноиды при беременности. Три пероральных ретиноида, возможно, относятся к тератогенам: ретинол (витамин А в пище и в виде добавок), изотретиноин (аккутан, роаккутан) и этретинат (тегизон). Имеющиеся данные свидетельствуют о высокой тератогенности изотретиноина в период беременности.
Не исключено, что тератогенен и ретинол, однако полной уверенности пока нет. Данные по этретинату также не позволяют сделать однозначных выводов о его высокой тератогенности.
Витамин А при беременности. Чрезмерное потребление витамина А непосредственно перед беременностью или во время нее существенно повышает риск врожденных дефектов. Тератологическое общество рекомендует ограничить добавки этого витамина (в форме сложных эфиров ретинола или ретиналя) дозой 8000 ME (2400 мкг) в сутки.
В Великобритании беременным или собирающимся забеременеть женщинам не рекомендуется съедать более 50 г печени в неделю. Потребление ливерной колбасы и паштетов должно быть ограничено примерно 100 г/нед.
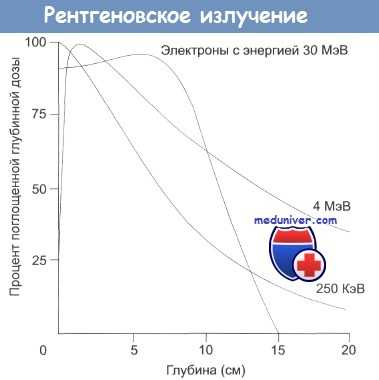
Типичные кривые зависимости поглощенной дозы от глубины для радиотерапевтического оборудования (киловольтного, мегавольтного и пучков электронов с энергией 30 МэВ).
Следует отметить «провал» поглощения на первом сантиметре от поверхности для мегавольтной терапии, что совершенно не характерно для киловольтных пучков и электронов.
Видно, что процент глубинной поглощенной дозы у мегавольтного оборудования и электронных пучков значительно выше, чем у киловольтного излучения.
Эффект «игнорирования кожи» вообще имеет огромное клиническое значение.
- Вернуться в оглавление раздела "Токсикология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Что может навредить будущему малышу
Развитие малыша в период беременности зависит не только от наследственных факторов и исходного состояния здоровья будущих родителей. Один из важнейших аспектов, влияющих на формирование и здоровье плода - это образ жизни, который ведет будущая мама во время беременности. Поэтому важно понимать, что именно может навредить крохе в период его внутриутробного развития.
Курение
Женщина, курящая во время беременности, вредит не только своему здоровью, но и здоровью малыша. Эта вредная привычка ухудшает течение беременности, способствует развитию разных осложнений, отрицательно влияет на рост и развитие плода и даже на здоровье малыша после рождения.
Клинически доказан высокий (до 83%) процент развития болезней дыхательных путей у детей, чьи мамы продолжали курить во время беременности. Среди таких заболеваний - трахеиты, бронхиты, пневмонии, бронхиальная астма и др. Эти малыши входят в группу риска по заражению туберкулезом.
Другой нередкой проблемой со здоровьем для детей курящих мам становится патология сердечно-сосудистой системы. Известно, что курение во время беременности может вызывать формирование различных пороков сердца и сосудов у плода. Никотин вызывает сужение сосудов, которое у хронических курильщиков становится постоянным. В первую очередь это отражается на кровообращении в самых мелких сосудиках (например, пальцев рук и ног). Из таких маленьких сосудов состоит и плацента, по которой от мамы к малышу доставляются питательные вещества и кислород. У курильщиц хронически снижен плацентарный кровоток из-за действия никотина. В связи с этим плод у такой женщины хуже растет и развивается. И как результат - рождение ребенка со сниженным весом. Такие детки часто при рождении не соответствуют сроку беременности, бывают ослабленными, более подверженными инфекционным заболеваниям. Они дольше проходят период адаптации после родов, хуже переносят вакцинацию (часто получают временный отвод от прививок). Малыши после родов теряют в весе больше, чем положено, хуже набирают его, не могут долго находиться у груди (ведь сосание для новорожденного - труд, требующий усилий).
Алкоголь
Спиртное, оказавшись у нас в организме, подвергается различным физическим и химическим процессам. Спирт всасывается в кровь через слизистую оболочку кишечника и попадает в общую систему кровотока. В результате его переработки образуются продукты полураспада алкоголя, которые являются токсичными для человека. Именно с действием этих веществ связанно отравление, именуемое в народе похмельем. Поскольку связь между мамой и плодом осуществляется через кровоток, токсичные продукты полураспада алкоголя, циркулирующие в материнском кровотоке, могут попадать в кровеносную систему малыша. Представьте себе, какой вред могут нанести эти токсины крохотному человечку с неокрепшим иммунитетом, если даже взрослый и сильный человек так страдает от похмельного синдрома!
Употребление алкоголя способствует повышению артериального давления (АД). Поэтому для женщин, склонных к периодическому или систематическому подъему АД, алкоголь опасен вдвойне. Систематическая гипертензия (повышенное артериальное давление крови) приводит к ухудшению кровообращения в плаценте - важнейшем органе, обеспечивающем связь между матерью и плодом. Снижение плацентарного кровотока вызывает нарушение роста и развития плода (СЗРП - синдром задержки развития плода). Это тяжелые и крайне нежелательные осложнения беременности, зачастую требующие длительного стационарного лечения.
Другим следствием подъема АД в результате приема алкоголя может стать повышение тонуса матки, что является основной причиной угрозы прерывания беременности на любом сроке. Поскольку в данном случае гипертонус матки сочетается с повышением давления в плацентарных сосудах, в результате может произойти преждевременная отслойка плаценты. Это осложнение требует экстренной медицинской помощи и угрожает жизни матери и плода.
Переедание
Многие думают, что беременность - замечательный повод побаловать себя чем-нибудь вкусненьким: лишние килограммы в этот период естественны и вреда не принесут. Это в корне неправильное рассуждение. Лишние килограммы в прямом смысле вредят здоровью, причем не только мамы, но и малыша, порой ставя под угрозу сам факт беременности. Переедание приводит к нарушению обмена веществ и образованию избыточного веса, повышая из без того высокую в этот период нагрузку на сердечно-сосудистую систему. На фоне патологической прибавки массы тела у будущей мамы всегда повышается давление, нарастает тонус матки, снижается плацентарный кровоток. В результате таких изменений плод испытывает недостаток питания и кислорода - развивается фетоплацентарная недостаточность, нередко приводящая к острому кислородному голоданию плода. Беременные со значительной прибавкой веса (15 кг и более) входят в группу риска по развитию позднего токсикоза (гестоза), характеризующегося нарушением функции почек, повышением артериального давления, отеками и появлением в моче белка. Без своевременного лечения это осложнение может привести к преждевременной отслойке плаценты, инфарктам и инсультам, развитию эклампсии (судорожного синдрома), маточного кровотечения. К сожалению, эти опасные осложнения, ставящие под угрозу жизнь матери и ребенка, в подавляющем большинстве случаев (82%!) развиваются у беременных с патологической прибавкой веса на фоне переедания.
Гиподинамия
Многие женщины считают, что на время беременности безопасней отказаться от любых физических нагрузок и провести период ожидания малыша в режиме «на диване». На самом деле полное исключение физической активности может нанести значительный вред. Малоподвижный образ жизни будущей мамы способствует замедлению общего и плацентарного кровотока, что, в свою очередь, отрицательно сказывается на питании, дыхании и обмене веществ плода. Кроме того, снижение двигательной активности приводит к образованию венозного застоя в области малого таза, следствием которого обычно является развитие варикозного расширения вен таза, промежности и нижних конечностей, а также геморрой. Наконец, лежание на диване в сочетании с усиленным рационом питания вызывает значительную прибавку веса беременной, о печальных последствиях которой говорилось выше.
Излишние физические нагрузки
Не менее вредным для плода, чем гиподинамия, будет и повышенное физическое напряжение. К «запретным» нагрузкам относится подъем и перенос тяжестей (свыше 5 кг), резкие движения, виды спорта, связанные с напряжением пресса. Поднимая тяжести, будущая мама значительно напрягает мышцы брюшного пресса, в результате чего повышается тонус матки - возникает угроза прерывания беременности или преждевременных родов (в конце беременности). По этой же причине на весь период ожидания малыша следует отказаться от любых видов спорта, упражнений и жизненных ситуаций, связанных с напряжением пресса. Беременной опасно делать резкие, порывистые движения поднятыми руками - как, например, при игре в большой теннис или бадминтон. При таком движении-рывке резко сокращается диафрагма - самая мощная мышца брюшного пресса, разделяющая грудную клетку и брюшную полость. Сокращению подвергается и расположенное под диафрагмой дно беременной матки. В этой части матки чаще всего прикрепляется плацента - орган, от которого зависит жизнь плода в течение всей беременности. Через плаценту малыш дышит и питается, связываясь с организмом матери. В результате резкого сокращения дна матки плацента может отделиться от ее стенки. Последствия преждевременной отслойки плаценты бывают самыми печальными - как для малыша, так и для мамы.
Тесная одежда
Проблема тесной одежды в том, что она стягивает ткани и нарушает в них кровообращение. При общем ухудшении кровотока неминуемо снижается кровообращение на уровне матки. Это, в свою очередь, приводит к ухудшению питания и развитию гипоксии плода.
Помимо этого, тесная одежда ограничивает рост матки, а для полноценного роста и развития малышу совершенно необходимо определенное жизненное пространство. Двигаясь в околоплодных водах, эмбрион усиливает свое кровообращение, приобретает новые навыки, реализует рефлексы. Наконец, ограничение размеров матки приводит к замедлению роста плода. Недостаточное жизненное пространство и количество плодных вод могут спровоцировать аномалии его развития: образование сращений органов между собой и со стенками матки, искривление скелета и др.
Бытовая химия
Во время беременности нельзя контактировать с красками, лаками, ацетоном и средствами бытовой химии. Эти вещества токсичны. Для будущей мамы химические вещества особенно опасны: они обладают тератогенным эффектом, то есть оказывают повреждающее влияние на плод. Испарения от обычных средств бытовой химии, которые используют для уборки помещения или ремонта, могут спровоцировать различные нарушения развития плода. Поэтому от личного участия в ремонте или домашней уборке с использованием таких средств будущей маме надо твердо отказаться на весь период беременности.
Производственные «вредности»
Это объемное понятие, включающее все виды физического и химического воздействия на производстве, где трудится будущая мама, которые могут навредить здоровью и развитию плода: шумы, значительная вибрация, слишком высокая (горячий цех) или низкая (холодильные установки, работа на улице в холодное время года) температура окружающей среды, пыль и химические испарения, излучение. Все перечисленные особенности работы могут пагубно повлиять на течение беременности и косвенно отразиться на развитии и здоровье малыша. Такие «вредности», как контакт будущей мамы с химическими реагентами, испарениями, вредным излучением, влияют на плод прямым образом и могут привести к формированию тяжелых пороков развития малыша. Поэтому женщина, работающая в условиях вредных производственных факторов, вправе потребовать перевести ее на время беременности на другую, более безопасную должность.
Никакого самолечения
Важно понимать, что будущая мама, самостоятельно «назначающая» себе лечение или «отменяющая» лекарства, рекомендованные специалистом, рискует сама и подвергает огромному риску здоровье своего малыша. Принимая самостоятельные решения о необходимости того или иного метода обследования или приема лекарственного препарата, будущие мамы руководствуются только собственным непрофессиональным мнением. Наиболее распространенные источники - форумы в Интернете. К сожалению, предоставляемая там информация зачастую совершенно непрофессиональна, является чьим-то сугубо личным опытом и в большинстве случаев несет эмоциональную окраску. Не имея специального медицинского образования, будущей маме довольно сложно отличить профессиональный совет от «сарафанного радио», определить применимость найденной рекомендации к своему конкретному случаю и сделать правильное диагностическое заключение. Ведь одни и те же симптомы встречаются сразу при нескольких заболеваниях! Для того чтобы правильно поставить диагноз и индивидуально подобрать необходимое лечение, нужен объективный взгляд профессионала - врача, знающего и учитывающего все особенности здоровья и течения беременности будущей мамы.
Известно, что в мире 1% врожденных аномалий и выкидышей были спровоцированы воздействием лекарственных препаратов [3]. Бесконтрольный прием лекарств, неправильное их комбинирование, незнание побочных действий того или иного препарата приводят к возникновению пороков развития у детей. По статистике более 80% женщин в России во время беременности принимали лекарственные препараты [7]. Из них очень большое количество занимались самолечением, вычитав статьи на сайтах в Интернете, на форумах или по рекомендациям своих знакомых. Данная проблема диктует тщательное обоснование и резюмирование негативного влияния и возможности комбинирования лекарственных препаратов на зародыш, а затем плод. Требует более глубокого изучения определенных групп лекарств, оказывающих пагубное воздействие на плод, вызывая его гибель не только на ранних стадиях беременности, но и на третьем триместре тоже. В данной статье будут приведены примеры пагубного воздействия, примеры лекарств, оказывающие пагубные воздействия. Цель: изучить проблемы негативного влияния лекарственных препаратов на организм беременной женщины, на развитие зародыша в период беременности, поскольку в данный период неправильный прием лекарств ведет к необратимым органическим и функциональным изменениям плода беременной.
2. Ушкалова, Е. А. Проблемы безопасности применения лекарственных средств во время беременности и кормления грудью / Е. А. Ушкалова, О. Н. Ткачева, Н. А. Чухарева // Акушерство и гинекология. — 2011. — № 2. — С. 4–7.
4. Koren G., Pastuszak A., Ito S. Drugs in pregnancy. In the book: Maternal-fetal toxicоlоgy. — New York-Basel, 2001. — P. 37–56.
5. Briggs G. G., Freeman R. K., Yaffe S. J. Drugs in pregnancy and lactation. — Lippincott Williams & Wilkins, Philadelphia, USA, 2005. — 1858 p.
6. Briggs G. G., Freeman R. K., Yaffe S. J. Drugs in pregnancy and lactation. Ninth ed. — Lippincott Williams & Wilkins, Philadelphia,USA, 2011. — 1703 p.
7. Белозерцев Ю.А., Кривошеева Е.М., Белозерцева Н.П. Токсическое действие лекарственных препаратов на плод и эмбрион: учеб. пособие. Чита: ИИЦ ЧГМА, 2006. 53 с
9. Первое всероссийское фармакоэпидемиологическое ис- следование «Эпидемиология использования лекарственных средств у беременных»: основные результаты / О. Н. Ткачева [и др.] // Акушерство и гинекология. — 2011. — № 2. — С. 4–7.
Врожденные аномалии у детей имеют широкий этиологический спектр. В настоящее время актуальность проблемы высока как на всем земном шаре, так и в России. Статистически частота врожденных пороков развития в России составляет 5-6 случаев на 1000 детей, тогда как в странах Европы 3-4 случая на 1000 родов. В настоящее время медицина не до конца выяснила причины врожденных аномалий у детей. Известно, что 10% врожденных пороков вызваны хромосомными и генетическими изменениями, 1% пороков вызваны действием лекарственных препаратов, в остальных 89% случаев изменения повлекли иные факторы. Путем рандомизированного исследования в странах мира лекарственные препараты во время беременности принимали более 80% опрошенных по данным Всемирной организации здравоохранения[2, 5]. Лекарства, которые выписывают доктора беременным, необходимы для нормального протекания беременности и развития здорового ребенка. Однако, есть определенный процент женщин, которые прибегают к самолечению, не выполняя указания врача. Во время беременности выделяют 3 триместра, в каждом из которых бесконтрольный и неправильный прием лекарственных средств может привести к врожденным порокам развития. Анализируя периоды беременности можно отметить, что отклонения от нормы будущего ребенка связаны с приемом лекарственных препаратов. Так, в первый триместр беременности, с 1-ой по 12-13-ю гинекологическую неделю, зародыш претерпевает ряд изменений, среди которых образование наружных половых органов, появляется точечно окостенение в хрящевом скелете, а также начинают функционировать мышцы, происходит окончание формирования плаценты[3]. (Рис.1) Во время 1-2 недели беременности, которые являются критическим периодом, эмбрион чувствителен к действию лекарств и при неправильном их приеме может произойти внутриутробная смерть зародыша. Второй триместр беременности длительностью с 14-ой по 26-ю гинекологическую неделю отличается относительным спокойствием, для этого периода характерно совершенствование органов и систем органов, которые начали закладываться в первом триместре. Третий триместр продолжается с 27-ой недели до родов. На данном этапе происходит формирование плода в плаценте. Происходит совершенствование нервной системы, почек, печени, органов чувств. Развиваются дыхательный, глотательный рефлексы. Плод набирает массу и активно растет в длину [3]. (Рис.1)
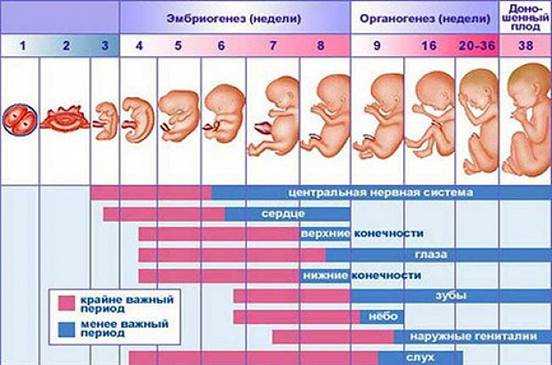
Рис.1 Внутриутробное развитие
Таблица 1. Влияние лекарственных препаратов на развитие плода в первом, втором и третьем триместре беременности [4,5,9].
1. Белоусов Ю.Б., Моисеев В.С., Лепахин В.К. "Клиническая фармакология и фармакотерапия" Издательство: "Универсум Паблишинг" Год издания: 1997
2. Кулаков В.И. Серов В.Н. «Рациональная фармакотерапия в акушерстве и гинекологии» Издательство: Литтерра Год издания: 2006
3. Ушкалова Е.А. Журнал «Фарматека для практикующих врачей» Год издания: 2003 г. Выпуск №4, «Фармакотерапия нервно-психических заболеваний у беременных»
4. Джеральд Розенбаум, Джордж Арана «Фармакотерапия психических расстройств» Издательство: Бином Год издания: 2006 г.
5. Шацберг А.Ф., Коул Д.О., ДеБаттиста Ч. «Руководство по клинической психофармакологии» Год издания: 2013
Нейролептические препараты — оказывают влияние на высшие психические функции мозга. Это одна из важнейших групп современных психотропных препаратов.
К нейротропным средствам относятся антидепрессанты, местнораздражающие средства, местные анестетики, наркозные средства, нейролептики, общетонизирующие средства, психостимуляторы, седативные средства, снотворные средства и средства, влияющие на нервно-мышечную передачу.
В 1967 году разработали первую классификацию психотропных препаратов и назвали их «нейролептиками» (нейролептические средства). Они применяются при лечении психических расстройств, таких как шизофрения, психозы, невротические стрессы. В последние годы в некоторых странах заменяют термин «нейролептики» термином «антипсихотические препараты».
Нейролептические препараты оказывают многофункциональное воздействие на организм. К фармакологическим особенностям этих препаратов относят успокаивающее действие, которое сопровождается торможением реакции на внешнее раздражение, подавлением чувства страха, снижением агрессивности и психомоторного возбуждения. Эти препараты способны к подавлению галлюцинаций, бреда и других невротических синдромов и оказанию лечебного эффекта на больных психическими расстройствами.
Антипсихотические средства способны проникать через плаценту и попадать в плод и в амниотическую жидкость. При исследовании этих препаратов видимых признаков врожденных аномалий не было обнаружено. Однако, учитывая сравнительный недостаток сведений, применять данные препараты при беременности лучше не стоит. При этом существует множество ситуаций, в которых без лечения матери не обойтись, так как в противном случае создается высокий риск для плода. Существуют данные, которые указывают на то, что беременная женщина и плод хорошо переносили лечение традиционными нейролептическими препаратами.
Существует много сведений о проблемах, которые возникают при назначении нейролептических препаратов на поздних сроках беременности. В некоторых статьях указывалось на то, что у матерей, которые лечились антипсихотическими препаратами, рождались дети с признаками злокачественной опухоли. Период полувыведения нейролептиков у плода длится как минимум 7-10 дней, поэтому беременным женщинам рекомендуют отменять применение нейролептических средств за две недели до родов. Это позволяет избежать появления у новорожденного злокачественной опухоли.
Женщины детородного возраста более подвержены нервным психическим заболеваниям. Благодаря исследованиям последних лет получены новые данные о влиянии психотропных препаратов на плод, что позволяет оценить пользу и риск применения антипсихотиков и разработать рекомендации по рациональной лечебной терапии у беременных. Благодаря современным методам диагностики возможно выявление серьезных врожденных аномалий на ранних сроках беременности и своевременное решение вопроса о ее прерывании.
К негативным эффектам психотропных препаратов на плод и новорожденного относят: структурные нарушения (врожденные аномалии), интоксикацию и синдром отмены, внутриутробную смерть, замедление внутриутробного роста, нейроповеденческую тератогенность.
Врожденные аномалии делят на большие и малые. Большие аномалии - это структурные дефекты, которые формируются во время органогенеза. При отсутствии лечения они приводят к тяжелым нарушениям в работе органов, например, к врожденным заболеваниям сердца, расщелинам позвоночника, атрезии кишечника и урогенитальным дефектам. К малым аномалиям относятся незначительные структурные отклонения в строении организма, которые не приводят к отрицательным медицинским или косметическим последствиям. Такими структурными отклонениями являются нарушения морфологии лица (V-образные брови, низко расположенные уши, широкий рот) и гипоплазию дистальных фаланг и ногтей. Нейроповеденческая тератогенность – это нарушения в нервной системе, проявляющиеся в послеродовом периоде и приводящие к нарушению поведения и обучения.
Обычно побочные эффекты психотропных препаратов проявляются в изменении их фармакологического действия во время беременности, что требует изменения дозы препарата. Часть из них может накапливаться в организме плода, оказывая отрицательное воздействие в течение долгого времени в постнатальном периоде. Особенностью психотропных средств является то, что они могут вызвать синдром отмены у плода.
А сейчас рассмотрим действие антидепрессантов при беременности. Очень часто беременные женщины подвергаются нервно-психическим расстройствам, таким как депрессия. Их влияние на ребенка в утробе матери изучено недостаточно хорошо. Но выявлено, что после рождения у ребенка наблюдается нарушение когнитивных функций, также он становится эмоционально неустойчивым. Такие последствия выражаются не только в раннем детстве, но и в подростковом возрасте, что приводит к психическим нарушениям и проблемам с обучением. Мальчики более подвержены таким нарушениям, чем девочки.
При прекращении приема антидепрессантов во время беременности очень часто возникают рецидивы заболевания. Во многих случаях они имеют острое начало и продолжительный характер. В этот период беременная женщина подвержена суицидальным мыслям, угрожающим ее жизни, а также жизни ребенка. Поэтому при отмене таких препаратов стоит обдумать возможный риск рецидива заболевания и риск отрицательного воздействия на плод.
Современные антидепрессанты зарекомендовали себя довольно безопасными средствами при беременности. В настоящее время беременным женщинам чаще назначают селективные ингибиторы обратного захвата серотонина (СИОЗС). Среди них лучше всего изучен флуоксетин.
Ученые проводили клинические исследования флуоксетина. В одном из них выявлено увеличение возникновения малых аномалий у новорожденных, матери которых принимали этот препарат в I или III триместре беременности. Также отмечалось, что у матерей, принимающих флуоксетин в III триместре беременности, участились случаи преждевременных родов и затруднение дыхания, пугливость, цианозы, понижение веса у новорожденных. Причиной снижения веса новорожденных является гипоксемия плода.
В истории медицины известен только один случай синдрома отмены у плода, мать которого принимала флуоксетин в конце беременности.
В наблюдениях за детьми, которые подверглись действию флуоксетина в первом триместре беременности, не было выявлено задержки развития по сравнению с детьми, матери которых принимали другие антидепрессанты во время беременности.
Таким образом, среди антидепрессантов наиболее безопасным для применения во время беременности является флуоксетин, так как не вызывает седативного, гипотензивного и кардиотоксического эффектов.
В заключении хотелось бы сказать, что благодаря данным известным на сегодняшний день, можно составить рекомендации по назначению нейролептических средств в период беременности:
1. Исходя из сведений, полученных при обследовании пациентки должен решаться вопрос о продолжении приема лекарств. Последствия отмены нейролептических препаратов можно предсказать, зная диагноз, тяжесть предыдущих заболеваний.
2. В случаях, когда невозможно обойтись без лечения нейролептиками, следует выбрать препараты, наиболее подходящие состоянию пациентки.
3. Лекарственный препарат стоит назначать в минимальной дозе, позволяющей контролировать заболевание. Дозу препарата можно изменять по ходу беременности, основываясь на клинической картине.
4. Прежде, чем начать лечение, беременной женщине необходимо проконсультироваться с неврологом или психиатром.
5. Пациентка должна быть проинформирована о пользе, риске и непредсказуемости лечения нейролептическими препаратами и дать согласие в письменной форме.
Читайте также:
- Исследование мазка-отпечатка кожи на клетки Тцанка
- Диагностика отравления свинцом. Лечение отравления свинцом. Отравление мышьяком.
- Диагностика радикулярных кист. Рентгеновская диагностика кист зубов
- Признаки воспаления слухового прохода. Лечения различного воспаления слухового прохода
- Изменения плевры при легочном парагонимозе. Рентгенологическая динамика легочного парагонимоза
