Восстановление слезных канальцев при травме. Принципы
Добавил пользователь Владимир З. Обновлено: 30.01.2026
Повреждения органа зрения и придаточного аппарата глаза наблюдаются и в мирное время и при военных действиях [2, 11]. При повреждении век процент повреждения слезного канальца достигает 47,6 % в системе общего травматизма [7]. В отличие от повреждения века без травматизации слезных путей при данной патологии должно присутствовать ушивание слезного канальца и сопоставление его разорванных краев [4], в противном случае образуются рубцовые сращения мягких тканей и слизистой канальцев, что ведет к развитию стойкого слезотечения, требующего повторного, и не всегда успешного, хирургического вмешательства [7].
По данным отечественной литературы [5, 9] определяющим фактором в выборе метода и инструмента для восстановления травмированных слезных канальцев является место повреждения. Обычно для восстановления проходимости слезного канальца достаточно иссечения рубца с временной интубацией его просвета силиконовой трубкой, латексным жгутом или металлическим зондом [2]. Техническая трудность возрастает тем больше, чем ближе к слезному мешку располагается место разрыва канальца.
Это накладывает отпечаток на исходы операций, которые в ряде случаев оказываются не оптимальными, что приводит к отсутствию активной проходимости слезы [3].
Цель — разработка универсального метода восстановления поврежденного нижнего слезного канальца при отрыве нижнего века от внутреннего угла.
Материал и методы. Восстановление слезных путей проводили по оригинальной методике, включающей несколько этапов.
Первый этап — зондирование слезных путей.
Под местной анестезией 2 % раствором новокаина проводили зондирование слезных путей через верхнюю слезную точку иглой Джонсона и нитью (нейлон 4/0).
Второй этап — подготовка трубчатого стального зонда. Учитывая тот факт, что расстояние от проксимального отдела нижнего слезного канальца до костной стенки ямки слезного мешка 3 мм [7], при проксимальном отрыве имплантат не должен превышать этой величины. Из инъекционной иглы изготавливали трубку — зонд больше длины поврежденного канальца на 3 мм. Через зонд проводили свободный край нити и, меняя направление, проводили ее обратно.
Третий этап — ушивание отрыва нижнего века от внутреннего угла. Под местной анестезией 2 % раствором новокаина накладывали «П-образный» шов на поврежденное веко. Рану ушивали послойно таким образом, что поврежденная область нижнего слезного канальца поддавалась визуальному контролю.
Четвертый этап — установление зонда в поврежденный канал. Нижний слезный каналец сшивали 2-я узловыми швами 10/0. Подтягивая нить, проведенную через верхний слезный каналец, проводили зонд в нижнюю слезную точку. Погружение осуществляли до тех пор, пока трубка полностью не входила в нижний слезный каналец до уровня петли.
В результате подобной манипуляции поврежденная часть нижнего слезного канальца находилась на зонде по типу «чулка». Нить в области верхнего слезного канальца отсекали в области верхней слезной точки.
Обследовано 30 мужчин-добровольцев в возрасте 35,5±4,5 лет с изолированным отрывом нижнего века (ОНВ) от внутреннего угла с повреждением нижнего слезного канальца. ПХО проводилась в 10,5±3,5 часов после травмы.
Сформированы следующие экспериментальные группы по 10 человек в каждой: 1-я — ОНВ с ПХО нейлоновой нитью 4/0 без стального зонда. 2-я — ОНВ с ПХО нейлоновой нитью 4/0 со стальным зондом. Для оценки эффективности методики создана группа контроля (3-я группа). В нее входили мужчины-добровольцы (n=10) без ОНВ. В 100 % случаев травма бытовая без повреждения глазного яблока.
Оценку положения нижней слезной точки после восстановления ОНВ проводили на 30-е сутки после ПХО. Проходимость слезных путей оценивали на 30-е сутки после ПХО методом промывания слезных путей с использованием конического зонда.
Для обработки и объективной оценки результатов использовали метод сравнительного анализа на основе программного обеспечения OphtoRule.
Сравнительный анализ проводили с помощью наложения фотоснимков в программе в точках латерального и медиального угла век.
Критериями оценки являлись:
1. Индекс отставания нижней слезной точки: 1 балл — разница менее 1 мм, 2 балла — разница до 3 мм, 3 балла — разница более 3 мм.
2. Индекс проходимости нижнего слезного канальца. Оценивали по задержке продвижения конического зонда в области стриктуры: 1 балл — полная проходимость, 2 балла — проходимость с препятствием конического зонда в области стриктуры, 3 балла — непроходимость нижнего слезного канальца.
Статистическую обработку результатов проводили с использованием однофакторного дисперсионного анализа [1, 10]. Различия считались значимыми при p
Результаты и обсуждение. При анализе отставания нижней слезной точки от физиологичного положения на 30-е сутки травматического процесса выявлено, что при ПХО раны нижнего века с восстановлением слезных путей без стального зонда (1-я группа) физиологическое положение нижнего века наблюдалось не во всех случаях, при этом индекс отставания составлял 2,0±1,1, что достоверно отличалось от контроля. При использовании стального зонда (2-я группа) положение нижнего века приближалось к физиологическому и составляло 1,3±1,1 баллов. При исследовании данного критерия показатели 1-й и 2-й групп достоверно отличались (р <0,05).
По изменению положения нижней слезной точки количество больных в группах распределялось следующим образом: отставание нижней слезной точки до 1 мм в 1-й группе наблюдалось у 2 пациентов, 2-й — у 8. Изменение физиологического положения до 3 мм в 1-й группе наблюдалось у 6 пациентов, во 2-й — только у 1. При ПХО без применения стального зонда используется метод изменения положения нити в просвете канальцев (продергивание) для уменьшения образования стриктур. Такое неравномерное распределение данного показателя скорее связано с увеличением травматизации нижнего слезного канальца при изменении положения нити. При ПХО с применением зонда положение имплантата не меняется, т. к. более широкий просвет не позволяет образовываться грубой рубцовой ткани в области репарации.
При исследовании проходимости слезных путей установлено, что в 1-й группе отсутствует полная проходимость слезных путей (2,3±1,1 баллов), тогда как при использовании металлического зонда (2-я группа) проходимость слезных путей практически полностью восстановлена (1,2±1,1 баллов), и достоверных отличий с группой контроля нет (р>0,05).
Анализируя распределение проходимости нижнего слезного канальца в каждой группе по баллам выявили, что в 1-й группе частичная проходимость слезных путей наблюдается в 5 случаях, отсутствие проходимости — в 4 случаях. При использовании металлического зонда (2-я группа) частичная проходимость слезных путей наблюдается в 2 случаях, непроходимости слезного канала не наблюдалось.
Для углубленного анализа полученных результатов на 30-е сутки нами исследована статистическая связь между оцененными признаками (положение нижней слезной точки, проходимость нижнего слезного канальца) и методом ПХО. Для этого применен вариант вычисления критерия ?2 с использованием расчетной таблицы. Составлены таблицы реальных частот и теоретических частот для вычисления расчетных элементов ?2. Установлено, что расчетное значение ?2Р= 17,637 (сумма расчетных элементов), табличное значение ?2т = 14,067. Так как ?2Р > ?2т, то анализируемые признаки статистически зависимы при уровне значимости, равной 0,05. Результаты демонстрируют зависимость между методом хирургической обработки и исследуемыми признаками.
Существенным представляется факт максимального эстетического и физиологического эффекта в отношении применения нейлоновой нити со стальным зондом.
Таким образом, при использовании нового универсального метода восстановления слезных путей выявлено достоверное улучшение эстетического эффекта положения нижней слезной точки и проходимости слезных путей, что показывает его перспективность при ПХО ОНВ. Обращает на себя внимание простота метода, отсутствие дополнительного специфического инструментария. В предложенном методе стальной зонд представляет собой основу, на которую базируется процесс репарации. При образовании рубцовой ткани диаметр стриктуры ограничивается диаметром зонда. При использовании в качестве имплантата нейлоновой нити в стенке канальца происходит нарушение созревания грануляций, а чрезмерная синтетическая активность фибробластов приводит к избыточному образованию коллагеновых волокон и их гиалинозу [8].
Восстановление слезных канальцев при травме. Принципы
При любом повреждении в области медиального края глазной щели должен был произведен тщательный осмотр на предмет выявления повреждения слезных канальцев. При отсутствии полной уверенности в том, повреждены ли канальцы, следует расширить слезные точки и прозондировать их зондом Боумена 0 или 00, стараясь избежать ложного хода. Если зонд проходит правильно, то, скорее всего, слезоотводящие пути интактны.
Хирургическое восстановление слезных канальцев
Для восстановления поврежденных канальцев существует множество методов. Среди них моноканаликулярный стент, биканаликулярный кольцевой стент и биканаликулярный стент Кроуфорда. Стент обеспечивает адекватное восстановление поврежденных краев канальцев, обычно его устанавливают на 3—6 месяцев. При установке внеоперационной обычно не используют стент Кроуфорда, так как его установка часто требует применения седативных средств.
Установка моноканаликулярного стента требует наличия только одного канальца. Это особенно важно для небольшого процента людей, не имеющих общего канальца, когда затруднен биканаликулярно-кольцевой способ интубации. Биканаликулярные стенты, такие как стент Кроуфорда и кольцевой стент, более устойчивы, и их смещение менее вероятно.
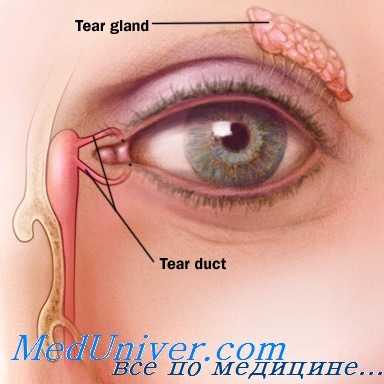
При выборе любого из этих методов операционное поле моют, анестезируют и обкладывают стерильными салфетками. Особое внимание уделяют выделению концов травмированных канальцев, для этого ткани осматривают при помощи хирургической лупы или в операционный микроскоп. Чаще всего их довольно легко обнаружить, ориентируясь на то, что края поврежденного канальца беловатые, «сверкают эпителиальной белизной».
Если не удалось таким образом обнаружить место разрыва, то существует несколько приемов для его идентификации:
1. Окраска травмированной области при помощи стерильной флуоресцеиновой полоски поможет обнаружить место разрыва канальцев.
2. Введение окрашенного физиологического раствора или вискоэластика через интактные пути покажет пассаж жидкости через травмированный конец канальца.
3. Можно ввести воздух через слезную точку и наблюдать выделение пузырьков из разорванного конца.
4. Если проксимальный конец травмированного канальца все же не выделен, надо после погружения в мазь с содержанием стероидов и антибиотиков ввести зонд типа «поросячий хвост» через интактную слезную точку и аккуратно закрутить его по направлению поврежденного канальца, следуя нормальному анатомическому строению последнего. Конец зонда будет выведен в месте разрыва канальца. Пробу следует проводить осторожно, чтобы избежать ложного хода.
Когда просвет поврежденного канальца найден, следует приступать к его восстановлению. Каждую методику мы опишем отдельно.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Боевые ранения слезных органов: варианты, диагностика, лечение
При ранениях верхнего века, а также верхне-наружного края глазницы может повреждаться и слезная железа. Это повреждение не требует обычно особых хирургических вмешательств. Однако в отдельных случаях, если железа сильно повреждена и выпадает в рану, железу приходится удалять. После повреждения выводных протоков слезных желез иногда развивается кистовидная эктазия выше места закупорки (dacryops), требующая оперативного удаления. В случае образования свища слезной железы после ее ранения его нужно иссечь или коагулировать диатермическим током.
Разрывы слезных канальцев, как упоминалось, имеют место при ранениях и отрывах век во внутреннем углу глазной щели. Если своевременно не сшить концы разорванного канальца, они зарастают рубцом и в дальнейшем могут явиться причиной трудно устранимого нарушения слезоотведения и постоянного слезотечения, особенно после разрыва нижнего канальца. Сшивание разорванного слезного канальца (В. П. Страхов, П. Е. Тихомиров, Б. Л. Поляк и др.) производится следующим образом. Тонкий изогнутый зонд длиной 4,5 см (например, отрезок зонда Боумена №2) вводят через слезную точку в слезный каналец.
Конец зонда появляется в ране. Отыскав в ране вход в медиальный отрезок канальца, вводят в него конец зонда и проводят его в слезный мешок. После этого тщательно сшивается задняя стенка разорванного канальца одним швом из тонкого шелка, а другим таким же швом соединяются края разрыва в передней стенке канальца. Зонд, находящийся в канальце, обеспечивает правильное положение его концов в момент их сшивания. Не следует извлекать зонд до снятия швов (6 дней). Нами сконструирован для этой цели специальный зонд из нержавеющего металла. Внешнее плечо зонда имеет двойной изгиб, благодаря чему хорошо «обтекает» край века и удобно ложится на его кожную поверхность, где и фиксируется полоской липкого пластыря.
Такая форма предложенного нами зонда способствует удержанию его в канальце под повязкой. Горизонтальная часть зонда равна 17 мм, межреберная часть — 3 мм, вертикальная — 30 мм.
Если не удается обнаружить в ране вход в медиальный отрезок разорванного канальца, следует произвести промывание шприцем через верхний слезный каналец под давлением. При этом промывная жидкость может появиться в искомом отверстии (Г. Г. Канбай).
Ранения слезного мешка и слезно-носового канала почти никогда не бывают изолированными. Обычно они обнаруживаются при ранениях боковой стенки носа, внутренней стенки глазницы, лобного отростка верхней челюсти, гайморовой и решетчатой пазух. Ф. С. Бокштейн справедливо отмечает, что диагностика травматического дакриоцистита в первое время после ранения нелегка. В этом периоде раненые обычно не предъявляют субъективных жалоб на слезотечение, а объективное исследование путем надавливания на область слезного мешка при наличии раны в этой области или поблизости от нее не всегда возможно. По наблюдениям А. Г. Кроля, признаки дакриоцистита обнаруживаются не сразу после ранения, а в среднем через 2—3 месяца.

В результате ранения слезно-носовой трубки обычно развиваются стриктуры в слезно-носовом канале и гнойный дакриоцистит, причем слезный мешок может быть сильно смещен и деформирован рубцами, растянут или, наоборот, сморщен.
В связи с этим при травматическом дакриоцистите особую диагностическую ценность имеет метод рентгенографии слезных путей (Б. Л. Поляк) после заполнения их иодолипо-лом или висмутовой кашицей. Па передней и боковой рентгенограммах удается точно определить форму, величину и положение слезного мешка, наличие дивертикулов его стенки, отношение мешка к окружающим костям, удается выявить наличие внутреннего свища слезного мешка, а иногда также необычное расположение наружного свища. Все это помогает правильно выбрать оперативное вмешательство и успешно осуществить его (в госпитале фронтового или внутреннего района).
Целесообразно сделать дакриоцисториностомию с образованием широкого костного соустья. Если наложение швов на слизистые мешка и носа оказывается невозможным, следует закончить операцию без этих швов.
В тех случаях, когда слезный мешок очень сильно деформирован и имеет ответвления (дивертикулы), вместо дакриоцисториностомии приходится делать каналикулориностомию: создают широкое отверстие в кости и иссекают слизистую носа, после чего слезный мешок полностью удаляют, а через соустье проводят тампон (Ф. С. Бокштейн), смазанный синтомициновой мазью (или резиновую дренажную трубку). Один конец тампона или трубки остается в ране вблизи от устья слезных канальцев, а второй выступает из ноздри. Тампон удаляют через 3—5 дней; резиновую трубку можно оставлять на 7—10 дней и ежедневно производить промывание через нижнюю слезную точку. При хорошей функции слезных канальцев эта операция может восстановить слезоотведение.
В последнее время П. Е. Тихомиров рекомендует при дакриоцисториностомии, производимой по поводу травматического дакриоцистита, проводить через каналец капроновую нить с выведением ее в нос, что может предупредить заращение соустья между канальцем и носом.
По данным нашей клиники (И. А. Завьялов), для той же цели больше подходят пучки конского волоса, легко проводимые через верхний и нижний канальцы с помощью полого зонда Вебера или, лучше, с помощью иглы ПС, предложенной В. П. Пивоваровым. Концы нитей, выведенные из ноздри, связываются с концами, выступающими из верхней слезной точки. Концы нитей, выступающие из нижней слезной точки, фиксируются пластырем на лбу. Это предупреждает выворот слезных точек. Все нити удаляются не ранее чем через 15—20 дней (время, достаточное для стойкой эпителиза-ции соустья между канальцами и носовым ходом).
Экстирпация слезного мешка без образования соустья показана лишь в тех случаях, когда грубые рубцовые изменения во внутреннем углу глазной щели, в слезных канальцах или в полости носа исключают возможность восстановления слезоотведения с помощью дакриоцисториностомии. Техника экстирпации мешка в этих случаях также не легка. Чтобы облегчить обнаружение стенок смещенного и деформированного мешка и помочь полному их удалению, рекомендуется за несколько минут до операции ввести в полость мешка 1% водный раствор метилеиовой синьки или бриллиантовой зелени.
Однако одновременно с такой экстирпацией слезного мешка в части случаев удается восстановить слезоотведение с помощью предложенной нами операции (лакориностомия с последующим постоянным ношением слезного протеза — канюли, изготовляемой из легкой пластмассы и соединяющей слезное озеро со средним носовым ходом).
Моноканаликулярный стент, кольцевой стент при травме слезных канальцев. Применение
Моноканаликулярный стент (Mini Monoka) используют при повреждениях наружных 2/3 одного канальца.
• Находят просветы поврежденного канальца, как было описано выше.
• Моноканаликулярный стент подрезают до нужного размера таким образом, чтобы конец капилляра находился в слезном мешке (приблизительно 12 мм).
• Слезную точку расширяют и продвигают стент через оба поврежденных конца.
• Глубокие мягкие ткани сшивают узловыми швами 7—0 полигликолиевой кислоты. Швы накладывают близко к поврежденным концам канальца для лучшего сближения. При слишком большом напряжении используют 5—0 полигликолиевую кислоту.
• Кожу сшивают прерывными (узловыми) швами 7—0 полигликолиевой кислоты или нейлоном.
• Два прерывных 8—0 викриловых шва накладывают через медиальный и латеральный концы основания стента для того, чтобы фиксировать его к краю века.

Кольцевой стент при травме слезных канальцев
Данный метод заключается в установке силиконового биканаликулярного стента в канальцевую систему, используя зонд типа «поросячий хвост». Его применение было описано ранее, и он используется не только при канальцевых повреждениях, но и при реконструкции внутреннего угла глаза с захватом слезоотводящих путей по Moh.
• Зонд типа «поросячий хвост» проводят через неповрежденный каналец и выводят через поврежденный проксимальный конец.
• Участок зонда прошивают 6—0 проленовым швом (иглу удаляют).
Затем зонд удаляют, натягивая шов через каналец.
• Противоположный конец зонда проводят через противоположную слезную точку и выводят через дистальный разорванный конец. Другим концом 6—0 проленовой нити прошивают участок зонда и удаляют его, протягивая шов через слезную точку. 6—0 проленовая нить служит проводником, по которому проводят силиконовый стент.
• Используя часть силиконового стента Кроуфорда (внутренний шов удаляют), стент проводят вокруг 6—0 проленового шва и через канальцевую систему. Покрытие стента мазью с антибиотиком облегчит его установку. Нужно постараться не перекручивать шов, так как перекруты значительно усложняют процесс. Стент вставляют в одну слезную точку и продвигают через поврежденный край, затем выводят через другую слезную точку.
• Оба конца силиконового стента захватывают в иглодержатель для предотвращения прошивания, а также для того, чтобы стент не сорвался. Когда канальцевая система полностью канюлирована, следует заняться восстановлением целостности окружающих мягких тканей, как было описано выше. Если предпринять такие действия до завязывания стента, то удастся избежать оставления слишком длинного стента, который может травмировать роговицу.
• После восстановления целостности мягких тканей подбирают нужный размер стента и концы его захватывают иглодержателем. Затем стент подрезают до нужного размера силиконовым стриппером. Силиконовый стриппер позволяет отделить силиконовую трубку от лежащего под ним проленового шва. Стриппер захватывают указательным пальцем и большим пальцем берут за самые нижние отверстия инструмента для лучшего контроля. Трубку обхватывают и инструмент аккуратно оттягивают кверху.
• Когда стент подрезан до нужного размера, его подвязывают к проленовому шву тремя узелками.
• Узелок аккуратно поворачивают к слезному мешку, используя зажимы и иглодержатели.
Дакриоцистит - симптомы и лечение
Что такое дакриоцистит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ивановой Нины Владимировны, детского офтальмолога со стажем в 23 года.
Над статьей доктора Ивановой Нины Владимировны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Дакриоцистит (от греч. dakryon — слеза и kystis — пузырь) — это воспаление слезного мешка. Речь идет о патологии, при которой слезоотводящая система перестает функционировать по назначению, и полезные свойства слезы в ней не действуют. В моей практике чаще всего обращения детей первого года жизни.
До сих пор некоторые врачи употребляют термин «врожденный дакриоцистит». Это неверно, потому что ребенок рождается без дакриоцистита, но с аномалией развития, способной привести к возникновению заболевания. Дакриоцистит возникает не всегда и не у всех детей, имеющих такую аномалию. Поэтому правильнее ставить диагноз «дакриоцистит новорожденного». [3]
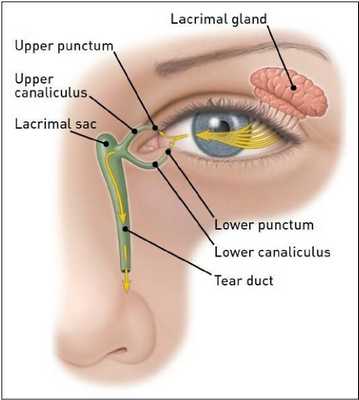
- атрезия, сужение, дислокация слезных точек, канальцев, фистула;
- если есть складки, дивертикулы в протоке, в выводном отверстии слезного мешка;
- рождение ослабленного ребенка (слабо кричал при рождении);
- если есть состоящая из эмбриональной слизи и омертвевших клеток пробка;
- задержки открытия костной части слезнопроводящей системы;
- рудиментарная пленка, которая прикрывает выходное отверстие;

Как правило, после того, как ребенок начинает дышать самостоятельно, происходит самопроизвольное выталкивание пробки. Но если по каким-то причинам этого не произошло, то слеза вместо того, чтобы уходить в нос, застаивается внутри, в слёзном мешочке, и к этому застою очень часто присоединяется инфекция. Вот так и начинает развиваться острый дакриоцистит.
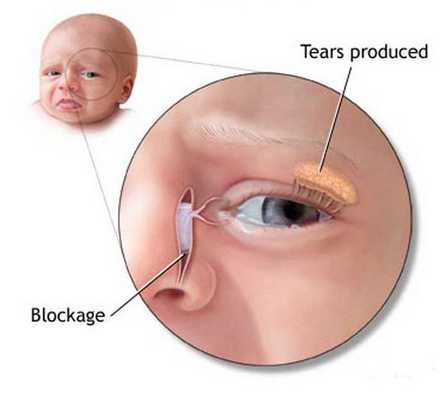
В 80% случаев заболевание у взрослых связано с индивидуальными анатомическими особенностями строения окончания носослезного протока и сопутствующими заболеваниями носа и околоносовых пазух. 20% случаев связаны с воздействием вредных профессиональных факторов — резкими колебаниями температуры окружающего воздуха, травмами, снижением иммунитета, вирулентностью микрофлоры, сахарным диабетом и др.
Классификация типа окончания носослезного протока по Л. И. Свержевскому (1910) [8]
- 1-й тип — выходное отверстие такой же ширины, как и костное отверстие носослезного канала, и соответствует его уровню;
- 2-й — на конце протока довольно широкое отверстие, расположенное ниже костного;
- 3-й — проток по выходе из костного канала продолжается в узкую щель, которая проходит в толще слизистой оболочки носа, и только после этого открывается отверстием;
- 4-й — на конце протока узкое отверстие, смещенное кпереди или кзади от места выхода отверстия костной части носослезного канала.
Как можно заметить, 3 типа окончания протока из 4-х создают предпосылки для потенциальной обструкции слезоотведения в результате патологических процессов в полости носа, сопровождающихся отеком слизистой оболочки носа. К этому предрасполагает и наличие складки слизистой у выхода протока под нижнюю носовую раковину (клапан Hassner) — физиологического сужения вертикального колена слезоотводящих путей. [8] Поэтому очень важно убедить пациента пройти консультацию отоларинголога и в точности выполнить его назначения, для стойкого положительного результата, если имеется хронический дакриоцистит. Исследователи сходятся во мнении, что дакриоцистит возникает в основном из-за наличия патологических процессов в полости носа и околоносовых пазух (гипертрофического, атрофического, катарального и вазомоторного ринитов, деформации носовой перегородки, озены, синуситов, сифилиса, травматических повреждений костей и мягких тканей носа с нарушением носового дыхания, опухолей носа и его пазух и т. д.).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы дакриоцистита
Симптомы заболевания у взрослых
Основной симптом — это слезостояние, сопровождающееся слезотечением постоянно. Надо учитывать, что у детей после 6 месяцев и у взрослых при первичной жалобе на слезотечение слезные пути могут иметь нормальную проходимость.
Причины этого состояния:
- гиперсекреция слезной железы;
- рефлекторное слезотечение из-за заболеваний носа, зубов, истерии, некоторых опухолей мозга, базедовой болезни, гиповитаминоза А;
- нарушение рефлекса мигания на почве паралитического и рубцового лагофтальма, выворота век.
Другой симптом острого и хронического дакриоцистита — это гноевидные выделения из носослёзного канала. Конъюнктива при этом краснеет, воспаляется и отекает, возникает припухлость слёзного мешка. Глазная щель сужается, прикосновения к глазу причиняют боль. Острый дакриоцистит может протекать в форме абсцесса или флегмоны: у больного ухудшается общее состояние, снижается аппетит, повышается температура тела, нарушается сон и болит голова.
Дакриоцистит у новорождённых
У маленьких детей своя особенность. Полноценные слезы у них начинаются со 2-го месяца жизни. Поэтому в первых жалобах отмечается:
- слизистое или слизисто-гнойное отделяемое из глаз (чаще в одном глазу);
- гиперемия конъюнктивы;
- припухлость;
- гиперемия век в области слезного мешка (внутренний уголок глаз ). [1]
- Ключевой симптом: если надавить на область слезного мешка, появляется гнойное отделяемое из слезных точек. [1][2][3]
Патогенез дакриоцистита
Во внутриутробном периоде слезно-носовой канал закрыт плёнкой у всех детей, чтобы защититься от околоплодных вод. Когда ребенок рождается и делает первый вдох и крик, происходит прорыв этой плёнки, слезно-носовой канал становится проходимым, и по нему уже слёзы вытекают наружу (в нос).
Признаком нарушения слезоотведения становится слезостояние и, как следствие, изменение структуры, снижение качества слезной пленки, ее локальное или полное разрушение. Вызванный этим аварийный выброс рефлекторной слезы дополняет возникший дисбаланс. [7]
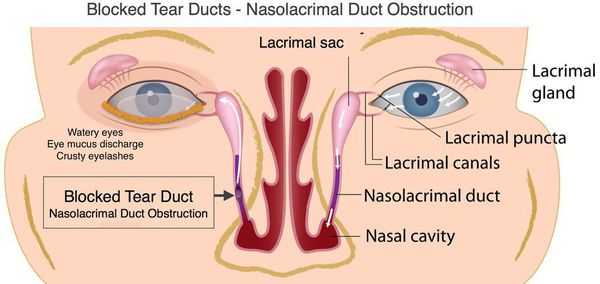
Развитие хронического дакриоцистита всегда становится следствием сужения слезно-носового канала. В результате в слезном мешке задерживается слеза и патогенные микробы и возникает воспаление его слизистой оболочки. Особое место занимает дакриоцистит (риногенный) у взрослых на фоне болезней носа и околоносовых пазух. [8]
Развитие острого дакриоцистита (абсцесс или флегмона слезного мешка) зачастую происходит на почве хронического и представляет собой гнойное воспаление окружающей слезный мешок клетчатки. Дакриоцистит у новорожденных, как правило, возникает из-за сохранения зародышевой пленки, которая закрывает нижний отдел слезно-носового канала. [1] [2]
Классификация и стадии развития дакриоцистита
Классификация по Черкунову Б. Ю. (2001 г.).
I. По течению заболевания:
1. Острый дакриоцистит;
2. Хронический дакриоцистит:
- катаральный простой;
- катаральный эктатический;
- гнойный эктатический — эмпиема слезного мешка;
- гнойный, осложненный флегмоной (флегмона слезного мешка);
- стенозирующий (сухой, адгезивный);
3. Дакриоцистит новорожденных:
- катаральный;
- катаральный эктатический;
- гнойный;
- флегмонозный.
II. По этиологическим факторам:
- бактериальный (пневмококковый, стафилококковый, стрептококковый, дифтерийный, туберкулезный);
- вирусный (герпесвирусный, аденовирусный);
- хламидийный;
- микотический;
- вызванный инородными телами;
- посттравматический.
Осложнения дакриоцистита
Если хронический дакриоцистит правильно не лечить, это может привести к растяжению слезного мешка. Воспалительный процесс может перейти в абсцесс или флегмону слезного мешка. В результате может произойти расплавление тканей и развиться септические осложнения в оболочках головного мозга, в том числе гнойный энцефалит или менингит. При этом наблюдается гиперемия кожи, припухлость в области слезного мешка, резкая болезненность. Нередко гиперемия кожи распространяется дальше по типу рожистого воспаления с повышением температуры тела и опуханием регионарных лимфатических узлов. Либо происходит самопроизвольное вскрытие мешка с выходом гноя и образованием фистулы. [1]
Также нелеченые дакриоциститы являются причиной упорного конъюнктивита, что провоцирует возникновение язвы роговицы при поверхностном ее повреждении. [4] Крайне редко острый дакриоцистит возникает не в результате длительного воспаления слезного мешка, а как осложнение острого воспаления придаточных пазух носа.
Диагностика дакриоцистита
Когда нарушены функции слезоотводящего аппарата, ухудшается или отсутствует отток слезы из конъюнктивальной полости. В этом случае очень важно убедиться в прохождении слезной жидкости в слезный мешок, а из него через носослезный проток под нижнюю носовую раковину. Для этого одной рукой нажимают на кожу нижнемедиальной части нижнего века (область расположения слезного мешка), одновременно с этим другой рукой оттягивают от глаза медиальные отделы обоих век так, чтобы стали доступными осмотру верхняя и нижняя слезные точки, и обращают внимание, выделяется ли из них жидкость. При данном заболевании вы увидите выделения различные по цвету и консистенции. [4]
Проба Веста
Для того, чтобы убедиться в том, что механизм слезоотведения изменен, можно осуществить пробу Веста. [4] Она подходит для взрослых.
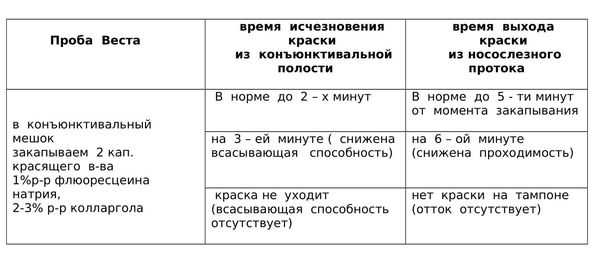
На практике эта проба очень помогает. Все пациенты не любят, когда их лица касается чужой человек. Они соглашаются посидеть с краской и турундой, при этом охотно делятся своими ощущениями. Однако для малышей 0 – 1 – 2 мес.; 1 – 1.5 года эта диагностика не подходит, приходится ограничиваться только надавливанием на область слезного мешка и анамнезом.
Канальцевая проба
Некоторые коллеги применяют в качестве диагностики «канальцевую пробу» [6] для оценки присасывающей способности канальцев. Конъюнктиву очищают от слизи и гноя. Закапывают 3% р-р колларгола с интервалом в 1 минуту 3 – 4 раза, прося пациента мигать. Отсасывают с конъюнктивы остатки колларгола и надавливают на область слезного мешка. Если через слезные точки в конъюнктиву выступит колларгол, то всасывающая способность их не нарушена, а если колларгола не видно, то это показание к хирургическому лечению. Также пациента просят высморкаться в салфетку, при наличии окрашенной жидкости на ней слезно-носовой канал проходим. Если жидкость не окрашена, есть показания к хирургическому лечению дакриоцистита.
У взрослых, чаще у женщин, при жалобах на постоянное слезотечение часто используется промывание слезного мешка. Это одновременно диагностика и лечение. [1] При этом возможно:

Инстилляционная проба с флюоресцеином
Метод используют, но очень редко. Флюоресцеиновая проба позволяет оценить отток слезы из конъюнктивальной полости. Используют 1 % раствор флюоресцеина или 3 % раствор колларгола. Раствор закапывают в глаз и засекают время, через несколько минут конъюнктивальная полость должна очиститься. Если раствор не исчезает, это означает, что жидкость плохо проходит по слезоотводящим путям.
Рентгенография слезоотводящих каналов
В затруднительных случаях взрослым назначают рентгенографию, КТ, МРТ. В качестве ренгенконтрастного вещества используют жирорастворимые и водорастворимые препараты (Йодолипол и Омнипак).
Рентгенографию слёзных путей поводят в двух проекциях: носоподбородочной и боковой. Чтобы определить проходимость слёзных путей, её повторяют через 10 минут, давая возможность контрастному веществу заполнить слёзный мешок, проникнуть в щели и дивертикулы. Детям исследование проводят под наркозом.
- установить, какой участок сужен или закрыт;
- определить размеры слёзного мешка;
- выявить в нём рубцовые изменения, дивертикулы, внутренние свищи и расширение канальцев;
- оценить взаимоотношения слезоотводящих путей с окружающими их костями;
- оценить состояние послеоперационного соустья.
Зондирование и биомикроскопия глаза
Зондирование позволяет определить проходимость слёзных протоков. Его проводят с помощью зонда Боумена.

Процедура болезненная, поэтому перед обследованием в глаза закапывают анестетик. С помощью биомикроскопии осматривают конъюнктивальную полость и область слёзного мешка.
Как отличить дакриоцистит от конъюнктивита
Конъюнктивит — это воспаление конъюнктивы, а при дакриоцистите поражается слёзный мешок. Подробнее о признаках и диагностике конъюнктивита можно почитать в статье.
Лечение дакриоцистита
Основные методы лечения — массаж в области слезного мешка [3] , промывание слезоотводящих путей [1] и хирургическая тактика [1] [3] [6] [8]
- зондирование слезоотводящих путей;
- через слезные точки, чаще нижнюю;
- открытое зондирование, через разрез кожи;
- ретроградное зондирование, через нижний носовой ход;
3. экстирпация слезного мешка (удаление слезного мешка);
4. дакриоцисториностомия (образование соустья между слезным мешком и носом);
- наружная дакриоцисториностомия
- эндоскопическая эндоназальная дакриоцисториностомия (трансканаликулярной лазерной дакриоцисториностомии с дренированием сформированного соустья силиконовой интубационной трубочкой, которую удаляют через 6 мес.)
Массаж в области слёзного мешка
Массаж должен быть точечным и не содержать никаких трений кожи в области слезного мешка. Давление должно производиться на спайку век, за передний гребень слезной ямки, в глубину орбиты. Надавливаний (массаж) за один прием следует проводить 1-2-3. При правильном массаже ребенок непременно реагирует как на неприятные действия. Массаж желательно проводить перед каждым кормлением, 5-6 раз в день, в течение 1–2 недель. Если это малоэффективно, назначают зондирование. Эффективность массажа с полным излечением дакриоцистита у детей грудного возраста до 3-х месяцев достигает 60%, в возрасте 3–6 мес. она снижается до 10%, во второй половине первого года не превышает 2%. [3]
Промывание слезоотводящих путей
Игла вводится в расширенную коническим зондом слезную точку, пока она не упрется в спинку носа, отодвигается немного назад и мешок промывается физиологическим раствором. [6] Из опыта свой практики могу сказать, этот способ лечения дакриоцистита у детей малоэффективен. Лучше проводить зондирование с последующим промыванием.
Хирургическое лечение
При зондировании после расширения слезной точки используется зонд № 1-2 у детей и № 4-5 у взрослых. Движение зонда, начиная со слезной точки, должно быть вначале вертикальным на протяжении около 2 мм, затем зонд поворачивают на 90 градусов для прохождения горизонтальной части канальцев на протяжении около 10 мм. Затем, для прохождения слезно-носового канала, зонд необходимо повернуть опять в вертикальное положение и не спеша «нащупать» вход в слезно-носовой проток.
При правильном введении и положении зонда в слезно-носовом протоке подвижность его в боковых направлениях резко ограничивается, и он жестко упирается в нижний носовой ход. Погрешности могут выражаться в ложных ходах или «недозондировании». Повторное зондирование проводят через 5 – 7 дней. [1] [2] [3] [6]
Со второй половины ХХ века широкое применение имела наружная дакриоцисториностомия. У операции было много недостатков, основной — косметический дефект в виде рубца. Сейчас можно осуществлять эндоскопические операции с внутриносовым доступом:
- без косметических дефектов;
- у пожилых и ослабленных больных, а также больных с тяжелыми сопутствующими заболеваниями;
- сократить время операции и срок пребывания в стационаре, одновременно корректируя искривление носовой перегородки и других внутриносовых структур.
Физиотерапевтическое лечение
Эффективность физиотерапевтического лечения при дакриоцистите не доказана.
Медикаментозное лечение
Эффективность консервативного метода лечения составляет 10–15 %, его проводят не более 14 дней. Новорождённым можно принимать препарат Витабакт. Он обладает антибактериальной активностью: уничтожает стафилококк, стрептококк, кишечную палочку и хламидии.
После хирургического лечения первые три дня применяют Тобрекс по одной капле три раза в день.
Лечение дакриоцистита у новорождённых
Для лечения младенцев применяют массаж слёзно-носового канала, глазной антисептик (Витабакт) и зондирование с промыванием носослёзного канала.
Народные средства
Экспериментировать с альтернативной терапией опасно: без своевременного и адекватного лечения дакриоцистита могут развиться серьёзные осложнения, например гнойный энцефалит или менингит.
Прогноз. Профилактика
При правильно проведённом массаже выздоравливает 1/3 детей в возрасте до 2 месяцев, старше 4 месяцев — всего 10 % [11] .
Если массаж не помог, то выполняют зондирование — это основной метод лечения. Однако частота рецидивов после него составляет 12–26 %. При зондировании выздоравливают 99,4 % детей в возрасте 1–3 месяцев, старше одного года — 74 %. Полное выздоровление до 1 года возникает в 96,6 % случав, старше одного года — в 85 %.
Половине детей достаточно однократного зондирования, 25 % потребуется две процедуры, 10 % придётся проходить её многократно [12] [13] .
Чтобы снизить риск дакриоцистита, следует:
- тщательно и часто мыть руки;
- не тереть глаза;
- регулярно менять подводку и тушь для ресниц, не делиться косметикой с другими людьми;
- содержать в чистоте контактные линзы [14] .
За дополнение статьи благодарим Евгению Смотрич — офтальмолога, научного редактора портала «ПроБолезни».
Читайте также:
- Внутрилегочная диффузия газов. Наслоенная неоднородность и гипоксия Шуто
- Инфекции эпидермального стафилококка (Staphylococcus epidermidis): диагностика, лечение, профилактика
- Советы при стенозе и недостаточности аортального клапана
- Лучевые признаки дефекта межжелудочковой перегородки (ДМЖП) сердца плода
- Отрывные переломы костей таза. Диагностика и лечение
