Врожденные пороки половых органов
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
Категории МКБ: Врожденная аномалия мужских половых органов неуточненная (Q55.9), Врожденное искривление полового члена (Q54.4), Другие врожденные аномалии полового члена (Q55.6), Другие уточненные врожденные аномалии мужских половых органов (Q55.8)
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «10» ноября 2017 года
Протокол № 32
Аномалии полового члена у мальчиков, в данную группу входят такие патологии, как искривление ствола члена, а также «скрытый» половой член.
NB! Этиология: состоит в нарушении эмбрионального процесса формирования полового члена. Генетические факторы не установлены, однако данные патологии входят в состав множества генетических синдромов, являясь определенным маркером дизэмбриогенеза.
Патогенез: основная роль отводится гормональным нарушениям андрогенов, механическим причинам (рубцовые изменения и выраженный дефицит кожи полового члена), дисплазии соединительной ткани. Патоморфология: Искривление ствола полового члена чаще всего возникает по причине формирования деформирующих эмбриональных соединительнотканных тяжей, либо рубцового изменения и выраженного дефицита кожи полового члена. При развитии скрытого полового члена, сам ствол погружен в окружающие мягкие ткани по выше описанным причинам 1.
Код(ы) МКБ-10
| МКБ-10 | |
| Код | Название |
| Q 54.4 | Врожденное искривление полового члена |
| Q 55 | Другие врожденные аномалии [пороки развития] мужских половых органов |
| Q 55.6 | Другие врожденные аномалии полового члена |
| Q 55.8 | Другие уточненные врожденные аномалии мужских половых органов |
| Q 55.9 | Врожденная аномалия мужских половых органов неуточненная |
Дата разработки протокола: 2017 год.
Сокращения, используемые в протоколе:
| АЛТ | аланинаминотрансфераза |
| АСТ | аспартатаминотрансфераза |
| ВИЧ | вирус иммунодефицита человека |
| ВПР | врожденный порок развития |
| КТ | компьютерная томография |
| МВС | мочевыводящая система |
| МРТ | магнитно-резонансная компьютерная томография |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| ПГА | полигидроксиацетиловая |
| ПИТ | палата интенсивной терапии |
| УЗИ | ультразвуковое исследование |
| Шр | шарьер |
Пользователи протокола: врачи детские урологи, педиатры, врачи общей практики, детские хирурги.
Категория пациентов: дети.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
1. Искривление полового члена.
2. «Скрытый» половой член.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Перечень основных и дополнительных диагностических мероприятий:
Основные диагностические исследования:
· ОАК – определение гемоглобина для контроля показателей крови в раннем и позднем послеоперационном периодах;
· ОАМ – для контроля показателей крови в раннем и позднем послеоперационном периодах;
· посев мочи на бактериурию, с определением чувствительности к антибиотикам.
Дополнительные диагностические исследования:
· электрокардиография – по показаниям;
· коагулограмма – по показаниям;
· кровь на ВИЧ – по показаниям;
· биохимический анализ крови – общий белок, общий билирубин и его фракции, определение АЛТ, АСТ, калий, кальций, хлор, натрий, железо, креатинин, мочевина, глюкоза (по показаниям);
· определение группы крови, резус-фактора – по показаниям;
· УЗИ органов брюшной полости и мочевыводящей системы – для определения состояния органов брюшной полости и мочевыводящей системы (при необходимости);
· микционная цистоуретрография – для определения состояния нижних мочевых путей (по показаниям);
· МРТ органов малого таза – для исключения патологий органов половой и мочевыводящей систем (по показаниям).
Лечение
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ЛЕЧЕНИЯ
Цель проведения процедуры/вмещательства:
· коррекция полового члена.
Показания и противопоказания к процедуре/ вмешательству
Показания к процедуре/ вмешательству:
· аномалия полового члена.
Противопоказания к процедуре/вмешательству:
· заболевания органов сердечно-сосудистой системы и дыхания.
Требования к проведению процедуры/вмешательства:
Условия для проведения процедуры/вмешательства:
· наличие отделения хирургического профиля с операционным блоком и отделении интенсивной терапии и реанимации (или ПИТ палата).
· наличие микрохирургического набора инструментов.
Процедура (вмешательства):
· реконструктивно-пластическая операция с устранением косметических и функциональных дефектов полового члена.
Медикаментозное лечение
Основные медикаменты для получения благоприятных условий формирования косметического эффекта, а также профилактики послеоперационного обострения цистоуретрита и нагноения раны:
1) антибактериальная с целью профилактики послеоперационных осложнений и для предоперационной подготовки:
· цефалоспорины I-III поколения, профилактика п/о обострения цистоуретрита и нагноения раны.
Или
· Карбопенемы при выявленном возбудителе с учетом антибиотикорезистентности;
· метронидазол детям до 12 лет – 7,5 мг/кг/сут в 2-3введения, старше 12 лет – 500 мг/сут., профилактика послеоперационного обострения цистоуретрита и нагноения раны;
2) при грибковых заболеваниях:
· флуконазол 50-150 мг/сут.;
3) инфузионная терапия для восполнения ОЦК, восстановление водно-электролитных расстройств – в раннем послеоперационном периоде и с дезинтоксикационной целью:
· раствор натрия хлорид 0,9%, 10-30 мл/кг, в/в и для разведения и растворения вводимых парентерально лекарственных препаратов;
· раствор натрия хлорида раствор сложный 10-30 мл/кг, коррекция солевого баланса;
4) местоноанестезирующие, наркотические и ненаркотические средства:
· группа нестероидных противовоспалительных препаратов, обезболивание в п/о периоде;
· ибупрофен 5 – 10 мг/кг/сут, обезболивание в п/о периоде;
· атропин 0,1%- 0,01 мг/кг, премедикация;
· кетамин 4 - 5 мг /кг, для вводного наркоза;
· севофлуран ингаляционный 150,0 мл, для ингаляционного наркоза;
· лидокаин 1-2% 2,0 мл для разведения препаратов и местный анестетик;
5) симптоматическая терапии:
· этамзилат 5-15 мг/кг/сут, гемостатическая терапия;
· симетикон 40-100,0 мл, подготовка к исследованиям, профилактика газообразования в послеоперационном периоде;
Требования к оснащению, расходным материалам:
· сыворотка для определения группы крови, 1 набор;
· вазелин стерильный жидкий флакон, 5 мл;
· дезсредства для обработки рук медицинского персонала;
· спирт медицинский 96% 100 мл, асептика и антисептика;
· раствор стерильного нитрофурала 1:5000, 400 мл, для обработки раны и промывания уретрального катетера;
· йодповидон 1%-150,0 мл., асептика и антисептика;
· перекись водорода 3%-400 мл., для обработки раны;
· бриллиантового зеленого раствор спиртовой, для обработки раны;
· хлорамин 0,25%-0,8 кг., асептика и антисептика;
· катетер подключичный, для в/в ведения лекарственных препаратов;
· трубка интубационная, для интубаций верхних дыхательных путей;
· трубка ларингеальная, для интубаций верхних дыхательных путей;
· кислород 1час =180литров (360 литров), для ИВЛ;
· периферический ангиокатетер, для в/в лекарственных препаратов;
· шприцы одноразовые 2,0, 5,0, 10,0, 20,0, для инъекций;
· катетер мочевой Нелатона – 6Шр., 8Шр., 10Шр, для дренирования мочевых путей;
· шелк 3-0, 4-0, для фиксации циркулярной повязки на половом члене после операции;
· пролен 5-0, для временной фиксации кожных лоскутов;
· викрил, ПГА 4-0, 5-0, 6-0, 7-0, колющая и режущая игла, для ушивания кожных лоскутов полового члена;
· тегадерм, для пластырной фиксации полового члена;
· марля 20 м., для перевязки п/о раны;
· вата 0,3 кг., для перевязки п/о раны;
· перчатки стерильные, анатомические №7-8, для перевязки раны;
· лейкопластырь бумажный, гипоаллергенный 50 см., для перевязки раны.
Непосредственная методика проведения процедуры:
Иссечение и мобилизация кожи полового члена, с сохранением сосудистого питания, устранение дефектов полового члена либо дефицита пластического материала, путем перемещения кожных лоскутов, ушивания их между собой, тем самым формируя положительный косметический эффект. Также формирование гофрирующего шва на стволе полового члена, с целью устранения осевого искривления последнего, а также фиксация белочной оболочки кавернозных тел к окружающим тканям, в естественное анатомически правильное положение.
Индикаторы эффективности процедуры:
· основываются на результатах косметического послеоперационного эффекта (размеры и форма полого члена) и психологической удовлетворенности пациента и его родителей.
Аномалии девственной плевы
Аномалии девственной плевы – это врожденные пороки гимена, которые связаны с его недоразвитием или изменением строения. Могут не иметь симптомов. Иногда признаком аномалии становится отсутствие у подростка менструального кровотечения, гематокольпос, нарушение сексуальной функции. Патология диагностируется во время гинекологического осмотра, для исключения сочетанного порока применяют УЗИ малого таза. Лечение проводится хирургическим путем: девственная плева рассекается, чтобы обеспечить отток менструальной крови и возможность сексуальных контактов.
МКБ-10
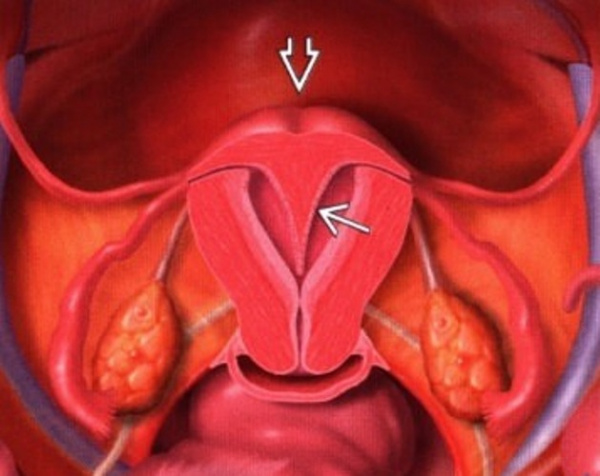
Общие сведения
Аномалии девственной плевы встречаются редко. Пороки развития половых органов диагностируют в 4% случаев всех врожденных патологий, как часто среди них выявляются нарушения строения гимена точно неизвестно, на долю его аплазии приходится 0,03%. Аномалии плевы нередко сочетаются с атрезией и удвоением влагалища, экстрофией мочевого пузыря. Установлена связь частоты урогенитальных пороков у плода с низким социально-экономическим статусом, неблагополучными условиями проживания беременной. В последние годы отмечается 10-кратное увеличение количества врожденных пороков развития репродуктивных органов.
Причины
В большинстве случаев установить доподлинные причины аномалий репродуктивных органов невозможно. Увеличению риска врожденных отклонений способствуют вредные привычки и несбалансированное питание будущей матери, недоступность медицинской помощи, беременность до 20 лет. Непосредственные производящие причины разделяют на несколько групп:
- Генетические. Риск рождения девочек с аномалиями девственной плевы и другими урогенитальными пороками увеличивается в этнических группах, где совершаются близкородственные браки.
- Инфекционные факторы. Среди беременных с низким социальным статусом больше распространены половые инфекции (сифилис), вирусные заболевания (корь и др.). Несвоевременное обращение к врачу ведет к поздней диагностике болезней и риску поражения плода.
- Экологические факторы. Это совокупность всех внешних негативных влияний, которые испытывает беременная женщина. К ним относят токсические выбросы промышленных предприятий, вдыхание паров бензина, лакокраски, действие пестицидов, лекарственных средств, табака и алкоголя, которые увеличивают частоту пороков плода.
Патогенез
Формирование наружных репродуктивных органов происходит из тканей, окружающих клоаку эмбриона, поэтому пороки развития являются следствием негативного влияния на ранних сроках беременности. На 5-7 неделе передний край клоаки формирует мочеполовой синус. Это будущий зачаток мочевого пузыря и наружных половых органов. Развитие этой части репродуктивной системы происходит до формирования гонад, поэтому не является гормонально зависимым.
Постепенно перед вентральной частью клоаки образуется мочеполовой бугорок, который превращается в клитор, из боковых половых складок в будущем формируются малые половые губы, которые ограничивают мочеполовую щель. В ней появляется углубление, на котором заметен парамезонефрический бугорок. В дальнейшем он трансформируется в преддверие влагалища и девственную плеву, которая хорошо заметна к 24-25 неделе гестации.
Если беременная подвергается негативному влиянию в 5-7 недель гестации, аномалии развития затрагивают все наружные репродуктивные органы. Если в сроке 10-12 недель не начинается канализация парамезонефрического бугорка, аномалии наблюдаются только в девственной плеве, т. к. другие половые органы к этому времени уже формированы. В ряде случаев из-за резорбции складок будущей девственной плевы по непонятным причинам гимен может не образоваться совсем.
Специальной классификации аномалий девственной плевы в клинической гинекологии не разработано. В МКБ-10 их включают в группу, которой присвоен код Q 52.3 – девственная плева, закрывающая вход во влагалище. На практике выделяют следующие типы пороков:
- Аплазия. Полное отсутствие девственной плевы.
- Атрезия. Вторичное заращение гимена, происходит во 2 триместре.
- Неперфорированный гимен. В ходе эмбриогенеза в гимене не формируются сквозные отверстия.
- Высокая полулунная плева. Верхний край, ограничивающий входное отверстие во влагалище, достигает наружного отверстия уретры. Часто аномалию путают атрезией.
- Плева с микроорверстиями. В гимене обнаруживают несколько небольших отверстий, которые могут нарушать отток крови во время месячных.
- Перегородчатая девственная плева. Не является аномалией развития, т.к. не задерживает менструальную кровь. Но она может стать препятствием для начала половой жизни, т. к. перегородка идет в вертикальном направлении и мешает введению полового члена.
Существуют другие варианты строения девственной плевы, которые не относятся к аномалиям. У девушек встречается кольцевидная, полулунная форма гимена, бахромчатая, перфорированная в нескольких местах или плотная (ригидная) плева. Реже выявляют губовидный, языковидный, двудольный и трубчатый гимен.
Симптомы аномалий гимена
Клинические признаки патологии зависят от типа аномалии. У девушек с аплазией девственной плевы нет нарушений оттока менструальной крови, поэтому дефект обнаруживается случайно во время планового осмотра. Во время первого сексуального контакта отсутствуют болезненные ощущения и выделение крови. Иногда так же проявляется повышенная эластичность и растяжимость гимена, которая не относится к аномалиям.
При неперфорированном гимене оттока менструальной крови не происходит, у девушки не начинаются менструации, но появляются циклические боли в животе. Они усиливаются в дни, когда должны начаться месячные, и сохраняются 7-10 суток. Им могут сопутствовать другие признаки предменструального синдрома – головные боли, раздражительность, нагрубание молочных желез. Постепенно увеличивается ощущение распирания в промежности. Аналогичные симптомы наблюдаются при атрезии гимена.
Осложнения
Аплазия девственной плевы редко приводит к осложнениям, но увеличивает риск мочеполовых инфекций в детском возрасте. Высокий полулунный гимен не задерживает менструальное кровотечение, однако часто препятствует нормальному мочеиспусканию. При забросе мочи во влагалище развивается хронический кольпит, который плохо поддается лечению.
При неперфорированной девственной плеве длительное скопление крови ведет к формированию гематокольпоса и гематометры. При отсутствии своевременного лечения существует риск инфицирования, развития эндометрита и последующего бесплодия. Ретроградный заброс крови через маточные трубы в брюшную полость может привести к перитониту.
Обследование девушки с подозрением на аномалии девственной плевы проводит акушер-гинеколог. При болях внизу живота назначается консультация хирурга, чтобы исключить профильную патологию. Для подтверждения диагноза, а также с целью диагностики сочетанных пороков развития назначают следующие методы исследования:
- Гинекологический осмотр. В области входа во влагалища определяется эластичный слой ткани красно-синего цвета из-за скопления крови, выбухающий наружу. При аплазии вход в половые пути свободный, по краям нет остатков девственной плевы.
- УЗИ тазовых органов. Показывает скопление крови во влагалище, матке, увеличение ее объема. Дополнительно осматривают яичники, оценивают кровоток в малом тазу.
- МРТ малого таза. Назначают при подозрении на аномалии развития внутренних половых органов. С помощью томографии можно определить строение и положение матки, яичников.
Лечение аномалий девственной плевы
При аплазии гимена специальное лечение не требуется. Медикаментозная терапия необходима в случае кольпита, цервицита, эндометрита, которые развиваются из-за восходящего инфицирования. Местно или системно девочкам назначают антибактериальные препараты, которые подбираю под тип возбудителя. При хронической инфекции проводится противорецидивная терапия.
При атрезии, плотном, высоком полулунном или неперфорированном гимене необходимо оперативное лечение. В случае ригидной плевы в плановом порядке производят хирургическую дефлорацию. При формировании гематометры или гематокольпоса показано экстренное оперативное лечение. Под наркозом девственную плеву рассекают, сгустки крови удаляют, влагалище и полость матки санируют. На завершающем этапе проводят гименопластику.
Прогноз и профилактика
При изолированной аномалии девственной плевы, которая не сочетается с дополнительными пороками половых органов, прогноз удовлетворительный. После лечения требуется короткий период восстановления, менструальный цикл нормализуется, препятствия для половой жизни и нарушений репродуктивной функции отсутствуют. Если имеются другие врожденные аномалии, прогноз зависит от степени тяжести и возможности их устранения.
Профилактика аномалий половых органов у девочек проводится неспецифическими методами. Женщинам, планирующим беременность, необходимо правильно и сбалансированно питаться, исключить влияние токсических веществ, уменьшить уровень стресса. Для снижения риска любых аномалий избегают близкородственных браков, беременности в юном возрасте.
1. Пороки развития женских половых органов. Учебное пособие/ С.Ю. Муслимова, И.В. Сахаутдинова, Э.М. Зулкарнееева, Т.П. Кулешова. – 2015.
2. Онтогенез и врожденные аномалии женских половых органов: учеб.-метод. пособие/ Г. И. Герасимович – 2010.
Аномалии женских половых органов
Аномалии женских половых органов – это нарушения формы, размера, локализации, количества, симметричности и пропорций внутренних и наружных половых органов. Причиной возникновения являются неблагоприятная наследственность, интоксикации, инфекционные болезни, ранние и поздние гестозы, гормональные нарушения, профессиональные вредности, стрессы, плохое питание, плохая экология и т. д. Диагноз устанавливается на основании жалоб, анамнеза, внешнего осмотра, гинекологического осмотра и результатов инструментальных исследований. Лечебная тактика определяется особенностями порока развития.
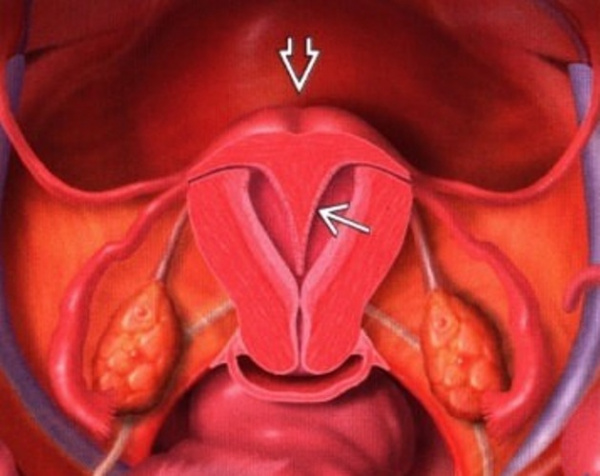
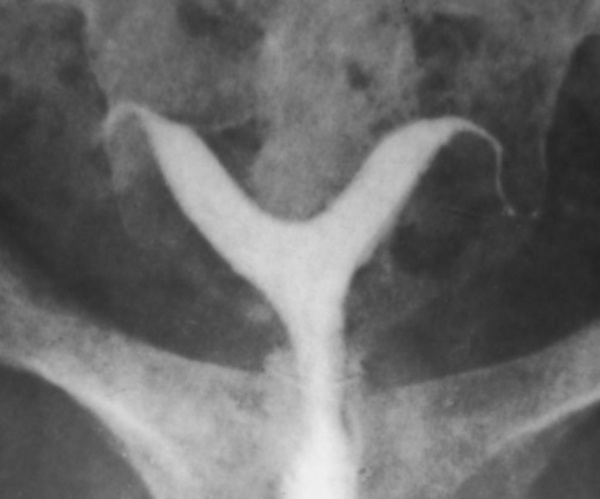
Аномалии женских половых органов – нарушения анатомического строения половых органов, возникшие в период внутриутробного развития. Обычно сопровождаются функциональными расстройствами. Составляют 2-4% от общего количества врожденных пороков. Более чем в 40% случаев сочетаются с аномалиями мочевыводящей системы. У больных также могут наблюдаться пороки развития нижних отделов желудочно-кишечного тракта, врожденные пороки сердца и аномалии костно-мышечной системы. Лечение осуществляют специалисты в области практической гинекологии.
Данная патология возникает под влиянием внутренних и внешних тератогенных факторов. К внутренним факторам относят генетические нарушения и патологические состояния организма матери. В число таких факторов входят всевозможные мутации и отягощенная наследственность неясной этиологии. У родственников пациентки могут выявляться пороки развития, бесплодные браки, множественные выкидыши и высокая младенческая смертность.
В список внутренних факторов, вызывающих аномалии женских половых органов, также включают соматические заболевания и эндокринные нарушения у беременной. Некоторые специалисты в своих исследованиях упоминают возраст родителей старше 35 лет. В числе внешних факторов указывают:
- вредные привычки: наркоманию, алкоголизм;
- прием ряда лекарственных препаратов;
- плохое питание;
- бактериальные и вирусные инфекции (особенно – в первом триместре гестации);
- профессиональные вредности;
- бытовые отравления;
- неблагоприятную экологическую обстановку, ионизирующее излучение, пребывание в зоне военных действий и т. д.
Непосредственной причиной аномалий женских половых органов становятся нарушения органогенеза. Наиболее грубые дефекты возникают при неблагоприятных воздействиях на ранних сроках гестации. Закладка парных мюллеровых протоков происходит на первом месяце гестации. Вначале они имеют вид тяжей, но на втором месяце трансформируются в каналы. В последующем нижняя и средняя части этих каналов сливаются, из средней части образуется зачаток матки, из нижней – зачаток влагалища. На 4-5 месяце происходит разграничение тела и шейки матки.

С учетом анатомических особенностей различают следующие типы врожденных дефектов женской репродуктивной системы:
- Отсутствие органа: полное – агенезия, частичное – аплазия.
- Нарушение просвета: полное заращение либо недоразвитие – атрезия, сужение – стеноз.
- Изменение размера: уменьшение – гипоплазия, увеличение – гиперплазия.
Увеличение количества целых органов или их частей называют мультипликацией. Обычно наблюдается удвоение. Аномалии женских гениталий, при которых отдельные органы образуют цельную анатомическую структуру, именуются слиянием. При необычной локализации органа говорят об эктопии. По степени тяжести различают три типа аномалий женских половых органов:
- Первый – легкие, не влияющие на функции гениталий.
- Второй – средней тяжести, оказывающие определенное влияние на функции репродуктивной системы, но не исключающие деторождения.
- Третий – тяжелые, сопровождающиеся грубыми нарушениями и неизлечимым бесплодием.
Симптомы
Аномалии наружных половых органов
Пороки развития клитора могут проявляться в виде агенезии, гипоплазии и гипертрофии. Первые два дефекта являются чрезвычайно редкими аномалиями женских половых органов. Гипертрофия клитора обнаруживается при врожденном адреногенитальном синдроме (врожденной гиперплазии надпочечников). Выраженная гипертрофия рассматривается как показание к хирургической коррекции.
Аномалии вульвы, как правило, выявляются в составе множественных пороков развития, сочетаются с врожденными дефектами прямой кишки и нижних отделов мочевыводящей системы, что обусловлено формированием перечисленных органов из общей клоаки. Могут наблюдаться такие аномалии женских половых органов, как гипоплазия больших половых губ или заращение влагалища, сочетающееся либо не сочетающееся с заращением ануса. Нередко встречаются ректовестибулярные и ректовагинальные свищи.
Аномалии девственной плевы и влагалища
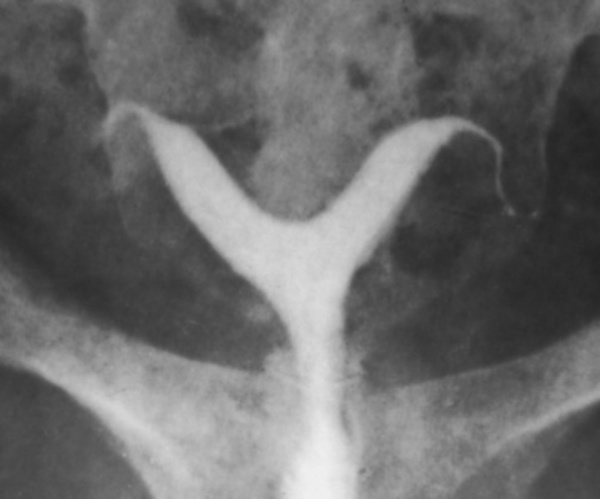
Атрезия девственной плевы является достаточно распространенной врожденной аномалией женских половых органов. Иногда возникает вследствие воспаления в детские годы. Диагностируется после наступления менархе, когда кровь не находит выхода и скапливается во влагалище. Сопровождается схваткообразными болями. При сдавлении соседних органов боли становятся постоянными. В ходе наружного осмотра пациенток с этой аномалией женских половых органов обнаруживается выпячивание гимена. Цвет девственной плевы темный, с синюшным оттенком, что обусловлено просвечиванием крови.
Аплазия влагалища – еще одна часто встречающаяся аномалия женских половых органов. Возможно сочетание с врожденными дефектами либо недоразвитием яичников, матки и фаллопиевых труб. В зависимости от состояния других отделов репродуктивной системы сопровождается истинной либо ложной (при наличии менструаций) аменореей.
Атрезия влагалища обычно развивается после рождения, но может возникать и вследствие слипчивого воспаления во внутриутробном периоде. Лечение – как при аплазии. Еще одной аномалией женских половых органов является врожденная перегородка влагалища. Ее длина и толщина могут различаться, перегородка может быть полной либо неполной. В отдельных случаях наблюдается формирование двух влагалищ. Как правило, патология сочетается с частичной или полной дупликацией матки.
Аномалии матки
Пороки развития матки являются самыми распространенными аномалиями женских половых органов. Нередко встречается гипоплазия матки. Возможно как уменьшение тела и шейки при сохранении пропорций, так и уменьшение тела матки в сочетании с удлинением шейки. Может сочетаться с гиперантефлексией (перегибом матки кпереди) либо гиперретрофлексией (перегибом матки кзади). Эта аномалия женских половых органов сопровождается аменореей или альгодисменореей. Лечебная тактика определяется в зависимости от степени гипоплазии. При альгодисменорее боли обычно уменьшаются после исправления положения матки.
К числу аномалий женских половых органов, возникших из-за нарушения слияния мюллеровых каналов, относятся частичные и полные удвоения матки и влагалища. Полное удвоение является редкой патологией. Чаще выявляются неполные удвоения: слияние наружных стенок маток, развитые матка и влагалище с одной стороны и рудиментарные – с другой, две матки при атрезии или аплазии влагалища у одной из маток, а также различные варианты двурогой матки. Двурогая матка является результатом неполного слияния средней части мюллеровых каналов.
Полость матки может быть разделена полностью либо частично, что обуславливает большое разнообразие анатомических вариантов этой аномалии женских половых органов. Удвоение влагалища отсутствует. Могут выявляться раздельные тела и шейки, раздельное тело матки без удвоения шейки, матка с полной или частичной перегородкой либо седловидная матка, разделенная в области дна. Известны также случаи двурогой матки без просвета. При этой аномалии женских половых органов на месте матки располагаются два толстых сплошных тяжа, соединяющихся с нормальным или разделенным перегородкой влагалищем.
Аномалии яичников и маточных труб
Достаточно распространенными аномалиями маточных труб являются врожденная непроходимость и различные варианты недоразвития труб, обычно сочетающиеся с другими признаками инфантилизма. К числу аномалий женских половых органов, повышающих риск развития внематочной беременности, относятся асимметричные фаллопиевы трубы. Редко выявляются такие пороки развития, как аплазия, полное удвоение труб, расщепление труб, слепые ходы и добавочные отверстия в трубах.
Аномалии яичников обычно возникают при хромосомных нарушениях, сочетаются с врожденными дефектами или нарушением деятельности других органов и систем. Дисгенезия яичников наблюдается при синдроме Шерешевского-Тернера и синдроме Клайнфельтера. Агенезия одной или обеих гонад и полное удвоение яичников относятся к числу чрезвычайно редких аномалий женских половых органов. Возможна гипоплазия яичников, обычно сочетающаяся с недоразвитием других отделов репродуктивной системы. Описаны случаи эктопии яичников и образования добавочных гонад, прилегающих к основному органу.

Частое сочетание аномалий женских половых органов с другими врожденными дефектами обуславливает необходимость тщательного всестороннего обследования пациентов с данной патологией. Врожденные пороки наружных половых органов обычно определяются при рождении. Аномалии внутренних половых органов могут выявляться в период менархе, при проведении планового гинекологического осмотра, при обращении к гинекологу с жалобами на нарушение функций репродуктивной системы (например, бесплодие) либо в период гестации. Клинический алгоритм включает:
Лечение аномалий женских половых органов
Лечение аномалий вульвы и влагалища
Лечение аномалий развития вульвы оперативное – пластика половых губ, пластика влагалища, иссечение свища.При атрезии влагалища проводится бужирование, пластика с использованием кожного лоскута, участка тазовой брюшины или толстого кишечника. Лечение атрезии девственной плевы заключается в рассечении гимена, удаление крови, наложение швов на рассеченные края для предотвращения повторного сращения. При неполной перегородке, мешающей рождению плода, производят рассечение. В остальных случаях тактику определяют с учетом других аномалий женских половых органов.
Лечение аномалий матки
Тактика лечения аномалий женских половых органов определяется индивидуально. При полном удвоении и достаточном развитии хотя бы одной пары органов лечение не требуется. При скоплении крови в матке, лишенной влагалища, либо в не сообщающемся с маткой рудиментарном роге необходимо хирургическое вмешательство. В тяжелых случаях гематометра является показанием к удалению матки (гистерэктомии). Беременность в рудиментарном роге рассматривается, как вариант внематочной беременности и также подлежит оперативному лечению.
При аномалиях женских половых органов, препятствующих вынашиванию ребенка, выполняют метропластику. При невозможности формирования способной к вынашиванию плода матки и при хроническом невынашивании беременности следует рассмотреть вариант суррогатного материнства. В таких случаях искусственное оплодотворение (ИМСИ или ИКСИ) собственной яйцеклетки пациентки производят спермой мужа или донорской спермой. После завершения эмбриологического этапа производится подсадка эмбрионов в матку специально подобранной суррогатной матери. В связи с наличием у пациентки аномалий, которые могут иметь наследственный характер, перед переносом эмбриона в матку целесообразно проведение его преимплантационной диагностики.
Лечение аномалий яичников
Развитие беременности в аномальной маточной трубе является показанием к неотложной тубэктомии. При нормально функционирующих яичниках и аномальных трубах беременность возможна путем экстракорпорального оплодотворения взятой при пункции фолликула яйцеклетки. В случаях аномалии яичников возможно использование репродуктивных технологий с оплодотворением донорской яйцеклетки или переносом в матку пациентки донорского эмбриона.
1. Пороки развития женских половых органов/ С.Ю. Муслимова, И.В. Cахаутдинова, Э.М. Зулкарнеева, Т.П. Кулешова. – 2015.
3. Аномалии развития женских половых органов и пути их коррекции/ Худоярова Г.А.// Медицинские перспективы. - 2006.
Аномалии развития матки
Аномалии развития матки – это изменение местоположения, формы, размера, или пропорций органа, возникающее в результате нарушений развития во внутриутробном периоде. Часто сопровождается функциональными расстройствами репродуктивной системы, может сочетаться с пороками развития других половых органов. Возможны бесплодие, невынашивание и осложнения беременности. В ряде случаев аномалии развития матки протекают бессимптомно. Диагноз выставляется с учетом жалоб, анамнеза, результатов гинекологического осмотра и данных дополнительных исследований. Лечебная тактика определяется в зависимости от типа и выраженности дефекта.
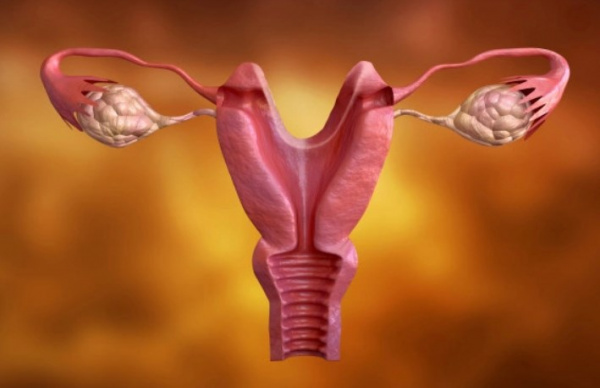
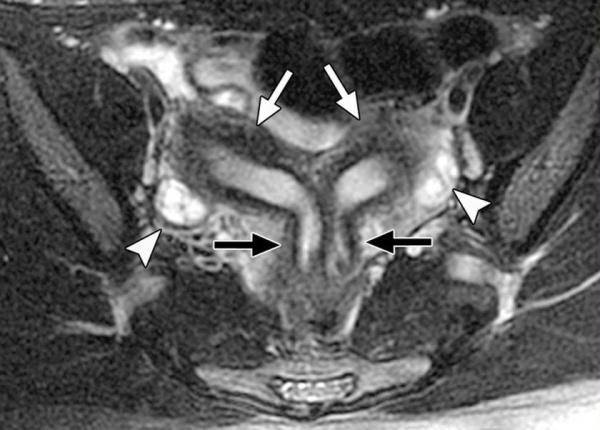
Аномалии развития матки – изменения анатомической структуры органа вследствие нарушений внутриутробного развития. Составляют 1-2% от общего количества врожденных аномалий женских половых органов. Существенно различаются по проявлениям и степени функциональных нарушений. Часто сочетаются с пороками развития влагалища и фаллопиевых труб. Аномалии развития матки нередко протекают бессимптомно и обнаруживаются только при проведении УЗИ или гинекологического осмотра. Могут провоцировать нарушения менструального цикла, становиться причиной бесплодия и невынашивания. Увеличивают вероятность осложнений беременности и родов. Лечение аномалий развития матки осуществляют специалисты в области оперативной гинекологии.
Аномалии развития матки возникают под воздействием неблагоприятных факторов в различные периоды беременности. Тип и выраженность врожденного дефекта зависит от времени воздействия. К числу неблагоприятных факторов, провоцирующих аномалии развития матки у плода женского пола, относят:
- бактериальные и вирусные инфекции беременной;
- эндокринные и соматические заболевания;
- нарушения обмена;
- генетические аномалии;
- профессиональные вредности;
- прием некоторых лекарственных препаратов;
- наркоманию, алкоголизм;
- тяжелые психологические стрессы;
- неполноценное питание;
- плохую экологическую обстановку.
Матка формируется из средней части слившихся между собой парных мюллеровых каналов. Каналы образуются на первом месяце беременности, их слияние происходит в течение второго месяца беременности. При этом нижние части каналов также сливаются, образуя влагалище, а верхние остаются разъединенными и впоследствии трансформируются в фаллопиевы трубы. Нарушение процесса слияния влечет за собой всевозможные варианты аномалий развития матки в виде частичной или полной дупликации. Возможно также недоразвитие одного из каналов с соответствующей асимметрией органа. Достаточно распространенной патологией является общее недоразвитие матки, обусловленное более поздними воздействиями на процесс взаимной регуляции созревающих эндокринной и репродуктивной систем плода.

Симптомы аномалий матки
Однорогая матка
Формируется при остановке или замедлении роста одного мюллерова протока и нормальном развитии другого. Составляет примерно 13% от общего количества аномалий развития матки, обусловленных нарушением развития мюллеровых протоков. Почти в половине случаев сочетается с врожденными пороками мочевыводящей системы. Выделяют четыре основных варианта данной аномалии развития матки: без рудиментарного рога; с рогом без полости; с рогом, полость которого сообщается с полостью матки; с рогом, имеющим изолированную полость.
Обычно сопровождается первичной альгоменореей. Возможны аменорея или маточные кровотечения. Некоторые больные с этой аномалией развития матки предъявляют жалобы на болезненность во время полового акта. У части пациенток наблюдается бесплодие. У других женщин беременность возможна, но исход гестации зависит от размеров матки. По статистике, в половине случаев беременность заканчивается самопроизвольным абортом.
Преждевременные роды наблюдаются у 15% пациенток с этой аномалией развития матки. Выживаемость плода составляет примерно 40%. Часто диагностируется задержка внутриутробного развития и неправильное предлежание. Экстренные состояния при однорогой матке могут возникать при скоплении крови в роге, не сообщающемся с полостью матки. Еще одной опасностью данной аномалии развития матки является беременность в рудиментарном роге. Из-за маленького размера рога такая беременность заканчивается разрывом матки и массивным кровотечением.
Двурогая матка
Формируется при неполном слиянии средней части мюллеровых протоков. Имеет две полости и одну шейку, реже – две шейки, соединяющиеся с одним нормальным влагалищем либо с влагалищем, разделенным частичной перегородкой. В 20% случаев аномалий развития матки выявляется полная двурогая матка – орган с двумя отдельными полостями. Неполная двурогая матка напоминает символическое изображение сердца, имеет общую полость и измененное дно, разделенное более или менее выраженным выступом.
Седловидная матка
Составляет 23% от общего количества аномалий развития матки, представляет собой орган с седловидным углублением в области дна. Может разделяться полной либо частичной внутриматочной перегородкой. Нередко протекает бессимптомно. У некоторых пациенток отмечается нормальное течение беременности и благополучное родоразрешение. В других случаях при данной аномалии развития матки наблюдается невынашивание беременности, тазовое предлежание плода, патология плаценты, преждевременные роды, слабая либо дискоординированная родовая деятельность.
Удвоение матки и влагалища
Относится к случаям дупликации женских половых органов. Более распространенным вариантом этой аномалии развития матки является одновременное удвоение матки и влагалища, реже выявляются две матки при общем влагалище. Органы обычно более или менее тесно соприкасаются между собой либо частично срастаются, однако описаны случаи маток, разделенных мочевым пузырем. Степень зрелости органов при этой аномалии развития матки может существенно различаться – от двух одинаково зрелых маток и влагалищ с обеих сторон до крайне неравномерного развития (полноценной пары органов с одной стороны и рудиментарной с другой). При достаточном развитии обеих пар органов менструации и беременности могут наступать как в одной, так и в другой матке.
Гипоплазия матки
Агенезия (полное отсутствие матки) является редкой патологией и, в основном, диагностируется при вскрытии нежизнеспособных плодов с множественными врожденными дефектами. Гипоплазия матки достаточно распространенная аномалия, может сочетаться с другими проявлениями инфантилизма или быть изолированной патологией. Возможно пропорциональное уменьшение размеров тела и шейки матки или уменьшение тела в сочетании с удлинением шейки матки.
Часто сопровождается нарушением положения матки (патологическим загибом кпереди или кзади). Больные с этой аномалией развития матки могут предъявлять жалобы на альгоменорею и аменорею. Выделяют три формы этой аномалии развития матки:
- маленькая или гипопластическая (длина органа составляет около 8 см, соотношение тела и шейки не нарушено);
- инфантильная (длина органа более 3 см, шейка удлиненная);
- рудиментарная (длина органа менее 3 см, длина шейки – более половины от общей длины матки). Рудиментарная матка может быть функционирующей либо нефункционирующей.
Иногда при этой аномалии развития матки наблюдается отсутствие шейки или цервикального канала.
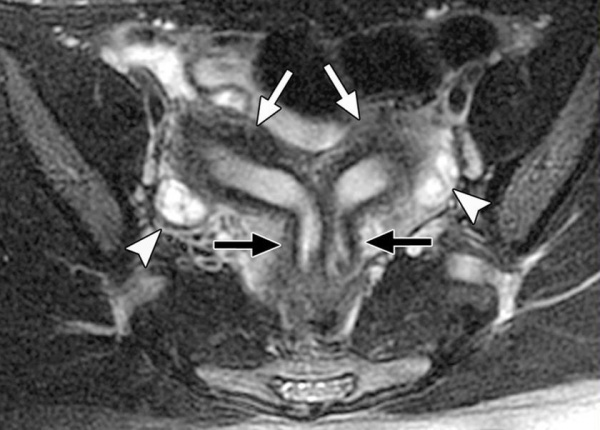
Вид аномалии устанавливается на основании гинекологического осмотра и данных дополнительных исследований. Для уточнения особенностей аномалии развития матки используют инвазивные исследования – гистероскопию и лапароскопию, которые позволяют оценивать форму, объем и состояние внутренней полости матки, определять структуру, выявлять сопутствующую патологию фаллопиевых труб и другие нарушения. Современной альтернативой инвазивному исследованию становятся нетравматичные МРТ и УЗИ с высоким разрешением.

Лечение аномалий развития матки
Тактика лечения аномалий развития матки определяется врачом-гинекологом индивидуально с учетом типа и выраженности аномалии, возраста и состояния организма больной, ее желания иметь детей и других факторов. Показаниями к экстренному оперативному вмешательству являются беременность в рудиментарном роге матки, скопление менструальной крови в атрезированном влагалище или в изолированной полости рога матки.
Показаниями к плановой операции при аномалиях развития матки обычно становятся нарушения детородной функции (невынашивание, бесплодие). При однорогой матке производят удаление рудиментарного рога с последующей фиксацией маточной трубы к углу матки. При двойной и двурогой матке стенки органа рассекают по внутреннему ребру, а затем соединяют, формируя единую полость. Хирургическое вмешательство обычно производят через открытый доступ (операция Штрассмана), реже – с использованием гистероскопии. При седловидной матке метропластику обычно осуществляют через естественные пути в ходе гистероскопии.
Прогноз
Прогноз определяется видом патологии, степенью зрелости матки и объемом полости органа. Существует повышенная угроза самопроизвольного аборта, невынашивания и преждевременных родов. Ведение беременности при аномалиях развития матки включает в себя профилактику выкидыша, развития кровотечений и истмико-цервикальной недостаточности. При появлении угрозы прерывания беременности после 26 недели показано кесарево сечение.
В остальных случаях тактика родовспоможения при аномалиях развития матки определяется с учетом положения и состояния плода, наличия эндокринных и соматических заболеваний у матери и других факторов. Проведение оперативных вмешательств позволяет увеличить вероятность успешного вынашивания беременности с 30-40 до 90 и более процентов. Женщины с аномалиями развития матки, ранее предъявлявшие жалобы на болезненные менструации и нарушение общего состояния во время месячных, отмечают исчезновение болей и улучшение самочувствия.
При грубых аномалиях развития матки и невынашивании беременности женщина может прибегнуть к использованию суррогатного материнства. Искусственное оплодотворение методом ИКСИ, ИМСИ или ПИКСИ осуществляется с участием собственной яйцеклетки пациентки и сперматозоидов мужа (или донорской спермы). Затем происходит культивирование эмбрионов. После подбора и полного обследования суррогатной матери производится подсадка эмбрионов в ее матку.
3. Беременность у женщин с врожденными аномалиями развития матки и влагалища/ Григорьева Ю.В., Быстрицкая Т.С., Лысяк Д.С., Малкова О.В.// Вестник Российского университета дружбы народов. Серия: Медицина. - 2009.
Аномалии развития половых органов
Внутриутробное формирование половых органов
Органы мочеполовой системы формируются из мочеполовой складки, закладывающейся уже на 2 неделе внутриутробного развития. На 4-5 неделе из складки образуются два женских (мюллеровых) протока, которые затем при слиянии на 7-11 неделе образуют шейку матки и влагалище, на 13-14 – матку и маточные трубы.
Полость матки первоначально представлена двумя маточно-влагалищными полостями, разделенными срединной перегородкой. К 16 неделе внутриутробного развития эта перегородка постепенно рассасывается: изначально двурогая матка принимает седловидную форму, а потом – нормальную, грушевидную однополостную. В возрасте от 1 до 7 лет размеры матки значительно не меняются. Шейка матки в этом возрасте четко не дифференцируется.
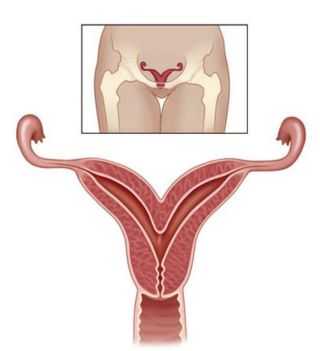
Двурогая и седловидная матка
В случаях незавершенности процессов формирования матки к моменту рождения она может остаться либо двурогой, либо иметь некоторую степень расщепления: уплощение дна, слабое расхождение дна на два рога. Во всех случаях форма матки в разрезе напоминает седло. Аномалии матки нередко сочетаются с пороками мочевыделительной системы и узким тазом.
Причинами нарушения эмбриогенеза являются различные повреждающие факторы, которые воздействуют во время беременности на плод:
- авитаминоз,
- эндокринная патология (тиреотоксикоз, сахарный диабет) и пороки сердца у мамы,
- инфекционные заболевания (корь, грипп, краснуха, сифилис, токсоплазмоз),
- интоксикации (алкогольная, никотиновая, наркотическая, лекарственная, химическая).
Пороки развития матки выявляется, как правило, случайно. О наличии врожденной патологии женщина может не догадываться. При выраженной деформации дна матки нередко наблюдается первичное бесплодие, которое и заставляет пациентку обратиться к врачу. Стандартное гинекологическое исследование при седловидной и двурогой матке малоинформативно. В диагностике врожденных аномалий матки решающая роль отводится инструментальным исследованиям – УЗИ органов малого таза, гистероскопии, гистеросальпингографии, магнитно-резонансной томографии (МРТ). При обнаружении порока для восстановления нормальной анатомии матки применяется хирургическое лечение. После исправления врожденного дефекта шансы зачать и выносить малыша резко увеличиваются.
Незначительная седловидная деформация не препятствует наступлению зачатия. Но, тем не менее, во время беременности может выявляться: патология плаценты (боковое или низкое расположение, предлежание плаценты, преждевременная отслойка), неправильное положение плода, преждевременные роды, слабость или дискоординация родовой деятельности. Анатомическая и функциональная неполноценность матки может провоцировать послеродовые кровотечения.
Отсутствие влагалища
Вследствие недостаточного развития нижних отделов мюллеровых проходов влагалище может отсутствовать полностью или частично (аплазия) - синдром Майера-Рокитанского-Кюстера-Хаузера. Матка и маточные трубы при этом также имеют неправильное строение. Кроме того, при аплазии влагалища нередко отмечаются нарушения закладки мочевыделительной системы (почек, мочеточников и мочевыделительного канала) и позвоночника.
Несмотря на то, что возникновение данного порока обусловлено генетической предрасположенностью, женщины с такой патологией имеют типичный набор хромосом (46, XX). У них правильно сформированы наружные половые органы, развиты вторичные половые признаки, имеются нормальные яичники. Заболевание характеризуется аменореей, половая жизнь становится невозможной. При осмотре выявляют полное отсутствие или недоразвитие влагалища и нередко матки. Для окончательного установления диагноза применяют УЗИ органов малого таза и почек, которое позволяет выявить изменения в строении органов мочеполовой системы. Для определения вида порока используют МРТ.
Лечение аплазии влагалища проводится хирургическим путем посредством лапароскопии. Влагалище создают искусственно из кожного лоскута, брюшины малого таза, участка сигмовидной или прямой кишки, а также используют аллопластические материалы. Сегодня появились первые данные американских ученых об искусственно выращенном из собственных клеток пациентки и пересаженном влагалище (Raya-Rivera A.M. et al., 2014). В том случае, если у женщины имеется свое рудиментарное влагалище, возможно его бужирование с помощью специального устройства.
Заращение влагалища
Вследствие воспалительного процесса в период внутриутробного развития может возникнуть атрезия влагалища — полное или частичное заращение нормально сформированного влагалища. При этом наружные половые органы, матка, шейка, трубы и яичники развиты и функционируют правильно.
Из-за атрезии влагалища после полового созревания нарушается отток менструальной крови из матки, половая жизнь становится невозможной или затруднительной. У таких пациенток периодически возникают резкие боли внизу живота, однако наружного менструального кровотечения не наступает.
Врожденная атрезия влагалища часто сочетается с заращением анального отверстия и/или недоразвитием органов мочевой системы. Осложнениями данной патологии могут стать: развитие восходящей инфекции, перитонит, сепсис, повторное сращение стенок влагалища. Атрезия влагалища препятствует наступлению беременности и нормальному течению родов.
Данный порок диагностируется при гинекологическом обследовании, зондировании влагалища, УЗИ и МРТ малого таза. Лечение исключительно оперативное – восстановление полноценного влагалища.
Перегородка влагалища
При нарушении внутриутробного слияния мюллеровых протоков может образоваться перегородка во влагалище. Если она расположена продольно, то чаще не препятствует половой жизни и наступлению беременности, однако в редких случаях во время родов может помешать продвижению предлежащей части ребенка.
Поперечные перегородки, наоборот, сужают просвет влагалища, что после полового созревания может стать причиной отсутствия месячных. В результате у девушки скопившаяся выше перегородки кровь растягивает верхнюю часть влагалища, наполняет матку (гематометра), маточные трубы (гематосальпинкс), попадает в малый таз, что провоцирует возникновение резких болей внизу живота.
Наличие перегородки влагалища требует оперативного вмешательства, если она препятствует оттоку менструальной крови или рождению плода. В последнем случае возможно ее рассечение непосредственно в родах.

Атрезия девственной плевы
Атрезией называют полное отсутствие отверстия девственной плевы (гимен). Такой порок проявляется аменореей, так как из-за преграды на уровне гимена кровь не может выйти из влагалища. Она скапливается, растягивая стенки вагины, далее может заполнять полость матки и маточных труб, проникать в малый таз аналогично тому, как это происходит при наличии поперечной перегородки влагалища.
У девушки с атрезией гимена после наступления половой зрелости отсутствуют месячные. При этом периодически возникают тянущие и схваткообразные боли внизу живота, слабость и головокружение, обусловленные скоплением крови во влагалище, матке, маточных трубах и малом тазу.
При осмотре наружных половых органов можно обнаружить выпячивающуюся кнаружи девственную плеву синеватого цвета из-за просвечивающей крови. Окончательный диагноз устанавливается на основании данных УЗИ органов малого таза, которое позволяет обнаружить скопившуюся в полостях гениталий кровь. При атрезии девственной плевы проводится хирургическое лечение - крестообразное рассечение гимена или частичное иссечение.
В настоящее время можно устранить практически любую врожденную аномалию половых органов, восстановить менструальную и репродуктивную функцию женщины. Главное, своевременно обратиться к опытным специалистам
Читайте также:
- Ведение пациентов с сердечной недостаточностью. Ведение пациентов с терминальной СН
- Кинины. Лейкотриены. Простагландины. Белки острой фазы воспаления. Цитокины. Реакции воспаления. Патогенез воспаления.
- Принципы лечения фолликулярной лимфомы - химиотерапия
- Признаки элекроожога. Микроскопия кожи при электрическом поражении
- Противогрибковые лекарственные препараты. Чем лечить кандидоз?
